Determinar el cumplimiento, control metabólico, complicaciones y costes sanitarios de los pacientes tratados con metformina que iniciaron un segundo fármaco antidiabético en pacientes con diabetes tipo 2 (DM2).
Pacientes y métodosDiseño observacional-multicéntrico de carácter retrospectivo. Se evaluaron pacientes de edad igual o superior a 30 años, en tratamiento con metformina y que iniciaron un segundo tratamiento antidiabético durante 2008-2009. Se establecieron 4 grupos de pacientes (metformina y otro antidiabético): a) inhibidores de la dipeptidil peptidasa 4 (IDPP4); b) sulfonilureas; c) glitazonas, y d) insulinas. Principales medidas: comorbilidad, control metabólico, cumplimiento y complicaciones. El seguimiento se realizó durante 2 años. El modelo de costes diferenció los costes sanitarios directos (atención primaria/especializada) e indirectos (productividad laboral). Análisis estadístico: modelos de regresión logística y ANCOVA, p<0,05.
ResultadosSe seleccionaron 2.067 pacientes (edad media: 66,6 años; varones: 53,1%). Un 25,1% iniciaron un segundo tratamiento con IDPP4; 42,9% con sulfonilureas, 14,0% con glitazonas, y 18,0% con insulinas. A los 2 años de seguimiento, los pacientes tratados con IDPP4 mostraron un mayor cumplimiento terapéutico (70,3 vs. 59,9%, 60,3% y 58,4); mejor control de la DM2 (64,3 vs. 62,6%, 62,8 y 50,5%) y menor proporción de hipoglucemias (13,9 frente a 40,4%, 37,6% y 58,9%, respectivamente) (p<0,001). El promedio/unitario de los costes totales fue de 2.321 € frente a 2.475 €, 2.724 €, y 3.164 €, respectivamente; p<0,001. Las tasas de eventos cardiovasculares e insuficiencia renal fueron del 3,7; 6,4; 7,6, y 10,2%, respectivamente.
ConclusionesLas sulfonilureas fueron los fármacos más utilizados. Los pacientes en tratamiento con IDPP4 presentaron mayor cumplimiento y control de la diabetes, con menores tasas de hipoglucemias y costes sanitarios.
To determine compliance, metabolic control, complications and healthcare costs of patients treated with metformin started a second antidiabetic drug in patients with type 2 diabetes (T2DM).
Patients and methodsDesign multicenter observational retrospective. Patients were evaluated ≥30 years (age), treated with metformin and started a second antidiabetic treatment during 2008-2009. There were 4 patient groups (metformin and another antidiabetic): a) dipeptidyl peptidase-4 inhibitors (IDPP4), b) sulfonylureas, c) glitazones and d) insulin. Main measures: comorbidity, metabolic control, compliance and complications. Patients were followed for 2 years. The cost model differed direct health costs (primary care / specialist) and indirect (labor productivity). Statistical analysis: logistic regression models and ANCOVA, p<0.05.
Results2067 patients were included (mean age: 66.6 years male: 53.1%). 25.1% started a second treatment with IDPP4; 42.9% sulfonylureas, 14.0% glitazones and 18.0% insulin. At 2 years follow-up, patients treated with IDPP4 showed greater adherence vs. 70.3%. 59.9%, 60.3% and 58.4; better control of 64.3% vs. DM2. 62.6%, 62.8% and 50.5% and a decrease of 13.9% compared to hypoglycaemia 40.4%, 37.6% and 58.9% respectively (p<0.001). The average / unit total costs was €2,321 vs. €2,475, €2,724 and €3,164, respectively, p<0.001. Rates of cardiovascular events and renal failure were 3.7%, 6.4%, 7.6% and 10.2% respectively.
ConclusionsSulfonylureas were the most commonly used drugs. Patients treated with IDPP4 had higher compliance and control of diabetes, with lower rates of hypoglycaemia and healthcare costs.
Las enfermedades cardiovasculares constituyen la principal causa de morbimortalidad en los países desarrollados. La detección y el control de los diferentes factores de riesgo cardiovascular siguen siendo la estrategia fundamental para prevenirlas1. La diabetes mellitus (DM) es una de la enfermedades con mayor impacto sociosanitario, no solo por su elevada frecuencia, sino, sobre todo, por las complicaciones que comporta y el importante papel que desempeña como factor de riesgo cardiovascular2–4. En España, la prevalencia de DM se sitúa entre un 8% de las mujeres y un 12% de los varones, con oscilaciones entre el 6-12% en función de los distintos estudios, poblaciones y métodos utilizados para el diagnóstico, pudiendo llegar al 20% en los mayores de 75 años5,6.
El tratamiento no farmacológico comprende 3 aspectos básicos: plan de alimentación, ejercicio físico y hábitos saludables7. Si tras un periodo prudencial con tratamiento no farmacológico no se consiguen los objetivos metabólicos se debe iniciar un tratamiento farmacológico. El objetivo del tratamiento farmacológico de la DM es conseguir un control metabólico optimizado con la máxima seguridad posible. La metformina es el fármaco de primera elección recomendado por las diferentes sociedades científicas7,8. Se recomienda conseguir un control muy estricto en las primeras fases del tratamiento de la DM, y cuando el control glucémico no es adecuado en monoterapia, añadir un segundo fármaco8,9. La complicación aguda más frecuente en la diabetes es la hipoglucemia, especialmente en los pacientes tratados con insulina y/o sulfonilureas8. En los pacientes con diabetes mellitus tipo 2 (DM2), los síntomas de hipoglucemia no son específicos, son difíciles de cuantificar y pueden variar dependiendo del grado de hipoglucemia, la edad del paciente y la rapidez de descenso de la glucemia10. Cabe destacar que la nueva clase terapéutica de los inhibidores de la dipeptidil peptidasa 4 (IDPP4) presentan la potencial ventaja, frente a los secretagogos clásicos, de reducir considerablemente las hipoglucemias, dado que su mecanismo estimulador de la secreción de insulina es dependiente de la glucosa11.
La DM2 es una de las enfermedades con mayor impacto sociosanitario, no solo por su alta prevalencia, sino también por las complicaciones agudas y crónicas que produce, por su elevada tasa de morbimortalidad y sus repercusiones en la calidad de vida, ocasionando un elevado consumo de los recursos sanitarios12,13. Los estudios disponibles en nuestro país sobre las complicaciones, el control metabólico y el uso de los recursos sanitarios y sus costes en pacientes en tratamiento farmacológico con antidiabéticos en combinación son limitados o inexistentes, por lo que la realización de este estudio puede ser relevante. El objetivo principal del estudio fue determinar las diferentes opciones de tratamiento en pacientes con DM2 que reciben metformina e inician un segundo tratamiento antidiabético, en situación de práctica clínica habitual en un ámbito poblacional. Además, se describieron para cada grupo (doble terapia): a) las posibles complicaciones (hipoglucemias y macrovasculares [eventos cardiovasculares –ECV– y la nefropatía]); b) los cambios sobre los objetivos terapéuticos de control y el cumplimiento terapéutico, y c) el uso de los recursos sanitarios y sus costes.
Pacientes y métodosDiseño y población de estudioSe realizó un estudio observacional, multicéntrico longitudinal, a partir de la revisión de los registros médicos (bases de datos informatizadas) de pacientes seguidos en régimen ambulatorio y hospitalario tratados con metformina para la DM2. La población de estudio estuvo formada por personas pertenecientes a 6 centros reformados de AP y 2 centros hospitalarios: Hospital Municipal de Badalona y Hospital Germans Trías i Pujol (ingresos hospitalarios). La población asignada a los centros fue en su mayoría urbana, de nivel socioeconómico medio-bajo, con predominio industrial.
Criterios de inclusión y exclusiónSe incluyeron en el estudio a todos los pacientes que iniciaron un segundo tratamiento antidiabético entre el 1/01/2008 y el 31/12/2009 y que reunían las siguientes características: a) edad igual o superior a 30 años; b) ambos sexos; c) pacientes diagnosticados de DM2 un mínimo de 12 meses antes del inicio del estudio; d) seguir de forma regular el protocolo/guía de riesgo cardiovascular establecido; e) estar en el programa de prescripciones crónicas para la obtención de las recetas médicas (con registro constatado de la dosis diaria, el intervalo de tiempo y la duración de cada tratamiento administrado; según la indicación del facultativo); f) pacientes en tratamiento actual con metformina como primera opción terapéutica (monoterapia), y g) que se pueda garantizar el seguimiento mínimo de los pacientes durante un periodo de 2 años a partir de la fecha de inicio del segundo antidiabético. Fueron excluidos los sujetos trasladados a otros municipios, los desplazados o fuera de zona y los que solo se visitaron con los especialistas integrados. El seguimiento de los pacientes, a partir de la fecha de inicio del tratamiento, fue de 24 meses para las siguientes medidas: a) complicaciones (hipoglucemias; microvasculares, macrovasculares [ECV]); b) los cambios sobre los objetivos terapéuticos de control (HbA1c < 7%); c) el cumplimiento terapéutico, y d) el uso de los recursos sanitarios y sus costes.
Medida de la diabetes mellitus tipo 2 y de las complicacionesEl diagnóstico de DM2 se obtuvo a partir de la Clasificación Internacional de la AP (CIAP-2), en el componente 7 de las enfermedades y problemas de salud14 (T90), y de la codificación de las altas hospitalarias y urgencias, según la Clasificación Internacional de Enfermedades, 9.ª Revisión, Modificación Clínica (CIE-9-MC [250.00-250.92]).
HipoglucemiaSe identificaron todos los casos de hipoglucemia sintomática. Los registros se obtuvieron de los motivos de consulta en los centros asistenciales, y/o de los protocolos clínicos informatizados durante el seguimiento de los pacientes.
Complicaciones macrovasculares, enfermedad cardiovascular y enfermedad renalDurante el periodo de seguimiento (2 años) se contabilizaron los casos nuevos de ECV o renal establecida. Estos incluyeron: a) cardiopatías, como la isquemia cardiaca (códigos: K74, K76; estable, inestable y otras), el infarto agudo de miocardio (código: K75) y la insuficiencia cardíaca (K77), según la definición de los criterios diagnósticos de la Organización Mundial de la Salud; b) enfermedad cerebrovascular, como el ictus (isquémico o hemorrágico) y el accidente isquémico transitorio, K90 y K91); c) la enfermedad arterial periférica (todos los tipos), y d) la enfermedad renal (nefropatía diabética o deterioro de la función renal [creatinina sérica: varones > 133; mujeres > 124 mmol o filtrado glomerular < 60]).
El registro se obtuvo a partir de los informes de alta procedentes de la atención especializada, y/o a partir de la CIAP-214. La tasa de incidencia acumulada fue definida como la proporción de individuos sanos que desarrollaron la complicación (número de casos nuevos). La incidencia acumulada proporciona una estimación de la probabilidad o el riesgo de que un individuo libre de una determinada enfermedad la desarrolle durante un periodo específico de tiempo. No se estandarizaron los resultados puesto que la pirámide poblacional distribuida por edad y género de los pacientes estudiados es similar a la de la población de Cataluña (Fuente: Instituto Nacional de Estadística).
Descripción del tratamientoEstudio no intervencionista, en el que se obtuvo información y datos clínicos de pacientes tratados en el pasado con antidiabéticos según la Anatomical Therapeutic Chemical Classification System (ATC)15 a criterio clínico del médico. La asignación de un paciente a una estrategia terapéutica concreta estuvo determinada por la práctica clínica habitual y/o asistencial. Se obtuvo la información de los siguientes antidiabéticos orales: a) metformina (A10BA*); b) sulfonilureas (A10BB*); c) glitazonas (A10BG*); d) insulinas (todos los tipos), y e) IDPP4 (A10BH*), en monoterapia o en combinación (A10BD*). La información se obtuvo, según las recomendaciones realizadas por el facultativo, de la dispensación farmacéutica obtenida a partir de las recetas retiradas de la oficina de farmacia, según el aplicativo de seguimiento de la prescripción farmacéutica (SPF) del CatSalut.
Cumplimiento y persistenciaEl cumplimiento se definió como el grado de coincidencia o concordancia del comportamiento de un paciente en relación con el consumo de la medicación en función de las recomendaciones de los profesionales de la salud que lo atienden. El porcentaje de cumplimiento del período se calculó mediante el cociente entre el número total de comprimidos dispensados y el número total de comprimidos recomendados o prescritos, asumiendo que la dispensación del fármaco, adquisición de la medicación en la farmacia, no supone su consumo o toma real, pero se asocia estrechamente con esta. Se consideró un cumplidor alto cuando presentó valores ≥ 80%, medio entre 50-79% y bajo < 50%. La persistencia del tratamiento se definió como el tiempo, medido en meses, sin abandono del tratamiento inicial o sin cambio a otra medicación al menos 30 días después de la prescripción inicial. Los datos de la insulina se obtuvieron a partir del número de cartuchos que contienen los envases.
Grupos de estudioSe obtuvo el número de principios activos de la prescripción crónica de los pacientes al inicio del estudio según la clasificación ATC15. Se establecieron 4 grupos de pacientes (metformina y otro antidiabético): a) sulfonilureas); b) glitazonas; c) insulinas, y d) IDPP4.
Variables sociodemográficas y de comorbilidadLas principales variables de estudio fueron: edad (continua), sexo y el tiempo de evolución de la DM2, así como los antecedentes personales obtenidos a partir de la CIAP-214: hipertensión arterial (K86, K87), dislipidemia (T93), obesidad (T82), tabaquismo (P17), alcoholismo (P15, P16), todos los tipos de fallos orgánicos (cardiaco, hepático y renal), cardiopatía isquémica (códigos: K74, K76, K75), accidente vascular cerebral (K90, K91, K93), enfermedad pulmonar obstructiva crónica (R95, obstrucción crónica del flujo aéreo), asma bronquial (R96), demencias o trastornos de memoria (P70, P20), enfermedades neurológicas (Parkinson [N87], epilepsia [N88], esclerosis múltiple [N86] y otras enfermedades [N99]), síndrome depresivo (P76) y neoplasias malignas (todos los tipos; A79, B72-75, D74-78, F75, H75, K72, L71, L97, N74-76, R84-86, T71-73, U75-79, W72-73, X75-81, Y77-79).
Como variable resumen de la comorbilidad general, para cada paciente atendido, se utilizó: a) el índice de comorbilidad de Charlson16 como una aproximación a la gravedad del paciente, y b) el índice de casuística individual, obtenido a partir de los Adjusted Clinical Groups (ACG) que es un sistema de clasificación de pacientes por isoconsumo de recursos17. El aplicativo ACG proporciona las bandas de utilización de recursos (BUR), con lo que cada paciente en función de su morbilidad general queda agrupado en una de las 5 categorías mutuamente excluyentes (1: usuarios sanos o de morbilidad muy baja; 2: morbilidad baja; 3: morbilidad moderada; 4: morbilidad elevada; 5: morbilidad muy elevada). También se obtuvo información de las complicaciones microvasculares (retinopatía diabética, nefropatía diabética, neuropatía diabética y vasculopatía diabética).
Parámetros bioquímicos y antropométricosLos parámetros bioquímicos y/o objetivos terapéuticos de control fueron: presión arterial sistólica y diastólica (mmHg), índice de masa corporal (IMC, kg/m2), glucemia basal (mg/dl), hemoglobina glucosilada (%), triglicéridos séricos, colesterol total, colesterol ligado a lipoproteínas de alta densidad (cHDL) y colesterol ligado a lipoproteínas de baja densidad (cLDL) en mg/dl; y el cálculo del riesgo cardiovascular (RCV; cálculo: SCORE), según criterios del National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATP III) modificado18. Estos parámetros se obtuvieron al inicio y final del estudio (seguimiento de 2 años).
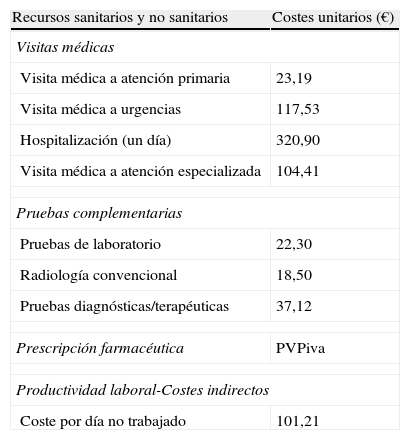
Uso de recursos y modelo de costesSe consideraron como costes directos sanitarios, los relacionados con la actividad asistencial (visitas médicas, días de hospitalización, urgencias, solicitudes diagnósticas o terapéuticas, etc.), efectuadas por los profesionales. Se consideraron como costes no sanitarios o indirectos los relativos a las pérdidas de productividad laboral (número de bajas y días de incapacidad). El diseño del sistema de costes se definió teniendo en cuenta las características de la organización y el grado de desarrollo de los sistemas de información disponibles. La unidad de producto que sirvió de base al cálculo final (durante el periodo de estudio) fue el paciente atendido y el coste fue expresado en coste medio por paciente (coste/unitario). Los diferentes conceptos de estudio y su valoración económica se detallan en la tabla 1 (correspondientes al año 2011). Las diferentes tarifas se obtuvieron a partir de la contabilidad analítica de los centros, excepto la medicación y los días de baja laboral. Las prescripciones y recetas médicas agudas, crónicas o a demanda, se cuantificaron según el precio de venta al público por envase en el momento de la prescripción. Los días de incapacidad laboral o pérdidas de productividad se consideraron como costes no sanitarios (costes indirectos). El coste se cuantificó según el salario mínimo interprofesional (fuente: INE)19.
Detalle de los costes/unitarios y de las pérdidas de productividad laboral
| Recursos sanitarios y no sanitarios | Costes unitarios (€) |
| Visitas médicas | |
| Visita médica a atención primaria | 23,19 |
| Visita médica a urgencias | 117,53 |
| Hospitalización (un día) | 320,90 |
| Visita médica a atención especializada | 104,41 |
| Pruebas complementarias | |
| Pruebas de laboratorio | 22,30 |
| Radiología convencional | 18,50 |
| Pruebas diagnósticas/terapéuticas | 37,12 |
| Prescripción farmacéutica | PVPiva |
| Productividad laboral-Costes indirectos | |
| Coste por día no trabajado | 101,21 |
Fuente de los recursos sanitarios: contabilidad analítica propia. Valores expresados en euros.
PVPiva: precio de venta al público con IVA.
Fuente: Instituto Nacional de Estadística. Costes pertenecientes al año 2011.
Se respetó la confidencialidad de los registros marcada por la Ley Orgánica de Protección de Datos (15/1999, de 13 de diciembre), mediante datos disociados. El estudio fue clasificado por la Agencia Española del Medicamento y Productos Sanitarios (No-EPA), y posteriormente fue aprobado por el Comité de Ética de Investigación Clínica del Hospital Clínico y Provincial de Barcelona.
Análisis estadísticoSe efectuó un análisis estadístico descriptivo-univariante con valores de media, desviación estándar (DE) e intervalos de confianza (IC) del 95% y se comprobó la normalidad de la distribución con la prueba de Kolmogorov-Smirnov para las variables cuantitativas. Para cuantificar la mediana del tiempo de persistencia de los fármacos se utilizaron las curvas de supervivencia de Kaplan-Meier. En el análisis bivariante se utilizaron las pruebas de la ANOVA, ji al cuadrado, correlación lineal de Pearson, no paramétrica de Mann-Whitney-Wilcoxon y comparación de medias para grupos apareados. Se efectuó un análisis de regresión logística para determinar las comorbilidades asociadas al grupo de IDPP4 e insulinas, y otro para definir las variables asociadas al ECV (presencia/ausencia), con procedimiento enter (estadístico: Wald). La comparación del coste ambulatorio y hospitalario se realizó según las recomendaciones de Thompson y Barber20 mediante el análisis de la covarianza (ANCOVA) con el sexo, la edad, las BUR y el índice de Charlson como covariables (procedimiento: estimación de medias marginales, ajuste de Bonferroni).
ResultadosDe una selección de 62.370 sujetos mayores de 30 años asignados y atendidos regularmente en los centros, 48.295 demandaron atención y 6.620 pacientes estaban diagnosticados de DM2 (prevalencia: 10,6%; IC del 95%: 10,4-10,8%). Se seleccionaron para el estudio 2.067 pacientes en tratamiento con antidiabéticos (asociados a metformina). Por grupos de estudio, un 42,9% (N=886) con sulfonilureas, un 14,0% (N=290) glitazonas, un 18,0% (N=372) insulinas y un 25,1% (N=519) IDPP4, p<0,001. En general la media de edad fue de 66,6 (DE: 10,9) años y el 53,1% fueron varones.
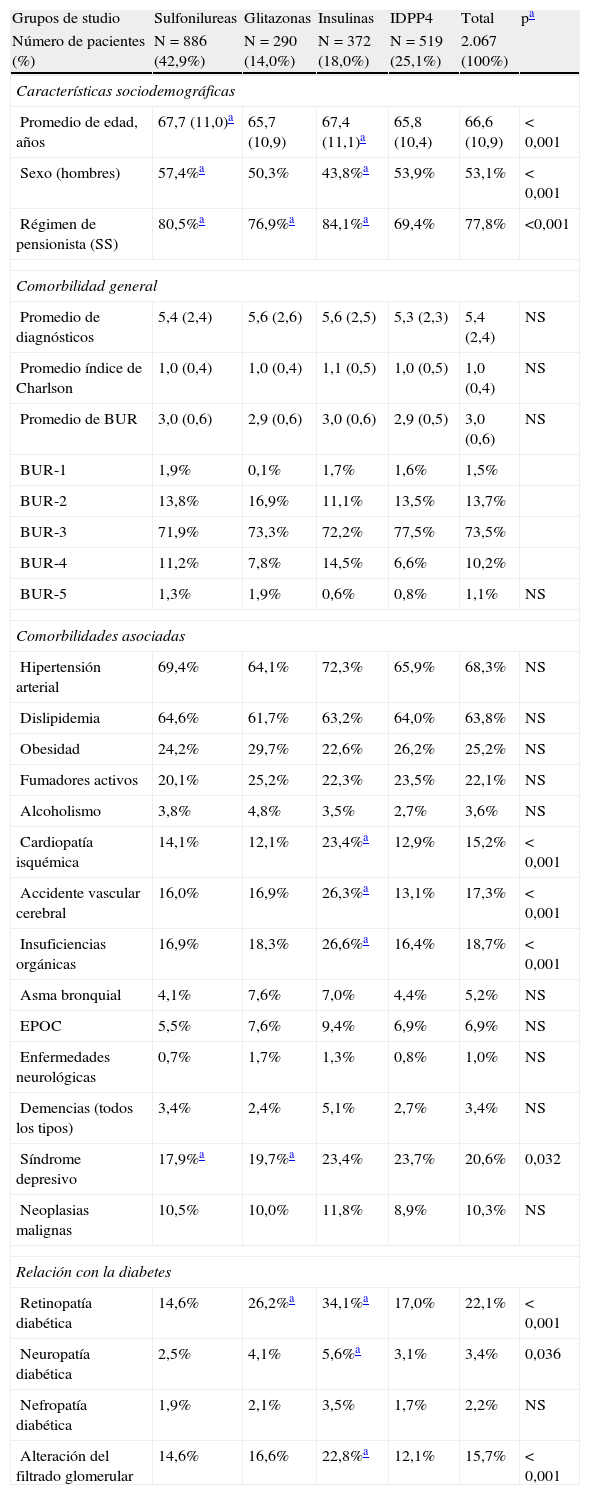
En la tabla 2 se describen las características basales de la serie estudiada según los grupos de pacientes tratados. Los sujetos en tratamiento con IDPP4 mostraron una media de edad inferior a sulfonilureas e insulinas y similar a glitazonas (65,8 frente a 67,7; 67,4 y 65,7 años, respectivamente; p<0,001). La proporción de mujeres fue superior en el grupo de sulfonilureas frente a glitazonas, insulinas e IDPP4 (57,4 frente a 50,3; 43,8, y 53,9%, respectivamente; p<0,001). Los pacientes mostraron una similar comorbilidad general (5,4; 5,6; 5,6 y 5,3 diagnósticos, respectivamente). Los pacientes en tratamiento con insulinas presentaron una mayor proporción de cardiopatía isquémica (23,4%), accidente vascular cerebral (26,3%), fallos orgánicos (26,6), retinopatía (34,1%), neuropatía (5,6%) y alteración del filtrado glomerular (22,8%), p<0,05.
Características basales de la serie estudiada
| Grupos de studio | Sulfonilureas | Glitazonas | Insulinas | IDPP4 | Total | pa |
| Número de pacientes (%) | N=886 (42,9%) | N=290 (14,0%) | N=372 (18,0%) | N=519 (25,1%) | 2.067 (100%) | |
| Características sociodemográficas | ||||||
| Promedio de edad, años | 67,7 (11,0)a | 65,7 (10,9) | 67,4 (11,1)a | 65,8 (10,4) | 66,6 (10,9) | < 0,001 |
| Sexo (hombres) | 57,4%a | 50,3% | 43,8%a | 53,9% | 53,1% | < 0,001 |
| Régimen de pensionista (SS) | 80,5%a | 76,9%a | 84,1%a | 69,4% | 77,8% | <0,001 |
| Comorbilidad general | ||||||
| Promedio de diagnósticos | 5,4 (2,4) | 5,6 (2,6) | 5,6 (2,5) | 5,3 (2,3) | 5,4 (2,4) | NS |
| Promedio índice de Charlson | 1,0 (0,4) | 1,0 (0,4) | 1,1 (0,5) | 1,0 (0,5) | 1,0 (0,4) | NS |
| Promedio de BUR | 3,0 (0,6) | 2,9 (0,6) | 3,0 (0,6) | 2,9 (0,5) | 3,0 (0,6) | NS |
| BUR-1 | 1,9% | 0,1% | 1,7% | 1,6% | 1,5% | |
| BUR-2 | 13,8% | 16,9% | 11,1% | 13,5% | 13,7% | |
| BUR-3 | 71,9% | 73,3% | 72,2% | 77,5% | 73,5% | |
| BUR-4 | 11,2% | 7,8% | 14,5% | 6,6% | 10,2% | |
| BUR-5 | 1,3% | 1,9% | 0,6% | 0,8% | 1,1% | NS |
| Comorbilidades asociadas | ||||||
| Hipertensión arterial | 69,4% | 64,1% | 72,3% | 65,9% | 68,3% | NS |
| Dislipidemia | 64,6% | 61,7% | 63,2% | 64,0% | 63,8% | NS |
| Obesidad | 24,2% | 29,7% | 22,6% | 26,2% | 25,2% | NS |
| Fumadores activos | 20,1% | 25,2% | 22,3% | 23,5% | 22,1% | NS |
| Alcoholismo | 3,8% | 4,8% | 3,5% | 2,7% | 3,6% | NS |
| Cardiopatía isquémica | 14,1% | 12,1% | 23,4%a | 12,9% | 15,2% | < 0,001 |
| Accidente vascular cerebral | 16,0% | 16,9% | 26,3%a | 13,1% | 17,3% | < 0,001 |
| Insuficiencias orgánicas | 16,9% | 18,3% | 26,6%a | 16,4% | 18,7% | < 0,001 |
| Asma bronquial | 4,1% | 7,6% | 7,0% | 4,4% | 5,2% | NS |
| EPOC | 5,5% | 7,6% | 9,4% | 6,9% | 6,9% | NS |
| Enfermedades neurológicas | 0,7% | 1,7% | 1,3% | 0,8% | 1,0% | NS |
| Demencias (todos los tipos) | 3,4% | 2,4% | 5,1% | 2,7% | 3,4% | NS |
| Síndrome depresivo | 17,9%a | 19,7%a | 23,4% | 23,7% | 20,6% | 0,032 |
| Neoplasias malignas | 10,5% | 10,0% | 11,8% | 8,9% | 10,3% | NS |
| Relación con la diabetes | ||||||
| Retinopatía diabética | 14,6% | 26,2%a | 34,1%a | 17,0% | 22,1% | < 0,001 |
| Neuropatía diabética | 2,5% | 4,1% | 5,6%a | 3,1% | 3,4% | 0,036 |
| Nefropatía diabética | 1,9% | 2,1% | 3,5% | 1,7% | 2,2% | NS |
| Alteración del filtrado glomerular | 14,6% | 16,6% | 22,8%a | 12,1% | 15,7% | < 0,001 |
Valores expresados en porcentaje o media (desviación estándar).
BUR: bandas de utilización de recursos; EPOC: enfermedad pulmonar obstructiva crónica; NS: no significativo; p: significación estadística; SS: seguridad social.
En el modelo de regresión logística, los pacientes del grupo de IDPP4 se asociaron con la depresión mayor OR=1,4 (IC del 95%: 1,0-1,7; p<0,001) y tuvieron un mejor control metabólico de la DM, OR=1,2 (IC del 95%: 1,1-1,5; p=0,018), mientras que los pacientes del grupo de insulina se asociaron a la cardiopatía isquémica, OR=1,4 (IC del 95%: 1,0-1,7; p<0,001), a la depresión mayor, OR=1,3 (IC del 95%: 1,1-1,6; p=0,038), y a la retinopatía diabética, OR=1,9 (IC del 95%: 1,5-2,3; p<0,001).
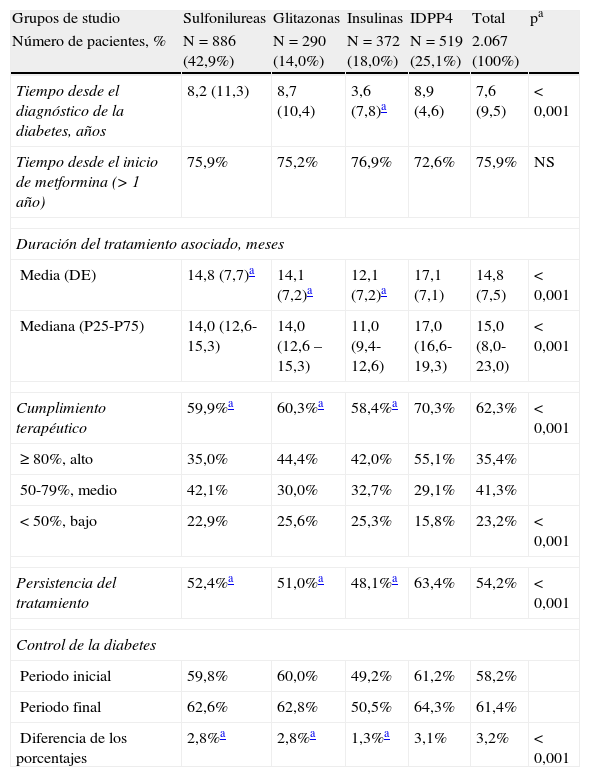
La asociación entre el cumplimiento, la persistencia y el grado de control de la diabetes según los grupos de estudio se detalla en la tabla 3. Los pacientes del grupo de los IDPP4 mostraron un promedio superior de cumplimiento terapéutico (70,3 frente a 60,3% [glitazonas] y 59,9% [sulfonilureas] y 58,4 [insulinas]; p<0,001), y tuvieron una mayor persistencia del tratamiento a los 48 meses (63,4 frente a 51,0; 52,4, y 48,1%; p<0,001) respectivamente. Se obtuvo una aceptable correlación entre el grado de cumplimiento y el tiempo en meses de persistencia al tratamiento (r=0,451; p<0,001) para todos los grupos. El control de la DM2 el grupo de IDPP4 al finalizar el seguimiento de la cohorte de los pacientes fue superior a la de los otros grupos (64,3% frente al 62,8%, 62,6% y 50,5% respectivamente; p<0,001).
Relación entre el cumplimiento, persistencia y grado de control de la diabetes. Seguimiento a los 2 años
| Grupos de studio | Sulfonilureas | Glitazonas | Insulinas | IDPP4 | Total | pa |
| Número de pacientes, % | N=886 (42,9%) | N=290 (14,0%) | N=372 (18,0%) | N=519 (25,1%) | 2.067 (100%) | |
| Tiempo desde el diagnóstico de la diabetes, años | 8,2 (11,3) | 8,7 (10,4) | 3,6 (7,8)a | 8,9 (4,6) | 7,6 (9,5) | < 0,001 |
| Tiempo desde el inicio de metformina (> 1 año) | 75,9% | 75,2% | 76,9% | 72,6% | 75,9% | NS |
| Duración del tratamiento asociado, meses | ||||||
| Media (DE) | 14,8 (7,7)a | 14,1 (7,2)a | 12,1 (7,2)a | 17,1 (7,1) | 14,8 (7,5) | < 0,001 |
| Mediana (P25-P75) | 14,0 (12,6-15,3) | 14,0 (12,6 – 15,3) | 11,0 (9,4-12,6) | 17,0 (16,6-19,3) | 15,0 (8,0-23,0) | < 0,001 |
| Cumplimiento terapéutico | 59,9%a | 60,3%a | 58,4%a | 70,3% | 62,3% | < 0,001 |
| ≥ 80%, alto | 35,0% | 44,4% | 42,0% | 55,1% | 35,4% | |
| 50-79%, medio | 42,1% | 30,0% | 32,7% | 29,1% | 41,3% | |
| < 50%, bajo | 22,9% | 25,6% | 25,3% | 15,8% | 23,2% | < 0,001 |
| Persistencia del tratamiento | 52,4%a | 51,0%a | 48,1%a | 63,4% | 54,2% | < 0,001 |
| Control de la diabetes | ||||||
| Periodo inicial | 59,8% | 60,0% | 49,2% | 61,2% | 58,2% | |
| Periodo final | 62,6% | 62,8% | 50,5% | 64,3% | 61,4% | |
| Diferencia de los porcentajes | 2,8%a | 2,8%a | 1,3%a | 3,1% | 3,2% | < 0,001 |
Valores expresados en porcentaje.
Control óptimo: niveles de HBA1c < 7%; cumplimiento terapéutico: relación entre el número de comprimidos dispensados entre los prescritos; persistencia: mediana de tiempo sin abandono del tratamiento inicial o sin cambio a otra medicación, al menos 30 días después de la prescripción inicial; NS: no significativo; p: significación estadística.
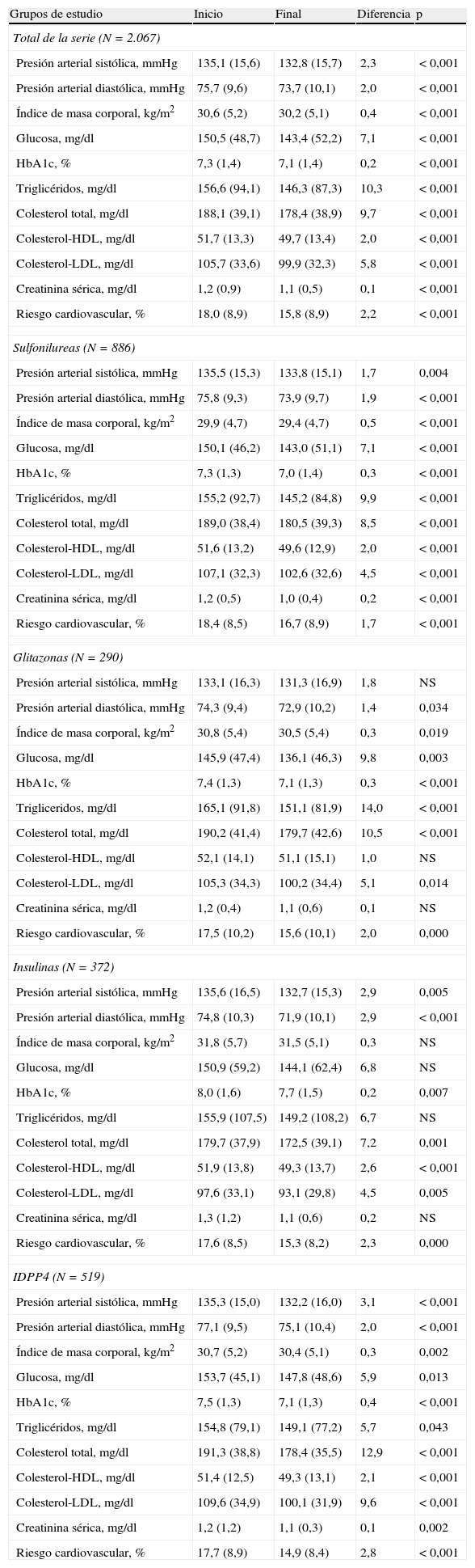
Los parámetros bioquímicos y antropométricos asociados a los antidiabéticos según los grupos en tratamiento, en comparación con el periodo de inicio y final, se muestran en la tabla 4. En el grupo de IDPP4 cabe destacar una reducción de los niveles de HbA1c (7,5 frente a 7,1%; p<0,001) y de colesterol total (191,3 frente a 178,4mmHg; p<0,001). En los demás grupos también se obtuvieron reducciones significativas aunque sensiblemente inferiores (sulfonilureas: 7,3 frente a 7,0%; glitazonas: 7,4 frente a 7,1%; insulinas: 8,0 frente a 7,7; p<0,008).
Detalle de los parámetros bioquímicos y antropométricos
| Grupos de estudio | Inicio | Final | Diferencia | p |
| Total de la serie (N=2.067) | ||||
| Presión arterial sistólica, mmHg | 135,1 (15,6) | 132,8 (15,7) | 2,3 | < 0,001 |
| Presión arterial diastólica, mmHg | 75,7 (9,6) | 73,7 (10,1) | 2,0 | < 0,001 |
| Índice de masa corporal, kg/m2 | 30,6 (5,2) | 30,2 (5,1) | 0,4 | < 0,001 |
| Glucosa, mg/dl | 150,5 (48,7) | 143,4 (52,2) | 7,1 | < 0,001 |
| HbA1c, % | 7,3 (1,4) | 7,1 (1,4) | 0,2 | < 0,001 |
| Triglicéridos, mg/dl | 156,6 (94,1) | 146,3 (87,3) | 10,3 | < 0,001 |
| Colesterol total, mg/dl | 188,1 (39,1) | 178,4 (38,9) | 9,7 | < 0,001 |
| Colesterol-HDL, mg/dl | 51,7 (13,3) | 49,7 (13,4) | 2,0 | < 0,001 |
| Colesterol-LDL, mg/dl | 105,7 (33,6) | 99,9 (32,3) | 5,8 | < 0,001 |
| Creatinina sérica, mg/dl | 1,2 (0,9) | 1,1 (0,5) | 0,1 | < 0,001 |
| Riesgo cardiovascular, % | 18,0 (8,9) | 15,8 (8,9) | 2,2 | < 0,001 |
| Sulfonilureas (N=886) | ||||
| Presión arterial sistólica, mmHg | 135,5 (15,3) | 133,8 (15,1) | 1,7 | 0,004 |
| Presión arterial diastólica, mmHg | 75,8 (9,3) | 73,9 (9,7) | 1,9 | < 0,001 |
| Índice de masa corporal, kg/m2 | 29,9 (4,7) | 29,4 (4,7) | 0,5 | < 0,001 |
| Glucosa, mg/dl | 150,1 (46,2) | 143,0 (51,1) | 7,1 | < 0,001 |
| HbA1c, % | 7,3 (1,3) | 7,0 (1,4) | 0,3 | < 0,001 |
| Triglicéridos, mg/dl | 155,2 (92,7) | 145,2 (84,8) | 9,9 | < 0,001 |
| Colesterol total, mg/dl | 189,0 (38,4) | 180,5 (39,3) | 8,5 | < 0,001 |
| Colesterol-HDL, mg/dl | 51,6 (13,2) | 49,6 (12,9) | 2,0 | < 0,001 |
| Colesterol-LDL, mg/dl | 107,1 (32,3) | 102,6 (32,6) | 4,5 | < 0,001 |
| Creatinina sérica, mg/dl | 1,2 (0,5) | 1,0 (0,4) | 0,2 | < 0,001 |
| Riesgo cardiovascular, % | 18,4 (8,5) | 16,7 (8,9) | 1,7 | < 0,001 |
| Glitazonas (N=290) | ||||
| Presión arterial sistólica, mmHg | 133,1 (16,3) | 131,3 (16,9) | 1,8 | NS |
| Presión arterial diastólica, mmHg | 74,3 (9,4) | 72,9 (10,2) | 1,4 | 0,034 |
| Índice de masa corporal, kg/m2 | 30,8 (5,4) | 30,5 (5,4) | 0,3 | 0,019 |
| Glucosa, mg/dl | 145,9 (47,4) | 136,1 (46,3) | 9,8 | 0,003 |
| HbA1c, % | 7,4 (1,3) | 7,1 (1,3) | 0,3 | < 0,001 |
| Trigliceridos, mg/dl | 165,1 (91,8) | 151,1 (81,9) | 14,0 | < 0,001 |
| Colesterol total, mg/dl | 190,2 (41,4) | 179,7 (42,6) | 10,5 | < 0,001 |
| Colesterol-HDL, mg/dl | 52,1 (14,1) | 51,1 (15,1) | 1,0 | NS |
| Colesterol-LDL, mg/dl | 105,3 (34,3) | 100,2 (34,4) | 5,1 | 0,014 |
| Creatinina sérica, mg/dl | 1,2 (0,4) | 1,1 (0,6) | 0,1 | NS |
| Riesgo cardiovascular, % | 17,5 (10,2) | 15,6 (10,1) | 2,0 | 0,000 |
| Insulinas (N=372) | ||||
| Presión arterial sistólica, mmHg | 135,6 (16,5) | 132,7 (15,3) | 2,9 | 0,005 |
| Presión arterial diastólica, mmHg | 74,8 (10,3) | 71,9 (10,1) | 2,9 | < 0,001 |
| Índice de masa corporal, kg/m2 | 31,8 (5,7) | 31,5 (5,1) | 0,3 | NS |
| Glucosa, mg/dl | 150,9 (59,2) | 144,1 (62,4) | 6,8 | NS |
| HbA1c, % | 8,0 (1,6) | 7,7 (1,5) | 0,2 | 0,007 |
| Triglicéridos, mg/dl | 155,9 (107,5) | 149,2 (108,2) | 6,7 | NS |
| Colesterol total, mg/dl | 179,7 (37,9) | 172,5 (39,1) | 7,2 | 0,001 |
| Colesterol-HDL, mg/dl | 51,9 (13,8) | 49,3 (13,7) | 2,6 | < 0,001 |
| Colesterol-LDL, mg/dl | 97,6 (33,1) | 93,1 (29,8) | 4,5 | 0,005 |
| Creatinina sérica, mg/dl | 1,3 (1,2) | 1,1 (0,6) | 0,2 | NS |
| Riesgo cardiovascular, % | 17,6 (8,5) | 15,3 (8,2) | 2,3 | 0,000 |
| IDPP4 (N=519) | ||||
| Presión arterial sistólica, mmHg | 135,3 (15,0) | 132,2 (16,0) | 3,1 | < 0,001 |
| Presión arterial diastólica, mmHg | 77,1 (9,5) | 75,1 (10,4) | 2,0 | < 0,001 |
| Índice de masa corporal, kg/m2 | 30,7 (5,2) | 30,4 (5,1) | 0,3 | 0,002 |
| Glucosa, mg/dl | 153,7 (45,1) | 147,8 (48,6) | 5,9 | 0,013 |
| HbA1c, % | 7,5 (1,3) | 7,1 (1,3) | 0,4 | < 0,001 |
| Triglicéridos, mg/dl | 154,8 (79,1) | 149,1 (77,2) | 5,7 | 0,043 |
| Colesterol total, mg/dl | 191,3 (38,8) | 178,4 (35,5) | 12,9 | < 0,001 |
| Colesterol-HDL, mg/dl | 51,4 (12,5) | 49,3 (13,1) | 2,1 | < 0,001 |
| Colesterol-LDL, mg/dl | 109,6 (34,9) | 100,1 (31,9) | 9,6 | < 0,001 |
| Creatinina sérica, mg/dl | 1,2 (1,2) | 1,1 (0,3) | 0,1 | 0,002 |
| Riesgo cardiovascular, % | 17,7 (8,9) | 14,9 (8,4) | 2,8 | < 0,001 |
Valores expresados en media (DE: desviación estándar).
NS: no significativo; p: significación estadística.
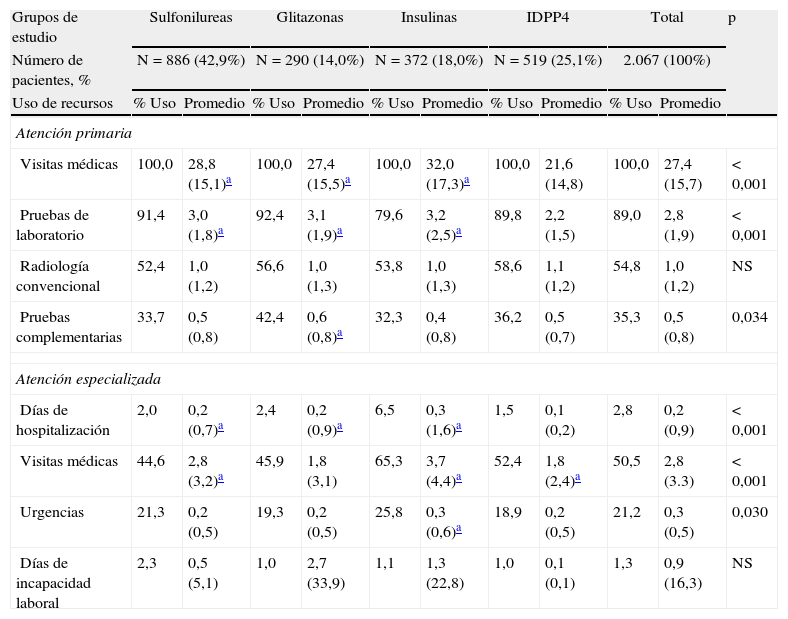
En la tabla 5 se describe el promedio/unitario del uso de recursos según los grupos de estudio. Los sujetos con uso de IDPP4 en comparación con los del grupo de sulfonilureas, glitazonas e insulinas consumieron menos visitas médicas en AP (21,6 frente a 28,8; 27,4 y 32,0; p<0,001) y menos días de hospitalización (0,1 frente a 0,2; 0,2 y 0,3; p<0,001), respectivamente. No hubo diferencias en los días de pérdida de productividad laboral. En general el grupo con uso de insulinas mostró un mayor coste sanitario.
Promedio/unitario del uso de recursos según los grupos de estudio
| Grupos de estudio | Sulfonilureas | Glitazonas | Insulinas | IDPP4 | Total | p | |||||
| Número de pacientes, % | N=886 (42,9%) | N=290 (14,0%) | N=372 (18,0%) | N=519 (25,1%) | 2.067 (100%) | ||||||
| Uso de recursos | % Uso | Promedio | % Uso | Promedio | % Uso | Promedio | % Uso | Promedio | % Uso | Promedio | |
| Atención primaria | |||||||||||
| Visitas médicas | 100,0 | 28,8 (15,1)a | 100,0 | 27,4 (15,5)a | 100,0 | 32,0 (17,3)a | 100,0 | 21,6 (14,8) | 100,0 | 27,4 (15,7) | < 0,001 |
| Pruebas de laboratorio | 91,4 | 3,0 (1,8)a | 92,4 | 3,1 (1,9)a | 79,6 | 3,2 (2,5)a | 89,8 | 2,2 (1,5) | 89,0 | 2,8 (1,9) | < 0,001 |
| Radiología convencional | 52,4 | 1,0 (1,2) | 56,6 | 1,0 (1,3) | 53,8 | 1,0 (1,3) | 58,6 | 1,1 (1,2) | 54,8 | 1,0 (1,2) | NS |
| Pruebas complementarias | 33,7 | 0,5 (0,8) | 42,4 | 0,6 (0,8)a | 32,3 | 0,4 (0,8) | 36,2 | 0,5 (0,7) | 35,3 | 0,5 (0,8) | 0,034 |
| Atención especializada | |||||||||||
| Días de hospitalización | 2,0 | 0,2 (0,7)a | 2,4 | 0,2 (0,9)a | 6,5 | 0,3 (1,6)a | 1,5 | 0,1 (0,2) | 2,8 | 0,2 (0,9) | < 0,001 |
| Visitas médicas | 44,6 | 2,8 (3,2)a | 45,9 | 1,8 (3,1) | 65,3 | 3,7 (4,4)a | 52,4 | 1,8 (2,4)a | 50,5 | 2,8 (3.3) | < 0,001 |
| Urgencias | 21,3 | 0,2 (0,5) | 19,3 | 0,2 (0,5) | 25,8 | 0,3 (0,6)a | 18,9 | 0,2 (0,5) | 21,2 | 0,3 (0,5) | 0,030 |
| Días de incapacidad laboral | 2,3 | 0,5 (5,1) | 1,0 | 2,7 (33,9) | 1,1 | 1,3 (22,8) | 1,0 | 0,1 (0,1) | 1,3 | 0,9 (16,3) | NS |
Valores expresados en media (DE: desviación estándar); p: significación estadística; NS: no significativo.
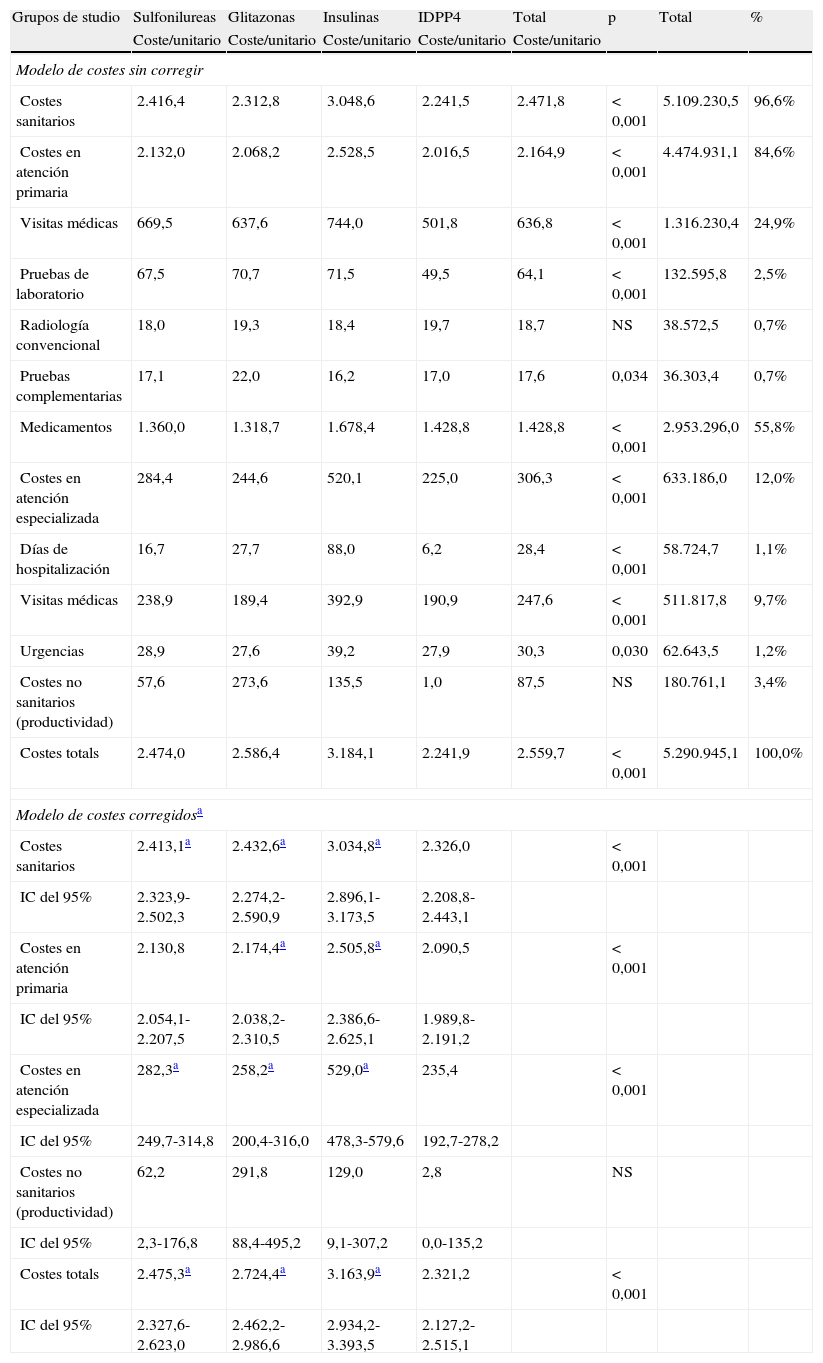
El modelo de costes brutos y corregidos (sexo, edad, BUR e índice de Charlson), con seguimiento de 48 meses, según los grupos de estudio, se describe en la tabla 6. El coste total de la atención de los pacientes con DM2 ascendió a 5,3 millones de euros, de los cuales el 96,6% correspondieron a costes sanitarios directos y el 3,4% a costes no sanitarios indirectos. En los costes sanitarios, el 84,6% correspondieron a costes en atención primaria (medicación: 55,85; visitas médicas: 24,9%) y el 12,0% en atención especializada (visitas médicas: 9,7%). El promedio/unitario de los costes totales (sanitarios y no sanitarios) de los sujetos del grupo con IDPP4 en comparación con los otros 3 grupos de estudio fueron inferiores (2.241,9 frente a 2.474,0 €; 2.586,4 y 3.184,1 €, respectivamente; p<0,001). Mientras que el corregido (ANCOVA) fue de 2.321,2 (IC del 95%: 2.127,2-2.515,1 €) frente a 2.475,3 € (IC del 95%: 2.327,6-2.623,0 €); 2.724,4 € (IC del 95%: 2.462,2-2.986,6 €) y 3.163,9 € (IC del 95%: 2.934,2-3.393,5 €), respectivamente; p<0,001. Todos los componentes del coste de los grupos de estudio mostraron estas diferencias. Únicamente los costes no sanitarios (pérdidas de productividad laboral o indirecta) no presentaron diferencias estadísticamente significativas entre los grupos. El coste sanitario mostró una moderada correlación con la edad (r=0,295) y la comorbilidad general (BUR; r=0,333), p<0,001.
Modelo de costes brutos y corregidos (seguimiento de 24 meses) según los grupos de estudio en una cohorte retrospectiva
| Grupos de studio | Sulfonilureas | Glitazonas | Insulinas | IDPP4 | Total | p | Total | % |
| Coste/unitario | Coste/unitario | Coste/unitario | Coste/unitario | Coste/unitario | ||||
| Modelo de costes sin corregir | ||||||||
| Costes sanitarios | 2.416,4 | 2.312,8 | 3.048,6 | 2.241,5 | 2.471,8 | < 0,001 | 5.109.230,5 | 96,6% |
| Costes en atención primaria | 2.132,0 | 2.068,2 | 2.528,5 | 2.016,5 | 2.164,9 | < 0,001 | 4.474.931,1 | 84,6% |
| Visitas médicas | 669,5 | 637,6 | 744,0 | 501,8 | 636,8 | < 0,001 | 1.316.230,4 | 24,9% |
| Pruebas de laboratorio | 67,5 | 70,7 | 71,5 | 49,5 | 64,1 | < 0,001 | 132.595,8 | 2,5% |
| Radiología convencional | 18,0 | 19,3 | 18,4 | 19,7 | 18,7 | NS | 38.572,5 | 0,7% |
| Pruebas complementarias | 17,1 | 22,0 | 16,2 | 17,0 | 17,6 | 0,034 | 36.303,4 | 0,7% |
| Medicamentos | 1.360,0 | 1.318,7 | 1.678,4 | 1.428,8 | 1.428,8 | < 0,001 | 2.953.296,0 | 55,8% |
| Costes en atención especializada | 284,4 | 244,6 | 520,1 | 225,0 | 306,3 | < 0,001 | 633.186,0 | 12,0% |
| Días de hospitalización | 16,7 | 27,7 | 88,0 | 6,2 | 28,4 | < 0,001 | 58.724,7 | 1,1% |
| Visitas médicas | 238,9 | 189,4 | 392,9 | 190,9 | 247,6 | < 0,001 | 511.817,8 | 9,7% |
| Urgencias | 28,9 | 27,6 | 39,2 | 27,9 | 30,3 | 0,030 | 62.643,5 | 1,2% |
| Costes no sanitarios (productividad) | 57,6 | 273,6 | 135,5 | 1,0 | 87,5 | NS | 180.761,1 | 3,4% |
| Costes totals | 2.474,0 | 2.586,4 | 3.184,1 | 2.241,9 | 2.559,7 | < 0,001 | 5.290.945,1 | 100,0% |
| Modelo de costes corregidosa | ||||||||
| Costes sanitarios | 2.413,1a | 2.432,6a | 3.034,8a | 2.326,0 | < 0,001 | |||
| IC del 95% | 2.323,9-2.502,3 | 2.274,2-2.590,9 | 2.896,1-3.173,5 | 2.208,8-2.443,1 | ||||
| Costes en atención primaria | 2.130,8 | 2.174,4a | 2.505,8a | 2.090,5 | < 0,001 | |||
| IC del 95% | 2.054,1-2.207,5 | 2.038,2-2.310,5 | 2.386,6-2.625,1 | 1.989,8-2.191,2 | ||||
| Costes en atención especializada | 282,3a | 258,2a | 529,0a | 235,4 | < 0,001 | |||
| IC del 95% | 249,7-314,8 | 200,4-316,0 | 478,3-579,6 | 192,7-278,2 | ||||
| Costes no sanitarios (productividad) | 62,2 | 291,8 | 129,0 | 2,8 | NS | |||
| IC del 95% | 2,3-176,8 | 88,4-495,2 | 9,1-307,2 | 0,0-135,2 | ||||
| Costes totals | 2.475,3a | 2.724,4a | 3.163,9a | 2.321,2 | < 0,001 | |||
| IC del 95% | 2.327,6-2.623,0 | 2.462,2-2.986,6 | 2.934,2-3.393,5 | 2.127,2-2.515,1 | ||||
Valores expresados en media.
p: significación estadística; NS: no significativo; IC: intervalo de confianza.
Modelo de ANCOVA: cada prueba F contrasta el efecto simple de cada grupo del resto de los efectos mostrados. Estos contrastes se basan en las comparaciones por pares, linealmente independientes, entre las medias marginales estimadas. Covariables: edad, BUR e índice de Charlson. Componentes fijos: sexo y grupos de fármacos. Stable®: comparación significativa entre IDPP4 frente a los demás grupos en el modelo corregido (sulfonilureas, glitazonas e insulinas).
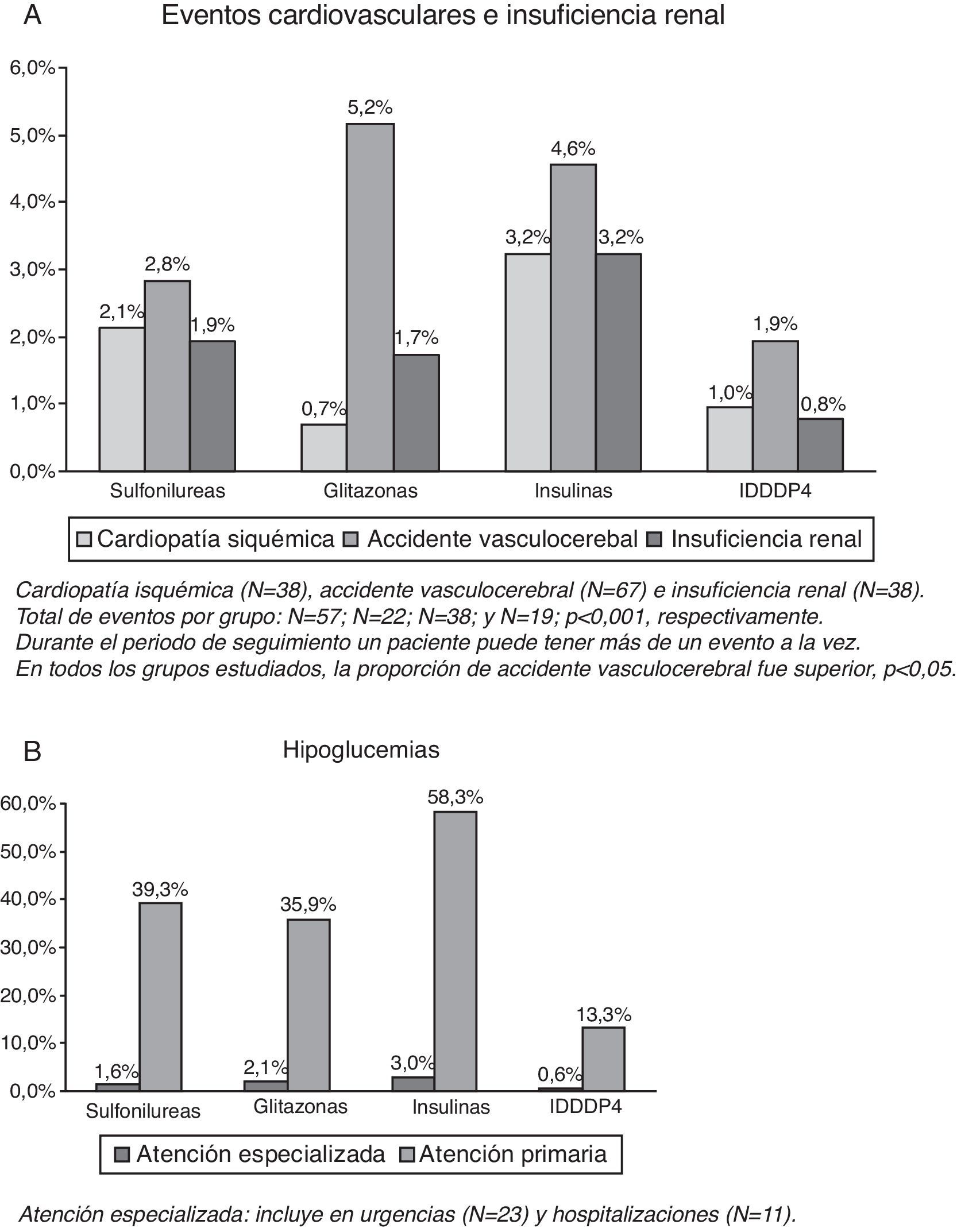
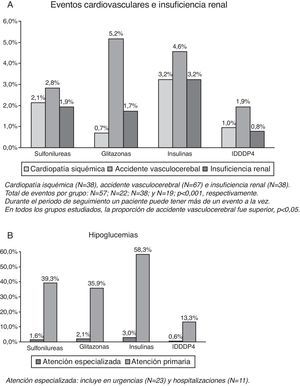
Las tasas de ECV e insuficiencia renal se detallan en la figura 1 (A). El grupo tratado con IDPP4 presentó una menor proporción de casos nuevos de cardiopatía isquémica en comparación con insulinas (1,0 frente a 3,2%, p=0,033), mientras que en comparación con sulfonilureas (2,1%) y glitazonas (0,7%) no se obtuvieron resultados significativos. Este grupo (IDPP4) también presentó una menor proporción de casos nuevos de accidentes vasculares cerebrales en comparación con glitazonas (1,9 frente a 5,2%, p=0,043); en comparación con insulinas (4,6%) y sulfonilureas (2,8%) no se obtuvieron resultados concluyentes. Comparando los grupos de estudio no se obtuvieron diferencias significativas en insuficiencia renal. En general, el número de pacientes con ECV fue de 136 (tasa: 6,6%). Únicamente el grupo tratado con IDPP4 (3,7%) presentó diferencias significativas con insulinas (10,2%; p=0,002); con sulfonilureas (N=57, 6,4%) y glitazonas (N=22, 7,6%) no se obtuvieron resultados concluyentes.
El porcentaje de pacientes con hipoglucemias fue del 36,7%. Los pacientes del grupo de IDPP4 presentaron una menor proporción de hipoglucemias en comparación con los otros 3 grupos de estudio (13,9 frente a 40,4; 37,6 y 58,9%, respectivamente, p<0,001). En general, el 0,5% de los pacientes requirieron un ingreso hospitalario, el 1,1% se atendieron en urgencias hospitalarias y el 35,7% en atención primaria (tabla 2, B). El promedio de hipoglucemias por pacientes fue de 0,1 (0,3) frente a 0,5 (0,7), 0,4 (0,6) y 0,8 (1,3), respectivamente, p<0,001.
En el modelo de regresión logística, la presencia de ECV (todos los tipos analizados) se asoció al incumplimiento terapéutico, OR=1,1 (IC: 1,0-1,8), al bajo control de la DM2 OR=1,2 (IC: 1,1-1,7), a la comorbilidad general, OR=2,1 (IC: 1,6-2,9), al sexo masculino, OR=1,5 (IC: 1,1-2,2) y a la edad OR=1,1 (IC: 1,0-1,2), p<0,05.
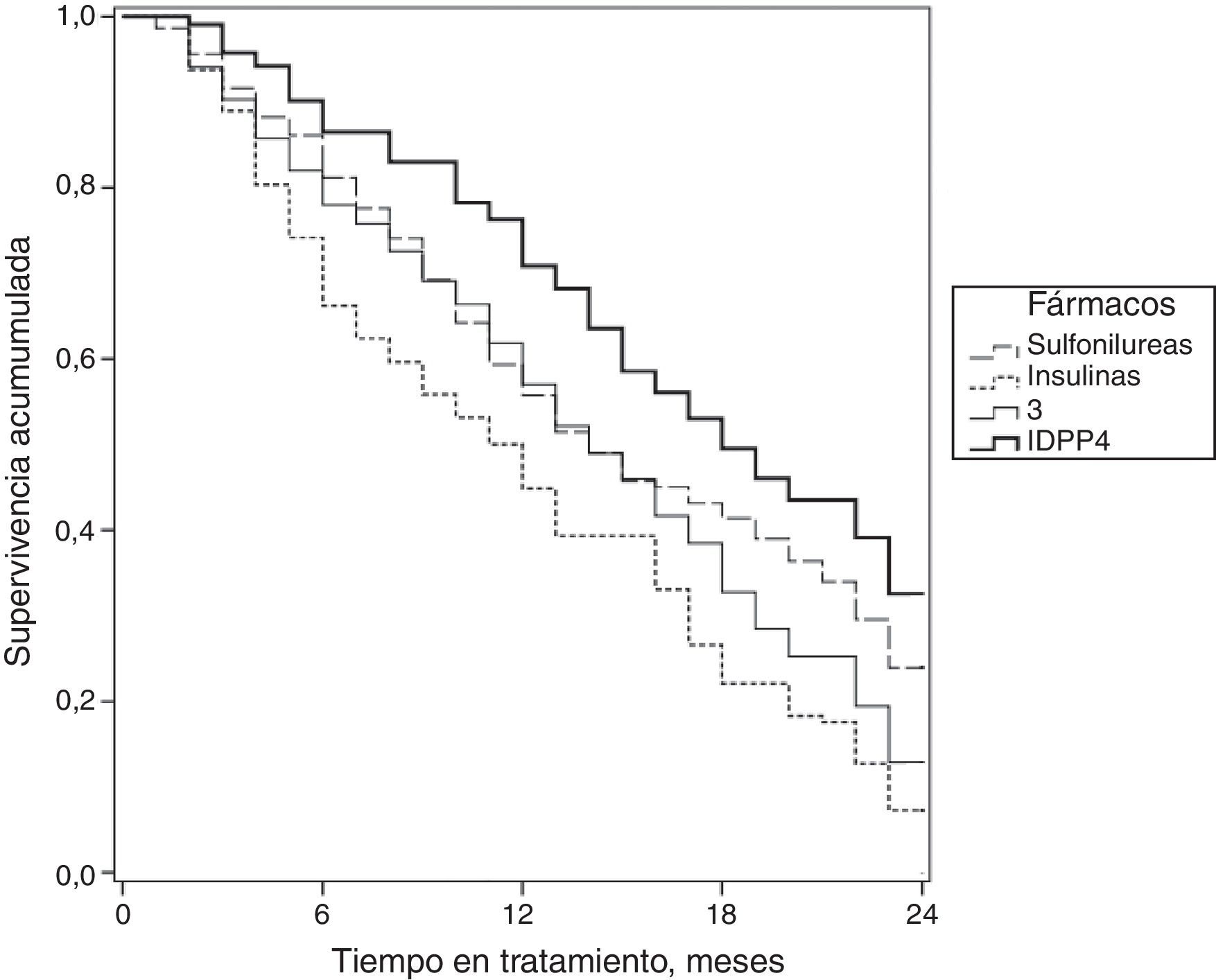
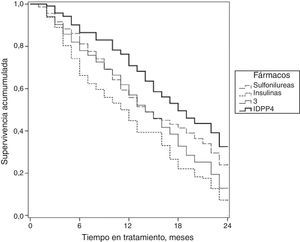
En la figura 2 se muestran las curvas de supervivencia de la persistencia al tratamiento antidiabético según los grupos de estudio. En este aspecto las medianas de tiempo fueron de 14,0 meses en sulfonilureas (IC del 95%: 12,6-15,3 meses); 14,0 meses en glitazonas (IC del 95%: 12,6-15,3 meses); 11,0 meses en insulinas (IC del 95%: 9,4-12,6 meses) y 17,0 meses en IDPP4 (IC del 95%: 16,6-19,3 meses).
DiscusiónNuestro estudio detalla las distintas opciones terapéuticas de abordaje de la DM2 después de iniciar un primer tratamiento farmacológico con metformina. En este aspecto, de los 4 grupos terapéuticos abordados, los tratados con IDPP4 (en combinación con metformina) muestran un mayor grado de cumplimiento y control de la enfermedad (tabla 3), circunstancia que se puede asociar a menores tasas de hipoglucemia, complicaciones vasculares y costes sanitarios en condiciones de práctica médica habitual en un ámbito poblacional. En nuestro país, son escasas las evidencias disponibles que evalúen estas medidas en un solo estudio, por lo que esta circunstancia puede dar al estudio un cierto atractivo conceptual y de abordaje más completo21.
No todos los DM2 iniciaron un primer tratamiento farmacológico con metformina, pero de los que lo hicieron, las sulfonilureas, fueron los fármacos más utilizados como segunda opción terapéutica. En este aspecto, es conocido que la estrategia terapéutica recomendada por las sociedades científicas7,8 consiste en iniciar la intervención desde el diagnóstico o lo más precozmente posible para conseguir un buen control metabólico, comenzando con la adopción de cambios en el estilo de vida (dieta saludable, pérdida de peso, ejercicio físico y no fumar), junto a la administración de metformina. Si no es suficiente, en un plazo corto de tiempo (3-6 meses), se pasará a la segunda etapa, que consistirá en añadir sulfonilureas, insulina basal, glitazonas u otros fármacos según las particularidades de cada paciente. En el estudio presentado parece que estas recomendaciones se siguieron, aunque el inicio del primer tratamiento farmacológico fue más conservador (tablas 2 y 3).
En el estudio se seleccionaron 2.067 pacientes, y de estos un 18,0% se trataron con insulina. Llama la atención (comparado con los otros grupos) que estos pacientes mostraron un menor tiempo desde el diagnóstico de la DM2 hasta el inicio de esta segunda opción terapéutica (3,6 años), afectando en cierta medida la comparabilidad de los grupos de estudio (opciones terapéuticas). Esta ocurrencia puede ser debida a un retraso en el diagnóstico de la enfermedad (diabetes evolucionada) o a una mayor susceptibilidad genética, entre otros factores (contraindicaciones, etc.), puesto que estos pacientes son de mayor edad y con una mayor proporción de cardiopatía isquémica y de retinopatía diabética. Este hallazgo es consistente con los datos obtenidos de otros estudios revisados9,22,23, aunque en nuestro caso no se cuantificó el uso de otra medicación concomitante.
Los IDPP4 fueron la segunda opción terapéutica (25,1% del total); nuestros resultados revelan que a los 2 años de seguimiento los pacientes tratados con IDPP4 mostraron un mayor cumplimiento terapéutico, mejor control metabólico y menor proporción de hipoglucemias en comparación con los otros grupos estudiados. En nuestro estudio el cumplimiento con IDPP4 fue del 70%, algo superior a las otras terapias (58-60%). En la bibliografía consultada los estudios publicados de cumplimiento y persistencia con antidiabéticos orales e insulina son escasos y difíciles de comparar entre ellos, por la diferente metodología utilizada en su medición. Estos estudios muestran un cumplimiento entre el 40-80%. En este aspecto, Márquez Contreras et al.24, en un reciente estudio, destacan que una cuarta parte de los pacientes con diabetes no cumplió con su tratamiento con insulina. Cramer et al.25, en una revisión efectuada a partir de 139 estudios, describe que a los 12 meses la tasa de persistencia fue del 63% y el cumplimiento con antidiabéticos orales del 58%, similar en todas las clases terapéuticas analizadas. Jermendy et al.26, en una serie de pacientes en tratamiento combinado con metformina y sulfonilureas, observan persistencia al año del 56%. Si bien estos resultados son consistentes con los nuestros, no justifican esta ligera superioridad de los IDPP4. Esta circunstancia podría ser debida a un acontecimiento aleatorio (variabilidad individual) o a la presencia de algunas variables de confusión no identificadas, no obstante, una explicación plausible podría encontrarse por la presencia de un mejor perfil de tolerancia y seguridad, en especial por la presencia de una tasa de hipoglucemias sensiblemente inferiores (propiedades farmacocinéticas y farmacodinámicas)8,11, aunque se necesitarían más estudios que comparen el uso de antidiabéticos en doble terapia para reforzar la consistencia de estos resultados. Parece claro que el papel de los IDPP4 en el arsenal terapéutico de la DM2 está evolucionando rápidamente, aunque nos faltan datos a largo plazo que evalúen su efecto sobre el control metabólico y del riesgo cardiovascular27,28. Las evidencias disponibles entre la asociación directa entre cumplimiento y control parecen fuera de toda duda1,7,9,11,24,26.
Los pacientes del grupo IDPP4 también mostraron un menor coste sanitario, con una reducción del uso de los recursos en atención especializada y que ocasionaron menos ingresos hospitalarios. Los limitados estudios existentes muestran que cuanto mayor sea el cumplimiento y el control metabólico de estos pacientes, menor es el riesgo de hospitalización. A modo de ejemplo, Breitscheidel et al.29, en una revisión efectuada, concluyen que la mejora del cumplimiento puede dar lugar a una reducción de los costes sanitarios totales en DM2; en 7 estudios, el cumplimiento se asoció inversamente con los costes sanitarios totales, mientras que se destaca un menor coste debido a una menor proporción de días de hospitalización. No obstante, la variabilidad en los estudios revisados fue alta, circunstancia que dificulta la comparación de los resultados. En general, nuestros resultados son consistentes con estos estudios12, destacando la asociación de la hipoglucemia con los costes30.
Nuestros datos reflejan unas menores tasas de ECV e insuficiencia renal en los pacientes tratados con IDPP4, aunque estas diferencias no alcanzaron la significación estadística en todos los grupos estudiados. En este aspecto, diversas referencias bibliográficas9,22,23, tanto en diabetes mellitus tipo 1 como en tipo 2, han demostrado que un buen control metabólico, representado por valores bajos de HbA1c, produce una mejora significativa en la incidencia y evolución de las complicaciones microangiopáticas, beneficio que persiste durante años aunque empeore el control metabólico. Dada la estrecha relación que existe entre algunas microangiopatías (fundamentalmente la nefropatía) y los ECV es lógico considerar que un buen control metabólico incluiría positivamente en la misma, pero con una intensidad menor que el control de otros factores de riesgo, como la dislipidemia y la hipertensión arterial1,7. En la actualidad, los IDPP4 podrían tener un beneficio cardiovascular, pero deberemos esperar los resultados de diversos ensayos clínicos en curso.
Las posibles limitaciones del estudio inciden en la categorización de la enfermedad, el posible sesgo de clasificación de los pacientes, la selección de los grupos terapéuticos y en la medida operativa de los costes, atribuibles al sistema de información desarrollado. Por lo tanto, en el artículo se muestran las limitaciones propias de los estudios retrospectivos, como por ejemplo el infrarregistro de la enfermedad o la posible variabilidad de los profesionales y pacientes, al ser un diseño observacional. También se puede considerar como una limitación del estudio, por su diseño, que las complicaciones vasculares se puedan asociar a un mejor control diabético derivado del uso de IDPP4, puesto que pueden existir otros factores no tenidos en cuenta, que lo pueden condicionar. De igual forma, y paradójicamente, los pacientes que progresan de metformina a insulina tienen un menor tiempo de evolución de la enfermedad y presentan mayores complicaciones; esta circunstancia, no medida con exactitud en nuestro estudio (limitación), podría interpretarse como un efecto aleatorio, a que se podría tratar de formas más rápidamente evolutivas de la enfermedad y/o a que los pacientes tratados con insulina presentan un mayor grado de complejidad. Otra limitación del estudio se refiere a la medida de la hipoglucemia, puesto que solo se identificaron los episodios en los que el paciente requirió asistencia sanitaria y esta quedó documentada, por lo que podría hacer un infradiagnóstico de los casos. Serán necesarias futuras investigaciones para disponer de estudios de coste/efectividad y de demora diagnóstica y de tratamiento, y recabar datos en otras organizaciones sanitarias. Además, el éxito de la atención a los pacientes con enfermedades crónicas, como la DM2, debería basarse en intervenciones de equipos pluridisciplinarios que promuevan intervenciones efectivas en las que los pacientes estén altamente comprometidos en su autocuidado. En conclusión, en combinación con metformina, las sulfonilureas fueron los fármacos más utilizados. Los pacientes en tratamiento con IDPP4 presentaron mayor cumplimiento y control de la diabetes, con menores tasas de hipoglucemias y costes sanitarios.
Conflicto de interesesTrabajo financiado por Novartis Farmacéutica SA sin influir en los resultados del mismo.