La práctica de deporte con un nivel de exigencia alto es cada vez más habitual en pacientes con diabetes mellitus (DM). Esta situación aconseja realizar tanto una valoración previa como una amplia serie de modificaciones en el tratamiento, escasamente referidas en la literatura médica habitual.
ObjetivoElaborar una guía clínica que oriente sobre la actitud médica a seguir ante un paciente con DM que realiza deporte de forma habitual.
MétodosUn grupo de expertos del Grupo de Trabajo de DM de la Sociedad Española de Endocrinología y Nutrición (SEEN) ha revisado la literatura médica relevante en cada uno de los apartados. En base a esta revisión, y con los datos aportados por la experiencia de una serie de deportistas con DM, se han consensuado una serie de recomendaciones dentro de cada apartado. Tras la formulación de las recomendaciones, estas se han discutido conjuntamente por el Grupo de Trabajo y por representantes de la SEEN.
ConclusiónLa guía ofrece unas pautas que abarcan desde la valoración previa a la práctica deportiva en paciente con DM, como a la actuación durante y después del deporte, pasando por aspectos como la repercusión del deporte en el control de la DM, pautas de entrenamiento o situaciones de especial riesgo.
Sporting activity is becoming a common practice in patients with diabetes mellitus (DM). This situation requires both a preliminary medical assessment and a wide range of changes in treatment which have scarcely been addressed in medical literature.
ObjectiveTo prepare a clinical guideline on the medical approach to patients with diabetes who practice sport regularly.
MethodsAn expert panel from the Diabetes Mellitus Working Group of the Spanish Society of Endocrinology and Nutrition (SEEN) reviewed the most relevant literature in each of the sections. Based both on this review and on data from the experience of a number of athletes with DM, a number of recommendations were agreed within each section. Finally, the Working Group and representatives of the SEEN jointly discussed all these recommendations.
ConclusionThe guideline provides recommendations ranging from medical assessment before patients with DM start to practice sport to actions during and after physical activity. Recommendations are also given on aspects such as the impact of sport on blood glucose control, training schemes, or special risk situations.
El número de personas con diabetes mellitus (DM) en España, al igual que ocurre en muchos otros países de nuestro entorno, se está incrementando. Afortunadamente, los médicos disponemos de tratamientos y sistemas de monitorización cada vez más eficaces que nos están permitiendo, no ya controlar, sino incluso casi normalizar diversas alteraciones metabólicas que acompañan a esta patología. Sin embargo, debemos ser más ambiciosos, y en ese camino de restituir la salud a un paciente hay que buscar que los pacientes con DM puedan desarrollar hábitos de vida similares a los que puedan hacer las personas sin DM. Dentro de estos hábitos de vida, la práctica de distintos tipos de deporte de forma regular se ha ido extendiendo entre las personas con DM, que practican disciplinas tan exigentes como la maratón, el buceo, el alpinismo, etc. En este aspecto, muchos han sido acompañados por sus médicos responsables, asesorándoles en aspectos tan diversos como la nutrición, los cambios terapéuticos (especialmente de las pautas de insulina), los controles glucémicos, las complicaciones, etc. Sin embargo, no es fácil encontrar documentos científicos que de forma práctica faciliten estas tareas cuando hablamos de disciplinas deportivas en pacientes con DM. Con el fin de cubrir este vacío, el Grupo de Trabajo de DM de la Sociedad Española de Endocrinología y Nutrición (SEEN) se planteó la realización de esta guía para ayudar a todos aquellos profesionales que tratan con personas que, además de diabetes, tienen la inquietud de la práctica deportiva y que plantean nuevos retos que no se contemplan en las guías de práctica clínica habituales.
Puesto que no hay datos científicos suficientes para establecer un consenso basado en la evidencia, la guía propone unas recomendaciones clínicas según el criterio consensuado del grupo de expertos. Además, los autores han considerado importante contactar con diferentes deportistas con DM que nos han aportado su experiencia y su práctica diaria, que han servido para enriquecer el documento.
1EVALUACIÓN MÉDICA PREVIA A LA PRÁCTICA DEPORTIVALas sociedades científicas recomiendan realizar una valoración médica a los pacientes con DM antes de iniciar un programa de ejercicios o una actividad deportiva1,2.
Objetivos de la evaluación- •
Saber si existe cualquier enfermedad o complicación que pueda manifestarse o agravarse con el deporte.
- •
Planificar y programar el ejercicio y las posibilidades de rendimiento.
Se recomienda que cada atleta con DM tenga un plan de cuidado de la diabetes para hacer frente a la práctica deportiva. El plan debería incluir lo siguiente3:
- •
Control de glucosa en sangre. Establecer frecuencia de monitorización y cifras de contraindicación para hacer deporte.
- •
Terapia con insulina. Tipo de insulina, dosis y estrategias de ajuste y corrección para el tipo de actividades previstas.
- •
Recomendaciones para el reconocimiento y tratamiento de la hipoglucemia, incluyendo instrucciones sobre el uso de glucagón.
- •
Información de contacto en caso de emergencia (teléfonos de contacto).
- •
Identificación de su condición de pacientes con DM (alerta médica).
El médico debe determinar las limitaciones o restricciones para la práctica del deporte en aquellos atletas con complicaciones relacionadas con la diabetes.
- •
Aunque la hemoglobina glucosilada no se utilice para tomar decisiones inmediatas en la práctica de ejercicio, los deportistas con DM tipo1 (DM1) deben tener una determinación de HbA1c cada 3 a 4 meses para evaluar su control glucémico.
- •
Las personas con diabetes con posible enfermedad cardiovascular o complicaciones microvasculares de la diabetes que deseen realizar algún tipo de deporte deben someterse a una evaluación médica. La evaluación incluirá la historia, el examen físico (incluyendo examen del fondo de ojo, examen de los pies y la detección de neuropatía), electrocardiograma (ECG) de reposo y, posiblemente, prueba de esfuerzo4.
El cribado rutinario de enfermedad coronaria en pacientes con DM asintomáticos sigue siendo controvertido. La Asociación Americana de Diabetes (ADA) no recomienda el cribado sistemático de enfermedad coronaria en pacientes asintomáticos2, pero sí lo recomienda en pacientes de alto riesgo5, como también lo hace el Colegio Americano de Cardiología, recomendando el cribado de pacientes con DM de alto riesgo (tabla 2) con prueba de esfuerzo antes de la iniciación de un deporte de intensidad moderada a alta (tabla 3)6. Los pacientes con DM con enfermedad coronaria establecida pero que no tienen isquemia o arritmias significativas no deben, en general, participar en ejercicios de alta intensidad, pero sí pueden realizar actividades deportivas de menor intensidad. Para aquellos con angina, su ritmo cardiaco objetivo debería ser al menos 10 latidos por debajo de su umbral de isquemia6.
Pacientes con diabetes mellitus y riesgo elevado de enfermedad cardiovascular
| Edad mayor de 35 años |
| Edad mayor de 25 y DM2 diagnosticada hace más de 10 años |
| Edad mayor de 25 años y DM1 diagnosticada hace más de 15 años |
| Presencia de otros factores de riesgo de enfermedad cardiovascular |
| Existencia de complicaciones microvasculares: retinopatía, nefropatía |
| Enfermedad vascular periférica |
| Neuropatía autonómica |
DM1: diabetes mellitus tipo 1; DM2: diabetes mellitus tipo 2.
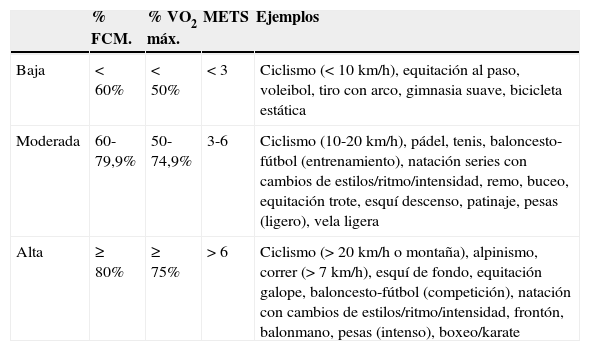
Intensidad del ejercicio/deporte
| % FCM. | % VO2 máx. | METS | Ejemplos | |
|---|---|---|---|---|
| Baja | < 60% | < 50% | < 3 | Ciclismo (<10km/h), equitación al paso, voleibol, tiro con arco, gimnasia suave, bicicleta estática |
| Moderada | 60-79,9% | 50-74,9% | 3-6 | Ciclismo (10-20km/h), pádel, tenis, baloncesto-fútbol (entrenamiento), natación series con cambios de estilos/ritmo/intensidad, remo, buceo, equitación trote, esquí descenso, patinaje, pesas (ligero), vela ligera |
| Alta | ≥ 80% | ≥ 75% | > 6 | Ciclismo (>20km/h o montaña), alpinismo, correr (>7km/h), esquí de fondo, equitación galope, baloncesto-fútbol (competición), natación con cambios de estilos/ritmo/intensidad, frontón, balonmano, pesas (intenso), boxeo/karate |
% FCM: porcentaje de la frecuencia cardiaca máxima; % VO2 máx: porcentaje del consumo máximo de oxígeno; METS: equivalente metabólico (1 MET: 3,5ml de O2/kg/min; 1 kcal/kg/h).
Deporte y complicaciones de la diabetes mellitus
| Complicación | Actividades recomendadas | Contraindicaciones | Precauciones |
|---|---|---|---|
| Enfermedad cardiovascular | Actividades aeróbicas de bajo impacto: caminar, bicicleta, natación, cinta | IAM reciente (<6 semanas). Actividades hipertensivas: levantar pesos importantes, elevada intensidad | Incrementar la frecuencia cardíaca gradualmente |
| Neuropatía autonómica | Ejercicios poco intensos y que no modifiquen la presión arterial: actividades acuáticas, bicicleta estática y ejercicios sentado | Elevada intensidad. Cambios bruscos de la posición corporal | Realizar test para detectar la presencia de enfermedad coronaria. Mantener la PA para evitar ortostatismo. Evitar hacer deporte en ambientes muy fríos o muy calurosos y mantener hidratación adecuada. Monitorizar la glucemia |
| Neuropatía periférica | Natación, ciclismo, ejercicios de silla, ejercicios de brazos y aquellos que no requieran la utilización de los pies | Caminatas prolongadas, correr, cinta de andar, cinta rodante, cualquier actividad que conlleve saltar. No realizar ejercicio si existen úlceras o pie de Charcot activo | Evaluación preejercicio de la sensibilidad. Calzado adecuado. Revisión de higiene diaria de los pies |
| Retinopatía diabética | Deportes aeróbicos de baja intensidad: bicicleta estática, caminar, natación, cinta rodante | No realizar actividad física en presencia de RP activa (hemorragia vítrea, tracción fibrosa) y tras fotocoagulación o cirugía recientes. Evitar deportes que aumenten la PA bruscamente (actividades físicas violentas, Valsalva, pesos), aquellos que conlleven movimientos bruscos o de bajar la cabeza (gimnasia, yoga) y de contacto (boxeo, artes marciales, etc.) | Aumento gradual en la intensidad. Evitar durante el ejercicio PA sistólica >170mmHg |
| Nefropatía diabética | Deportes aeróbicos de baja intensidad | Evitar deportes que aumenten la PA bruscamente: actividades físicas violentas, Valsalva, levantar pesos | Particular énfasis en la hidratación y control de la PA |
IAM: infarto agudo de miocardio; PA: presión arterial; RP: retinopatía proliferativa.
La neuropatía autonómica cardíaca puede ser una entidad subclínica y por tanto asintomática en muchos de los pacientes con DM, lo que hace su diagnóstico en la práctica clínica bastante difícil. Debido a su impacto en la tolerancia al ejercicio, el cribado de la neuropatía autonómica cardíaca debe formar parte del estudio preejercicio en aquellos pacientes que están a punto de comenzar un nuevo programa de ejercicio o deporte que implique una actividad física de moderada a alta intensidad. Además, los pacientes con neuropatía autonómica deben someterse a una prueba de esfuerzo preejercicio antes de iniciar la práctica de un deporte. Si existe gastroparesia, se puede retrasar la absorción de hidratos de carbono (HC), lo que puede predisponer a la hipoglucemia. Para controlar la intensidad del ejercicio, los deportistas con neuropatía autonómica deben utilizar el esfuerzo percibido en lugar de la respuesta de la frecuencia cardíaca. Los pacientes con DM con neuropatía autonómica pueden tener una mayor susceptibilidad a los efectos adversos del calor. La reducción de la sudoración y del flujo sanguíneo de la piel disminuye la capacidad del cuerpo para mantener una temperatura interna a niveles seguros, especialmente durante el ejercicio prolongado en el calor. En estos casos, siempre que sea posible, el ejercicio debe ser realizado en un ambiente fresco.
Neuropatía periféricaLos pacientes con neuropatía periférica significativa pierden la sensibilidad protectora en los pies, que es detectable con el monofilamento de 10-g. En estos casos, es recomendable limitar los deportes de carga y proponer actividades más seguras, como la natación, el ciclismo o los ejercicios de brazos. Asimismo, es clave la utilización de calzados especiales.
Retinopatía diabéticaDebe realizarse una valoración de la existencia de retinopatía diabética preejercicio. En caso de existencia de retinopatía proliferativa de cualquier grado o no proliferativa grave, se recomienda evitar las actividades que aumenten la presión intraocular, tales como levantamiento de pesas, saltos o actividades aeróbicas de alta intensidad, debido al riesgo de hemorragia vítrea o desprendimiento de retina. Se deben tomar precauciones para limitar la subida de la presión arterial (PA) sistólica a no más de 20 a 30mmHg por encima de la línea de base durante cada sesión de entrenamiento.
Nefropatía diabéticaLa presencia de microalbuminuria no implica restricciones de la práctica del deporte. En caso de fases más avanzadas, se deben evitar actividades que aumenten la PA sistólica por encima de 180-200mm Hg (por ejemplo, la realización de la maniobra de Valsalva, deportes aeróbicos de alta intensidad o ejercicios de resistencia), ya que el aumento de la presión sistémica potencialmente podría empeorar la progresión de esta enfermedad. En etapas más desarrolladas de enfermedad renal deberían participar en actividades físicas de intensidad más baja, ya que se han observado beneficios cardiorrespiratorios y para la salud con este nivel de ejercicio.
Exploraciones especialesPrueba de esfuerzo, ¿para qué sirve?Su realización se recomienda en los casos indicados en la tabla 2, y tendría utilidad en las siguientes situaciones:
- •
Para una mejor valoración del deporte a realizar. La intensidad del deporte a realizar puede ser evaluada con mayor precisión cuando la frecuencia cardíaca máxima real o el consumo máximo de oxígeno se conocen desde la prueba de esfuerzo, en comparación con la estimación de la frecuencia cardíaca objetivo o ritmo de trabajo de los cálculos previstos según la edad. Además, en los casos en los que la isquemia o las arritmias son inducidas a intensidades de ejercicio más altas, los resultados de las pruebas de esfuerzo podrían ser utilizados para mantener la intensidad del ejercicio por debajo del umbral de isquemia.
- •
Para la estratificación del riesgo. Teniendo en cuenta que tanto una baja forma física, como la presencia de cambios isquémicos en el ECG, están asociados con un mayor riesgo de morbimortalidad cardiovascular y global.
- •
Para detectar la enfermedad coronaria previamente insospechada.
- •
Para detectar respuestas hipertensivas anómalas y así evitarlas mediante la recomendación de actividades físicas apropiadas.
La espirometría es una prueba de valoración funcional respiratoria en reposo que mide los flujos y volúmenes respiratorios. Se debe hacer sistemáticamente antes de una prueba de esfuerzo cardiopulmonar (ergoespirometría). Los valores obtenidos en reposo permiten predecir los valores máximos de ventilación que puede alcanzar un sujeto. En condiciones fisiológicas normales, en el esfuerzo máximo no se debe alcanzar la ventilación máxima, quedando una reserva respiratoria de un 20% aproximadamente. La espirometría permite además diagnosticar otras enfermedades respiratorias que pueden limitar el rendimiento en el ejercicio (asma, enfermedad pulmonar obstructiva, etc.). La prueba cardiopulmonar de esfuerzo (ergoespirometría) permite medir directamente el consumo de oxígeno y la producción de CO2 por el organismo durante el ejercicio y es la prueba más importante para determinar el estado de forma de una persona. Además, permite monitorizar la respuesta cardiaca durante el esfuerzo mediante un ECG continuo y determinaciones periódicas de la PA. Con todos los datos obtenidos durante un esfuerzo progresivamente más intenso hasta llegar a la capacidad máxima, se pueden calcular los umbrales aeróbico (momento en el que empieza a producirse ácido láctico en el músculo) y anaeróbico (momento a partir del cual la ventilación alveolar no es suficiente para compensar la acidosis metabólica producida por las concentraciones progresivamente más altas de lactato), así como el consumo de oxígeno máximo y la frecuencia cardiaca máxima real. Conocer en qué frecuencias cardiacas ocurren los umbrales es fundamental para diseñar programas de ejercicio, tanto para atletas de élite como para personas que hacen ejercicio de forma habitual. Para mejorar el rendimiento en un deporte de resistencia (correr o ciclismo) es aconsejable entrenar con intensidades de esfuerzo que predominantemente se encuentren entre los 2 umbrales. Existen variaciones de entrenamiento que incluyen intervalos por encima del umbral anaeróbico, pero están dirigidas a deportistas de competición.
Electrocardiograma en reposo (en todos los casos)Como en cualquier ECG, hay que valorar los siguientes aspectos:
- •
Frecuencia cardiaca, e intervalos PR, QRS y QT.
- •
Morfología de la P del complejo QRS y onda T.
- •
Determinación del eje cardiaco.
Hay anomalías electrocardiográficas, control del ritmo, bloqueos y lesiones isquémicas que contraindican la realización de la prueba de esfuerzo.
RECOMENDACIONES 1- •
Las personas con diabetes con posible enfermedad cardiovascular o complicaciones microvasculares de la diabetes que deseen realizar algún tipo de deporte deben someterse a una evaluación médica, que incluirá la historia, el examen físico (incluyendo examen del fondo de ojo, examen de los pies y la detección neuropatía), ECG de reposo y, posiblemente, prueba de esfuerzo.
- •
La prueba de esfuerzo debe realizarse en todo paciente considerado de alto riesgo para enfermedad cardiovascular (tabla 2).
- •
La utilidad de la prueba de esfuerzo es múltiple:
- ∘
Para valorar el deporte a realizar.
- ∘
Para la estratificación del riesgo.
- ∘
Para detectar enfermedad coronaria insospechada.
- ∘
Para detectar respuestas hipertensivas anómalas.
- ∘
- •
La espirometría se debe hacer sistemáticamente antes de una prueba de esfuerzo cardiopulmonar (ergoespirometría).
- •
El ECG se realizará en todos los casos.
- •
Los pacientes con DM y enfermedad cardiovascular limitarán su ejercicio a deportes de baja intensidad.
En los últimos años ha habido un gran interés por identificar el tipo y las propiedades del ejercicio (o deporte) con mayores beneficios sobre el control glucémico en pacientes con DM. En la tabla 3 se representa la clasificación de la intensidad del ejercicio dinámico.
Diabetes mellitus tipo 2Efecto sobre la glucemia y la sensibilidad a la insulinaEl mero incremento de la actividad física cotidiana se ha asociado a una mejoría a corto plazo de la sensibilidad a la insulina (SI)7. A su vez, la práctica de deporte o ejercicio aeróbico (EA) a intensidad moderada favorece una reducción de la glucemia que perdura entre 2 y 72h tras la realización del mismo5. En base a los resultados de un reciente metaanálisis de estudios realizados mediante monitorización continua de glucosa (MCG), este descenso afecta principalmente a la glucemia posprandial8. En la práctica clínica, la falta de tiempo es uno de los argumentos que justifican la baja adherencia al ejercicio prescrito. En este sentido, los ejercicios intermitentes de corta duración y alta intensidad (EIAI) se han mostrado como una alternativa eficaz al ejercicio prolongado de intensidad moderada1, si bien, hasta la fecha, no hay estudios que comparen directamente ambos tipos de entrenamiento. Por otro lado, aunque no es frecuente en pacientes con DM tipo2 (DM2), la realización de deportes aeróbicos muy intensos podrían asociarse a un incremento transitorio de la glucemia (1-2h), que es debido al aumento de la secreción de catecolaminas5.
La realización de deportes o ejercicios de resistencia (ER) también ha mostrado resultados satisfactorios y se plantea como una opción terapéutica muy útil en un porcentaje significativo de pacientes que presentan dificultad para la movilización. Estudios con MCG han observado un aumento de la SI y una disminución de la glucemia que, al igual que en el EA, parece afectar predominantemente a la glucosa posprandial5,7,8. Finalmente, la combinación de EA y de ER, ejercicio combinado (EC), podría ser más efectiva en el aumento de la SI que la práctica de una actividad aeróbica aislada5.
Efecto sobre la HbA1cVarios metaanálisis han puesto de manifiesto que tanto el EA como el ER tienen un efecto beneficioso con un descenso aproximado del 0,6% de la HbA1c9. Recientemente se ha publicado una revisión sistemática de 12 ensayos clínicos que comparan la eficacia del EA frente al ER en pacientes con DM2. Aunque se observó una mayor reducción de la HbA1c (−0,18%) a favor del EA, los autores concluyen que las diferencias absolutas son muy pequeñas y de escasa significación clínica, por lo que recomiendan la práctica de ejercicio independientemente del tipo que se realice10. La influencia de la intensidad, la frecuencia y la duración del ejercicio sobre el control de la HbA1c también ha sido analizada. En este sentido, la realización de más de 150min semanales y la práctica de EA de más intensidad se han asociado a mayores descensos de la HbA1c9. En una reciente meta-regresión de ensayos clínicos, la disminución de la HbA1c parece relacionarse más con el incremento de la frecuencia y de la duración del EA que con una mayor intensidad del mismo11. Por último, los resultados de algunos estudios sugieren que el EC puede ser superior sobre el descenso de la HbA1c que la práctica de EA o ER de manera aislada10. Así, cada sesión semanal de ER en combinación con el EA se ha asociado a un descenso añadido del 0,02% de la HbA1c11.
Diabetes mellitus tipo 1Efecto sobre la glucemiaLos cambios en la glucemia inducidos por el ejercicio en sujetos con DM1 dependen, principalmente, de los niveles de insulina en el momento en el que se realiza el mismo. En este sentido, en pacientes con concentraciones plasmáticas adecuadas de insulina se produce un descenso significativo de los niveles de glucosa. Este descenso se asocia fundamentalmente a la práctica de EA de moderada intensidad, mientras que el resto de ejercicios (ER, EC, EIAI) han mostrado resultados contradictorios sobre las cifras de glucemia12.
En ocasiones, la actividad física realizada puede causar una elevación paradójica de los niveles de glucosa en sujetos con mal control metabólico e hipoinsulinemia. Los deportes de alta intensidad, el estrés psicológico de la competición y errores en la administración de insulina o en los suplementos de HC pueden asociarse a la aparición de la misma.
La práctica de deporte, en especial en los niños y adolescentes, se asocia a un riesgo incrementado de hipoglucemia que puede ocurrir durante o tras la realización del mismo. El momento de la realización, así como el tipo de deporte realizado, pueden influir en la aparición de los eventos hipoglucémicos. En este sentido, el deporte que se realiza a última hora del día se asocia a un incremento bifásico de la SI (durante el ejercicio y entre 7-11h más tarde) que podría condicionar un aumento del riesgo de hipoglucemias nocturnas13. Por otro lado, la mayor duración e intensidad de la actividad física se asocia a un aumento del riesgo de hipoglucemias, mientras que la práctica de sesiones de ejercicios en las que se realizan conjuntamente EA y EIAI podría asociarse a una disminución de los episodios de hipoglucemia postejercicio14.
Efecto sobre la HbA1cAl contrario que en la DM2, no hay suficiente evidencia que permita afirmar de manera rotunda que la práctica del deporte está asociada con una mejoría significativa de la HbA1c en pacientes con DM1. En concordancia con algunos estudios previos que sugieren la existencia de una correlación inversa entre la HbA1c y las horas semanales de ejercicio realizado, una reciente revisión sistemática sugiere que la práctica deportiva se asocia a una disminución significativa de la HbA1c (−0,78%) y de las unidades de insulina requeridas (−0,4U/kg)15. Por otro lado, en un metaanálisis previo, publicado en el año 2012, solo la realización de EA de manera regular se asoció a un descenso significativo de la HbA1c (−0,23%); por el contrario, la práctica de ER, EC o EIAI se asoció a una disminución no significativa de la HbA1c12.
RECOMENDACIONES 2En relación con la práctica del deporte en la DM2, debemos considerar que:
- •
La realización de deporte tanto aeróbico como de resistencia se asocia a una mejoría del control glucémico (glucemia posprandial, SI, HbA1c).
- •
Estos cambios se asocian significativamente con la duración, la intensidad y la frecuencia del ejercicio realizado.
- •
Los deportes que combinan EA y ER pueden asociarse a mayores beneficios que la práctica de deporte aeróbico o de resistencia de manera aislada.
- •
El ejercicio intermitente de alta intensidad puede ser una alternativa eficaz y segura en determinados tipos de pacientes.
En relación con la práctica del deporte en la DM1, debemos considerar que:
- •
La realización de deportes aeróbicos de moderada intensidad se asocia a un descenso significativo de la glucosa en pacientes con niveles óptimos de insulina. Este descenso conlleva un aumento del riesgo de hipoglucemia durante o tras la realización del mismo.
- •
El efecto sobre la glucemia de otros tipos de deportes o ejercicios (ER, EC, EIAI) ha mostrado resultados contradictorios. La práctica de deportes de alta intensidad en condiciones de hipoinsulinemia o estrés psicológico puede asociarse a episodios de hiperglucemia y cetosis.
- •
No hay evidencia suficiente para asegurar que la práctica del deporte se asocie a un descenso significativo de la HbA1c. La práctica de deporte aeróbico, en niños o adolescentes y con protocolos de ejercicios a más largo plazo sí podría obtener un beneficio en este sentido.
El ejercicio físico y el deporte suponen un estrés metabólico, y en respuesta al mismo existe un correlato endocrino-metabólico. En fases iniciales, el principal principio inmediato utilizado es la glucosa16. Esta procede del glucógeno muscular, pero una vez agotado entra en juego la glucogenólisis hepática17. A medida que el ejercicio se prolonga (ciclismo, carrera de larga distancia…) aumenta la captación de glucosa muscular por la translocación de receptores GLUT-4 a la superficie celular mediada por el ejercicio físico. También decae la secreción de insulina y aumentan las catecolaminas, lo cual produce aumento de la lipólisis, pasando a usar ácidos grasos libres como sustrato para la neoglucogénesis.
En los deportes de tipo explosivo (fútbol, rugby, carreras de velocidad…) la mayor parte del ejercicio transcurre en anaerobiosis, utilizando fundamentalmente lactato18. Este contribuye a la fatiga muscular, pero se desarrolla tolerancia con el entrenamiento. Paralelamente, aumenta la neoglucogénesis hepática.
Al concluir el ejercicio, la insulina aumenta y las catecolaminas caen. Ello provoca hiperglucemia e hiperinsulinemia, que contribuyen a la repleción del glucógeno muscular y recuperación de la fatiga16.
En los pacientes con DM1 y DM2 insulinopénicos se reproduce la secuencia anterior, con excepción de la autorregulación de la insulina. Por tanto, el manejo nutricional es clave para evitar desajustes metabólicos.
Necesidades individuales nutricionalesLa evidencia sobre el porcentaje ideal de calorías que deben proporcionar los macronutrientes en los pacientes con DM no ha demostrado una composición ideal y única19. Su distribución debe individualizarse según patrón alimentario, preferencias y objetivos.
Las recomendaciones actuales para deportistas sobre ingesta de HC varían según la intensidad (tabla 3) y la duración del entrenamiento20:
- •
En casos de ejercicio de baja intensidad (30-45min) se aconseja de 3-5g/kg/día de HC.
- •
Ejercicio de moderada intensidad de una hora diaria: se aconseja de 5 a 7g/kg/día de HC.
- •
Ejercicio de moderada a alta intensidad de duración entre 1 y 3h: se aconseja la ingesta de 7-10g/kg/día de HC.
- •
Para ejercicios que superen dicha duración se aconseja la ingesta de 10-12g/kg/día de HC.
En cuanto al consumo proteico, se recomienda ingerir de 1,2-1,4g/kg/día para deportistas en general y 1,2-1,7g/kg/día para deportistas de fuerza16, como en halterofilia, musculación o levantamiento de peso.
Hasta la fecha no existen otras recomendaciones para el deportista de otros nutrientes, y se deben seguir las recomendaciones generales19.
Nutrición antes de la práctica deportivaDiversos estudios sugieren que las dietas con un bajo índice glucémico (IG) combinadas con el ejercicio físico en el paciente con DM mejoran la glucemia basal, disminuyen la insulinorresistencia, mejoran la resistencia muscular y favorecen el consumo de grasas21.
Se han demostrado los beneficios de la sobrecarga de HC los días previos a una competición para retrasar la depleción de glucógeno en pruebas de duración superior a 90min. Estos beneficios también se han comprobado en atletas con DM122. La pauta habitual consiste en aportar entre 8 y 12g/kg de peso/día de HC los 3días previos a la prueba. Esta ingesta debe suponer entre el 70 y el 85% de energía de la dieta. No se ha demostrado su beneficio en pacientes con DM2.
La toma de 5mg/kg de cafeína antes del ejercicio (una taza de café expreso, 2 cafés con leche) disminuye la incidencia de hipoglucemia durante y después del mismo23.
Antes de iniciar la práctica deportiva debe medirse la glucemia capilar. Si es inferior a 100mg/dl, se aconseja tomar un suplemento de 10-20g de HC de absorción lenta en aquellos pacientes tratados con insulina o secretagogos2. Los pacientes que realizan otros tratamientos con bajo riesgo de hipoglucemia, en general, no precisan suplementación de HC previa al ejercicio. Si la glucemia es inferior a 70mg/dl debería posponerse la práctica deportiva hasta conseguir niveles por encima de 100mg/dl.
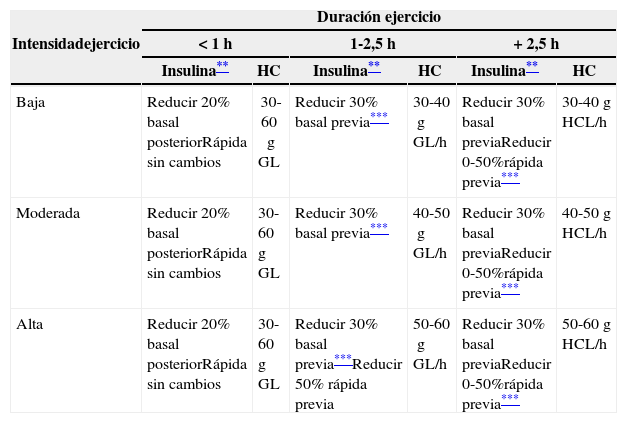
Nutrición durante el deporteSe ofrecen unas pautas orientativas en la tabla 4. Como norma general, podemos decir que:
- •
En ejercicios de duración inferior a 60min es fundamental mantener un buen estado de hidratación, preferentemente con el consumo de agua2. Deben evitarse bebidas que contengan HC, salvo que el ejercicio sea de alta intensidad. En estos casos serían adecuados suplementos de HC que aporten 30-60g de glucosa.
- •
En ejercicios de 1 a 2,5h de duración, además de mantener una buena hidratación es recomendable la toma de suplementos que aporten entre 30-60g de glucosa por hora de ejercicio.
- •
En ejercicios de más de 2,5h de duración (maratón, triatlón, ciclismo, etc.) las recomendaciones son similares al caso anterior. Se aconseja mezclar las fuentes de HC añadiendo HC de absorción lenta.
Ajuste de insulina y suplementos hidratos de carbono durante la práctica deportiva*
| Duración ejercicio | ||||||
|---|---|---|---|---|---|---|
| Intensidadejercicio | < 1h | 1-2,5h | + 2,5h | |||
| Insulina** | HC | Insulina** | HC | Insulina** | HC | |
| Baja | Reducir 20% basal posteriorRápida sin cambios | 30-60g GL | Reducir 30% basal previa*** | 30-40g GL/h | Reducir 30% basal previaReducir 0-50%rápida previa*** | 30-40g HCL/h |
| Moderada | Reducir 20% basal posteriorRápida sin cambios | 30-60g GL | Reducir 30% basal previa*** | 40-50g GL/h | Reducir 30% basal previaReducir 0-50%rápida previa*** | 40-50g HCL/h |
| Alta | Reducir 20% basal posteriorRápida sin cambios | 30-60g GL | Reducir 30% basal previa***Reducir 50% rápida previa | 50-60g GL/h | Reducir 30% basal previaReducir 0-50%rápida previa*** | 50-60g HCL/h |
Una vez finalizado el deporte, es aconsejable monitorizar la glucemia y, si fuera inferior a 120mg/dl, ingerir 15-20g de HC de bajo IG24, tanto en DM1 como en DM2 tratada con insulina o secretagogos. En deportistas de competición el período de recuperación es muy importante, ya que el glucógeno muscular debe resintetizarse, siendo un proceso dependiente de la insulina. En estos casos se aconseja la toma de 1-1,5g/kg de HC lo antes posible tras finalizar el ejercicio, ya que la reposición del glucógeno muscular es más efectiva16.
En deportes de tipo explosivo, la hiperglucemia postejercicio supone un problema en los primeros 60min tras el cese de la actividad. Debe manejarse de forma individualizada, procurando evitar la hipoglucemia posterior, empleando si fuera necesario una ración extra de HC junto con un bolo de insulina solo si la hiperglucemia persistiera más allá de esos 60min16.
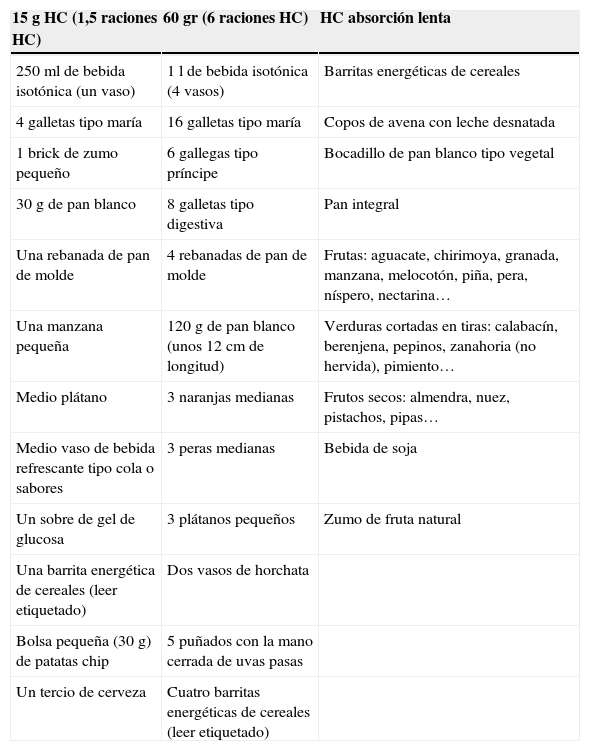
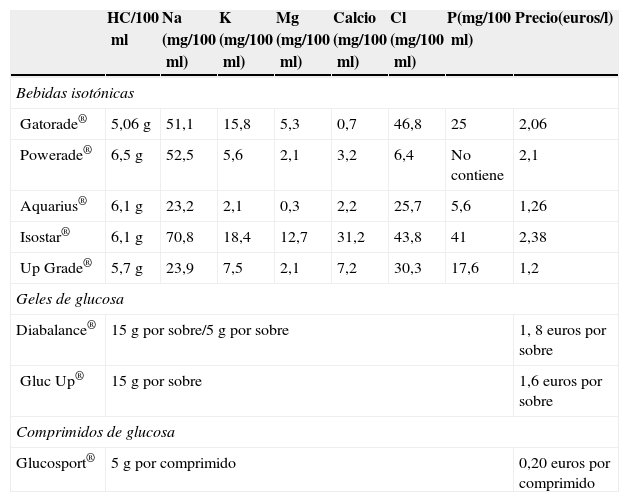
Productos disponibles en el mercadoAdemás de los tradicionales suplementos de fruta, disponemos de otras opciones para aportar HC: bebidas isotónicas, pastillas de glucosa y geles de glucosa (tablas 5 y 6).
Ejemplos de alimentos según aporte de hidratos de carbono
| 15g HC (1,5 raciones HC) | 60 gr (6 raciones HC) | HC absorción lenta |
|---|---|---|
| 250ml de bebida isotónica (un vaso) | 1 l de bebida isotónica (4 vasos) | Barritas energéticas de cereales |
| 4 galletas tipo maría | 16 galletas tipo maría | Copos de avena con leche desnatada |
| 1 brick de zumo pequeño | 6 gallegas tipo príncipe | Bocadillo de pan blanco tipo vegetal |
| 30g de pan blanco | 8 galletas tipo digestiva | Pan integral |
| Una rebanada de pan de molde | 4 rebanadas de pan de molde | Frutas: aguacate, chirimoya, granada, manzana, melocotón, piña, pera, níspero, nectarina… |
| Una manzana pequeña | 120g de pan blanco (unos 12cm de longitud) | Verduras cortadas en tiras: calabacín, berenjena, pepinos, zanahoria (no hervida), pimiento… |
| Medio plátano | 3 naranjas medianas | Frutos secos: almendra, nuez, pistachos, pipas… |
| Medio vaso de bebida refrescante tipo cola o sabores | 3 peras medianas | Bebida de soja |
| Un sobre de gel de glucosa | 3 plátanos pequeños | Zumo de fruta natural |
| Una barrita energética de cereales (leer etiquetado) | Dos vasos de horchata | |
| Bolsa pequeña (30 g) de patatas chip | 5 puñados con la mano cerrada de uvas pasas | |
| Un tercio de cerveza | Cuatro barritas energéticas de cereales (leer etiquetado) |
HC: hidratos de carbono.
Composición en hidratos de carbono de los suplementos más utilizados habitualmente en la práctica deportiva
| HC/100ml | Na (mg/100ml) | K (mg/100ml) | Mg (mg/100ml) | Calcio (mg/100ml) | Cl (mg/100ml) | P(mg/100ml) | Precio(euros/l) | |
|---|---|---|---|---|---|---|---|---|
| Bebidas isotónicas | ||||||||
| Gatorade® | 5,06g | 51,1 | 15,8 | 5,3 | 0,7 | 46,8 | 25 | 2,06 |
| Powerade® | 6,5g | 52,5 | 5,6 | 2,1 | 3,2 | 6,4 | No contiene | 2,1 |
| Aquarius® | 6,1g | 23,2 | 2,1 | 0,3 | 2,2 | 25,7 | 5,6 | 1,26 |
| Isostar® | 6,1g | 70,8 | 18,4 | 12,7 | 31,2 | 43,8 | 41 | 2,38 |
| Up Grade® | 5,7g | 23,9 | 7,5 | 2,1 | 7,2 | 30,3 | 17,6 | 1,2 |
| Geles de glucosa | ||||||||
| Diabalance® | 15g por sobre/5g por sobre | 1, 8 euros por sobre | ||||||
| Gluc Up® | 15g por sobre | 1,6 euros por sobre | ||||||
| Comprimidos de glucosa | ||||||||
| Glucosport® | 5 g por comprimido | 0,20 euros por comprimido | ||||||
HC: hidratos de carbono.
Las bebidas isotónicas, también llamadas deportivas o hidratantes, se caracterizan por ser isotónicas o ligeramente hipotónicas. Cubren la función de hidratación y a la vez aportan HC. No contienen más de un 10% de HC. No han demostrado efectos favorables en ejercicios de duración inferior a 60min, salvo que estos sean muy intensos2. Su composición es similar a la limonada alcalina tradicional. Se aconseja leer el etiquetado, ya que su contenido iónico es variable.
Existe una amplia variedad de geles de glucosa en el mercado con características similares en cuanto a composición, pero con diferentes cantidades de HC, por lo que se aconseja leer de forma detenida el etiquetado. Deben ingerirse de forma pausada y no mezclar con bebidas isotónicas en el mismo momento de la ingestión para evitar la sobrecarga de HC. Suelen estar saborizados. Deben mezclarse con agua, con excepción de Gluc Up® y Diabalance®. Estos últimos contienen 15g de glucosa por envase. Las pastillas de glucosa se comercializan de forma genérica bajo este nombre o bien con nombres comerciales, y contienen 5g de HC.
RECOMENDACIONES 3- •
No existe una recomendación ideal de macronutrientes. Deben seguirse las recomendaciones generales y llevar una dieta equilibrada.
- •
Antes del ejercicio debe comprobarse la glucemia capilar, y si es menor de 100mg/dl debe tomarse un suplemento de HC lentos si se recibe tratamiento con insulina o secretagogos.
- •
Durante la práctica deportiva debe mantenerse un estado adecuado de hidratación.
- •
Durante la práctica deportiva se realizarán suplementos de HC dependiendo de la intensidad y de la duración, según se expone en la tabla 4.
- •
Después del deporte debe asegurarse la reposición de HC, con preferencia por aquellos de bajo IG. Si la glucemia al finalizar el deporte es inferior a 120mg/dl, ingerir 15-20g de HC.
- •
Se debe vigilar la posible hiperglucemia persistente tras el ejercicio.
El impacto inmediato y posterior de la actividad física en el control glucémico de las personas con diabetes no es fácil de cuantificar y predecir. Depende de factores individuales (acondicionamiento físico, tipo de tratamiento, tipo de diabetes…) y de las características del deporte concreto25. El ejercicio físico condiciona cambios hormonales destinados a conseguir la energía necesaria para la contracción muscular sin perjudicar la disponibilidad de sustratos para otros órganos vitales como el cerebro. La adaptación se produce durante la actividad física y en el periodo de recuperación postejercicio. En realidad, es en las horas siguientes al ejercicio donde con mayor frecuencia se pueden producir alteraciones importantes del control glucémico, especialmente hipoglucemias26,27. El objetivo en personas con diabetes es intentar que su tratamiento simule los cambios fisiológicos, tanto durante la práctica deportiva como en el periodo de recuperación13.
Además del tipo de diabetes, el tipo de tratamiento farmacológico empleado es el factor más determinante en el riesgo de descompensación por el ejercicio, siendo la insulina y los agentes hipoglucemiantes orales (sulfonilureas y glinidas) los que deben ser más tenidos en cuenta para la práctica deportiva28. A pesar de su vida media más corta, no existen datos científicos ni experiencia clínica de que pueda actuarse de forma diferente con las glinidas.
Situaciones clínicas más habituales asociadas al deporte/actividad físicaEjercicio físico en situación de hiperglucemiaLas personas con niveles muy deficientes de insulina y cetosis pueden empeorar su descompensación por la práctica de ejercicio físico por estímulo de la secreción de hormonas contrarreguladoras.
Hipoglucemia durante el ejercicio físicoEste riesgo es mayor en casos de ejercicio físico de larga duración y en momentos de máxima acción de la insulina.
Hipoglucemia de aparición tardía tras el ejercicioPuede producirse incluso horas después, y existen varios posibles factores desencadenantes: exceso de insulina en el contexto de consumo de glucosa, aumento de sensibilidad a la insulina y captación periférica de glucosa (fundamentalmente en músculo esquelético) para reposición de depósitos. Los pacientes con diabetes de larga evolución pueden ser especialmente vulnerables debido a la presencia de neuropatía autonómica. En estos casos está especialmente alterada la recuperación de la hipoglucemia.
Cambios en la absorción de la insulinaLa actividad física puede aumentar la absorción de la insulina por estimular el flujo sanguíneo subcutáneo, drenaje linfático y por autobombeo por contracción muscular. Es aconsejable, por tanto, evitar la inyección de insulina en zonas que se van a ejercitar inmediatamente. Así mismo, el calor/frío intenso (tanto local como ambiente) puede aumentar o disminuir, respectivamente, la absorción de insulina.
Aspectos prácticos a tener en cuentaAutoanálisis de glucemia capilarDebe hacerse un perfil de respuesta glucémica las primeras veces que se practica el deporte. A expensas del criterio de su médico, podría incluir:
- •
Medición previa.
- •
Durante la actividad: cada 20-30min si es una actividad de intensidad moderada-alta (tabla 3) o cada hora si es un deporte aeróbico de intensidad baja.
- •
Al terminar y en el periodo de recuperación postejercicio: cada 2-3h en las 8-12h posteriores, antes de acostarse y, al menos, una determinación durante la noche siguiente.
No debería practicarse deporte en situación de hipoglucemia (<70mg/dl). Tampoco con hiperglucemia franca (superior a 300mg/dl o mayor de 250mg/dl con cetonemia positiva), sobre todo en pacientes con DM1.
Cambios en el tratamiento con insulinaSe recomienda utilizar como insulina basal análogos de acción prolongada. Una reducción de la insulina basal es la opción más recomendable para minimizar el riesgo de hipoglucemia, si bien se trata de una recomendación a individualizar y que puede depender de los cambios en la ingesta y suplementos de ese día29 (tabla 7). En general, muchos deportes de competición (pádel, fútbol sala, etc.) son anaeróbicos independientemente de su intensidad, y generan estrés y elevación de hormonas contrarreguladoras. Por tanto, no debe reducirse la insulina previa y sí la posterior. Por el contrario, si es aeróbico debemos reducir la insulina previa porque implica un consumo de glucosa durante su práctica. Unas pautas orientativas se exponen en la tabla 4. Como pauta general podemos decir:
- •
Para deporte de corta duración (<60min) reducir un 20-30% la insulina basal de las 12h posteriores, independientemente de la intensidad del mismo. En general, para la práctica de un deporte de intensidad alta y corta duración no es necesario cambiar la insulina rápida de la ingesta siguiente (sí reducir la basal de las 12h posteriores).
- •
Para deporte de intensidad baja-moderada de más de 1,5h de duración y especialmente el aeróbico, reducir un 20-30% la dosis de insulina basal previa a su realización. También es posible ajustar las dosis de insulina rápida, si bien estos cambios deben ser individualizados, condicionados fundamentalmente por los cambios en la ingesta que se produzcan justo antes o después del ejercicio y, posiblemente, no son muy eficaces en la prevención de la hipoglucemia postejercicio30.
- •
Para deportes aeróbicos y, especialmente, de larga duración (más de 2,5h), debe individualizarse. Algunas personas con DM no ponen insulina rápida en la ingesta previa a la práctica deportiva e intentan iniciarla con una glucemia superior a 180mg/dl (véase tabla 7).
Ejemplo de cambios en el tratamiento para la práctica deportiva (testimonio real): paciente de 42 años con diabetes tipo 1, media maratón (21km) en tratamiento habitual: glargina 0-0-18 UI, y glulisina 1 UI/ración de HC
| • En los meses previos hice varios entrenamientos de 13km en 1h 5min probando diferentes suplementos y controlando los niveles de glucemia capilar |
| • La noche anterior, glargina 16 unidades. Cena normal con su respectiva insulina rápida |
| • La mañana de la carrera, desayuno normal, sin inyectar insulina. 4 raciones de HC (leche+fruta+bollo+pasas) |
| • Cuando comencé a correr tenía una glucemia de 176mg/dl |
| • Tomé el primer gel (27g HC) como a los 35min (adelantado de los 45min previstos por haber iniciado la carrera con menos de 200mg/dl) |
| • Tomé un segundo gel como a la 1h 10min |
| • Durante la carrera daban vasitos pequeños de bebida energética, fueron 4 tragos |
| • El tercer gel previsto no lo utilicé, y en meta, como a los 15min de llegar, tenía 85mg/dl |
| • Después tomé un plátano, un par de caldos con arroz y un par de galletas |
| • A las 2h de terminar: glucemia de 124mg/dl |
| • La marca fue de 1h 58min |
HC: hidratos de carbono.
Para la práctica de ejercicio físico de forma puntual, debido a la larga vida media de las sulfonilureas, resulta poco práctico intentar modificar su dosificación. La ingesta de suplementos de HC previa a la actividad física adaptados a la intensidad, duración y glucemia al inicio puede ser lo más recomendable. Esto es también aplicable a las glinidas.
Para el inicio de una actividad física programada a medio y largo plazo puede utilizarse esta pauta31:
- •
Pacientes con un control muy estricto o riesgo alto de hipoglucemia: reducción de dosis del 50 al 100%.
- •
Pacientes con control moderado: reducción del 25 al 50%,
- •
Pacientes con control por encima de objetivo: cambio mínimo o nulo.
- •
Se debe hacer un perfil de respuesta glucémica las primeras veces que se practica un tipo nuevo de deporte y aumentar la intensidad del mismo de forma progresiva.
- •
Se recomienda utilizar como insulina basal análogos de acción prolongada.
- •
Si se trata de un deporte de intensidad moderada-alta y corta duración: poner atención especial al riesgo de hipoglucemia en el periodo de recuperación postejercicio (realizar autoanálisis de glucemia en las 12 siguientes y reducir la insulina basal de ese periodo al menos un 20% inicialmente).
- •
Si es un deporte de intensidad ligera pero de larga duración (>2,5h): realizar autoanálisis de glucemia durante el mismo, reducir la insulina basal previa en al menos un 30% y consumir regularmente HC con un IG medio-alto.
- •
Para pacientes en tratamiento con hipoglucemiantes orales que realicen deporte de forma regular, la reducción de dosis, según el grado de control habitual, puede llegar al 100%.
El paciente con DM que practica deporte debe incluir en su equipación el siguiente material3,32:
- •
Medidor de glucemia capilar y tiras reactivas. Conviene asegurarse de la fecha de caducidad.
- •
Sistema de medición de cuerpos cetónicos (en el medidor de glucemia capilar con tiras reactivas específicas o tiras de orina).
- •
Asegurar aporte de agua para una correcta hidratación.
- •
HC de absorción rápida: 10-30g de HC que se administrarán cada 30-45min, sobre todo en ejercicio duradero. Se pueden consumir en forma líquida o sólida, según la preferencia del deportista. Hay disponibles en el mercado diferentes presentaciones, aunque también se pueden tomar alimentos como frutas o galletas (tablas 5 y 6):
- •
Bebidas isotónicas. Contienen una proporción de azúcares entre el 5-8%. Aportan además electrolitos que ayudan a reponer las pérdidas minerales. Se recomiendan en actividades de más de una hora de duración.
- •
Bebidas refrescantes. Su aporte de HC es del 10%. Los refrescos de cola llevan además cafeína, que podría aumentar la deshidratación durante el ejercicio.
- •
Bebidas energéticas. Son bebidas con alto contenido en HC (>10%) que, además, contienen sustancias a las que se les atribuyen efectos contra la fatiga mental o física tales como el ginseng o la taurina. Este alto contenido en azúcares y sustancias estimulantes no las hacen recomendables como suplemento durante la práctica del ejercicio físico.
- •
Zumos de frutas. Se tiene que distinguir entre los naturales y comerciales. Los zumos de frutas naturales tienen un contenido en HC relativamente bajo (entre 4 y 6%). En este grupo se pueden añadir los zumos comerciales «sin azúcares añadidos». Los zumos de frutas comerciales a los que se ha añadido azúcar para su elaboración tienen un contenido de HC en torno al 10%.
- •
Glucosa en tabletas. Es el alimento que eleva el azúcar con mayor rapidez. Se recomienda tomarla muy poco a poco y acompañada de líquido para facilitar su absorción.
- •
Geles de glucosa. Se trata de una mezcla de glucosa (u otros azúcares) con agua y aromas de frutas que forman una emulsión de sabor más agradable que las tabletas de glucosa.
- •
Barritas energéticas. Suelen estar elaboradas a base de cereales o harinas, a las que se les añade cierta cantidad de azúcares o proteínas. Cumplen una doble función en el ejercicio, pues además de mantener los niveles de glucemia ayudan a combatir el apetito en ejercicios de larga duración. También existen barritas de frutas deshidratadas.
- •
- •
Kit de emergencia con glucagón.
- •
Pulsera de alerta médica.
- •
Si se sale de viaje para practicar deporte es recomendable preparar una bolsa especial de uso habitual. La bolsa contendrá los medicamentos habituales, medidor de glucosa con sus correspondientes tiras reactivas, agujas y lancetas, información sobre dónde acudir en caso de emergencia y una copia del plan de control de la diabetes. Pilas o sistemas para recarga del medidor de glucemia capilar.
- •
En el caso de estar en tratamiento con sistemas de infusión continua de insulina (perfusores de insulina), será recomendable disponer de material fungible (recambios de catéter, reservorios…).
- •
Calzado adecuado para la práctica deportiva y calcetines de algodón. Es recomendable un cuidado adecuado de los pies mediante hidratación y vigilancia de posibles irritaciones, ampollas y heridas.
- •
Ropa adecuada al clima, utilizando prendas que mantengan el cuerpo seco. Los materiales como el polipropileno y la seda ayudan a absorber el sudor, y también evitan la irritación.
- •
Se recomienda llevar información de contacto.
- •
La hipoglucemia en los pacientes que practican deporte es una complicación frecuente que se puede producir por diferentes razones: dosis excesivas de insulina o hipoglucemiantes orales (secretagogos), errores en el cálculo de la dosis, aumento de la intensidad o la duración del ejercicio, ingesta de alimentos insuficiente o retraso en la misma e ingesta de alcohol durante o inmediatamente después del ejercicio33,34.
- •
Los atletas deben ser capaces de reconocer los síntomas de forma precoz y saber cómo tratarlos. Es importante saber que los síntomas de hipoglucemia no son específicos y pueden variar entre individuos.
- •
Los deportistas y sus compañeros de actividad deben recibir entrenamiento adecuado para resolver los episodios de hipoglucemia1.
Las estrategias para prevenir las hipoglucemias incluyen34:
- •
Monitorización de glucemia capilar3,34. Se realizará según las pautas expuestas en el apartado 4.
- •
Los atletas que practican deporte en situaciones extremas de temperatura, elevada altitud o que tienen experiencia de hipoglucemias tardías (6-24h después de finalizado el ejercicio) pueden requerir mediciones adicionales; en ese caso es recomendable la medición de glucosa a intervalos de 30min durante el ejercicio si es posible y mediciones de glucemia cada 2-4h postexposición. Si han sufrido hipoglucemias nocturnas, se recomienda la medición antes de dormir y al menos una vez durante la noche.
- •
Se recomienda evitar el ejercicio 24h después de un episodio de hipoglucemia por riesgo de hipoglucemia recurrente.
- •
- •
Suplementación con HC. Según lo expuesto en el apartado 3.
- •
Ajustes del tratamiento farmacológico. Según lo expuesto en el apartado 4.
- •
Sprint de 10s antes o después de ejercicio. Los hallazgos de algunos trabajos en un número reducido de DM1 sugieren que realizar un sprint de 10s, justo antes o después de deporte de intensidad moderada, disminuye el riesgo de hipoglucemia tras ejercicio durante unos 60min, sin afectar al riesgo de hipoglucemias tardías35.
Según la intensidad de la hipoglucemia, variará el tratamiento36,37.
- •
Hipoglucemia leve (glucemia <70mg/dl, y el atleta es consciente y puede resolverla por sí mismo):
- •
Detener la actividad deportiva.
- •
Administrar 10-15g de HC de acción rápida (4 tabletas de glucosa, media taza de zumo o un vaso de leche).
- •
Medir el nivel de glucosa capilar y repetir a los 15min.
- •
Si los niveles de glucosa siguen bajos, repetir la ingesta de 10-15g de HC de acción rápida y volver a medir la glucemia a los 15min.
- •
Si persisten niveles bajos de glucemia, activar el sistema de emergencia médica avisando al servicio médico.
- •
Si se ha normalizado, ingerir HC de absorción lenta.
- •
- •
Hipoglucemia grave (el atleta está inconsciente o no responde a directrices). Los compañeros de la actividad deportiva deben estar alertados sobre la condición del deportista con diabetes y adiestrados para realizar las siguientes actuaciones:
- •
Activar el sistema de emergencia médica avisando al servicio médico si está disponible; en caso contrario, haremos lo siguiente:
- •
Aplicar glucagón (1mg subcutáneo o intramuscular).
- •
Si el paciente tiene los depósitos de glucógeno deplecionados por ejercicio intenso el glucagón no es eficaz y requeriremos aporte de glucosa intravenosa.
- •
Una vez el paciente es capaz de deglutir, administrar alimentos.
- •
- •
La hiperglucemia franca en atletas ocurre principalmente en pacientes con DM1 y responde generalmente a bajos niveles de insulina circulante.
- •
También puede relacionarse con una administración inadecuada de insulina, ingesta excesiva, inactividad, enfermedad, estrés o lesión.
- •
Si la glucemia preejercicio es mayor de 250mg/dl, se realizará determinación de cuerpos cetónicos en sangre u orina, y si son positivos se evitará la práctica del deporte hasta la resolución.
- •
Se recomienda reducción intensiva de la glucemia para evitar la cetoacidosis mediante la administración de dosis complementarias de insulina rápida.
- •
Si la glucemia está entre 250-300mg/dl y no hay cuerpos cetónicos, se puede practicar deporte siempre y cuando se monitorice la glucemia cada 15min hasta que la glucemia capilar descienda. Asimismo, se recomienda evitar la práctica deportiva si la glucemia es mayor de 300mg/dl en DM1.
- •
En el caso de pacientes con DM2, se evitará el ejercicio si la glucemia es mayor de 400mg/dl.
- •
Para la práctica del deporte en pacientes con diabetes es necesario disponer de un material imprescindible que incluye el medidor de glucosa e HC de absorción rápida, entre otros, sin el cual no debería iniciarse.
- •
Para la prevención de la hipoglucemia es esencial la realización de controles de glucemia capilar y adecuar tanto los suplementos de HC como las dosis de fármacos hipoglucemiantes. En DM1 podría ser útil realizar antes o después un sprint de 10s.
- •
El tratamiento de las hipoglucemias requiere por parte del deportista la ingesta de HC con control de glucemia capilar cada 15min. Para el manejo de hipoglucemias graves debe existir un compañero adiestrado.
- •
La monitorización de la glucemia capilar previa a la realización de ejercicio permitirá detectar las situaciones de hiperglucemia y evitar la cetoacidosis diabética.
- •
Se recomienda no iniciar la actividad deportiva con glucemia mayor de 250mg/dl en deportistas en DM1 y presencia de cuerpos cetónicos o mayor de 300mg/dl sin cuerpos cetónicos, y con glucemia mayor de 400mg/dl en deportistas en DM2.
El tratamiento con infusión subcutánea continua de insulina (ISCI) ofrece ventajas evidentes a los pacientes con DM1 que practiquen deporte de forma habitual o esporádica, dada la posibilidad de un ajuste de dosis continuo y más fino38,39. Para ello, los pacientes que realicen deporte deben recibir educación específica que incluya las modificaciones de la dosis de insulina basal y prandial necesarias antes, durante y después del ejercicio. Si utilizan además de forma habitual u ocasional una MCG (con o sin perfusor de insulina asociada), deben recibir formación específica para actuar según el nivel de glucemia actual y el previsto.
Ajustes de insulina para prevención de hipoglucemiasDurante la práctica deportiva- •
Ajustes de los bolos de insulina.
- •
Si el ejercicio se va a iniciar durante el tiempo previsto de acción de un bolo de insulina, este debe disminuirse. Dado que la mayoría de los pacientes utilizan análogos de insulina rápida, este tiempo es de 2-3h. El porcentaje de disminución del bolo preprandial varía según la duración y la intensidad del ejercicio físico a realizar, habiéndose propuesto utilizar las disminuciones en la dosis del bolo38,40 que se exponen en la tabla 8. Dado que todas los perfusores de insulina tienen un calculador de bolos incorporado, este debe calcularse según el método habitual y después aplicar el porcentaje de reducción estimado. Algunos modelos de perfusores tienen incorporado en el calculador las variables ejercicio1 y 2, pudiendo programarse el porcentaje de disminución del bolo en cada tipo de ejercicio. Se recomienda programar una disminución del 20-50% para ejercicios de baja intensidad y del 50-100% para moderada-alta intensidad.
- •
Ajustes de la tasa basal.
- •
Todos los perfusores de insulina tienen la posibilidad de disminuir de forma temporal la dosis de insulina basal (tasa basal temporal). En general, se recomienda disminuir la dosis de insulina basal durante el ejercicio entre el 20-50%. Se ha propuesto un porcentaje de disminución de la tasa basal, según la glucemia capilar, 60min antes de iniciarse el ejercicio (tabla 9). Para conseguir una disminución efectiva de los niveles de insulina durante el ejercicio debe bajarse la dosis entre 60-90min antes del inicio de la actividad física38,41.
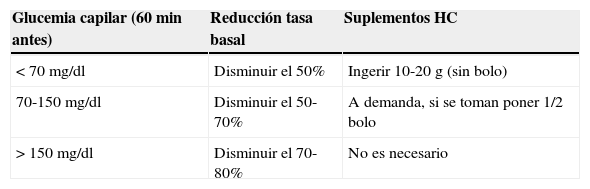
Tabla 9.Porcentaje de reducción de la tasa basal en infusión subcutánea constante de insulina previo a ejercicio planificado
Glucemia capilar (60min antes) Reducción tasa basal Suplementos HC < 70mg/dl Disminuir el 50% Ingerir 10-20g (sin bolo) 70-150mg/dl Disminuir el 50-70% A demanda, si se toman poner 1/2 bolo > 150mg/dl Disminuir el 70-80% No es necesario HC: hidratos de carbon.
- •
En niños y adolescentes la interrupción de la infusión de insulina durante una hora de ejercicio moderado ha demostrado disminuir el riesgo de hipoglucemias, aumentando la frecuencia de hiperglucemias, pero sin producir cetosis42.
- •
Si el ejercicio no ha sido planificado, debe realizarse una glucemia capilar cuando se inicie y disminuir la tasa basal según glucemia (tabla 10). En este caso, los suplementos de HC pueden ser necesarios, dado que la disminución efectiva de la dosis se producirá una vez iniciado el ejercicio.
Tabla 10.Porcentaje de reducción de la tasa basal en infusión subcutánea constante de insulina previo a ejercicio no planificado
Glucemia capilar/mg/dl) Reducción tasa basal Suplementos HC < 70 Disminuir el 20-30% Ingerir 20g (sin bolo) 70-150 Disminuir el 50% Ingerir 10-20g (sin bolo) > 150 Disminuir el 70% No es necesario HC hidratos de carbon.
- •
Al finalizar el ejercicio debe realizarse un control de glucemia y reiniciar el perfusor de insulina si la glucemia es mayor de 100-120mg/dl. Si la glucemia es <100mg/dl, se recomienda continuar con una basal temporal de entre 70-80% 2-4h más. Cuanto más intensa haya sido la actividad física, más tiempo debe prolongarse esta reducción.
- •
- •
Las hipoglucemias tardías tras la práctica deportiva son muy frecuentes y pueden producirse hasta 24h después, debido al incremento en la sensibilidad a la insulina, aunque la mayor parte de las hipoglucemias se producen entre 2,5 y 12h postejercicio de tipo aeróbico41.
Para su prevención, se debe disminuir la dosis de insulina basal durante la noche siguiente a la realización del deporte. El porcentaje y el tiempo de disminución de la dosis basal dependen de la intensidad y de la duración del deporte, existiendo poca evidencia que apoye una recomendación específica.
Una reducción del 20% de la tasa basal durante 6h (desde las 21.00 a las 03.00 de la madrugada) demostró disminuir de forma significativa las hipoglucemias nocturnas en un grupo de 16 adolescentes tras una hora de EA por la tarde43.
Ajustes de insulina para la prevención de la hiperglucemia postejercicioDespués de una actividad física intensa se puede producir una hiperglucemia precoz, siendo más frecuente tras ejercicio anaeróbico. Si la glucemia capilar al terminar el ejercicio es alta (mayor de 250mg/dl), se aconseja administrar un bolo corrector, disminuyendo a la mitad de la dosis calculada con el factor de sensibilidad habitual, dado el aumento de la sensibilidad a la insulina que se produce después del ejercicio.
Desconexión temporal del perfusor durante la práctica deportivaEn algunos tipos de deporte, como en la natación, el buceo, etc., es necesario suspender el perfusor y desconectarlo del catéter.
Según la duración de la suspensión del perfusor, puede ser necesario administrar una dosis extra de insulina previa a la desconexión. Se ha propuesto44 el siguiente algoritmo:
- •
Desconexión temporal de corta duración (<3h): calcular la tasa basal que pasaría en las horas de desconexión y administrarla en bolo antes de la desconexión:Dosis=(tasa basal×número de horas)×1,25
- •
Desconexión temporal de duración moderada (3-9h). Dos posibilidades:
- •
Cada 3h reconectar el perfusor y poner un bolo con la dosis calculada según la fórmula anterior.
- •
Poner la dosis total calculada con la fórmula anterior de insulina NPH o detemir, según las horas de desconexión prevista. Esta dosis debe administrarse una hora antes de la desconexión del perfusor.
- •
Una vez calculada esta dosis teórica, se aplica una reducción de entre un 20-50% como haríamos para programar una tasa basal temporal. En los deportes en los que una hipoglucemia sea especialmente peligrosa, como en el buceo o la escalada, esta dosis inicialmente calculada se puede reducir algo más.
Utilidad de la monitorización continua de glucosa en tiempo realLa MCG en tiempo real es una herramienta con gran potencial para ayudar a mantener la normoglucemia durante la práctica deportiva, aunque se ha cuestionado su utilidad debido al tiempo (10-15min) necesario para que la glucosa intersticial se equilibre con la glucosa plasmática, que puede ser mayor en momentos de cambio rápido en las concentraciones de glucosa, como ocurre durante el ejercicio. Sin embargo, un estudio reciente demostró que la exactitud del sensor (CGMS de Medtronic) es mejor durante el ejercicio que durante el reposo45. Probablemente se debe al aumento de flujo sanguíneo subcutáneo, que hace que la glucosa plasmática y la intersticial se equilibren de forma más precoz.
Perfusores de insulina con suspensión automática ante hipoglucemiaLa introducción de perfusores de insulina con suspensión automática de infusión de insulina al detectar una hipoglucemia (Paradigm VEO) ha demostrado reducir la gravedad y la duración de las hipoglucemias nocturnas46, y las hipoglucemias inducidas por ejercicio47, sin causar hiperglucemia de rebote significativa.
El valor de glucemia al que el perfusor se para de forma automática debe individualizarse para cada paciente, según la frecuencia y la gravedad de las hipoglucemias. Habitualmente, el umbral de parada se programa entre 60-70mg/dl, pero puede ser adecuado hacerlo en valores más altos (80-90mg/dl) durante la práctica de deportes de riesgo vital si se produce una hipoglucemia (alpinismo, esquí, ciclismo…).
Además, algunos sistemas de MCG proporcionan información al paciente no solo de su glucemia actual, sino de la tendencia de la glucosa, estimando la velocidad de bajada o subida de la glucosa y, por tanto, la posibilidad de hipoglucemia y de hiperglucemia. Se ha propuesto48 un algoritmo de ingesta de HC de absorción rápida si durante el ejercicio, aun sin hipoglucemia, ha habido una disminución rápida o lenta de la glucosa, que tiene en cuenta también los niveles actuales de glucemia (tabla 10).
Cuestiones técnicasDurante la práctica del deporte pueden utilizarse las mismas zonas de inserción del catéter que habitualmente, teniendo en cuenta evitar zonas de compresión con la ropa o material utilizado durante el mismo. En los deportes que implican contacto es más seguro insertar el catéter más cerca del área umbilical, dado que así el catéter estará más protegido de posibles tirones inadvertidos. La zona de las caderas y los muslos pueden también ser utilizadas, teniendo en cuenta que el ejercicio puede aumentar de forma más intensa la velocidad de absorción en esas zonas.
Utilización del perfusor en alta montañaEn todos los deportes que impliquen subida a alta montaña o a altura hay que vigilar la presencia de burbujas en el catéter o en el reservorio de la insulina. Los cambios de presión que se producen en el ascenso pueden hacer que el aire normalmente disuelto en la solución de insulina salga de esta y forme burbujas o aumente las ya presentes. La presencia de grandes burbujas desplaza la insulina del catéter y provoca errores en la administración de insulina, favoreciendo tanto las hipo como las hiperglucemias. Para prevenir estos problemas, deben eliminarse todas las burbujas visibles del catéter y del reservorio antes de la subida, y comprobar la ausencia de burbujas cada 1.000m de ascenso.
En la alta montaña también se ha descrito un retraso en la absorción gastrointestinal de HC, lo que favorece las hipoglucemias posprandiales. Para evitarlas, puede ser útil administrar la insulina preprandial usando un bolo cuadrado o dual.
Es conveniente portar el perfusor adecuadamente protegido del frío y en contacto con la piel para mantener una temperatura adecuada que impida la congelación de la insulina.
RECOMENDACIONES 6- •
Si se va a iniciar la actividad física hasta 2-3h después de un bolo preprandial o corrector, debe reducirse este entre un 25-100% según la duración e intensidad del ejercicio a realizar (tabla 8).
- •
Si el deporte ha sido planificado, 60-90min antes debe reducirse la tasa basal. Recomendamos en las primeras sesiones programar una tasa basal temporal del 50%; posteriormente se irá ajustando según las glucemias obtenidas con esta pauta. Alternativamente, reducir la tasa basal según la glucemia capilar una hora antes (tabla 9).
- •
Si el deporte no ha sido planificado, debe realizarse una glucemia capilar y reducir la tasa basal entre el 30-70% (tabla 10).
- •
Para prevenir las hipoglucemias nocturnas recomendamos programar una tasa basal temporal durante la noche, reduciendo la dosis habitual entre un 10-20%.
- •
Debe individualizarse el umbral de parada automática en pacientes con infusores que disponen de esta opción, sugiriendo en pacientes que practican deportes de alto riesgo un umbral mayor de lo habitual (80-90mg/dl).
El entrenamiento es un proceso planificado y complejo que organiza cargas de trabajo progresivas y crecientes que estimulan el desarrollo de las diferentes capacidades físicas (resistencia, fuerza, velocidad, flexibilidad y otras), con el objetivo de promover y consolidar el rendimiento deportivo. Sus efectos son reversibles.
- •
La carga es el trabajo a realizar en cada sesión de entrenamiento y es el estímulo que pone en marcha los mecanismos de adaptación del organismo. La carga tiene que iniciarse de forma paulatina y ha de ser progresiva para que siga habiendo estímulo y el entrenamiento sea efectivo (con tolerancia a cargas mayores y mejoría en el rendimiento).
- •
Los descansos programados o periodos de recuperación son esenciales para que la efectividad del entrenamiento sea plena, ya que consolida los cambios de adaptación que inició la carga.
- •
El volumen del entrenamiento es la cantidad de entrenamiento que se realiza (total de ejercicios y series de repeticiones en cada entrenamiento). Se relaciona con el tiempo total de entrenamiento.
- •
La intensidad del entrenamiento es la calidad del entrenamiento y está relacionada con la velocidad de ejecución de los movimientos/ejercicios o series, con los intervalos de descanso entre las series o, en el caso de ejercicios de fuerza, con las modificaciones de los pesos a levantar. La intensidad del ejercicio se puede expresar de muchas maneras (tabla 3). A nivel de usuario, lo más utilizado por su simplicidad es calcular la frecuencia cardiaca máxima (FCM) a través de la fórmula: FCM=220−edad (que, sin embargo, no es la que mejor se relaciona con el consumo de oxígeno y se puede calcular por otras ecuaciones y métodos). En ejercicios de fuerza muscular, la intensidad viene definida principalmente por el porcentaje de la fuerza máxima (test que define el máximo de peso que se puede levantar).
- •
La progresión del entrenamiento debe ser paulatina y progresiva, para lograr una adaptación positiva del organismo evitando efectos indeseables (agujetas, calambres, dolores musculares, taquipnea) y minimizando el riesgo de lesiones. El ritmo de progresión será más lento cuando menor sea la condición física de partida. Como norma general, se comienza con intensidad baja, primero se aumenta la frecuencia (número de sesiones/semana), luego el volumen de ejercicio y tiempo de cada sesión, y por último se incrementa la intensidad. En la persona con DM se ha de tener en cuenta, además de la condición física de partida, la condición clínica (tiempo de evolución y estabilidad de la enfermedad, existencia y tipo de complicaciones y tratamientos farmacológicos asociados).
Cada sesión de entrenamiento consta de 3 fases: calentamiento, núcleo de entrenamiento propiamente dicho (donde se realizarán las cargas de trabajo) y vuelta a la calma y estiramientos.
Recomendaciones de entrenamiento en adultos con diabetes mellitusEn estas recomendaciones se incluye el posicionamiento que han emitido de forma conjunta la ADA y el American College of Sports Medicine para la práctica deportiva en personas con DM25. Se precisan más estudios específicos para personas con DM1 para poder dar recomendaciones basadas en la evidencia, aunque disponemos de resultados recientes y hay numerosos trabajos en marcha. De momento, muchas de las recomendaciones se extrapolan a las pautas generales de entrenamiento y de los datos derivados de los estudios con DM2.
Los beneficios del ejercicio son mayores si se combinan los ejercicios aeróbicos con los ejercicios de fuerza muscular (por ejemplo, realizando a días alternos cada grupo de ejercicios), que si se hace solo un grupo de ellos2,5. Los beneficios son aún mayores si además del ejercicio (actividad física estructurada) se aumenta la actividad física no estructurada (caminar, subir escaleras, actividades de ocio, etc.)2,4,5.
Entrenamiento de ejercicios de resistencia cardiorrespiratoria (cargas de trabajo aeróbicas)- •
Tipo de ejercicio. Es idóneo realizar cualquier EA que implique la participación de grandes grupos musculares a lo largo de periodos prolongados (nadar, correr, andar, montar en bicicleta). Este tipo de ejercicios son el componente esencial para obtener una buena condición física e implican grandes beneficios cardiorrespiratorios. Tienen repercusión sobre los niveles de glucemia durante la práctica del ejercicio (especialmente si son muy prolongados)5,49.
- •
Los EA de alto impacto (atletismo, correr, actividades de salto, baloncesto, voleibol, esquí alpino, aeróbic de alto impacto) podrían asociarse con mayor riesgo cardiovascular (a tener en cuenta cuando lo van a realizar pacientes con DM de largo tiempo de evolución y/o complicaciones), con mayor riesgo de lesiones (especialmente si hay sobrepeso asociado) y con menor adherencia5,50.
- •
Frecuencia, duración e intensidad. Un mínimo de 3días/semana (no más de 2días consecutivos sin actividad), durante 150min/semana con al menos intensidad moderada (50-70% de FCM, tabla 3) (nivel de evidenciaA, ADA 20152). Si se realizan ejercicios de gran intensidad (>80% FCM) puede ser suficiente con 75min/semana, ya que se obtienen los mismos beneficios en menos tiempo5.
- •
Progresión. No hay estudios específicos de progresión en DM, pero parece lógico asumir como válida la pauta de progresión general indicada. Respetar el ciclo de entrenamiento de cada sesión (calentamiento-núcleo de entrenamiento-estiramientos) e iniciar el núcleo con intensidades ligeras (<40% de FCM)2,5. Por ejemplo 1-2 sesiones/semana de 20-40min×2-6 semanas5, progresar primero en frecuencia, luego en volumen y duración, y posteriormente incrementar la intensidad (FCM).
- •
Tipo de ejercicio. El paciente con DM debe realizar ejercicios que utilizan la fuerza de un grupo muscular para mover un peso o trabajar contra una resistencia. Estos ejercicios utilizan bien el propio cuerpo como resistencia, o se ayudan de diferentes aparatos (gomas, pesas, barras o máquinas que proporcionan resistencia mediante poleas, cilindros hidráulicos o sistemas electromagnéticos) para trabajar todos los grupos musculares. Se deben coordinar bien los ciclos de inspiración-espiración con el movimiento muscular y evitar la maniobra de Valsalva si se realizan ejercicios de fuerza orientados a la salud. Hay que tener precaución con los ejercicios en apnea respiratoria, y es fundamental el correcto control de la PA. Este tipo de ejercicios tiene poca repercusión sobre los niveles de glucemia durante la práctica del ejercicio (excepto que se trabajen grupos musculares grandes, como el cuádriceps).Cada sesión de entrenamiento consta de varios ejercicios (cada uno con varias repeticiones) para cada grupo muscular, descansando 1-2min tras cada serie de repeticiones.
- •
Frecuencia, duración e intensidad. Se recomienda un mínimo de 2 sesiones por semana (preferiblemente 3) en días no consecutivos, intercalando programas de EA los días de descanso del programa de fuerza (nivel de recomendación A de la ADA para DM2 y datos cada vez más robustos en DM1)49,51. El objetivo final, en ausencia de contraindicaciones: 75-80% de fuerza máxima5, que es la que reporta los mejores beneficios cardiometabólicos49,51. Para cada grupo muscular se debe mantener un periodo de recuperación de como mínimo 48h (esencial, para que se produzca la reparación anabólica).
- •
Progresión. La mayoría de los planes se inician con ejercicios de adaptación con muy poco o nulo peso, que deben progresar muy despacio aumentando primero la carga de los pesos y luego el número de repeticiones. Cada sesión consta de 3-10 ejercicios con 3-10 repeticiones, que debe llevar al grupo muscular que se está trabajando próximo a la fatiga. Un buen objetivo podría ser progresar en 6meses, hasta 3 sesiones semanales de 8-10 ejercicios con 8-10 repeticiones realizadas al 75-80% de fuerza máxima5.
Puede ser incluido en un programa de ejercicio físico, pero no debería sustituir a otro tipo de entrenamiento. Aumenta el rango de movimiento alrededor de las articulaciones, lo que facilita la técnica, la progresión a objetivos y la disminución de lesiones tanto de los ejercicios de fuerza como de algunos ejercicios aeróbicos (natación, esquí). Su combinación aumenta la eficiencia para obtener los beneficios derivados del ejercicio físico2,5.
RECOMENDACIONES 7El entrenamiento en la persona con DM debe ser asesorado por los diferentes profesionales implicados en la actividad física, así como por los profesionales de su equipo terapéutico. Su práctica ha de ser individualizada (lo que no significa que no se pueda hacer en grupos homogéneos).
- •
Entrenar cualquier EA, con un objetivo final mínimo de 150min/semana y una intensidad al menos moderada (>50-70% FCM). Se logran los mismos beneficios en menos tiempo si se logran objetivos de más intensidad (75min/semana a FCM>80%).
- •
Entrenar ejercicios de fuerza muscular, durante 2 sesiones/semana (preferiblemente 3) en días no consecutivos, con objetivo final del 75-80% de fuerza máxima (salvo contraindicación).
- •
Si es posible, combinar EA con ejercicios de fuerza a días alternos, pues se incrementan los beneficios del ejercicio.
- •
Siempre que sea posible, asociar (pero no sustituir) ejercicios de flexibilidad a los EA y de fuerza. Permiten llegar antes y mejor a los objetivos, por lo que se obtienen los beneficios de forma más eficiente.
- •
Siempre que sea posible, incrementar la actividad física no estructurada, ya que induce beneficios extra en el estado de salud.
- •
La progresión del ejercicio deber ser lenta y paulatina. No hay estudios específicos de progresión para DM, por lo que se siguen normas de progresión general. La progresión será más lenta cuanto menor sea la condición física del paciente y teniendo siempre en cuenta la condición clínica.
Hoy por hoy, en España la práctica del buceo en pacientes con diabetes no está claramente definida en la legislación vigente, de forma que la existencia de una DM podría interpretarse como una contraindicación relativa. En otros países de nuestro entorno, como el Reino Unido, prácticamente no existen limitaciones, por lo que los pacientes con DM podrían bucear fuera de España.
El buceo en el paciente con DM entraña 2 peligros fundamentales: una posible mayor predisposición a enfermedad descompresiva por vasculopatía periférica y el riesgo de hipoglucemias. Además, las hipoglucemias durante la inmersión conllevan el riesgo añadido de ahogamiento y son menos percibidas que en superficie o confundidos sus síntomas con los típicos de una inmersión profunda (mareo, fatiga, temblor por frío, discreta ofuscación, etc.). A pesar de esto, distintos trabajos han demostrado que la práctica del buceo en el sujeto con DM se puede realizar con garantías siempre que se sigan una serie de condiciones. En este aspecto, la Divers Alert Network52 estableció en 2005 una serie de normas para el buceo en sujetos con DM. Existen también unas recomendaciones suecas en este sentido53. En la tabla 11 se resumen las recomendaciones basadas en ambos trabajos.
Recomendaciones para la práctica de buceo en diabéticos
| Criterios a cumplir antes de bucear |
| Más de 3 meses con fármacos orales o más de un año en insulinoterapia |
| No episodios de hipoglucemia o hiperglucemia grave en el último año |
| No historia de hipoglucemias no percibidas |
| HbA1c 5-8,5% durante el mes previo a la inmersión |
| No complicaciones metadiabéticas significativas |
| En sujetos >40 años, descartar cardiopatía isquémica silente |
| Tipo de inmersión a realizar |
| Menos de 25m de profundidad (y menos de 60min de duración) |
| No precisar paradas de descompresión |
| Evitar lugares confinados (cuevas, pecios, cenotes) |
| Evitar situaciones que favorezcan la hipoglucemia |
| Compañero de buceo y guía advertidos y adiestrados en el manejo de la hipoglucemia |
| Compañero de buceo no diabético |
| Manejo de la glucemia el día de la inmersión |
| Tomar una comida 1,5 o 2h antes de la inmersión (reducir la dosis habitual de insulina entre un 10-30%) |
| Autoanálisis 60-30min y 10min antes de inmersión (la tendencia glucémica debe ser estable o en aumento) |
| Objetivo glucémico: 180-250mg/dl antes de la inmersión |
| Medicaciones: |
| Portar glucosa (líquido o gel) en chaleco de buceo |
| Disponer de glucagón en superficie |
| Si hipoglucemia en inmersión: |
| Señal a compañero (índice y pulgar en L) |
| Toma de glucosa e inicio lento del ascenso a la superficie |
| En superficie, administración de glucagón si es preciso |
| Si pérdida de conciencia bajo el agua: |
| Asegurar la posición del regulador en la boca del diabético e iniciar el ascenso lo antes posible |
| En superficie, administración de glucagón |
| Autoanálisis cada 3h durante las 12h siguientes a la inmersión |
| Hidratación importante los días de buceo (más de 3l/día) |
| Registrar en el diario de buceo todos los datos de la inmersión: autoanálisis, dosis de fármacos, ingesta, etc., para ajustar futuras inmersiones |
Para prevenir la enfermedad descompresiva es muy importante una buena hidratación, y sería recomendable que los sujetos con DM reajustaran sus ordenadores de buceo a límites de seguridad más conservadores. No obstante, la escasa evidencia disponible no apoya un mayor riesgo de esta situación en sujetos con DM.
Aspectos a tener en cuenta por el alpinistaGlobalmente no hay datos que contraindiquen la práctica del alpinismo en sujetos con DM1 o DM2 bien controlados y sin complicaciones crónicas, incluso por encima de los 5.000m. Hay que tener en cuenta, sin embargo, que en altura los sujetos con DM tienen un mayor riesgo que otros alpinistas de deshidratación, hipotermia (por hipoglucemia y por alteración de la termogénesis), congelación o lesiones por el frío (por vasculopatía y neuropatía). Veamos algunos aspectos específicos de este deporte.
- •
Mal de altura (MA). No se ha descrito mayor riesgo de MA en sujetos con DM1 o DM2. La acetazolamida, ocasionalmente empleada para prevenir el MA, no se recomienda en sujetos con DM1 por un teórico riesgo de acidosis, si bien no hay evidencia de este riesgo. El tratamiento y la prevención del MA, así como el del posible edema pulmonar o cerebral, serán los mismos que en sujetos sin DM54.
- •
Control glucémico. La altura disminuye la ingesta calórica por su efecto anorexígeno. Pese a esto y a un incremento del gasto energético, por encima de 3.500-4.000m aumentan las necesidades de insulina y los niveles de glucemia, posiblemente por efecto de las hormonas contrarreguladoras que se liberan en altura55,56, por lo que no se recomienda disminuir la dosis de insulina o fármacos orales a los alpinistas con DM. Además, por encima de 5.000m hay un retraso en el vaciamiento gástrico que puede originar hipoglucemia posprandial e hiperglucemia tardía, por lo que la insulina prandial se debería administrar tras la ingesta. Hay que tener en cuenta que el frío puede disminuir la absorción subcutánea de insulina y contribuir a aumentar sus necesidades. Los síntomas de hipoglucemia se pueden confundir con los típicos del MA, por lo que se recomienda mantener un objetivo de entre 110-220mg/dl con autoanálisis frecuentes y toma de suplementos cada hora. Además, tras una jornada de gran esfuerzo físico pueden haberse deplecionado los depósitos de glucógeno y ser ineficaz la administración de glucagón.
- •
Deshidratación. Para prevenir la deshidratación (por hiperglucemia y por efecto de la hiperventilación en altura) se debe mantener una importante ingesta de líquidos (más de 4l/día).
- •
Congelaciones. Hay un riesgo aumentado de congelaciones por falta de percepción del frío por posible neuropatía. Se deben prevenir mediante una adecuada nutrición, hidratación, vigilancia diaria de pies y adecuado calzado y guantes.
- •
Retinopatía. Se ha descrito, en sujetos con retinopatía diabética de base, la aparición de hemorragias retinianas asintomáticas que se resuelven espontáneamente. Es, por tanto, recomendable un control oftalmológico previo y posterior a la ascensión. Se pueden prevenir con un ascenso lento57.
- •
Aspectos prácticos. Se debe evitar la congelación de la insulina y el glucagón guardándolos en bolsas pegadas al cuerpo57; el ascenso favorece la aparición de burbujas en la insulina que habrá que purgar. Se debe retirar la aguja de la pluma tras la inyección, ya que las variaciones de presión pueden favorecer la expulsión del líquido y alterar la homogeneidad de la solución de insulina. Los glucómetros en altura pueden dar lecturas infra o sobreestimadas, pero sin que la variación sea significativa58. Se debe evitar también que las tiras reactivas, las baterías y el glucómetro se congelen.
En personas con diabetes que practican vela se debe tener muy en cuenta el riesgo de hipoglucemias, fundamentalmente en modalidades en las que se navega en barcos pequeños de solo 2 tripulantes (solo un compañero) y que requieren un mayor esfuerzo físico (vela ligera). En estos casos hay que prever un descenso de la glucemia, por lo que se puede o bien reducir la dosis de insulina basal o tomar suplementos antes de embarcar. Se deben realizar controles antes de la navegación y no comenzar con cifras de glucemia inferiores a 120mg/dl, se deben ingerir suplementos de HC durante la actividad y realizar autoanálisis. El compañero debe estar adiestrado en la inyección de glucagón por si fuera preciso. No sería recomendable la navegación en solitario.
Todo el equipo para el control glucémico (insulina, reflectómetros, tiras reactivas, glucagón, etc.) debe ir confinado en envase estanco y que flote; para evitar la humedad es aconsejable introducir desecantes. Como este contenedor puede estar expuesto al sol y alcanzar altas temperaturas, debe ir refrigerado.
Aspectos a tener en cuenta por el corredor/esquiador/ciclista de fondoEn deportes de fondo que se prolongan más de una hora, incluso varias horas, hay una serie de aspectos a tener en cuenta: incremento del riesgo de hipoglucemia (durante la actividad y tras varias horas de finalizar), posible deshidratación y riesgo de golpe de calor o hipertermia.
En este tipo de deportes, el riesgo de hipoglucemia (en sujetos en terapia con fármacos hipoglucemiantes), común a todos los deportes, se incrementa por la duración de la actividad; además, la depleción del glucógeno muscular hace muy probable la aparición de hipoglucemias tardías tras varias horas de cesar el deporte. Por lo tanto, habrá que tomar suplementos de HC y realizar controles glucémicos de forma horaria durante la actividad. El objetivo glucémico durante el ejercicio sería una glucemia entre 120-180mg/dl59; las dosis de HC para mantener esta cifra son muy variables y se situarían entre 30-60g/h60, siempre según controles. Se debe portar durante la actividad: reflectómetro, tiras reactivas, insulina rápida y suplementos de HC.
Los ajustes de medicación precisos son los ya expuestos en el apartado4.
También se puede presentar hiperglucemia si el esfuerzo es muy intenso, por descarga adrenérgica. Antes de comenzar, si la glucemia excede 250mg/dl en DM1 se debe descartar cetosis; en pacientes con DM2 bien hidratados no habría contraindicación5.
Estos deportes aumentan las necesidades de hidratación, por lo que, si hay una poliuria osmótica por hiperglucemia, se puede producir una deshidratación. Se debe beber entre 0,4-0,8l/h de agua o bebidas isotónicas. Se pueden añadir HC si el ejercicio dura más de una hora34. También se debe limitar la sudoración evitando un exceso de abrigo y empleando ropa ventilada.
Si se desarrollan en altas temperaturas pueden aparecer cuadros de golpe de calor. Existen algunos datos que apuntarían a que tanto los adultos con DM2, como los DM1, tendrían más dificultad que los sujetos sin DM para liberar el calor generado con el ejercicio mantenido, posiblemente por alteraciones microvasculares, por lo que sería recomendable que estos pacientes tuvieran una protección especial frente al calor (protección del sol con gorras, refrescarse con frecuencia cuando sea posible, mantener buena hidratación, evitar las horas de más calor, emplear ropa transpirable y ventilada, etc.).
Aspectos a tener en cuenta por el nadadorEn el nadador con DM y tratamiento hipoglucemiante se debe prevenir especialmente la aparición de hipoglucemias, ya que conllevarían un riesgo de ahogamiento; además, ante la dificultad de realizar autoanálisis, carecemos de mediciones que nos alerten. Por este motivo, las cifras de glucemia antes de lanzarse al agua deben ser, al igual que se recomiendan en el buceo, superiores a 180mg/dl. Si la natación se prolonga más de media hora se deben consumir suplementos de HC (geles de glucosa) que se pueden portar en el bañador. Ante el más mínimo síntoma de hipoglucemia se debe suspender la actividad, tomar HC y salir del agua rápidamente.
Es conveniente que el sujeto esté vigilado constantemente por alguien que conozca su patología. Al finalizar la natación se debe realizar un control glucémico e ingerir si es preciso algún suplemento de HC.
RECOMENDACIONES 8- •
Buceador: partir de una cifra de glucemia ≥180mg/dl. Ante cualquier dato sospechoso de hipoglucemias: avisar al compañero y abortar la inmersión. Mantener la inmersión dentro de los márgenes de seguridad recomendados en sujetos con DM. Compañero informado y adiestrado en el manejo de la hipoglucemia.
- •
Alpinistas: no disminuir la dosis de fármacos; mantener una elevada hidratación; protección frente al frío, sobre todo en pies, con revisiones frecuentes. Evitar la congelación de la insulina y el glucagón. No mayor riesgo de MA. Acetazolamida desaconsejada en DM1.
- •
Fondistas: reducción preventiva de las dosis de hipoglucemiantes. Adecuada hidratación. Suplementos y autoanálisis horarios. Prevenir el golpe de calor.
- •
Navegante: desaconsejable la navegación en solitario. Suplementos y autoanálisis/hora.
- •
Nadador: partir de una cifra de glucemia ≥180mg/dl. Ante la sospecha de hipoglucemia: interrumpir el ejercicio, toma de suplementos y salir del agua.
Este documento de consenso ha contado con financiación externa mediante una beca de la Fundación de la Sociedad Española de Endocrinología (FSEEN), a través de una subvención educativa ilimitada (unrestricted grant) de laboratorios Sanofi. Los patrocinadores no han influido en ninguna etapa de la elaboración del documento ni han tenido acceso previo a su contenido.
Contribución de los autoresCoordinación: Dr. Escalada - Dr. Gargallo. 1. Evaluación médica previa a la práctica deportiva: Dr. J. Escalada. 2. Efectos sobre el control glucémico de los diferentes tipos de ejercicio: Dr. P. Rozas. 3. Modificaciones a realizar en la alimentación: Dra. C. Tejera. 4. Control glucémico: autoanálisis y fármacos: Dr. F. Gómez-Peralta. 5. Recomendaciones generales y actitud ante las excursiones glucémicas para el deportista con diabetes: Dra. A. Marco. 6. Recomendaciones para pacientes con perfusor de insulina: Dra. M. Botella. 7. Pautas de entrenamiento para el paciente con diabetes mellitus: Dra. J. Fernández. 8. Situaciones especiales (riesgo especial): Dr. M. Gargallo. El texto global ha sido revisado y asumido por todos los autores.
Conflicto de interesesLos autores declaran no tener conflicto de intereses en relación con la elaboración de este documento.
Los autores quieren agradecer su colaboración en la elaboración de esta guía a los siguientes deportistas con DM1: José Ignacio García de Castro (maratoniano), Luis Ríos Fernández (multideporte), Ismael Escobar Rego (buceador), Susana Ruiz Mostazo (alpinista), David Jiménez Román (corredor de fondo), José García Durán (navegante vela ligera y crucero), Antonio Ortega Rivas (triatleta) y Xabi Garralda Zelay (futbolista).
La Dra. Judith Fernández agradece a Alejandro Gómez e Irma Bermúdez la colaboración en su capítulo.