Conocer el flujo de atención entre la atención primaria y la atención especializada (AE), así como los criterios usados para la derivación y posterior seguimiento, en relación con el paciente con hipertensión arterial (HTA) y diabetes mellitus tipo 2 (DM2).
DiseñoEstudio descriptivo, transversal y multicéntrico.
EmplazamientoSe realizó un muestreo probabilístico, de conveniencia y estratificado por número de médicos en cada CCAA. Participaron 999 médicos, 78,1% (n=780) especialistas en atención primaria (EAP), 11,9% (n=119) especialistas en hipertensión y 10,0% (n=100) especialistas en diabetes.
Mediciones principalesSe emplearon 2 formularios de recogida de datos, autoadministrados vía online.
ResultadosEl 63,7% y el 55,5% de los EAP y el 79,8% y el 45,0% de la AE declararon la falta de un protocolo de coordinación entre los niveles para el manejo del paciente con HTA y DM2, respectivamente. El método de comunicación más frecuentemente usado entre los niveles asistenciales fue la hoja de derivación (94,6% en EAP y 92,4% en AE). Los principales criterios de derivación al médico de AE del paciente con HTA fueron la hipertensión resistente (80,9%) y la sospecha de hipertensión secundaria (75,6%), siendo la sospecha de DM específica (71,9%) y el embarazo (71,7%) en el paciente con DM2.
ConclusionesAunque se observaron coincidencias en algunos aspectos de la práctica clínica habitual entre ambos niveles asistenciales, las discrepancias evidenciadas mostraron una escasa coordinación entre EAP y AE.
To determine the flow of care for patients with type 2 diabetes mellitus (T2DM) and hypertension between primary care (PC) and specialized care (SC) in clinical practice, and the criteria used for referral and follow-up within the Spanish National Health System (NHS).
DesignA descriptive, cross-sectional, multicenter study.
PlacementA probability convenience sampling stratified by number of physicians participating in each Spanish autonomous community was performed. Nine hundred and ninety-nine physicians were surveyed, of whom 78.1% (n=780) were primary care physicians (PCPs), while 11.9% (n=119) and 10.0% (n=100) respectively were specialists in hypertension and diabetes.
Key measurementswas conducted using two self administered online surveys.
ResultsA majority of PCPs (63.7% and 55.5%) and specialists (79.8% and 45.0%) reported the lack of a protocol to coordinate the primary and specialized settings for both hypertension and T2DM respectively. The most widely used method for communication between specialists was the referral sheet (94.6% in PC and 92.4% in SC).
The main reasons for referral to a specialist were refractory hypertension (80.9%) and suspected secondary hypertension (75.6%) in hypertensive patients, and suspicion of a specific diabetes (71.9%) and pregnancy (71.7%) in T2DM patients.
ConclusionsAlthough results showed some common characteristics between PCPs and specialists in disease management procedures, the main finding was a poor coordination between PC and SC.
La hipertensión arterial (HTA) y la diabetes mellitus tipo 2 (DM2) suponen cargas socioeconómicas y sanitarias importantes, siendo ambos factores de alto riesgo para las enfermedades cardiovasculares. La prevalencia de HTA y DM2 se ha incrementado debido al envejecimiento progresivo de la población. Asimismo, factores como la obesidad, la falta de actividad física regular y la dieta poco equilibrada han contribuido al desarrollo de estas enfermedades1–3.
En España la prevalencia de HTA oscila entre el 15-20% en la población de 15 años o más, incrementándose progresivamente hasta superar el 70% en la población >65 años4. La DM2 representa el 90% de los casos de diabetes, con una prevalencia entre el 10-15% en población adulta5,6. Estas enfermedades suponen considerables costes para el sistema sanitario español. El coste de un hipertenso comparado con un normotenso puede llegar a duplicarse, mientras que el coste anual de un paciente con DM2 es aproximadamente un 37% superior al de las personas sin diabetes7,8.
Según la Sociedad Española de Hipertensión el 7% de los motivos de consulta a especialistas en atención primaria (EAP)9 están relacionados con la HTA, siendo este el principal motivo de consulta. Se estima que la DM2 es el problema de salud que genera más demanda y consume más tiempo, llegando a suponer el 29,1% de las consultas de enfermería en atención primaria (AP)10.
Para un eficiente control de estas enfermedades es necesario una óptima organización de la atención y una adecuada coordinación de los servicios sanitarios. En España la AP constituye el primer contacto del paciente con el sistema sanitario, y su objetivo es conseguir una atención continuada, integrada, global e individualizada, siendo este nivel en el que se decide el acceso a la atención especializada (AE).
Si bien el sistema sanitario ha alcanzado un alto grado de desarrollo, tanto en AP como en AE, existe una deficiente relación entre los niveles asistenciales, debido principalmente al déficit de recursos, la sobrecarga asistencial, la competencia entre niveles, los fallos de comunicación y la información incompleta que a veces se transmite en los documentos de interconsulta11.
Una coordinación deficiente entre los servicios de salud tiene consecuencias negativas, como la ineficaz gestión de recursos, la reducción de la calidad asistencial, las derivaciones innecesarias, la pérdida de la perspectiva global del paciente y el mal control de la enfermedad12–16. Todas estas consecuencias se traducen en términos monetarios, aumentando el coste de la enfermedad.
El objetivo principal de este trabajo es conocer el flujo de atención del paciente con HTA o DM2 entre el EAP y el médico de AE, y analizar los criterios usados para su derivación y su posterior seguimiento.
Materiales y métodosDiseñoEstudio descriptivo, transversal, multicéntrico y aleatorizado simple mediante el empleo de 2 cuestionarios autoadministrados vía online a médicos EAP y AE de todo el territorio español.
Población de estudioSe realizó una selección mediante muestreo aleatorizado simple, manteniendo una estratificación geográfica acorde a la distribución del territorio nacional para evaluar diferencias entre zonas geográficas.
Se incluyeron especialistas que ejerciesen su actividad asistencial en el territorio nacional, con responsabilidad asistencial sobre pacientes con HTA y DM2 y que deseasen participar en el estudio.
Se estableció un grupo de coordinadores que, a partir de la recopilación de ítems en guías y en literatura especializada, ayudaron a desarrollar 2 formularios de recogida de datos, uno para EAP y otro para médicos de AE. Ambos formularios incluían 3 bloques: características sociodemográficas y laborales del médico, datos referentes al paciente con HTA y datos referentes al paciente con DM2. Los médicos cumplimentaron el formulario a través de una aplicación informática a la que se accedía mediante nombre de usuario y contraseña.
Análisis estadísticoPara la descripción de las variables cualitativas se utilizaron frecuencias y porcentajes con sus respectivos intervalos de confianza del 95%. Se estratificó la muestra de participantes según zonas geográficas (norte, centro y sur). Estas zonas geográficas se basaron en la agrupación de las distintas áreas Nielsen de España:
- -
Norte: área 1 (Barcelona, Gerona, Huesca, Islas Baleares, Lérida, Tarragona, Zaragoza), área 5 (La Coruña, Asturias, León, Lugo, Orense, Pontevedra) y Área 6 (Álava, Burgos, Cantabria, Guipúzcoa, La Rioja, Navarra, Palencia, Vizcaya).
- -
Centro: área 2 (Albacete, Alicante, Castellón, Murcia, Valencia) y área 4 (Ávila, Cáceres, Ciudad Real, Cuenca, Guadalajara, Madrid, Salamanca, Segovia, Soria, Teruel, Toledo, Zamora, Valladolid).
- -
Sur: área 3 (Almería, Badajoz, Cádiz, Córdoba, Granada, Huelva, Jaén, Málaga, Sevilla) y área 7 (Ceuta, Las Palmas, Melilla, Santa Cruz de Tenerife).
Se empleó la prueba del test de Fisher para comparar los porcentajes en función de la zona geográfica. El análisis estadístico se realizó con el programa estadístico SAS versión 9.1.3 Service Pack 3. Se consideró estadísticamente significativo el valor de p<0,05.
ResultadosDescripción de la muestraEn el estudio participaron 999 médicos de todo el territorio español. De estos 780 (78,1%) eran médicos EAP y 219 (21,9%) de AE, de los cuales 119 y 100 eran especialistas en HTA y en DM2, respectivamente. La muestra representaba el 2,7% y el 0,5% del total de profesionales para cada uno de los niveles asistenciales, respectivamente17. Los EAP provenían en un 30,9%, 34,6% y 34,5% de las zonas norte, centro y sur, respectivamente. Los médicos de AE en HTA provenían en un 34,5%, 32,8% y en un 32,8% de las zonas norte, centro y sur, respectivamente, Por último, los médicos de AE en DM2 provenían en un 33,0%, 37,0% y 30,0% de las zonas norte, centro y sur, respectivamente.
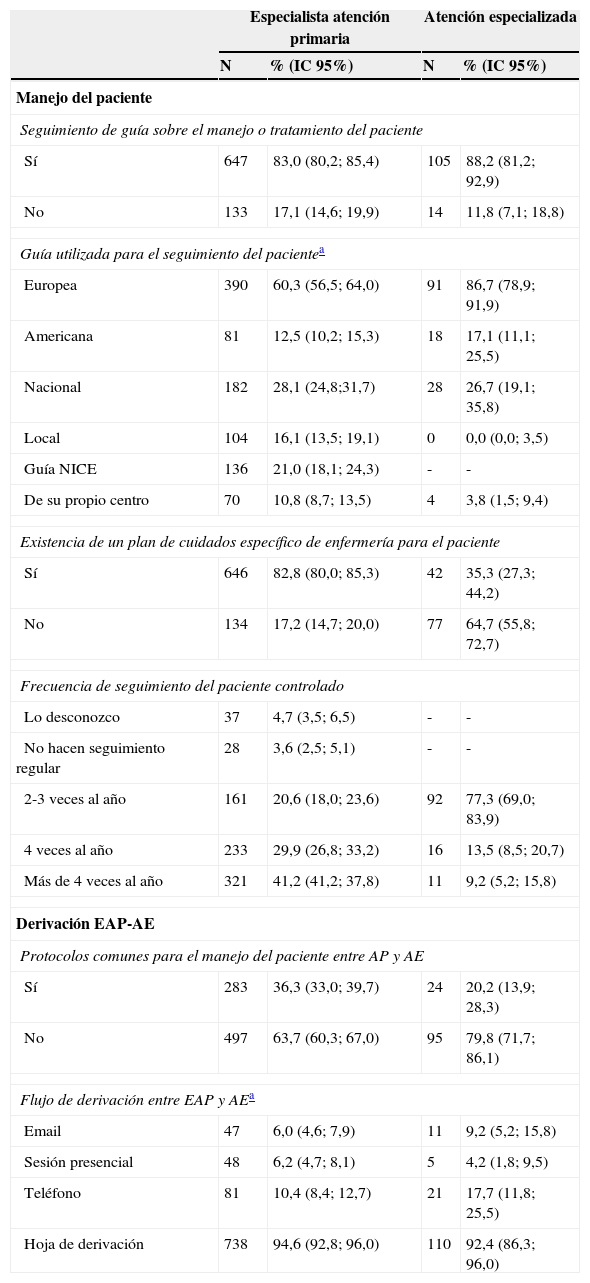
Circuito de atención del paciente hipertensoEn el manejo del paciente con HTA el uso de guías era una práctica habitual tanto en AP como en AE, siendo la guía europea18 la más empleada, especialmente en AE (86,7%) (tabla 1).
Circuito de atención del paciente hipertenso: especialista atención primaria (EAP) (n=780) y especializada (AE) (n=119)
| Especialista atención primaria | Atención especializada | |||
|---|---|---|---|---|
| N | % (IC 95%) | N | % (IC 95%) | |
| Manejo del paciente | ||||
| Seguimiento de guía sobre el manejo o tratamiento del paciente | ||||
| Sí | 647 | 83,0 (80,2; 85,4) | 105 | 88,2 (81,2; 92,9) |
| No | 133 | 17,1 (14,6; 19,9) | 14 | 11,8 (7,1; 18,8) |
| Guía utilizada para el seguimiento del pacientea | ||||
| Europea | 390 | 60,3 (56,5; 64,0) | 91 | 86,7 (78,9; 91,9) |
| Americana | 81 | 12,5 (10,2; 15,3) | 18 | 17,1 (11,1; 25,5) |
| Nacional | 182 | 28,1 (24,8;31,7) | 28 | 26,7 (19,1; 35,8) |
| Local | 104 | 16,1 (13,5; 19,1) | 0 | 0,0 (0,0; 3,5) |
| Guía NICE | 136 | 21,0 (18,1; 24,3) | - | - |
| De su propio centro | 70 | 10,8 (8,7; 13,5) | 4 | 3,8 (1,5; 9,4) |
| Existencia de un plan de cuidados específico de enfermería para el paciente | ||||
| Sí | 646 | 82,8 (80,0; 85,3) | 42 | 35,3 (27,3; 44,2) |
| No | 134 | 17,2 (14,7; 20,0) | 77 | 64,7 (55,8; 72,7) |
| Frecuencia de seguimiento del paciente controlado | ||||
| Lo desconozco | 37 | 4,7 (3,5; 6,5) | - | - |
| No hacen seguimiento regular | 28 | 3,6 (2,5; 5,1) | - | - |
| 2-3 veces al año | 161 | 20,6 (18,0; 23,6) | 92 | 77,3 (69,0; 83,9) |
| 4 veces al año | 233 | 29,9 (26,8; 33,2) | 16 | 13,5 (8,5; 20,7) |
| Más de 4 veces al año | 321 | 41,2 (41,2; 37,8) | 11 | 9,2 (5,2; 15,8) |
| Derivación EAP-AE | ||||
| Protocolos comunes para el manejo del paciente entre AP y AE | ||||
| Sí | 283 | 36,3 (33,0; 39,7) | 24 | 20,2 (13,9; 28,3) |
| No | 497 | 63,7 (60,3; 67,0) | 95 | 79,8 (71,7; 86,1) |
| Flujo de derivación entre EAP y AEa | ||||
| 47 | 6,0 (4,6; 7,9) | 11 | 9,2 (5,2; 15,8) | |
| Sesión presencial | 48 | 6,2 (4,7; 8,1) | 5 | 4,2 (1,8; 9,5) |
| Teléfono | 81 | 10,4 (8,4; 12,7) | 21 | 17,7 (11,8; 25,5) |
| Hoja de derivación | 738 | 94,6 (92,8; 96,0) | 110 | 92,4 (86,3; 96,0) |
%: porcentaje; IC 95%: intervalo de confianza al 95%; N: n.° de participantes.
El conocimiento por parte de los médicos de la existencia de un plan de cuidados específicos de enfermería era más frecuente en AP que en AE (82,8% vs. 35,3%). Asimismo, la mayoría de EAP (71%) indicaron que el seguimiento realizado por enfermería en pacientes bien controlados era como mínimo de 4 veces/año, mientras que el 77,3% de AE señalaron que dicho seguimiento era menos frecuente, entre 2-3 veces/año.
Según el 71,7% el seguimiento de HTA se realizaba siguiendo pautas o protocolos que existían en los centros de AP. El 74,6% de EAP valoraban el riesgo cardiovascular de cada paciente utilizando el Systematic Coronary Risk Evaluation Project (SCORE)19,20 y el 46,7% disponía de monitorización ambulatoria de presión arterial (MAPA).
La mayoría de médicos EAP (63,7%) y AE (79,8%) consideraba que no existían protocolos comunes para el manejo del paciente hipertenso entre ambos niveles.
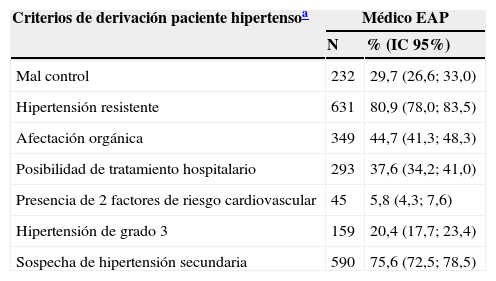
Los 2 criterios más habituales para la derivación del paciente con HTA al especialista fueron “hipertensión resistente” y “sospecha de hipertensión secundaria” (tabla 2). El 55,5% de EAP indicaron que planteaban la derivación cuando el paciente presentaba niveles de presión arterial (PA) >180/110mmHg. En ambos niveles más del 90% indicaron que el modo de comunicación más utilizado era la hoja de derivación.
Criterios para derivar a un paciente hipertenso y a un paciente diabético al especialista según el médico de EAP (n=780) y el de AE (n=100)
| Criterios de derivación paciente hipertensoa | Médico EAP | |
|---|---|---|
| N | % (IC 95%) | |
| Mal control | 232 | 29,7 (26,6; 33,0) |
| Hipertensión resistente | 631 | 80,9 (78,0; 83,5) |
| Afectación orgánica | 349 | 44,7 (41,3; 48,3) |
| Posibilidad de tratamiento hospitalario | 293 | 37,6 (34,2; 41,0) |
| Presencia de 2 factores de riesgo cardiovascular | 45 | 5,8 (4,3; 7,6) |
| Hipertensión de grado 3 | 159 | 20,4 (17,7; 23,4) |
| Sospecha de hipertensión secundaria | 590 | 75,6 (72,5; 78,5) |
| Criterios de derivación paciente diabéticoa | Médico EAP | Médico AE | ||
|---|---|---|---|---|
| N | % (IC 95%) | N | % (IC 95%) | |
| Mal control | 476 | 61,0 (57,6; 64,4) | 82 | 82,0 (73,3; 88,3) |
| Pautas de tratamiento complejas | 242 | 31,0 (27,9; 34,4) | 17 | 17,0 (10,9; 25,6) |
| Hipoglucemias frecuentes | 266 | 34,1 (30,9; 37,5) | 26 | 26,0 (18,4; 35,4) |
| Hipoglucemia grave | 291 | 37,3 (34,0; 40,8) | 29 | 29,0 (21,0; 38,5) |
| Cuándo inicio tratamiento con AO con presencia de IR | 62 | 8,0 (6,3; 10,1) | 20 | 20,0 (13,3; 28,9) |
| Inicio del tratamiento con insulina | 76 | 9,7 (7,9; 12,0) | 5 | 5,0 (2,2; 11,2) |
| Sospecha de DM específicas | 561 | 71,9 (68,7; 75,0) | 3 | 3,0 (1,0; 8,5) |
| Embarazo de mujer diabética | 559 | 71,7 (68,4; 74,7) | 8 | 8,0 (4,1; 15,0) |
| Pacientes menores de 40 años con posible DM1 al diagnóstico | 487 | 62,4 (59,0; 65,8) | 8 | 8,0 (4,1; 15,0) |
| Al diagnóstico para definir una pauta de actuación conjunta | 35 | 4,5 (3,2; 6,2) | 1 | 1,0 (0,2; 5,5) |
AE: atención especializada; AO: antidiabéticos orales; DM: diabetes mellitus; EAP: especialista atención primaria; N: frecuencias; %: porcentaje; IC 95%: intervalo de confianza al 95%.
Una vez derivado el paciente a AE más de la mitad de los participantes señalaban que nefrología era el servicio responsable, tanto en el seguimiento (55,5%) como en el tratamiento (52,9%) de la hipertensión resistente. En relación con el seguimiento de los pacientes hipertensos mal controlados por el especialista solamente un 11,8% utilizaba la telemedicina, empleando el 57,1% plataformas propias de su área de salud.
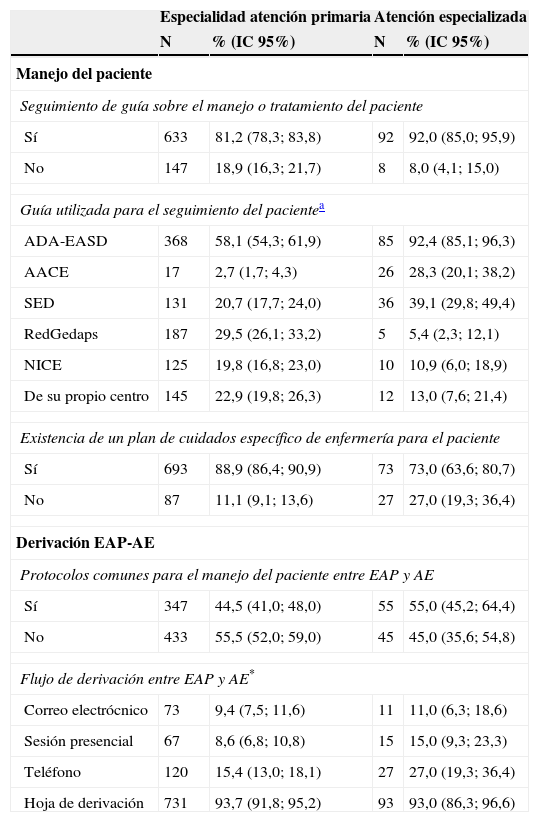
Circuito de atención del paciente diabéticoUn alto porcentaje de EAP y AE utilizaban guías sobre el manejo o tratamiento del paciente diabético, siendo la ADA-EASD21 la más utilizada, 58,1% para AP y 92,4% para AE (tabla 3). Igualmente, en HTA el 77,4% indicaba que el seguimiento del paciente diabético se hacía por medio de pautas o protocolos que existían en los centros de AP. El 88,9% de EAP y el 73% de AE indicaban la existencia de un plan de cuidados específicos de enfermería. El 77,7% de los EAP indicaron que el seguimiento por enfermería de los pacientes bien controlados se realizaba un mínimo de 4 veces al año. El 62% de AE indicaba que el seguimiento de los pacientes bien controlados se realizaba entre 2-3 veces al año, mientras que el 81% reveló que esta frecuencia se incrementaba hasta al menos 4 veces al año en pacientes con mal control metabólico.
Circuito de atención del paciente diabético: especialidad atención primaria (n=780) y especializada (n=100)
| Especialidad atención primaria | Atención especializada | |||
|---|---|---|---|---|
| N | % (IC 95%) | N | % (IC 95%) | |
| Manejo del paciente | ||||
| Seguimiento de guía sobre el manejo o tratamiento del paciente | ||||
| Sí | 633 | 81,2 (78,3; 83,8) | 92 | 92,0 (85,0; 95,9) |
| No | 147 | 18,9 (16,3; 21,7) | 8 | 8,0 (4,1; 15,0) |
| Guía utilizada para el seguimiento del pacientea | ||||
| ADA-EASD | 368 | 58,1 (54,3; 61,9) | 85 | 92,4 (85,1; 96,3) |
| AACE | 17 | 2,7 (1,7; 4,3) | 26 | 28,3 (20,1; 38,2) |
| SED | 131 | 20,7 (17,7; 24,0) | 36 | 39,1 (29,8; 49,4) |
| RedGedaps | 187 | 29,5 (26,1; 33,2) | 5 | 5,4 (2,3; 12,1) |
| NICE | 125 | 19,8 (16,8; 23,0) | 10 | 10,9 (6,0; 18,9) |
| De su propio centro | 145 | 22,9 (19,8; 26,3) | 12 | 13,0 (7,6; 21,4) |
| Existencia de un plan de cuidados específico de enfermería para el paciente | ||||
| Sí | 693 | 88,9 (86,4; 90,9) | 73 | 73,0 (63,6; 80,7) |
| No | 87 | 11,1 (9,1; 13,6) | 27 | 27,0 (19,3; 36,4) |
| Derivación EAP-AE | ||||
| Protocolos comunes para el manejo del paciente entre EAP y AE | ||||
| Sí | 347 | 44,5 (41,0; 48,0) | 55 | 55,0 (45,2; 64,4) |
| No | 433 | 55,5 (52,0; 59,0) | 45 | 45,0 (35,6; 54,8) |
| Flujo de derivación entre EAP y AE* | ||||
| Correo electrócnico | 73 | 9,4 (7,5; 11,6) | 11 | 11,0 (6,3; 18,6) |
| Sesión presencial | 67 | 8,6 (6,8; 10,8) | 15 | 15,0 (9,3; 23,3) |
| Teléfono | 120 | 15,4 (13,0; 18,1) | 27 | 27,0 (19,3; 36,4) |
| Hoja de derivación | 731 | 93,7 (91,8; 95,2) | 93 | 93,0 (86,3; 96,6) |
%: porcentaje; AE: atención especializada; EAP: especialista atención primaria; IC 95%: intervalo de confianza al 95%; n: frecuencias.
Un porcentaje similar de EAP y AE informó de la no disponibilidad de protocolos comunes para el manejo del paciente diabético. El flujo de comunicación más frecuente fue la hoja de derivación (94,62% y 92,4%).
Los motivos de derivación más frecuentes del EAP a AE fueron «sospecha de DM específicas» (71,9%), «embarazo de mujer diabética» (71,7%), «pacientes menores de 40 años con posible DM1 en el momento del diagnóstico» (62,4%) y «mal control de la diabetes» (61,0%). Cabe señalar que cerca del 75% de los EAP indicaban que derivaría al especialista a un paciente diabético con HTA cuando su PA fuera >150/100mmHg (tabla 2).
La mayoría de médicos de AE (82,0%) opinó que los pacientes con DM2 debían ser controlados por AE cuando hubiese un «mal control» y señalaron como criterios de derivación las hipoglucemias frecuentes (26,0%) o graves (29,0%). Al contrario que los EAP, los médicos especialistas apenas consideraban como criterio de derivación la «sospecha de DM específica» (3,0%), «embarazo de mujer diabética» (8,0%) o «menores de 40 años con posible DM1 en el momento del diagnóstico» (8,0%). Cerca del 90% indicaba que el servicio responsable del paciente con difícil control de DM2 era endocrinología.
Un 5,0% de médicos de AE utilizaba telemedicina para el seguimiento de los pacientes con DM2 mal controlados, empleando el 60,0% plataformas propias de su área de salud.
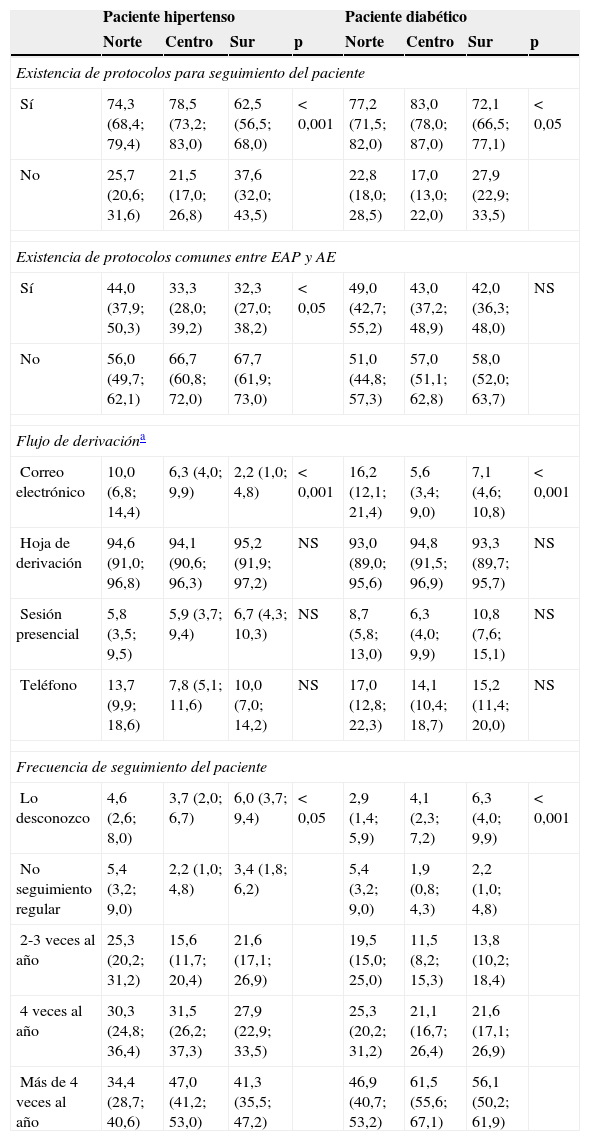
Diferencias por zonas geográficasEn la tabla 4 se muestran las diferencias geográficas en relación con el manejo del paciente hipertenso y diabético. Para ambos casos, el sur era la zona donde menos protocolos existían para el control de los pacientes en AP.
Diferencias entre zonas geográficas en especialidad atención primaria
| Paciente hipertenso | Paciente diabético | |||||||
|---|---|---|---|---|---|---|---|---|
| Norte | Centro | Sur | p | Norte | Centro | Sur | p | |
| Existencia de protocolos para seguimiento del paciente | ||||||||
| Sí | 74,3 (68,4; 79,4) | 78,5 (73,2; 83,0) | 62,5 (56,5; 68,0) | <0,001 | 77,2 (71,5; 82,0) | 83,0 (78,0; 87,0) | 72,1 (66,5; 77,1) | <0,05 |
| No | 25,7 (20,6; 31,6) | 21,5 (17,0; 26,8) | 37,6 (32,0; 43,5) | 22,8 (18,0; 28,5) | 17,0 (13,0; 22,0) | 27,9 (22,9; 33,5) | ||
| Existencia de protocolos comunes entre EAP y AE | ||||||||
| Sí | 44,0 (37,9; 50,3) | 33,3 (28,0; 39,2) | 32,3 (27,0; 38,2) | <0,05 | 49,0 (42,7; 55,2) | 43,0 (37,2; 48,9) | 42,0 (36,3; 48,0) | NS |
| No | 56,0 (49,7; 62,1) | 66,7 (60,8; 72,0) | 67,7 (61,9; 73,0) | 51,0 (44,8; 57,3) | 57,0 (51,1; 62,8) | 58,0 (52,0; 63,7) | ||
| Flujo de derivacióna | ||||||||
| Correo electrónico | 10,0 (6,8; 14,4) | 6,3 (4,0; 9,9) | 2,2 (1,0; 4,8) | <0,001 | 16,2 (12,1; 21,4) | 5,6 (3,4; 9,0) | 7,1 (4,6; 10,8) | <0,001 |
| Hoja de derivación | 94,6 (91,0; 96,8) | 94,1 (90,6; 96,3) | 95,2 (91,9; 97,2) | NS | 93,0 (89,0; 95,6) | 94,8 (91,5; 96,9) | 93,3 (89,7; 95,7) | NS |
| Sesión presencial | 5,8 (3,5; 9,5) | 5,9 (3,7; 9,4) | 6,7 (4,3; 10,3) | NS | 8,7 (5,8; 13,0) | 6,3 (4,0; 9,9) | 10,8 (7,6; 15,1) | NS |
| Teléfono | 13,7 (9,9; 18,6) | 7,8 (5,1; 11,6) | 10,0 (7,0; 14,2) | NS | 17,0 (12,8; 22,3) | 14,1 (10,4; 18,7) | 15,2 (11,4; 20,0) | NS |
| Frecuencia de seguimiento del paciente | ||||||||
| Lo desconozco | 4,6 (2,6; 8,0) | 3,7 (2,0; 6,7) | 6,0 (3,7; 9,4) | <0,05 | 2,9 (1,4; 5,9) | 4,1 (2,3; 7,2) | 6,3 (4,0; 9,9) | <0,001 |
| No seguimiento regular | 5,4 (3,2; 9,0) | 2,2 (1,0; 4,8) | 3,4 (1,8; 6,2) | 5,4 (3,2; 9,0) | 1,9 (0,8; 4,3) | 2,2 (1,0; 4,8) | ||
| 2-3 veces al año | 25,3 (20,2; 31,2) | 15,6 (11,7; 20,4) | 21,6 (17,1; 26,9) | 19,5 (15,0; 25,0) | 11,5 (8,2; 15,3) | 13,8 (10,2; 18,4) | ||
| 4 veces al año | 30,3 (24,8; 36,4) | 31,5 (26,2; 37,3) | 27,9 (22,9; 33,5) | 25,3 (20,2; 31,2) | 21,1 (16,7; 26,4) | 21,6 (17,1; 26,9) | ||
| Más de 4 veces al año | 34,4 (28,7; 40,6) | 47,0 (41,2; 53,0) | 41,3 (35,5; 47,2) | 46,9 (40,7; 53,2) | 61,5 (55,6; 67,1) | 56,1 (50,2; 61,9) | ||
NS: No diferencias estadísticamente significativas. Todos los resultados se muestran como porcentaje (intervalo de confianza al 95%).
En todo el territorio el flujo de comunicación entre EAP y AE se realizó mayoritariamente a través de las hojas de derivación. Aunque el correo electrónico fue poco utilizado en comparación con los otros canales de comunicación, fue el único en el que se obtuvo diferencias estadísticamente significativas entre las zonas geográficas, tanto para el paciente hipertenso (p<0,001), como para el diabético (p<0,001), siendo en el norte donde más se utilizaba.
Al analizar las respuestas de los EAP referentes al manejo del paciente con HTA, no se detectaron diferencias en cuanto al uso de guías en la práctica habitual del profesional, pero sí en referencia a la guía específica utilizada. Así, la guía Europea18 se empleaba mayoritariamente en el centro (66,7%), la NICE22 en el sur (26,7%) y la guía local en el norte (20,8%; p<0,05).
En referencia al método de estratificación, también se hallaron diferencias, siendo las tablas SCORE19,20 las utilizadas mayoritariamente en el centro (86,7%; p<0,001), Framingham23,24 en el sur (39,0%; p<0,05) y REGICOR23,25 en el norte (29,5%; p<0,001). El norte fue la zona donde había más posibilidad de realizar una MAPA (62,7%; p<0,001).
Una mayor proporción de médicos de AE del centro señalaron los servicios de cardiología (10,8%) y nefrología (13,5%) como los responsables del tratamiento y seguimiento del paciente con mal control de la HTA (p<0,05 y p<0,01, respectivamente).
Al analizar las respuestas de los EAP referentes al paciente diabético, se observaron diferencias en cuanto a la guía específica empleada en la práctica habitual. El sur fue la zona donde menos se empleaba la guía red GDPS26 (21,8%; p<0,01).
En cuanto al criterio de derivación del paciente con DM2 de AP a AE, solo se mostraron diferencias significativas en los criterios «embarazo de mujer diabética» (p<0,01), «hipoglucemia grave» (p<0,05) y «pautas de tratamiento complejas» (p<0,05). Estos 3 criterios fueron citados menos frecuentemente en el sur (63,6%, 31,6% y 27,5%, respectivamente).
DiscusiónLos resultados de este estudio reflejan la percepción de los circuitos de atención de los pacientes hipertensos y diabéticos dentro del Sistema Nacional de Salud, mostrando los puntos comunes entre ambos niveles asistenciales, así como sus discrepancias en relación con el manejo de estos pacientes.
En AP habitualmente se realiza una estratificación en la que se valora el riesgo individual, lo que ayuda a la toma de decisiones lógicas del manejo de la enfermedad y evitar los tratamientos deficientes o excesivos. En línea con las sugerencias de la guía europea de prevención cardiovascular en la práctica clínica, el método más frecuentemente empleado en España por los EAP para la estratificación del paciente con HTA son las tablas SCORE19,20,27,28, especialmente en la región norte.
Entre el personal integrante de los equipos de AP y AE se encuentra enfermería, cuyas funciones engloban, entre otras, el seguimiento de los pacientes29. Se observa que la protocolización del papel de enfermería era más habitual en AP que en AE, con la existencia de un plan de cuidados específico para el seguimiento del paciente.
La periodicidad del seguimiento del paciente por parte de enfermería debe ser flexible, pues puede variar entre pacientes e incluso en un mismo paciente. En este estudio, la frecuencia mayoritaria de seguimiento en AP por parte de enfermería en los pacientes con HTA y DM2 era como mínimo 4 veces/año en pacientes bien controlados, coincidiendo con la argumentada por Sampedro (2006)30. Por su parte, los médicos especialistas encuestados de este estudio argumentaron que el seguimiento en AE era mayoritariamente de 2-3 veces/año en pacientes bien controlados.
Si bien la existencia de protocolos comunes que incluyan los criterios de derivación y los canales de comunicación son factores que contribuyen a una buena coordinación entre AP y AE, favoreciendo la obtención de una atención global, individualizada, integrada, continuada y eficaz, los resultados muestran la ausencia o desconocimiento de la existencia de estos protocolos comunes en el sistema sanitario español, especialmente en la región sur. Estos resultados son similares a los obtenidos en otros estudios, donde el 68,2% de EAP declararon la no existencia de un protocolo de coordinación con AE para la derivación de pacientes con DM231.
Establecer unos criterios comunes de derivación al médico de AE es fundamental para la continuidad de la asistencia sanitaria, permitiendo optimizar el tratamiento y control de las enfermedades. Se calcula que entre el 4-6% de los pacientes atendidos por EAP son derivados11,32,33. Diversos trabajos han evaluado las especialidades a las que se realizan más asiduamente derivaciones. En el estudio de Franquelo-Morales (2008)34 estas especialidades fueron traumatología, oftalmología, ginecología y dermatología, coincidiendo con Arribas (2000)35. Resaltar que la HTA y la DM2, siendo enfermedades con una importante prevalencia, no coinciden con las especialidades a las que con más frecuencia se realiza interconsulta. Arribas (2000)35 señaló que este hecho puede deberse a que no siempre la complejidad del proceso es lo que indica la derivación, sino más bien el nivel de formación en una u otra especialidad, o la voluntad de asumir más o menos cargas de trabajo. En sintonía con trabajos anteriores, los principales criterios para derivar a un paciente con HTA citados en el presente trabajo fueron la hipertensión resistente y la sospecha de hipertensión secundaria, principalmente por la gravedad que conlleva, o las dificultades en su diagnóstico y tratamiento32. En relación con las derivaciones de retorno, en línea con nuestros resultados, otros trabajos muestran que el criterio de derivación más frecuente fue haber logrado el objetivo31.
Por otro lado, es fundamental el funcionamiento correcto de los canales de comunicación para conseguir una coordinación correcta entre los médicos EAP y AE. En el presente estudio la hoja de derivación fue el principal medio de comunicación entre EAP y médicos de AE, tanto en el paciente con HTA como con DM2. Otros trabajos también señalan el documento como el principal medio utilizado11,31,35.
Las guías de práctica clínica son un instrumento cuyo uso reporta numerosos beneficios. En estas guías se recopilan evidencias y recomendaciones con el objetivo de conseguir un diagnóstico, una clasificación y un tratamiento adecuado de los pacientes, optimizando la eficiencia del sistema. Además, el estudio realizado por Saéz (2012)7 estimó que la falta de control de la HTA incrementaba en un 13,0% el coste unitario. En los casos con DM2 mal controlada los costes pueden ser hasta 3 veces superiores8.
Diversos estudios desarrollados en nuestro país han señalado que los médicos conocen las recomendaciones de las guías y están de acuerdo con ellas, pero a pesar de ello no las aplican. El estudio PRETEND36 mostró que un 30-40% de los médicos aplican las guías ocasionalmente o casi nunca. En el trabajo de González-Juanatey (2006)37 el porcentaje de EAP que empleaban las guías fue del 10-15%. En el presente estudio, los médicos, tanto EAP como de AE, seguían una guía sobre el manejo o tratamiento del paciente con HTA y DM2 en porcentajes muy elevados, si bien existen diferencias entre las guías aplicadas en función de la distribución geográfica. En el estudio realizado por Gómez (2006)38 se demostró que la implementación de las guías mejoró el riesgo cardiovascular de los pacientes.
Por último, cabe señalar que menos de la mitad de EAP indicaron disponer en su centro de la posibilidad de realizar MAPA, a excepción del norte, donde superaba el 60%. La MAPA es una técnica muy apropiada para el correcto manejo de la HTA, ya que permite identificar parámetros de PA en distintos períodos de monitorización, mostrando la necesidad de incrementar su disponibilidad1. En cuanto al manejo de PA, se ha observado que aproximadamente un 75% de EAP derivaría a un paciente diabético con HTA a AE si su PA >150/100mmHg, mientras que una cuarta parte derivaría con valores entre 140/90-149/99.
Entre las limitaciones del estudio se puede incluir el muestreo probabilístico de conveniencia utilizado, el cual puede dar lugar a resultados sesgados, lo que podría dificultar su generalización. Sin embargo, cabe destacar que la tasa de respuesta ha sido del 100%, lo cual otorga mayor robustez a las conclusiones debido al elevado tamaño de la muestra. Así mismo, señalar que no todas las comparaciones realizadas en el presente estudio fueron mediante pruebas estadísticas, y no tienen un valor de significación asignado, si bien se pueden hacer cautas interpretaciones mediante los intervalos de confianza de los distintos porcentajes.
Los resultados ponen de manifiesto que el sistema sanitario ha mejorado considerablemente en los últimos años, alcanzando un elevado nivel de desarrollo, pero la comunicación entre niveles asistenciales continúa siendo pobre. Se debe establecer como objetivo principal conseguir un grado excelente de coordinación entre los EAP y la AE por las numerosas ventajas que supondría, como la disminución del impacto social y económico de la enfermedad. La relación entre los médicos de ambos niveles asistenciales debe ser periódica y horizontal, dejando atrás la tradicional idea de jerarquización que se ha asociado con la relación entre niveles e imponiendo el concepto de continuidad entre ambos. Han de realizarse futuros estudios centrados en los métodos de mejora de los circuitos de atención entre ambos niveles, así como en la implantación de las nuevas tecnologías de comunicación. Las actividades para conseguir los objetivos de buena relación entre niveles asistenciales deben basarse en acciones organizativas llevadas a cabo por todos los profesionales implicados en dicha relación.
Responsabilidades éticasLos procedimientos seguidos durante la investigación se han realizado conforme a las normas éticas del CEIC del Hospital Clínico San Carlos de Madrid, y de acuerdo con el Council for International Organizations of Medical Sciences y la declaración de Helsinki.
AutoríaTodos los autores han participado de manera sustancial y equitativa en el diseño del estudio y la escritura del artículo, aprobando todos ellos la versión final del manuscrito.
FinanciaciónEl presente estudio ha sido financiado por Abbott.
Conflicto de interesesLos autores manifiestan que no existe ningún conflicto de intereses.
Los autores agradecen a Outcomes’10 su colaboración durante el desarrollo del proyecto y el apoyo en la revisión crítica del manuscrito.