El sector de la atención en salud está necesitando un cambio fundamental a fin de mejorar significativamente los resultados y limitar al mismo tiempo los costos. Los métodos Lean desarrollados inicialmente en la industria manufacturera han demostrado mejorar realmente la calidad, la productividad y la seguridad, a la vez que permiten utilizar menos recursos en la gestión de la salud. Estas herramientas, prácticas gerenciales y filosofías se han adaptado con éxito en los servicios de cirugía del SC. Pueden transformar el sistema y la cultura mediante el compromiso del personal de asistencia para el desarrollo de un servicio que mejora continuamente y permite obtener mejores resultados clínicos duraderos.
Healthcare is in need of fundamental change if we are going to make significant improvements in outcomes while limiting costs. Lean methods, initially developed in the manufacturing industry, have been shown to deliver real improvements in quality, productivity, and safety while using fewer resources in healthcare service settings. These tools, management practices and philosophies have been successfully adapted in operative services at SC. They can transform your system and culture through engagement of frontline staff into a continuously improving service with real and sustainable enhancements in clinical outcomes.
El interés por mejorar la calidad de los servicios de atención en salud ha aumentado durante el ultimo decenio, en particular como resultado del llamado del Instituto de Medicina1,2. Si bien se han visto algunos éxitos3, las mejoras han sido más lentas de lo esperado, además de altamente variables4,5. Comienza a perfilarse un interés generalizado por las estrategias organizacionales que permitan y fomenten la atención de alta calidad a fin de mejorar los desenlaces clínicos6.
Para responder a este interés creciente se ha comenzado a implantar en las instituciones de salud la metodología Lean (magra) liderada por Toyota7. Esta práctica gerencial se caracteriza por una serie de herramientas y filosofías formales encaminadas a reducir el desperdicio y la variación en la práctica clínica mediante el compromiso colaborativo de los grupos asistenciales. Por ahora es limitada la evidencia de la eficacia de esta metodología en el campo de la atención en salud y consiste principalmente en estudios de instituciones individuales8–10.
Desde hace 15 años, los directivos médicos y administrativos del Seattle Children's (SC), un centro pediátrico de 323 camas afiliado a la Washington University, han venido estudiando y desarrollando metódicamente estas prácticas. El grupo directivo de los servicios de cirugía, compuesto por los jefes de cirugía, anestesiología y enfermería ha adaptado y utilizado estos principios. Antes de describir esta experiencia en el campo de la atención en salud, es importante comprender los resultados alcanzados por Toyota y las razones por las cuales el grupo directivo de los servicios de cirugía tomó la decisión de ensayar el método Lean en el marco de la atención en salud.
MetodologíaSe realizó una revisión selectiva de la literatura publicada en idioma inglés con respecto a la utilización de los métodos Lean en la industria y específicamente en la industria de los servicios de salud. La revisión se centró en los instrumentos, las prácticas de gestión y la filosofía de esta metodología. Además, se hizo una revisión retrospectiva de los registros de mejoramiento de la calidad al interior de los servicios del SC. Se identificaron ejemplos representativos y los resultados asociados.
Resumen general y resultados del mejoramiento del sistema de producción de ToyotaSe dice que Toyota fue la compañía que inventó la producción magra (Lean). En realidad, Toyota aprendió de otros y encontró la inspiración en personas como Henry Ford y en las prácticas de los supermercados estadounidenses11. A partir de 1945, Toyota decidió mejorar la calidad y al mismo tiempo aumentar la producción y reducir los costos. La situación de la posguerra obligó a los directivos a utilizar la creatividad a fin de garantizar la supervivencia de la compañía. Ya en los años 80, Toyota competía exitosamente contra sus principales competidores de los Estados Unidos. En vista de ese éxito se formaron equipos de investigación liderados por James Womack y otros para comenzar a estudiar las prácticas de gestión japonesas, y acuñaron el término Lean para describir la capacidad del sistema de gestión de Toyota para hacer las cosas con la mitad de todo (espacio físico, esfuerzo humano, inversión de capital e inventario) y con menos de la mitad de defectos e incidentes de seguridad ocupacional. Durante 2 decenios, J.D. Power y otros han clasificado a Toyota entre las principales marcas de automotores en lo que se refiere a confiabilidad, calidad inicial y durabilidad a largo plazo. Lentamente, Toyota se ha superado sin cesar hasta convertirse en el fabricante de automotores más grande y rentable del mundo.
Si bien la metodología Lean se difundió inicialmente en la industria automotriz de los Estados Unidos como era de esperar, también ha penetrado con éxito en muchas otras industrias productivas y de servicios. El SC se apoyó en gran medida en la experiencia local que tenía la compañía Boeing con la metodología Lean, acumulada durante los años 1980 y 1990 en la industria de la aviación. Otras instituciones locales de salud, en particular Virginia Mason Medical Center12 y Group Health13 también tuvieron éxito con los métodos Lean durante ese mismo período de tiempo.
Taiichi Ohno y Shigeo Shingo fueron los creadores principales del sistema de producción de Toyota (TPS en inglés) y definieron su objetivo en estos términos: «Ver la línea de tiempo desde el momento en que nos llega un pedido hasta el momento en que cobramos el dinero» (es decir, la cadena de valor. «Reducimos el tiempo que pasamos en la cadena de valor al eliminar el desperdicio que no agrega valor»11. El trabajo se divide en 3 categorías: 1) valor agregado, 2) necesario (reglamentación) y 3) innecesario o que no agrega valor (es decir, desperdicio). El desperdicio se define como cualquier problema que interfiera con la posibilidad de que las personas cumplan con su trabajo eficazmente, o cualquier actividad que no se traduzca en valor para el cliente. Al eliminar el desperdicio se reducen las demoras y mejoran la calidad, la seguridad, la eficiencia y la confiabilidad del sistema, al tiempo que se disminuyen los costos.
La metodología Lean adaptada a la salud se ha descrito como un enfoque racional y científico para resolver los problemas y aprender14, un marco de referencia familiar y alineado con un personal asistencial entrenado científicamente. Spear describe 4 capacidades de la organización magra. 1) El trabajo se diseña como una serie de experimentos para revelar los problemas. Este enunciado consta de 3 elementos: a) el trabajo es diseñado, estandarizado y no se deja al azar, b) el trabajo no es estático sino que mejora continuamente a través de pequeños eventos kaizen (experimentales) y c) el trabajo se estructura para que sea visible y puedan verse y corregirse los problemas. 2) Los problemas se corrigen inmediatamente por medio de experimentación rápida. Cuando se descubre un problema, toda la atención se dirige a resolverlo inmediatamente, en el sitio donde ocurrió y con la ayuda de las personas que lo sufren. Los problemas son oportunidades para aprender y mejorar. 3) Las soluciones se difunden adaptativamente por medio de la experimentación colaborativa. Las mejoras locales se deben compartir con otras áreas para prevenir el desperdicio de tener que repetir innecesariamente el trabajo (resolver el mismo problema una y otra vez). 4) Se enseña a las personas de todos los niveles a experimentar. La metodología Lean ayuda al personal a ver su trabajo y sus procesos con nuevos ojos y así reconocer los problemas que antes pasaban desapercibidos; además enseña nuevas formas de resolver dichos problemas.
Mejoramiento Continuo del Desempeño: una adaptación del sistema de producción de Toyota a la saludUtilizando una filosofía de aprender haciendo, el SC ha adaptado muchas de las prácticas de gestión inherentes al TPS para aplicarlas a la industria de la atención en salud. Nuestra adaptación se denomina Mejoramiento Continuo del Desempeño (CPI en inglés). El enfoque filosófico evolucionó con la incorporación de la práctica Lean en nuestra cultura. Esta filosofía incluye 3 principios fundamentales. 1) Enfocarse ante todo en el paciente y la familia. Enfocarse en los pacientes implicó involucrarlos como miembros del equipo que trabajan de la mano con el personal a fin de mejorar el sistema. Solamente los pacientes y las familias definen los pasos que agregan valor al proceso. 2) Apoyar al cuerpo médico y al personal en su trabajo. Apoyar al personal implica aliarse con él para proporcionarle los recursos necesarios para que cumpla bien con su labor. 3) Adoptar una visión de largo plazo en la toma de decisiones. Es necesario establecer un horizonte de largo plazo al planear mejoras pequeñas y graduales a nivel de las personas y los procesos, con rendimientos menores sobre la inversión.
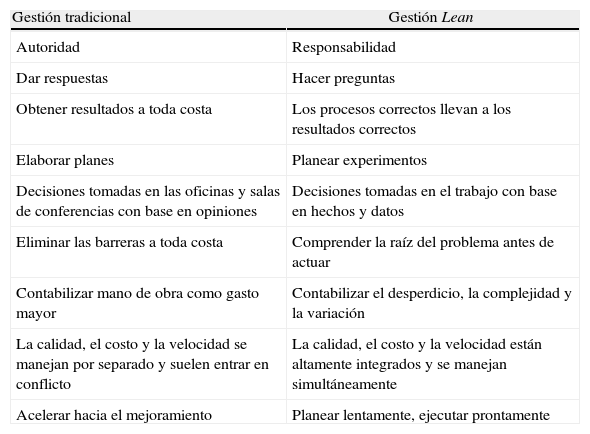
El SC ha desarrollado una cultura de aprendizaje y mejoramiento continuo gracias a la utilización de las prácticas de gestión CPI. Los instrumentos del modelo CPI tienen las características de la metodología Lean (es decir, 5S, A3, mapas de la cadena de valor, eventos de mejoramiento rápido) y otras que son comunes a muchas metodologías de mejoramiento de los procesos (es decir, análisis de causa raíz, análisis de fallas posibles). Se utilizan datos en lugar de opiniones para tomar las decisiones. La recopilación de los datos comienza con ejercicios de observación clínica denominados los 3 reales: observar a personas reales mientras hacen el trabajo real en el sitio real. A partir de estas observaciones se elaboran mapas de la secuencia del trabajo y después se plantean hipótesis para mejorar los procesos y, en último término, los resultados. Estas hipótesis se someten a prueba aplicando el método científico en la forma del ciclo planteada por Deming, a saber, Planear-Hacer-Verificar-Actuar (PDCA en inglés). Todo este trabajo se logra con el compromiso del personal de primera línea reunido en equipos multidisciplinarios. Los líderes hacen las veces de entrenadores al brindar direccionamiento, alineación, instrucción y motivación para los miembros del equipo. Esto requiere un cambio importante de las competencias de liderazgo (tabla 1).
Competencias de liderazgo
| Gestión tradicional | Gestión Lean |
| Autoridad | Responsabilidad |
| Dar respuestas | Hacer preguntas |
| Obtener resultados a toda costa | Los procesos correctos llevan a los resultados correctos |
| Elaborar planes | Planear experimentos |
| Decisiones tomadas en las oficinas y salas de conferencias con base en opiniones | Decisiones tomadas en el trabajo con base en hechos y datos |
| Eliminar las barreras a toda costa | Comprender la raíz del problema antes de actuar |
| Contabilizar mano de obra como gasto mayor | Contabilizar el desperdicio, la complejidad y la variación |
| La calidad, el costo y la velocidad se manejan por separado y suelen entrar en conflicto | La calidad, el costo y la velocidad están altamente integrados y se manejan simultáneamente |
| Acelerar hacia el mejoramiento | Planear lentamente, ejecutar prontamente |
Fuente: Original de los autores.
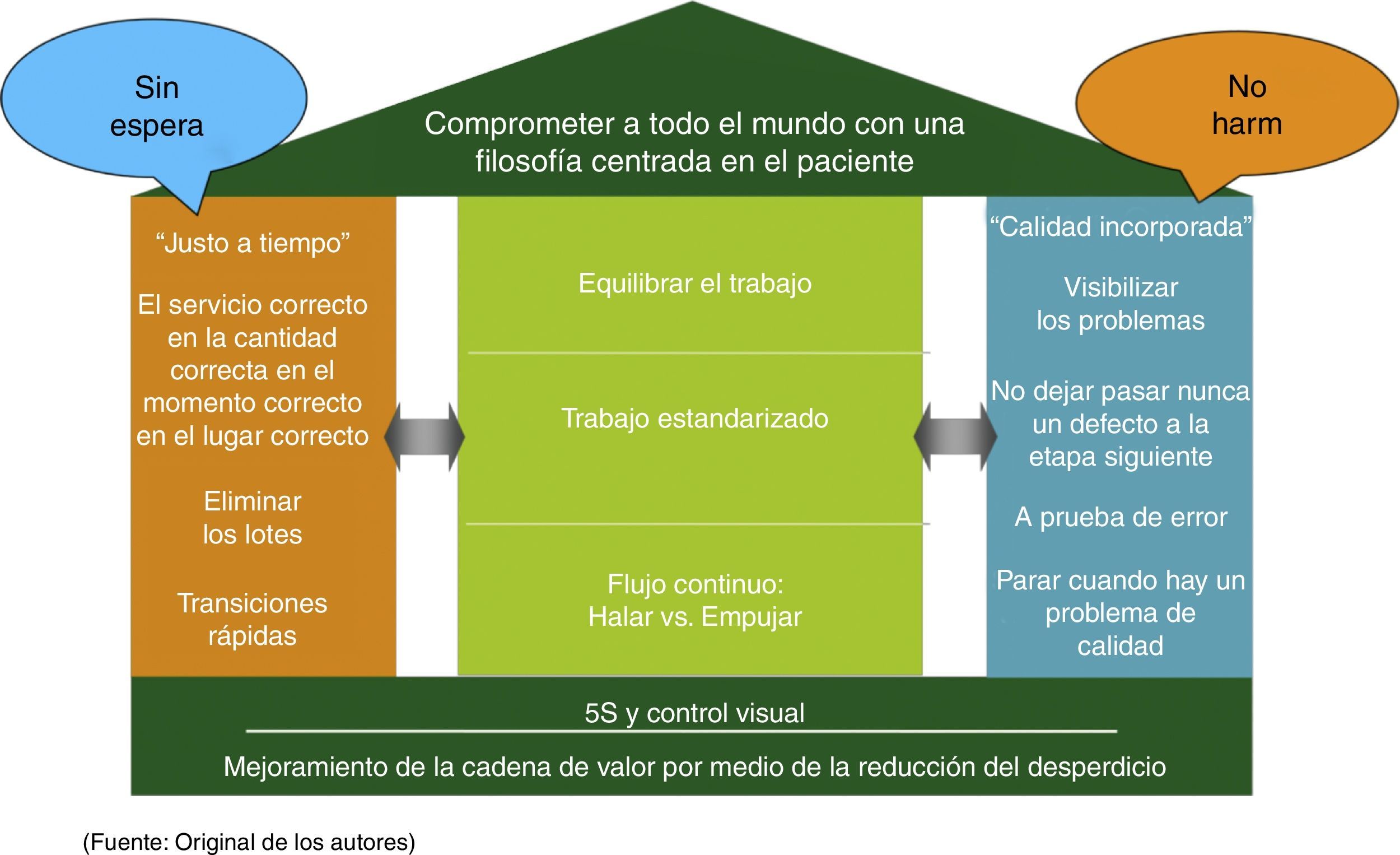
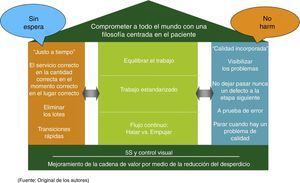
Los instrumentos, las prácticas de gestión y las filosofías del modelo CPI se resumen en una adaptación de la casa de Toyota (fig. 1). Los cimientos de la casa los constituye el mejoramiento de la cadena de valor por medio de la reducción del desperdicio y la creación de un sitio de trabajo visual. Las 2 columnas principales de la casa son el justo a tiempo (el servicio correcto y los insumos en el sitio correcto y a la hora correcta) y la calidad incorporada (identificar el problema y escalarlo para una rápida resolución), las cuales sirven de soporte al techo, constituido por nuestra filosofía centrada en el paciente. Este sistema en último término mejora hasta el punto de que no hay esperas para los pacientes, las familias o el personal asistencial y nadie sale perjudicado (pacientes, familias ni prestadores). Las mediciones del centro de la casa son elementos clave requeridos para lograr este resultado donde no hay espera ni perjuicio.
Casa de CPI
5S and visual control: 5S y control visual; Balance the work: equilibrar el trabajo; Built-in Quality: calidad incorporada, visibilizar los problemas, no dejar pasar nunca un defecto a la etapa siguiente, a prueba de error, parar cuando hay un problema de calidad; Continuous flow, pull vs. push: flujo continuo, halar vs. empujar; Engage everyone in a patient focuse philosophy: comprometer a todo el mundo con una filosofía centrada en el paciente; Just in time: justo a tiempo; el servicio correcto en la cantidad correcta en el momento correcto en el lugar correcto, eliminar los lotes, transiciones rápidas; No waiting: sin espera; Standard work: trabajo estandarizado; Value stream improvement through waste reduction: mejoramiento de la cadena de valor por medio de la reducción del desperdicio.
En vista de una incertidumbre inicial con respecto a la probabilidad de adaptar exitosamente el TPS a la cultura de la atención en salud, las directivas del SC se centraron primero en mejoras puntuales con un enfoque de escalamiento según el riesgo. Se realizaron proyectos de mejoras puntuales en situaciones no clínicas (estacionamiento, muelle de carga) para ensayar y aprender conceptos. Los proyectos piloto se tradujeron en mayor compromiso del personal y mejoras duraderas de la productividad. La segunda ola de mejoras puntuales comenzó a tocar los procesos clínicos (farmacia, laboratorio) pero sin participación directa del cuerpo médico, y los resultados fueron semejantes. La tercera ola exitosa de mejoras puntuales ocurrió en el campo clínico bajo el liderazgo de médicos entusiastas y dispuestos a ensayar los nuevos métodos.
El Servicio de Cirugía fue uno de los primeros entornos clínicos en comenzar a utilizar estas herramientas, prácticas y filosofías en el SC. La experiencia demostró el desafío de las mejoras puntuales aisladas y llevó a la adopción formal del mapa y la gestión de la cadena de valor para mejorar los procesos de manera integrada, tal como los experimentan los pacientes. La siguiente lección fue reconocer que sí podíamos integrar mejoras simples pero inteligentes en nuestros procesos clínicos, pero que carecíamos de los procesos para sostener las mejoras en el tiempo. Esa lección nos llevó a enfocarnos en la gestión diaria, el monitoreo rutinario diario del desempeño del sistema clínico para enfocar y resolver rápidamente los problemas. A través de estas olas sucesivas de enseñanza hemos construido un sistema y una cultura capaces de experimentar continuamente con procesos clínicos que puedan mantenerse en el tiempo, y hemos mejorado significativamente los resultados clínicos. A continuación aparecen ejemplos representativos de este trabajo.
Resultados del Mejoramiento en el Servicio de Cirugía a través del modelo Mejoramiento Continuo del DesempeñoEliminación del desperdicio en documentación: prácticamente en todos los procesos hay pasos que agregan valor (pasos por los cuales los clientes o, en salud, los pacientes y las familias, están dispuestos a pagar, pasos que producen el resultado deseado para los clientes). Sin embargo, los expertos en mejoramiento de los procesos anotan que la mayoría de los pasos de un proceso, por lo general más del 90%, se definen como «desperdicio»15. Parte de este «desperdicio» puede ser necesario, por ejemplo un requisito exigido por el hospital, el estado o el ente regulador nacional, pero la mayor parte del desperdicio se puede reducir o eliminar. Al centrar la atención en el desperdicio, se puede aumentar la cantidad relativa de tiempo dedicado a labores de valor agregado, obteniendo así el resultado deseado de manera más eficiente y confiable.
La reducción del desperdicio se aplicó inicialmente al proceso de la documentación en cirugía16. Antes del Taller de Mejoramiento Rápido de los Procesos (RPIW), los enfermeros, los cirujanos y los anestesiólogos documentaban su trabajo en hojas separadas. Muchas personas diferentes les hacían muchas preguntas repetidas a los pacientes y la información se copiaba de una hoja a otra. En algunos casos, había inconsistencias en la información recabada por los distintos profesionales, lo cual implicaba un riesgo de seguridad y una oportunidad para un desenlace adverso.
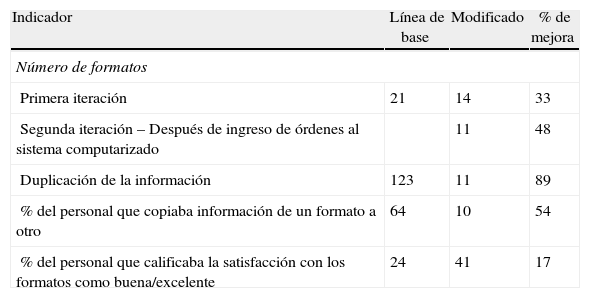
Recurriendo a quienes hacen el trabajo en la práctica, se reclutó a representantes de enfermería, anestesiólogos y personal de apoyo (quienes transportan a los pacientes). Durante el RPIW se decidió fusionar el formato de enfermería con el de anestesia y minimizar la duplicación de la información. Enfermería llenaría el lado izquierdo del formato consolidado y el anestesiólogo llenaría el lado derecho. Esto implicó no solamente cambiar los formatos sino también diseñar el nuevo flujo del trabajo, puesto que ambos profesionales no podían hacer sus anotaciones en la misma hoja al mismo tiempo. Los resultados de estos esfuerzos se resumen en la tabla 2.
Resultados de la mejora del proceso de documentación
| Indicador | Línea de base | Modificado | % de mejora |
| Número de formatos | |||
| Primera iteración | 21 | 14 | 33 |
| Segunda iteración – Después de ingreso de órdenes al sistema computarizado | 11 | 48 | |
| Duplicación de la información | 123 | 11 | 89 |
| % del personal que copiaba información de un formato a otro | 64 | 10 | 54 |
| % del personal que calificaba la satisfacción con los formatos como buena/excelente | 24 | 41 | 17 |
Fuente: Original de los autores.
Reducción del tiempo de espera en el preoperatorio: una queja común de los padres de los niños llevados a cirugía es el largo tiempo que pasan en el área de espera antes de la cirugía. Los niños están hambrientos debido al ayuno, ansiosos al verse en un sitio desconocido y perciben la preocupación de los padres ante la perspectiva del procedimiento. Por consiguiente, los esfuerzos por reducir este tiempo de espera añaden valor a los ojos de los clientes.
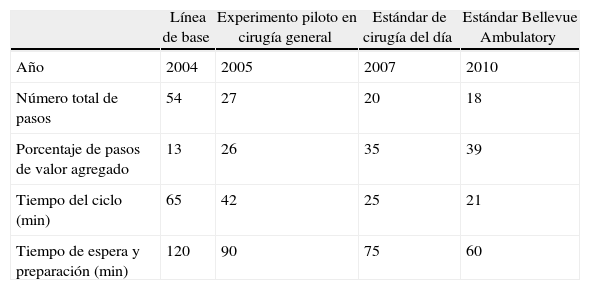
Para corregir el problema, los equipos de trabajo elaboraron inicialmente un mapa detallado de la secuencia del trabajo con los pasos realizados por todo el personal asistencial desde el momento de la llegada al hospital hasta el inicio de la anestesia. En la línea de base identificaron 54 pasos y 65 min de trabajo. Para asegurar que los pacientes estuvieran listos en el sitio en el momento de contar con la disponibilidad del quirófano, a los padres se les pedía que llegaran 120 min antes de la hora programada para el procedimiento (tiempo de espera). A través de una serie de mejoras iterativas, se identificaron y eliminaron los pasos que generaban desperdicio (tabla 3). Los equipos pudieron reducir en último término el número de pasos a 18 y el tiempo de trabajo a 21 min. Estos cambios permitieron reducir el tiempo programado de llegada a 60 min, sin impactar negativamente la productividad de los quirófanos. Además, la satisfacción de los padres aumentó significativamente.
Mejoras graduales en el proceso de hospitalización
| Línea de base | Experimento piloto en cirugía general | Estándar de cirugía del día | Estándar Bellevue Ambulatory | |
| Año | 2004 | 2005 | 2007 | 2010 |
| Número total de pasos | 54 | 27 | 20 | 18 |
| Porcentaje de pasos de valor agregado | 13 | 26 | 35 | 39 |
| Tiempo del ciclo (min) | 65 | 42 | 25 | 21 |
| Tiempo de espera y preparación (min) | 120 | 90 | 75 | 60 |
Fuente: Original de los autores.
Tiempo de rotación en anestesia regional: la anestesia regional tiene muchas ventajas17; sin embargo, en pediatría por lo general se administra en niños que ya están anestesiados, lo cual ocupa un tiempo valioso en las salas de cirugía. En un intento por corregir esta limitación de tiempo, se formó un equipo de trabajo para reducir el tiempo no operatorio (definido como «cierre del paciente 1» a «incisión del paciente 2») en niños sometidos a anestesia regional.
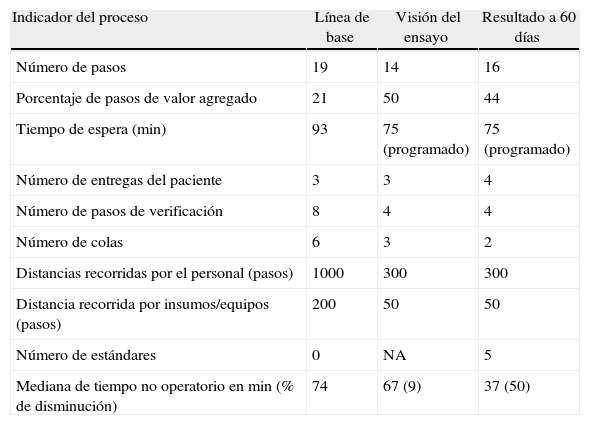
En la medición de base se realizaron bloqueos regionales en distintos quirófanos y se observó que se necesitaba mucho tiempo y varios recorridos para buscar los insumos y el equipo para la anestesia regional. El grupo de trabajo creó primero una sala central para bloqueos regionales dotada de todos los insumos y equipos. Después desarrolló un nuevo flujo de trabajo para permitir el inicio de la anestesia y del bloqueo regional mientras el caso anterior estaba todavía en el quirófano. Se observaron mejoras significativas, las cuales se mantuvieron en el tiempo (tabla 4). Este esfuerzo se tradujo en una reducción significativa del tiempo no operatorio, una mayor satisfacción de los cirujanos y un uso más eficiente de los quirófanos.
Mejoras al proceso de anestesia regional
| Indicador del proceso | Línea de base | Visión del ensayo | Resultado a 60 días |
| Número de pasos | 19 | 14 | 16 |
| Porcentaje de pasos de valor agregado | 21 | 50 | 44 |
| Tiempo de espera (min) | 93 | 75 (programado) | 75 (programado) |
| Número de entregas del paciente | 3 | 3 | 4 |
| Número de pasos de verificación | 8 | 4 | 4 |
| Número de colas | 6 | 3 | 2 |
| Distancias recorridas por el personal (pasos) | 1000 | 300 | 300 |
| Distancia recorrida por insumos/equipos (pasos) | 200 | 50 | 50 |
| Número de estándares | 0 | NA | 5 |
| Mediana de tiempo no operatorio en min (% de disminución) | 74 | 67 (9) | 37 (50) |
Fuente: Original de los autores.
Diseño integrado de las instalaciones y flujos en un centro de cirugía ambulatoria: el Diseño Integrado de las Instalaciones (IFD en inglés) es una adaptación del Toyota 3P (Proceso de Preparación de la Producción). Los objetivos del Toyota 3P son 1) acortar el tiempo de desarrollo y 2) reducir los costos iniciales. Estos principios se pueden utilizar fácilmente al montar inicialmente un nuevo servicio de salud o un sitio de consulta. Los arquitectos, los ingenieros y los clínicos colaboran para formar un núcleo de diseño. Basados en las necesidades de los clientes, los integrantes de este grupo desarrollan una visión y establecen una serie de principios rectores que constituyen la base para el proceso secuencial de diseño. El proceso comienza con un concepto del diseño, en el cual se determinan a nivel macro el tamaño y demás elementos adyacentes clave. Este proceso se facilita mediante el uso de maquetas completas. Una vez determinados los elementos adyacentes y de tamaño, se crea un diseño funcional también utilizando maquetas. El paso final es el diseño detallado, consistente en el diseño de los espacios de trabajo individuales. Los principios Lean se utilizan en todas las fases del proceso de diseño.
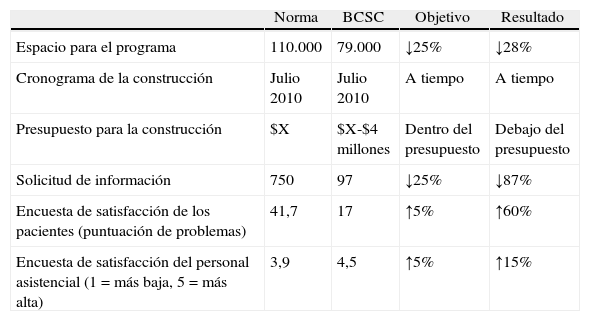
Utilizando el IFD, el SC diseñó y construyó el Bellevue Clinics and Surgery Center (BCSC), un centro de medicina ambulatoria ubicado a 10 millas del hospital. El objetivo era crear unas instalaciones donde el flujo de pacientes y personal asistencial fuera excelente, donde la seguridad fuera mejor y tanto pacientes como empleados tuvieran un alto grado de satisfacción, y hacerlo a unos costos de construcción significativamente menores. Las metas específicas fijadas para el equipo de trabajo fueron: 1) reducir las necesidades de espacio en un 25% con respecto a la norma de la industria, alcanzando de todas maneras la capacidad para los volúmenes esperados de pacientes y los servicios; 2) culminar el proyecto conforme a los tiempos establecidos para la construcción, o antes; 3) terminar el proyecto ajustándose a los costos establecidos o por debajo de ellos; 4) reducir las solicitudes de información en un 25%; 5) mejorar las calificaciones de satisfacción de los pacientes en un 5% en las encuestas y 6) aumentar la satisfacción de los empleados, medida con base en los resultados de las encuestas antes y después de la obra. Todas las metas se cumplieron o se superaron (tabla 5), incluido un ahorro cercano a los 10 millones de dólares en costos de contingencia18.
Resultado del diseño integrado de las instalaciones (IFD)
| Norma | BCSC | Objetivo | Resultado | |
| Espacio para el programa | 110.000 | 79.000 | ↓25% | ↓28% |
| Cronograma de la construcción | Julio 2010 | Julio 2010 | A tiempo | A tiempo |
| Presupuesto para la construcción | $X | $X-$4 millones | Dentro del presupuesto | Debajo del presupuesto |
| Solicitud de información | 750 | 97 | ↓25% | ↓87% |
| Encuesta de satisfacción de los pacientes (puntuación de problemas) | 41,7 | 17 | ↑5% | ↑60% |
| Encuesta de satisfacción del personal asistencial (1=más baja, 5=más alta) | 3,9 | 4,5 | ↑5% | ↑15% |
Fuente: Original de los autores.
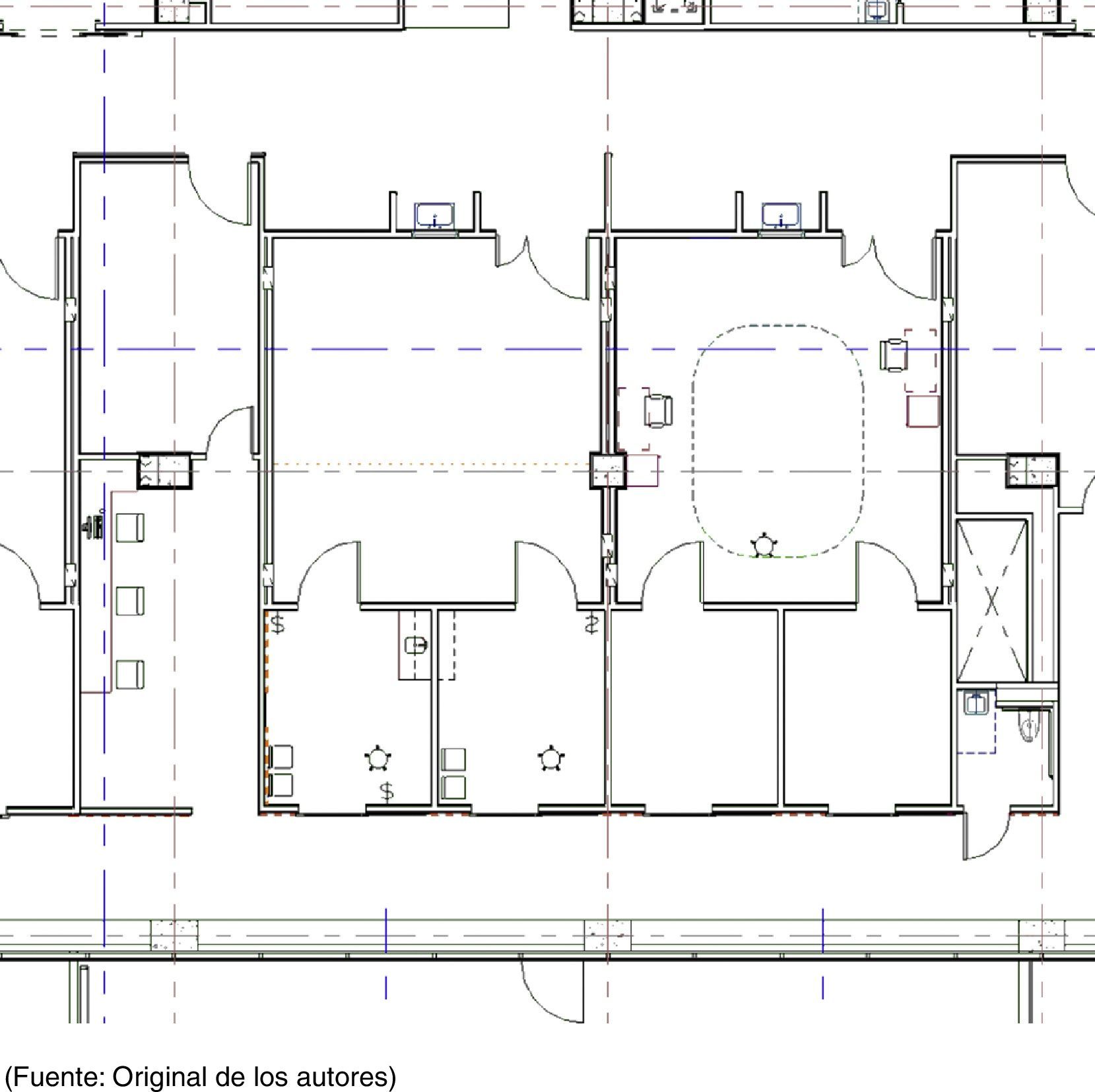
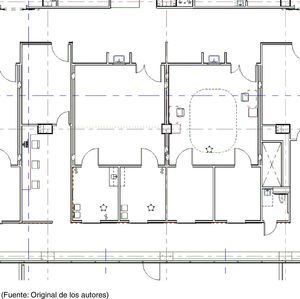
Para optimizar la productividad de los cirujanos, muchos centros de cirugía les ofrecen 2 quirófanos completos con su respectivo personal; sin embargo, esto se traduce en subutilización del espacio y el personal. En el BCSC, se desarrolló un diseño novedoso según el cual hay 2 salas de inducción conectadas a cada quirófano a fin de ofrecer un flujo altamente eficiente del personal asistencial (fig. 2). Los flujos se simplifican: cuando un paciente llega a una sala de inducción, recibe la anestesia y procede después por el ciclo quirúrgico, pasando del quirófano al área de recuperación y después al alta, sin nunca cruzarse en el camino de otro paciente. La eficiencia mejora cuando el paciente siguiente recibe la anestesia en la segunda sala de inducción mientras el primero está en cirugía. Una vez terminada la cirugía y cuando el primer paciente pasa al área de recuperación, se realiza un proceso corto de preparación del quirófano después del cual ingresa el segundo paciente para su procedimiento. Al iniciarse la intervención quirúrgica del segundo paciente, el tercero recibe la anestesia en la primera sala de inducción. Este patrón continúa hasta terminar las cirugías programadas para el día. Los tiempos de los distintos pasos dentro del flujo de la cirugía ambulatoria se modelaron por computadora con el propósito de tener siempre listo a un paciente anestesiado para entrar al quirófano una vez que este se hubiera limpiado y preparado. El modelo del quirófano produjo una disminución de >50% de los tiempos no operatorios y permitió una utilización óptima de las salas de cirugía y los cirujanos, con una mayor eficiencia operativa.
Trabajo estandarizado – Infecciones asociadas con catéteres venosos centrales (CLABSI en inglés): a través de un período de varios años se fueron implantando prácticas estandarizadas para la inserción y el mantenimiento de accesos venosos centrales basadas en guías nacionales en nuestras unidades de cuidados intensivos (UCI) a fin de reducir los casos de CLABSI. Tras una reducción inicial de la incidencia de CLABSI, las tasas de infección se nivelaron. Un estudio ulterior reveló un número excesivo de infecciones en pacientes que salían de la UCI para ser llevados a un procedimiento invasivo o radiológico al cuidado de los anestesiólogos. Por consiguiente, se procedió a analizar la práctica anestésica a fin de identificar cambios que pudieran reducir el número de infecciones asociadas con catéteres venosos centrales.
Las publicaciones muestran que los anestesiólogos no siempre se ciñen a las buenas prácticas de la higiene de manos19–21. También se ha demostrado que el traslado al quirófano es un factor de riesgo independiente para el desarrollo de infecciones22. Los anestesiólogos contaminan sus manos23 y su espacio de trabajo24, y estos episodios de contaminación se convierten en fuentes de transmisión de bacterias a los pacientes. Es posible reducir la contaminación de las superficies, las vías venosas periféricas y las llaves de paso con una práctica frecuente de higiene de manos25. Las observaciones iniciales de nuestros colegas confirmaron muchos episodios de posible contaminación de las vías intravenosas y del espacio circundante de trabajo.
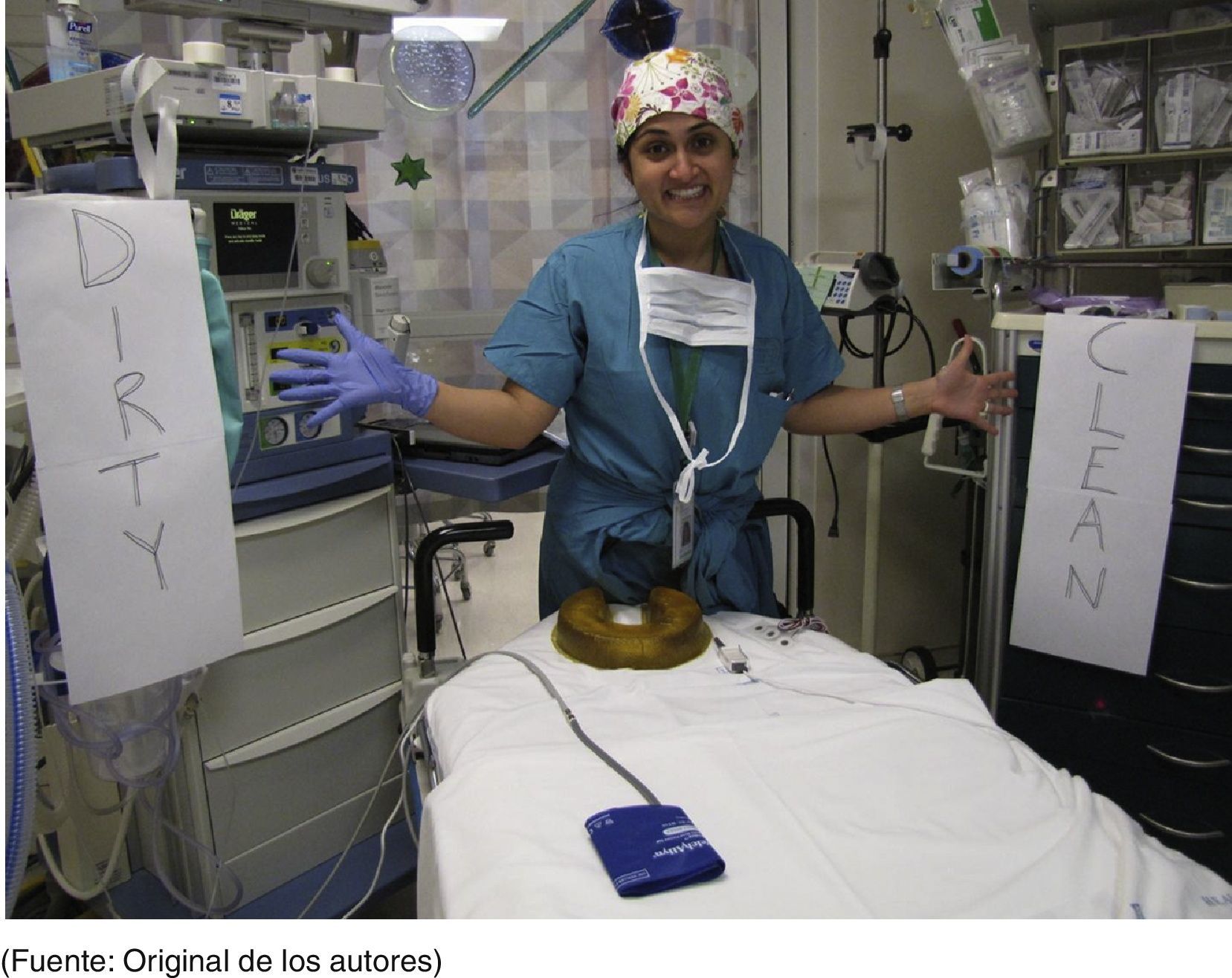
Se creó un grupo constituido por anestesiólogos, técnicos, enfermeras de salas de cirugía, especialistas en enfermedades infecciosas y un consultor de mejoramiento a fin de corregir este problema. El grupo comenzó por recopilar datas basados en la observación directa de la práctica clínica y desarrolló una lista de posibles medidas correctivas. Se consideró que la mayoría de las administraciones de medicamentos no eran «limpias» porque el personal asistencial no seguía el procedimiento recomendado, aunque dispendioso, para obtener acceso limpio a una vía intravenosa. A fin de modificar los comportamientos, el grupo decidió tratar tanto las vías periféricas como las centrales de una nueva forma «limpia». Desarrollaron un proceso limpio para la administración de medicamentos mediante una «conexión múltiple» (fig. 3). Al añadir una vía para medicamentos con una serie de llaves de paso aseguradas en un área «limpia» y manipuladas únicamente por manos «limpias», todos los medicamentos podrían administrarse de forma limpia.
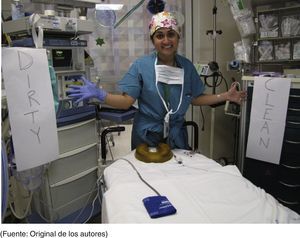
El grupo determinó que los anestesiólogos tienden a ponerse los guantes y dar por sentado con eso que sus manos están limpias todo el tiempo. Sin embargo, la observación directa reveló que las manos no quedaban limpias después de ciertas actividades hasta tanto se retiraban los guantes y las manos se lavaban o limpiaban con gel. Organizaron un espacio de trabajo y designaron una «zona limpia» para la preparación y administración de los medicamentos con manos limpias sin guantes, y una «zona sucia» para la mesa del paciente y la máquina de anestesia donde las actividades se realizan con guantes (fig. 4).
La serie de medidas correctivas se sometieron a prueba inicialmente en casos simulados y después con los miembros del grupo, rotando por cada sitio de anestesia hasta hacer la prueba en todos los sitios, y finalmente con otras personas no pertenecientes al grupo, en todos los sitios, con la presencia de uno de los integrantes del grupo de mejoramiento para brindar instrucción y retroalimentación en tiempo real. Los resultados de estos esfuerzos, publicados recientemente26, mostraron que las tasas de CLABSI en pacientes trasladados desde la UCI para ser tratados mediante procedimientos descendieron de 14 a 9 infecciones por cada 1.000 traslados (↓36%). La tasa total de CLABSI en el hospital también descendió de 3,5 a 2,2 infecciones por 1.000 días/catéter (↓37%). Este trabajo demuestra que las prácticas estandarizadas encaminadas a mejorar la higiene de manos de los anestesiólogos pueden disminuir las complicaciones infecciosas en los pacientes quirúrgicos.
Listas de verificación del flujo para seguridad de los pacientes: los vínculos entre la aviación, el quirófano y el uso, adopción y evolución de las listas de verificación crecen todos los días. Lo que no está muy claramente descrito es la forma como las listas de verificación encajan dentro de la cultura de la aviación. Comprender cómo se ve y se siente esa cultura es esencial para comprender por qué la cultura en medicina es radicalmente diferente.
En los años 1970, la aviación diagnosticaba los problemas de su cultura de trabajo en equipo aprendiendo de los accidentes. A principios de los años 1980 se implantó el entrenamiento sistemático en factores humanos. La aviación dio a este sistema el nombre de «gestión del recurso de tripulantes» (CRM), el cual enseña a los equipos de trabajo a utilizar eficazmente todos los recursos disponibles (personas, equipos y procesos) a fin de maximizar la eficiencia y la seguridad de las operaciones de vuelo, tanto de rutina como de emergencia. Entre los campos que se manejan en el sistema CRM están el liderazgo, la toma de decisiones, la conciencia de la situación, la comunicación y el trabajo en equipo. El entrenamiento no termina con el entrenamiento para piloto; esas «destrezas no técnicas» son parte de sus evaluaciones continuas del desempeño. La aviación reconoce unos comportamientos específicos, tanto deseables como destructivos, los cuales se evalúan objetiva y repetidamente.
La última revisión de la Joint Commission de los Estados Unidos todavía demuestra que las causas principales de los eventos centinela (adversos) son fallas de los factores humanos, del liderazgo y de la comunicación27. Sin embargo, todavía no es común la enseñanza de esas destrezas en los programas de pregrado o posgrado en medicina. Afortunadamente, después de la publicación de Errar es humano del Instituto de Medicina en 19991 ha habido un aumento masivo del número de subvenciones para la investigación, publicaciones, editoriales, cartas y revisiones relacionadas con los factores humanos en medicina.
La medicina se encuentra en un punto de inflexión, como lo estuvo la aviación en los años 1970 cuando comenzó a comprender los factores que contribuían a los accidentes aéreos. Hay programas nacionales (por ejemplo, Team STEPPS™) que buscan estandarizar el entrenamiento en destrezas relativas a factores humanos. Hay datos recientes que demuestran que el entrenamiento en trabajo en equipo salva vidas28; no obstante, todavía está por verse un cambio hacia la transformación cultural en el campo de la salud. Este cambio debe 1) permitir a los equipos de trabajo comunicarse sin miedo a recibir llamados de atención; 2) facilitar la comunicación entre las disciplinas y 3) aplanar las jerarquías de poder (barreras a la comunicación). Debemos pasar de una situación en donde «el comandante lo sabe todo» a otra en la cual «el comandante escucha las preocupaciones de los integrantes del equipo». Pronovost29 demostró el vínculo entre el trabajo en equipo y los desenlaces clínicos a través de su trabajo con las CLABSI en las UCI.
A fin de que las listas de verificación se puedan implantar con éxito, todo el equipo debe comprometerse con su desarrollo y evolución y compartir un modelo mental sobre su funcionamiento (es decir, cuándo activarlas, quién dice qué y cuándo, qué hacer si hay una interrupción, qué hacer si no se realiza correctamente). Los equipos encargados de diseñar las listas de verificación deben comprender los distintos tipos (por ejemplo, preguntar-responder vs. leer-hacer) puesto que los distintos estilos de las listas contribuyen a mejorar distintos flujos de trabajo30. En el SC y en otros hospitales se han logrado adaptar con éxito las listas de verificación preconizadas por la Organización Mundial de la Salud para aumentar la seguridad en cirugía, adoptando el formato de «preguntar-responder» que se usa en la aviación31. El entrenamiento y la instrucción en equipo contribuyeron a mejorar el compromiso del equipo al adoptarse un estilo estandarizado con funciones estandarizadas. También se han adoptado listas de verificación para el flujo de pacientes, las cuales se utilizan en puntos críticos de la ruta del paciente a fin de garantizar la configuración correcta del grupo humano, el paciente y los equipos para cada etapa del recorrido quirúrgico32. Este trabajo ha tenido como resultado una mayor satisfacción del personal frente a las listas de verificación (74%) y un mejor trabajo en equipo (100%).
Presenciar la forma como un equipo ejecuta una lista de verificación de manera experta no tiene que ver realmente con la lista misma. Lo es presenciar el trabajo experto de un equipo; un equipo que comprende que los seres humanos son falibles pero que también reconoce que los errores se pueden prever y neutralizar antes de que causen daño, siempre y cuando los integrantes del equipo estén atentos a lo que hacen los demás. Es un equipo en el cual hasta el más tímido debe hablar cuando percibe un problema de seguridad y cuyo líder escucha cuando se manifiestan las preocupaciones. Estas prácticas deben reproducirse en todo el sector de la atención en salud a fin de poder alcanzar mejoras significativas y duraderas en pro de la seguridad de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónNinguna.