describir las prácticas farmacológicas y no farmacológicas para el delirium, realizadas por residentes de psiquiatría y psiquiatras en Colombia.
Métodosencuesta anónima basada en el consenso de expertos del Comité de Psiquiatría de Enlace de la Asociación Colombiana de Psiquiatría y en la literatura. Enviada por correo electrónico a los adscritos a la asociación.
ResultadosParticiparon 101 clínicos. Las medidas preventivas no farmacológicas como psicoeducación, corrección de problemas sensoriales o higiene del sueño son realizadas por el 70% o más. Solo cerca de uno de cada 10 hace parte de algún programa multicomponente preventivo institucional. La prescripción preventiva de fármacos fue menor del 20%. Respecto al tratamiento no farmacológico, más del 75% hace corrección de dificultades sensoriales, control de estímulos y reorientación. Nadie indicó que en su centro la atención esté organizada para potenciar el tratamiento no farmacológico. El 17,8% no usa fármacos en el tratamiento. Los que los usan prefieren haloperidol o quetiapina, especialmente en casos hiperactivos o mixtos.
ConclusionesLas prácticas de los encuestados coinciden con las de otros expertos en el mundo. En general, las acciones no farmacológicas son iniciativas individuales, lo que evidencia la necesidad de que las instituciones colombianas de salud se comprometan con el abordaje del delirium, especialmente cuando su prevalencia y consecuencias son indicadores de calidad en la atención.
To describe pharmacological and non-pharmacological practices for delirium, carried out by psychiatry residents and psychiatrists in Colombia.
MethodsAn anonymous survey was conducted based on the consensus of experts of the Liaison Psychiatry Committee of the Asociación Colombiana de Psiquiatría [Colombian Psychiatric Association] and on the literature review. It was sent by email to the association members.
Results101 clinicians participated. Non-pharmacological preventive measures such as psychoeducation, correction of sensory problems or sleep hygiene are performed by 70% or more. Only about 1 in 10 participants are part of an institutional multi-component prevention programme. The preventive prescription of drugs was less than 20%. Regarding non-pharmacological treatment, more than 75% recommend correction of sensory difficulties, control of stimuli and reorientation. None of the participants indicated that the care at their centres is organised to enhance non-pharmacological treatment. 17.8% do not use medication in the treatment of delirium. Those who use it prefer haloperidol or quetiapine, particularly in hyperactive or mixed motor subtypes.
ConclusionsThe practices of the respondents coincide with those of other experts around the world. In general, non-pharmacological actions are individual initiatives, which demonstrates the need in Colombian health institutions to commit to addressing delirium, in particular when its prevalence and consequences are indicators of quality of care.
El delirium es la obnubilación de la conciencia sobrevenida al disminuir el estado de alerta —pero antes del estupor, el coma o la sedación profunda—, como consecuencia de diversas condiciones de salud. Esta alteración de la conciencia se caracteriza por fallos cognitivos (entre los que predominan las dificultades en la atención), circadianos y del pensamiento de orden superior1. Es conocida la gran prevalencia de este trastorno psiquiátrico en hospitales generales, donde uno de cada cinco pacientes lo padecen en algún momento2. Quienes lo sufren presentan riesgo de complicaciones médicas o de institucionalización3, de daño cerebral irreversible y de demencia4. El trastorno incrementa la duración de la hospitalización y la probabilidad de morir durante y después de su resolución5–7. A lo anterior se suma el riesgo de complicaciones como el estrés postraumático8.
El conocimiento claro de la epidemiología y las consecuencias del delirium contrasta con la falta de consenso sobre el abordaje. Fuera del acuerdo sobre la necesidad de detectar y resolver las condiciones de salud implicadas en la etiología, las otras medidas terapéuticas son tema de debate. A pesar de que el enfoque biopsicosocial plantea intervenciones farmacológicas y no farmacológicas en la prevención y el tratamiento, la calidad de la evidencia que sustenta las guías sobre el tema y la voluntad de las instituciones de salud para implementar medidas estandarizadas, son limitadas1,9.
No se sabe con certeza si las intervenciones preventivas farmacológicas reducen el riesgo del delirium o si disminuyen la duración del episodio, así mismo, se debate la indicación de medicamentos en el tratamiento; de hecho, ni siquiera hay consenso sobre si los antipsicóticos son para el manejo sintomático o si actúan sobre los mecanismos fisiopatológicos del cuadro10. En cuanto a la prevención y tratamiento no farmacológico el panorama no es mejor. Se han propuesto paquetes de intervenciones, así como sistemas de trabajo que requieren algún grado de entrenamiento de los equipos terapéuticos y de inversión en las instituciones de salud. La eficacia de estos enfoques, o la de sus componentes individuales son difíciles de verificar en ensayos rigurosos. Además, estas intervenciones son arduas de implementar en la vida real debido a falta de acuerdo sobre los pacientes beneficiarios, al recambio del personal o a la carga laboral11.
La psiquiatría es la especialidad médica con mayor conocimiento del modelo biopsicosocial, propio del abordaje del delirium. Por tanto, dado que la calidad de la evidencia es discutible, cobra relevancia preguntar a estos especialistas sobre sus prácticas respecto al abordaje del trastorno. Aunque de entrada sabemos que los médicos se caracterizan por un índice bajo de respuesta a encuestas, de todas maneras estos cuestionarios deben utilizarse, ya que se conoce que quienes dejan de participar no se diferencian sustancialmente de los que participan12. Según las consideraciones expuestas, el objetivo de este trabajo es conocer mediante una encuesta, las prácticas preventivas (no farmacológicas y farmacológicas) y terapéuticas (no farmacológicas y farmacológicas) en el delirium, realizadas por los psiquiatras graduados o en formación en Colombia.
Materiales y MétodosDiseño, ética y participantesEncuesta de corte transversal, aprobada por el Comité de Ética de Investigación en Salud de la Universidad Pontificia Bolivariana, Medellín, Colombia. Al ser una investigación sin riesgo, el Comité aprobó que no era necesario solicitar consentimiento informado escrito. En el encabezado del cuestionario se explicó el objetivo y se especificó que la participación era voluntaria, que la encuesta era anónima y que al completarla se aceptaba participar. Los investigadores hacen parte del Comité de Psiquiatría de Enlace de la Asociación Colombiana de Psiquiatría (ACP). Para la difusión de la encuesta y la obtención de estadísticas sobre los participantes contamos con la colaboración de la ACP, que no patrocinó ni participo en el diseño, el análisis, la decisión de publicar o la elaboración del manuscrito.
De los 763 psiquiatras asociados a la ACP a enero de 2019, 303 declaran trabajar en instituciones en las que con frecuencia hay pacientes con delirium, como hospitales o clínicas. De los 303, 58 son especialistas o están en formación como psiquiatras de enlace. Además, en la ACP hay registrados 231 residentes de psiquiatría —en este trabajo se consideró que los residentes ven pacientes con delirium en su formación—. Resumiendo, la población diana fueron los 303 psiquiatras y los 231 residentes que tienen potencial de ver pacientes con el trastorno.
Instrumento y procedimientosElaboración y descripción de la encuestaLa encuesta se diseñó en cuatro fases. 1) Para incluir un rango amplio de intervenciones preventivas y terapéuticas, no necesariamente abaladas por altos estándares de evidencia, dos autores redactaron un cuestionario teniendo en cuenta las revisiones exhaustivas sobre prevención y tratamiento del capítulo sobre delirium de Trzepacz y Meagher en el Textbook of Neuropsychiatry and Clinical Neurosciences1 y del capítulo del Maldonado sobre el trastorno, en el libro Psychiatric Care of the Medical Patient9. 2) El texto fue revisado por los otros autores que hicieron recomendaciones independientes. El contenido se modificó en consecuencia hasta que todos lo aprobaron. 3) Un investigador realizó la diagramación/diseño formal del cuestionario que evaluaron los demás, fue modificado en concordancia y aprobado. 4) Finalmente se realzó una prueba piloto en la que cinco psiquiatras completaron la encuesta considerando la comprensibilidad de lenguaje y contenido. La opinión de los participantes fue favorable, por lo que se aprobó el cuestionario de 45 preguntas.
Las preguntas se agrupan en cinco apartados: caracterización de participantes, prevención no farmacológica, prevención farmacológica, tratamiento no farmacológico y tratamiento farmacológico. La mayoría de las preguntas fueron dicotómicas para facilitar las respuestas y reducir el efecto del cansancio. Fueron abiertas las preguntas sobre las indicaciones de contención mecánica, primera y segunda opción farmacológica en el tratamiento, indicaciones de las benzodiazepinas, duración del tratamiento farmacológico y rangos de dosis de antipsicóticos en el tratamiento (cada participante podía anotar un rango, según su preferencia). Los autores consensuaron la manera de agrupar los datos reportados por los encuestados. Finalmente, en unas cuantas preguntas se daba la opción de que los participantes ampliaran su respuesta. Se reportan las anotaciones de quienes usaron esa posibilidad.
Plataforma de la encuesta, distribución y ventana de recolección de datosSe usó SurveyMonkey (es.surveymonkey.com), que permitió el envío mediante enlace dentro de un correo electrónico. La encuesta podía abrirse en diversos soportes (computadores, celulares o tabletas). SurveyMonkey reporta el tiempo promedio usado por los encuestados. La plataforma tiene Estándares de Protección de Datos de Clase Mundial y en ella se predefinió que no era posible obtener la dirección electrónica u otra información identificativa de los participantes.
La encuesta fue distribuida por la ACP, únicamente al correo electrónico de sus miembros. El correo se envió el 18 de octubre de 2018 y la ventana para completar el cuestionario estuvo abierta hasta el 1 de enero de 2019. Según las recomendaciones de la literatura, para maximizar la cantidad de participantes se envió un correo motivacional antes de la encuesta13.
Análisis de datosLos datos se analizaron en SPSS 22. Se verificó la normalidad de las variables continuas mediante la prueba de Kolmogorov-Smirnov, al no ser normales se reportan medianas y rangos intercuartil (RIQ). Las variables discretas se presentan en frecuencias y porcentajes. Aunque el estudio no buscaba analizar diferencias de las respuestas entre residentes, psiquiatras y enlacistas (en formación o graduados), siempre que fue posible se realizaron exploraciones mediante el ANOVA de Kruskal Wallis con la U de Mann-Whitney para comparaciones post hoc en el caso de las variables continuas y mediante la chi-cuadrado o la prueba exacta de Fisher para las discretas. Se usó la corrección de Bonferroni para múltiples comparaciones pareadas, por lo que el nivel de significación (valor de p) se estableció como<0.0167 (dos colas). Las preguntas que no fueron contestadas se identifican a lo largo de la presentación de los resultados, mediante la inclusión de la opción “sin respuesta”.
ResultadosHubo 101 cuestionarios que fueron respondidos: 64 (63,4%) de psiquiatras y 37 (36,6%) de residentes. Veinticuatro (37,5%) de los 64 psiquiatras eran enlacistas graduados o en formación. El porcentaje de respuesta entre los 303 especialistas que trabajan en instituciones con potencial de atención habitual de pacientes con delirium fue 21,1%, entre los 231 residentes fue 16,0% y entre los 58 enlacistas graduados o en formación, 41,4%. La mayoría de los participantes provenían de Bogotá, seguido por Medellín, Cali y Manizales. El tiempo medio invertido en responder la encuesta fue nueve minutos y 24 segundos.
La tabla 1 contiene las características de los encuestados. Como era de esperar, la mediana de edad de los residentes fue menor que la de los psiquiatras, así como la mediana de los años de experiencia en el área. En sentido contrario, y también esperable, los enlacistas veían más pacientes con delirium. No hubo más diferencias significativas en las características de los participantes de los tres grupos.
Características de 101 residentes de psiquiatría, psiquiatras y enlacistas (graduados o en formación), que ejercen en Colombia y que respondieron la encuesta sobre abordaje del delirium
| Característica | Muestra total, n=101 | Residentes, n=37 | Psiquiatras, n=40 | Enlacistas, n=24 |
|---|---|---|---|---|
| Mediana (rango intercuartil) | ||||
| Edad | 36,0 (29,0-43,0) | 28,0 (27,0-30,0)a | 42,5 (37,0-49,0) | 41,0 (36,0-51,0) |
| Años de experiencia, incluye los de residencia | 7,0 (2,0-15,5) | 2,0 (1,0-3,0)a | 12,5 (7,2-20) | 12,5 (8,2-19,5) |
| Casos de delirium atendidos en los últimos 30 días | 10,0 (2,0-20,0) | 8,0 (1,0-13,5) | 5,0 (1,2-15,0) | 20,0 (15,0-30,0)a |
| n (%) | ||||
| Sexo | ||||
| Mujer | 55 (54,4) | 21 (56,7) | 22 (55,0) | 12 (50,0) |
| Hombre | 46 (45,5) | 16 (43,2) | 18 (45,0) | 12 (50,0) |
| Ciudad | ||||
| Bogotá | 45 (44,5) | 18 (48,6) | 18 (45,0) | 9 (37,5) |
| Medellín | 29 (28,7) | 10 (27,0) | 8 (20,0) | 11 (45,8) |
| Cali | 10 (9,9) | 3 (8,1) | 5 (12,5) | 2 (8,3) |
| Manizales | 4 (4,0) | 2 (5,4) | 2 (5,0) | 0 (0,0) |
| Barranquilla | 3 (3,0) | 2 (5,4) | 1 (2,5) | 0 (0,0) |
| Otrasb | 10 (9,9) | 2 (5,4) | 6 (15,0) | 2 (8,3) |
| Máximo nivel de atención en el que ejerce, u otra institución | ||||
| Nivel II | 8 (7,9) | 3 (8,1) | 5 (12,5) | 0 (0,0) |
| Nivel III | 29 (28,7) | 7 (18,9) | 14 (35,0) | 8 (33,3) |
| Nivel IV | 52 (51,5) | 22 (59,4) | 15 (37,5) | 15 (62,5) |
| Centro geriátrico | 2 (2,0) | 0 (0,0)c | 2 (5,0) | 0 (0,0)c |
| Otro (no especificado) | 6 (5,9) | 1 (2,7) | 4 (10,0) | 1 (4,2) |
| Sin respuesta | 4 (4,0) | 4 (0,0) | 0 (0,0)c | 0 (0,0)c |
No hubo diferencias estadísticas en las respuestas de los tres grupos de profesionales en relación con las medidas preventivas.
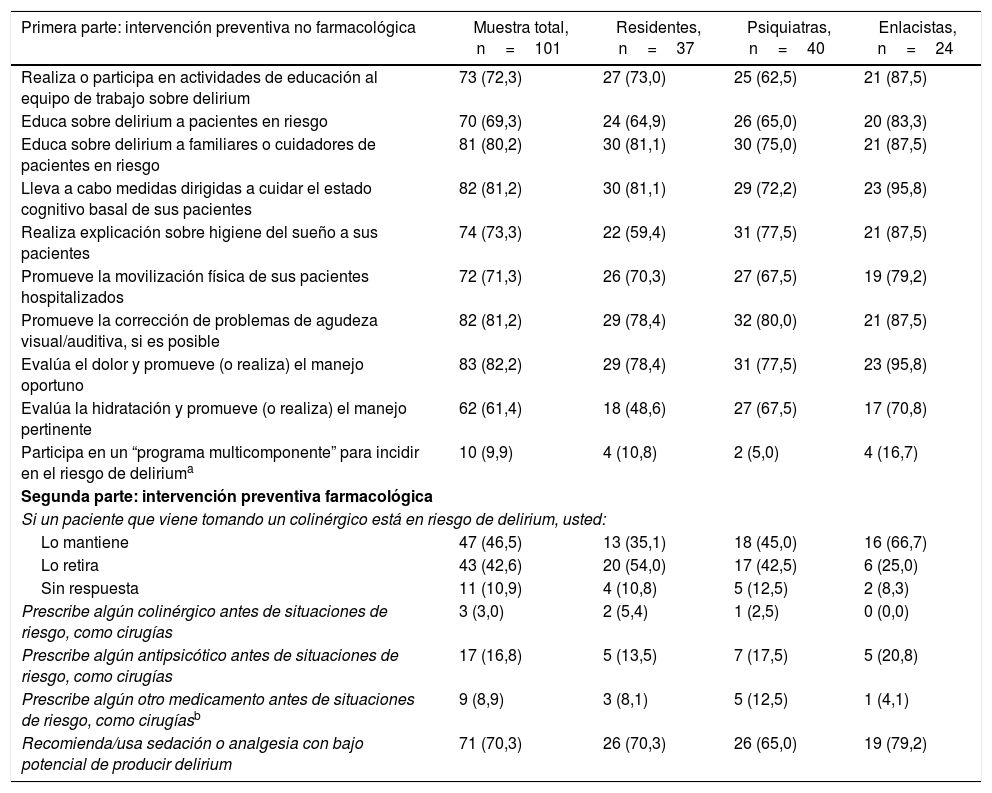
Prácticamente todas las acciones no farmacológicas: psicoeducativas, de cuidado del estado cognitivo basal, de corrección de problemas sensoriales, de movilización del paciente, de higiene del sueño y de manejo del dolor son realizadas por la mayoría de los participantes (70% o más). La cantidad de clínicos que evalúa y se implica en el hidratación de sus pacientes es un poco menor (61,4%). Por otra parte, solo cerca de uno de cada diez declaró que hace parte de algún “programa multicomponente” para reducir en el riesgo de delirium, de estos, solo seis ampliaron su respuestas y entre ellos, solo uno explicó un programa estructurado en el que se detectan factores de riesgo intervenirles y se realza identificación del trastorno, llamado Vía de Delirium. Los detalles de cada aspecto preventivo no farmacológico preguntado aparecen en la primera parte de la tabla 2.
Respuestas suministradas por 101 residentes de psiquiatría, psiquiatras y enlacistas (graduados o en formación) en Colombia, sobre las intervenciones realizadas de forma habitual para la prevención no farmacológica y farmacológica del delirium. Los resultados se muestran en frecuencia y porcentaje entre paréntesis. Ninguna de las comparaciones pareadas entre los tres grupos mostró diferencias significativas
| Primera parte: intervención preventiva no farmacológica | Muestra total, n=101 | Residentes, n=37 | Psiquiatras, n=40 | Enlacistas, n=24 |
|---|---|---|---|---|
| Realiza o participa en actividades de educación al equipo de trabajo sobre delirium | 73 (72,3) | 27 (73,0) | 25 (62,5) | 21 (87,5) |
| Educa sobre delirium a pacientes en riesgo | 70 (69,3) | 24 (64,9) | 26 (65,0) | 20 (83,3) |
| Educa sobre delirium a familiares o cuidadores de pacientes en riesgo | 81 (80,2) | 30 (81,1) | 30 (75,0) | 21 (87,5) |
| Lleva a cabo medidas dirigidas a cuidar el estado cognitivo basal de sus pacientes | 82 (81,2) | 30 (81,1) | 29 (72,2) | 23 (95,8) |
| Realiza explicación sobre higiene del sueño a sus pacientes | 74 (73,3) | 22 (59,4) | 31 (77,5) | 21 (87,5) |
| Promueve la movilización física de sus pacientes hospitalizados | 72 (71,3) | 26 (70,3) | 27 (67,5) | 19 (79,2) |
| Promueve la corrección de problemas de agudeza visual/auditiva, si es posible | 82 (81,2) | 29 (78,4) | 32 (80,0) | 21 (87,5) |
| Evalúa el dolor y promueve (o realiza) el manejo oportuno | 83 (82,2) | 29 (78,4) | 31 (77,5) | 23 (95,8) |
| Evalúa la hidratación y promueve (o realiza) el manejo pertinente | 62 (61,4) | 18 (48,6) | 27 (67,5) | 17 (70,8) |
| Participa en un “programa multicomponente” para incidir en el riesgo de deliriuma | 10 (9,9) | 4 (10,8) | 2 (5,0) | 4 (16,7) |
| Segunda parte: intervención preventiva farmacológica | ||||
| Si un paciente que viene tomando un colinérgico está en riesgo de delirium, usted: | ||||
| Lo mantiene | 47 (46,5) | 13 (35,1) | 18 (45,0) | 16 (66,7) |
| Lo retira | 43 (42,6) | 20 (54,0) | 17 (42,5) | 6 (25,0) |
| Sin respuesta | 11 (10,9) | 4 (10,8) | 5 (12,5) | 2 (8,3) |
| Prescribe algún colinérgico antes de situaciones de riesgo, como cirugías | 3 (3,0) | 2 (5,4) | 1 (2,5) | 0 (0,0) |
| Prescribe algún antipsicótico antes de situaciones de riesgo, como cirugías | 17 (16,8) | 5 (13,5) | 7 (17,5) | 5 (20,8) |
| Prescribe algún otro medicamento antes de situaciones de riesgo, como cirugíasb | 9 (8,9) | 3 (8,1) | 5 (12,5) | 1 (4,1) |
| Recomienda/usa sedación o analgesia con bajo potencial de producir delirium | 71 (70,3) | 26 (70,3) | 26 (65,0) | 19 (79,2) |
De los 10, seis proporcionaron respuestas con relación a este tipo de programas preventivos: cuatro indicaron alguna forma de trabajo interdisciplinario sin aclarar en que consten las medidas específicas de prevención no farmacológica, uno indicó que sigue las indicaciones sobre prevención del programa HELP, uno indicó que cuenta en su institución con el programa denominado Vía del Delirium (de evaluación e intervención en factores de riesgo, evaluación estandarizada y manejo oportunos del delirium).
La prescripción de antipsicóticos, colinérgicos —tipo donepezilo o rivastigmina— u de otros medicamentos con fines preventivos, fue siempre menor al 20%. Prácticamente la mitad de encuestados mantiene, en caso de riesgo de delirium, algún colinérgico que el paciente venga tomando, ver detalles en la tabla 2, segunda parte.
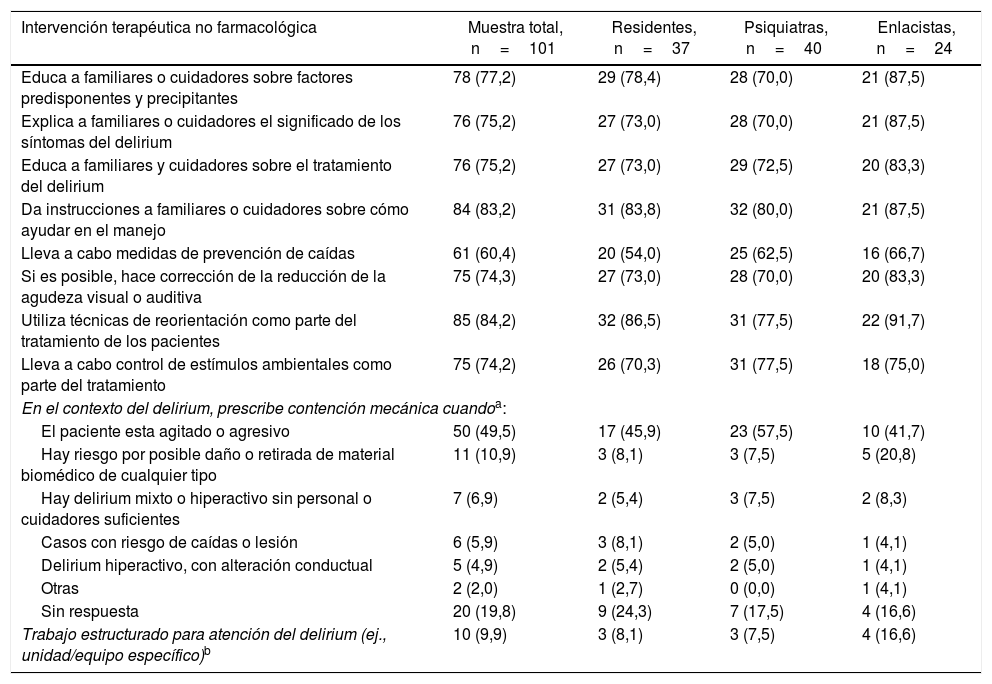
Tratamiento no farmacológicoEn la tabla 3 se especifican estas medidas terapéuticas, para las que no hubo diferencias significativas entre grupos. Todas las acciones psicoeducativas son practicadas por más del 75%. La proporción de profesionales que realiza medidas para reducir el riesgo de caídas en sus pacientes con delirium es menor (60,4%). La corrección rutinaria de dificultades sensoriales, el control de estímulos ambientales y las acciones de reorientación son practicadas por el 75% o más; resalta la reorientación, ejecutada por el 84,2%.
Respuestas suministradas por 101 residentes de psiquiatría, psiquiatras y enlacistas (graduados o en formación) en Colombia, sobre las intervenciones no farmacológico realizadas de forma habitual en el tratamiento de pacientes con delirium. Los resultados se muestran en frecuencia y porcentaje entre paréntesis. Ninguna de las comparaciones pareadas entre los tres grupos mostró diferencias significativas
| Intervención terapéutica no farmacológica | Muestra total, n=101 | Residentes, n=37 | Psiquiatras, n=40 | Enlacistas, n=24 |
|---|---|---|---|---|
| Educa a familiares o cuidadores sobre factores predisponentes y precipitantes | 78 (77,2) | 29 (78,4) | 28 (70,0) | 21 (87,5) |
| Explica a familiares o cuidadores el significado de los síntomas del delirium | 76 (75,2) | 27 (73,0) | 28 (70,0) | 21 (87,5) |
| Educa a familiares y cuidadores sobre el tratamiento del delirium | 76 (75,2) | 27 (73,0) | 29 (72,5) | 20 (83,3) |
| Da instrucciones a familiares o cuidadores sobre cómo ayudar en el manejo | 84 (83,2) | 31 (83,8) | 32 (80,0) | 21 (87,5) |
| Lleva a cabo medidas de prevención de caídas | 61 (60,4) | 20 (54,0) | 25 (62,5) | 16 (66,7) |
| Si es posible, hace corrección de la reducción de la agudeza visual o auditiva | 75 (74,3) | 27 (73,0) | 28 (70,0) | 20 (83,3) |
| Utiliza técnicas de reorientación como parte del tratamiento de los pacientes | 85 (84,2) | 32 (86,5) | 31 (77,5) | 22 (91,7) |
| Lleva a cabo control de estímulos ambientales como parte del tratamiento | 75 (74,2) | 26 (70,3) | 31 (77,5) | 18 (75,0) |
| En el contexto del delirium, prescribe contención mecánica cuandoa: | ||||
| El paciente esta agitado o agresivo | 50 (49,5) | 17 (45,9) | 23 (57,5) | 10 (41,7) |
| Hay riesgo por posible daño o retirada de material biomédico de cualquier tipo | 11 (10,9) | 3 (8,1) | 3 (7,5) | 5 (20,8) |
| Hay delirium mixto o hiperactivo sin personal o cuidadores suficientes | 7 (6,9) | 2 (5,4) | 3 (7,5) | 2 (8,3) |
| Casos con riesgo de caídas o lesión | 6 (5,9) | 3 (8,1) | 2 (5,0) | 1 (4,1) |
| Delirium hiperactivo, con alteración conductual | 5 (4,9) | 2 (5,4) | 2 (5,0) | 1 (4,1) |
| Otras | 2 (2,0) | 1 (2,7) | 0 (0,0) | 1 (4,1) |
| Sin respuesta | 20 (19,8) | 9 (24,3) | 7 (17,5) | 4 (16,6) |
| Trabajo estructurado para atención del delirium (ej., unidad/equipo específico)b | 10 (9,9) | 3 (8,1) | 3 (7,5) | 4 (16,6) |
En cuanto a las indicaciones de la contención mecánica, 60,4% la usa cuando el paciente esta agitado/agresivo o cuando hay riesgo de daño/retirada de material biomédico. Las otras indicaciones siempre tuvieron una frecuencia inferior al 7%, y llama la atención que en general se relacionan con el aumento de la actividad motora o con la falta de personal o acompañantes que supervisen la conducta del paciente (tabla 3).
Aunque el 9,9% indicó que su labor está estructurada para la atención focalizada del delirium, ninguno explicó realmente la realización de trabajo organizado mediante cualquier tipo de unidades o de equipos asistenciales específicos para el tratamiento.
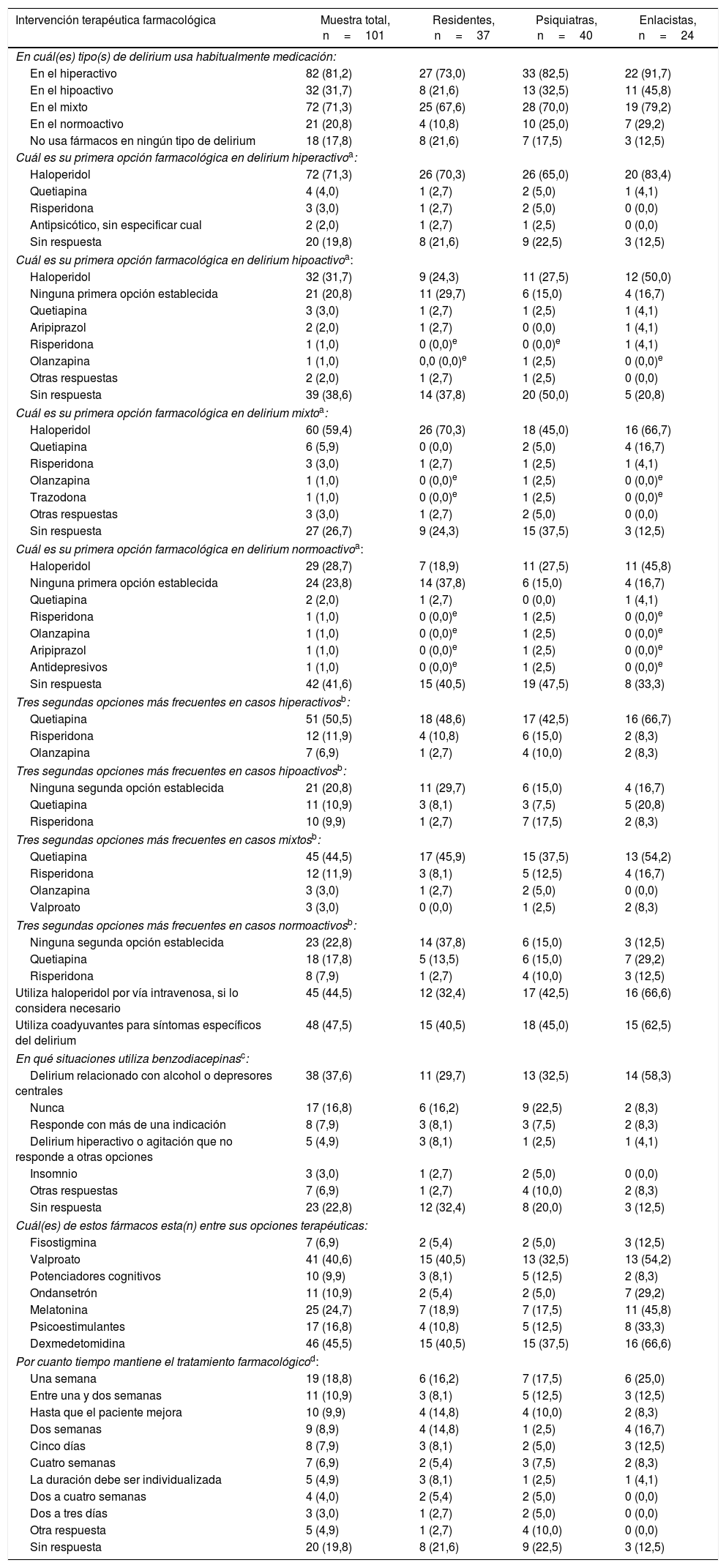
Tratamiento farmacológicoEn la tabla 4 se reporta el porcentaje de pacientes tratados con medicamentos, según el tipo motor del delirium. Mientras que a más del 70% de los casos hiperactivos o mixtos se les prescribe algún fármaco, menos del 32% de los hipoactivos o normoactivos reciben alguno. Llama la atención que 18 (17,8%) médicos no pautan medicación para tratar el delirium y que no se evidencia una tendencia clara sobre la duración de la prescripción.
Respuestas de 101 residentes de psiquiatría, psiquiatras y enlacistas (graduados o en formación) en Colombia, sobre las intervenciones farmacológicas realizadas habitualmente en el manejo de pacientes con diagnóstico establecido de delirium. Los resultados se muestran en frecuencia y porcentaje entre paréntesis. Ninguna de las comparaciones pareadas entre los tres grupos mostró diferencias significativas
| Intervención terapéutica farmacológica | Muestra total, n=101 | Residentes, n=37 | Psiquiatras, n=40 | Enlacistas, n=24 |
|---|---|---|---|---|
| En cuál(es) tipo(s) de delirium usa habitualmente medicación: | ||||
| En el hiperactivo | 82 (81,2) | 27 (73,0) | 33 (82,5) | 22 (91,7) |
| En el hipoactivo | 32 (31,7) | 8 (21,6) | 13 (32,5) | 11 (45,8) |
| En el mixto | 72 (71,3) | 25 (67,6) | 28 (70,0) | 19 (79,2) |
| En el normoactivo | 21 (20,8) | 4 (10,8) | 10 (25,0) | 7 (29,2) |
| No usa fármacos en ningún tipo de delirium | 18 (17,8) | 8 (21,6) | 7 (17,5) | 3 (12,5) |
| Cuál es su primera opción farmacológica en delirium hiperactivoa: | ||||
| Haloperidol | 72 (71,3) | 26 (70,3) | 26 (65,0) | 20 (83,4) |
| Quetiapina | 4 (4,0) | 1 (2,7) | 2 (5,0) | 1 (4,1) |
| Risperidona | 3 (3,0) | 1 (2,7) | 2 (5,0) | 0 (0,0) |
| Antipsicótico, sin especificar cual | 2 (2,0) | 1 (2,7) | 1 (2,5) | 0 (0,0) |
| Sin respuesta | 20 (19,8) | 8 (21,6) | 9 (22,5) | 3 (12,5) |
| Cuál es su primera opción farmacológica en delirium hipoactivoa: | ||||
| Haloperidol | 32 (31,7) | 9 (24,3) | 11 (27,5) | 12 (50,0) |
| Ninguna primera opción establecida | 21 (20,8) | 11 (29,7) | 6 (15,0) | 4 (16,7) |
| Quetiapina | 3 (3,0) | 1 (2,7) | 1 (2,5) | 1 (4,1) |
| Aripiprazol | 2 (2,0) | 1 (2,7) | 0 (0,0) | 1 (4,1) |
| Risperidona | 1 (1,0) | 0 (0,0)e | 0 (0,0)e | 1 (4,1) |
| Olanzapina | 1 (1,0) | 0,0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Otras respuestas | 2 (2,0) | 1 (2,7) | 1 (2,5) | 0 (0,0) |
| Sin respuesta | 39 (38,6) | 14 (37,8) | 20 (50,0) | 5 (20,8) |
| Cuál es su primera opción farmacológica en delirium mixtoa: | ||||
| Haloperidol | 60 (59,4) | 26 (70,3) | 18 (45,0) | 16 (66,7) |
| Quetiapina | 6 (5,9) | 0 (0,0) | 2 (5,0) | 4 (16,7) |
| Risperidona | 3 (3,0) | 1 (2,7) | 1 (2,5) | 1 (4,1) |
| Olanzapina | 1 (1,0) | 0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Trazodona | 1 (1,0) | 0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Otras respuestas | 3 (3,0) | 1 (2,7) | 2 (5,0) | 0 (0,0) |
| Sin respuesta | 27 (26,7) | 9 (24,3) | 15 (37,5) | 3 (12,5) |
| Cuál es su primera opción farmacológica en delirium normoactivoa: | ||||
| Haloperidol | 29 (28,7) | 7 (18,9) | 11 (27,5) | 11 (45,8) |
| Ninguna primera opción establecida | 24 (23,8) | 14 (37,8) | 6 (15,0) | 4 (16,7) |
| Quetiapina | 2 (2,0) | 1 (2,7) | 0 (0,0) | 1 (4,1) |
| Risperidona | 1 (1,0) | 0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Olanzapina | 1 (1,0) | 0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Aripiprazol | 1 (1,0) | 0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Antidepresivos | 1 (1,0) | 0 (0,0)e | 1 (2,5) | 0 (0,0)e |
| Sin respuesta | 42 (41,6) | 15 (40,5) | 19 (47,5) | 8 (33,3) |
| Tres segundas opciones más frecuentes en casos hiperactivosb: | ||||
| Quetiapina | 51 (50,5) | 18 (48,6) | 17 (42,5) | 16 (66,7) |
| Risperidona | 12 (11,9) | 4 (10,8) | 6 (15,0) | 2 (8,3) |
| Olanzapina | 7 (6,9) | 1 (2,7) | 4 (10,0) | 2 (8,3) |
| Tres segundas opciones más frecuentes en casos hipoactivosb: | ||||
| Ninguna segunda opción establecida | 21 (20,8) | 11 (29,7) | 6 (15,0) | 4 (16,7) |
| Quetiapina | 11 (10,9) | 3 (8,1) | 3 (7,5) | 5 (20,8) |
| Risperidona | 10 (9,9) | 1 (2,7) | 7 (17,5) | 2 (8,3) |
| Tres segundas opciones más frecuentes en casos mixtosb: | ||||
| Quetiapina | 45 (44,5) | 17 (45,9) | 15 (37,5) | 13 (54,2) |
| Risperidona | 12 (11,9) | 3 (8,1) | 5 (12,5) | 4 (16,7) |
| Olanzapina | 3 (3,0) | 1 (2,7) | 2 (5,0) | 0 (0,0) |
| Valproato | 3 (3,0) | 0 (0,0) | 1 (2,5) | 2 (8,3) |
| Tres segundas opciones más frecuentes en casos normoactivosb: | ||||
| Ninguna segunda opción establecida | 23 (22,8) | 14 (37,8) | 6 (15,0) | 3 (12,5) |
| Quetiapina | 18 (17,8) | 5 (13,5) | 6 (15,0) | 7 (29,2) |
| Risperidona | 8 (7,9) | 1 (2,7) | 4 (10,0) | 3 (12,5) |
| Utiliza haloperidol por vía intravenosa, si lo considera necesario | 45 (44,5) | 12 (32,4) | 17 (42,5) | 16 (66,6) |
| Utiliza coadyuvantes para síntomas específicos del delirium | 48 (47,5) | 15 (40,5) | 18 (45,0) | 15 (62,5) |
| En qué situaciones utiliza benzodiacepinasc: | ||||
| Delirium relacionado con alcohol o depresores centrales | 38 (37,6) | 11 (29,7) | 13 (32,5) | 14 (58,3) |
| Nunca | 17 (16,8) | 6 (16,2) | 9 (22,5) | 2 (8,3) |
| Responde con más de una indicación | 8 (7,9) | 3 (8,1) | 3 (7,5) | 2 (8,3) |
| Delirium hiperactivo o agitación que no responde a otras opciones | 5 (4,9) | 3 (8,1) | 1 (2,5) | 1 (4,1) |
| Insomnio | 3 (3,0) | 1 (2,7) | 2 (5,0) | 0 (0,0) |
| Otras respuestas | 7 (6,9) | 1 (2,7) | 4 (10,0) | 2 (8,3) |
| Sin respuesta | 23 (22,8) | 12 (32,4) | 8 (20,0) | 3 (12,5) |
| Cuál(es) de estos fármacos esta(n) entre sus opciones terapéuticas: | ||||
| Fisostigmina | 7 (6,9) | 2 (5,4) | 2 (5,0) | 3 (12,5) |
| Valproato | 41 (40,6) | 15 (40,5) | 13 (32,5) | 13 (54,2) |
| Potenciadores cognitivos | 10 (9,9) | 3 (8,1) | 5 (12,5) | 2 (8,3) |
| Ondansetrón | 11 (10,9) | 2 (5,4) | 2 (5,0) | 7 (29,2) |
| Melatonina | 25 (24,7) | 7 (18,9) | 7 (17,5) | 11 (45,8) |
| Psicoestimulantes | 17 (16,8) | 4 (10,8) | 5 (12,5) | 8 (33,3) |
| Dexmedetomidina | 46 (45,5) | 15 (40,5) | 15 (37,5) | 16 (66,6) |
| Por cuanto tiempo mantiene el tratamiento farmacológicod: | ||||
| Una semana | 19 (18,8) | 6 (16,2) | 7 (17,5) | 6 (25,0) |
| Entre una y dos semanas | 11 (10,9) | 3 (8,1) | 5 (12,5) | 3 (12,5) |
| Hasta que el paciente mejora | 10 (9,9) | 4 (14,8) | 4 (10,0) | 2 (8,3) |
| Dos semanas | 9 (8,9) | 4 (14,8) | 1 (2,5) | 4 (16,7) |
| Cinco días | 8 (7,9) | 3 (8,1) | 2 (5,0) | 3 (12,5) |
| Cuatro semanas | 7 (6,9) | 2 (5,4) | 3 (7,5) | 2 (8,3) |
| La duración debe ser individualizada | 5 (4,9) | 3 (8,1) | 1 (2,5) | 1 (4,1) |
| Dos a cuatro semanas | 4 (4,0) | 2 (5,4) | 2 (5,0) | 0 (0,0) |
| Dos a tres días | 3 (3,0) | 1 (2,7) | 2 (5,0) | 0 (0,0) |
| Otra respuesta | 5 (4,9) | 1 (2,7) | 4 (10,0) | 0 (0,0) |
| Sin respuesta | 20 (19,8) | 8 (21,6) | 9 (22,5) | 3 (12,5) |
Pregunta abierta. De 20 que no respondieron en el tipo hiperactivo, 18 (90%) no usan habitualmente medicación en estos casos. De 39 que no respondieron en el hipoactivo, 38 (97,4%) no usan habitualmente medicación en este tipo. De 27 que no respondieron en el mixto, 21 (77,8) no usan habitualmente medicación en este tipo. Ninguno de los que no respondieron en el normoactivo medica este tipo.
Pregunta abierta, reagrupada por los investigadores. La opción otras respuestas incluye: contexto de cuidados paliativos, abstinencia/riesgo de abstinencia (sin especificar sustancia), delirium hiperactivo/diversos grados de agitación. De los 23 que no respondieron, 18 (78,3%) no tratan el delirium con fármacos.
La primera opción farmacológica en cualquier tipo motor es el haloperidol —más en los casos con aumento de la actividad motora—. Casi la mitad lo utiliza por vena si es necesario. Destaca que alrededor del 20% de los participantes no tiene una primera opción definida para casos hipoactivos o normoactivos. El segundo medicamento en frecuencia como primera opción, aunque con porcentajes muchos menores, es la quetiapina. A partir de aquí no hay consenso, aunque se repiten tres antipsicóticos: risperidona, olanzapina, aripiprazol. El primer fármaco que aparece como segunda alternativa, en cualquier tipo motor es siempre la quetiapina, aunque en los casos con actividad motora normal o reducida es superada por la declaración de no tener una segunda opción establecida. Si bien menos frecuentes y con menor acuerdo, la risperidona y la olanzapina son otras segundas opciones. Además de los antipsicóticos, las alternativas terapéuticas más comunes son el valproato y la dexmedetomidina (tabla 4).
Casi la mitad de los clínicos usa coadyuvantes. En cuanto a las benzodiacepinas, los porcentajes de utilización por indicaciones diferentes al delirium relacionado con depresores del sistema nervioso central fueron siempre inferiores al 10% (tabla 4).
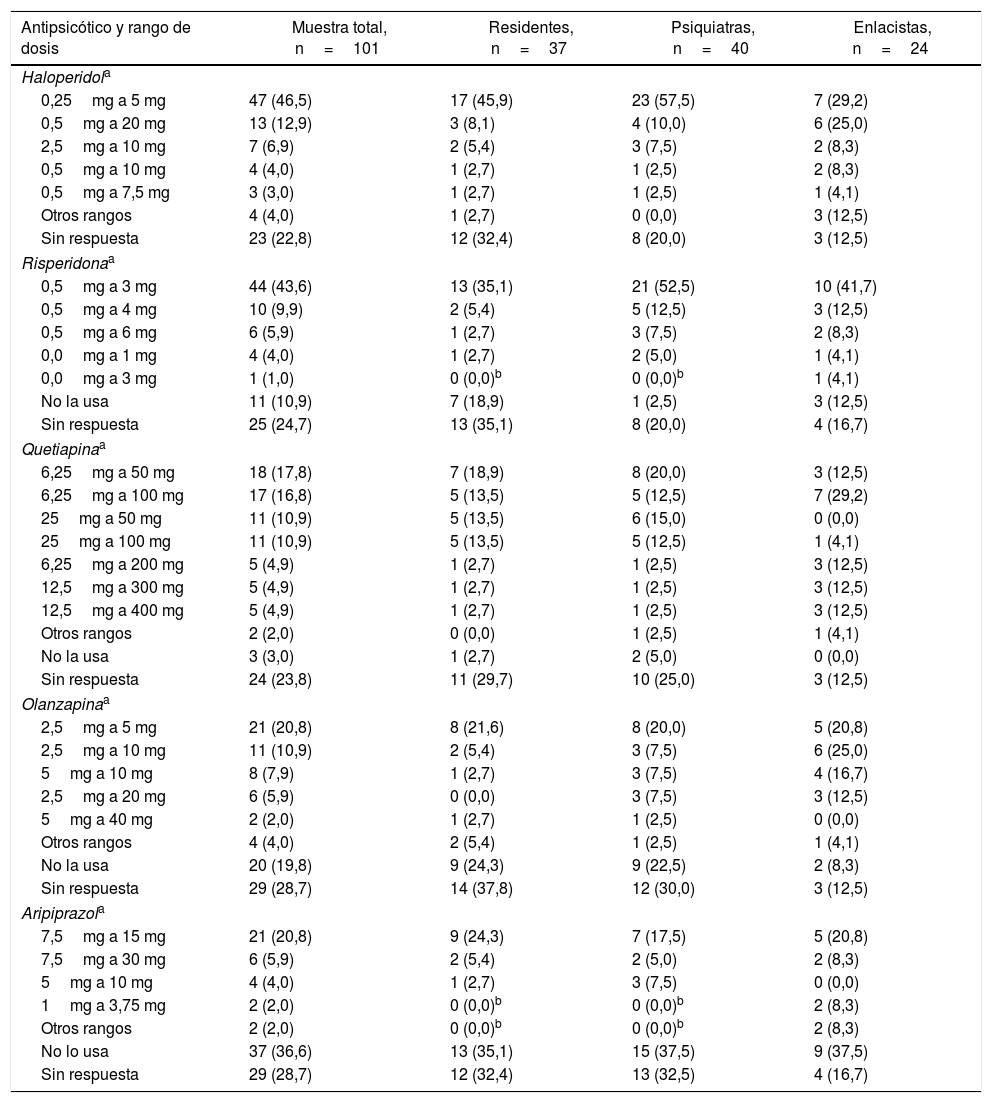
En la tabla 5 están los rangos de dosis para haloperidol, risperidona, quetiapina, olanzapina y aripiprazol usados por los participantes. Si bien ningún rango logra al menos un 50% de consenso, la mayoría prefiere dosis relativamente bajas, por ejemplo, entre 0,25mg de dosis mínima diaria y 5mg de dosis máxima diaria de haloperidol o de 6,25mg de dosis mínima a 50mg o 100mg de dosis máxima de quetiapina al día. Los rangos del aripiprazol tendieron a ser algo más altos.
Frecuencias (porcentajes) para el rango de dosis/día de antipsicóticos usado por 101 residentes de psiquiatría, psiquiatras y enlacistas (graduados o en formación) en Colombia. Ninguna de las comparaciones pareadas entre los tres grupos mostró diferencias significativas
| Antipsicótico y rango de dosis | Muestra total, n=101 | Residentes, n=37 | Psiquiatras, n=40 | Enlacistas, n=24 |
|---|---|---|---|---|
| Haloperidola | ||||
| 0,25mg a 5 mg | 47 (46,5) | 17 (45,9) | 23 (57,5) | 7 (29,2) |
| 0,5mg a 20 mg | 13 (12,9) | 3 (8,1) | 4 (10,0) | 6 (25,0) |
| 2,5mg a 10 mg | 7 (6,9) | 2 (5,4) | 3 (7,5) | 2 (8,3) |
| 0,5mg a 10 mg | 4 (4,0) | 1 (2,7) | 1 (2,5) | 2 (8,3) |
| 0,5mg a 7,5 mg | 3 (3,0) | 1 (2,7) | 1 (2,5) | 1 (4,1) |
| Otros rangos | 4 (4,0) | 1 (2,7) | 0 (0,0) | 3 (12,5) |
| Sin respuesta | 23 (22,8) | 12 (32,4) | 8 (20,0) | 3 (12,5) |
| Risperidonaa | ||||
| 0,5mg a 3 mg | 44 (43,6) | 13 (35,1) | 21 (52,5) | 10 (41,7) |
| 0,5mg a 4 mg | 10 (9,9) | 2 (5,4) | 5 (12,5) | 3 (12,5) |
| 0,5mg a 6 mg | 6 (5,9) | 1 (2,7) | 3 (7,5) | 2 (8,3) |
| 0,0mg a 1 mg | 4 (4,0) | 1 (2,7) | 2 (5,0) | 1 (4,1) |
| 0,0mg a 3 mg | 1 (1,0) | 0 (0,0)b | 0 (0,0)b | 1 (4,1) |
| No la usa | 11 (10,9) | 7 (18,9) | 1 (2,5) | 3 (12,5) |
| Sin respuesta | 25 (24,7) | 13 (35,1) | 8 (20,0) | 4 (16,7) |
| Quetiapinaa | ||||
| 6,25mg a 50 mg | 18 (17,8) | 7 (18,9) | 8 (20,0) | 3 (12,5) |
| 6,25mg a 100 mg | 17 (16,8) | 5 (13,5) | 5 (12,5) | 7 (29,2) |
| 25mg a 50 mg | 11 (10,9) | 5 (13,5) | 6 (15,0) | 0 (0,0) |
| 25mg a 100 mg | 11 (10,9) | 5 (13,5) | 5 (12,5) | 1 (4,1) |
| 6,25mg a 200 mg | 5 (4,9) | 1 (2,7) | 1 (2,5) | 3 (12,5) |
| 12,5mg a 300 mg | 5 (4,9) | 1 (2,7) | 1 (2,5) | 3 (12,5) |
| 12,5mg a 400 mg | 5 (4,9) | 1 (2,7) | 1 (2,5) | 3 (12,5) |
| Otros rangos | 2 (2,0) | 0 (0,0) | 1 (2,5) | 1 (4,1) |
| No la usa | 3 (3,0) | 1 (2,7) | 2 (5,0) | 0 (0,0) |
| Sin respuesta | 24 (23,8) | 11 (29,7) | 10 (25,0) | 3 (12,5) |
| Olanzapinaa | ||||
| 2,5mg a 5 mg | 21 (20,8) | 8 (21,6) | 8 (20,0) | 5 (20,8) |
| 2,5mg a 10 mg | 11 (10,9) | 2 (5,4) | 3 (7,5) | 6 (25,0) |
| 5mg a 10 mg | 8 (7,9) | 1 (2,7) | 3 (7,5) | 4 (16,7) |
| 2,5mg a 20 mg | 6 (5,9) | 0 (0,0) | 3 (7,5) | 3 (12,5) |
| 5mg a 40 mg | 2 (2,0) | 1 (2,7) | 1 (2,5) | 0 (0,0) |
| Otros rangos | 4 (4,0) | 2 (5,4) | 1 (2,5) | 1 (4,1) |
| No la usa | 20 (19,8) | 9 (24,3) | 9 (22,5) | 2 (8,3) |
| Sin respuesta | 29 (28,7) | 14 (37,8) | 12 (30,0) | 3 (12,5) |
| Aripiprazola | ||||
| 7,5mg a 15 mg | 21 (20,8) | 9 (24,3) | 7 (17,5) | 5 (20,8) |
| 7,5mg a 30 mg | 6 (5,9) | 2 (5,4) | 2 (5,0) | 2 (8,3) |
| 5mg a 10 mg | 4 (4,0) | 1 (2,7) | 3 (7,5) | 0 (0,0) |
| 1mg a 3,75 mg | 2 (2,0) | 0 (0,0)b | 0 (0,0)b | 2 (8,3) |
| Otros rangos | 2 (2,0) | 0 (0,0)b | 0 (0,0)b | 2 (8,3) |
| No lo usa | 37 (36,6) | 13 (35,1) | 15 (37,5) | 9 (37,5) |
| Sin respuesta | 29 (28,7) | 12 (32,4) | 13 (32,5) | 4 (16,7) |
Aunque un porcentaje importante de preguntas sobre medicación no tuvieron respuesta (ver, “Sin respuesta” en las tabla 4 y tabla 5), es importante destacar que entre el 62,1% y el 100% de los participantes que dejaron alguna sin contestar, no usan fármacos en el tipo motor de delirium por el que se indagaba o no utilizan ningún medicamento cuando se interroga por el trastorno en general (ver los pies de tabla correspondientes). En las tablas se evidencia, bien sea que no hubo diferencias estadísticas entre las respuestas de los tres grupos o que, en algunos casos, las respuestas iguales a cero (0) no permitieron comparaciones en relación con el tratamiento farmacológico.
Finalmente, respecto al seguimiento de los pacientes después del delirium, 79 (78,2%) encuestados consideran que debe haber evaluación por psiquiatría al remitir el cuadro.
DiscusiónSin duda la identificación y el tratamiento de las causas del delirium es el pilar de su manejo. A partir de este punto, la evidencia sobre el resto de las medidas preventivas y terapéuticas es escaza o contradictoria. En este contexto, adquiere relevancia el conocimiento de las acciones preventivas y terapéuticas realizadas por expertos. La mayoría de encuestados en este estudio ejecuta por su propia cuenta medidas no farmacológicas de prevención y tratamiento, es decir, no dentro de un sistema estructurado de atención. En general, los encuestados no prescriben fármacos de forma preventiva, y en cuanto al tratamiento farmacológico, hay una clara tendencia a medicar los casos hiperactivos o mixtos, no así los hipoactivos. Las respuestas que los tres grupos de profesionales dieron a la encuesta fueron comparables.
Prevención y tratamiento no farmacológicosSe han propuesto programas multicomponente, estructurados para la prevención no farmacológica. Es bastante conocido el Hospital Elder Life Program (HELP), centrado en el cuidado de la función cognitiva basal, la higiene del sueño, la movilización apropiada y la hidratación adecuada11. Otro sistema, el de Vía de Delirium, incluye aspectos preventivos y de tratamiento, al combinar el trabajo sobre factores de riesgo con el diagnóstico e intervención oportunos14.
Los programas estructurados de interconsulta activa impactan sobre la aparición del delirium, siempre que incluyan educación —al equipo tratante, al paciente o a los acompañantes— e intervención sobre los déficits sensoriales o sobre síntomas como el dolor15. No se sabe a ciencia cierta si estas estrategias logran reducir la incidencia o, en caso de aparición del síndrome, la intensidad y duración de los síntomas; también se ignora si algunos de sus componentes son más útiles que otros16.
Los anteriores programas preventivos son de difícil implementación debido a la mala adherencia de los equipos de atención o por cuestiones administrativas. Dificultades similares obstaculizan implementar programas de tratamiento —unidades de delirium, equipos de intervención en delirium— que maximizan aspectos no farmacológicas como la educación, las modificaciones ambientales, las técnicas de reorientación o la hidratación adecuada17.
Que la mayoría de los encuestados realice por su cuenta acciones preventivas y terapéuticas no farmacológicas, indica buen conocimiento de los factores que aumentan el riesgo y empeoran la evolución del delirium. Es llamativo el contraste con la carencia de programas institucionales estructurados. Es decir, es mayor la implicación de los profesionales que la de las instituciones, a pesar de que la disminución de la prevalencia del delirium es un indicador de calidad de la atención en salud18. En línea con lo discutido, es necesario que los expertos en cada país definan programas de prevención y tratamiento según la realidad administrativa y del sistema de salud propio. La adherencia a los programas y la eficacia de sus componentes específicos debe evaluarse periódicamente para introducir los cambios pertinentes.
La contención mecánica amerita un comentario aparte. Se usa durante el tratamiento —nunca en la prevención—, únicamente cuando las alteraciones conductuales pongan en riesgo la seguridad del paciente o de las personas alrededor. Siempre debe incluir evaluaciones periódicas del estado del paciente y de la persistencia de la indicación19. El consenso encontrado sobre el uso en casos de peligro para el paciente o para los demás, una vez instaurado el diagnóstico, es indicativo de buena calidad en la atención.
Prevención farmacológicaA pesar de que varios estudios sobre antipsicóticos como el haloperidol, la risperidona o la olanzapina han mostrado algún efecto beneficioso en la profilaxis, hay discrepancia sobre cuál es dicho efecto. Si bien el metaanálisis de Teslyar et al. indica que reducen la incidencia20, otros reportan que disminuyen la intensidad o duración del episodio21. Los citados trabajos han usado antipsicóticos, dosis y protocolos diversos. A las discrepancias sobre cuál es el más eficaz, el esquema de administración más adecuado o el efecto en la prevención, se suma la necesidad de definir los pacientes en alto riesgo de delirium y de implementar protocolos de evaluación psiquiátrica rutinaria a poblaciones concretas. Lo anterior puede explicar que menos del 20% de los encuestados use esta estrategia.
Los colinérgicos, como el donepezilo o la rivastigmina parecen una opción lógica en la prevención, especialmente cuando son el tratamiento de la demencia que es el factor predisponente más importante para el delirium22. A pesar de este raciocinio, un ensayo contra placebo sobre prevención con rivastigmina se suspendió por la tendencia a más mortalidad en el grupo del medicamento23. Otros trabajos no apoyan el uso de estos fármacos, aunque hay reportes prometedores24. Con la información actual es precipitado concluir que los colinérgicos no sirven en la prevención, ya que muchos estudios han tenido diseño abierto, pocos participantes, periodos cortos de administración o dosis pequeñas. El comportamiento de nuestros encuestados concuerda con esta incertidumbre, prácticamente la mitad suspende estos fármacos y la otra mitad los mantiene si los pacientes los venían tomando. Menos del 5% los pauta como medida preventiva.
Entre la prevención farmacológica también se incluye la racionalización de la pauta de medicamentos para las condiciones de salud de base. Esto es especialmente relevante cuando los fármacos actúan sobre receptores implicados en la fisiopatología del delirium —como los colinérgicos, dopaminérgicos, opiáceos o gabaérgicos—, lo que sucede con muchos sedantes y analgésicos. En este sentido, debe individualizarse la decisión sobre cual sedante o analgésico es mejor y a que dosis. Por ejemplo, Maldonado et al. (2009)25, documentaron que la dexmedetomidina, agonista selectivo α2 con actividad sedo-analgésica, es “ahorradora” de episodios de delirium, lo que ha sido corroborado en evaluación doble ciega, aleatorizada y controlada26. La mayoría, siete de cada 10 encuestados, tiene en cuenta el potencial “delirógeno” de la sedo-analgesia al decidir con su equipo el mejor manejo de sus pacientes.
Tratamiento farmacológicoAntipsicóticosAunque hay estudios que apoyan el uso de antipsicóticos en el tratamiento, otros no; además, existe temor sobre los efectos cardiovasculares y metabólicos e incertidumbre sobre las razones para el uso: efecto sedante en caso de aumento en la actividad motora o acción específica sobre el trastorno10. Las respuestas de ocho de cada 10 encuestados indican que la mayoría está a favor de usar antipsicóticos —con el haloperidol como primera opción— y que muchos los utilizan para controlar el aumento de la actividad motora en los casos hiperactivos o mixtos, mientras solo dos o tres de cada 10 los pautan en casos hipoactivos o normoactivos.
El metaanálisis de red de Wu et al. (2019), que valoró todos los fármacos estudiados en este contexto, informa que el haloperidol, la quetiapina o la olanzapina, analizados de modo individual, son mejores que el placebo o control, y no encontró que las intervenciones farmacológicas aumentaran la mortalidad27. En cuanto al efecto específico de los antipsicóticos sobre el trastorno, ayudan a restaurar el equilibrio entre dopamina y acetilcolina, alterado en el delirium, lo que es contrario a la creencia de que su efecto es solo sedante28. Son necesarios estudios más amplios con instrumentos adecuados y valoración de marcadores de estado, como los electrofisiológicos, para valorar cual es el efecto de los antipsicóticos sobre el delirium e, igual de importante, sobre la duración de la hospitalización, la morbimortalidad durante el ingreso o el destino de los pacientes al alta.
La elección que hacen los encuestados de un antipsicótico como primera opción farmacológica coincide con la de otros expertos preguntados en Europa29. Más aún, que la primera opción más común haya sido siempre el haloperidol concuerda con la guía de la American Psychiatric Association de 1999, actualizada en 200430 y con la guía Britain's National Institute for Health and Clinical Excellance (NICE) del 2010, actualizada en 201931. La quetiapina, bien sea como el segundo fármaco más común entre las primeras opciones o como el más frecuente entre las segundas, encuentra respaldo en el metaanálisis de red citado arriba, donde este medicamento, que cuenta con menos años de experiencia que el haloperidol, fue igual de eficaz que este27.
Una de las ventajas del haloperidol son los años de experiencia con su presentación parenteral. Aunque aprobado solo para vía intramuscular, casi la mitad de los encuestados lo utilizan intravenoso en caso de necesidad. Esta práctica es respaldada por la literatura, tiene la ventaja de ser menos traumática para el paciente confuso y reduce el riesgo de efectos extrapiramidales; por otra parte, aumenta el riesgo de complicaciones cardiovasculares en personas predispuestas, por lo que hay que valorar el estado basal de dicho riesgo, sopesarlo frente a los beneficios del control rápido del delirium y contar con control electrocardiográfico32.
En general, los expertos en Colombia coinciden con los de otros países en recomendar un límite inferior pequeño para los rangos de dosis de antipsicóticos. Más aun, los encuestados recomendaron rangos similares a los de los ensayos sobre los más usados, que son: haloperidol 0,25mg-10mg, quetiapina 12,5mg-300mg, risperidona 0,5mg-3mg, olanzapina 1,25mg-20mg29. Esto en línea con las recomendaciones sobre uso de dosis iniciales pequeñas en pacientes geriátricos, con comorbilidades o con riesgo cardiovascular33. La excepción fue el aripiprazol, para el que la mayoría de los que lo usan indica la dosis mínima relativamente alta, de 7,5mg. Es difícil hacer recomendaciones sobre la dosis mínima eficaz de aripiprazol, ya que por un lado cuenta con poco respaldo empírico en delirium y por el otro es relativamente seguro desde el punto de vista cardiovascular y metabólico34.
Otros medicamentosSe han probado otros fármacos en ensayos pequeños, en trabajos no replicados o en series de casos. Con este antecedente de pobre información empírica, el reconocimiento de otras opciones, bien como coadyuvantes o como elección cuando los antipsicóticos están contraindicados o no hay respuesta a ellos, es fruto tanto del conocimiento de la literatura como de la experiencia. Llama la atención que tanto el valproato —neuroprotector— como la melatonina —que junto con los agonistas de sus receptores regula el ciclo circadiano— estén entre los más señalados como otras opciones terapéuticas, ya que viene aumentando el interés por ellos35,36. Es también interesante que la dexmedetomidina sea la más escogida entre estas opciones terapéuticas. Aunque es más conocida como “ahorradora” de delirium, podría ser útil como rescate en casos hiperactivos37.
A pesar de que adicionar benzodiacepinas al tratamiento alivia la agitación y la falta de sueño nocturno, su efecto deletéreo sobre la cognición, la arquitectura del sueño y la motricidad, así como su acción anticolinérgica hacen que empeoren el pronóstico. Esto implica que la única indicación sea en la abstinencia a depresores del sistema nervioso38. Las mayoría de los que respondieron indicaron que no las usan en el delirium o que las usan en el contexto de la mencionada abstinencia. Es positivo que menos del 5% las utilizan de rescate en casos hiperactivos/agitados o si hay dificultades para conciliar el sueño.
Duración del tratamiento farmacológico y seguimiento clínicoLas respuestas sobre duración del mantenimiento de la medicación fluctuaron entre dos días y cuatro semanas, sin una preferencia definida. La literatura no aporta más claridad. Algunos expertos recomiendan ir reduciendo la dosis una vez logrado el control clínico y reevaluar en busca de reaparición de síntomas —por ejemplo, quitar 50% cada 24 horas— para disminuir el riesgo de efectos adversos; otros piensan que una semana es el tiempo de mantenimiento adecuado para garantizar que no dejen de recibir tratamiento los casos con persistencia de síntomas difíciles de detectar39.
Es alentador que casi ocho de cada 10 entrevistados considere necesario el seguimiento psiquiátrico posterior a un episodio de delirium. El trastorno tiene consecuencias psicológicas y psiquiátricas graves que deben ser tenidas en cuenta, como el temor de los pacientes a nuevos episodios que lleva a casos silentes, la ansiedad por no recordar lo sucedido, diversos grados de síntomas postraumáticos, depresión, deterioro cognitivo y funcional persistente o empeoramiento del preexistente40.
LimitacionesLas comparaciones entre las características y prácticas de los residentes de psiquiatría, de los psiquiatras y de los enlacistas podrían indicar que la formación en Colombia es buena, ya que no hay diferencias entre ellos y de ellos con la literatura revisada. Sin embargo, los resultados de los contrastes en este primer estudio sobre el tema son meramente exploratorios. Por otra parte, la tendencia numérica de los enlacistas a realizar más algunas medidas preventivas y terapéuticas no farmacológicas (tabla 2 y tabla 3) y en menor medida, algunas intervenciones terapéuticas farmacológicas (tabla 4) ameritan plantear estudios que midan el impacto de la formación en el abordaje de trastornos concretos; los datos aquí reportados para cada uno de los grupos participantes podrían servir para el cálculo de la muestra para encuestas sobre este asunto en el ámbito del delirium.
Aunque el rango de años de experiencia de los encuestados fue amplio y, tanto las ciudades de procedencia como las características de los centros de trabajo, fueron diversas, el porcentaje de respuestas es bajo. Esto es un problema común a las encuestas a médicos. Aun así este tipo de indagación es importante cuando la evidencia no es contundente, más aún cuando la investigación sobre médicos “no respondedores” recomienda hacerlas, ya que los sesgos de los no respondedores no tienen tanto impacto como se piensa13. En esta línea, en general las prácticas de los participantes son comparables a las de expertos en otros países y acordes con la literatura.
Desde otro punto de vista, la información disponible en la ACP sobre las actividades de los médicos adscritos es limitada. Es posible que la cantidad de profesionales que ve habitualmente pacientes con delirium sea menor que la definida en este estudio. Como las encuestas sirven para conocer las practicas asistenciales, docentes e investigativas, son necesarias campañas de sensibilización entre los integrantes de la ACP sobre la importancia de participar. También hace falta ampliar la base de información que se registra sobre los afiliados.
ConclusionesLa concordancia de los encuestados con otros expertos en el mundo indica su adecuado conocimiento y correcto abordaje del delirium. Los participantes realizan rutinariamente medidas no farmacológicas de prevención y tratamiento. Por otra parte, no prescriben fármacos de forma preventiva y tienden a medicar los casos con aumento de la actividad motora.
Prácticamente todas las acciones son iniciativas individuales, por lo que se evidencia la necesidad de que las instituciones de salud en Colombia se comprometan con la prevención y el tratamiento del delirium, especialmente cuando su prevalencia y consecuencias son indicadores de calidad en la atención.
Fuentes de financiaciónNinguna.
Los resultados de este trabajo fueron presentados en una ponencia, dentro de un simposio sobre delirium, en el LVIII Congreso Colombiano de Psiquiatría, Barranquilla, Colombia, 2019.
Conflicto de interesesGabriel Fernando Oviedo Lugo ha participado en el Advisory Board de Jannssen. Liliana Patarroyo Rodriguez ha sido Speaker de Lundbeck. Los demás autores declaran no tener ningún conflicto de intereses.