La combinación de sarcoidosis y linfoma (síndrome sarcoidosis-linfoma) es una asociación poco frecuente pero reconocida en el ámbito clínico. Algunas manifestaciones pueden ser comunes entre estas entidades, por lo que es un reto para el clínico diferenciar cada enfermedad por separado o si coexisten en un mismo individuo. En este último escenario, ni las manifestaciones clínicas ni los parámetros de laboratorio son específicos, por lo que es necesario un análisis minucioso de cada caso, apoyado de laboratorios, imágenes e histopatología para llegar a un diagnóstico certero. Se presentan 2casos de síndrome sarcoidosis-linfoma y se analizan los aspectos clave en el diagnóstico de esta forma clínica.
The combination of sarcoidosis and lymphoma (sarcoidosis-lymphoma syndrome) is a rare but recognised clinical condition. Some manifestations may be common among these conditions, making it a challenge for the clinician to differentiate each disease separately, or if they coexist in the same individual. In this latter scenario, neither the clinical manifestations nor the laboratory parameters are specific, so a meticulous analysis of each case is necessary, supported by laboratory and imaging tests, and histopathology in order to obtain an accurate diagnosis. Two cases of sarcoidosis-lymphoma syndrome are presented, and an analysis is presented on the key aspects in the diagnosis of this clinical condition.
La asociación de sarcoidosis con procesos malignos fue descrita inicialmente en 1974 por Brincker y Wilbek1, y posteriormente en 1986 Brincker2 definió el síndrome sarcoidosis-linfoma y describió sus características principales: 1) el proceso linfoproliferativo se diagnostica habitualmente después de la sarcoidosis; 2) la mediana de edad al momento del diagnóstico de sarcoidosis es de 41 años, 10 años mayor que en los casos habituales de sarcoidosis, y 3) la enfermedad de Hodgkin se hace más frecuente en los pacientes con sarcoidosis respecto a la población general3,4. Se cree que su mecanismo fisiopatológico puede estar relacionado a alteraciones en la función del sistema inmunitario celular, que provocarían la proliferación clonal de linfocitos B4. No obstante, existe controversia al considerar posibles diagnósticos erróneos de sarcoidosis, especialmente cuando se utilizan únicamente técnicas citológicas, ya que linfomas asociados a extensa respuesta granulomatosa pueden oscurecer el diagnóstico de malignidad.
Se ha planteado que el desarrollo de nuevas adenopatías y afectación esplénica durante el curso crónico de una sarcoidosis debería ser investigado con precocidad para descartar la aparición concomitante de un linfoma, pues el desarrollo de adenopatías se presenta en más del 60% de los linfomas y de esplenomegalia en un 30-70%, mientras que, en pacientes con sarcoidosis, la esplenomegalia solo está presente en un 7% de los casos5.
Caso clínico 1Paciente de 21 años, natural de Montería y residente de Medellín, estudiante de auxiliar de vuelo, soltera, una hija, sin antecedentes clínicos importantes. Consulta por un cuadro clínico de 8 meses de evolución, inicialmente pérdida objetiva de peso (9 kg) asociado a fiebre subjetiva, tos seca, parestesias en extremidades y fatigabilidad. Al inicio se documentan anemia, adenomegalias cervicales, se realiza tomografía (TAC) de tórax encontrando adenomegalias hiliares bilaterales, por lo que se hospitaliza. Durante la hospitalización son llevados a cabo múltiples estudios entre ellos aspirado y biopsia de médula ósea, se descartan enfermedades infecciosas, autoinmunes y neoplásicas. Posteriormente, se realiza una mediastinoscopia con toma de biopsia de ganglio mediastinal, donde se obtiene como resultado necrosis de licuefacción, pero no se realizan estudios complementarios de la muestra (tinciones especiales, inmunohistoquímica, etc.). A los 4 meses del inicio del cuadro clínico, la paciente presenta aparición de nódulos violáceos dolorosos en cara anterior de ambas piernas asociado a edema de tobillos.
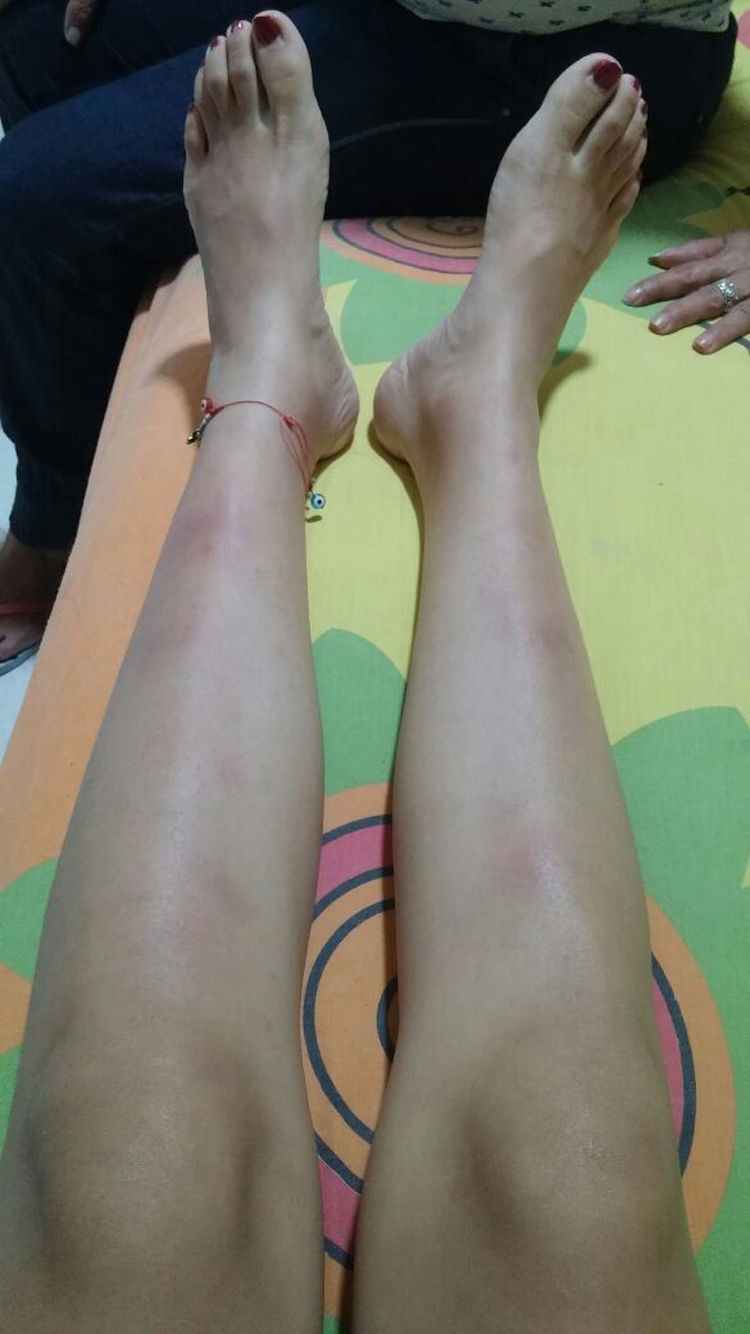
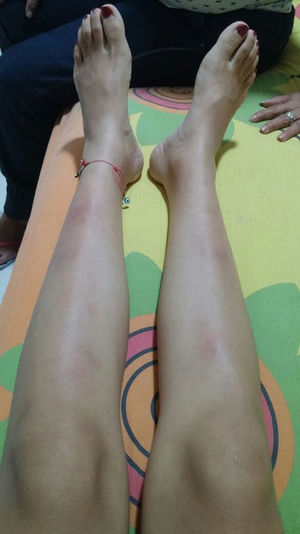
La paciente presentó empeoramiento de sus síntomas, por lo que ingresa a nuestra institución. Al ingreso normotensa, taquicárdica, afebril, conjuntivas pálidas, con múltiples conglomerados ganglionares cervicales, nódulos dolorosos eritemato-violáceos en cara anterior de ambas piernas (fig. 1). Los hallazgos de laboratorio mostraban anemia leve, elevación de reactantes de fase aguda, pruebas de función hepática normales, función renal conservada y anticuerpos negativos (tabla 1). Lavado broncoalveolar normal con estudios microbiológicos (bacterias, micobacterias y hongos) negativos. TAC de cuello con múltiples adenopatías en el espacio carotídeo y espacio cervical posterior del cuello en el lado derecho con eje corto de 17,5 y 14mm, y hacia la región supraclavicular. TAC de tórax con adenopatías en el mediastino anterior y medio, de localización prevascular, pretraqueal retrocava con un diámetro de 44×37mm, paratraqueales derechas, subcarinales y hacia ambas regiones hiliares. TAC de abdomen sin hallazgos relevantes. Se consideró alta sospecha de sarcoidosis debido a que cumplía criterios para síndrome de Löfgren (adenopatía hiliar bilateral, artritis de rodilla y eritema nudoso), el cual tiene una especificidad del 95% para el diagnóstico de sarcoidosis aguda. Se decidió llevar a una nueva biopsia escisional de ganglio cervical, con reporte: células grandes de tipo Reed-Sternberg/Hodgkin CD30 fuertemente positiva, CD15 positivas, CD20 débilmente positivas, PAX-5 débilmente positivas, BOB1 negativas, BCL6 negativo, BCL2 negativas, CD10 negativas, CD23 positivas, EMA negativas, proteína latente de membrana 1 (LMP-1) negativas, CD3 negativas, con presencia de abundantes linfocitos T que las rodean, están en ciclo con KI67. La coloración de retículo muestra incremento de la trama con trazos escleróticos que delimitan nódulos. Conclusión: linfoma de Hodgkin clásico, tipo esclerosis nodular grado 1, expresión parcial de CD20. Fue evaluada por hematología quienes iniciaron poliquimioterapia de alto riesgo adriamicina, vinblastina, bleomicina, dacarvacina (ABVD) con buena respuesta, actualmente en remisión de su enfermedad.
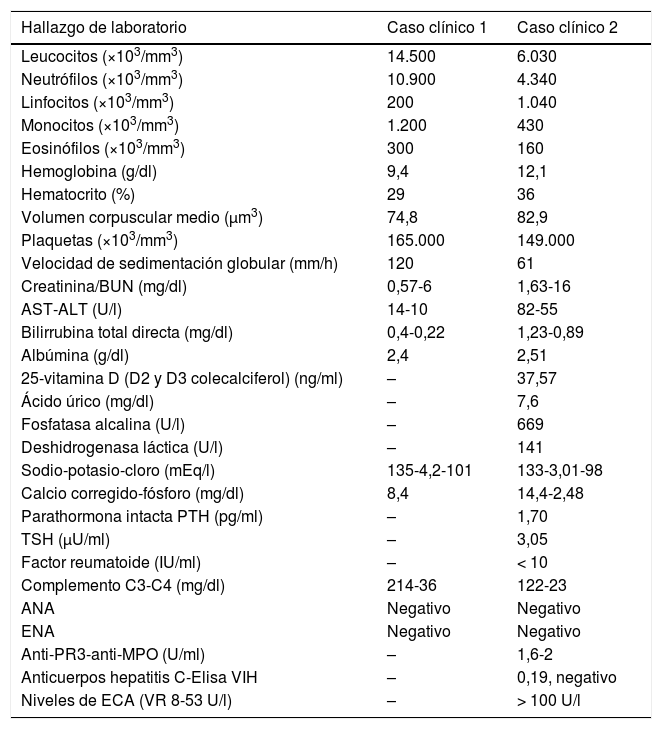
Hallazgos de laboratorios
| Hallazgo de laboratorio | Caso clínico 1 | Caso clínico 2 |
|---|---|---|
| Leucocitos (×103/mm3) | 14.500 | 6.030 |
| Neutrófilos (×103/mm3) | 10.900 | 4.340 |
| Linfocitos (×103/mm3) | 200 | 1.040 |
| Monocitos (×103/mm3) | 1.200 | 430 |
| Eosinófilos (×103/mm3) | 300 | 160 |
| Hemoglobina (g/dl) | 9,4 | 12,1 |
| Hematocrito (%) | 29 | 36 |
| Volumen corpuscular medio (μm3) | 74,8 | 82,9 |
| Plaquetas (×103/mm3) | 165.000 | 149.000 |
| Velocidad de sedimentación globular (mm/h) | 120 | 61 |
| Creatinina/BUN (mg/dl) | 0,57-6 | 1,63-16 |
| AST-ALT (U/l) | 14-10 | 82-55 |
| Bilirrubina total directa (mg/dl) | 0,4-0,22 | 1,23-0,89 |
| Albúmina (g/dl) | 2,4 | 2,51 |
| 25-vitamina D (D2 y D3 colecalciferol) (ng/ml) | – | 37,57 |
| Ácido úrico (mg/dl) | – | 7,6 |
| Fosfatasa alcalina (U/l) | – | 669 |
| Deshidrogenasa láctica (U/l) | – | 141 |
| Sodio-potasio-cloro (mEq/l) | 135-4,2-101 | 133-3,01-98 |
| Calcio corregido-fósforo (mg/dl) | 8,4 | 14,4-2,48 |
| Parathormona intacta PTH (pg/ml) | – | 1,70 |
| TSH (μU/ml) | – | 3,05 |
| Factor reumatoide (IU/ml) | – | < 10 |
| Complemento C3-C4 (mg/dl) | 214-36 | 122-23 |
| ANA | Negativo | Negativo |
| ENA | Negativo | Negativo |
| Anti-PR3-anti-MPO (U/ml) | – | 1,6-2 |
| Anticuerpos hepatitis C-Elisa VIH | – | 0,19, negativo |
| Niveles de ECA (VR 8-53 U/l) | – | > 100 U/l |
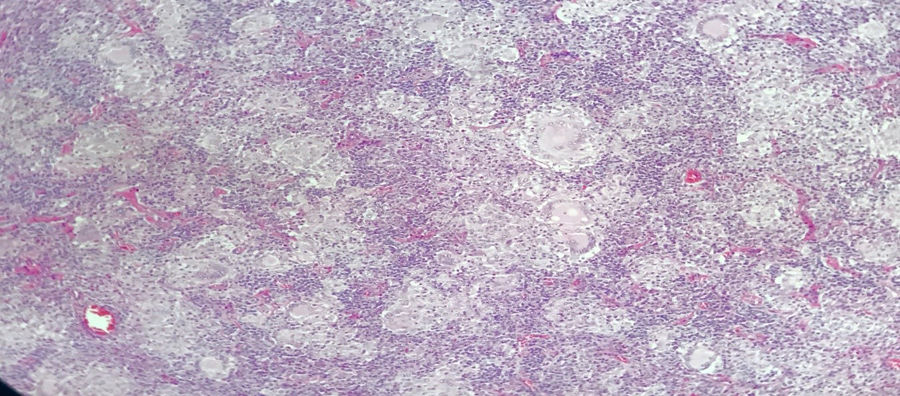
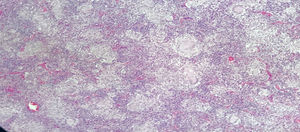
Paciente masculino de 43 años, raza mestiza, quien laboraba en agricultura, sin antecedentes personales ni familiares de importancia. Inicia en agosto de 2016 con malestar general, astenia, adinamia, febrículas, poliartralgias simétricas en manos (con predominio interfalángicas proximales), muñecas, rodillas, duración todo el día, sin rigidez matutina, asociado a aparición progresiva de adenopatías cervicales no dolorosas. En diciembre del 2016 se le realiza una biopsia de ganglio cervical, con reporte de: inflamación crónica granulomatosa sin necrosis (fig. 2). En marzo del 2017 empeoran los síntomas, por lo cual se hospitaliza y remiten a clínica nivel iv a nuestra institución. La exploración física inicial resaltaba la apariencia de enfermo crónico, peso 61kg (peso habitual 68kg), en el cuello adenopatías bilaterales en cadenas cervicales anterior y posterior de aproximadamente 1-2cm, no dolorosas, en el abdomen hígado palpable 1cm bajo reborde costal, no doloroso; sumado a adenopatías inguinales de aproximadamente 1cm, no dolorosas, articulaciones sin deformidad articular y sin sinovitis. TAC de cuello con conglomerados ganglionares en ambos hemicuellos, TAC de tórax con aumento de tamaño de ganglios tanto mediastinales como en regiones axilares, opacidades alveolares confluentes en el segmento anterior y posterior del lóbulo superior izquierdo, asociada a opacidades en vidrio esmerilado en los segmentos posteriores de ambos campos pulmonares. Se observan lesiones líticas en los cuerpos vertebrales de T4, T5, T7 y T8 y TAC de abdomen con conglomerado ganglionar retroperitoneal y hepatoesplenomegalia.
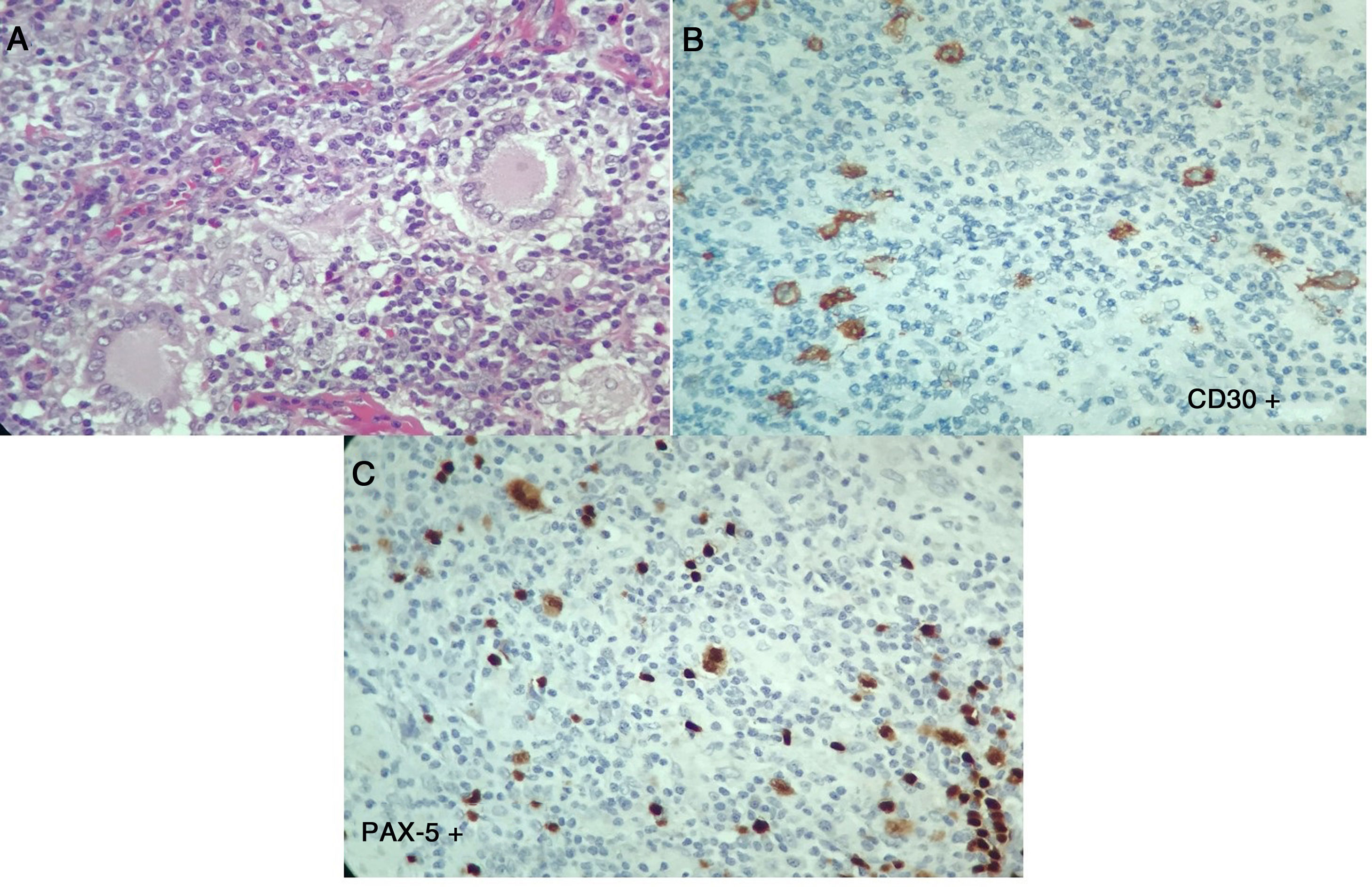
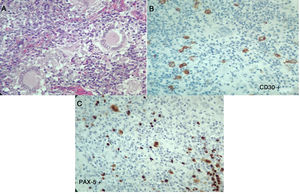
En los laboratorios (tabla 1), el hemograma era normal, con reactantes de fase aguda elevados, aumento de azoados sin disociación creatinina/nitrógeno ureico, elevación leve de transaminasas, hipoalbuminemia, fosfatasa alcalina elevada, hipercalcemia con PTH suprimida, niveles de 25-vitamina D normales, calcio en orina ocasional elevado, panel de autoinmunidad negativa y niveles de enzima conversora de angiotensina (ECA) muy elevados, configurándose un diagnóstico de sarcoidosis. El paciente requiere ingreso a Unidad de Cuidado Intensivo (UCI) para manejo de hipercalcemia. Ante la duda diagnóstica de una neoplasia asociada, el 7 de abril del 2017 se decide repetir la biopsia de ganglio cervical y además de lesiones en columna dorsal, con reporte ganglio linfático con células gigantes multinucleadas, expresan CD30 fuertemente positiva, CD15 positivas, MUM-1, PAX-5 y la LMP-1. La población linfoide acompañante es de predominio T ayudador CD3, CD4, CD2, CD7, CD5, CD25 con poco CD8. Compatible con linfoma Hodgkin clásico, esclerosis nodular, con infiltración de columna vertebral asociado a lesiones granulomatosas no caseificantes (fig. 3). Se conceptúa un diagnóstico de síndrome de sarcoidosis-linfoma. Se inicia protocolo ABVD el 9 de abril del 2017 además de prednisolona 5mg diarios. Con una evolución favorable hasta la actualidad.
Segunda histopatología ganglio cervical, caso 2. A) Ganglio linfático con distorsión de su arquitectura, células grandes, lobuladas, binucleadas y mononucleadas, con nucléolo prominente, células gigantes multinucleadas. Se observa además fibrosis y colagenización del estroma. B y C) Las células neoplásicas descritas expresan CD30, CD15, MUM-1, PAX-5 y la proteína latente de membrana 1 (LMP-1). La población linfoide acompañante es de predominio T ayudador CD3, CD4, CD2, CD7, CD5, CD25 con poco CD8. Compatible con linfoma de Hodgkin clásico, esclerosis nodular.
La sarcoidosis es una entidad inflamatoria de etiología desconocida con un amplio espectro de presentaciones, requiriendo para su diagnóstico un cuadro clínico-radiológico compatible y la demostración histológica de granulomas epitelioides no caseificantes5,6. Las manifestaciones de la enfermedad pueden ser muy variadas, pero las más comunes son fatigabilidad, tos persistente, compromiso cutáneo, ocular, ganglionar y pulmonar; este último presente hasta en un 90% de los casos6. En cuanto a las manifestaciones cutáneas cabe resaltar el eritema nudoso, el cual hace parte del síndrome de Löfgren, que corresponde a una de las formas agudas de sarcoidosis, caracterizada por adenopatías hiliares, artritis, fiebre y eritema nudoso, presente en el caso 1. Para el diagnóstico definitivo de la enfermedad, se requiere de la confirmación histológica de granulomas epitelioides no caseificantes, habiendo descartado otras causas que puedan explicar estos hallazgos como, por ejemplo, entidades infecciosas (tuberculosis, leishmaniasis, toxoplasmosis, micosis, brucelosis, entre otros) o linfoproliferativas (linfoma de Hodgkin).
Existe una asociación entre sarcoidosis y malignidad que puede presentarse de varias formas. Los pacientes con sarcoidosis pueden desarrollar malignidad, así como los pacientes oncológicos pueden desarrollar reacciones sarcoidales. Las reacciones sarcoidales se consideran cuando se desarrollan granulomas epitelioides no caseificantes en pacientes que no cumplen criterios para sarcoidosis sistémica. Los granulomas con reacciones sarcoidales (sarcoid-like) pueden aparecer en asociación con un linfoma de Hodgkin (96,4%) o no Hodking (3,6%), y pueden ser tan extensos que enmascaren el diagnóstico del proceso maligno4. La asociación entre sarcoidosis-linfoma fue descrita por primera vez en un grupo de 46 casos en los que existía relación entre la sarcoidosis y el desarrollo de una enfermedad linfoproliferativa2. El síndrome sarcoidosis-linfoma clásicamente se refiere al desarrollo de linfoma al menos 1 a 2 años después del diagnóstico de sarcoidosis4; sin embargo, existen reportes de casos con temporalidad menor a un año7-9.
Los granulomas no caseificantes observados en la sarcoidosis pueden detectarse de forma concomitante a la enfermedad linfoproliferativa maligna, aunque las manifestaciones clínicas no aparezcan hasta meses más tarde. Se estima que el intervalo medio de aparición entre la sarcoidosis y el linfoma es de 24 meses, aunque ha habido casos en que ocurrió décadas después. Las personas de mediana edad que presentan una sarcoidosis crónica activa tienen una incidencia 5 veces superior de enfermedades linfoproliferativas y en la mitad de los casos se trata de linfomas de bajo grado de localización pulmonar10. Una cohorte sueca de pacientes con sarcoidosis mostró un riesgo relativo elevado para linfoma no Hodgkin, leucemia y cáncer de pulmón, estómago, intestino delgado, hígado y piel. La inflamación crónica se sugiere como el mediador presuntivo para el incremento de riesgo de cáncer, particularmente en los órganos afectados por sarcoidosis3. La actividad de sarcoidosis persistente, anergia y linfopenia están asociados con el síndrome11. Se ha postulado que la etiología de las reacciones sarcoides relacionadas con cáncer es secundaria a una respuesta del huésped mediada por células T inducida por factores tumorales antigénicos solubles. Los factores antigénicos pueden ser eliminados por las células tumorales o liberados durante la necrosis tumoral. Posteriormente, los vasos linfáticos transportan los factores a los ganglios linfáticos donde la respuesta inmunitaria del huésped, similar a una reacción de hipersensibilidad tipo iv, da como resultado la formación de los granulomas epitelioides no caseificantes. Además, hay una hiperactividad del sistema de células B que conlleva un aumento en la actividad mitótica de los linfocitos, con lo que aumenta el riesgo de mutación y transformación maligna4. Tanto en la sarcoidosis como en el linfoma, se discute el papel del virus de Epstein-Barr como causa de la transformación genética e inductor de la enfermedad12. La hipercalcemia y el aumento de la ECA se asocian a la sarcoidosis, pero también se han descrito casos en pacientes con un linfoma aislado. La sarcoidosis se diagnostica por criterios clínicos e histológicos, tras descartarse la existencia de una enfermedad linfoproliferativa mediante el estudio anatomopatológico de una adenopatía, definiendo sus características morfológicas con ayuda de las técnicas de inmunofenotipificación con ciertos marcadores, incluyendo el CD20, CD3, bcl2, CD5, entre otras.
No existe un tratamiento específico para esta entidad, el tratamiento dependerá del tipo de neoplasia y para las manifestaciones de sarcoidosis el pilar son los esteroides13.
ConclusiónLa sarcoidosis y algunos linfomas comparten no solo diversas manifestaciones clínicas, sino también hallazgos analíticos e incluso histológicos. Ante la presencia de múltiples adenopatías, debemos descartar un proceso linfoproliferativo subyacente mediante el estudio anatomopatológico y las técnicas de inmunohistoquímica, incluso en presencia de un diagnóstico fundamentado de sarcoidosis, ya que ambas entidades pueden coexistir, especialmente cuando previamente se contaba con un diagnóstico de sarcoidosis y la enfermedad tuvo un cambio clínico en el tiempo que permitió confirmar la presencia de un linfoma subyacente.
Conflicto de interesesLos autores no declaramos ningún conflicto de interés para esta publicación.