Evaluar los resultados de la artroplastia total de cadera no cementada tras fractura cervical femoral aguda, en pacientes previamente activos.
Material y métodosEstudio prospectivo emparejado de 76 pacientes con fractura y 76 con coxartrosis. Para la valoración clínica se utilizó la escala de Harris, el WOMAC reducido y el SF-12. Seguimiento medio de 7,3 años (rango 5-11).
ResultadosNo había diferencias significativas en las tasas de complicaciones médicas o quirúrgicas. Los resultados funcionales fueron similares, pero con mayor utilización de ayudas para caminar en los pacientes con fractura. Entre estos hubo 3 luxaciones, y ninguna en los controles. Entre los pacientes fracturados hubo 6 revisiones (una luxación, 2 infecciones profundas y 3 aflojamientos asépticos), mientras en el grupo de coxartrosis hubo 2 aflojamientos asépticos. No había diferencia significativa en la supervivencia de la prótesis a 10 años (88,7 vs. 96,1%, p=0,15). Las tasas de mortalidad a 2 y 10 años fueron similares.
ConclusiónLa artroplastia total de cadera no cementada para tratamiento de fractura cervical femoral aguda se mostró similar a la cirugía electiva por artrosis en estos pacientes seleccionados.
To evaluate outcomes of cementless total hip replacement after acute femoral neck fracture in active patients.
Material and methodsA prospective matched study was conducted to compare the results between 76 patients with fractures and 76 patients with osteoarthritis. The Harris score, short-WOMAC and SF-12 were used for the clinical assessment. The mean follow-up was 7.3 years (range 5-11).
ResultsThere were no significant differences in medical or surgical complications between the 2 groups. Functional outcomes were similar, but more walking aids were used in fracture group. There were 6 revisions among the fractures group (one dislocation, 2 deep infections, 3 aseptic loosening), and 2 aseptic loosening among controls. There was no significant difference in arthroplasty survival at 10 years (88.7 vs. 96.1%, P=.15). The mortality rates at 2 and 10 years were similar.
ConclusionCementless total hip replacement for treatment of acute femoral neck fracture showed similar results to those of elective surgery for osteoarthritis in these selected patients.
La hemiartroplastia se ha mostrado como un tratamiento adecuado para la mayoría de las fractura cervicales de fémur desplazadas1; en general, en los pacientes ancianos con esta fractura no se recomendaba la artroplastia total de cadera (ATC) debido a la pobre expectativa funcional posoperatoria, riesgo de luxación aumentado y mayor coste2. Sin embargo, el aumento de la expectativa de vida y la mejor condición física en los pacientes de edad en los países desarrollados ha llevado a un aumento de los inconvenientes de la hemiartroplastia, principalmente derivados de la erosión del acetábulo en los pacientes ancianos activos3,4. Estudios de revisión sistemática, como la Cochrane5, muestran que la utilización de la ATC en las fracturas cervicales femorales desplazadas es más efectiva que la hemiartroplastia, al aportar mejor función, menor dolor y menor tasa de revisión, sin aumentar las complicaciones médicas, aunque su inconveniente era la mayor frecuencia de luxación. No obstante, no existe un consenso respecto a su utilización en estas fracturas, como muestra un estudio sobre registros nacionales de artroplastias6, en que la ATC en fracturas cervicales femorales es utilizada en Suecia 6 veces más frecuentemente que en Inglaterra, 4 veces más que en Australia y el doble que en Canadá.
La efectividad de las ATC electivas es bien conocida, incluida la utilización de ATC no cementada en pacientes ancianos7. Esta experiencia ha sido extrapolada al tratamiento de las fracturas de cadera, pero la fractura conlleva unas características en la propia lesión y en los pacientes afectados diferentes de la coxartrosis. Si bien hay numerosos estudios comparando la ATC y la hemiartroplastia en pacientes ancianos con fractura de cadera8, son muy escasos los estudios que comparan la utilización de la ATC entre el tratamiento de estas fracturas y en cirugía electiva9–12.
Nuestra hipótesis de trabajo fue que el diagnóstico inicial de fractura cervical de fémur no influía en el resultado de la ATC en pacientes activos previamente. Así, nuestro objetivo principal fue evaluar los resultados de la ATC primaria no cementada como tratamiento inicial de la fractura aguda de cuello de fémur en pacientes activos y con expectativa de adecuada demanda funcional posoperatoria, comparada con la ATC primaria para la coxartrosis. El objetivo secundario fue evaluar las complicaciones médicas y la mortalidad de la fractura de cadera tras ATC primaria.
Material y métodosEn enero de 2001 se inició un estudio prospectivo comparativo del tratamiento de la fractura cervical femoral mediante ATC no cementada tras fractura, siendo aprobado por el Comité Ético de Investigación Clínica de nuestra institución. Los criterios de inclusión en el grupo de estudio fueron fractura desplazada aguda, edad igual o mayor de 60 años, en pacientes con independencia para las actividades cotidianas, perímetro de marcha ilimitado, sin ayudas a la deambulación, y sin alteraciones cognitivas, como se describe en el apartado de evaluaciones. La inclusión fue independiente de la calidad ósea radiológica. Se excluyeron los pacientes con fractura patológica por neoplasia, artritis reumatoide u otras artropatías inflamatorias o metabólicas. Para la valoración de resultados de la ATC en este estudio se requería un seguimiento posoperatorio mínimo de 5 años. Como grupo control se seleccionó una cohorte de pacientes consecutivos operados con ATC no cementada por coxartrosis primaria, con un emparejamiento de 1:1 de acuerdo con las siguientes variables: edad (±3 años), sexo, índice de masa corporal, fecha de cirugía, modelo de prótesis y cirujano. No se emparejó con el estado basal de la cadera, dado que el grupo de coxartrosis podía presentar un mayor deterioro. Los criterios de inclusión y exclusión, excepto el diagnóstico primario, fueron similares a los del grupo de estudio.
Protocolo quirúrgicoTodas las cirugías fueron realizadas por 2 cirujanos experimentados en cadera (ALU y JSR), en sala de flujo laminar y con anestesia espinal. En todos los casos se utilizó la vía lateral de Hardinge13. Se implantaron 2 sistemas de ATC no cementada, uno era el sistema de vástago Meridian con cotilo Trident® (Stryker, Mahwah, NJ, EE. UU.), empleado entre 2001-2004 en 82 caderas (41 tras fractura y 41 tras coxartrosis), y el otro era el sistema de vástago y cotilo Duofit® (Samo, Bolonia, Italia) empleado entre 2005-2007 en 70 caderas (35 tras fractura y 35 tras coxartrosis). En ambos sistemas los vástagos eran rectos y sin collar, en aleación de titanio con recubrimiento proximal poroso de plasma-spray y encaje a presión metafisario, con similar geometría. Todos los acetábulos eran semiesféricos, en aleación de titanio con recubrimiento poroso de plasma-spray y encaje a presión tras fresado, y en todos los casos estaban asegurados con 2 tornillos divergentes, independientemente de la calidad ósea. En todas las caderas se utilizaron insertos de polietileno de alto peso molecular esterilizados con radiación gamma en aire, con elevación de 12° y con cabeza metálica de 28mm. Todos los pacientes siguieron un protocolo estándar posoperatorio. Se realizó profilaxis antibiótica con cefalosporina de primera generación durante 24h, y tromboprofilaxis con heparina de bajo peso molecular durante un mes. Los pacientes recibían transfusión de sangre posoperatoria si la hemoglobina era inferior a 8g/dL. No se utilizó profilaxis frente a osificación heterotópica. Se autorizó la carga con andador o muletas al día siguiente de la intervención, si el dolor lo permitía.
EvaluacionesEn el momento del ingreso, todos los pacientes con fractura de cadera fueron evaluados por un internista y un anestesista. Preoperatoriamente, tanto en el grupo de pacientes fracturados como en el de coxartrosis, se valoraron con la escala de actividades de la vida diaria de Katz et al.14 y el test Mini-Mental15. De acuerdo con la escala de Katz et al., todos los pacientes en ambos grupos presentaban un nivel A de independencia al no precisar ayuda para el aseo personal, vestirse, sentarse y levantarse de un sillón o de la cama, continencia de esfínteres y autosuficiencia para alimentarse. La función cognitiva mediante el test Mini-Mental aportaba una puntuación de 10 en todos los pacientes. El estado general de salud previo se evaluó conforme al número de comorbilidades, considerando que las que más afectaban16 al pronóstico en la fractura de cadera eran hipertensión arterial, cardiopatía, enfermedad pulmonar, nefropatía, accidente cerebrovascular, diabetes, reumatismos y Parkinson. El riesgo preanestésico se valoró según la escala de la American Society of Anesthesiologists17. No se consideró la valoración preoperatoria clínica o funcional de la cadera, al no ser posible objetivarla en el grupo de pacientes con fractura.
Posoperatoriamente, todos los pacientes de ambos grupos fueron evaluados, clínica y radiológicamente, a las 6 semanas, 3 y 6 meses, un año y luego anualmente hasta un mínimo de 5 años. Para la evaluación clínica se utilizó la escala de cadera de Harris18. El dolor anterior de muslo era evaluado como ausente, leve, moderado o severo, utilizando el mismo criterio que en la subcategoría de dolor de la escala de Harris. También se valoró la calidad de vida mediante los cuestionarios validados al español SF-1219 (Alonso et al., 1995) para calidad general (dimensiones física y mental) y versión reducida WOMAC20 para el miembro inferior (dimensiones dolor y función), ambos ajustados a escala 0-100 (de peor a mejor resultado).
Se realizaron radiografías estándar AP y lateral preoperatoriamente y en cada una de las visitas posoperatorias. La estabilidad de los componentes se determinó comparando las radiografías a las 6 semanas posoperatorias con las de la última evaluación realizada. Para el acetábulo se aplicaron los criterios de Gonzalez della Valle et al.21 para componentes no cementados, considerándolo inestable si tenía radiolucencias continuas de 1mm o más, incompletas de al menos 2mm o migración de más de 2mm o rotación mayor de 2°. Para el componente femoral se utilizaron los criterios de Engh et al.22 para vástagos no cementados, considerándolo inestable si había radiolucencia continua de al menos 2mm, hundimiento progresivo mayor de 5mm, o cambio de posición de al menos 3°. Para la localización de radiolucencias se utilizaron las zonas de Gruen et al.23, y las osificaciones heterotópicas se graduaron de acuerdo con Brooker et al.24.
Análisis estadísticoSe realizó con el programa SPSS®, versión 15.0 (SPSS Inc., Chicago, IL, EE. UU.). Se consideraron significativos los valores de p≤0,05. Para determinar la distribución normal se usó la prueba de Kolmogorov-Smirnov. Para comparaciones entre cohortes, se realizaron análisis univariantes para variables categóricas mediante la prueba de chi-cuadrado en variables con distribución normal, o la de Mantel-Haenszel para datos no paramétricos, y en variables continuas, las pruebas t de Student o U de Mann-Whitney. Se calcularon los riesgos relativos (RR) con intervalos de confianza (IC) del 95%. Se utilizó el análisis de regresión logística para identificar predictores independientes de riesgo, calculando la hazard ratio con IC del 95%. El análisis de Kaplan-Meier se utilizó para calcular la supervivencia acumulada, y la prueba log-rank para comparar las curvas de supervivencia.
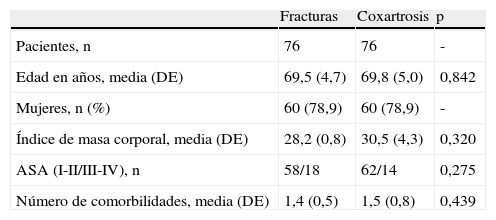
ResultadosEntre enero de 2001 y diciembre de 2007 fueron atendidos en nuestro centro 455 pacientes con fractura cervical femoral desplazada aguda, de los que 90 cumplieron los criterios de inclusión, y de los que se excluyeron 14 con edad menor de 60 años. Así, el grupo de estudio consistió en 76 pacientes tratados con ATC no cementada. Eran 60 mujeres y 16 varones, con una edad media de 69,5 años (rango 62-86). El grupo control constaba de otros 76 pacientes. Las características preoperatorias de ambos grupos se muestran en la tabla 1, no habiendo diferencias significativas entre ellos. Así mismo, respecto al modelo de prótesis utilizado, no había diferencias significativas en relación con la edad (p=0,53), el sexo (p=0,61) o el IMC (p=0,37).
Datos preoperatorios
| Fracturas | Coxartrosis | p | |
| Pacientes, n | 76 | 76 | - |
| Edad en años, media (DE) | 69,5 (4,7) | 69,8 (5,0) | 0,842 |
| Mujeres, n (%) | 60 (78,9) | 60 (78,9) | - |
| Índice de masa corporal, media (DE) | 28,2 (0,8) | 30,5 (4,3) | 0,320 |
| ASA (I-II/III-IV), n | 58/18 | 62/14 | 0,275 |
| Número de comorbilidades, media (DE) | 1,4 (0,5) | 1,5 (0,8) | 0,439 |
DE: desviación estándar.
El seguimiento posoperatorio medio fue de 7,3 años (rango 5-11) en el grupo de fracturas y de 7,1 años (rango 5-11) en el de coxartrosis (p=0,62). La demora media de la intervención quirúrgica en el grupo de fracturas fue de 3,2 días (rango 1-9). La estancia hospitalaria media fue de 10,9 días (rango 5-12) en el grupo de fracturas y de 7,2 días (rango 5-12) en el de coxartrosis (p=0,001). En ambos grupos todos los pacientes procedían de sus domicilios y retornaron a los mismos. El riesgo de transfusión sanguínea perioperatoria fue similar (RR 1,6; IC 95% 1,2-3,4; p=0,18) en el grupo de fracturas (14 pacientes, 18,4%) y en el de coxartrosis (9 pacientes, 11,8%).
Resultados funcionalesPara el análisis de resultados funcionales y radiológicos de la ATC se excluyeron los casos de muerte que no habían completado el seguimiento posoperatorio mínimo de 5 años (6 fracturas y 2 coxartrosis), no habiendo en estos casos complicaciones de la ATC en la última evaluación realizada. Así, quedaron para análisis de resultados 70 pacientes con fractura y 74 con coxartrosis.
En el último seguimiento, y en el caso de las revisiones quirúrgicas en el resultado tras las mismas, no había diferencias significativas entre ambos grupos en relación con la escala de Harris posoperatoria (tabla 2). En el grupo de fracturas, 67 pacientes (95,7%) tuvieron dolor en cadera ausente o leve y en 3 (4,3%) era moderado o severo, y en el grupo de coxartrosis esto ocurría en 72 (97,3%) y 2 (2,7%), respectivamente (p=0,47). En el grupo de fractura, el dolor en el muslo no era referido o era discontinuo en 69 pacientes (98,6%) y continuo o severo en uno (1,4%), mientras que en el grupo de coxartrosis eran 71 (96,0%) y 3 (4,0%), respectivamente (p=0,62). Respecto a las ayudas a la deambulación, en el grupo de fracturas había 58 pacientes (82,8%) no usándolas o utilizando un bastón de manera ocasional, 8 (11,4%) con un bastón permanente y 4 (5,8%) con 2 bastones o andador, mientras que en el grupo de coxartrosis eran 71 (95,9%) sin bastón u ocasional y 3 (4,1%) con un bastón permanente. Esta diferencia en ayudas a la deambulación era significativa (p=0,009). El modelo de prótesis utilizada no influyó respecto a la puntuación funcional, dolor en cadera o muslo, o ayudas a la deambulación (p>0,31). Las valoraciones subjetivas, tanto respecto a la función de la cadera con el cuestionario WOMAC, como a la calidad de vida percibida con el cuestionario SF-12, no mostraban diferencias significativas entre ambos grupos (tabla 2).
Resultados funcionales posoperatorios
| Fracturas | Coxartrosis | p | |
| Pacientes, n | 70 | 74 | - |
| Seguimiento en años, media (DE) | 7,3 (2,4) | 7,1 (2,3) | 0,62 |
| Harris, media (DE) | 87,8 (13,7) | 90,4 (7,7) | 0,18 |
| Dolor cadera, n (%) | 3 (4,3) | 2 (2,7) | 0,47 |
| Dolor muslo, n (%) | 1 (1,4) | 3 (4,0) | 0,62 |
| Ayuda a marcha, n (%) | 12 (17,1) | 3 (4,0) | 0,009 |
| WOMAC dolor, media (DE) | 91,5 (12,9) | 89,0 (13,9) | 0,31 |
| WOMAC función, media (DE) | 83,8 (16,4) | 87,1 (11,9) | 0,22 |
| SF-12 físico, media (DE) | 79,7 (17,6) | 84,2 (15,4) | 0,10 |
| SF-12 mental, media (DE) | 82,4 (17,2) | 87,6 (18,3) | 0,08 |
DE: desviación estándar.
En la última evaluación no había diferencias significativas entre los grupos respecto al ángulo de inclinación acetabular medio (p=0,43), que en las fracturas era de 43,4° (rango 31-55°) y en las coxartrosis de 44,7° (rango 28-54°), ni respecto a la tasa de componentes femorales en varo (p=0,32), que eran 5 (7,1%) en las fracturas y 3 (4,0%) en las coxartrosis. No había diferencias significativas respecto al modelo de prótesis utilizado (p>0,51).
Respecto al estado de los componentes, y en los casos con revisión previa a la misma, en el grupo de fracturas hubo 66 acetábulos (94,2%) con fijación ósea y sin radiolucencias ni osteolisis, otros 2 con radiolucencias menores de 2mm no progresivas en zonas 2 y 3 con fijación estable fibrosa y sin significación clínica, y otros 2 con radiolucencia completa, que precisaron revisiones. A nivel femoral, en el grupo de fracturas había 66 vástagos (94,2%) con fijación ósea, 3 con radiolucencias menores de 2mm no progresivas en zonas 1 y 7 y sin significación clínica, y un último con hundimiento progresivo, que precisó revisión. En el grupo de coxartrosis, 71 acetábulos (95,9%) tenían fijación ósea sin radiolucencia ni osteolisis, 3 tenían radiolucencias menores de 2mm no progresivas en zona 2, todos sin significación clínica y fijación ósea, y otro acetábulo tenía radiolucencia completa, que precisó revisión. A nivel femoral, había 73 vástagos (98,6%) con fijación ósea y uno con hundimiento progresivo, que precisó revisión. En ambos grupos los modelos de vástago o de acetábulo utilizados no influyeron en el estado de la fijación de los componentes (p>0,57). Hubo 5 osificaciones heterotópicas en el grupo de fracturas y 4 en el de coxartrosis, todas grado i y sin significación clínica.
Complicaciones y revisiones quirúrgicasSe consideraron los casos válidos para la evaluación de los resultados, con un seguimiento mínimo de 5 años. Las complicaciones posoperatorias se muestran en la tabla 3. Ocurrieron fracturas sin desplazamiento intraoperatorias a nivel del calcar en 2 caderas (2,8%) del grupo de fracturas, y en una (1,3%) del grupo de coxartrosis (p=0,47), tratadas todas con cerclaje alámbrico, sin posterior hundimiento del vástago y con resultado funcional satisfactorio. En el grupo de fracturas hubo 4 infecciones (5,7%), de las que 2 fueron superficiales, curando conservadoramente con resultados satisfactorios, y las otras 2 precisaron revisión quirúrgica con recambio en 2 tiempos, con resultados insatisfactorios. En el grupo de coxartrosis, hubo 2 infecciones superficiales (2,6%), curando conservadoramente y con resultado satisfactorio, no habiendo casos de infección profunda. El RR de infección no era diferente entre los grupos (RR 2,1; IC 95% 0,3-12,3; p=0,31). En el grupo de fracturas hubo 3 luxaciones (4,2%), 2 de ellas fueron precoces y resueltas conservadoramente y la otra ocurrió a los 2 meses posoperatorios, precisando recambio del vástago por recurrencia, todas con resultados funcionales satisfactorios. En el grupo de coxartrosis no hubo luxaciones.
Complicaciones de la artroplastia total de cadera
| Fracturas | Coxartrosis | RR | IC 95% | p | |
| Fractura intraoperatoria | 2 (2,8) | 1 (1,3) | 2,1 | 0,1-24,2 | 0,47 |
| Infección superficial | 2 (2,8) | 2 (2,7) | 1,0 | 0,1-7,7 | 0,66 |
| Infección profunda | 2 (2,8) | 0 | - | - | 0,23 |
| Luxación | 3 (4,2) | 0 | - | - | 0,11 |
| Acetábulo inestable | 2 (2,8) | 1 (1,3) | 2,1 | 0,1-24,2 | 0,47 |
| Vástago inestable | 1 (1,4) | 1 (1,3) | 1,0 | 0,1-17,2 | 0,73 |
| Total revisiones sépticas | 2 (2,8) | 0 | - | - | 0,23 |
| Total revisiones asépticas | 4 (5,6) | 2 (2,7) | 2,1 | 0,3-12,3 | 0,31 |
IC: intervalo de confianza; RR: riesgo relativo.
Datos expresados en n (%).
Como complicaciones mecánicas tardías, en el grupo de fracturas 3 pacientes, antes citados en la valoración radiológica, precisaron revisión aséptica, 2 por aflojamiento de acetábulo con revisión a los 65 y 80 meses posoperatorios, y el otro por hundimiento progresivo del vástago sin fractura intraoperatoria previa a los 73 meses posoperatorios. En el grupo de coxartrosis hubo 2 casos, antes citados en la valoración radiológica, de revisión por aflojamiento aséptico, uno del acetábulo a los 27 meses posoperatorios, y otro del vástago a los 15 meses posoperatorios. El riesgo de aflojamiento aséptico no era diferente entre los grupos (RR 1,6; IC 95% 0,2-9,9; p=0,47), ni había diferencias significativas entre los 2 modelos de prótesis empleados (p=0,86).
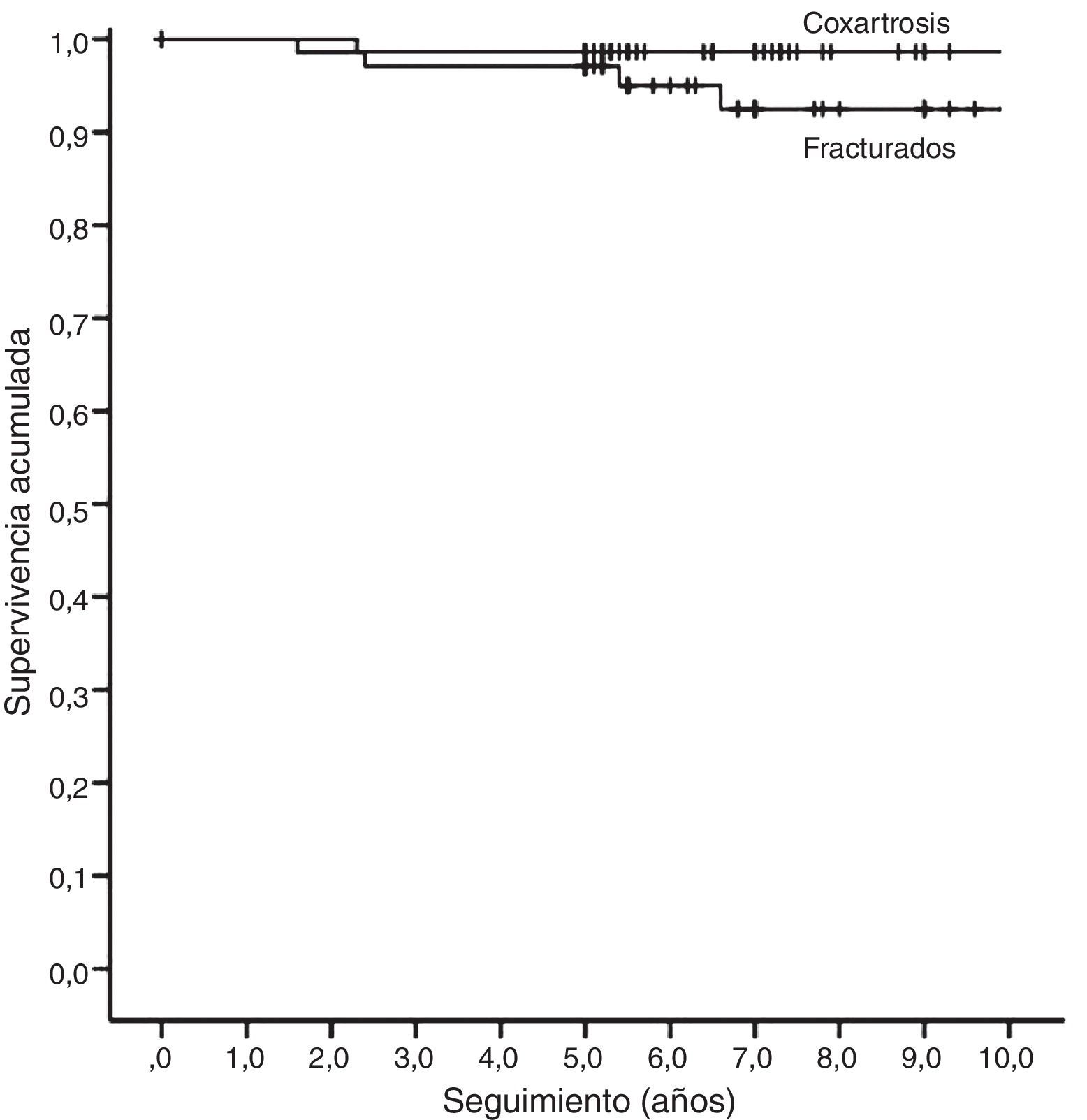
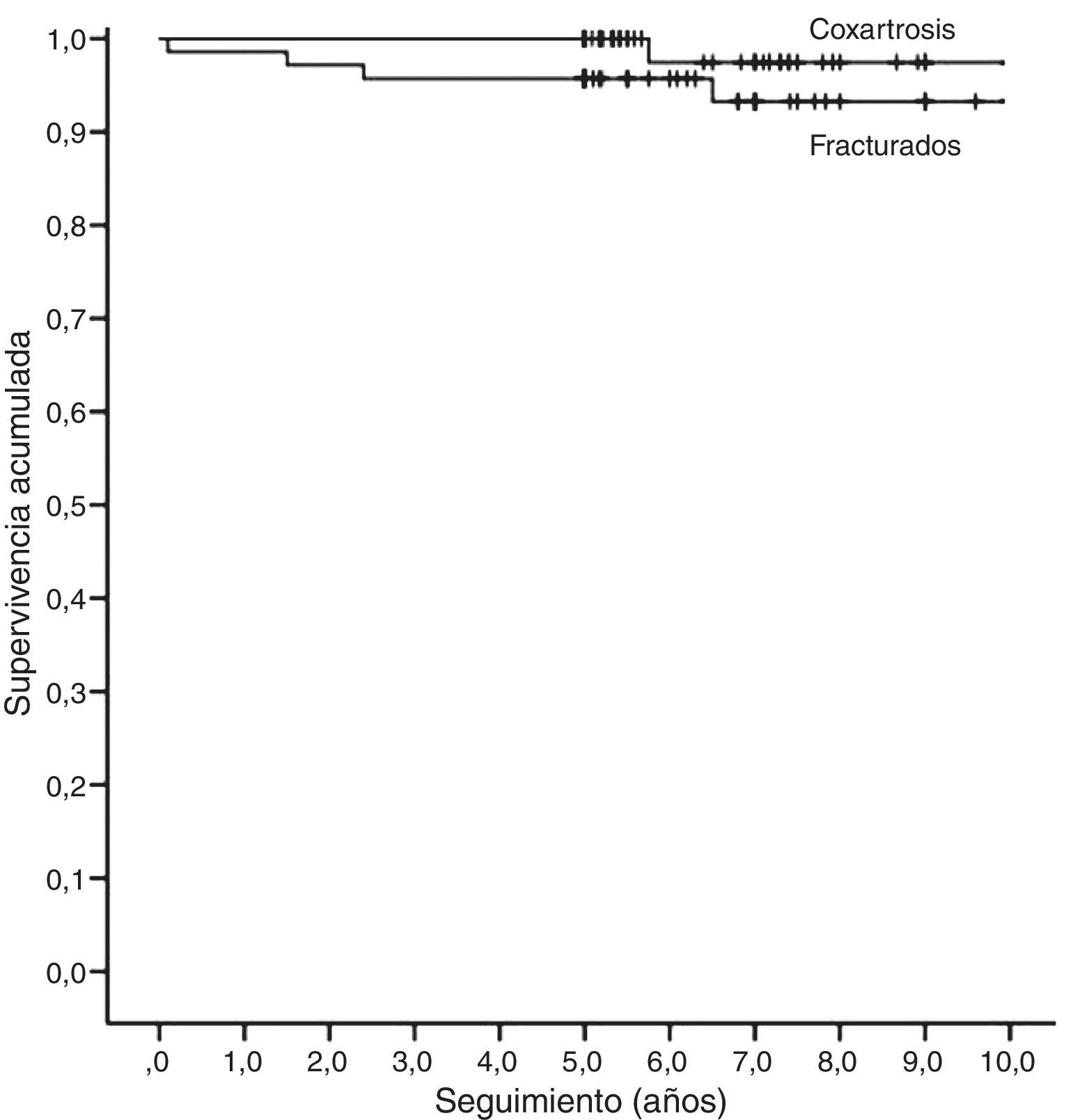
En resumen, en el grupo de fracturas 6 caderas (8,4%) precisaron revisión, de las que 2 (2,8%) eran de ambos componentes por causa séptica y 4 (5,7%) de un componente aséptico (2 acetábulos, un aflojamiento de vástago y un vástago por luxación). En el grupo de coxartrosis, 2 (2,7%) precisaron revisión por aflojamiento aséptico (un acetábulo, un vástago). Considerando todas las causas de revisión, no había diferencia significativa del riesgo entre ambos grupos (RR 3,5; IC 95% 0,6-17,3; p=0,12). Mediante el método de Kaplan-Meier, la supervivencia a 10 años del implante considerando la revisión por cualquier causa fue del 88,7% (IC 95% 80,9-98,3) para el grupo de fracturas y del 96,1% (IC 95% 90,7-100) para el de coxartrosis, siendo esta diferencia no significativa (p=0,15). Censurando los casos de infección, la supervivencia del acetábulo por causas asépticas (fig. 1) fue, respectivamente, del 92,5% (IC 95% 85,2-99,8) y del 97,1% (IC 95% 93,1-100) (p=0,18), y para el vástago (fig. 2), del 93,3% (IC 95% 86,6-100) y del 95,7% (IC 95% 91,1-100) (p=0,17).
MorbimortalidadEn relación con todos los pacientes incluidos, presentaron complicaciones médicas perioperatorias 6 pacientes (7,8%) en el grupo de fracturas (2 hematemesis, una descompensación diabética, 2 insuficiencias renales, y una descompensación pulmonar), frente a 2 pacientes (2,6%) en el grupo de coxartrosis (infecciones urinarias). En ambos grupos no hubo casos de trombosis venosa profunda. El riesgo de complicación médica no era significativamente diferente (RR 3,1; IC 95% 0,6-16,1; p=0,137). La presencia de estas complicaciones no influyó en el resultado funcional final, que en todos fue satisfactorio.
En ambos grupos no hubo muertes intrahospitalarias. En el grupo de fracturas, murieron 2 pacientes en el primer año posoperatorio (2 cardiopatías), 2 en el segundo año (cardiopatía y tumor), 2 en el tercer año (ictus y tumor), y 2 en el período de 5 a 10 años posoperatorios (una cardiopatía, una insuficiencia respiratoria). En el grupo de coxartrosis, un paciente murió en el primer año (ictus), otro en el segundo año (ictus) y otros 3 habían muerto entre los 5 y 10 años posoperatorios (ictus, cardiopatía, tumor). No había diferencia significativa en el riesgo acumulado de muerte en ninguno de los períodos anuales hasta los 5 años posoperatorios (p>0,10), ni entre los 5 y 10 años posoperatorios (p=0,32). El análisis de regresión logística identificó como factor de riesgo de muerte el número de comorbilidades (hazard ratio 2,7; IC 95% 1,0-7,4; p=0,045), pero no la edad, el sexo o la puntuación en la escala de la American Society of Anesthesiologists (p>0,242).
DiscusiónLa efectividad de la ATC en la enfermedad degenerativa de cadera está comprobada, así como la utilización de ATC no cementadas en pacientes ancianos osteoporóticos8. Así mismo, la ATC ha mostrado también su efectividad en las fracturas cervicales femorales6, aunque son escasos los estudios que han utilizado ATC no cementadas en estas fracturas9,10,25. Si bien la condición de la fractura de cadera y de la coxartrosis es diferente, son muy escasos los estudios que comparan el uso de la ATC en estos 2 escenarios. Nosotros hemos encontrado solo 4 de estos estudios, 2 de ellos basados en registros nacionales de artroplastias11,12 y los otros 2 comparando pequeñas muestras a corto plazo9,10. A nuestro entender, el nuestro es el estudio prospectivo de mayor tamaño y seguimiento hasta la fecha, aunque nuestra serie es con pacientes seleccionados.
El objetivo principal fue valorar los resultados de la ATC tras fractura cervical femoral aguda en pacientes activos y sin dependencias comparados con los de la cirugía electiva por coxartrosis, y nuestro estudio ha mostrado un satisfactorio resultado en estos pacientes seleccionados. Los resultados funcionales fueron similares entre los 2 grupos, a excepción de un mayor uso de ayudas para andar en el grupo de pacientes con fractura. Esto estaba acorde con aquellos estudios previos que aportaban medidas de función y calidad de vida26,27, o comparaban resultados clínicos con la escala de Harris o de dolor9,10.
La luxación es citada como una importante complicación tras ATC para fractura cervical del fémur8. Además de factores de riesgo comunes a todas las ATC, como la vía de abordaje y el tamaño de la cabeza28, en los pacientes con fractura la mayor predisposición a la luxación se ha atribuido29 a una relativa mayor laxitud de los tejidos periarticulares, un mayor rango de movilidad preoperatoria y un mayor riesgo de caídas. Recientes metaanálisis4 mostraban tasas de luxación en los pacientes con fractura del 0 al 20%, el doble que en la cirugía electiva11, pero se basaban en estudios con diferentes vías de acceso, modelos de prótesis y cirujanos. En nuestro estudio, hubo 3 luxaciones (4,2%) en los pacientes con fractura y ninguna en el grupo de coxartrosis, lo que consideramos clínicamente relevante, ya que la ausencia de significación estadística obtenida podría deberse al tamaño de los grupos estudiados. Otros estudios tampoco encuentran diferencias9 con tasas de luxación en pacientes con fractura3,25 del 3,5 al 7,5%, utilizando igual acceso que en nuestro estudio y prótesis similares. No obstante, la mayoría de estas luxaciones no precisaban revisión de los componentes9,10,25.
En nuestro estudio, aunque hubo una mayor tasa de revisiones en el grupo de pacientes con fractura (8,5%) que en el de coxartrosis (2,7%), la diferencia no era significativa, pero podría deberse al tamaño de las muestras. La supervivencia de la prótesis a 10 años, incluyendo causas asépticas y sépticas, fue menor en los pacientes con fractura (88,7%) que en las coxartrosis (96,1%), pero la diferencia no era significativa, al igual que refieren otros estudios comparativos9,11,12. Utilizando prótesis no cementadas25,28 se refieren también bajas tasas de revisión de los componentes en los pacientes con fractura. Por el contrario, estudios comparativos11 basados en registros de artroplastias refieren un riesgo de revisión en pacientes con fractura 1,6 veces mayor que en las coxartrosis, aunque esto podría deberse a la gran variabilidad de las muestras estudiadas.
En nuestro estudio, la estancia hospitalaria fue significativamente mayor en los pacientes con fractura, posiblemente debido al tiempo preoperatorio necesario para la preparación del paciente y al mayor número de complicaciones perioperatorias. Aunque los 2 grupos eran similares en las puntuaciones de la escala de la American Society of Anesthesiologists y las comorbilidades, los pacientes con fractura presentaron una mayor tasa de complicaciones médicas, pero estas no influyeron sobre la mortalidad, tal vez debido a la selección de nuestros pacientes. El único factor de riesgo de mortalidad a largo plazo fue el número de comorbilidades. Otro estudio30 observó que, además de la comorbilidad, la edad era un factor de riesgo de mortalidad tras ATC en pacientes con fractura, pero su serie era de pacientes con mayor edad media y no seleccionados. La mortalidad en los 2 primeros años posoperatorios, achacable a la fractura, aunque mayor en el grupo de fracturas, no era significativamente diferente entre grupos (5,2 vs. 2,6%), así como a los 10 años (10,5 vs. 6,5%), y las causas de muerte no estaban relacionadas con la prótesis. Otros estudios tampoco encontraron diferencias de mortalidad entre pacientes con fractura y cirugía electiva9,25. Algunos26 observaron una mortalidad en pacientes con fractura previamente sanos inferior a la nuestra, del 6% a 6 años.
El presente estudio tiene la fortaleza de su diseño prospectivo, pero también importantes debilidades. Una es la utilización de 2 modelos de prótesis, pero eran muy similares en diseño, y no se encontró que hubiera diferencias significativas respecto a los resultados. La otra es el tamaño de los grupos estudiados, que aunque mayores a los previamente publicados, obligan a que sus resultados sean tomados con precaución, en relación con las significaciones o no significaciones encontradas.
Con los datos disponibles, en nuestro estudio el diagnóstico de fractura cervical en pacientes previamente activos no parece influir en el resultado de la ATC. Pensamos que la ATC no cementada es un satisfactorio tratamiento para estos pacientes seleccionados, comparable a su utilización en cirugía electiva por artrosis primaria en términos de complicaciones, revisiones y supervivencia de la prótesis y del paciente. Serían necesarios más estudios, bien diseñados y a largo plazo, para contrastar estos resultados.
Nivel de evidenciaNivel de evidencia ii.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.