Hemos evaluado la exactitud con la que los médicos juzgan la capacidad cognitiva de los pacientes ancianos en el servicio de urgencias. En particular hemos evaluado la validez de la impresión subjetiva que el médico tiene sobre la cognición de sus pacientes (comparando su juicio clínico con el resultado del S-IQCODE, un test de cribado de deterioro cognitivo) y la validez de los datos de la historia clínica (comparando la información cognitiva contenida en la historia con el resultado del S-IQCODE).
Material y métodosEstudio transversal sobre 101 pacientes ancianos seleccionados al azar de entre aquellos que acudieron al servicio de urgencias, sus médicos y sus familiares-informadores. El estudio se llevó a cabo en 4 grandes hospitales universitarios entre julio y noviembre de 2003. El antecedente de deterioro cognitivo recogido en la historia fue comparado con el resultado del S-IQCODE, mediante el índice de concordancia Kappa (κ). Además la impresión que los médicos pudieran tener sobre la presencia de deterioro cognitivo en sus pacientes, también fue comparada con el S-IQCODE usando el coeficiente de concordancia κ. Cada paciente y su informador fueron emparejados con un solo médico. Se realizó un análisis multivariado para detectar factores asociados a la impresión del médico sobre la cognición de su paciente.
ResultadosLa concordancia entre la información sobre deterioro cognitivo contenida en la historia y los resultados del S-IQCODE fue de 0,47 (IC95%: 0,05–0,88). La concordancia entre la opinión del médico y el S-IQCODE fue de 0,26 (IC95%: 0,06–0,45). El análisis multivariado mostró que la impresión que el médico tenía de la situación cognitiva del paciente, estaba ligada a la impresión del médico sobre la situación funcional de su paciente, más que a ningún otro factor relacionado con la salud del paciente.
ConclusionesLa situación cognitiva de los pacientes ancianos no es bien evaluada por los médicos del servicio de urgencias.
We evaluated the accuracy of physician recognition of cognitive impairment in elderly patients in emergency departments (ED). In particular, we evaluated the accuracy of the subjective impression of the physician on patients' cognition (a comparison of the information obtained from the responsible physician with the S-IQCODE, a cognitive impairment screening test), and the accuracy of the medical records (a comparison of the information in the medical record with the S-IQCODE).
Material and methodsCross-sectional study on 101 elderly patients selected at random from those attending ED, their ED physicians, and family member-carer. The study was conducted in the ED of four tertiary university teaching hospitals in a city, from July through November 2003. Cognitive data shown in the patient's medical records were compared against the S-IQCODE obtained from the family member-carer, using the kappa (κ) concordance index. The physicians’ impressions on the patients’ cognitive status were also compared against the S-IQCODE results, using the kappa (κ) concordance index. Each patient and their family member-carer were paired with a single physician. A logistic regression model was constructed to identify factors associated with the physicians’ impressions of the patients’ cognitive capacity.
ResultsThe concordance between information on cognitive decline from medical records and the results of the S-IQCODE, was 0.47 (IC95%: 0.05–0.88). Concordance between the physicians’ impression on the presence of cognitive impairment, and the S-IQCODE obtained from family member-carer was 0.26 (IC95% 0.06–0.45). The multivariate analysis demonstrated that the functional status of patients, as perceived by the physicians, were the variable that better explained the physicians’ impressions of patient cognitive function.
ConclusionsThe cognitive status of elderly patients is not properly assessed by emergency department physicians.
Los ancianos presentan con frecuencia síndromes complejos más que una única enfermedad. En ellos, los procesos agudos pueden quedar enmascarados por síntomas de patologías comórbidas y los síntomas guía de una afección pueden no estar presentes o ser atípicos. Por ello, el modelo tradicional de asistencia en urgencias, que sirve para evaluar el riesgo vital que conlleva la enfermedad aguda en personas adultas, puede no funcionar bien en personas ancianas1–3.
Aproximadamente un tercio de los pacientes ancianos que ingresan en hospitales de agudos presentan afectación cognitiva, ya sea en forma de demencia o de delirium4. La presencia de delirium se ha asociado fuertemente a hospitalización prolongada, deterioro funcional, institucionalización al alta y mortalidad elevada5,6. Además, los cambios agudos en la capacidad cognitiva, son con frecuencia síntoma de enfermedades no cerebrales tales como infecciones o insuficiencias orgánicas. Por su parte, la presencia de deterioro cognitivo establecido influye en la forma de presentación de las enfermedades agudas, puede interferir en la evaluación de los pacientes e impactar en su ubicación al alta. Por todo ello, se recomienda la evaluación de la situación mental de los pacientes ancianos con enfermedad aguda o en situación de urgencia7.
Se han propuesto diversos instrumentos de cribado y medida para evaluar las funciones mentales de los pacientes ancianos que acuden al departamento de urgencias8–10. Sin embargo, los datos disponibles hasta el momento indican que la cognición de los pacientes ancianos no se evalúa de forma sistemática en los departamentos de urgencias, de manera que muchas alteraciones cognitivas son pasadas por alto, a pesar de la gran influencia que pueden tener en el manejo y pronóstico de los pacientes11.
Es conocido, por tanto, que el sistema de asistencia tradicional de los departamentos de urgencias es poco sensible para la detección de problemas cognitivos que no son siempre detectados por los médicos de urgencias. Sin embargo, nosotros hipotetizamos que esta falta de precisión diagnóstica puede afectar también a la especificidad o al valor predictivo positivo, de manera que algunas personas sin trastorno cognitivo podrían ser consideradas como afectas de deterioro cognitivo por los médicos de urgencias. Basamos esta hipótesis en que el diagnostico diferencial de las afecciones cognitivas en ocasiones es complejo y requiere una evaluación detenida. En situación de urgencias es plausible que algunas alteraciones cognitivas agudas y transitorias sean diagnosticadas de demencia o que esta sea confundida con dificultades para la comunicación, la audición o con trastornos afectivos como la depresión mayor.
Así como la falta de sensibilidad para el diagnostico de demencia implicaría no tener en cuenta esta patología en aspectos importantes de la asistencia al anciano, el diagnóstico por error de esta patología podría conllevar otros tipos de problemas, como la violación del principio de autonomía de los pacientes para tomar decisiones o su selección negativa para ciertas intervenciones médicas agresivas.
En este estudio pretendemos averiguar la frecuencia y validez con la que se documenta la existencia de deterioro cognitivo en las historias clínicas de urgencias, así como la validez que pueda tener el criterio de los médicos sobre la capacidad cognitiva de sus pacientes.
Material y métodosPoblación de estudioEste es un estudio transversal llevado a cabo entre julio y noviembre de 2003 en 4 grandes hospitales universitarios de Madrid con un área de referencia de 700.000 personas cada uno.
Este estudio incluyó 101 pacientes ancianos, sus médicos y sus familiares. Incluimos pacientes mayores de 79 años y pacientes entre 65–79 años, siempre que estos últimos tuvieran al menos 2 enfermedades crónicas. Con objeto de centrar el estudio en los ancianos con menor reserva funcional, los pacientes de menor edad, que no tenían comorbilidad, no participaron en este estudio.
Cada día del estudio, se enumeraban todos los pacientes de las salas de observación de urgencias y con ayuda de una tabla de números aleatorios, se seleccionaba un paciente y se procedía a comprobar si cumplía los criterios de inclusión, si no era así, se procedía a seleccionar otro caso al azar. Los días de estudio fueron elegidos en función de la disponibilidad de los encuestadores y se incluyeron tanto días laborales como festivos, aunque no en proporciones prefijadas. Se incluyeron en el estudio todos los ancianos que cumplían los criterios de inclusión arriba mencionados, excepto aquellos que no tenían un informador válido, no firmaron el consentimiento informado, no tenían historia clínica de urgencias o cuyo médico no cumplía los criterios expuestos abajo.
Una vez que el paciente había sido seleccionado, se ofreció participar en el estudio a uno de los médicos de urgencias, que se declaró responsable de ese paciente en el momento del estudio. Se escogió al médico de mayor rango disponible, excluyéndose a aquellos médicos con menos de un año de experiencia, o que hubieran participado anteriormente, en relación a otro paciente ya incluido en el estudio. Todos los médicos seleccionados consintieron participar, excepto uno que fue reemplazado por otro de igual rango.
Los médicos incluidos eran ciegos a los objetivos del estudio, sin embargo, no era difícil inferir los objetivos del estudio una vez acabada la entrevista con el encuestador. Hipotéticamente, el hecho de que los médicos se percatasen de los objetivos del estudio podría influir sus posteriores decisiones en el servicio de urgencias, por esta razón se permitió a cada médico participar en el estudio una sola vez, en relación con solo uno de sus pacientes.
Cinco encuestadores médicos se encargaron de recoger los datos. Aun cuando los encuestadores eran médicos con experiencia en el servicio de urgencias y por tanto, estaban familiarizados con la recogida de información en este ámbito, fueron sometidos a un programa de entrenamiento estructurado, antes de iniciarse el trabajo de campo.
Todos los datos fueron recogidos durante la visita del paciente al servicio de urgencias, una vez se había realizado la primera valoración por un médico y la historia clínica había sido escrita.
Medidas e intervencionesEn primer lugar se indagó la opinión del médico sobre la presencia de deterioro cognitivo en el paciente mediante un cuestionario que incluía la siguiente pregunta: «¿Cree Vd. que este paciente tenía deterioro cognitivo antes de este ingreso?» Se definió como deterioro cognitivo aquella alteración de suficiente entidad como para dar positivo en un test de cribado estándar. Si el médico no estaba seguro de si el paciente tenía o no deterioro cognitivo antes del ingreso, se le invitaba a dar su impresión subjetiva. Además, se preguntó a los médicos sobre la impresión que tenían a cerca de la situación funcional de sus pacientes, mediante la administración del índice de Katz para 6 actividades básicas de la vida diaria ([ABVD] baño, vestido, uso del retrete, transferencias de la cama a la silla, continencia y alimentación) y la pregunta de deambulación del índice de Barthel. Estos índices clasifican los pacientes como «dependientes» o «independientes» para cada ABVD, de acuerdo con las instrucciones de administración provistas por los autores12,13.
A continuación, los encuestadores revisaron la información disponible en la historia clínica de urgencias, anotando la enfermedad actual o en su defecto, el motivo de consulta, los antecedentes personales y los datos disponibles de deterioro cognitivo.
Por último, los encuestadores recogieron el estado cognitivo previo del paciente, mediante la administración a un miembro de la familia o a un informador del Spanish version of the informant questionnaire on cognitive decline in the elderly (S-IQCODE, ‘cuestionario del informador’) validado para población española14,15. Se explicó al familiar que debía reportar la situación cognitiva basal del paciente, entendiéndose como tal, aquella anterior a la descompensación que había ocasionado la asistencia a urgencias. La herramienta utilizada tiene una buena validez interna en la población general (α=0,95), una validez test-pretest aceptable (r=0,75)15 y una buena correlación diagnóstica con el Mini-Mental State Examination16, comportándose incluso mejor que éste en ocasiones, como han puesto de manifiesto diversos autores17,18; sus resultados son independientes de la inteligencia previa del paciente, el nivel de escolarización y la edad19. La sensibilidad de este test ha sido estimada entre 89–93,3%, en función de la versión utilizada y el punto de corte seleccionado, la especificidad del test varía entre 80–95%. Se considera que la versión española de 17 preguntas utilizada en este estudio tiene una sensibilidad del 86%, una especificidad del 92%, un valor predictivo positivo de 54% y un valor predictivo negativo de 91%.
Análisis estadísticoSe incluyeron en el análisis todos los pacientes que aceptaron participar en el estudio y a los médicos e informadores a los que se les comenzó a pasar el cuestionario, con independencia de si este se completó (n=101). En total 95 médicos y 95 informadores (95 pares) tenían datos completos.
Se midió la frecuencia de aparición de anotaciones en la historia clínica en referencia a la función cognitiva de los pacientes, así como la concordancia (k) entre la información cognitiva reflejada en la historia clínica y lo resultados del S-IQCODE. También se estudió la sensibilidad, especificidad, valor predictivo positivo y negativo de los datos de la historia, tomando como referencia los resultados del S-IQCODE.
Además se comparó la frecuencia de datos reportados en las historias de pacientes con deterioro cognitivo, en comparación con las historias de aquellos que no lo tenían, mediante el estadístico de Pearson chi cuadrado.
El resultado positivo o negativo del S-IQCODE, una vez desechados los pacientes con informadores no fiables a juicio de los investigadores, también se comparó con la impresión del médico de urgencias sobre la presencia de deterioro cognitivo del paciente mediante el índice de concordancia Kappa (κ).
Se estudió la validez de la opinión del médico (respecto a la presencia de deterioro cognitivo en su paciente), tomando como estándar de referencia el S-IQCODE. Con este fin se calculó la sensibilidad del juicio del médico, su especificidad y el valor predictivo positivo y negativo de su opinión.
Para identificar qué variables asociadas a la percepción que tenía el médico sobre la cognición de sus pacientes, construimos un modelo de regresión logística explicativo. Se testó la asociación significativa de las siguientes covariables con el resultado primario (deterioro cognitivo en opinión del médico): sexo del paciente, edad, nivel educativo, estado civil, comorbilidad, situación funcional (índice de Katz administrado a los familiares), situación funcional en opinión del médico (índice de Katz administrado a los médicos) y estado cognitivo reportado por los familiares (S-IQCODE). Las covariables con un valor p menor de 0,10 fueron testadas para inclusión en el modelo final. Usamos una técnica Backward stepwise para seleccionar las covariables finales.
Todos los datos fueron analizados mediante el paquete estadístico SPSS 11.0 (SPSS, Chicago, III).
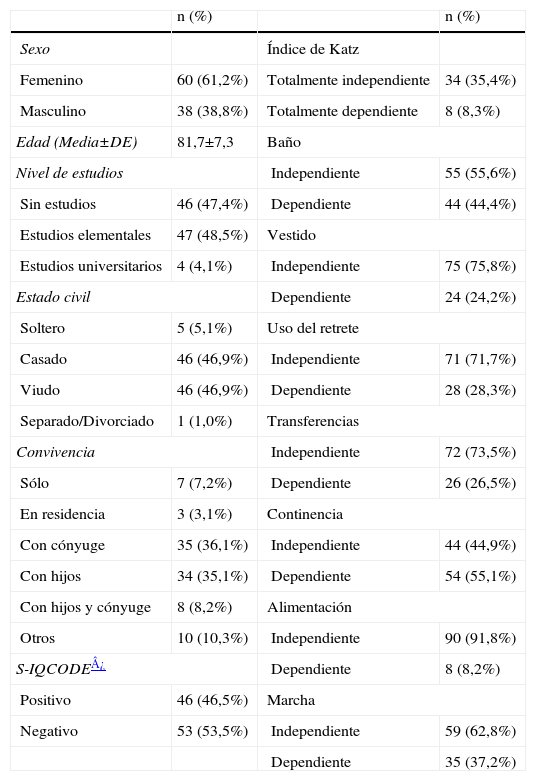
ResultadosCaracterísticas basales de los participantesLas características generales de los pacientes del estudio se resumen en la tabla 1. Todos los datos fueron obtenidos de informadores válidos.
Características sociodemográficas, cognitivas y funcionales de la muestra de pacientes (n=101)
| n (%) | n (%) | ||
| Sexo | Índice de Katz | ||
| Femenino | 60 (61,2%) | Totalmente independiente | 34 (35,4%) |
| Masculino | 38 (38,8%) | Totalmente dependiente | 8 (8,3%) |
| Edad (Media±DE) | 81,7±7,3 | Baño | |
| Nivel de estudios | Independiente | 55 (55,6%) | |
| Sin estudios | 46 (47,4%) | Dependiente | 44 (44,4%) |
| Estudios elementales | 47 (48,5%) | Vestido | |
| Estudios universitarios | 4 (4,1%) | Independiente | 75 (75,8%) |
| Estado civil | Dependiente | 24 (24,2%) | |
| Soltero | 5 (5,1%) | Uso del retrete | |
| Casado | 46 (46,9%) | Independiente | 71 (71,7%) |
| Viudo | 46 (46,9%) | Dependiente | 28 (28,3%) |
| Separado/Divorciado | 1 (1,0%) | Transferencias | |
| Convivencia | Independiente | 72 (73,5%) | |
| Sólo | 7 (7,2%) | Dependiente | 26 (26,5%) |
| En residencia | 3 (3,1%) | Continencia | |
| Con cónyuge | 35 (36,1%) | Independiente | 44 (44,9%) |
| Con hijos | 34 (35,1%) | Dependiente | 54 (55,1%) |
| Con hijos y cónyuge | 8 (8,2%) | Alimentación | |
| Otros | 10 (10,3%) | Independiente | 90 (91,8%) |
| S-IQCODE¿ | Dependiente | 8 (8,2%) | |
| Positivo | 46 (46,5%) | Marcha | |
| Negativo | 53 (53,5%) | Independiente | 59 (62,8%) |
| Dependiente | 35 (37,2%) | ||
La edad media de los médicos de urgencias fue de 30,9 (±5,2) años y el sexo predominante fue femenino (66%). Del total, 42,6% estaban especializados en medicina interna, 27,7% en medicina de familia y comunitaria y el resto procedían de diversas especialidades médicas (ninguno de los médicos entrevistados era geriatra). 35,4% de los médicos eran adjuntos y el resto eran residentes de 2.°–5.° año de formación.
Respecto a los familiares o informadores de los pacientes, 66% eran mujeres, su edad media fue de 56,1 (±12,6) años; el 64,4% eran hijos de los pacientes, 18,8% eran cónyuges y el 15,8% eran otros familiares, únicamente el 1% de los informadores no tenía relación de parentesco con los pacientes. En términos de escolaridad, el 10,2% de los familiares no tenían estudios, 68,4% tenían educación elemental y 21,4% estudios universitarios.
Historias clínicas de urgenciasNinguna historia clínica presentó una valoración cognitiva estructurada (un test de cribado de uso habitual). En 79 pacientes la historia no hacía ninguna referencia a la situación cognitiva premórbida. Esta falta de documentación fue más acusada entre los pacientes sin deterioro cognitivo según el S-IQCODE (90,4%), que entre aquellos que dieron positivo en este test de cribado (63%), siendo esta diferencia estadísticamente significativa.
La concordancia (k) entre el antecedente de deterioro cognitivo reflejado en las historias clínicas y los resultados del S-IQCODE administrado a familiares fue de 0,47 (IC95%: 0,05–0,88). La sensibilidad de la información de la historia clínica para la detección de deterioro cognitivo fue de 76,5% (IC95%: 52,7–90,4%), la especificidad fue 80% (IC95%: 37,6–96,4%), el valor predictivo positivo fue 92,9% (IC95%: 68,5–98,7%) y el valor predictivo negativo fue de 50% (IC95%: 21,5–78%).
Juicio clínico de los médicos de urgenciasLa concordancia (k) entre el S-IQCODE y el juicio de los clínicos sobre la presencia de deterioro cognitivo de sus pacientes fue de 0,26 (IC95%: 0,06–0,45%).
La sensibilidad del juicio clínico para el diagnóstico de deterioro cognitivo en sus pacientes fue de 53,3% (IC95%: 39,1–67,1%), la especificidad fue de 72,0% (IC95%: 58,3–82,5%), siendo el valor predictivo positivo del juicio clínico 63,2% (IC95%: 47,3–76,6%) y el valor predictivo negativo 63,2% (IC95%: 50,2–74,5%).
De los 50 pacientes con los datos del cuestionario completos y sin deterioro cognitivo, 14 (28%) fueron juzgadas como portadoras de alteraciones cognitivas por sus médicos. De las 45 personas con datos completos y con deterioro cognitivo, 21 (46,7%) fueron consideradas sanas por su médico.
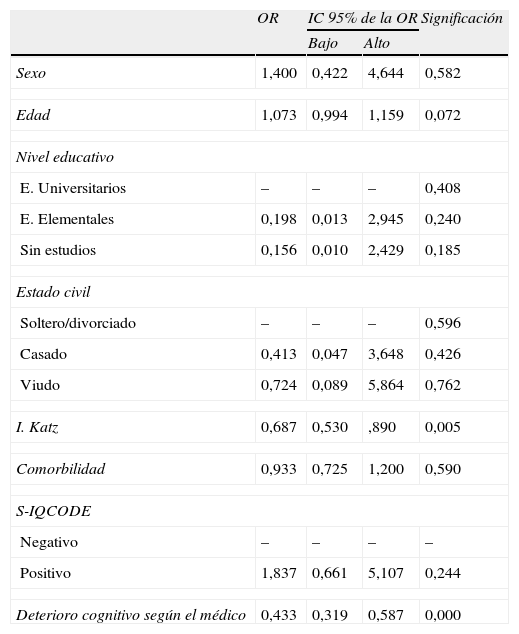
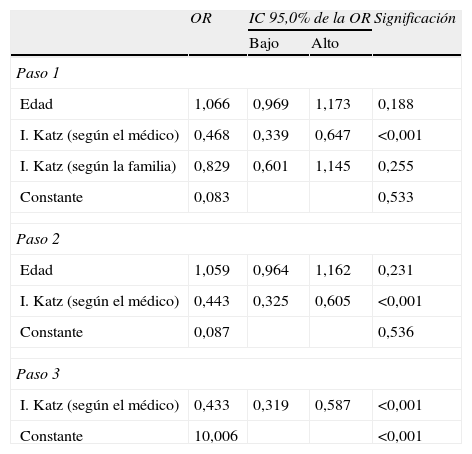
Se hizo un análisis bivariado para buscar factores asociados al juicio que los médicos tenían sobre la cognición de sus pacientes y que por tanto, pudieran influir en este criterio del médico. Ninguno de los factores sociodemográficos o de salud que fueron estudiados resultó asociado de manera estadísticamente significativa al criterio médico (tabla 2). En cambio, la impresión subjetiva que el médico tenía de la capacidad funcional para ABVD del paciente sí se asoció al criterio del propio médico sobre la presencia de deterioro cognitivo. El modelo de regresión logística que se construyó confirmó que el criterio médico solo mostraba asociación relevante con el criterio médico sobre la capacidad funcional, sin apreciarse influencia de factores de salud o sociodemográficos (tabla 3).
Análisis de covariables para el modelo de regresión logística
| OR | IC 95% de la OR | Significación | ||
| Bajo | Alto | |||
| Sexo | 1,400 | 0,422 | 4,644 | 0,582 |
| Edad | 1,073 | 0,994 | 1,159 | 0,072 |
| Nivel educativo | ||||
| E. Universitarios | – | – | – | 0,408 |
| E. Elementales | 0,198 | 0,013 | 2,945 | 0,240 |
| Sin estudios | 0,156 | 0,010 | 2,429 | 0,185 |
| Estado civil | ||||
| Soltero/divorciado | – | – | – | 0,596 |
| Casado | 0,413 | 0,047 | 3,648 | 0,426 |
| Viudo | 0,724 | 0,089 | 5,864 | 0,762 |
| I. Katz | 0,687 | 0,530 | ,890 | 0,005 |
| Comorbilidad | 0,933 | 0,725 | 1,200 | 0,590 |
| S-IQCODE | ||||
| Negativo | – | – | – | – |
| Positivo | 1,837 | 0,661 | 5,107 | 0,244 |
| Deterioro cognitivo según el médico | 0,433 | 0,319 | 0,587 | 0,000 |
Modelo multivariado de regresión logística para identificar variables asociadas a la estimación que el médico hace de la cognición de sus pacientes
| OR | IC 95,0% de la OR | Significación | ||
| Bajo | Alto | |||
| Paso 1 | ||||
| Edad | 1,066 | 0,969 | 1,173 | 0,188 |
| I. Katz (según el médico) | 0,468 | 0,339 | 0,647 | <0,001 |
| I. Katz (según la familia) | 0,829 | 0,601 | 1,145 | 0,255 |
| Constante | 0,083 | 0,533 | ||
| Paso 2 | ||||
| Edad | 1,059 | 0,964 | 1,162 | 0,231 |
| I. Katz (según el médico) | 0,443 | 0,325 | 0,605 | <0,001 |
| Constante | 0,087 | 0,536 | ||
| Paso 3 | ||||
| I. Katz (según el médico) | 0,433 | 0,319 | 0,587 | <0,001 |
| Constante | 10,006 | <0,001 | ||
En nuestra muestra de historias clínicas de los departamentos de urgencias, se ha encontrado que la situación cognitiva de los pacientes ancianos es documentada por escrito en muy pocos casos. Aparecen con más frecuencia datos relativos a la cognición en la historia clínica de pacientes que tienen deterioro cognitivo, pero incluso en ellos, el registro de este trastorno se efectúa en menos de la mitad de las ocasiones. Sin embargo, los datos de validez del contenido registrado en las historias clínicas muestran una sensibilidad y especificidad aceptables y un acuerdo moderado con el test de referencia (S-IQCODE), lo cual parece indicar que la escasa información relativa a la cognición que aparece registrada en las historias clínicas, es aceptablemente fiable en nuestra muestra. Este dato en cambio, parece poco generalizable, dado el escaso número de historias con datos relativos a la cognición del paciente, que encontramos en esta muestra.
Esta escasez de documentación de alteraciones cognitivas en el servicio de urgencias ha sido reportada previamente en otros países. Hustey encontró que solo el 28% de personas con algún tipo de deterioro cognitivo (en su estudio se incluyó la presencia de delirium) tenía algún dato al respecto en la historia clínica de urgencias11.
El acuerdo entre los médicos y el S-IQCODE fue claramente bajo, lo que sugiere que los médicos no conocen bien la situación cognitiva de sus pacientes. Los datos de sensibilidad de nuestra muestra indican que aproximadamente la mitad de los casos de deterioro cognitivo pasan por alto a los médicos de urgencias, mientras que el valor predictivo positivo igualmente bajo, indica que casi 4/10 juicios de deterioro cognitivo son erróneos. Ello quiere decir que el médico cree que varios de sus «pacientes sanos» tienen deterioro cognitivo.
En total, en casi la mitad de personas con deterioro cognitivo este problema no fue detectado por sus médicos. Lo cual puede impactar en la calidad de provisión de cuidados en urgencias y durante el ingreso hospitalario, así como en la atención postalta, que requeriría un estudio y manejo adecuado de las alteraciones mentales existentes. La falta de reconocimiento del deterioro cognitivo por los médicos de urgencias y la escasez de actuaciones encaminadas a la atención de esta patología en urgencias, también ha sido reportada con anterioridad11,20.
En nuestro estudio, aproximadamente 1/3 ancianos sin deterioro cognitivo previo, fue erróneamente clasificado por los médicos, que consideraron que sí tenía deterioro cognitivo. Este dato novedoso nos parece de crucial importancia, pues la clasificación errónea de la cognición de los pacientes, cuando se produce en esta dirección, puede tener graves consecuencias. Estas personas «mal clasificadas» no presentaban ninguna alteración mental o bien presentan alteraciones mentales no cognitivas (afasia, depresión…) o cuadros de deterioro cognitivo agudo (delirium). El hecho de confundir cualquiera de estas situaciones con el deterioro cognitivo crónico puede conducir a ignorar otros procesos potencialmente peligrosos para el paciente. Además, el diagnóstico erróneo de deterioro cognitivo (agudo o crónico) puede conducir a una violación del principio de autonomía de los pacientes, negándoles la oportunidad de tomar decisiones y participar en el proceso terapéutico. Por último, la creencia de los médicos en que su paciente tiene deterioro cognitivo crónico, puede influir en sus decisiones, incluso conduciendo a limitaciones inapropiadas del esfuerzo terapéutico. Por todas estas razones, es recomendable una adecuada valoración geriátrica en los servicios de urgencias, donde podría ser de gran ayuda la intervención sistemática de médicos geriatras, que no solo facilitarían la correcta evaluación de los pacientes ancianos, sino que posiblemente además, contribuirían a la formación en este campo específico del resto de profesionales que trabajan en los servicios de urgencias.
Dada la imprecisión del juicio de los clínicos sobre la cognición de sus pacientes, se estudiaron otras variables relacionadas con el paciente, recogidas en este trabajo y que pudieran estar influyendo el juicio de los clínicos: edad, nivel sociocultural, comorbilidad, situación funcional, etc. Sin embargo, no fue posible encontrar ninguna asociación relevante entre las características del paciente y el juicio de los clínicos, ni siquiera y esto es muy llamativo, entre la cognición real del paciente, medida por el S-IQCODE, y la estimación sobre la cognición que habían formulado los médicos. Sin embargo, en este análisis se detectó que la impresión que el médico tenía de la cognición de sus pacientes estaba ligada a la impresión que el médico tenía de su autonomía para ABVD, lo cual parece tener sentido. Aunque como se ha demostrado anteriormente, la impresión que los médicos tienen de la situación funcional de sus pacientes tampoco es acertada21.
Aunque los médicos participantes eran ciegos a los objetivos del estudio, tras la administración del cuestionario, pudieron percibir la intención del estudio, prestando por tanto mayor atención a la evaluación cognitiva de los sucesivos pacientes que atendieran tras la entrevista y mejorando entonces la precisión de su diagnóstico (efecto Hawthorne)22. Por esta razón, el estudio se realizó sobre parejas únicas «paciente-médico», lo que quiere decir todos los médicos participaron una sola vez en relación a un único paciente, evitando así su aprendizaje para futuros casos.
No fue factible utilizar encuestadores diferentes para recoger los datos de los médicos y de los familiares del paciente, por tanto, los encuestadores no eran ciegos a las respuestas de médicos y familiares, con lo que en teoría se podría producir un sesgo «del observador», o lo que es lo mismo, la influencia del encuestador sobre las respuestas de los médicos23. Sin embargo, se tomaron medidas para evitar este sesgo, que consistieron en la imposición al encuestador de un estricto orden de recogida de datos, de manera que el encuestador solo administró los tests de referencia, cuando ya había completado la entrevista con el médico, por lo que era imposible que el resultado de estos test pudiera influir la respuesta de los médicos.
Una limitación de nuestro estudio es el escaso número de pacientes enrolados, que puede suponer problemas de precisión y generabilidad. Sin embargo, las conclusiones principales del estudio no hacen referencia a los pacientes, sino a la validez del criterio de sus médicos. Los médicos incluidos en la muestra fueron 101, lo que supone una importante proporción del total de médicos de urgencias existentes en los 4 hospitales estudiados, llegándose incluso en algún caso a incluir a todos los médicos del servicio de urgencias que cumplían con los criterios de elegilibidad.
Por otro lado, se excluyeron de este estudio los pacientes que acudieron al departamento de urgencias sin un informador fiable, al que se pudiera administrar el S-IQCODE. Ello supone que no se ha medido el conocimiento que los médicos tienen sobre el estado cognitivo de los pacientes que acudieron sin informador fiable. Sin embargo, no es esperable que el conocimiento de los médicos sobre la cognición de este tipo de pacientes sea mejor que el reportado en este estudio.
Una proporción de los médicos implicados en el estudio estaban realizando su formación especializada. Puede por tanto pensarse que no tenían los conocimientos técnicos necesarios para diagnosticar adecuadamente cuadros de deterioro cognitivo en urgencias24. A pesar de ello, preferimos incluir a los especialistas en formación (a partir de su segundo año de residencia) porque ellos están encargados de una gran proporción de la carga de cuidados en la urgencia y de hecho, en los centros incluidos en este estudio, toman decisiones de manera autónoma. Por tanto, la exclusión de estos médicos habría causado un sesgo de selección, resultando el estudio sobre una muestra que no representa la realidad asistencial de los hospitales seleccionados. No obstante, es evidente que nuestros resultados no pueden ser extrapolables a aquellos hospitales que no tienen residentes en formación en sus servicios de urgencias.
En definitiva, en este artículo hemos puesto de manifiesto que la situación cognitiva de los ancianos que acuden al servicio de urgencias no se registra en la historia clínica en la mayoría de los casos y además, no es bien conocida por los médicos encargados de la atención de los pacientes. Esta falta de conocimiento por parte de los médicos de urgencias se traduce tanto en un «exceso de diagnóstico» de deterioro cognitivo en algunos pacientes que no lo tenían antes del ingreso, como en una falta de detección de deterioro cognitivo en otros. Ambas situaciones pueden suponer un riesgo para la salud del paciente anciano y por ello, consideramos que deben aplicarse medidas para mejorar el panorama asistencial descrito en este estudio. La escasa documentación de la situación cognitiva en la historia clínica pone de manifiesto la necesidad de ampliar la formación en geriatría de los médicos de urgencias, así como la potencial utilidad de la implantación de test breves de cribado de deterioro cognitivo en estos servicios, si bien la mera indagación del antecedente de deterioro cognitivo de forma sistemática durante la anamnesis, podría suponer un buen punto de partida.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos manifestar nuestro agradecimiento a Concepción Jiménez Rojas por su ayuda en la provisión de bibliografía inicial y a Ainhoa Esteve Arrien, Cristina Horrillo García y Sebastián Martín Balbuena por su inestimable labor en la recogida de datos de este estudio.