La concepción de la esquizofrenia como una enfermedad incapacitante e indefectiblemente progresiva está en proceso de revisión gracias a las evidencias acumuladas en estudios de seguimiento a largo plazo. Los avances en el tratamiento, por otro lado, permiten mejorías funcionales contrastadas en algunos pacientes. Todo ello está provocando un aumento de las expectativas terapéuticas, orientadas hacia la recuperación funcional. Aunque la formulación de unos criterios de remisión consensuados y válidos ha sido un paso importante en la definición de los objetivos del tratamiento y en la conceptualización de la recuperación, los conceptos de remisión y recuperación aún se utilizan poco en el contexto de la práctica clínica habitual. En el presente artículo se incluye una revisión breve de estos conceptos, y se presentan los resultados de dos estudios observacionales europeos que aportan datos empíricos que permiten conocer cuál es la situación real de los pacientes ambulatorios con esquizofrenia en términos de remisión sintomática y, adicionalmente, avanzar en la conceptualización de la recuperación, lo que contribuye al desarrollo de unos criterios de definición clínicos y de investigación. Según estos resultados, la remisión de síntomas es un objetivo terapéutico realista en un número significativo de pacientes y presenta una estabilidad considerable en el tiempo; por su parte, las definiciones de recuperación deben incluir aspectos funcionales y subjetivos. En conclusión, la remisión es un concepto viable y clínicamente válido, y que favorece notablemente la mejoría funcional; mientras, el concepto de recuperación aún está en proceso de definición.
The traditional view of schizophrenia as a disabling and irremediably progressive disease is being reconsidered because of the evidences arising from long-term follow-up studies. On the other hand, recent advances of therapies have yielded significant functional improvements for some patients. Together, these facts are serving to raise treatment prospects, placing the focus on functional recovery. Although the availability of a valid set of consensus remission criteria has been an important step toward the definition of therapeutic objectives and the conceptualization of recovery, remission and recovery still are rare concepts in the setting of routine clinical practice. The present article includes a brief review of these concepts, and presents the results from two observational European studies that provide empirical data about the actual situation of ambulatory patients with schizophrenia in terms of symptomatic remission, and that help in advancing the conceptualization of recovery, contributing to the development of clinical and research definitional criteria. Such results indicate that remission of symptoms constitutes a realistic therapeutic goal in a number of patients, with a considerable temporal stability; on the other hand, recovery definitions should include functional and subjective dimensions. In conclusion, remission is a tenable and clinically valid concept, with a significant contribution to functional improvement. Meanwhile, the recovery construct still requires substantial development.
Tradicionalmente, los conceptos de remisión y recuperación, entendidos como la desaparición de las manifestaciones de la enfermedad y la rehabilitación sociolaboral de los pacientes, se han empleado en afecciones crónicas no psiquiátricas para definir los objetivos del tratamiento. En el ámbito de la psiquiatría, la aplicación exitosa de estos conceptos al tratamiento de los trastornos afectivos y de ansiedad ha representado un salto cualitativo en su manejo clínico, y ha estimulado también su aplicación en el área de los trastornos psicóticos.
Aunque el carácter y el curso de los trastornos psicóticos, en general, y de la esquizofrenia, en particular, difieren de los de los trastornos afectivos, en la última década se han logrado avances sustanciales, tanto en el establecimiento de la validez del concepto de remisión sintomática, como en la elaboración de un marco conceptual sobre la recuperación funcional de los pacientes con esquizofrenia. Si a esto añadimos el desarrollo de nuevos fármacos y modalidades de servicios psicosociales, podemos entender el optimismo terapéutico y la actitud más ambiciosa en cuanto a los objetivos del tratamiento de los últimos años. Como es natural, esto ha concitado sumo interés, no sólo en ámbitos clínicos y de investigación, sino también ha trascendido al conjunto de los pacientes y sus familiares, y más allá, al de la administración sanitaria que regula y planifica la asistencia, lo cual ha propiciado la aparición de intervenciones y modelos orientados a la rehabilitación y la reintegración social y laboral de estos pacientes.
En este marco se inscriben los estudios ESFERA (Estudio epidemiológico para evaluar la remisión de los síntomas y el funcionamiento social y laboral en pacientes ambulatorios con esquizofrenia) y SOHO (Schizophrenia Outpatients Health Outcomes), realizados en el ámbito europeo, en los que se investigaron los resultados clínicos de estos pacientes durante 1 y 3 años, respectivamente. Con este artículo pretendemos realizar una reflexión sobre el empleo de los conceptos de remisión y recuperación en la definición de los objetivos terapéuticos de la esquizofrenia, e ilustrarla con las adaptaciones que se hicieron de éstos y los resultados obtenidos en los dos estudios recientes que acabamos de mencionar1–4, en cuya concepción contribuyeron los autores. Puesto que cada uno de estos dos estudios aporta información complementaria, en este artículo hemos querido comentar las consecuencias de sus resultados en conjunto, lo cual no resultó posible en las publicaciones separadas que se hicieron de cada uno de ellos.
Perspectiva históricaAunque ya el propio Kraepelin observó remisiones espontáneas en algunos pacientes, en su descripción inicial de la esquizofrenia presentó una enfermedad crónica e indefectiblemente progresiva en la mayoría de los casos5. Si bien la definición posterior del constructo de esquizofrenia preconizado por Bleuler6,7 se hizo desde una perspectiva dinámica y, ya antes de la aparición de los fármacos antipsicóticos, se defendía la hipótesis de la heterogeneidad del curso de esta enfermedad, aquella concepción inicial dominó la nosología de la esquizofrenia durante los primeros dos tercios del siglo xx8. Ello tuvo importantes consecuencias prácticas, que incluyeron la resignación de los clínicos, los pacientes y las familias ante un deterioro mental y social inevitable, la estigmatización grave, y la falta de ambición en la definición de los objetivos terapéuticos.
Varios estudios epidemiológicos prospectivos de larga duración realizados durante las pasadas décadas mostraron, por el contrario, que el restablecimiento sintomático y social es posible en una proporción considerable de pacientes, transcurridas varias décadas desde su hospitalización inicial9–15; si bien estos resultados deben interpretarse teniendo en cuenta sus limitaciones, debidas a la heterogeneidad de estas investigaciones en cuanto a las poblaciones estudiadas y los criterios de definición de resultados empleados. Más recientemente, la maleabilidad del curso de la esquizofrenia quedó reflejada en el modelo de tres fases recogido en las directrices terapéuticas de la American Psychiatric Association, que contempla la transición de los pacientes entre las fases agudas y estables, con períodos de remisión completa o parcial16.
Las expectativas terapéuticas se han visto reforzadas con la llegada de los antipsicóticos de segunda generación y la implantación generalizada de intervenciones psicosociales. Por todo ello, la remisión mantenida de los síntomas constituye el punto de partida para lograr mejorías funcionales17. De este modo, nos encontramos ante un paradigma de tres resultados terapéuticos jerarquizados18: a) la respuesta, entendida como el control de los síntomas y la prevención de recaídas; b) la remisión, caracterizada por la desaparición palmaria y mantenida de los signos y síntomas, y c) la recuperación, objetivo que pretende el logro de la autonomía funcional y social de los pacientes.
Los conceptos de remisión y recuperación en la esquizofreniaAntecedentes: criterios de remisión en los trastornos afectivos y de ansiedadA imagen de las definiciones empleadas en enfermedades no psiquiátricas, en las que un estado residual «no mensurable» de la enfermedad puede permitir la recuperación funcional del paciente, la remisión en los trastornos afectivos se conceptualizó no como la ausencia total de síntomas depresivos, sino como la presencia de síntomas de intensidad mínima capaces, a lo sumo, de producir una interferencia funcional leve19. El empleo de estos criterios de remisión resultó ser válido en posteriores estudios prospectivos, demostrando su relevancia de criterio frente a los conceptos clásicos de respuesta clínica y estabilidad, y su valor para establecer un pronóstico20–22. Este éxito llevó a la realización de aproximaciones similares para los trastornos de angustia, el trastorno de ansiedad generalizada y los trastornos de la conducta alimentaria.
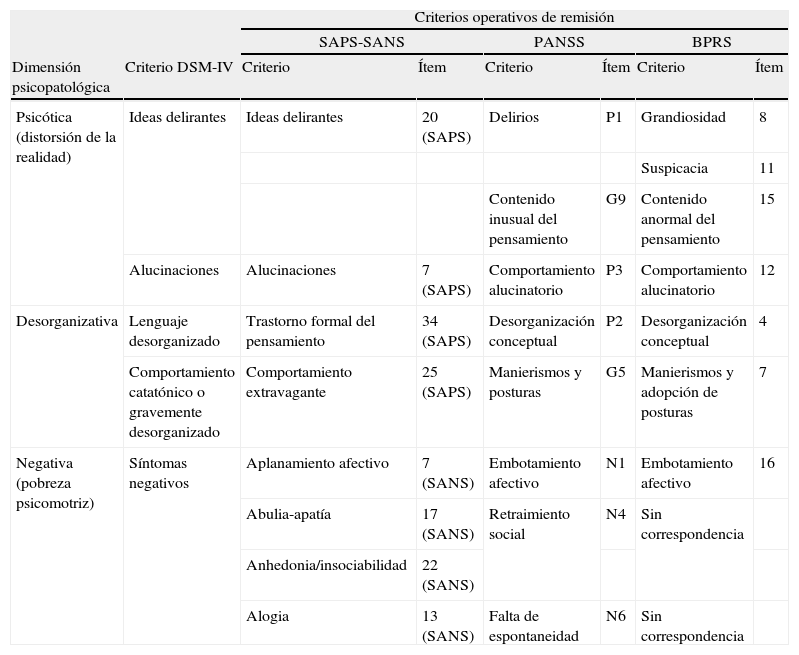
Desarrollo de los criterios de remisión en la esquizofreniaEl aumento de las expectativas terapéuticas, unido al papel relevante concedido a la remisión para la definición de los resultados terapéuticos en psiquiatría, plantearon la necesidad de disponer de una definición estandarizada de ésta para la esquizofrenia. Con este objetivo, en 2003 se estableció el Grupo de Trabajo para la Remisión en Esquizofrenia, liderado por Andreasen, que culminó sus actividades con la publicación en 2005 de unos criterios operativos basados en la consecución de unos niveles mínimos de intensidad de síntomas mantenidos en el tiempo23. Además, esta definición incorpora un postulado novedoso que permite la aproximación dimensional a la evaluación clínica de la enfermedad, proponiendo agrupaciones de los síntomas, en contraste con la aproximación categórica aún vigente en la clasificación del Diagnostic and Statistical Manual of Mental Disorders (DSM), que implica la agrupación de los pacientes. Las tres dimensiones consideradas —negativa, desorganizada-ejecutiva y psicótica— representan componentes relacionados, aunque diferenciables, en la presentación clínica de la esquizofrenia; abarcan los criterios diagnósticos, y subrayan el papel central de los síntomas negativos, afectivos y cognitivos. En la actualidad, esta última cuestión es una de las novedades en el campo de la esquizofrenia, debido a la preponderancia que tradicionalmente se concedió a los síntomas psicóticos desde el constructo de demencia precoz kraepeliniano24. Al situar a estos últimos como una dimensión más, resulta posible esperar buenos resultados terapéuticos sin necesidad de lograr saltos cualitativos en el estado de los pacientes25, con lo que así se establece un paralelismo con el concepto de remisión en los trastornos afectivos en cuanto al continuo de síntomas con la experiencia vital normal.
Los criterios propuestos de remisión permiten el uso de cualquiera de las escalas frecuentemente empleadas para la evaluación de los síntomas de la esquizofrenia: las escalas para la valoración de los síntomas positivos (SAPS) y negativos (SANS), la escala para la evaluación del síndrome positivo y negativo (PANSS), o la escala para la valoración psiquiátrica breve (BPRS). Una selección de ítems en cualquiera de las tres opciones refleja las tres dimensiones mencionadas, así como los cinco criterios diagnósticos incluidos en el DSM-IV (tabla 1). Como la remisión implica una contribución independiente de las tres dimensiones, los criterios requieren que la puntuación sea leve o inferior (≤ 3 en el caso de la PANSS o la BPRS o ≤ 2 en el caso de la SAPS-SANS) en todos los ítems seleccionados simultáneamente. Además, se exige que este nivel mínimo de síntomas se mantenga al menos durante 6 meses para la consecución de la remisión23.
Criterios operativos de remisión en esquizofrenia propuestos por el Grupo de Trabajo para la Remisión en Esquizofrenia con su correspondencia y relación con los constructos previos de las dimensiones fisiopatológicas y los criterios DSM-IV de esquizofrenia
| Criterios operativos de remisión | |||||||
| SAPS-SANS | PANSS | BPRS | |||||
| Dimensión psicopatológica | Criterio DSM-IV | Criterio | Ítem | Criterio | Ítem | Criterio | Ítem |
| Psicótica (distorsión de la realidad) | Ideas delirantes | Ideas delirantes | 20 (SAPS) | Delirios | P1 | Grandiosidad | 8 |
| Suspicacia | 11 | ||||||
| Contenido inusual del pensamiento | G9 | Contenido anormal del pensamiento | 15 | ||||
| Alucinaciones | Alucinaciones | 7 (SAPS) | Comportamiento alucinatorio | P3 | Comportamiento alucinatorio | 12 | |
| Desorganizativa | Lenguaje desorganizado | Trastorno formal del pensamiento | 34 (SAPS) | Desorganización conceptual | P2 | Desorganización conceptual | 4 |
| Comportamiento catatónico o gravemente desorganizado | Comportamiento extravagante | 25 (SAPS) | Manierismos y posturas | G5 | Manierismos y adopción de posturas | 7 | |
| Negativa (pobreza psicomotriz) | Síntomas negativos | Aplanamiento afectivo | 7 (SANS) | Embotamiento afectivo | N1 | Embotamiento afectivo | 16 |
| Abulia-apatía | 17 (SANS) | Retraimiento social | N4 | Sin correspondencia | |||
| Anhedonia/insociabilidad | 22 (SANS) | ||||||
| Alogia | 13 (SANS) | Falta de espontaneidad | N6 | Sin correspondencia | |||
Adaptado de Andreasen NC y col.23, empleando los términos adoptados en la edición española de la cuarta edición revisada del Diagnostic and Statistical Manual of Mental Disorders (DSM-IV-TR) y en las versiones validadas de las escalas para su uso en España. SAPS: escala para la evaluación de los síntomas positivos, SANS: escala para la evaluación de los síntomas negativos, PANSS: escala para la evaluación de los síntomas positivos y negativos, BPRS: escala para la valoración psiquiátrica breve.
La formulación de los criterios de remisión ha constituido un hecho de suma importancia, puesto que es en realidad la primera definición formal y normalizada de un objetivo terapéutico en la esquizofrenia. Su publicación supuso un revulsivo para la investigación clínica, de tal manera que estudios muy recientes han revelado que esta definición operativa de remisión es una medida más rigurosa que la estabilidad clínica26–30, que se asocia con mejoras significativas funcionales31–33 y cognitivas34, y que goza de buena validez predictiva sobre la psicopatología35.
La validación exitosa de estos criterios de remisión ha estimulado la incorporación de este concepto a los objetivos terapéuticos a largo plazo de la esquizofrenia. La remisión es una meta ambiciosa, pero realista, y puede ayudar a controlar el progreso del proceso terapéutico, lo que a su vez tiene repercusiones positivas para los pacientes, sus familias y los clínicos36. Sin embargo, estos criterios se circunscriben a tres dimensiones de la psicopatología (negativa, desorganización y positiva), y no contemplan otros componentes de la enfermedad que son determinantes para un funcionamiento psicosocial adecuado18.
Desarrollo conceptual de los criterios de recuperación en esquizofreniaTambién en analogía con el modelo de resultados en dos fases empleado en los trastornos afectivos y de ansiedad, la definición de remisión excluye los resultados funcionales y cognitivos, y considera que la primera es la base para la consecución de los segundos. Este principio está guiando actualmente el desarrollo del concepto de recuperación.
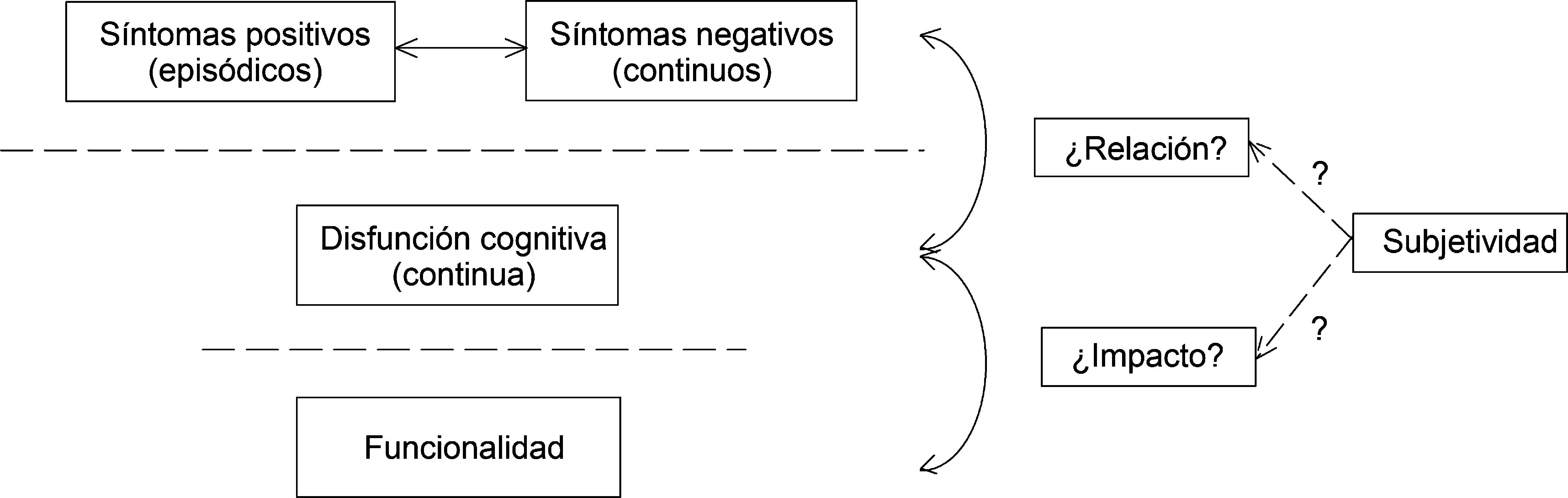
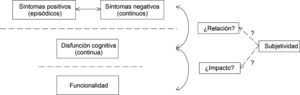
Los estudios disponibles en la bibliografía aportan datos sobre el aún escaso conocimiento del curso a largo plazo de los resultados funcionales y psicosociales en pacientes con esquizofrenia, y de su relación con los cambios en los patrones y la gravedad de los síntomas17,37 (ver la figura 1 y el texto explicativo acompañante).
Complejo de relaciones entre los síntomas, cognición y funcionalidad en la esquizofrenia. El desarrollo del concepto de recuperación será posible con la ampliación de los conocimientos sobre la disfunción cognitiva y psicosocial de los pacientes en relación con los síntomas nucleares de la enfermedad. El conocimiento de los resultados a largo plazo de las intervenciones terapéuticas sobre estas disfunciones y su relación con los cambios en los patrones y la gravedad de los síntomas es aún escaso. La relación entre los síntomas psicóticos y negativos, de naturaleza episódica y continua, respectivamente, con los síntomas cognitivos, también de naturaleza continua, y la repercusión de todos ellos sobre la funcionalidad está aún por discernir. En estas relaciones son muy importantes, asimismo, los elementos personales subjetivos de los pacientes, que se refieren a estados mentales mal definidos, como la esperanza, el crecimiento personal o el ánimo, que plantean, por su parte, cuestiones relevantes que deben ser atendidas, como el grado en que son precedentes o consecuencias de la recuperación, y la mejor manera de alcanzarlos en cada individuo.
Los estudios epidemiológicos ya mencionados emplearon definiciones de recuperación convergentes en un nivel funcional adecuado o normativo, junto con otros aspectos más variables, como las relaciones sociales o la independencia38. Sin embargo, todos ellos adolecieron de una escasa atención a la capacidad de los pacientes para enfrentar los desafíos de la vida diaria18,39. Hoy sabemos que esta capacidad tiene condicionantes internos (síntomas afectivos, déficits cognitivos) y externos (recursos de reinserción sociolaboral, etc.) que han de ser tenidos en cuenta e incorporados en las definiciones de recuperación40.
Aún carecemos de una traducción adecuada del constructo de recuperación en un concepto mensurable apto para la investigación clínica37,39. Las medidas sobre los resultados funcionales disponibles en la actualidad no abarcan todos los dominios relevantes y sus propiedades psicométricas no están demostradas41, por lo que es necesario el desarrollo de nuevas medidas centradas en conductas fácilmente observables, con adecuada validez psicométrica, que cubran todo el espectro de dominios relevantes, y que sean sensibles al deterioro funcional de los pacientes con esquizofrenia (y a sus condicionantes antes mencionados)41. Por otra parte, debido al impacto biográfico y subjetivo de la esquizofrenia, y a la influencia que los cambios cognitivos pueden tener en la experiencia subjetiva de los pacientes, es asimismo necesario que estas medidas puedan capturar la influencia de elementos fenomenológicos subjetivos sobre los resultados funcionales42.
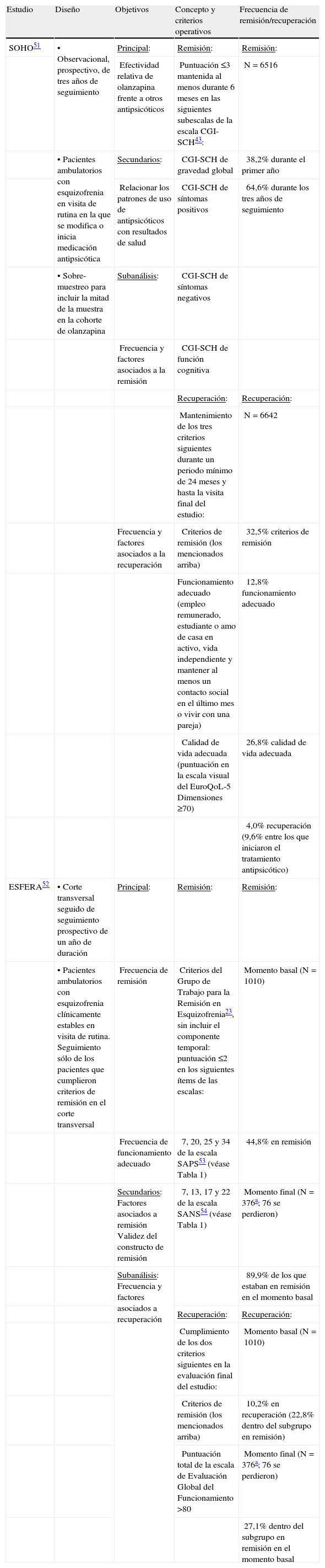
Remisión y recuperación en los estudios SOHO y ESFERADiseño y definicionesLos estudios SOHO y ESFERA, financiados por Lilly Clinical Research Laboratories, se concibieron para evaluar de forma observacional los resultados clínicos obtenidos en pacientes ambulatorios con esquizofrenia y relacionarlos con variables sociodemográficas y clínicas. A diferencia del estudio ESFERA, el protocolo original del estudio SOHO no preveía la evaluación de la remisión y la recuperación; sin embargo, debido a la complementariedad de sus diseños (tabla 2), y a la oportunidad que brindaron para evaluar el desempeño de los pacientes tratados en la práctica clínica, se propusieron y aplicaron, a posteriori, definiciones operativas a los datos, con el fin de obtener resultados empíricos para la evaluación de estos conceptos. La aplicación de los criterios de remisión consensuados y las definiciones de recuperación empleadas se adaptaron a las características de diseño y a los instrumentos empleados en cada estudio (tabla 2). Así, la escala de impresión clínica global para la esquizofrenia (CGI-SCH), satisfactoriamente validada frente a la formulación de los criterios de remisión basados en la PANSS43, se empleó en lugar de esta última en el SOHO; y en el estudio ESFERA, dado el carácter transversal de la primera parte, no se consideró el período mínimo de 6 meses (componente temporal) de los criterios de remisión. Por otra parte, gracias al largo seguimiento del estudio SOHO (3 años), se confeccionó una definición exhaustiva y estricta de recuperación en la que se procuró reflejar los ingredientes mencionados en el apartado anterior (remisión y funcionamiento adecuado, junto con el ambicioso requisito de una buena calidad de vida18) (tabla 2). En el estudio ESFERA se siguió una aproximación holística para definir la recuperación como un nivel óptimo de funcionamiento psicosocial a partir de la remisión de los síntomas. Se empleó un punto de corte de > 80 puntos en la escala de Evaluación Global del Funcionamiento (EGF, tabla 2), siguiendo la noción recientemente propuesta de remisión funcional basada en el logro de valores mínimos en una combinación de varios dominios funcionales44.
Diseño, objetivos y resultados de interés de los estudios SOHO y ESFERA
| Estudio | Diseño | Objetivos | Concepto y criterios operativos | Frecuencia de remisión/recuperación |
| SOHO51 | • Observacional, prospectivo, de tres años de seguimiento | Principal: | Remisión: | Remisión: |
| Efectividad relativa de olanzapina frente a otros antipsicóticos | Puntuación ≤3 mantenida al menos durante 6 meses en las siguientes subescalas de la escala CGI-SCH43: | N=6516 | ||
| • Pacientes ambulatorios con esquizofrenia en visita de rutina en la que se modifica o inicia medicación antipsicótica | Secundarios: | CGI-SCH de gravedad global | 38,2% durante el primer año | |
| Relacionar los patrones de uso de antipsicóticos con resultados de salud | CGI-SCH de síntomas positivos | 64,6% durante los tres años de seguimiento | ||
| • Sobre-muestreo para incluir la mitad de la muestra en la cohorte de olanzapina | Subanálisis: | CGI-SCH de síntomas negativos | ||
| Frecuencia y factores asociados a la remisión | CGI-SCH de función cognitiva | |||
| Recuperación: | Recuperación: | |||
| Mantenimiento de los tres criterios siguientes durante un periodo mínimo de 24 meses y hasta la visita final del estudio: | N=6642 | |||
| Frecuencia y factores asociados a la recuperación | Criterios de remisión (los mencionados arriba) | 32,5% criterios de remisión | ||
| Funcionamiento adecuado (empleo remunerado, estudiante o amo de casa en activo, vida independiente y mantener al menos un contacto social en el último mes o vivir con una pareja) | 12,8% funcionamiento adecuado | |||
| Calidad de vida adecuada (puntuación en la escala visual del EuroQoL-5 Dimensiones ≥70) | 26,8% calidad de vida adecuada | |||
| 4,0% recuperación (9,6% entre los que iniciaron el tratamiento antipsicótico) | ||||
| ESFERA52 | • Corte transversal seguido de seguimiento prospectivo de un año de duración | Principal: | Remisión: | Remisión: |
| • Pacientes ambulatorios con esquizofrenia clínicamente estables en visita de rutina. Seguimiento sólo de los pacientes que cumplieron criterios de remisión en el corte transversal | Frecuencia de remisión | Criterios del Grupo de Trabajo para la Remisión en Esquizofrenia23, sin incluir el componente temporal: puntuación ≤2 en los siguientes ítems de las escalas: | Momento basal (N=1010) | |
| Frecuencia de funcionamiento adecuado | 7, 20, 25 y 34 de la escala SAPS53 (véase Tabla 1) | 44,8% en remisión | ||
| Secundarios:Factores asociados a remisiónValidez del constructo de remisión | 7, 13, 17 y 22 de la escala SANS54 (véase Tabla 1) | Momento final (N=376a; 76 se perdieron) | ||
| Subanálisis:Frecuencia y factores asociados a recuperación | 89,9% de los que estaban en remisión en el momento basal | |||
| Recuperación: | Recuperación: | |||
| Cumplimiento de los dos criterios siguientes en la evaluación final del estudio: | Momento basal (N=1010) | |||
| Criterios de remisión (los mencionados arriba) | 10,2% en recuperación (22,8% dentro del subgrupo en remisión) | |||
| Puntuación total de la escala de Evaluación Global del Funcionamiento >80 | Momento final (N=376a; 76 se perdieron) | |||
| 27,1% dentro del subgrupo en remisión en el momento basal |
CGI-SCH: escala de impresión clínica global para la esquizofrenia, ESFERA: Estudio epidemiológico para evaluar la remisión de los síntomas y el funcionamiento social y laboral en pacientes ambulatorios con esquizofrenia, SANS: escala para la evaluación de los síntomas negativos, SAPS: escala para la evaluación de los síntomas positivos, SOHO: Schizophrenia Outpatients Health Outcomes.
En el estudio SOHO3, de los 6.516 pacientes evaluados, más de un tercio cumplió los criterios de remisión durante el primer año, cifra que se duplicó durante los 3 años de seguimiento (tabla 2). En la tabla 3 se muestran los factores asociados a la remisión en análisis de regresión, entre los que destaca una mayor probabilidad entre los pacientes que no habían recibido antipsicóticos con anterioridad, los que presentaban mejor funcionamiento social (pareja estable, empleo remunerado y contactos sociales), y en aquellos a los que se prescribió olanzapina al inicio o durante el seguimiento del estudio (tabla 5).
Factores asociados a la remisión en los estudios SOHO y ESFERA
| Estudio | Variable dependiente | Factor | RO (IC 95%)a |
| SOHO | Remisión durante 3 años de seguimiento | Menor tiempo desde el diagnóstico (cambio por cada año) | 1,01 (1,01 – 1,02)b |
| Menor edad en el momento del primer tratamiento (cambio por cada año) | 1,01 (1,00 – 1,01)b | ||
| Sexo femenino (frente a masculino) | 1,26 (1,14 – 1,40)b | ||
| Inicio del tratamiento antipsicótico en la inclusión en el estudio | 1,60 (1,33 – 1,93)b | ||
| Menor índice de masa corporal (cambio por cada unidad) | 1,02 (1,01 – 1,03)b | ||
| Pareja estable (frente a no tenerla) | 1,24 (1,11 – 1,38)b | ||
| Empleo remunerado (frente a no tenerlo) | 1,49 (1,32 – 1,69)b | ||
| Más de un contacto social durante las cuatro semanas previas (frente a no tenerlo) | 1,26 (1,13 – 1,40)b | ||
| Sin tratamiento con estabilizadores del humor (frente a tenerlo) | 1,39 (1,17 – 1,64)b | ||
| Sin tratamiento con ansiolíticos o hipnóticos (frente a tenerlo) | 1,29 (1,16 – 1,43)b | ||
| Menor puntuación en la escala CGI-SCH de gravedad global (cambio por cada punto) | 1,32 (1,21 – 1,43)b | ||
| Menor puntuación en la escala CGI-SCH de síntomas positivos (cambio por cada punto) | 1,10 (1,05 – 1,15)b | ||
| Menor puntuación en la escala CGI-SCH de síntomas negativos (cambio por cada punto) | 1,29 (1,23 – 1,36)b | ||
| Menor puntuación en la escala CGI-SCH de función cognitiva (cambio por cada punto) | 1,12 (1,07 – 1,17)b | ||
| ESFERA | Remisión en el momento basal | Menor edad (cambio por cada cinco años) | 1,10 (1,01 – 1,20)b |
| Sin abuso de sustancias o alcohol (frente a tenerlo) | 1,49 (1,01 – 2,21)b | ||
| Participación actual en psicoterapia (frente a no haber participado nunca) | 1,68 (1,05 – 2,69)b | ||
| Participación en psicoterapia en el pasado (frente a no haber participado nunca) | 1,60 (1,02 – 2,52)b | ||
| Sin programas de rehabilitación (frente a participación en la actualidad) | 1,47 (0,98 – 2,22) | ||
| Sin programas de rehabilitación (frente a participación en el pasado) | 1,89 (1,20 – 2,94)b | ||
| Mejor cognición social (cambio por cada 5 puntos en la escala GEOPTE) | 1,57 (1,44 – 1,71)b | ||
| Mejor ajuste premórbido (cambio por cada 0,1 puntos en la escala PAS) | 1,39 (1,27 – 1,54)b | ||
| Remisión al final de 1 año de seguimiento | Sin modificaciones del tratamiento antipsicótico durante el seguimiento (frente a sí tenerlas) | 2,16 (0,96 – 4,87) | |
| Mejor ajuste premórbido (cambio por cada 0,1 puntos en la escala PAS en el momento basal) | 1,41 (1,09 – 1,86)b | ||
| Mejor actitud hacia la medicación (cambio por cada 5 puntos en la escala DAI-10) | 1,63 (1,00 – 2,65) | ||
| Mejora de los síntomas depresivos durante el seguimiento (cambio por cada 5 puntos en la escala MADRS) | 1,62 (1,19 – 2,36)b | ||
| Mejora de la cognición social durante el seguimiento (cambio por cada 5 puntos en la escala GEOPTE) | 1,75 (1,04 – 2,94)b |
CGI-SCH: escala de impresión clínica global para la esquizofrenia, DAI-10: inventario de actitudes hacia la medicación de 10 ítems, ESFERA: Estudio epidemiológico para evaluar la remisión de los síntomas y el funcionamiento social y laboral en pacientes ambulatorios con esquizofrenia, GEOPTE: Grupo Español para la Optimización del Tratamiento de la Esquizofrenia, IC: intervalo de confianza, MADRS: escala para la valoración de la depresión de Montgomery-Asberg, PAS: escala de ajuste premórbido de Canon-Spoor, RO: razón de odds, SOHO: Schizophrenia Outpatients Health Outcomes.
Factores correspondientes a la medicación antipsicótica asociados a la remisión y la recuperación en el estudio SOHO
| Variable dependiente | Factor (fármaco/grupos de fármacos) | RO (IC 95%)a |
| Remisión durante 3 años de seguimiento | Olanzapina | 1,00 |
| Amisulpiride | 0,73 (0,56 – 0,94)b | |
| Clozapina | 0,78 (0,65 – 0,95)b | |
| Quetiapina | 0,66 (0,56 – 0,77)b | |
| Risperidona | 0,74 (0,66 – 0,83)b | |
| Politerapia | 0,64 (0,58 – 0,70)b | |
| Cualquier APG depot | 0,59 (0,51 – 0,69)b | |
| Cualquier APG oral | 0,64 (0,55 – 0,74)b | |
| Recuperación durante 3 años de seguimiento | Olanzapina | 1,00 |
| Amisulpiride | 1,16 (0,51 – 2,65) | |
| Clozapina | 0,43 (0,13 – 1,45) | |
| Quetiapina | 0,20 (0,07 – 0,57)b | |
| Risperidona | 0,56 (0,37 – 0,85)b | |
| Politerapia | 0,56 (0,36 – 0,88)b | |
| Cualquier APG depot | 0,30 (0,10 – 0,85)b | |
| Cualquier APG oral | 0,44 (0,21 – 0,94)b |
APG: antipsicóticos de primera generación, IC: intervalo de confianza, RO: razón de odds, SOHO: Schizophrenia Outpatients Health Outcomes.
En la evaluación basal del estudio ESFERA2, 452 de 1.010 pacientes (44,8%) cumplieron el componente de gravedad de los criterios de remisión en el momento basal. Al cabo de un año, prácticamente el 90% de estos pacientes seguían cumpliendo los criterios de remisión (tabla 2). Entre los factores asociados, además de los ya conocidos como el mejor ajuste premórbido y la buena actitud hacia la medicación, destaca la influencia positiva de la mejoría de los síntomas depresivos y de la cognición social durante el año de seguimiento (tabla 3).
Resultados de recuperaciónEn el estudio SOHO4, el 4,0% de 6.642 pacientes evaluados cumplió los criterios de recuperación previamente definidos, siendo esta proporción más del doble en un pequeño grupo de pacientes (10%) que iniciaron el tratamiento antipsicótico en el momento de su inclusión en el estudio (tabla 2). Según el análisis de regresión, los pacientes con buen estado funcional inicial (buen nivel sociolaboral, residencia independiente) tuvieron mayor probabilidad de cumplir los criterios de recuperación durante el estudio. Asimismo, la probabilidad de recuperación fue mayor en los pacientes con buena adherencia al tratamiento (tabla 4), y en los que se prescribió olanzapina, clozapina o amisulpiride (tabla 5).
Factores asociados a la recuperación en los estudios SOHO y ESFERA
| Estudio | Variable dependiente | Factor | RO (IC 95%)a |
| SOHO | Recuperación durante 3 años de seguimiento | Menor tiempo desde el diagnóstico (cambio por cada año) | 1,02 (1,00 – 1,03) |
| Sexo femenino (frente a masculino) | 1,14 (0,86 – 1,53) | ||
| Empleo remunerado o desempeño diligente de las tareas del hogar (frente a no tenerlo) | 8,72 (5,78 – 13,14)b | ||
| Residencia independiente (frente a no tenerla) | 7,14 (4,76 – 10,71)b | ||
| Más de un contacto social durante las cuatro semanas previas (frente a no tenerlo) | 1,51 (1,11 – 2,07)b | ||
| Modificación inicial de la medicación antipsicótica por causas diferentes a falta de eficacia | 1,44 (1,06 – 1,96)b | ||
| Buena adherencia al tratamiento | 2,25 (1,45 – 3,51)b | ||
| Menor índice de masa corporal (cambio por cada unidad) | 1,05 (1,02 – 1,09)b | ||
| Menor puntuación en la escala CGI-SCH de síntomas negativos (cambio por cada punto) | 1,23 (1,10 – 1,38)b | ||
| ESFERA | Recuperación en el momento basal | Mejor actitud hacia la medicación (cambio por cada punto en la escala DAI-10) | 1,04 (1,01 – 1,08)b |
| Participación actual en psicoterapia (frente a no haber participado nunca) | 1,35 (0,89 – 2,03) | ||
| Participación en psicoterapia en el pasado (frente a no haber participado nunca) | 1,61 (1,11 – 2,33)b | ||
| Mejor cognición social (cambio por cada punto en la escala GEOPTE) | 1,07 (1,04 – 1,11)b | ||
| Mejor ajuste premórbido (cambio por cada 0,1 puntos en la escala PAS) | 1,41 (1,29 – 1,54)b | ||
| Menor severidad de los síntomas depresivos (cambio por cada punto en la escala MADRS) | 1,10 (1,08 – 1,13)b | ||
| Recuperación al final de 1 año de seguimiento | Mejor actitud hacia la medicación (cambio por cada punto en la escala DAI-10 en la evaluación final) | 1,09 (1,01 – 1,16)b | |
| Duración de la psicosis no tratada (≤3 frente a >12 meses) | 2,28 (1,20 – 4,34)b | ||
| Duración de la psicosis no tratada (3-12 frente a >12 meses) | 1,63 (0,85 – 3,12) | ||
| Monoterapia con ASG frente a monoterapia con APG | 1,47 (0,66 – 3,30) | ||
| Monoterapia frente a politerapia antipsicótica | 4,72 (1,42 – 15,63)b | ||
| Mejor ajuste premórbido (cambio por cada 0,1 puntos en la escala PAS en el momento basal) | 1,39 (1,18 – 1,64)b | ||
| Mejora de los síntomas depresivos durante el seguimiento (cambio por cada punto en la escala MADRS) | 1,06 (1,01 – 1,10)b | ||
| Mejora de la cognición social durante el seguimiento (cambio por cada punto en la escala GEOPTE) | 1,09 (1,02 – 1,17)b |
APG: antipsicóticos de primera generación, ASG: antipsicóticos de segunda generación, CGI-SCH: escala de impresión clínica global para la esquizofrenia, DAI-10: inventario de actitudes hacia la medicación de 10 ítems, ESFERA: Estudio epidemiológico para evaluar la remisión de los síntomas y el funcionamiento social y laboral en pacientes ambulatorios con esquizofrenia, GEOPTE: Grupo Español para la Optimización del Tratamiento de la Esquizofrenia, IC: intervalo de confianza, MADRS: escala para la valoración de la depresión de Montgomery-Asberg, PAS: escala de ajuste premórbido de Canon-Spoor, RO: razón de odds, SOHO: Schizophrenia Outpatients Health Outcomes.
En el estudio ESFERA1, de los 1.010 pacientes evaluados en el estudio transversal, el 10,2% cumplió los criterios de recuperación (22,8% dentro del subgrupo en remisión), proporción que aumentó al final del estudio a un 27,1% (tabla 2). Además de otros factores de buen pronóstico ya conocidos como el ajuste premórbido, la menor duración de la psicosis no tratada o la buena actitud hacia la medicación (tabla 4), la mejoría de los síntomas depresivos y de la cognición social durante el seguimiento, se asociaron a una probabilidad mayor de recuperación al final del estudio.
DiscusiónDe los resultados obtenidos en estos estudios, es de gran interés que en el estudio ESFERA casi la mitad de una muestra no seleccionada de pacientes con esquizofrenia ambulatorios cumplían los criterios de remisión. Por su parte, en el estudio SOHO, durante el primer año la proporción fue menor (posiblemente por la incorporación del componente temporal en los criterios); sin embargo, al final de los 3 años de seguimiento, 2 de cada 3 pacientes habían alcanzado los criterios de remisión. En su conjunto, estos resultados muestran que la remisión es un resultado realista en el entorno de la práctica clínica habitual en Europa. Asimismo, el mantenimiento de los criterios de remisión en el estudio ESFERA en 9 de cada 10 pacientes al cabo de un año indica que la remisión es un resultado clínico con una considerable estabilidad, aspecto de suma importancia para apoyar la mejoría funcional de los pacientes.
De forma coherente con las investigaciones recientes, los datos presentados apoyan que la operacionalización de la remisión realizada para los criterios consensuados constituye un constructo clínicamente válido y de mayor relevancia que las evaluaciones subjetivas y heterogéneas sobre la estabilidad clínica26–35. De hecho, la remisión se asoció a menores síntomas psicóticos y afectivos, y a un menor número de factores de mal pronóstico.
El apoyo a estos dos postulados (viabilidad y validez clínicas) es de gran interés, ya que fueron propuestos en el momento de la formulación de los criterios de remisión23. Asimismo, y de acuerdo con estos autores, nuestros datos refuerzan el valor de la idea del modelo, no exclusivo, de dos fases sobre los resultados terapéuticos en esquizofrenia (remisión seguida de recuperación), por el cual la ganancia funcional puede obtenerse sobre la remisión mantenida de los síntomas, y que inspiró las definiciones empleadas en los estudios SOHO y ESFERA.
Por otro lado, la proporción de pacientes que cumplieron los criterios de recuperación fue sensiblemente menor en los dos estudios, especialmente en el SOHO. En este trabajo se incorporó una definición muy estricta de recuperación por requerir simultáneamente el cumplimiento de los requisitos de funcionalidad, sociabilidad y de impacto subjetivo positivo medido en forma de calidad de vida durante un período mantenido de 2 años. Además, la mayoría de los pacientes se incluyeron en este estudio a propósito de una modificación del tratamiento antipsicótico, mientras que en el ESFERA se incluyó a pacientes clínicamente estables. No obstante, una vertiente positiva es que, según los datos del ESFERA, la proporción de recuperación fue más del doble entre los pacientes que estaban en remisión con respecto al total de la muestra, y aún aumentó más entre los que mantuvieron la remisión al final del seguimiento de un año. La remisión de los síntomas por sí sola no es una garantía de un buen funcionamiento psicosocial ni de la mejora de la calidad de vida de los pacientes con esquizofrenia45, pero la remisión mantenida puede permitir que la mejora clínica se traduzca en cambios significativos del funcionamiento psicosocial y de la calidad de vida46.
La asociación observada entre el buen cumplimiento del tratamiento y los resultados terapéuticos favorables es ya ampliamente conocida. Adicionalmente, en el estudio SOHO, la elección del tratamiento antipsicótico ha mostrado tener un papel relevante e independiente en la consecución de la recuperación. Además, las diferencias observadas entre los tratamientos indican que la individualización y el ajuste adecuados de los fármacos utilizados, con la perspectiva de obtener resultados favorables a largo plazo, es un aspecto importante, más allá de asegurar la estabilidad clínica.
La relación significativa entre los síntomas depresivos y el funcionamiento observada en el estudio ESFERA es una cuestión relevante, aunque nuestro conocimiento actual sobre las relaciones entre los síntomas depresivos, la remisión de los síntomas nucleares de la esquizofrenia y el funcionamiento de los pacientes es aún insuficiente. Sin embargo, resulta relevante la constatación de la existencia de una influencia independiente de los aspectos afectivos de la recuperación (como proceso) sobre los buenos resultados a largo plazo. El reconocimiento de la importancia de los síntomas depresivos sobre la remisión es muy reciente47. En este sentido, debe considerarse que la mejora de la autonomía de estos pacientes podría chocar con una realidad compleja que los supera. La ganancia adicional de competencia personal podría evitar la desesperanza y la frustración que podría producir un proceso mal ordenado1.
También resulta de interés la relación observada en el ESFERA entre los déficits en la cognición social y el funcionamiento de los pacientes. La disponibilidad de habilidades sociales afecta directamente a la implicación activa de los pacientes en su propio proceso de tratamiento, y al esfuerzo por mantener estilos de vida saludables y por fomentar las relaciones sociales1. Precisamente en el estudio SOHO, los pacientes que presentaban un mejor funcionamiento social previo presentaron mayor probabilidad de remisión durante el seguimiento; la constatación de una asociación en este sentido abunda en la conveniencia de incluir en la conceptualización de la recuperación la idea del proceso, en el que la interacción de los aspectos objetivos y subjetivos es relevante para determinar el resultado46. Esta asociación es coherente con el principio de protección de las redes sociales48, por el que la integración no sólo es un buen resultado, sino también una garantía del logro de la autonomía como objetivo final, así como el creciente reconocimiento del impacto que los déficits de la cognición social tienen en el funcionamiento de los pacientes con esquizofrenia49. Con independencia de la remisión sintomática, la psiquiatría comunitaria puede propiciar las condiciones externas requeridas para la recuperación. Como se ha señalado anteriormente, el modelo de dos fases sobre los resultados terapéuticos no es exclusivo, y algunos modelos considerados en los servicios de rehabilitación contemplan la viabilidad de la recuperación sin la premisa de la remisión sintomática50. Estos últimos modelos están fuera del alcance de esta revisión breve.
A modo de resumen de la contribución de estos dos estudios, podemos decir que la recuperación en la esquizofrenia debe incluir al menos tres áreas diferentes: la remisión de los síntomas, la mejoría funcional y la respuesta subjetiva de los pacientes. La remisión es viable y clínicamente relevante. Por su parte, los logros funcionales requieren adicionalmente el desarrollo de ciertas competencias, aunque sobre el resultado final influyen otros factores tanto internos (presencia de síntomas depresivos) como externos (entorno sociolaboral propicio), que deben tenerse en cuenta en la conceptualización de la recuperación y en el tratamiento de los pacientes.
ConclusiónLa remisión de los síntomas en la esquizofrenia está bien conceptualizada en la actualidad, puede lograrse en una proporción importante de pacientes, presenta una considerable estabilidad y tiene un gran valor clínico.
Por otra parte, la remisión parece un hito relevante para alcanzar una mejor funcionalidad. La remisión mantenida puede, por sí sola, aumentar la proporción de pacientes que pueden alcanzar la recuperación.
La existencia de evidencias clínicas y en la bibliografía especializada sobre la viabilidad de la recuperación en una proporción relevante de pacientes contrasta con el precario desarrollo del concepto mismo de recuperación. La inclusión del concepto de recuperación en investigaciones, como los estudios SOHO y ESFERA, y en otras publicaciones recientes, indica que sólo una proporción pequeña de pacientes pueden llegar a cumplir las definiciones propuestas en la actualidad.
La remisión de síntomas, la mejora funcional y la respuesta subjetiva de los pacientes son categorías que deberían incluirse en las definiciones de recuperación, tanto como resultados, como indicadores del proceso hacia la consecución de la autonomía de los pacientes.
Conflicto de interesesAntonio Ciudad e Inmaculada Gilaberte son empleados a tiempo completo de Lilly, S.A.
Julio Bobes ha recibido pagos y honorarios como consultor de AstraZeneca, Bristol-Myers-Otsuka, GlaxoSmithKline, Janssen-Cilag, Eli Lilly, Pfizer, Sanofi-Aventis y Schering-Plough.
Enric Álvarez ha recibido pagos y honorarios como consultor de Eli Lilly, Bristol-Myers-Otsuka, Lündbeck, Pfizer, Sanofi-Aventis, Almirall y GlaxoSmithKline.
Luis San ha recibido becas de investigación, pagos y ha participado como conferenciante y en consejos asesores de/para AstraZeneca, Bristol-Myers-Squib, Eli Lilly, Pfizer, Janssen y Wyeth.
Los autores agradecen la contribución de Jesús Villoria (redactor médico, Medicxact, SL) para la preparación del presente manuscrito.