Aunque los recursos sanitarios empleados en la atención de las demencias en España no incluyen sistemáticamente a los servicios de salud mental, muchos de los pacientes atendidos en ellos sufren demencia. La perspectiva de los psiquiatras al respecto, no evaluada a nivel nacional hasta la fecha, es de interés para conocer su implicación real e identificar estrategias para aumentarla.
Material y métodosSe realizó una encuesta a una muestra de 2.000 psiquiatras con actividad en diferentes ámbitos asistenciales. Se recogieron datos sociodemográficos de los encuestados y sobre aspectos clínicos y opiniones relativos al abordaje de las demencias. Se calcularon las frecuencias de cada opción de respuesta y medidas de asociación para las frecuencias cruzadas entre pares de preguntas de interés, junto con sus intervalos de confianza del 95%.
ResultadosSalvo en unidades de psicogeriatría y centros de larga estancia, la participación de los psiquiatras en la atención de las demencias es limitada. No obstante, se observaron diferencias importantes entre comunidades autónomas. Casi todos los encuestados (81%) se mostraron dispuestos a ampliar sus conocimientos en el área de las demencias. Precisamente la falta de formación, junto con otros factores de tipo organizativo como el difícil acceso a pruebas complementarias (por ejemplo, técnicas de neuroimagen) o la prescripción de fármacos antidemencia fueron dificultades comúnmente citadas para el abordaje de los pacientes con demencia.
ConclusionesEl incremento de la implicación de los psiquiatras y su coordinación con otros especialistas para proporcionar cuidados integrados son aspectos mejorables de la atención sanitaria de las demencias en España.
Mental health services are not systematically involved in the care of dementias in Spain. Nevertheless, many patients with dementia attend these services. The perspective of psychiatrist as regards this situation has not been evaluated at the national level to date, and it may be of interest to determine their actual involvement and the strategies to foster it.
Material and methodsA survey was conducted on 2,000 psychiatrists on a range of mental health care services. Respondents provided socio-demographic data and information about clinical aspects, together with their opinions regarding the management of dementia. Responses were described by their raw frequencies and measures of association for cross-tabulations resulting from selected pairs of questions. Inferences were made by calculating their 95% confidence intervals.
ResultsPsychiatrist involvement in the management of dementias was limited, aside from those involved in psycho-geriatric units or nursing homes facilities. However, there were wide, regional differences. Nearly all respondents (81%) were ready to augment their knowledge and skills in the area of dementia. In particular, the insufficient medical education, together with other organizational factors, such as the difficulties in ordering diagnostic tests (i.e. neuroimaging), or prescribing anti-dementia drugs in some regions, were common barriers psychiatrists faced when approaching patients with dementia.
ConclusionsIncreasing psychiatrist involvement and boosting coordinated efforts with other specialists in a form of integrated care may advance the care of dementias in Spain to a more valuable level.
La frecuente comorbilidad psiquiátrica es, en gran medida, responsable del sufrimiento que causan los síndromes clínicos de demencia en pacientes y cuidadores1. En contraste con la visión tradicional que integraba los síntomas psicopatológicos (psicológicos y conductuales) en la reacción psicológica a los síntomas neurológicos de patologías cerebrales, en la actualidad las evidencias apuntan a que es la propia enfermedad cerebral la causante directa de los mismos2,3. La creciente importancia epidemiológica de las enfermedades cerebrales crónicas –entre ellas las degenerativas y, de forma notoria la enfermedad de Alzheimer–, la aparición de manifestaciones psicopatológicas a lo largo de la evolución en casi todos los pacientes4–6 y sus consecuencias sobre la calidad de vida relacionada con la salud1, la frecuencia de institucionalización7 y la carga de los cuidadores8, justifican la implicación del psiquiatra en la atención sanitaria de las demencias9–11. Más aun, la enfermedad de Alzheimer conlleva una constelación de problemas sociosanitarios, como la evaluación de la sobrecarga del cuidador y de la competencia de los pacientes, o el empleo de recursos comunitarios, para cuyo manejo el psiquiatra está especialmente cualificado12.
A diferencia de lo que ocurre en otros países, el grado de implicación de los psiquiatras clínicos en España en la atención de las demencias es escaso. Ello puede entenderse a priori como una carencia de planificación estratégica sanitaria, caracterizada por la separación de la red de servicios de salud mental de la órbita en la que habitualmente se atienden las demencias13. No obstante, no se dispone de información recogida de forma homogénea a nivel nacional sobre la perspectiva de los psiquiatras clínicos al respecto.
El presente artículo presenta los resultados de una encuesta realizada entre psiquiatras en ejercicio en España que tenía por objetivos: a) conocer el grado de implicación real de los psiquiatras en el diagnóstico, tratamiento y seguimiento de las demencias en el momento actual y las dificultades percibidas para su abordaje, y b) identificar las necesidades formativas de los psiquiatras en este campo. Con este artículo, los autores pretenden asimismo fomentar el interés de los psiquiatras por las demencias y su implicación en el abordaje de las mismas y estimular el trabajo conjunto de los psiquiatras y otros especialistas –en particular médicos de familia, neurólogos y geriatras– que redundaría en una mejora de la calidad asistencial.
Material y métodosMuestraLa población fuente de esta investigación está formada por el conjunto de psiquiatras en ejercicio en España, aproximadamente 5.000. Se empleó una técnica de muestreo no probabilístico por cuotas de psiquiatras con actividad en diferentes ámbitos asistenciales dentro de la psiquiatría general de adultos que fueran accesibles a la visita médica. El número de psiquiatras invitados a participar en cada provincia (cuota de muestreo) fue proporcional a la densidad de psiquiatras que ejercían dentro de la misma.
Técnica de recogida de datosSe empleó un cuestionario estructurado autoadministrado con 25 preguntas. La estructura del mismo fue la siguiente: las primeras 6 preguntas fueron relativas a datos sociodemográficos y sobre el ámbito de la práctica clínica de los encuestados, 2 preguntas se refirieron a la cantidad de pacientes con demencia en la consulta, otras 2 a la formación y conocimientos actuales del encuestado respecto al diagnóstico y tratamiento de las demencias, 4 más a la opinión y el papel del psiquiatra relativos al abordaje de las demencias, una pregunta versó sobre el empleo de instrumentos clínicos de valoración, 3 preguntas sobre el empleo de fármacos específicos antidemencia y las 7 restantes sobre las necesidades percibidas de formación en el campo de las demencias. Salvo la edad del encuestado, todas las restantes preguntas se proporcionaron con opciones cerradas de respuesta, si bien en algunas se permitía una opción para recoger otras respuestas no contempladas junto con un campo de texto abierto para especificar. Siete preguntas permitían señalar más de una opción de respuesta.
Consideraciones estadísticasSe decidió fijar un tamaño muestral mínimo de 1.000 encuestados para disponer al menos de una precisión de ±2,8% para estimar una proporción del 50% en una población finita de 5.000 individuos con una confianza bilateral del 95%. Se asumió un grado de respuesta (participación) conservador, del 50% de los encuestados, con lo que el objetivo de reclutamiento quedó fijado en 2.000 psiquiatras.
Se llevó a cabo un análisis descriptivo de los datos en forma de frecuencias absolutas y relativas. Se realizaron tablas de contingencia multinivel para calcular las frecuencias cruzadas de las respuestas entre pares de preguntas de interés. Para opciones de respuesta ordenadas (por ejemplo, intervalos de edad o nivel de formación), las diferencias y las tendencias lineales entre las frecuencias estratificadas resultantes se analizaron mediante pruebas bilaterales basadas en el estadístico chi-cuadrado de tendencia lineal y con regresión lineal simple de las frecuencias absolutas para obtener una medida de la magnitud de la asociación. Para relaciones entre 2 preguntas con opciones de respuesta no ordenadas (por ejemplo, tipo de centro de trabajo o formato de la formación) se calcularon las razones de odds crudas entre categorías de respuesta. Se calcularon asimismo los intervalos de confianza bilaterales del 95% (IC 95%) para frecuencias relativas y medidas de asociación (coeficientes de regresión [B] y razones de odds) de interés. Todos estos análisis se realizaron con el paquete estadístico SPSS para Windows, versión 18. Además, las respuestas a la categoría «otros» con un campo abierto para especificar se analizaron mediante la aplicación IBM Text Analysis for Surveys (edición en castellano, versión 3.5).
ResultadosAceptación de la encuesta y datos sociodemográficos de los encuestadosDevolvieron la encuesta 1.248 encuestados (el 62% de 2.000), de los que 1.110 (55%) rellenaron completamente el cuestionario. Ciento quince dejaron una pregunta sin contestar y los 23 restantes dejaron más de una pregunta sin contestar. Los datos que se omitieron con mayor frecuencia fueron la comunidad autónoma y la edad, seguidos por la disponibilidad para ampliar la formación en demencias, los años de ejercicio y el ámbito de la práctica profesional. Las frecuencias relativas se han calculado respecto al total de encuestados que respondió a cada pregunta, incluidas las de aquellas que permitían respuestas múltiples.
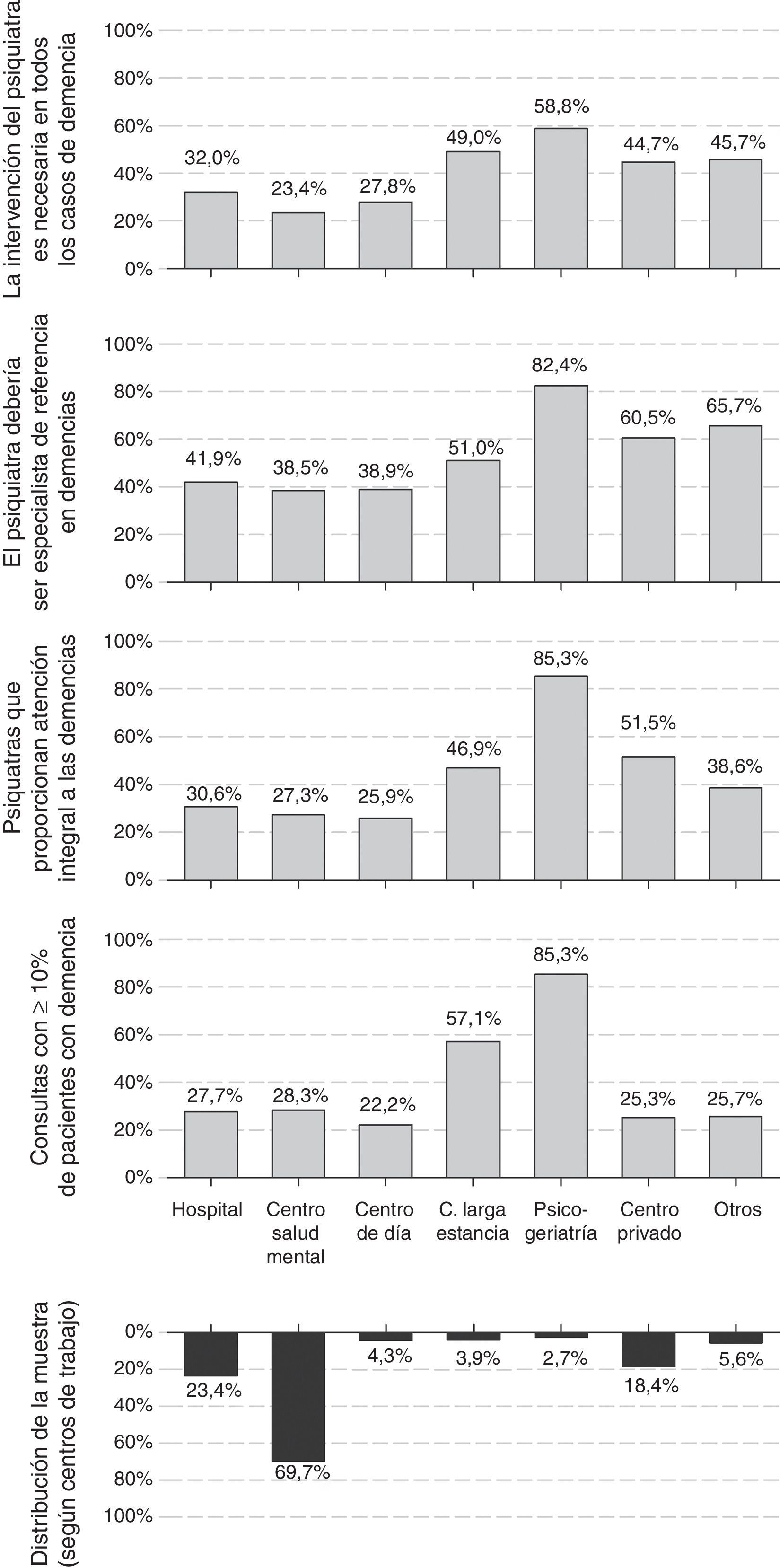
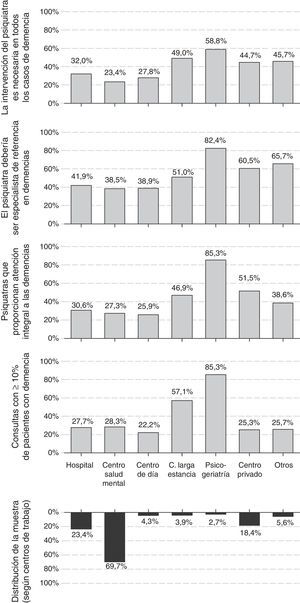
El 53% de los psiquiatras eran hombres; la edad media (desviación estándar [DE]) de la muestra de encuestados era de 46,1 (9,5) años y llevaban en promedio de 18,7 (9,8) años de ejercicio. La edad y los años de ejercicio fueron más bajos entre las mujeres que entre los hombres encuestados. Los centros de trabajo más frecuentes fueron centros de salud mental, unidades de hospitalización psiquiátrica y centros privados (fig. 1); el 30% de los encuestados marcó más de un centro de trabajo. El 73% ejercía exclusivamente en el ámbito público, tan solo el 4% exclusivamente en el ámbito privado; el 23% restante lo hacía en ambos.
Proporción de pacientes con demencia atendidosLa proporción de pacientes con 65 o más años fue importante en la consultas de los encuestados. Mientras que un 41% consideró que este porcentaje es inferior al 20%, un 42% de los psiquiatras lo situó entre el 20% y el 40%, siendo aun mayor, entre el 40% y el 60%, para otro 12% de los encuestados. Hasta el 28% de los psiquiatras indicó que los pacientes con demencia representan al menos el 10% de su consulta. Los centros donde mayor fue la proporción de pacientes con demencia atendidos fueron las unidades de psicogeriatría y los centros de larga estancia, donde solo trabajaban el 3% y el 4% de los encuestados, respectivamente. La proporción de pacientes con demencia no varió en función de la edad del encuestado (B [IC 95%] para rangos crecientes de edad: −0,03 [−0,07; 0,01], p-valor chi-cuadrado lineal [pχ(tl)]: 0,119), pero sí fue menor entre los psiquiatras varones (B [IC 95%] para hombres respecto a mujeres: −0,09 [−0,17; −0,01], pχ(tl): 0,037). También fue sustancialmente mayor en las consultas de las unidades de psicogeriatría y de los centros de larga estancia (fig. 1).
Nivel de formación actualAlrededor de la mitad de los psiquiatras consideró que sus conocimientos para el diagnóstico (el 54%) y para el tratamiento (el 48%) de las demencias eran aceptables, si bien menos de un cuarto los consideraron como buenos o muy buenos (el 21% y el 23%, respectivamente). El nivel de formación para el diagnóstico aumentó ligera pero significativamente con la edad del encuestado (B [IC 95%] para rangos crecientes de edad: 0,06 [0,02; 0,10], pχ(tl): 0,008), y fue ligeramente mayor entre psiquiatras varones que entre psiquiatras mujeres (B [IC 95%] para hombres respecto a mujeres: 0,22 [0,14; 0,31], pχ(tl): <0,001). El nivel de formación para el tratamiento de las demencias no varió significativamente entre grupos de edad de los encuestados (B [IC 95%] para rangos crecientes de edad: 0,04 [–0,01; 0,09], pχ(tl): 0,085), pero sí fue también mayor entre los hombres que entre las mujeres (B [IC 95%] para hombres respecto a mujeres: 0,22 [0,13-0,31], pχ(tl): <0,001). Como era de esperar, también se registraron diferencias en el nivel de formación comunicado según los centros de trabajo, siendo mayor el de los que trabajaban en una unidad de larga estancia (OR [IC 95%] respecto a los que lo hacían en centros de salud mental: 3,89 [2,16; 7,02] para el diagnóstico; 4,92 [2,74; 8,84] para el tratamiento) o en una unidad de psicogeriatría (OR [IC 95%] respecto a centros de salud mental: 22,31 [9,08; 54,82] para el diagnóstico; 14,14 [6,29; 31,81] para el tratamiento). Los psiquiatras que trabajaban en centros de salud mental (el 70% de la muestra) fueron los que menos frecuentemente comunicaron tener conocimientos buenos o muy buenos (OR [IC 95%] respecto al conjunto de los demás centros de trabajo: 0,48 [0,38; 0,61] para el diagnóstico y 0,11 [0,09; 0,14] para el tratamiento).
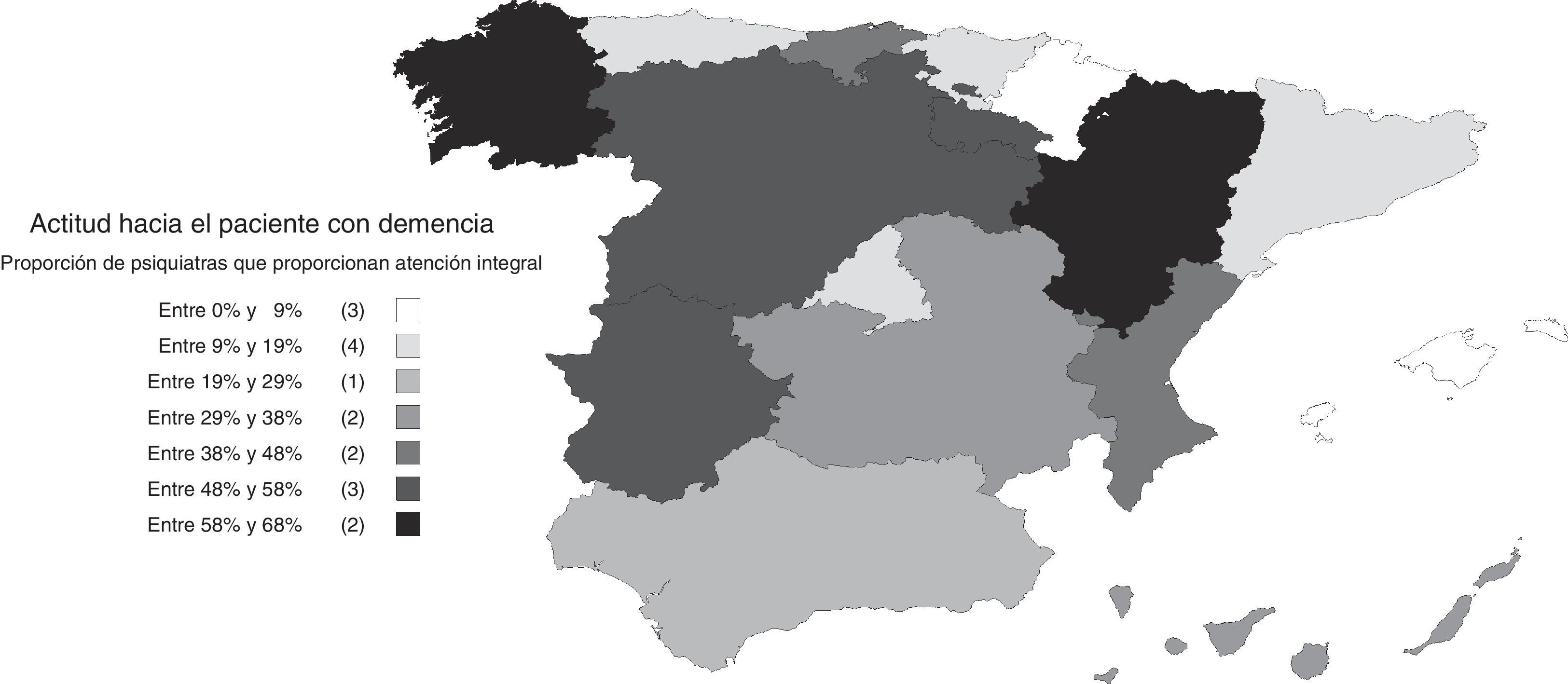
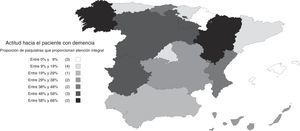
Actitudes y opiniones del psiquiatra sobre las demenciasEl 30% de los psiquiatras afirmó hacerse cargo tanto del diagnóstico como del seguimiento y el tratamiento de las demencias (atención integral), y otro 34% afirmó hacerse cargo solo del tratamiento y seguimiento de los síntomas neuropsiquiátricos, dejando en manos de otro especialista el diagnóstico y el tratamiento de los síntomas cognitivos. Un 30% afirma que deriva a los pacientes con demencia a otros especialistas. La atención integral fue más frecuente en las unidades de psicogeriatría, los centros privados y los centros de larga estancia que en los centros de salud mental (fig. 1). La actitud no mostró una asociación significativa con la edad del encuestado (B [IC 95%] para rangos crecientes de edad: −0,04 [−0,10; 0,10], pχ(tl): 0,116), aunque los psiquiatras varones tuvieron una actitud de atención integral más frecuentemente que las psiquiatras (B [IC 95%] para hombres respecto a mujeres: 0,14 [0,04; 0,24], pχ(tl): 0,007). También se registraron diferencias en la actitud por comunidades autónomas (fig. 2), siendo la atención integral muy reducida en algunas, como Islas Baleares (4%), Navarra (5%), Cataluña (9%), Asturias (10%) o Madrid (12%), y frecuente en otras, como Aragón (68%), Galicia (63%) o Castilla y León (58%).
La baja proporción de pacientes con demencia atendidos no tiene correspondencia con la opinión que los psiquiatras expresan sobre cuál debería ser su papel con estos pacientes: el 40% considera que debería ser uno de los especialistas de referencia, y otro 30% que debería colaborar habitualmente con otros especialistas. La distribución de las respuestas respecto al centro de trabajo, la edad y el sexo fue similar a la de la pregunta sobre la actitud descrita en el párrafo anterior. Es decir, la opinión favorable hacia una mayor implicación fue más frecuente en unidades de psicogeriatría, centros privados y centros de larga estancia que en los centros de salud mental (fig. 1); así como entre los psiquiatras varones con respecto a las mujeres (B [IC 95%] para hombres respecto a mujeres: 0,11 [0,01; 0,21], pχ(tl): 0,007).
Más aun, la mayoría de los psiquiatras considera que su intervención en las demencias es necesaria: el 28% considera que es así en todos los casos y el otro 49% que es necesaria en muchos pacientes. Como en anteriores cuestiones, la proporción de psiquiatras de unidades de psicogeriatría o de centros de larga estancia que consideraron que su intervención es necesaria en todos los casos de demencia fue mayor que en los centros de salud mental (fig. 1). La opinión sobre el papel del psiquiatra no varió con la edad del encuestado (B [IC 95%] para rangos crecientes de edad: 0,00 [−0,04; 0,04], pχ(tl): 0,956), pero sí más psiquiatras varones que mujeres consideraron más necesaria su intervención (B [IC 95%] para hombres respecto a mujeres: 0,10 [0,02; 0,18], pχ(tl): 0,012).
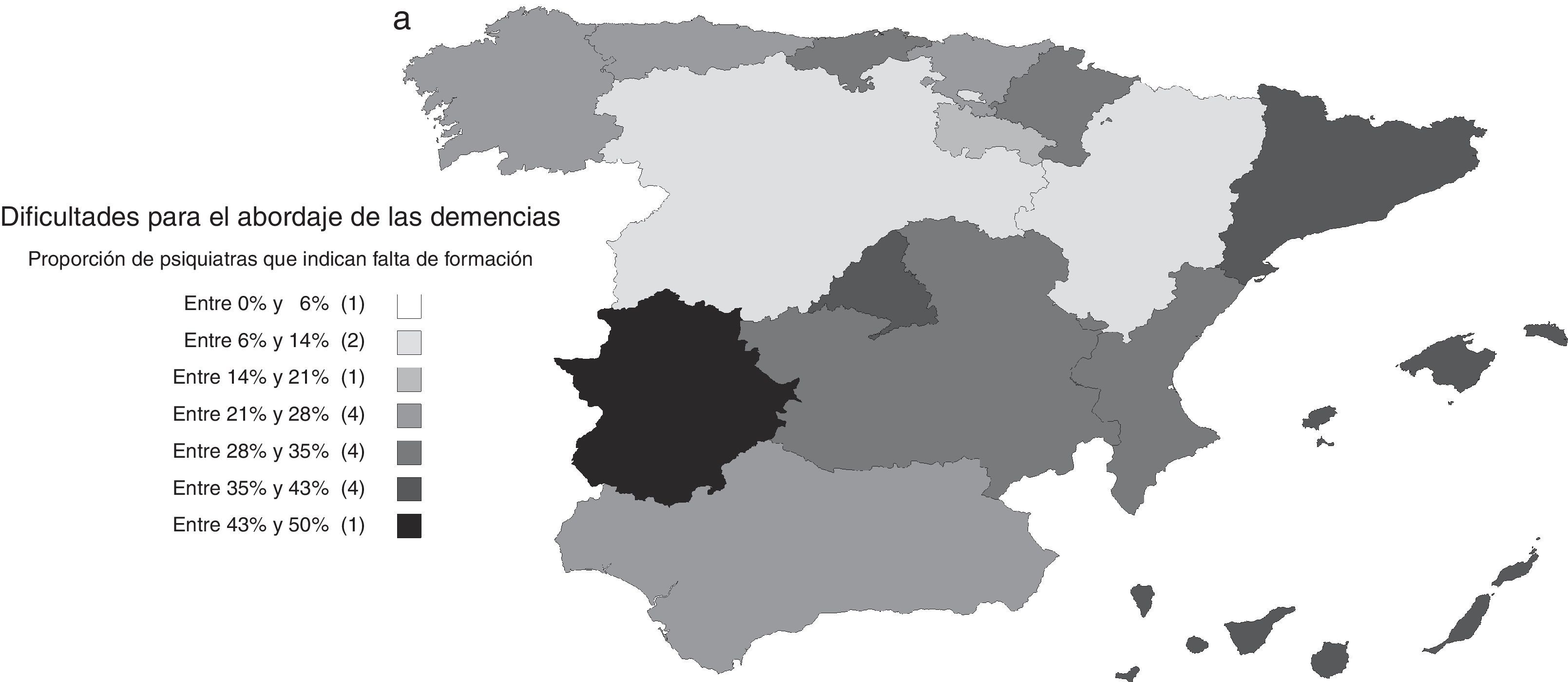
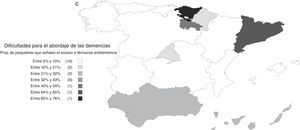
Dificultades para el abordaje de las demenciasDado que estas opiniones no se corresponden con la baja proporción de casos atendidos, resultan de interés las respuestas a la pregunta sobre las dificultades para el abordaje de los pacientes con demencia. Aunque el 38% contestó no encontrar dificultades, el 31% respondió tener dificultad para acceder a pruebas complementarias y otro 30% señaló la falta de experiencia o formación. También es relevante que el 23% contestó que tenía dificultades para poder prescribir fármacos antidemencia. Marcó más de una opción el 32% de los encuestados.
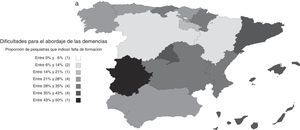
Las dificultades percibidas variaron según los centros de trabajo y el nivel de formación de los psiquiatras. Fueron menores entre los psiquiatras que ejercían en unidades de psicogeriatría; el OR (IC 95%) de ausencia de dificultades en unidades de psicogeriatría respecto al conjunto de los demás centros de trabajo fue 2,11 (1,06; 4,20). En general, las barreras percibidas fueron menores entre psiquiatras con niveles más altos de formación. El OR (IC 95%) de ausencia de dificultades entre psiquiatras con conocimientos buenos o muy buenos respecto a psiquiatras con conocimientos aceptables o más bajos para el diagnóstico de las demencias fue 2,26 (1,72; 2,98). Este OR (IC 95%) correspondiente a los conocimientos para el tratamiento fue 2,74 (2,09; 3,60). También son interesantes las diferencias entre comunidades autónomas, siendo menores las dificultades precisamente en aquellas en las que la atención integral de las demencias fue más frecuente (fig. 3).
a) Distribución por comunidades autónomas de las dificultades para el abordaje de las demencias: proporción de psiquiatras que indican falta de formación. b) Distribución por comunidades autónomas de las dificultades para el abordaje de las demencias: proporción de psiquiatras que indican dificultades en el acceso a pruebas complementarias. c) Distribución por comunidades autónomas de las dificultades para el abordaje de las demencias: proporción de psiquiatras que indican dificultades en el acceso a fármacos antidemencia.
En línea con lo anterior, a pesar del número relativamente pequeño de casos atendidos, un 39% contestó que utiliza algunas veces algún instrumento clínico para la valoración de las demencias y otro 24% que los usa de manera rutinaria. No se observaron diferencias en la utilización según la edad de los encuestados (B [IC 95%] para rangos crecientes de edad: 0,02 (−0,03; 0,07), pχ(tl): 0,355), pero sí su uso fue más frecuente entre psiquiatras varones que entre psiquiatras mujeres (B [IC 95%] para hombres respecto a mujeres: 0,17 [0,08; 0,27], pχ(tl): <0,001].
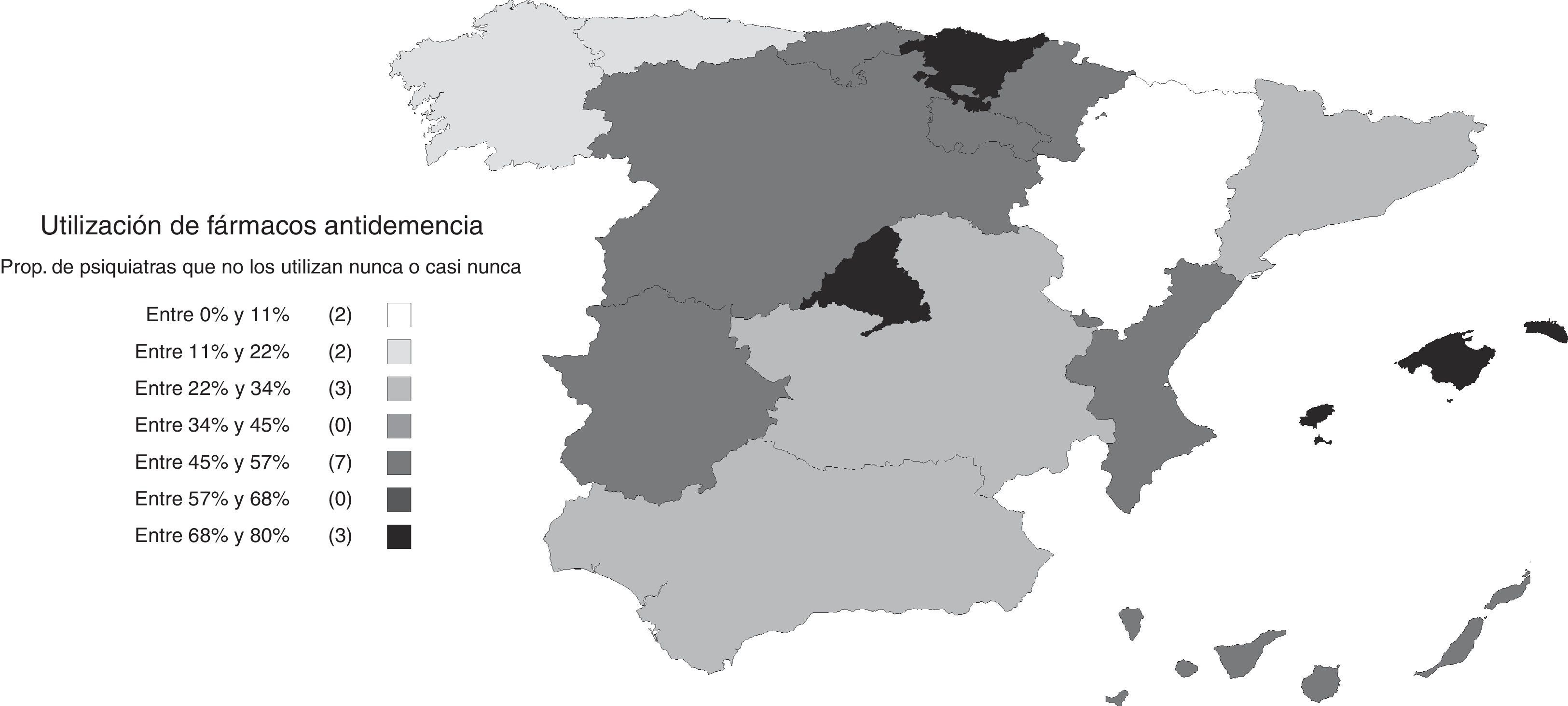
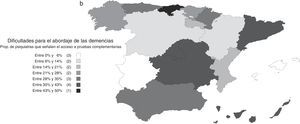
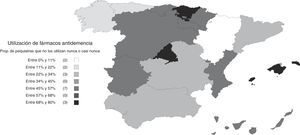
Utilización y opiniones sobre los fármacos antidemenciaUn 25% refirió utilizar fármacos antidemencia a menudo, junto con otro 28% que dijo emplearlos algunas veces; el 46% restante respondió que no los usaban nunca o casi nunca. La proporción de psiquiatras que emplean fármacos antidemencia varió según las comunidades autónomas, siendo menos frecuente en la Comunidad de Madrid, el País Vasco e Islas Baleares (fig. 4). Entre los que contestaron que no los utilizaban habitualmente (algunas veces, casi nunca o nunca), los motivos más frecuentemente alegados fueron la falta de experiencia en su uso (el 49%), la complejidad de los trámites burocráticos (28%) y la falta de acceso a la prescripción (18%). Tan solo un 6% señaló que el motivo fuese la falta de eficacia. Señaló más de una razón el 20% de los encuestados.
La mayoría de los psiquiatras no tenía una opinión desfavorable sobre la utilidad de los fármacos antidemencia: el 51% consideró que tienen una utilidad aceptable, y otro 12% que son muy útiles. Un 25% consideró que son algo útiles, y un no desdeñable 10% que no tenía una opinión formada. Es interesante que hasta un 40% de los psiquiatras considerara que en el futuro a medio plazo se incrementará su implicación en el tratamiento de pacientes con demencia. Otro 40% consideró, no obstante, que se mantendría igual.
Formación en el campo de las demenciasUn 58% de los 1.248 encuestados afirmó haber recibido algún tipo de formación en el área de las demencias durante el último año. En muchos de ellos (un 73%, el 45% de toda la muestra) fue en forma de charlas, conferencias o ponencias. Hasta el 34% de los psiquiatras que recibieron formación (20% de toda la muestra), lo hicieron en forma de cursos. Es muy relevante que hasta el 81% se manifestó dispuesto a ampliar su formación en demencias, proporción que descendió significativamente conforme aumentó la edad de los encuestados (B [IC 95%] para rangos crecientes de edad: −0,05 [−0,08, −0,03], pχ(tl): <0,001) pero que no difirió entre sexos (B [IC 95%] para hombres respecto a mujeres: −0,02 [−0,06; 0,03], pχ(tl): 0,451). Entre ellos, el 44% manifestó que asistiría a formación presencial; otro 36% preferiría realizarla a distancia a través de Internet. La mayoría de estos se manifestó dispuesto a recibir diferentes tipos de formatos, tanto cursos (61%), discusión de casos clínicos (58%) como talleres (53%). Menos adeptos encontró el formato de exposición monográfica (31%). Como muestra del interés por recibir esta formación, hasta el 50% manifestó que asistiría a sesiones mensuales, frente a un 26% que opinó que sería mejor recibir una única sesión. Solo un 7% manifestó que asistiría a sesiones semanales. También se propusieron (apartado de otros) sesiones trimestrales (un 6% de los psiquiatras dispuestos a recibir formación) o semestrales (un 5%). La mayoría (un 58% de los psiquiatras dispuestos a recibir formación) prefirió que las sesiones fuesen cortas, de hasta 2h, frente a un proporción más reducida de encuestados (35%) que opinó que las sesiones deberían durar entre 2 y 5h. Los encuestados manifestaron interés por todos los aspectos formativos propuestos; los señalados con mayor frecuencia fueron: el tratamiento farmacológico (82% de los psiquiatras dispuestos a recibir formación), el diagnóstico diferencial (78%), la metodología diagnóstica general (60%) y la psicopatología de las demencias (58%). Las restantes opciones también fueron marcadas por una proporción sustancial de encuestados: los instrumentos psicométricos (49%), el tratamiento no farmacológico y la sobrecarga del cuidador (47% cada uno). En promedio, cada psiquiatra señaló más de 4 aspectos formativos de interés.
DiscusiónLa aceptación de la encuesta fue buena, por lo que los autores consideran que puede considerarse representativa de la perspectiva de los psiquiatras sobre la atención sanitaria de las demencias en España (posee validez externa). Los resultados indican que, a excepción del reducido número de psiquiatras que trabajaban en unidades de psicogeriatría o en centros de larga estancia, la implicación de estos en el abordaje de las demencias en España es baja, aunque no despreciable. En particular, si se tiene en cuenta que la intervención del psiquiatra se centra en los casos más complejos, aquellos con síntomas psicológicos o conductuales prominentes, con diagnósticos psiquiátricos, o en casos con dinámica familiar muy alterada. Coherentemente, en un estudio reciente realizado en España sobre el manejo de casos incidentes en consultas especializadas con reclutamiento competitivo, la mayoría de los pacientes (64,7%) fueron reclutados por neurólogos (frente a un 21,9% por psiquiatras)14. A pesar de ello, la mayoría de los psiquiatras encuestados contestó tener un nivel de formación aceptable para el diagnóstico y el tratamiento de las demencias y, como ya han indicado otras encuestas15, buena disposición para mejorarla. Asimismo, indicaron que su papel en los cuidados de estas patologías debería ser mayor pero señalan dificultades para lograrlo.
La creciente longevidad de la población puede asociarse a un aumento de la prevalencia de las demencias. Se ha estimado que solamente la enfermedad de Alzheimer ya causa mayor discapacidad que la diabetes en Europa16. Es pues este un problema de salud pública importante que hay que afrontar eficazmente17.
Considerando que los síntomas psicopatológicos se asocian a mayor morbilidad y deterioro funcional que los síntomas cognitivos7,8, es razonable argumentar que una mayor implicación de los psiquiatras podría beneficiar la atención sanitaria de las demencias en España. Para ello sería importante potenciar su formación en psicogeriatría18. Además de un mayor protagonismo, se ha señalado que debe existir una buena coordinación entre psiquiatras y otros especialistas –en particular médicos de familia, neurólogos y geriatras– para proporcionar los mejores cuidados a los pacientes19. Por ejemplo, mientras los neurólogos realizan una exploración adecuada que incluye pruebas diagnósticas encaminadas a identificar la patología cerebral, los psiquiatras prestan más atención a los síntomas psicopatológicos y conocen mejor los recursos para contener el impacto personal y social de la demencia20. Que la mayor implicación de los psiquiatras y su buena coordinación con los neurólogos podría mejorar la atención de las demencias en España lo refrendan los resultados del estudio de casos incidentes ya citado protagonizado por neurólogos, el cual puso de manifiesto que en general se concede menos importancia a los síntomas psicopatológicos que a los cognitivos14, hecho que también ha sido reflejado en una revisión crítica de la situación del sistema de salud español en relación con el manejo de las demencias13. Esta última circunstancia está en desacuerdo con las recomendaciones para el manejo de la enfermedad de Alzheimer de la Federación Europea de Sociedades de Neurología (EFNS), en las que se concede la misma importancia a ambos tipos de síntomas16.
Las diferencias encontradas en varios aspectos entre comunidades autónomas revelan un panorama heterogéneo en el que las influencias del entorno tienen un impacto importante sobre la participación de los psiquiatras en el abordaje de las demencias. En particular, uno de los aspectos más relevantes en la práctica clínica, el empleo de fármacos antidemencia, demostró estar imbricado con varias circunstancias diferenciales entre regiones que complican la atención sanitaria en esta área. Así, las importantes diferencias observadas en la prescripción de fármacos antidemencia podrían deberse más a dificultades producidas por la falta de formación que al acceso a su prescripción, si bien en el País Vasco se da una situación singular porque estos fármacos no están disponibles para los psiquiatras. Por ejemplo, en Cataluña la mayoría de los encuestados indican que una de las dificultades para el abordaje de las demencias es la dificultad de acceso a la prescripción de fármacos antidemencia, pero no por eso figura entre las comunidades en donde menos se prescriben. Por otro lado, en la Comunidad de Madrid solo una pequeña proporción de psiquiatras indicaron que tenían dificultades para acceder a la prescripción de los fármacos antidemencia, a pesar de que es una de las comunidades autónomas en las que menos se empleaban. Además de las dificultades para prescribirlos, otros factores, como la falta de formación y las dificultades para el acceso a pruebas complementarias, relacionadas también con factores de tipo organizativo, como lo indica la baja proporción de psiquiatras que en esta Comunidad de Madrid presta atención integral a las demencias, parecen tener gran influencia sobre la implicación del psiquiatra. Estas diferencias regionales ponen de manifiesto la falta de una estrategia nacional para la detección, diagnóstico y tratamiento de las demencias que integre a los servicios de salud mental, lo cual se traduce en una relativa desatención de los síntomas psicopatológicos y el empleo inadecuado de los servicios sociales disponibles13,21.
Los buenos resultados obtenidos en las unidades de psicogeriatría en las que la implicación del psiquiatra fue mucho mayor y las dificultades para el abordaje de las demencias menores pueden dar una indicación de la dirección a seguir, como ya se ha sugerido en otros países22, tratando de asimilar el modelo de cuidados integrados empleado en ellas a las consultas ambulatorias de psiquiatría, en donde trabajan la mayoría de los psiquiatras encuestados.
La técnica de muestreo empleada es una limitación del presente trabajo. Solo los psiquiatras accesibles a la visita médica pudieron ser seleccionados para participar, por lo que las opiniones de los que no cumplían este criterio no están representadas. Las cuotas de muestreo se establecieron en función de la densidad de psiquiatras en activo en cada provincia y no en función de los centros de trabajo, por lo que la representación de los diferentes centros de trabajo puede no reflejar su importancia relativa dentro del conjunto del sistema de salud. Estos problemas de muestreo podrían explicar algunos resultados paradójicos, tales como la baja proporción de psiquiatras que realizan atención integral en Cataluña, a pesar del importante desarrollo de servicios integrados de atención sociosanitaria de las demencias existente en esta Comunidad. Los análisis realizados sobre los datos tienen únicamente valor exploratorio. Para confirmar alguno de los hallazgos sería preciso establecer una hipótesis a priori y diseñar un estudio con potencia estadística suficiente para probarla.
En conclusión, la implicación de los psiquiatras en la atención sanitaria de las demencias en España es baja e inferior a la que se da en otros países del entorno. Además, se han constatado diferencias importantes de tipo organizativo entre las comunidades autónomas que afectan a la participación de los psiquiatras. Las directrices para el abordaje de las demencias en Europa recomiendan la colaboración de neurólogos y psiquiatras para lograr una atención adecuada de la constelación de manifestaciones y consecuencias de estas enfermedades; al tiempo que trabajos previos realizados en España han indicado que el nivel de tratamiento de los síntomas psicopatológicos y el de coordinación de los recursos sociales son inferiores al logrado en otras áreas como el manejo de los síntomas cognitivos. Incrementar la implicación de los psiquiatras podría traducirse en mejoras en la atención sanitaria de las demencias en España. Para ello podría servir el modelo de atención integrado empleado en las unidades de psicogeriatría.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEsta investigación ha sido financiada por Esteve.
Conflicto de interesesManuel Martín-Carrasco ha sido ponente en actividades de formación médica para Pfizer, Janssen, Novartis, Lündbeck, Servier y Esteve, y ha recibido becas de investigación no restringidas de Novartis y Pfizer.
Javier Arranz es empleado a tiempo completo de Esteve.
El cuestionario del presente estudio ha recibido el Aval Científico de la Sociedad Española de Psicogeriatría (SEPG). La responsabilidad de la ejecución del estudio e interpretación de los resultados corresponde exclusivamente a los autores del estudio. Los autores agradecen a Jesús Villoria (redactor médico, Medicxact, S.L.) su trabajo en la preparación del presente manuscrito.