Una de las propuestas para conseguir mejorar la práctica clínica es la incorporación de sistemas informatizados de apoyo a las decisiones (SADC) y su integración con los registros clínicos electrónicos. El objetivo de este trabajo es revisar de forma sistemática la evidencia sobre la eficacia de los SADC en el manejo de la depresión. Para ello se realizó una búsqueda bibliográfica en Medline, EMBASE y PsycInfo. La calidad de los estudios cuantitativos se evaluó mediante el método SIGN y los estudios cualitativos mediante el checklist de CASPe. Se identificaron 7 estudios (3 ensayos clínicos aleatorizados, 3 ensayos no aleatorizados y un estudio cualitativo). Los SADC evaluados incorporaron contenidos derivados de guías u otros productos basados en la evidencia. En líneas generales, los SADC mostraron un impacto positivo sobre diferentes aspectos como el cribado y diagnóstico, tratamiento, mejora de síntomas depresivos y calidad de vida y derivación de pacientes a asistencia especializada. El empleo de SADC podría optimizar la atención de la depresión en diversos escenarios mediante la provisión de recomendaciones basadas en la mejor evidencia disponible y la facilitación de la toma de decisiones de los profesionales en la práctica clínica.
One of the proposals for improving clinical practice is to introduce computerised decision support systems (CDSS) and integrate these with electronic medical records. Accordingly, this study sought to systematically review evidence on the effectiveness of CDSS in the management of depression. A search was performed in Medline, EMBASE and PsycInfo, in order to do this. The quality of quantitative studies was assessed using the SIGN method, and qualitative studies using the CASPe checklist. Seven studies were identified (3 randomised clinical trials, 3 non-randomised trials, and one qualitative study). The CDSS assessed incorporated content drawn from guidelines and other evidence-based products. In general, the CDSS had a positive impact on different aspects, such as the screening and diagnosis, treatment, improvement in depressive symptoms and quality of life, and referral of patients. The use of CDSS could thus serve to optimise care of depression in various scenarios by providing recommendations based on the best evidence available and facilitating decision-making in clinical practice.
La depresión es uno de los trastornos mentales más frecuentes y una de las principales causas de discapacidad a nivel internacional1,2. A pesar de los avances en su abordaje, sigue vigente su importante asociación con la conducta suicida3, su tendencia a la recurrencia y a la cronicidad4 y, en algunos casos, la falta de respuesta ante diferentes tratamientos5. En cuanto a la asistencia, existe evidencia de una variabilidad no justificada en el diagnóstico y tratamiento, tanto por defecto6–10 como por exceso11,12.
Las guías de práctica clínica (GPC) podrían tener un importante papel en la mejora de los aspectos previamente mencionados, si bien su implementación conlleva importantes dificultades13,14. Una de las propuestas para conseguir superar estas barreras es su incorporación en el flujo de trabajo15,16 y su integración con los registros clínicos electrónicos17 mediante el desarrollo de sistemas de apoyo a las decisiones clínicas (SADC), definidos como «herramientas diseñadas para apoyar las decisiones clínicas, en las que se generan recomendaciones según las características de los pacientes»18.
Aunque algunos estudios han puesto de manifiesto que los SADC pueden contribuir a mejorar la interacción de la evidencia científica con la información de los pacientes, los resultados sobre su introducción en la práctica clínica son actualmente limitados y hoy por hoy no es posible extraer conclusiones definitivas sobre aspectos como el coste-efectividad, la carga de trabajo o la eficiencia de estos sistemas18–23.
El objetivo de este artículo es revisar la evidencia científica disponible sobre la eficacia de los SADC en el manejo clínico de la depresión. Se ha pretendido responder a 3 preguntas: 1) ¿cuál es la eficacia/efectividad de los SADC en el diagnóstico y manejo de la depresión?, 2) ¿cuál es la aceptabilidad y satisfacción de los profesionales y pacientes con estos sistemas? y 3) ¿cuáles son las características de los SADC empleados que podrían estar asociadas a la mejora de los procesos o resultados en salud?
MetodologíaEsta revisión sistemática se ha realizado como parte de un proyecto más amplio de actualización de la GPC sobre el manejo de la depresión mayor en el adulto24 y sigue las recomendaciones del Preferred Reporting Items for Systematic Reviews and Meta-Analyses (PRISMA)25.
Estrategia de búsquedaSe realizó una búsqueda preliminar de revisiones sistemáticas, seleccionándose la elaborada por la Agency for Healthcare Researh and Quality (AHRQ)18 por ser la más reciente y de mayor calidad, actualizándose su búsqueda bibliográfica desde enero de 2011 hasta febrero de 2014. Para ello, se replicó su estrategia de búsqueda en bases de datos generales (Medline [PubMed] y EMBASE [OvidSP]) y especializadas (PsycInfo [OvidSP]). En la estrategia de búsqueda se combinaron términos relacionados con el tipo de estudios (case-control studies, cohort studies, clinical trial, multicenter study, clinical practice guideline, validation studies, meta-analysis), la intervención (clinical decision support systems, computer-assisted therapy, reminder systems, medical order entry systems, provider order entry, physician order entry) y el trastorno (depression, depressive disorder, major depressive disorder, mood disorders). Se revisó también la bibliografía de todos los estudios seleccionados.
Criterios de inclusión y exclusiónSe incluyeron aquellos estudios en los que se utilizó cualquier sistema electrónico diseñado específicamente con la finalidad de apoyar la toma de decisiones en el manejo clínico de la depresión (a nivel preventivo, diagnóstico o terapéutico); en los que se emplearon las características de un paciente individual para generar una determinada indicación a los profesionales; y en los que se evaluó tanto la eficacia/efectividad como la satisfacción o aceptabilidad de los SADC, independientemente de su diseño. No se establecieron restricciones por motivos de idioma.
Selección de estudiosLos resultados de la búsqueda bibliográfica fueron revisados de forma independiente por 2 autores a través de la lectura del título y resumen. Posteriormente, los artículos potencialmente relevantes se revisaron a texto completo para valorar su inclusión. Las discrepancias surgidas se resolvieron mediante discusión con un tercer autor.
Recogida y extracción de datosSe elaboraron tablas de evidencia con las características más importantes, la metodología y los resultados de cada estudio. La extracción de datos fue realizada por un autor y confirmada por un segundo, resolviéndose los desacuerdos por consenso.
Valoración de la calidad de la evidenciaLa calidad de los estudios cuantitativos se evaluó mediante el método propuesto por el Scottish Intercollegiate Guidelines Network (SIGN)26. Los estudios cualitativos se evaluaron mediante el checklist del Critical Apraisal Skills Programme(CASPe) y, siguiendo la propuesta de Goldsmith et al.27, se clasificaron como ++ (cumplimiento de todos o la mayoría de los criterios metodológicos), + (cumplimiento de alguno de los criterios) y –(cumplimiento de pocos o ningún criterio metodológico).
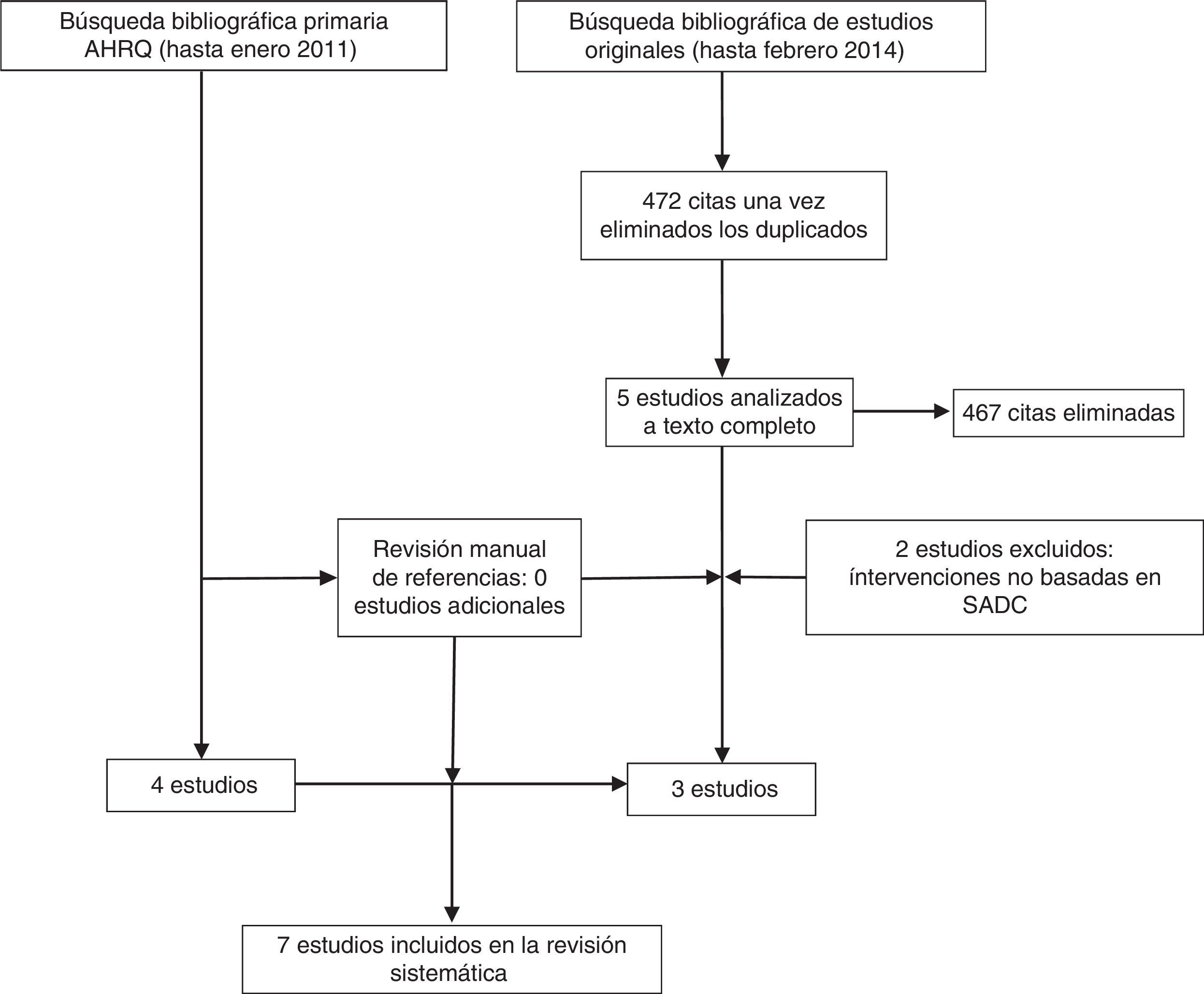
ResultadosEstudios incluidosLa revisión sistemática de la AHRQ18 incluyó 4 estudios sobre la incorporación de SADC en el manejo de la depresión28–31. Debido a que en este trabajo se incluyeron básicamente ensayos clínicos aleatorizados (ECA) se revisaron los estudios excluidos, si bien ninguno de ellos cumplió los criterios de inclusión de la presente revisión. Por otra parte, la actualización de la búsqueda bibliográfica proporcionó 472 referencias. Tras la revisión de los títulos y resúmenes se consideraron 5 estudios para su lectura a texto completo, de los que finalmente 3 cumplieron los criterios de inclusión (fig. 1).
Características y calidad de los estudios incluidosSe incluyeron seis estudios cuantitativos: 3 ECA (nivel 1+ en la escala del SIGN)28,30 y 3 ensayos no aletorizados (nivel 2+)31–33. Solo se identificó un estudio de carácter cualitativo34, que se clasificó como Q+ (al cumplir la mayoría de los criterios de calidad requeridos).
Cinco estudios se llevaron a cabo en EE.UU.28,29,31–33, uno en Europa30 y otro en Australia34. De ellos, 2 fueron realizados en el ámbito académico con pacientes en régimen ambulatorio28,29, 3 se llevaron a cabo en atención primaria30–32, uno en atención especializada34 y un tanto en atención primaria como en especializada33.
Todos los SADC evaluados incorporaron contenidos derivados de GPC28,29,31,32 u otros productos basados en la evidencia30,33,34 y solo 2 de los sistemas se integraron con la historia clínica electrónica (HCE)29,32. La mayoría fueron sistemas de desarrollo local (diseñados en el contexto de un sistema sanitario concreto), menos el estudio de Rollman et al.29 que empleó un sistema comercial.
La duración de la intervención varió de 6 a 20meses. En 4 de los estudios la intervención se comparó con el tratamiento habitual30–33 (aunque en uno de ellos se potenció el acceso a GPC30) y en otros 2 se comparó con otro método de implementación28,29.
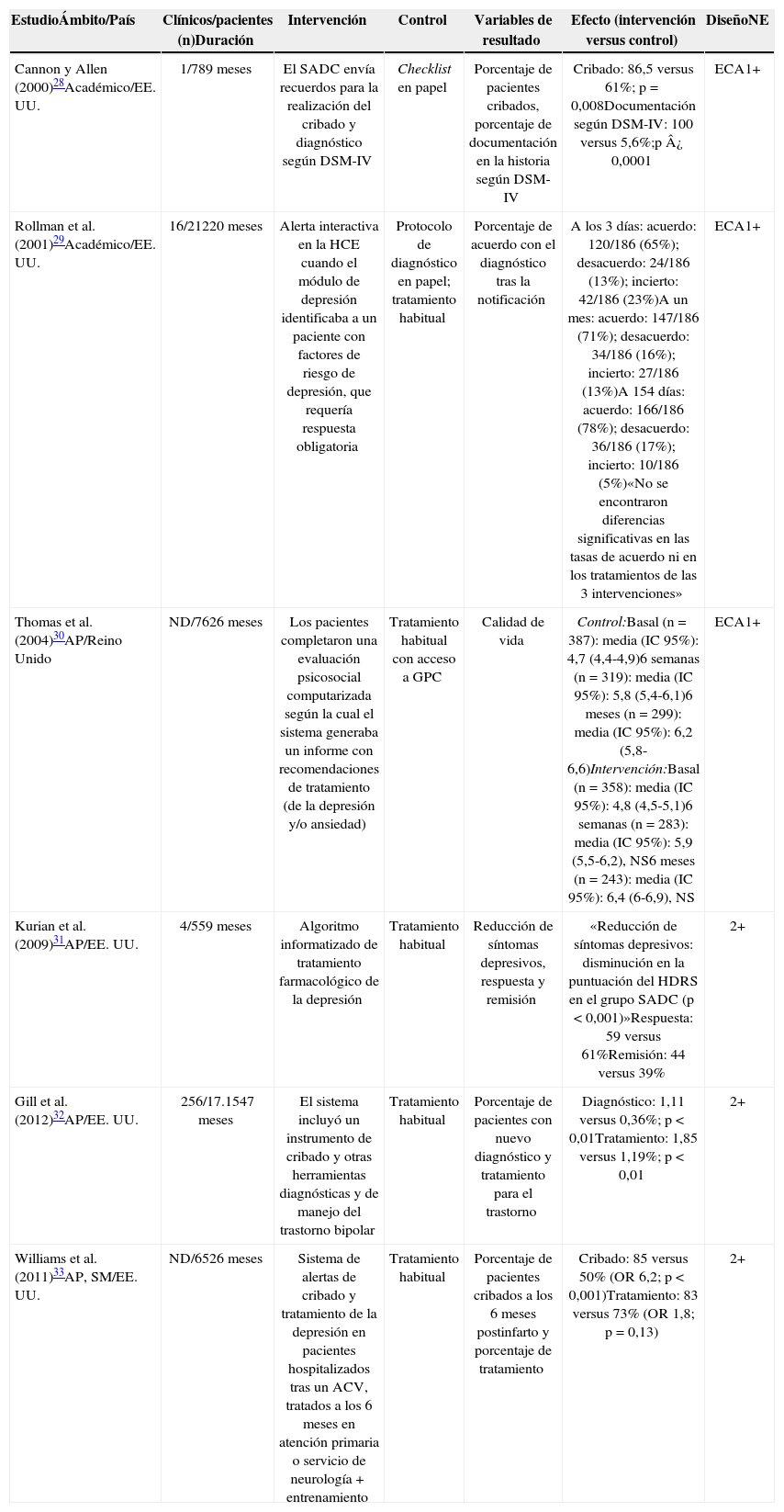
Los aspectos metodológicos y resultados más importantes de los estudios cuantitativos revisados se presentan en la tabla 1.
Principales aspectos metodológicos, resultados y calidad de la evidencia de los estudios cuantitativos incluidos
| EstudioÁmbito/País | Clínicos/pacientes (n)Duración | Intervención | Control | Variables de resultado | Efecto (intervención versus control) | DiseñoNE |
|---|---|---|---|---|---|---|
| Cannon y Allen (2000)28Académico/EE. UU. | 1/789 meses | El SADC envía recuerdos para la realización del cribado y diagnóstico según DSM-IV | Checklist en papel | Porcentaje de pacientes cribados, porcentaje de documentación en la historia según DSM-IV | Cribado: 86,5 versus 61%; p=0,008Documentación según DSM-IV: 100 versus 5,6%;p¿0,0001 | ECA1+ |
| Rollman et al. (2001)29Académico/EE. UU. | 16/21220meses | Alerta interactiva en la HCE cuando el módulo de depresión identificaba a un paciente con factores de riesgo de depresión, que requería respuesta obligatoria | Protocolo de diagnóstico en papel; tratamiento habitual | Porcentaje de acuerdo con el diagnóstico tras la notificación | A los 3días: acuerdo: 120/186 (65%); desacuerdo: 24/186 (13%); incierto: 42/186 (23%)A un mes: acuerdo: 147/186 (71%); desacuerdo: 34/186 (16%); incierto: 27/186 (13%)A 154días: acuerdo: 166/186 (78%); desacuerdo: 36/186 (17%); incierto: 10/186 (5%)«No se encontraron diferencias significativas en las tasas de acuerdo ni en los tratamientos de las 3 intervenciones» | ECA1+ |
| Thomas et al. (2004)30AP/Reino Unido | ND/7626 meses | Los pacientes completaron una evaluación psicosocial computarizada según la cual el sistema generaba un informe con recomendaciones de tratamiento (de la depresión y/o ansiedad) | Tratamiento habitual con acceso a GPC | Calidad de vida | Control:Basal (n=387): media (IC 95%): 4,7 (4,4-4,9)6 semanas (n=319): media (IC 95%): 5,8 (5,4-6,1)6 meses (n=299): media (IC 95%): 6,2 (5,8-6,6)Intervención:Basal (n=358): media (IC 95%): 4,8 (4,5-5,1)6 semanas (n=283): media (IC 95%): 5,9 (5,5-6,2), NS6 meses (n=243): media (IC 95%): 6,4 (6-6,9), NS | ECA1+ |
| Kurian et al. (2009)31AP/EE. UU. | 4/559 meses | Algoritmo informatizado de tratamiento farmacológico de la depresión | Tratamiento habitual | Reducción de síntomas depresivos, respuesta y remisión | «Reducción de síntomas depresivos: disminución en la puntuación del HDRS en el grupo SADC (p<0,001)»Respuesta: 59 versus 61%Remisión: 44 versus 39% | 2+ |
| Gill et al. (2012)32AP/EE. UU. | 256/17.1547 meses | El sistema incluyó un instrumento de cribado y otras herramientas diagnósticas y de manejo del trastorno bipolar | Tratamiento habitual | Porcentaje de pacientes con nuevo diagnóstico y tratamiento para el trastorno | Diagnóstico: 1,11 versus 0,36%; p<0,01Tratamiento: 1,85 versus 1,19%; p<0,01 | 2+ |
| Williams et al. (2011)33AP, SM/EE. UU. | ND/6526 meses | Sistema de alertas de cribado y tratamiento de la depresión en pacientes hospitalizados tras un ACV, tratados a los 6 meses en atención primaria o servicio de neurología+entrenamiento | Tratamiento habitual | Porcentaje de pacientes cribados a los 6 meses postinfarto y porcentaje de tratamiento | Cribado: 85 versus 50% (OR 6,2; p<0,001)Tratamiento: 83 versus 73% (OR 1,8; p=0,13) | 2+ |
Fuente: elaboración propia.
ACV: accidente cerebrovascular; AP: atención primaria; DSM-IV: Diagnostic and Statistical Manual of Mental Disorders, cuarta edición; ECA: ensayo clínico aleatorizado; GPC: guías de práctica clínica; HCE: historia clínica electrónica; HDRS: Hamilton Depression Rating Scale; IC: intervalo de confianza; ND: no determinado; NE: nivel de evidencia: NS: no significativo; OR: odds ratio; SADC: sistema de apoyo a las decisiones; SM: salud mental.
Cuatro estudios evaluaron específicamente el impacto de los SADC en el cribado y diagnóstico de la depresión. Un ECA comparó el efecto de la inclusión de 2 recomendaciones sobre cribado y diagnóstico de la depresión de forma informatizada versus de forma manual (a través de un checklist). La tasa de identificación y diagnóstico según DSM-IV aumentó de forma significativa en la versión informatizada28. Otro ECA comparó la provisión de un feedback electrónico sobre el diagnóstico y el tratamiento versus recordatorios en papel y el tratamiento habitual. No se encontraron diferencias entre los grupos en cuanto a la tasa de acuerdo en los 3 escenarios evaluados. Sin embargo, los profesionales que estuvieron de acuerdo con el diagnóstico (el 65% de 186 clínicos), lo documentaron en mayor medida, prescribieron significativamente más tratamiento farmacológico y derivaron con mayor frecuencia a atención especializada29. En otros 2 estudios de diseño cuasiexperimental se evaluó la eficacia de los SADC en el cribado de la depresión tras un infarto cerebral33 y en el cribado de trastorno bipolar en pacientes diagnosticados de depresión32. En ambos estudios el SADC mejoró de forma significativa el número de pacientes a los que se les realizó el cribado y aquellos cuyo cribado fue positivo recibieron con mayor probabilidad el tratamiento adecuado32,33.
De los 2 estudios restantes, un ECA evaluó los efectos sobre la calidad de vida de la utilización de un SADC en el manejo de la ansiedad y la depresión en comparación con el tratamiento habitual. La intervención consistió en una evaluación psicosocial computarizada que generaba recomendaciones de manejo clínico. Aunque el grupo experimental presentó mayores niveles de calidad de vida a las 6 semanas, la diferencia no se mantuvo a los 6 meses30. Por último, un único estudio evaluó los efectos de la implementación de SADC sobre la reducción de síntomas depresivos o en la respuesta/remisión. Este pequeño ensayo no aleatorizado evaluó la efectividad del algoritmo informatizado para la depresión del Texas Medication Algorithm Project en comparación con el tratamiento habitual en atención primaria y puso de manifiesto que los pacientes cuyos profesionales emplearon el SADC mostraron una reducción significativa en los síntomas depresivos, aunque no se encontraron diferencias en respuesta/remisión31.
Aceptabilidad, satisfacción y perspectivas de los pacientes y profesionalesAunque no evaluado explícitamente en ninguno de los estudios cuantitativos incluidos, en el estudio de Rollman et al.29 el acuerdo con el diagnóstico de depresión sugerido por el SADC fue moderado a corto plazo (<75% a los 3 días y al mes) y alto a largo plazo (>75%). Además, en otro de los estudios los profesionales indicaron que la herramienta fue fácil de usar y manifestaron preferir esta opción al tratamiento habitual31.
El único trabajo de diseño cualitativo identificado investigó las percepciones de clínicos y pacientes sobre un SADC para el cribado electrónico de depresión tras un accidente cerebrovascular. Los pacientes cumplimentaban antes de la consulta una versión informatizada del cuestionario PHQ-2 y en caso de que la puntuación fuese positiva, la evaluación se completaba con el PHQ-9 e ítems seleccionados del Distress Problem List. El clínico recibía una alarma sobre la puntuación obtenida, su interpretación y opciones de manejo para aquellos pacientes en los que el PHQ-9 fuese≥5. La mayoría de los pacientes (n=62) encontró la herramienta electrónica de cribado fácil de entender y de contestar y la consideraron un buen método de cribado. Por su parte, los profesionales (n=7) reconocieron que el SADC había cambiado en cierta medida su actuación profesional y en la mayoría de los casos había mejorado la evaluación y el seguimiento del proceso depresivo34.
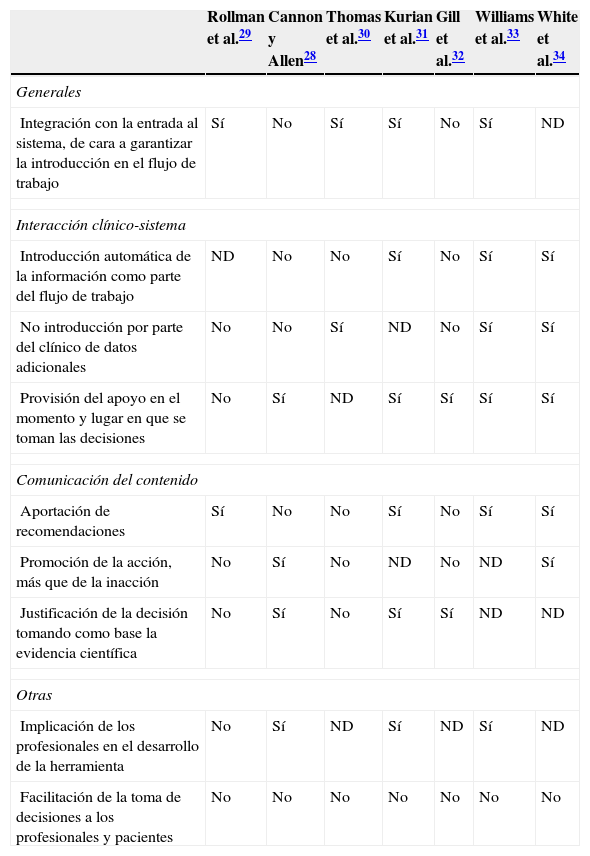
Características técnicas de las intervenciones evaluadasLos factores técnicos más relevantes de los SADC se muestran en la tabla 2. Algunos estudios no los describen adecuadamente y además se ha constatado una alta heterogeneidad en los sistemas empleados. Ninguno de los estudios incluyó todos los aspectos asociados a la efectividad de los SADC según el trabajo de la AHRQ18 aunque parece existir una tendencia a la inclusión de mayor número de ellos en los estudios más recientes. Cabe destacar que todos los sistemas se centraron únicamente en favorecer la toma de decisiones de los profesionales y en ningún caso la herramienta tuvo por objetivo favorecer la toma de decisiones de los pacientes.
Características técnicas de los sistemas de apoyo a las decisiones de las intervenciones evaluadas
| Rollman et al.29 | Cannon y Allen28 | Thomas et al.30 | Kurian et al.31 | Gill et al.32 | Williams et al.33 | White et al.34 | |
|---|---|---|---|---|---|---|---|
| Generales | |||||||
| Integración con la entrada al sistema, de cara a garantizar la introducción en el flujo de trabajo | Sí | No | Sí | Sí | No | Sí | ND |
| Interacción clínico-sistema | |||||||
| Introducción automática de la información como parte del flujo de trabajo | ND | No | No | Sí | No | Sí | Sí |
| No introducción por parte del clínico de datos adicionales | No | No | Sí | ND | No | Sí | Sí |
| Provisión del apoyo en el momento y lugar en que se toman las decisiones | No | Sí | ND | Sí | Sí | Sí | Sí |
| Comunicación del contenido | |||||||
| Aportación de recomendaciones | Sí | No | No | Sí | No | Sí | Sí |
| Promoción de la acción, más que de la inacción | No | Sí | No | ND | No | ND | Sí |
| Justificación de la decisión tomando como base la evidencia científica | No | Sí | No | Sí | Sí | ND | ND |
| Otras | |||||||
| Implicación de los profesionales en el desarrollo de la herramienta | No | Sí | ND | Sí | ND | Sí | ND |
| Facilitación de la toma de decisiones a los profesionales y pacientes | No | No | No | No | No | No | No |
Fuente: elaboración propia y adaptación de Lobach et al.18.
ND: no determinado.
El manejo de la depresión es un área con amplias posibilidades de mejora, debido principalmente a su infra- y sobrediagnóstico y a la gran variabilidad constatada en la práctica clínica. Por otra parte, la toma de decisiones supone un complejo conjunto de interacciones entre una gran variedad de implicados y de fuentes de información. A nivel de gestión clínica, las necesidades de información de los profesionales y las fuentes que utilizan pueden ser variadas, incluyendo la experiencia personal, la investigación científica publicada, la confianza en expertos clínicos, GPC e informes de evaluación de tecnologías35. La utilización con éxito de la evidencia científica y la implementación de las recomendaciones obtenidas a través de ella podrían suponer un paso importante en la mejora de los cuidados15. Aquí cobra especial importancia la HCE que podría ser una herramienta de provisión de recomendaciones sobre el manejo de una determinada entidad o de interacción con información relevante para la toma de decisiones29,36. Así, diferentes estudios han puesto de manifiesto la efectividad de integrar SADC en la HCE, observándose un incremento de la adherencia a las recomendaciones y una mejora en los resultados en salud15,37,38. Además estos sistemas podrían orientarse a atención primaria y especializada, garantizando la continuidad y el proceso de atención. Todo apunta a que, en el futuro, las HCE dejarán de ser meros almacenes de información para pasar a tener una mayor interacción con los profesionales mediante la provisión de información relacionada con actividades preventivas, riesgos específicos del paciente, opciones terapéuticas más apropiadas y facilitar el seguimiento o proporcionar información de referencia, como la información para pacientes, entre otros.
En esta revisión sistemática se ha evaluado el impacto de los SADC aplicados al manejo clínico de la depresión, observándose un impacto positivo sobre el cribado32,33 y diagnóstico28,29, el tratamiento29,32,33 y la derivación del paciente a salud mental29. El apoyo a la toma de decisiones también se ha asociado a la reducción significativa de los síntomas de depresión31 y al aumento en el nivel de calidad de vida30. Aunque la mayoría de los estudios no incluyeron variables relacionadas con la satisfacción y aceptabilidad de los usuarios, en uno los profesionales manifestaron preferir esta opción al tratamiento habitual31 y en otro hubo altas tasas de acuerdo con la información generada por el sistema29. Por su parte, el estudio cualitativo puso de manifiesto una alta satisfacción, tanto de pacientes como de clínicos, con la herramienta empleada34.
Aunque no pueden ser considerados estrictamente SADC, existe también evidencia de otras intervenciones basadas en la HCE dirigidas a la mejora del cribado de la depresión en atención primaria39,40. En cuanto al uso de algoritmos en la depresión, a nivel internacional destaca la experiencia del Texas Medication Algorithm Project, proyecto diseñado con el objetivo de promover el uso de algoritmos farmacológicos en combinación con apoyo clínico e información a los pacientes15. La versión computarizada del Texas Medication Algorithm Project41 incluye aspectos relacionados con la prevención, diagnóstico, apoyo a las decisiones sobre tratamiento y asesoramiento sobre efectos secundarios y su monitorización y, aunque insuficientes, los datos publicados sobre su efectividad muestran mejoras en la reducción de síntomas depresivos en comparación con el tratamiento habitual31. Además, el estudio STAR*D también puso de manifiesto la adherencia a algoritmos en el manejo de la depresión y su impacto positivo en la práctica clínica42,43. A nivel nacional, el Departament de Salut de la Generalitat de Catalunya ha promovido el proyecto de informatización de la adaptación de la GPC de la depresión mayor en el adulto del SNS44 para su uso en todos los centros de atención primaria del Institut Català de la Salut, integrándola en la HCE. Como la guía se ha activado simultáneamente en todos los centros del Institut Català de la Salut, no ha sido posible realizar un estudio aleatorizado de efectividad y se ha optado por evaluar de forma controlada una estrategia de implementación multifacética en los centros de primaria de una misma comarca. La hipótesis contrastada es que un proceso activo de implementación mejora significativamente la utilización de la guía y, consecuentemente, los resultados en salud. A las acciones de implementación inicial de la guía informatizada, que podrían tener un impacto efímero, se añadirá regularmente un feedback automático para los médicos con información de los resultados de proceso (uso de los instrumentos de la guía) y de salud en los pacientes en los que se utilice.
En cuanto a las características de los SADC, la revisión de la AHRQ18 identificó los factores asociados a la eficacia o éxito en la implementación de los sistemas integrados y confirmó otros factores propuestos previamente (integración con la entrada al sistema, factores de interacción clínico-sistema, factores relacionados con la comunicación del contenido, entre otros)16. Ninguno de los estudios revisados incluyó todos estos aspectos. La introducción con la entrada al sistema y la provisión de la información en el momento de la toma de decisiones fueron las características que los estudios presentaron de forma más consistente.
Los resultados de esa revisión deben interpretarse teniendo en cuenta sus limitaciones. Las más importantes son el número y la calidad de los estudios incluidos, que pueden considerarse insuficientes para establecer conclusiones definitivas. En relación con estas limitaciones cabe añadir que los sistemas revisados constituyen un grupo heterogéneo con diferentes tipos de herramientas, muestras, objetivos, metodología y variables evaluadas, lo que no ha permitido realizar un metaanálisis. Además existe una ausencia clara de información relacionada con características clave de la implementación, que no se consideran ni se describen explícitamente en los estudios revisados.
La importancia de los SADC en el manejo de la depresión adquiere mayor importancia en el momento actual de una fuerte apuesta de las autoridades sanitarias por el desarrollo de las nuevas tecnologías de la información y la comunicación en el campo de la práctica clínica. La investigación futura deberá orientarse a profundizar en la evaluación de sus potenciales efectos adversos y las variables relevantes para medir su impacto real en los pacientes y sistemas sanitarios, así como su coste-efectividad. La implementación efectiva de SADC es un reto complejo que exige la interacción de las características concretas de las organizaciones, la tecnología y la evidencia científica disponible. A este respecto se ha planteado que los sistemas integrados de nueva generación deberían estar basados en evidencias, con una continua actualización de los avances científicos, y ser flexibles y adaptables también a los diferentes ámbitos de aplicación18. Además, la introducción amplia de SADC requiere grandes avances en el entendimiento sobre qué información incluir, y cuándo y cómo debiera estar disponible para clínicos y pacientes, así como una evaluación crítica de su implementación19.
En resumen, el empleo SADC y su integración con la HCE podrían mejorar la atención de la depresión en diversos escenarios mediante la provisión de recomendaciones basadas en la mejor evidencia disponible y la facilitación de la toma de decisiones de los profesionales. Sin embargo, la evidencia actual es limitada, por lo que es necesario profundizar en el impacto real de estos sistemas en la práctica clínica y en aquellas cuestiones que pueden afectar a su implementación.
FinanciaciónEste estudio se ha realizado en el marco del desarrollo de actividades de la Red Española de Agencias de Evaluación de Tecnologías Sanitarias y Prestaciones del SNS, financiadas por el Ministerio de Sanidad, Servicios Sociales e Igualdad.
Conflicto de interesesLos autores declaran la no existencia de conflictos de intereses.
Los autores quisieran expresar su agradecimiento al Grupo de trabajo de la Guía de Práctica Clínica de Depresión en el Adulto, perteneciente a la Agencia de Evaluación de Tecnologías Sanitarias de Galicia (avalia-t) y al Servizo Galego de Saúde, por su apoyo y colaboración en la conceptualización y desarrollo de este trabajo.