El síndrome de Wolff-Parkinson-White (WPW) es el más frecuente de los síndromes de preexcitación, una alteración cardiaca congénita. La prevalencia del síndrome de WPW oscila de 0,1 a 3 casos por cada 1.000 habitantes. El 80% de los pacientes con síndrome de WPW desarrollarán taquicardia supraventricular; entre un 15 y un 30%, fibrilación auricular, y un 5%, flutter auricular. La forma de presentación clínica puede ser muy variada, desde palpitaciones a vértigo, disnea, opresión torácica, hasta la muerte súbita en raras ocasiones. Exponemos el caso de una paciente que presenta síndrome de WPW después de una situación laboral estresante.
Wolff-Parkinson-White (WPW) syndrome, a congenital heart abnormality, is the most common of the pre-excitation syndromes. The prevalence of WPW syndrome ranges from 0.1 to 3 cases per 1000 people. A large majority (80%) of patients with WPW syndrome develop supraventricular tachycardia, between 15% and 30% atrial fibrillation, and atrial flutter 5%. The clinical presentation can vary from vertigo, palpitations, breathlessness, chest tightness, to sudden death in rare cases. We report the case of a patient presenting with WPW syndrome after a stressful work situation.
El síndrome de Wolff-Parkinson-White (WPW) es una patología infraestimada ya que muchos de los pacientes permanecen asintomáticos y en otros la preexcitación no es constante.
La taquicardia más frecuentemente asociada al síndrome de WPW es la taquicardia paroxística supraventricular y la clínica de debut son los episodios repetidos de palpitaciones rápidas de minutos de duración.
Mujer de 32 años, sin antecedentes patológicos ni familiares de interés y sin ninguna medicación de base, que acude a la consulta de atención primaria por presentar en las últimas semanas y coincidiendo con situación laboral estresante, sintomatología de palpitaciones, sin afectación hemodinámica, de minutos de duración y que se autolimitan espontáneamente.
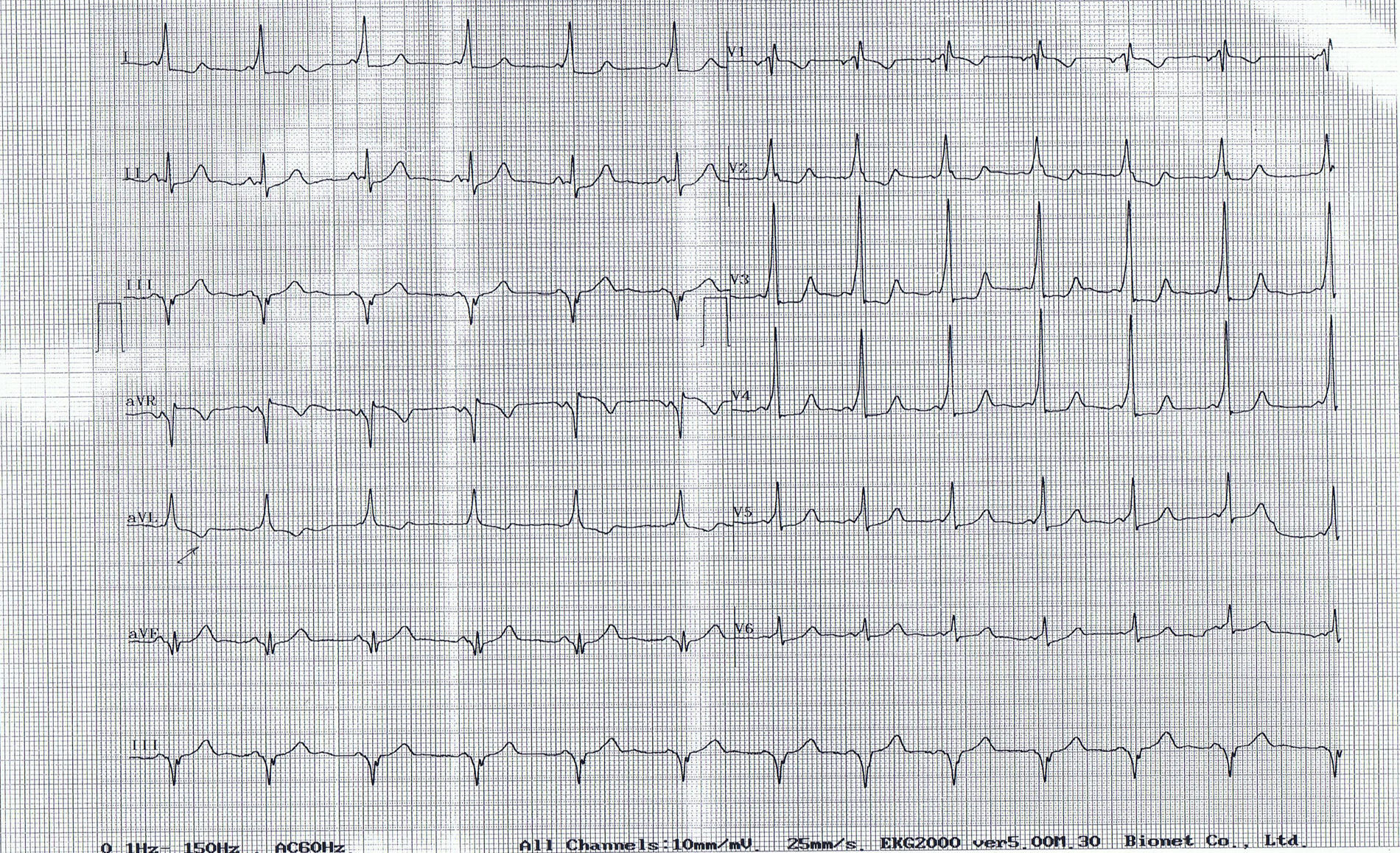
A la exploración presenta una auscultación cardiaca rítmica y sin soplos con una frecuencia cardiaca de 90 lat./min; auscultación respiratoria normal, presión arterial de 120/70mmHg. Se solicita electrocardiograma (ECG) (fig. 1) en el que se observa ritmo sinusal de 78 lat./min, PR 0,8 s, onda delta en DI y de V2 a V6, Q en DIII y aVF, T negativa en aVR y aVL.
Ante la sospecha de síndrome de WPW por las alteraciones electrocardiográficas y la sintomatología de la paciente, se decide derivarla al servicio de cardiología. Mientras la paciente se encuentra en lista de espera para estudio presenta en un mismo día 5 episodios de dolor precordial opresivo, síntomas vagales y disnea, motivo por el cual acude de manera espontánea a urgencias hospitalarias, donde ingresa para estudio.
Durante el ingreso se le realiza ECG sin cambios respecto al referido anteriormente; también se le realizan analítica, radiografía de tórax y ecocardiograma, todos ellos dentro de la normalidad. Se procede a estudio electrofisiológico en el que no se demuestra preexcitación ventricular ni se consigue inducir taquicardia. A la paciente le es dada el alta con diagnóstico de WPW y pauta de bisoprolol, 5mg/24 h. No presenta mejoría clínica, persistiendo a los 2 meses los episodios de paroxísticos de palpitaciones acompañadas de disnea y opresión precordial.
La paciente ingresa para nuevo estudio electrofisiológico donde se induce una taquicardia regular de QRS estrecho con intervalo VA de 188 ms con conducción anterógrada intermitente por vía accesoria y se procede a ablación. La paciente en la actualidad se encuentra asintomática; durante el mes siguiente a la ablación de la vía anómala recibió tratamiento con AAS, 100mg/24 h. Actualmente no recibe ningún tipo de tratamiento, ha realizado una visita de seguimiento con el cardiólogo de zona y se le ha dado el alta.
DiscusiónEl síndrome de WPW es una alteración cardiaca congénita en la que los ventrículos se activan además de por el nodo auriculoventricular por una vía anómala, haz de Kent, que conduce con una mayor rapidez que el sistema de conducción normal. Según diversos autores1 hasta un 80% de los pacientes con WPW permanecerán asintomáticos. Las taquiarritmias que se pueden desencadenar en el paciente con WPW incluyen taquicardia paroxística supraventricular, fibrilación auricular, flutter auricular y fibrilación ventricular. La mayor parte de muertes súbitas en pacientes con WPW están en relación con la fibrilación ventricular2,3. Entre los desencadenantes del síndrome de WPW destacamos la ansiedad, como en el caso de esta paciente, y la gestación.
El diagnóstico del síndrome de WPW es clínico y electrocardiográfico. La sospecha clínica se basa en las manifestaciones que van desde las palpitaciones paroxísticas rápidas a la disnea, opresión torácica, en ocasiones se puede presentar en forma de síncope. El ECG típico de la preexcitación ventricular muestra 3 características4,5: a) PR corto; b) complejo QRS ancho y empastamiento en su inicio (onda delta), y c) cambios en el segmento ST-T de dirección opuesta a los vectores mayores del QRS y de la onda delta.
Las exploraciones complementarias6,7 indicadas ante la sospecha de síndrome de WPW son ECG, analítica con hemograma, ionograma y función tiroidea, radiografía de tórax y ecocardiograma. Si existe alta sospecha y no se ha podido registrar la arritmia estaría indicado el Holter y en los casos relacionados con el ejercicio físico la prueba de esfuerzo.
Ante un paciente que acude en un episodio agudo al centro de atención primaria la primera medida terapéutica2 sería la maniobra de Valsalva o el masaje del seno carotídeo, por supuesto en todo momento se ha de tener un registro electrocardiográfico del paciente y un desfibrilador cerca. Si el paciente no mejora plantearse adenosina 6mg en bolo rápido intravenoso seguida de suero fisiológico, siempre y cuando el paciente no tenga antecedente de asma o broncospasmo. Si la arritmia no cede se puede administrar una segunda dosis. Si existieran contraindicaciones para la adenosina una opción sería verapamilo 5mg a pasar por vía intravenosa durante 2 min; el verapamilo está contraindicado en la disfunción ventricular izquierda.
En los pacientes con episodios frecuentes de WPW y mala tolerancia el tratamiento curativo, en el 95% de los pacientes es la ablación de la vía anómala por radiofrecuencia, previo estudio electrofisiológico.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.