Muchos pacientes perciben síntomas persistentes y deterioro en su calidad de vida tras la COVID-19. El paciente crítico es vulnerable a presentar alteraciones físicas y emocionales. El objetivo de este estudio fue valorar la situación funcional y la calidad de vida del paciente poscrítico por la COVID-19.
MétodosSe ha realizado un estudio multicéntrico longitudinal prospectivo en pacientes hospitalizados críticos por la COVID-19 con un seguimiento a 6 meses. Se han recogido variables sociodemográficas, comorbilidad, síntomas persistentes, escala SPPB; repercusión respiratoria y TAC pulmonar, índice de Barthel; variables neuropsicológicas, actividad física (escala IPAQ); calidad de vida (EuroQoL), y satisfacción.
ResultadosSe han incluido 115 pacientes. El 75% son varones y el 86% obesos o con sobrepeso. El tiempo medio de hospitalización fue de 38,1±18,4 días, precisando ventilación mecánica el 80,9%. El 25% necesitaba ayuda de otra persona para su autocuidado al alta. El 29,2% presentaba normalidad en la TAC pulmonar a los 134,1+70,9 días. A los 6 meses la recuperación funcional fue favorable, aunque el 36,5% percibía debilidad muscular y el 22% presentaba fragilidad. Un 36,5% de los pacientes refirieron falta de concentración. La dimensión más afectada en la calidad de vida fue la referida al dolor (53%), seguida de la ansiedad o depresión. La mayoría realizaba actividad física baja. La satisfacción por el seguimiento clínico fue elevada.
ConclusionesEn los pacientes poscríticos por la COVID-19, a los 6 meses del alta hospitalaria prevalecen alteraciones físicas, funcionales y en la calidad de vida.
Many patients perceive persistent symptoms and impairment in their quality of life after COVID-19. The critical patient is vulnerable to presenting physical and emotional alterations. The objective of this study is to assess the functional evolution and quality of life of the critical patient due to COVID-19.
MethodsA prospective longitudinal multicenter study was carried out in critically ill hospitalized patients due to COVID-19 with a 6 month follow-up. Sociodemographic variables, comorbidity, the persistence of symptoms, SPPB scale, pulmonary and respiratory impact, CT scan, Barthel index, neuropsychological variables, physical activity (IPAQ scale), quality of life (Euroqol), and satisfaction were collected.
Results115 patients were included. 75% are male and 86% are obese or overweight. The average time of hospitalization was 38.1±18.4 days, with 80.9% requiring mechanical ventilation. 25% need help from another person for self-care at discharge. 29.2% had a normal CT lung screening at 134.1+70.9 days. At 6 months, functional recovery is favorable, although 36.5% perceive muscle weakness and 22% present fragility. 36.5% of patients report a lack of concentration. The most affected dimension in quality of life is that referred to pain (53%), followed by anxiety or depression. Most perform low physical activity. Satisfaction with clinical follow-up is high.
ConclusionsIn post-critical patients due to COVID-19, physical, functional, and quality of life alterations prevail at 6 months after hospital discharge.
Han pasado dos años desde que se diagnosticó el primer paciente con la COVID-19 en nuestro país, y nos encontramos aún en pandemia. Durante este tiempo han sido drásticos los cambios en los Servicios de Rehabilitación para adaptarnos a la asistencia hospitalaria de pacientes con cuadros de insuficiencia respiratoria graves por un tipo de coronavirus del que vamos conociendo sus consecuencias a medio-largo plazo.
Alrededor del 15% de la población infectada por SARS-CoV-2 presenta alteraciones fisiopatológicas que requieren hospitalización y en el 5% el nivel de gravedad supone una amenaza para sus vidas y son tratados en unidades de cuidados intensivos (UCI)1. El paciente poscrítico es el que supera esta situación de riesgo vital.
El paciente crítico por la COVID-19 precisa habitualmente de una estancia prolongada en la UCI con sistemas de ventilación mecánica, posicionamientos en decúbito prono, sedación prolongada, y otra serie de condicionantes que le hacen especialmente vulnerable a presentar complicaciones en la esfera física y emocional. Son conocidos el síndrome de debilidad adquirida y el síndrome post-UCI en los pacientes ingresados en estas condiciones, pero, además, el síndrome hiperinflamatorio característico de la COVID-19 podría conllevar mayor discapacidad y repercusión funcional.
Las complicaciones que presentan los pacientes poscríticos COVID-19 hacen necesario un enfoque multidisciplinar y coordinación entre diferentes especialidades desde la fase aguda. En este sentido, destacamos el documento publicado por la Sociedad Española de Medicina Intensiva y la SERMEF con recomendaciones sobre movilización precoz y rehabilitación respiratoria en la COVID-192.
Desde los Servicios de Rehabilitación se realiza un abordaje integral del paciente poscrítico COVID-19 para facilitar su recuperación funcional, con el ejercicio físico como herramienta terapéutica fundamental.
El objetivo principal de este estudio ha sido conocer la situación funcional del paciente poscrítico por la COVID-19 y el impacto en su calidad de vida a los 6 meses del alta hospitalaria. Otros objetivos son valorar, a los 6 meses del alta hospitalaria, sus secuelas físicas y emocionales, la adherencia al ejercicio físico y la satisfacción con la atención sanitaria recibida por parte de los Servicios de Rehabilitación.
Material y métodosSe trata de un estudio multicéntrico longitudinal prospectivo. Se incluyeron todos los pacientes dados de alta hospitalaria antes del 5 de junio de 2020, y que habían ingresado en los Servicios de UCI, Reanimación (REA) o UCRI (unidad de cuidados respiratorios intermedios) por neumonía grave por COVID-19 durante los 3 primeros meses de la pandemia. Se consideraron criterios de exclusión: discapacidad mediante el índice de Barthel3 (IB<100), deterioro cognitivo o institucionalización previa a la hospitalización, y falta de consentimiento para participar en el estudio. Se recogieron variables al alta hospitalaria, y a los 3 y 6 meses de seguimiento tras el alta.
Las variables recogidas al alta hospitalaria fueron: a) sociodemográficas (sexo, edad, actividad laboral), y hábitos de vida previos (consumo de tabaco, alcohol, práctica de ejercicio físico más de 2 días por semana); b) patologías previas (sobrepeso/obesidad, diabetes mellitus, hipertensión, EPOC, asma, síndrome apnea-sueño, patología cardiovascular, insuficiencia renal, hipotiroidismo, inmunodepresión) e índice de Charlson4; c) parámetros al alta hospitalaria (días de hospitalización, días de ingreso en UCI/REA, complicaciones clínicas, oxigenoterapia domiciliaria, ayudas técnicas [andador, antiequinos, muletas, silla de ruedas] y la necesidad de cuidador para las actividades básicas de la vida diaria [AVD]).
Se realizó un seguimiento por parte de los Servicios de Neumología a partir del tercer mes tras el alta hospitalaria para conocer la repercusión funcional respiratoria y la persistencia o no de fibrosis pulmonar mediante pruebas respiratorias funcionales y TAC pulmonar, respectivamente.
En los Servicios de Rehabilitación, un médico rehabilitador y un fisioterapeuta recogieron las variables físicas y funcionales a los 6 meses del alta hospitalaria. Las variables neuropsicológicas, de calidad de vida y satisfacción de los pacientes fueron recogidas por una psicóloga ajena al equipo terapéutico para no influir en sus respuestas.
Las variables evaluadas a los 6 meses de seguimiento fueron: a) físicas: sobrepeso/obesidad, ageusia, anosmia, cefalea, disfagia, mialgias, alopecia, otras lesiones cutáneas, tos seca, dolor de garganta, palpitaciones, diarrea, mononeuropatía, polineuropatía clínica, disnea (escala MRC)5, fuerza de empuñadura mediante dinamómetro JAMAR, debilidad muscular percibida, fatiga (escala FACIT-F)6, dolor y fragilidad (escala SPPB)7; b) funcionales: IB y necesidad de ayudas técnicas para la marcha; c) neuropsicológicas: percepción subjetiva de falta de concentración y memoria, y lentitud mental; ansiedad y depresión (escala HADS)8, calidad del sueño (escala Richards Campbell)9; d) actividad física (escala IPAQ)10 y e) calidad de vida, mediante escala EuroQoL11. El EuroQoL es un cuestionario validado para evaluar la calidad de vida del paciente a través de cinco dimensiones: movilidad, autocuidado, actividades habituales, dolor o malestar y ansiedad o depresión. Cada dimensión presenta tres niveles que van desde ningún problema hasta problemas extremos. Otras variables recogidas a los 6 meses de seguimiento fueron los eventos adversos (caídas o reingresos) tras el alta hospitalaria y la satisfacción con la atención sanitaria postalta mediante una encuesta de elaboración propia.
A todos los pacientes se les informó acerca de los objetivos del estudio y se solicitó su consentimiento para participar en él. Para realizar este estudio se contó con el consentimiento del Comité de Ética de Investigación de Euskadi (código CEIC RN123).
Análisis estadístico: Para el análisis descriptivo se utilizaron frecuencias y porcentajes para las variables cualitativas, y media y desviación estándar (DE) para las cuantitativas. Todos los procedimientos estadísticos se han realizado con los programas SAS System v9.4 y R v 3.6.
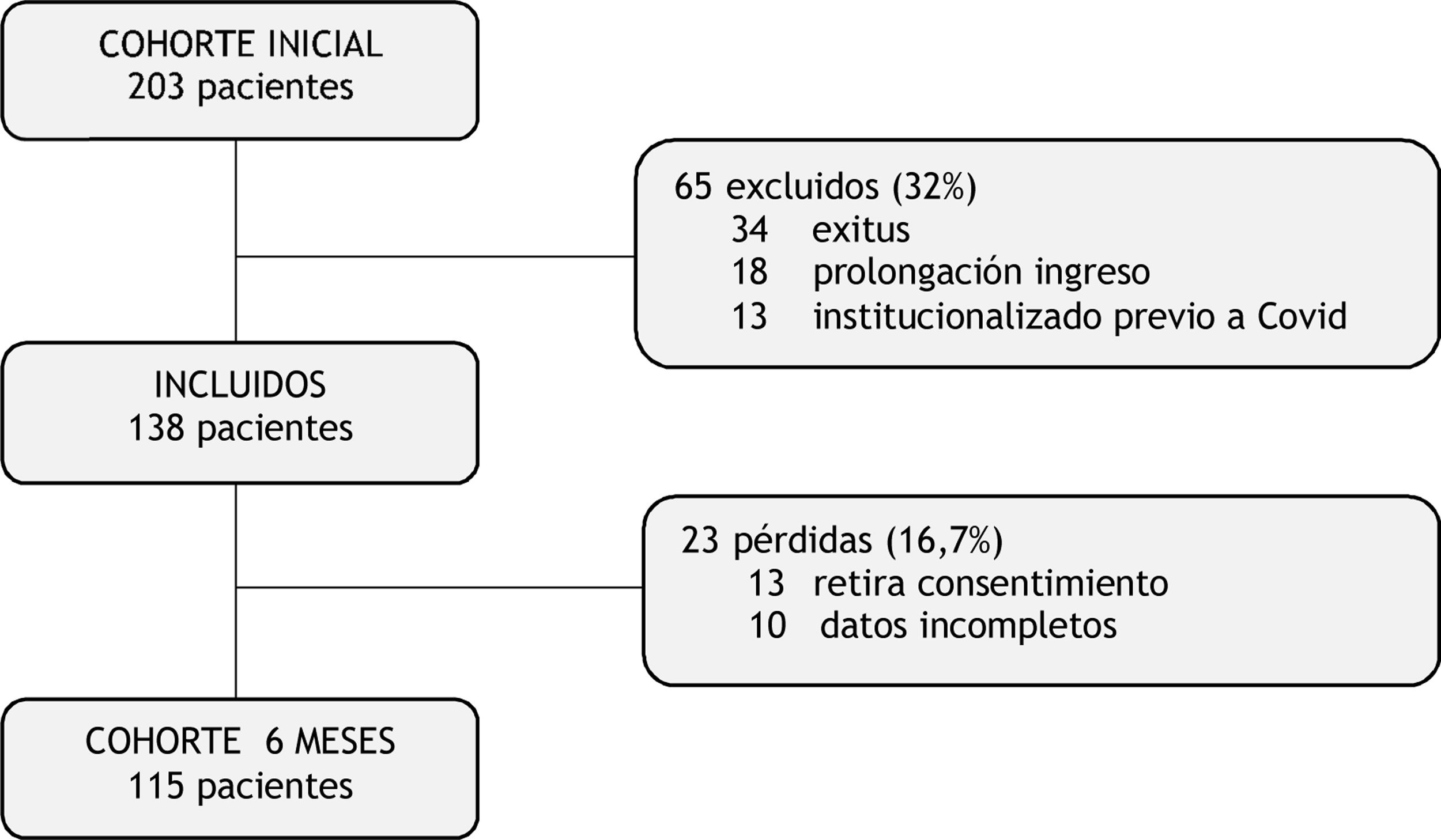
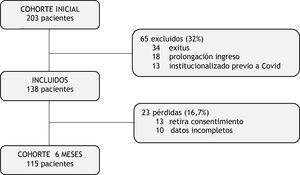
ResultadosDurante los 3 primeros meses de la pandemia 203 pacientes ingresaron en estado crítico por la COVID-19, de los que 138 pacientes fueron dados de alta hospitalaria antes del 5 de junio cumpliendo los criterios de inclusión. Durante el seguimiento posterior hubo un 16,7% de pérdidas, siendo 115 pacientes la muestra final del estudio (fig. 1).
Las características sociodemográficas, comorbilidad y variables relacionadas con la hospitalización de los pacientes quedan reflejadas en la tabla 1. El 75,65% de la muestra son varones. La media de edad es de 63 años, con un rango de 31 a 86 años. Al ingreso el 14% de los pacientes tenían menos de 50 años y un 33% se encontraba en activo laboralmente. Más de la mitad de los pacientes presentan una comorbilidad elevada y una cuarta parte no tienen ninguna comorbilidad en el índice de Charlson. La patología cardiovascular y la hipertensión están presentes en un 33% y 28,7% de los pacientes, respectivamente, y el 86% de los pacientes presentan obesidad o sobrepeso.
Características sociodemográficas, comorbilidad y variables relacionadas con el alta hospitalaria (n=115)
| n | (%) | |
|---|---|---|
| Edad,m±DE | 62,96 | ±11,39 |
| Sexo | ||
| Hombres | 87 | (75,65) |
| Mujeres | 28 | (24,35) |
| Situación laboral activa | 38 | (33.04) |
| Fumador/a activo/a | 6 | (5,22) |
| Consumo frecuente de alcohol | 25 | (21,74) |
| Actividad física regular | 65 | (56,52) |
| Patologías previas | ||
| Obesidad (IMC>30) | 51 | (44,35) |
| Sobrepeso (IMC 25-29) | 48 | (41,74) |
| Diabetes | 19 | (16,52) |
| Hipertensión arterial | 33 | (28,70) |
| EPOC | 5 | (4,35) |
| Asma | 9 | (7,83) |
| Apnea del sueño | 17 | (14,78) |
| Cardiovascular | 38 | (33,04) |
| Insuficiencia renal | 3 | (2,61) |
| Hipotiroidismo | 15 | 13,04) |
| Inmunodepresión | 1 | (0,87) |
| Índice de Charlson (IC), m±DE | 3,21 | ±2,17 |
| Ausencia de comorbilidad (IC=0-1) | 28 | (24,35) |
| Baja comorbilidad (IC=2) | 21 | (18,26) |
| Comorbilidad alta (IC>2) | 66 | (57,39) |
| Parámetros al alta hospitalaria | ||
| Días de hospitalización, m±DE | 38,13 | ±18,41 |
| Días en UCI/UCRI/REA, m±DE | 17,17 | ±13,45 |
| Ventilación mecánica | 93 | (80,86) |
| Días de ventilación, m±DE | 11,15 | ±10,49 |
| Persistencia de síntomas | ||
| Ageusia | 19 | (16,52) |
| Anosmia | 15 | (13,04) |
| Mialgias | 60 | (52,17) |
| Artralgias | 40 | (34,78) |
| Complicaciones | ||
| Ictus | 4 | (3,48) |
| TEP | 35 | (30,43) |
| Pérdida de peso (kg), m±DE | 12,30 | ±9,44 |
| Precisa cuidador | 29 | (25,22) |
| Oxigenoterapia domiciliaria | 23 | (20,0) |
| Dispositivos respiratorios | 31 | (26,96) |
| Ayudas técnicas | 24 | (20,87) |
m: media; DE: desviación estándar; IMC: índice de masa corporal; UCI: unidad de cuidados intensivos; UCRI: unidad de cuidados críticos; REA: unidad de reanimación.
El tiempo medio de ingreso en las unidades de críticos fue de 17,1±13,4 días, y la estancia media de hospitalización de 38,1±18,4 días. Durante este tiempo la media de pérdida de peso fue de 12,3±9,4kg. El 20% de los pacientes fueron dados de alta con oxigenoterapia domiciliaria. En el momento de regreso al domicilio la cuarta parte de los pacientes precisaban inicialmente la ayuda de otra persona para su autocuidado, y un 20% ayudas técnicas para sus desplazamientos.
En la tabla 2 se resumen los resultados de las pruebas funcionales respiratorias y pruebas de imagen mediante TAC torácico. El tiempo medio transcurrido desde el alta hospitalaria hasta la realización del TAC pulmonar fue de 134,1±70,9 días y el de las pruebas de función respiratoria de 128,1±47,0 días. El 29,2% no presentaba alteraciones radiológicas en el TAC de control, mientras que el 23,1% tenía datos de vidrio deslustrado y el 47,7% de fibrosis.
Valoración neumológica postalta
| n | (%) | |
|---|---|---|
| TAC pulmonara(n=65) | ||
| Normal | 19 | (29,2) |
| Fibrosis | 31 | (47,7) |
| Vidrio deslustrado | 15 | (23,1) |
| Pruebas de función respiratoria (PFR)b | ||
| FVC (n=99) | ||
| FVCl, m±DE | 3,54 | ±0,93 |
| FVC<80% | 25 | (25,3) |
| DLCO (n=91) | ||
| DLCO<80% | 26 | (28,6) |
| DLCO<60% | 9 | (9,9) |
| PIM, mediana (p25-p75) | ||
| Hombres (n=47) | 74 | (61-90) |
| Mujeres (n=18) | 70,5 | (44,5-100) |
| PEM, mediana, (p25-p75) | ||
| Hombres (n=47) | 82 | (70-105) |
| Mujeres (n=18) | 85,5 | (69,9-107,5) |
m: media; DE: desviación estándar; FVC: capacidad vital forzada; DLCO: capacidad de difusión pulmonar; PIM: presión inspiratoria máxima; PEM: presión espiratoria máxima.
En relación con las pruebas de función respiratoria, destaca una disminución de la capacidad de difusión pulmonar (DLCO) por debajo del 80% en el 28,6% de los pacientes y del 60% en el 9,9% de la muestra. Respecto a la valoración de la musculatura respiratoria mediante las presiones inspiratorias y espiratorias máximas, se observa una disminución leve de las presiones inspiratorias, manteniéndose conservadas las espiratorias.
A los 6 meses del alta hospitalaria (tabla 3) se objetiva obesidad en un 32,1% de los pacientes. Respecto a los síntomas físicos más frecuentes destacan el dolor (60,9%), principalmente en extremidades superiores (36,5%), percepción de debilidad muscular (36,52%), disnea (50,4%), alopecia (36,5%) y una disminución de la fuerza de empuñadura en un 36,04% de los pacientes.
Estado de salud a los 6 meses postalta (n=115)
| n | (%) | |
|---|---|---|
| Variables físicas | ||
| Obesidad (IMC>30) | 35 | (32,11) |
| Sobrepeso (IMC 25-29) | 49 | (44,95) |
| Síntomas persistentes | ||
| Febrícula | 4 | (3,48) |
| Ageusia | 13 | (11,30) |
| Anosmia | 12 | (10,43) |
| Cefaleas | 16 | (13,91) |
| Disfagia | 10 | (8,70) |
| Mialgias | 41 | (35,65) |
| Alopecia | 42 | (36,52) |
| Lesiones cutáneas | 23 | (20) |
| Tos seca | 25 | (21,74) |
| Dolor de garganta | 13 | (11,30) |
| Palpitaciones | 13 | (11,30) |
| Náuseas | 4 | (3,48) |
| Diarrea | 7 | (6,09) |
| Mononeuropatía | 16 | (14,04) |
| Polineuropatía | 14 | (12,28) |
| Disnea (mMRC)a | ||
| Ante actividad física muy intensa (mMRC=0) | 56 | (49,56) |
| Al andar muy rápido o subir una cuesta pronunciada (mMRC=1) | 36 | (31,86) |
| Incapacidad de andar al mismo paso que personas de su misma edad (mMRC=2) | 20 | (17,70) |
| Obliga a parar antes de 100m (mMRC=3) | 1 | (0,88) |
| Oxigenoterapia domiciliaria | 14 | (12,28) |
| Fatiga (FACIT-F) | 40,99 | ±9,79 |
| Debilidad (mMRC), m±DE | 58,31 | ±3,91 |
| Debilidad adquirida (mMRC<48) | 3 | (2,65) |
| Debilidad muscular percibida | 42 | (36,52) |
| Fuerza (dinamómetro JAMAR), m±DE | 32,71 | ±11,50 |
| Fuerza mayor | 8 | (7,20) |
| Fuerza normal | 63 | (56,76) |
| Fuerza menor | 40 | (36,04) |
| Dolora | 70 | (60,9) |
| En extremidades superiores | 42 | (36,28) |
| En extremidades inferiores | 35 | (33,04) |
| En columna | 30 | (28,07) |
| Fragilidad (SPPB)a, m±DE | 10,57 | (2,27) |
| Sin fragilidad (SPPB>9) | 84 | (77,78) |
| Fragilidad leve (SPPB 7-9) | 19 | (17,59) |
| Fragilidad moderada (SPPB 4-6) | 2 | (1,85 |
| Discapacidad (SPPB 0-3) | 3 | (2,78) |
| Situación funcional | ||
| Índice de Barthel, m±DE | 97,38 | ±12,29 |
| Ayudas técnicas | 14 | (12,17) |
| Variables neuropsicológicas | ||
| Falta de concentración y memoria | 42 | (36,52) |
| Lentitud mental | 29 | (25,2) |
| Ansiedad (HADS) (HADS>7) | 23 | (20,18) |
| Depresión (HADS) (HADS>7) | 18 | (15,79) |
| Sueño (RCSQ)a, m±DE | 7,07 | ±1,74 |
| Sueño de buena calidad (RCSQ 0-33) | 69 | (60,53) |
| Sueño de calidad regular (RCSQ 34-66) | 41 | (35,96) |
| Sueño de mala calidad (RCSQ>66) | 4 | (3,51) |
| Actividad física (IPAQ)a | ||
| Baja actividad física | 71 | (62,28) |
| Actividad física media | 28 | (24,56) |
| Alta actividad física | 15 | (13,16) |
| Calidad de vida (EQ5D) | ||
| Dificultad para caminar | 34 | (29,57) |
| Dificultad para el cuidado personal | 15 | (13,04) |
| Dificultad para realizar actividades cotidianas | 29 | (25,22) |
| Dolor o malestar | 61 | (53,05) |
| Ansiedad o depresión | 40 | (34,79) |
| Nivel de salud percibido (EQ EVA 0-100), m±DE | 70,50 | ±16,91 |
IMC: índice de masa corporal; mMRC: modified Medical Research Council; MRC: Medical Research Council; DAUCI: debilidad adquirida en la unidad de cuidados intensivos; FACIT-F: Functional Assessment of Chronic Illness Therapy – Fatigue; EQ5D: EuroQol Five-Dimmension Questionnaire; EVA: escala analógica visual; HADS: Hospital Anxiety and Depression Scale; RCSQ: Richards-Campbell Sleep Questionnaire; IPAQ: International Physical Activity Questionnaire; SPPB: Short Physical Performance Battery.
La media del IB a los 6 meses del alta es de 97,3, que indica una evolución funcional favorable durante el seguimiento. Sin embargo, el 22% de los pacientes presentan algún grado de fragilidad, y un 10,43% ha presentado alguna caída durante los 6 meses tras el alta hospitalaria.
A los 6 meses postalta hospitalaria un 36,5% de los pacientes refieren percibir falta de concentración o de memoria y el 25,2% lentitud mental. La ansiedad es más prevalente que la depresión, como se objetiva en la escala HAD, con unas medias de 4,27 y 3,51, respectivamente. El 60,53% de los pacientes refieren buena calidad del sueño. El 62,28% realiza una actividad física baja. La dimensión más afectada en el EuroQoL fue la referida a dolor/malestar, en la que el 53% de los pacientes manifestaban sintomatología, seguida de la ansiedad/depresión (35%) y dificultad para caminar (30%). El nivel de salud percibido en la EVA fue 70,5 sobre 100.
En los datos obtenidos con la escala FACIT-F, se observa que el 19,2% de los pacientes precisan ayuda para realizar las actividades habituales y en un 13,9% esta ayuda es mucha o muchísima. El 51,8% refiere tener algo, poca o nada de energía, y un 26,1% percibe algún grado de limitación en sus actividades sociales debidas al cansancio (tabla 4).
Escala FACIT - Fatiga a los 6 meses del alta hospitalaria (n=115)
| Nada | Un poco | Algo | Mucho | Muchísimo | |
|---|---|---|---|---|---|
| Me siento agotado/a | 44,3 | 20 | 25,2 | 8,7 | 1,7 |
| Siento debilidad en todo el cuerpo | 56,5 | 19,1 | 13 | 8,7 | 2,6 |
| Me siento decaído/a | 64,3 | 13 | 9,6 | 12,2 | 0,9 |
| Me siento cansado/a | 38,9 | 28,3 | 16,8 | 13,3 | 2,7 |
| Tengo dificultad para comenzar las cosas porque estoy cansado/a | 62,6 | 14,8 | 11,3 | 8,7 | 2,6 |
| Tengo dificultad para terminar las cosas porque estoy cansado/a | 61,7 | 13,9 | 13 | 9,6 | 1,7 |
| Tengo energía | 5,3 | 11,4 | 35,1 | 42,1 | 6,1 |
| Soy capaz de hacer mis actividades habituales (trabajar, ir a la escuela, hacer las compras) | 9,6 | 14,8 | 14,8 | 40,9 | 20 |
| Necesito dormir durante el día | 43,5 | 27 | 20,9 | 7,8 | 0,9 |
| Estoy demasiado cansado/a para comer | 96,5 | 0 | 1,7 | 1,7 | 0 |
| Necesito ayuda para hacer mis actividades habituales | 80,9 | 7 | 2,6 | 6,1 | 3,5 |
| Estoy frustrado porque estoy demasiado cansado/a para hacer las cosas que quiero hacer | 66,1 | 9,6 | 10,4 | 11,3 | 2,6 |
| Tengo que limitar mis actividades sociales debido al cansancio | 73,9 | 10,4 | 6,1 | 8,7 | 0,9 |
Valores expresados en porcentajes.
De los 115 pacientes que cumplimentaron el cuestionario de satisfacción, 92 refieren encontrarse muy satisfechos con la información recibida. La opinión global sobre el seguimiento realizado por los Servicios de Rehabilitación obtiene una puntuación media de 9 sobre 10 puntos posibles (tabla 5).
Satisfacción con la atención recibida por el Servicio de Rehabilitación (n=111)
| n | % | |
|---|---|---|
| ¿Está satisfecho/a con el trato recibido por parte del personal que le ha realizado el seguimiento desde el alta hospitalaria? | ||
| Insatisfecho | 0 | 0 |
| Poco satisfecho | 0 | 0 |
| Algo satisfecho | 1 | 0,9 |
| Bastante satisfecho | 13 | 11,7 |
| Muy satisfecho | 97 | 87,4 |
| ¿Le ha resultado sencillo comunicarse con los profesionales que le han atendido? | ||
| Insatisfecho | 0 | 0 |
| Poco satisfecho | 0 | 0 |
| Algo satisfecho | 2 | 1,8 |
| Bastante satisfecho | 24 | 21,4 |
| Muy satisfecho | 86 | 76,8 |
| ¿Considera que ha sido adecuada la información recibida por parte del equipo médico y fisioterapia? | ||
| Insatisfecho | 0 | 0 |
| Poco satisfecho | 1 | 0,9 |
| Algo satisfecho | 3 | 2,7 |
| Bastante satisfecho | 15 | 13,5 |
| Muy satisfecho | 92 | 82,9 |
| Su opinión global sobre el seguimiento tras el alta hospitalaria es: | 9 | ±1,25 |
La OMS define la salud como el estado de bienestar completo en la esfera física, mental y social, y la rehabilitación como un conjunto de intervenciones encaminadas a optimizar el funcionamiento y reducir la discapacidad en personas con afecciones de salud en la interacción con su entorno12. El tratamiento rehabilitador de los pacientes con neumonía grave causada por la COVID-19 está siendo decisivo para la evolución favorable desde la fase crítica.
El perfil del paciente poscrítico por la COVID coincide con el reflejado en otros estudios realizados en poblaciones cercanas a la nuestra13,14. Este es el de un varón de 63 años con al menos dos enfermedades crónicas asociadas, que, tras 17 días ingresado en la UCI y 38 días de hospitalización, pierde una media de 12kg de peso.
La patología previa más prevalente fue el sobrepeso y la obesidad, seguidas de las patologías cardiovasculares y la hipertensión arterial. La obesidad supone mayor riesgo de hospitalización en cuidados intensivos, de ventilación mecánica y/o de muerte por la COVID-1915. Petrilli et al.16 en un estudio prospectivo con 5.279 pacientes objetivan sobrepeso y obesidad en un 34,3% y 39% de los pacientes ingresados en estado crítico, respectivamente. Los datos de nuestra población se asemejan al 85,4% de sobrepeso y obesidad de Weerahandi et al.17. A su vez, la estancia hospitalaria prolongada tiene consecuencias en el estado nutricional y aumenta el riesgo de fragilidad18.
Los resultados mostraron que el paciente crítico por la COVID-19 es un paciente frágil en el momento del alta hospitalaria, entendiendo como frágil al paciente que presenta al menos tres de los siguientes criterios19: pérdida de peso no intencionada, debilidad muscular con fuerza prensora<20%, cansancio autorreferido, lentitud de la marcha y/o nivel bajo de actividad física. El 22% de los pacientes presentaron algún grado fragilidad durante los 6 meses de seguimiento, y el 10,4% habían presentado alguna caída. Baricich et al.20 encontraron una asociación entre el grado de fragilidad y los días de ingreso en UCI y de ventilación mecánica. Bellan et al.21 objetivan fragilidad en el 22,3% de los pacientes ingresados por la COVID-19 a los 4 meses del alta hospitalaria, y también una relación entre un deterioro en las pruebas de función respiratoria (PFR), especialmente en la reducción del DLCO, y menor puntuación en el SPPB. Dado que el ejercicio físico es clave para revertir la fragilidad, es importante realizar un seguimiento al alta hospitalaria desde los Servicios de Rehabilitación.
En relación con los hallazgos respiratorios, en nuestra serie el 50% de los pacientes presentaban alteraciones radiológicas compatibles con fibrosis. Nuestra prevalencia de fibrosis es similar a la objetivada por Guler et al.22 en el grupo de severos/críticos, que era del 59% para la reticulación y del 52% para la distorsión de la arquitectura. Sin embargo, en el grupo de Han et al.23 los datos de fibrosis fueron inferiores (35%), probablemente relacionados con la menor severidad de los pacientes y la realización del TAC a los 6 meses tras el proceso agudo.
Al evaluar la afectación a nivel funcional, es la alteración de la difusión el parámetro más afectado con un 29% para valores DLCO por debajo del 80% y del 9% inferiores al 60%, datos similares a los observados en la cohorte de Han et al23.
La persistencia de síntomas a los 6 meses del alta puede ser incluida dentro del síndrome de COVID persistente o «long COVID». Dentro de las varias definiciones que se le han dado hay consenso en que se trata de un síndrome multiorgánico, en el que el tiempo transcurrido supera las 12 semanas tras la infección. Están descritos más de 200 síntomas, y son la fatiga, la cefalea, las mialgias, los trastornos en la atención y la disnea algunos de los síntomas más prevalentes24.
En este estudio un 60,9% de los pacientes refieren sentir algún tipo de dolor a los 6 meses del alta hospitalaria, un 36,5% presenta alopecia y debilidad muscular y persisten síntomas neurológicos como ageusia en el 11,3% y anosmia en el 10,4%.
Son numerosos los factores relacionados con la aparición de dolor en el síndrome poscrítico: la edad, la severidad de la enfermedad, el tiempo de estancia en UCI, la prolongación de la ventilación mecánica, las posiciones en decúbito prono, entre otros. En el estudio de Puentes et al.14 encuentran presencia de dolor en hombro en el 47,4% de los pacientes ingresados en UCI por la COVID-19 a los 2 meses del alta hospitalaria. En nuestra serie, también el dolor más frecuente se localiza en extremidad superior; y el dolor es el dominio más afectado en el cuestionario EuroQoL.
La fatiga es un síntoma subjetivo que impacta en la calidad de vida. En los datos obtenidos con la escala FACIT-F, la fatiga persiste 6 meses después del alta hospitalaria y tiene un impacto en las actividades habituales, sociales y estado de ánimo. Van den Borst et al.25 en un estudio de seguimiento a los 3 meses observan que la fatiga era un valor presente en el 69%. Resultados similares obtienen Huang et al.26, en un estudio de seguimiento a los 6 meses sobre 1.733 pacientes hospitalizados en el que el síntoma más prevalente es la fatiga (63%), seguido de alteraciones del sueño (26%) y alteraciones emocionales ansiedad/depresión (23%).
En el estudio retrospectivo de Romero et al.13 sobre 214 pacientes ingresados observan síntomas neurológicos en el 30% de ellos, incluyendo un 1,7% de ictus. En nuestra serie 4 pacientes presentaron un ictus durante la hospitalización, una cuarta parte refiere lentitud mental y un 36,5% sensación de falta de concentración y memoria a los 6 meses de seguimiento. Respecto a la calidad del sueño, esta es regular o mala para el 39,5% y un 12,7% refería pesadillas frecuentes tras el alta hospitalaria. Por otro lado, un 20,18% y un 15,79% de los pacientes obtienen más de 7 puntos en los ítems que valoran la ansiedad y depresión, respectivamente, según la escala HADS. Kong et al.27 objetivan un 34,7% y un 28,5% de pacientes con ansiedad y depresión, respectivamente, utilizando la misma escala en una muestra de 144 pacientes hospitalizados. Weerahandi et al.17, en una serie de 152 pacientes con afectación severa por la COVID-19, objetivan una clara repercusión en la salud mental de los pacientes al mes del alta hospitalaria.
Así, los trastornos emocionales son, tras el dolor, una de las dimensiones más afectadas en la calidad de vida del cuestionario EuroQoL. En nuestro estudio la ansiedad o depresión está presente en un 34,7% de los pacientes a los 6 meses del alta hospitalaria, resultados similares a los obtenidos por Huang et al.26.
Existen pocos estudios que incluyan la valoración de la calidad de vida en los pacientes COVID-19. En nuestro estudio, en un porcentaje elevado de los casos prevalece una disminución de la calidad de vida aún 6 meses después del alta hospitalaria. Algo más de la mitad de los pacientes describen dolor o malestar moderado o severo; en torno a un tercio experimenta ansiedad o depresión; y uno de cada 4 refiere dificultad para realizar actividades cotidianas.
Estos resultados se asemejan a otros recogidos durante los últimos meses en la literatura. Así, Carfì et al.28, en un estudio sobre una cohorte de 143 casos COVID-19 que habían precisado hospitalización y con seguimiento de 2 meses, observaron un empeoramiento de la calidad de vida en el 44,1%, medido con la escala visual analógica EuroQoL.
Según Van den Borst et al.25, una proporción sustancial de pacientes siguen experimentando problemas graves en varios dominios de salud 3 meses después de la COVID-19. En su estudio con una serie de 124 casos, los pacientes con enfermedad leve mostraban problemas graves con mayor frecuencia que los pacientes dados de alta con enfermedad moderada y crítica, sin que existiera una explicación clara a este hecho.
La satisfacción del paciente es un indicador de los resultados obtenidos en Rehabilitación. No se disponen de otros estudios con resultados en este sentido. El grado de satisfacción respecto a la atención recibida de fisioterapeutas y médicos de Rehabilitación es alto. Sería interesante valorar la satisfacción percibida por los cuidadores principales dado que un 25% de los pacientes precisaban su ayuda al regreso al domicilio. La situación de confinamiento y circunstancias vividas durante la pandemia en los hospitales debe servirnos para la reflexión y apoyo a este colectivo de personas. La implicación del cuidador principal en el proceso rehabilitador es básica.
El ejercicio físico es fundamental durante el proceso de recuperación, tanto durante la hospitalización en la UCI como posteriormente en planta y en la fase de recuperación y convalecencia en domicilio29. En este sentido, los datos obtenidos reflejan que a los 6 meses del alta hospitalaria solo el 37,7% de los pacientes realizan una actividad física moderada o alta y el 77% de los pacientes presentan sobrepeso u obesidad. Estos datos sugieren que debemos incrementar estrategias para fomentar la adherencia al ejercicio e insistir en adecuados hábitos de vida, dando pautas concretas sobre actividad física adaptada a la situación física y funcional de cada paciente.
Respecto a las limitaciones del estudio, cabe destacar que, aunque el seguimiento llevado a cabo por los diferentes Servicios de Rehabilitación ha sido uniforme, los procedimientos del tratamiento rehabilitador han tenido variabilidad motivada por algunas dificultades que hubo que afrontar, como el desconocimiento de la enfermedad, el cierre de los gimnasios o los frecuentes contagios de fisioterapeutas y médicos al inicio de la pandemia.
Cabe destacar el número de pacientes a los que no se pudo completar las pruebas de imagen y de función respiratoria, así como la variabilidad en los tiempos de su realización, entre 3 y 6 meses postalta, debido a la alta demanda de trabajo durante los meses en que se realizó el estudio. Nuestra experiencia en este sentido es que los pacientes continúan mejorando en los controles posteriores.
Este estudio no ha contemplado medir la efectividad del tratamiento rehabilitador y de la fisioterapia en la mejora del paciente crítico. Ya se dispone de evidencia suficiente para afirmar que los Servicios de Rehabilitación deben tener la misma prioridad que los tratamientos médicos convencionales en los sistemas de salud por su efectividad para mejorar la calidad de la vida, la capacidad funcional, y para disminuir los costes directos e indirectos asociados a la fragilidad y/o discapacidad30.
El paciente crítico por la COVID-19 en el momento de la vuelta al domicilio es un paciente frágil, que requiere de un seguimiento por parte del Servicio de Rehabilitación, donde la fisioterapia es fundamental para su recuperación física y de calidad de vida.
La diversidad de síntomas que presenta el paciente crítico post-COVID refuerza la necesidad de realizar un abordaje multidisciplinar. En un futuro, sería deseable incorporar las aportaciones de otros profesionales sanitarios, como terapeutas ocupacionales, logopedas y neuropsicólogos.
Como conclusión, el sobrepeso y la obesidad son las patologías previas más frecuentes en los pacientes críticos por la COVID-19. A los 6 meses del alta hospitalaria la mayoría muestra una evolución física y funcional favorable. Sin embargo, el dolor, la fatiga y la repercusión emocional son aspectos especialmente frecuentes. Focalizar nuestra atención en estos síntomas ya desde la fase aguda y fomentar la adherencia al ejercicio ayudará a prevenir un impacto negativo en la recuperación y la calidad de vida futura.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Expresamos nuestro agradecimiento a los compañeros que han participado en la recogida de datos y revisión del texto de este artículo. Estos son los médicos rehabilitadores: Rubén Saiz Reguera, María Elena Cilleruelo Laiseca e Ibone Ruiz de Angulo de la Granja; los fisioterapeutas Ana Mª Xalabarde Ratón, Amaia Cortes Urruchi, Francisco Javier Rodríguez Acinas y los neumólogos David Bravo Blanco y Marta Inchausti Iguiñiz. Su ayuda ha sido imprescindible para llevar a cabo el presente estudio.
Expresamos nuestro agradecimiento también a Maria Jose Legarreta y Susana García, de la Unidad de Investigación del Hospital Universitario Galdakao por su ayuda en el análisis de los datos y sus recomendaciones para la elaboración final de este estudio de investigación.