El porcentaje de fracasos y recaídas en el tratamiento de la obesidad es alto. Siempre que sea posible, la prevención de la obesidad para modificar hábitos alimentarios y estilos de vida ha de ser la conducta preferente. Este trabajo pretender ofrecer un marco de evidencia sobre los componentes más efectivos de las intervenciones para el abordaje de la obesidad infantil, tanto de su prevención como de su reducción, cuando esta ya está instaurada. A partir de la literatura científica, se presentan los aspectos que debe contemplar la prevención, tanto universal como selectiva, de la obesidad infantil. Habida cuenta también de la controversia sobre los instrumentos de registro y control del problema, se aportan algunos criterios clarificadores. Finalmente, se diferencia el abordaje de la prevención del sobrepeso y la obesidad con una perspectiva comunitaria, ofreciéndose 2 protocolos breves que esquematizan un procedimiento básico a seguir.
The percentage of failure and relapse in the treatment of obesity is high. Where possible, the preferred strategy for preventing obesity is to modify eating habits and lifestyles. This article aims to provide a framework for evidence on the most effective interventions for addressing childhood obesity, both from a prevention point of view, as well as reducing it, when it is already established. After a review of the scientific literature, the issues that must be considered both in the universal and selective prevention of childhood obesity are presented. Also, in light of the controversy over the tools for measuring and controlling the problem, some clarification is provided on the criteria. Finally, the approach to the prevention of overweight and obesity with a community perspective is separated, with two short protocols being offered with diagrams of the basic procedure to follow
En 1997 la Organización Mundial de la Salud (OMS) declaró la obesidad como una epidemia global y propuso un conjunto de medidas para prevenirla1. Se ha relacionado la obesidad en la infancia y en la adolescencia con problemas de salud como el aumento del colesterol y de los triglicéridos, la hipertensión arterial, la resistencia a la insulina, la diabetes tipo2, el síndrome metabólico, el síndrome del ovario poliquístico, la hepatopatía no alcohólica y los cánceres de mama y colorrectal2.
La obesidad infantil y adolescente no es un fenómeno transitorio. En 1997, Whitaker et al.3 encontraron que el 80% de las personas que eran obesas entre los 10 y los 15años de edad, lo seguían siendo a los 25, en el inicio de la vida adulta. Por tanto, la obesidad infantil es un claro predictor de la obesidad adulta3.
Definición y medición de la obesidadEl sobrepeso y la obesidad se definen de acuerdo con el indicador que se va a utilizar, la población de referencia con la que se comparará a cada individuo y los puntos de corte que identificarán ambas condiciones4. Es frecuente definir la obesidad como un exceso de peso ajustado por la altura en el denominado índice de masa corporal (IMC), que corresponde al cociente entre el peso en kilogramos y el cuadrado de la altura en metros. En adultos se considera obesidad un valor de IMC≥30. En niños y adolescentes, el crecimiento obliga a tener en cuenta la edad y el sexo. Para ello se precisan percentiles y curvas de referencia, dependiendo de los grupos étnicos y nacionales representados en cada caso4,5, de manera que entre los percentiles 85 y 95 se considera «sobrepeso», un percentil 95 o mayor se tipifica como «obesidad», y por encima del percentil 99 se clasifica como «obesidad severa»6.
Es frecuente la utilización de múltiples medidas, como el valor numérico del IMC, los percentiles basados en el IMC, el porcentaje de cambio en el IMC o el número de desviaciones estándar (DE) de la mediana del IMC, conocido como «z-scores». Esta última medida ha sido recomendada por la OMS4, tanto desde una perspectiva poblacional como clínica. A partir de una DE de la mediana del IMC se considera «sobrepeso», a partir de 2DE, «obesidad», y a partir de 3, «obesidad severa»4. Para la comparación de los valores de la obesidad en muestras internacionales, la Internacional Obesity Task Force (IOTF) creó unos puntos de corte por edad de 2 a 18años (cutt-offs de Cole7).
El IMC es solo una medida aproximada de la obesidad6, y para estimar la adiposidad en niños no es el mejor indicador, sino que las medidas utilizadas para determinar la adiposidad central (circunferencia de la cintura) y periférica (pliegue subcutáneo tricipital) son mucho mejores8.
Se considera que el porcentaje de fracasos y recaídas en el tratamiento de la obesidad es alto, y que siempre que sea posible la conducta preferente ha de ser la prevención de la obesidad mediante la modificación de los hábitos alimentarios y los estilos de vida9.
El primer objetivo de este trabajo es ofrecer a los profesionales de atención primaria un marco de evidencia para el abordaje de la obesidad infantil, tanto de su prevención como de su reducción cuando está instaurada. El segundo objetivo, con el ánimo de facilitar el consenso entre los profesionales, es presentar 2 sencillos protocolos que esquematizan un procedimiento básico a seguir.
Evidencia científica sobre las intervenciones para prevenir o reducir la obesidad infantilExisten abundantes revisiones y metaanálisis del efecto de las intervenciones de prevención de la obesidad infantil. De acuerdo con nuestro primer objetivo, se han seleccionado 6 de las mejores revisiones para cada uno de los 2 aspectos analizados.
Intervenciones de prevención de la obesidad infantilEn el caso de la prevención primaria de la obesidad infantil, se seleccionaron revisiones que detallaran el diseño evaluativo del estudio, los contenidos, el lugar de desarrollo y la etapa escolar en que se imparte el programa de intervención, los resultados tanto con medidas antropométricas como con cambios sobre la nutrición y la actividad física, y que hubieran sido publicados después de 2005.
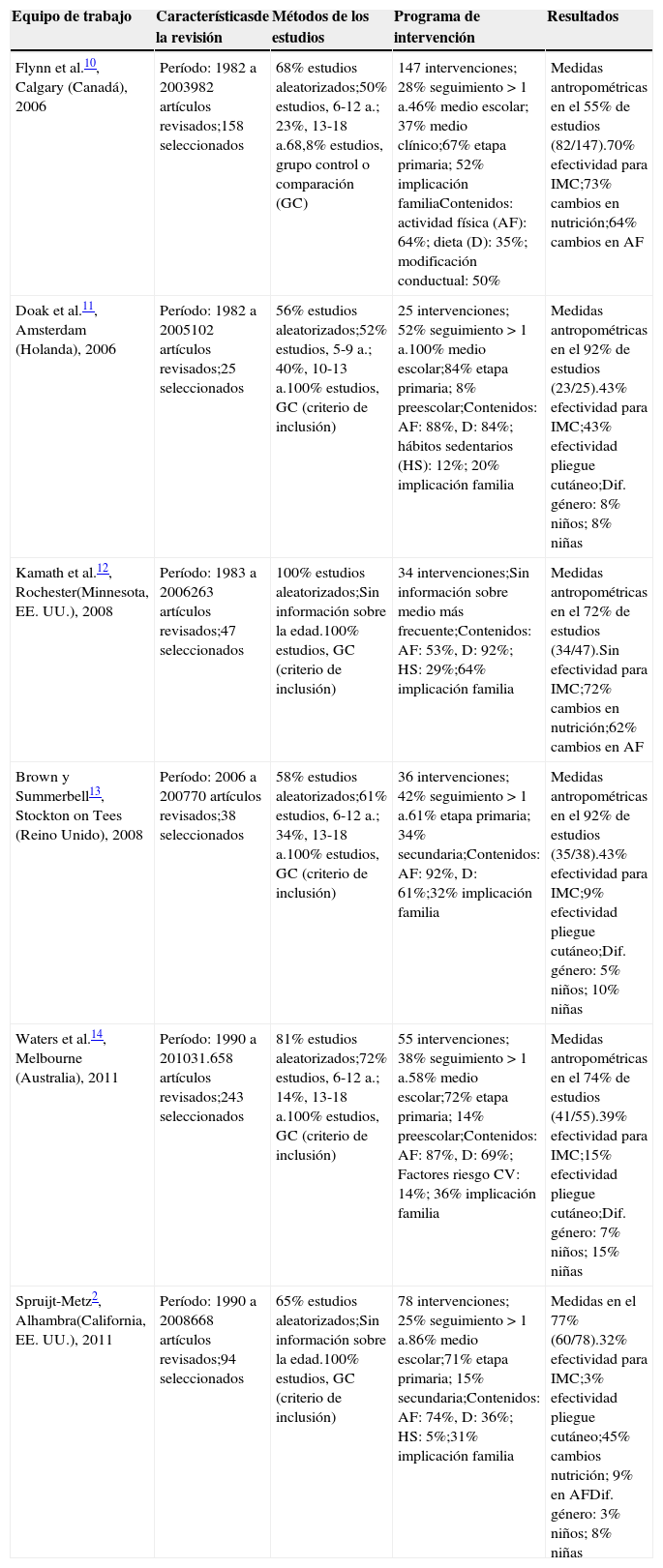
Las 6 revisiones seleccionadas se publicaron entre 2006 y 20112,10-14, recogen intervenciones realizadas entre 1982 y 2010 y la mayoría son revisiones sistemáticas o metaanálisis. En la tabla 1 se presentan las características y la metodología de los estudios, algunos datos de los programas de intervención y los principales resultados.
Principales estudios de revisión de evaluación de intervenciones para prevenir la obesidad infantil
| Equipo de trabajo | Característicasde la revisión | Métodos de los estudios | Programa de intervención | Resultados |
|---|---|---|---|---|
| Flynn et al.10, Calgary (Canadá), 2006 | Período: 1982 a 2003982 artículos revisados;158 seleccionados | 68% estudios aleatorizados;50% estudios, 6-12a.; 23%, 13-18a.68,8% estudios, grupo control o comparación (GC) | 147 intervenciones; 28% seguimiento>1a.46% medio escolar; 37% medio clínico;67% etapa primaria; 52% implicación familiaContenidos: actividad física (AF): 64%; dieta (D): 35%; modificación conductual: 50% | Medidas antropométricas en el 55% de estudios (82/147).70% efectividad para IMC;73% cambios en nutrición;64% cambios en AF |
| Doak et al.11, Amsterdam (Holanda), 2006 | Período: 1982 a 2005102 artículos revisados;25 seleccionados | 56% estudios aleatorizados;52% estudios, 5-9a.; 40%, 10-13a.100% estudios, GC (criterio de inclusión) | 25 intervenciones; 52% seguimiento >1a.100% medio escolar;84% etapa primaria; 8% preescolar;Contenidos: AF: 88%, D: 84%; hábitos sedentarios (HS): 12%; 20% implicación familia | Medidas antropométricas en el 92% de estudios (23/25).43% efectividad para IMC;43% efectividad pliegue cutáneo;Dif. género: 8% niños; 8% niñas |
| Kamath et al.12, Rochester(Minnesota, EE.UU.), 2008 | Período: 1983 a 2006263 artículos revisados;47 seleccionados | 100% estudios aleatorizados;Sin información sobre la edad.100% estudios, GC (criterio de inclusión) | 34 intervenciones;Sin información sobre medio más frecuente;Contenidos: AF: 53%, D: 92%; HS: 29%;64% implicación familia | Medidas antropométricas en el 72% de estudios (34/47).Sin efectividad para IMC;72% cambios en nutrición;62% cambios en AF |
| Brown y Summerbell13, Stockton on Tees (Reino Unido), 2008 | Período: 2006 a 200770 artículos revisados;38 seleccionados | 58% estudios aleatorizados;61% estudios, 6-12a.; 34%, 13-18a.100% estudios, GC (criterio de inclusión) | 36 intervenciones; 42% seguimiento >1a.61% etapa primaria; 34% secundaria;Contenidos: AF: 92%, D: 61%;32% implicación familia | Medidas antropométricas en el 92% de estudios (35/38).43% efectividad para IMC;9% efectividad pliegue cutáneo;Dif. género: 5% niños; 10% niñas |
| Waters et al.14, Melbourne (Australia), 2011 | Período: 1990 a 201031.658 artículos revisados;243 seleccionados | 81% estudios aleatorizados;72% estudios, 6-12a.; 14%, 13-18a.100% estudios, GC (criterio de inclusión) | 55 intervenciones; 38% seguimiento >1a.58% medio escolar;72% etapa primaria; 14% preescolar;Contenidos: AF: 87%, D: 69%; Factores riesgo CV: 14%; 36% implicación familia | Medidas antropométricas en el 74% de estudios (41/55).39% efectividad para IMC;15% efectividad pliegue cutáneo;Dif. género: 7% niños; 15% niñas |
| Spruijt-Metz2, Alhambra(California, EE.UU.), 2011 | Período: 1990 a 2008668 artículos revisados;94 seleccionados | 65% estudios aleatorizados;Sin información sobre la edad.100% estudios, GC (criterio de inclusión) | 78 intervenciones; 25% seguimiento >1a.86% medio escolar;71% etapa primaria; 15% secundaria;Contenidos: AF: 74%, D: 36%; HS: 5%;31% implicación familia | Medidas en el 77% (60/78).32% efectividad para IMC;3% efectividad pliegue cutáneo;45% cambios nutrición; 9% en AFDif. género: 3% niños; 8% niñas |
La prevención de la obesidad infantil primaria o universal se dirige a la población general infantil. La mayoría de las intervenciones revisadas se realizaron en la escuela y el hogar, con la contribución de la familia y algún componente comunitario. Solo una de las revisiones12 incluyó trabajos de prevención universal en el entorno clínico.
Los estudios seleccionaron una media de 100 artículos (rango de 2511 a 24314), con una media de 62 intervenciones (rango de 2511 a 14710), según los estudios. La revisión de Kamath et al.12 (2008) y dos tercios de estudios de las restantes incluyeron la aleatorización como un criterio de inclusión, mientras en el otro tercio se aceptaron estudios observacionales y cuasiexperimentales.
Entre el 50 y el 70% de los estudios se dirigen a la educación primaria. Únicamente el 52% de las intervenciones revisadas por Doak et al.11 (2006) se realizaron en preescolar. El seguimiento fue inferior a los 12meses en dos tercios de los estudios, y más largos en el tercio restante (hasta 3años de duración). La mayoría de las intervenciones incluyen en sus contenidos la actividad física (64-92%) y la dieta (36-92%), y con menor frecuencia los hábitos sedentarios (solo en 2 de las revisiones) y otros factores de modificación conductual o de riesgo cardiovascular.
En 5 de las 6 revisiones, entre un 30 y un 40% de los estudios muestran efectividad de las intervenciones sobre el IMC, llegando al 70% en la revisión de Flynn et al.10 (2006), pero paradójicamente casi nula en el estudio de Kamath et al.12 (2008). Cuatro revisiones miraron además el pliegue cutáneo tricipital, oscilando la efectividad entre el 3 y el 43%. Solo en 3 revisiones hubo cambios intermedios sobre la actividad física (9-64% de estudios) o sobre la nutrición (45-72%). Algunos estudios (10-15%) examinan diferencias en los efectos por género, siempre favorables a las niñas. No se notifican resultados de trabajos que exploren diferencias en el efecto según nivel socioeconómico.
Intervenciones de reducción de la obesidad infantilEn el caso de la reducción o prevención secundaria de la obesidad infantil, se seleccionaron revisiones que detallaran el diseño evaluativo del estudio, los contenidos y la duración de la intervención, el alcance del seguimiento, los resultados con medidas antropométricas y los cambios sobre la nutrición y la actividad física, y que se hubieran publicado después de 2005.
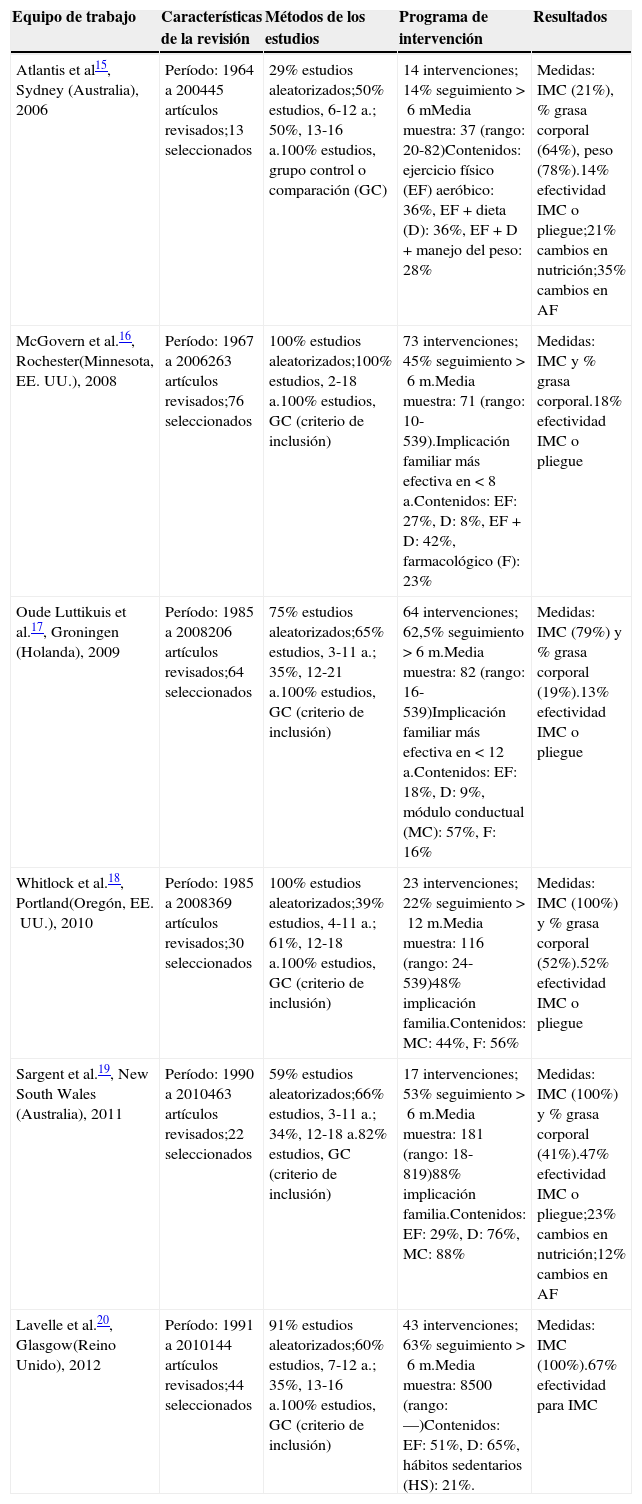
Los 6 estudios de revisión seleccionados se realizaron entre 2006 y 201215-20, recogen intervenciones practicadas entre 1985 y 2010 y también son revisiones sistemáticas o metaanálisis. La tabla 2 ofrece una síntesis de las intervenciones recomendadas para reducir el sobrepeso y la obesidad en la edad infantil, con las características y principales métodos de los estudios y algunos elementos de los programas de intervención y los resultados obtenidos.
Principales estudios de revisión de evaluación de intervenciones para reducir la obesidad infantil
| Equipo de trabajo | Características de la revisión | Métodos de los estudios | Programa de intervención | Resultados |
|---|---|---|---|---|
| Atlantis et al15, Sydney (Australia), 2006 | Período: 1964 a 200445 artículos revisados;13 seleccionados | 29% estudios aleatorizados;50% estudios, 6-12a.; 50%, 13-16a.100% estudios, grupo control o comparación (GC) | 14 intervenciones; 14% seguimiento >6mMedia muestra: 37 (rango: 20-82)Contenidos: ejercicio físico (EF) aeróbico: 36%, EF + dieta (D): 36%, EF+D+manejo del peso: 28% | Medidas: IMC (21%), % grasa corporal (64%), peso (78%).14% efectividad IMC o pliegue;21% cambios en nutrición;35% cambios en AF |
| McGovern et al.16, Rochester(Minnesota, EE.UU.), 2008 | Período: 1967 a 2006263 artículos revisados;76 seleccionados | 100% estudios aleatorizados;100% estudios, 2-18a.100% estudios, GC (criterio de inclusión) | 73 intervenciones; 45% seguimiento >6m.Media muestra: 71 (rango: 10-539).Implicación familiar más efectiva en <8a.Contenidos: EF: 27%, D: 8%, EF + D: 42%, farmacológico (F): 23% | Medidas: IMC y % grasa corporal.18% efectividad IMC o pliegue |
| Oude Luttikuis et al.17, Groningen (Holanda), 2009 | Período: 1985 a 2008206 artículos revisados;64 seleccionados | 75% estudios aleatorizados;65% estudios, 3-11a.; 35%, 12-21a.100% estudios, GC (criterio de inclusión) | 64 intervenciones; 62,5% seguimiento >6m.Media muestra: 82 (rango: 16-539)Implicación familiar más efectiva en <12a.Contenidos: EF: 18%, D: 9%, módulo conductual (MC): 57%, F: 16% | Medidas: IMC (79%) y % grasa corporal (19%).13% efectividad IMC o pliegue |
| Whitlock et al.18, Portland(Oregón, EE.UU.), 2010 | Período: 1985 a 2008369 artículos revisados;30 seleccionados | 100% estudios aleatorizados;39% estudios, 4-11a.; 61%, 12-18a.100% estudios, GC (criterio de inclusión) | 23 intervenciones; 22% seguimiento >12m.Media muestra: 116 (rango: 24-539)48% implicación familia.Contenidos: MC: 44%, F: 56% | Medidas: IMC (100%) y % grasa corporal (52%).52% efectividad IMC o pliegue |
| Sargent et al.19, New South Wales (Australia), 2011 | Período: 1990 a 2010463 artículos revisados;22 seleccionados | 59% estudios aleatorizados;66% estudios, 3-11a.; 34%, 12-18a.82% estudios, GC (criterio de inclusión) | 17 intervenciones; 53% seguimiento >6m.Media muestra: 181 (rango: 18-819)88% implicación familia.Contenidos: EF: 29%, D: 76%, MC: 88% | Medidas: IMC (100%) y % grasa corporal (41%).47% efectividad IMC o pliegue;23% cambios en nutrición;12% cambios en AF |
| Lavelle et al.20, Glasgow(Reino Unido), 2012 | Período: 1991 a 2010144 artículos revisados;44 seleccionados | 91% estudios aleatorizados;60% estudios, 7-12a.; 35%, 13-16a.100% estudios, GC (criterio de inclusión) | 43 intervenciones; 63% seguimiento >6m.Media muestra: 8500 (rango: —)Contenidos: EF: 51%, D: 65%, hábitos sedentarios (HS): 21%. | Medidas: IMC (100%).67% efectividad para IMC |
Todas las revisiones, excepto una —que solo recoge estudios de base escolar y comunitaria20—, utilizaron el entorno clínico como escenario principal. El hogar, en 2 de ellas, y la escuela, en otras 2, fueron escenarios complementarios.
Las revisiones seleccionaron una media de 41 artículos (rango de 1315 a 7616), con un promedio de 39 intervenciones (rango de 1415 a 7316). Uno de los problemas referenciados en las revisiones de prevención selectiva de la obesidad son los tamaños de muestra de los estudios. En las 6 revisiones el tamaño medio de muestra fue de 223 participantes (rango de 1016 a 85020). El diseño evaluativo incluyó la aleatorización como criterio de inclusión en 2 revisiones16,18, en otra alcanzaba el 91% de los estudios20, y en el resto oscilaba entre el 29 y el 75%.
Las intervenciones de prevención selectiva se dirigen a adolescentes de entre 12 y 16años entre el 34 y el 61% de los estudios. Entre los contenidos de las intervenciones, 3 revisiones incluyeron estudios con uso de tratamiento farmacológico16-18. En estos casos, el uso de fármacos se da en el 16-56% de estudios y se combina con módulos conductuales (44-57% de estudios) o complementos de práctica de ejercicio físico (18-27%) o de educación nutricional (8-9%). En las intervenciones sin componente farmacológico15,18,20, el elemento fundamental suele ser una combinación de práctica de ejercicio físico (29-51% de estudios) y de recomendaciones sobre dieta o educación nutricional (36-76%). En algunos casos se complementa también con un módulo conductual19 (88% de estudios de una revisión) o de hábitos sedentarios20 (21% de estudios de otra). En 3 revisiones, la mayoría de estudios tenían seguimiento menor de 6meses (55-86% de estudios), mientras que en las otras 3 el seguimiento era superior, incluso a los 12meses en algún caso (53-63%). La implicación familiar resulta efectiva con niños y niñas menores de 12años.
La efectividad de las intervenciones sobre IMC o adiposidad solo se aprecia en el 13-18% de estudios en 3 de las revisiones15-17, y en el 47-67% de estudios de las otras 316-18. Solo 2 revisiones ofrecen datos del efecto de la intervención sobre cambios en la actividad física (12-35% de estudios) y sobre cambios en la nutrición (21-23%). Ninguna revisión referencia resultados con diferencias por género o nivel socioeconómico.
En la tabla 3 se listan las principales recomendaciones de las revisiones sobre intervenciones tanto de prevención primaria2,10-14 como de prevención selectiva o de reducción del sobrepeso y obesidad infantil15-20.
Recomendaciones para las intervenciones de prevención del exceso de peso infantil
| Intervenciones preventivas del sobrepeso y obesidad infantil (prevención primaria o universal) | Intervenciones para reducir sobrepeso y obesidad infantil (prevención secundaria o selectiva) | |
|---|---|---|
| Contenidos | • Currículo escolar que incluya educación sobre alimentación y actividad física saludable e imagen corporal• Educación en el aula y en casa para reducir el consumo de grasas, aumentar las raciones de fruta y verdura o disminuir el consumo de bebidas azucaradas• Componentes de práctica de actividad física: 1 a 3h de educación física semanales; actividades recreativas y deportivas extraescolares• Reducción del tiempo dedicado a ver la televisión y a jugar a juegos de ordenador | • Tratamiento conductual del estilo de vida, consistente en consejo y manejo dietético, programa de actividad física y modificación de la actividad sedentaria• La intensidad y duración de la intervención (comúnmente, de 6 meses a 1año) es proporcional al efecto de la misma |
| Entorno | • Implicación de las familias (apoyo para comer alimentos más saludables, ser más activos e invertir menos tiempo en el uso de «pantallas» (videojuegos, TV, ordenador)• Apoyo y recursos a los docentes y el personal directivo de las escuelas para implementar estrategias preventivas y de promoción de la salud (desarrollo profesional, materiales, capacidad de generar actividades…)• Abordaje de factores ambientales y estructurales del ambiente obesogénico | • La implicación familiar es un factor determinante del éxito de la intervención |
| Fármacos | • No procede | • Es preferible no utilizar fármacos en niños y en adolescentes obesos. En caso de utilizarlos, la sibutramina no antes de 16años y el orlistat no antes de 18años |
| Monitorización | • Se precisan más programas en preescolar, y con perspectiva de género y etnia. Se requieren seguimientos más largos | • Se recomiendan intervenciones de tamaño muestral mayor y períodos de seguimiento más largos (a los 2 o a los 5años del tratamiento) |
| Evaluación | • Hacen falta más datos de evaluación de proceso. Se necesitan estudios económicos de coste-efectividad | • Se necesita información sobre el proceso de la intervención (fidelidad en el cumplimiento). Falta evidencia para saber si lo que es efectivo con niños obesos lo es también para hacer frente al sobrepeso. Se precisan análisis de coste-efectividad de estas intervenciones |
Los protocolos sobre el abordaje de los niños con exceso de peso se han realizado utilizando como base guías y consensos de diferentes grupos de expertos y comités científicos6,21,22. Son protocolos dirigidos a profesionales que atienden a niños con sobrepeso y obesidad en atención primaria y se refieren a la evaluación, el manejo, los objetivos, el tratamiento y la derivación a consultas especializadas.
Para el diagnóstico de sobrepeso u obesidad, se recomienda, por su fácil realización y disponibilidad, utilizar el IMC referido a las curvas de la población de referencia, y también, como ya se ha indicado, la determinación del índice cintura/cadera o del pliegue cutáneo8.
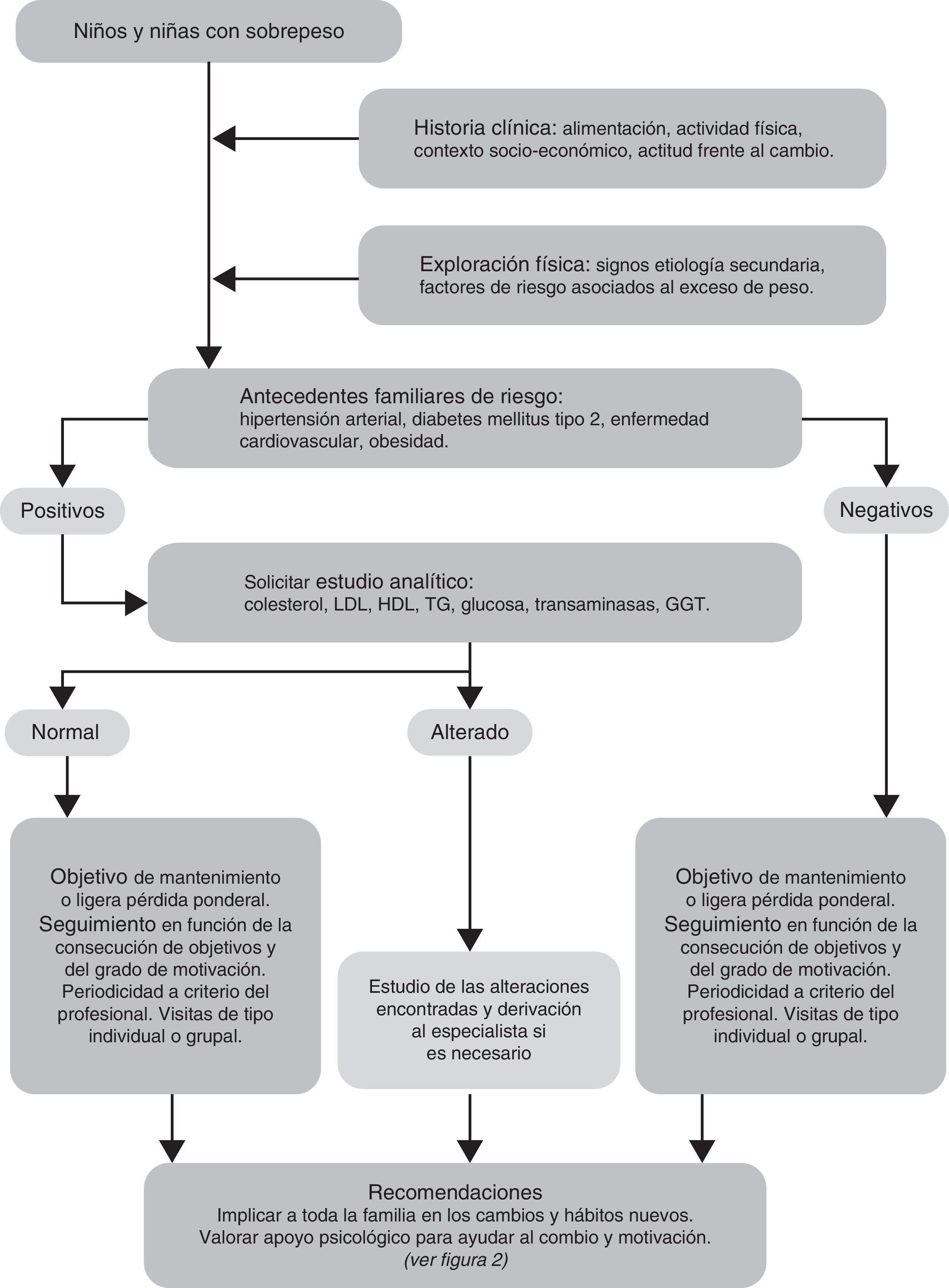
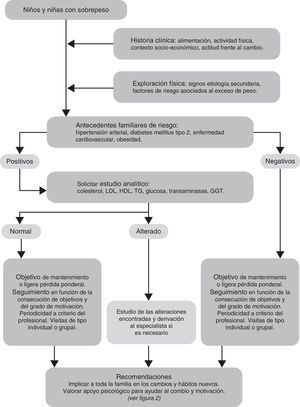
Protocolo de abordaje del sobrepeso infantilEl algoritmo para el abordaje de los niños con sobrepeso se presenta en la figura 1. El primer paso a contemplar es la historia clínica con la valoración de la alimentación y la actividad física-sedentarismo, lo que ayuda a identificar hábitos inadecuados y factores de riesgo, y a recomendar hábitos saludables. Es importante realizar preguntas concretas y cuantificables sobre el número de veces que comen verdura, fruta, zumos artificiales o bebidas azucaradas a la semana; sobre las horas de deporte extraescolar que realizan en una semana; o las horas que pasan al día frente al televisor o el ordenador.
Es relevante conocer el estatus socioeconómico familiar para orientar más adecuadamente las expectativas, el grado de motivación, las preocupaciones y la actitud frente al cambio del niño y su familia21.
La exploración física está enfocada a detectar signos que hagan sospechar la posibilidad de un sobrepeso u obesidad secundarios, y también patologías o factores de riesgo asociados con la obesidad6,21. Los antecedentes familiares de riesgo de enfermedades cardiovasculares, diabetes mellitus, hipertensión arterial u obesidad importantes, o la sospecha de factores de riesgo o enfermedades asociadas a la obesidad6,22, orientarán a realizar en estos niños un estudio analítico.
El estudio analítico básico está compuesto por determinación de colesterol LDL y HDL, glucosa, triglicéridos, transaminasas y gamma GT. En algunos pacientes se puede considerar también: función tiroidea (TSH y T4 libre) si se sospecha hipotiroidismo; test de tolerancia oral a la glucosa (ante obesidad muy importante o acantosis nigricans); ácido úrico e insulina (elevados en algunos pacientes como reflejo del síndrome metabólico y la insulinorresistencia).
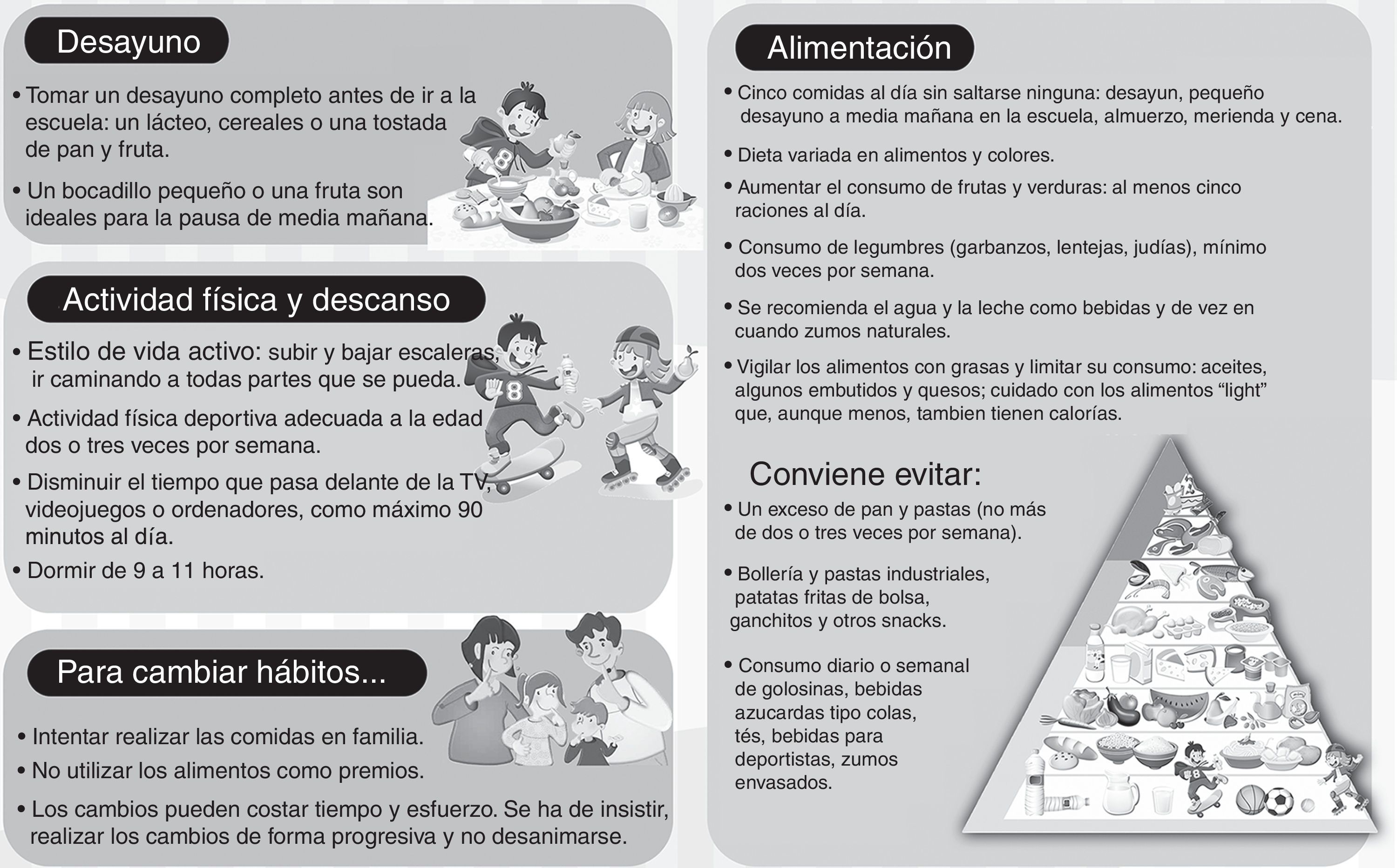
El tratamiento inicial se basa en recomendaciones sobre nutrición, ejercicio físico-sedentarismo y modificación de la conducta (fig. 2). El objetivo del tratamiento es la estabilización del peso aprovechando el período de crecimiento estatural para evitar el aumento exagerado del IMC. En algunos casos se aconseja una pérdida ponderal ligera para disminuir el IMC y a largo plazo estabilizarlo dentro de valores normales. Es importante fijar de forma clara con el niño y su familia los objetivos en cada sesión, tanto de modificación de hábitos de salud como de mantenimiento o pérdida ponderal6,22.
La frecuencia del seguimiento debe realizarse atendiendo al grado de motivación familiar y del niño/a, a la consecución de objetivos y a la disponibilidad de recursos. Podría citarse inicialmente cada 2-4semanas8 para formular los primeros objetivos sobre los hábitos de vida a cambiar, medir los progresos en las diferentes áreas, resolver dudas y motivar para los cambios. Si tras 3-6 meses de intervención se cumple el objetivo de peso o IMC, se continúa con las recomendaciones iniciales. En caso contrario, se aconseja una dieta más estructurada, actividad física supervisada casi diaria, disminución del sedentarismo (horas de TV o pantallas) y reforzar las técnicas motivacionales en la entrevista con el niño/a y su familia9,22. Asimismo, las visitas de seguimiento se realizarán con mayor frecuencia, por ejemplo cada 2 semanas, de forma individual o grupal. La entrevista motivacional, centrada en el paciente y reforzando aspectos de comunicación entre paciente y terapeuta, ha demostrado su utilidad. Se realiza una escucha activa y una toma de decisiones consensuada, estableciendo una agenda21.
Se derivará al especialista a los niños con sobrepeso: con fracaso de la disminución de IMC después de otros 3-6 meses de intervención; con factores de riesgo asociados, o con sospecha de causa secundaria.
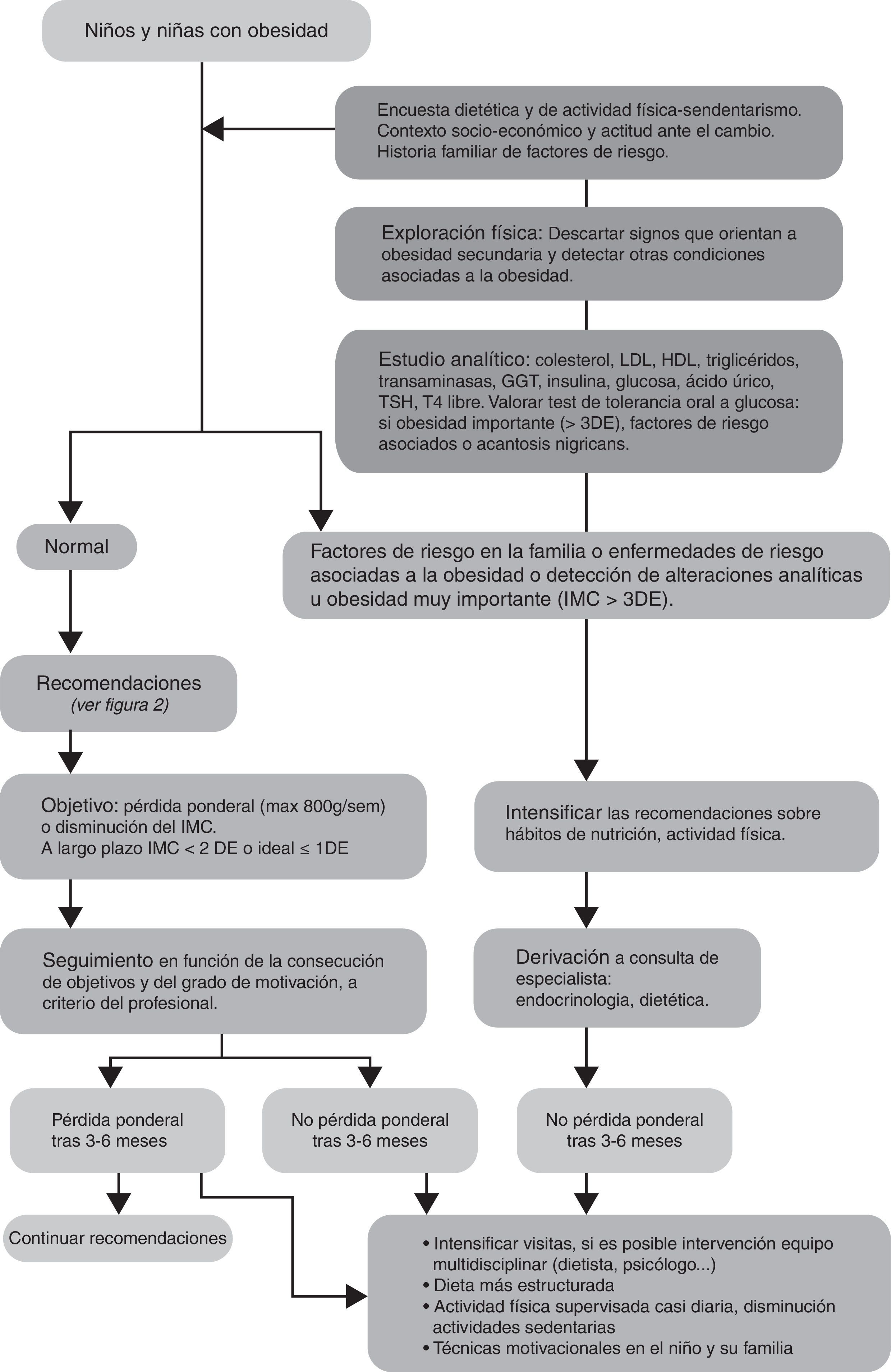
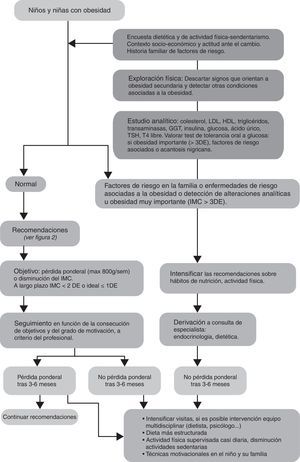
Protocolo de abordaje de la obesidad infantilEn la figura 3 se presenta el algoritmo para la intervención en casos de obesidad infantil.
La evaluación de los hábitos de alimentación, de actividad física y sedentarismo, y la exploración física, son similares a los niños con sobrepeso. Sin embargo, es recomendable la realización de un estudio analítico de rutina para identificar posibles factores de riesgo o patologías asociadas a la obesidad6,9. En caso de detectar alteraciones analíticas u obesidad importante (>3DE), se intensificará la intervención y considerará la derivación a endocrinología.
El objetivo del tratamiento es la pérdida ponderal, sin sobrepasar los 400g por semana entre los 2 y los 5años y sin sobrepasar los 800g por semana en pacientes de 6 a 18años. El objetivo a largo plazo es llegar a un IMC inferior a 2DE y lo más próximo posible a 1DE6,22. Conseguida la pérdida ponderal inicial, se realizará el seguimiento, a criterio del profesional, con visitas que pueden ser tanto individuales como grupales. En las visitas individuales se definen objetivos particulares específicos y se refuerzan los logros obtenidos con las técnicas de la entrevista motivacional. Las sesiones grupales son útiles para mejorar la eficiencia de las intervenciones educativas6.
Si no se consiguen buenos resultados tras 3-6meses de intervención, se intensificarán las recomendaciones con dietas supervisadas por nutricionistas-dietistas a ser posible, se aumentará el número de horas de actividad física supervisada y se solicitará apoyo psicológico. Finalmente, si tras otros 3-6meses de intervención intensificada no se obtienen buenos resultados, se remitirá el paciente a consulta especializada para su manejo.
Existe en nuestro medio la posibilidad de utilizar el programa Niñ@s en movimiento23. Es una herramienta para el tratamiento de la obesidad infantil que aborda aspectos de los hábitos de vida y condicionantes psicológicos del niño y sus familias que contribuyen a la ganancia ponderal excesiva, utilizando técnicas cognitivo-conductuales y afectivas. Su evaluación ha demostrado buenos resultados sobre el IMC, en la adquisición de hábitos de vida saludables y en aspectos psicológicos23.
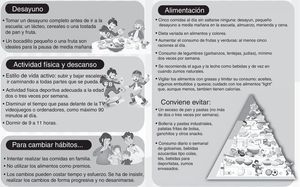
Finalmente, en la figura 2 se muestran algunas recomendaciones para las familias de los niños con exceso de peso. Están orientadas a modificar hábitos de vida y conducta abarcando aspectos dietéticos, de actividad física-sedentarismo y conductuales-psicológicos de forma combinada6,24.
FinanciaciónEste artículo ha sido realizado con el apoyo del Fondo de Investigación Sanitaria (PI09/02259), dependiente del Instituto de Salud CarlosIII (Ministerio de Economía y Competitividad, Gobierno de España) y la Agència de Gestió d’Ajuts Universitaris i de Recerca de la Generalitat de Catalunya (AGAUR SGR 2009-1345).
Conflicto de interesesSin conflictos de intereses.
A Rocío Barbero Medel por su contribución a la claridad y mejora de la calidad gráfica de las figuras del manuscrito.