El término leucoplasia fue utilizado por primera vez por Ernst Schwimmer en 18871 y procede de la unión de 2 palabras griegas: (leuco: blanco) y ¼ o (plakos: placa).
En 1978, la OMS2, dada la confusa terminología y los diferentes conceptos que existían de esta entidad, sancionó el término leucoplasia (ICD 702) y precisó su definición como: «Una mancha blanca que no puede caracterizarse como otra entidad ni clínica ni patológicamente.» Posteriormente en Uppsala (1994) se concretaron la definición, la descripción y la clasificación de las lesiones blancas de la mucosa oral que rigen en la actualidad, resultando definida la leucoplasia como: «Una mancha predominantemente blanca que no se puede caracterizar como otra lesión bien definida.»3
La trascendencia de esta lesión viene dada por su relativa alta prevalencia y por estar considerada como una lesión precancerosa, caracterizada por tratarse de un tejido de morfología alterada, más propensa a cancerizarse que el tejido equivalente de apariencia normal (aproximadamente un 5% evolucionan hacia un carcinoma epidermoide)4-6.
Epidemiología
No se conoce la cifra real de su prevalencia. Los datos publicados en la bibliografía difieren ampliamente de unos estudios a otros, y se citan cifras en la población general que oscilan entre el 0,2%7,8 y el 11,7%9, registrándose unas cifras medias comprendidas entre el 2%10 y el 4,5%11. La incidencia anual estimada es de 14 casos por 100.000 habitantes12.
Los condicionantes que justifican estas discrepancias epidemiológicas son, por una parte, la falta de homogeneidad del concepto aplicado por los diversos investigadores para realizar el diagnóstico y, por otra, las variadas particularidades de las muestras estudiadas: edad, etnia, hábitos tóxicos y presentación concomitante de algunas enfermedades. Así, las cifras obtenidas en países asiáticos son del 0,6% en China13, del 1,1% en Camboya14 y del 1,3% en Malasia15. En los Países Bajos16 se estimó una prevalencia del 1,4%; en cambio en Suecia17 fue del 3,6%, y entre los norteamericanos mayores de 35 años del 2,9%18. En pacientes diabéticos se ha observado una prevalencia del 6,2%19, en los pacientes psiquiátricos del 7,6%20 y en los trasplantados renales del 10,7%21.
Etiopatogenia
En la actualidad se consideran etiopatogénicamente dos tipos de leucoplasias: leucoplasias idiopáticas y leucoplasias asociadas al tabaco3.
Desde que en 1851 sir James Paget22 relacionó la presencia de esta lesión con el hábito del tabaco (acuñando para describirla el término «parche del fumador»), el tabaco es el único factor desencadenante de la leucoplasia oral aceptado como tal de forma universal23.
La prevalencia de las leucoplasias asociadas al tabaco es entre 410 y 624 veces mayor que la de las idiopáticas, llegando incluso a encontrarse en algunas muestras que la totalidad de los pacientes diagnosticados con leucoplasia eran fumadores25.
El mecanismo de acción del tabaco puede ser: indirecto, modificando la composición de la microbiota oral y la vascularización de la mucosa oral12, y directo, consiguiendo su efecto inductor de tres formas: por irritación física, debido al calor que se desprende al quemarse; de forma química, como consecuencia de la producción de sustancias irritantes en su combustión, y de forma mecánica, por el contacto reiterativo del cigarro o pipa con la misma zona de la cavidad bucal26. La forma de consumo del tabaco parece ser un factor relativamente influyente que incrementa la incidencia de esta lesión, en especial el uso de tabaco de mascar, el tabaco denominado «bidi»27,28 o fumar con el extremo del cigarrillo encendido dentro de la boca («chuta», «candela pa'dentro»)29. La incidencia anual de la leucoplasia oral en la población que consume tabaco de esta forma se ha estimado en 7,6 por 1.000 habitantes en los varones y de 9,7 por 1.000 habitantes y por año en mujeres30. Estos tipos de tabaco y la forma de consumirlos son también factores determinantes en su localización dentro de la cavidad bucal31,32, predominando en estos fumadores las lesiones localizadas en el suelo de la boca, cara ventral de la lengua y paladar blando4.
Además del tabaco, tradicionalmente se han involucrado como desencadenantes de la leucoplasia oral una serie de factores que se pueden resumir en tres apartados: factor infeccioso, factor nutricional y hábito alcohólico12.
Como factor infeccioso, se ha descrito la participación de algunos géneros de hongos, varios virus y una bacteria. La presencia de hongos en las leucoplasias orales, en concreto de Candida albicans, fue observada por primera vez por Jepseen y Winther33. El porcentaje de leucoplasias sobreinfectadas por hongos varía en un 13-82%34,35, siendo las leucoplasias nodulares y eritroleucoplasias las más afectadas23. C. albicans es el género que más se detecta, aunque también se ha descrito la presencia de C. tropicalis, C. pintolopesii, C. krusei, C. guillermondi y otros géneros como Torulopsis glabrata y Saccharomyces cerevisiae33,35. Los biotipos más frecuentemente observados han sido el 355 y el 177, y los más relacionados con las leucoplasias nodulares son los biotipos 145, 175 y 57535.
También se ha vinculado la presencia de C. albicans con patrones histopatológicos de displasia y con una mayor tendencia a la malignización, justificándose esta posibilidad por la acumulación de nitrosaminas (sustancias cancerígenas) procedentes de su metabolismo36.
Los virus implicados en el desarrollo de la leucoplasia oral son algunos subtipos del virus del papiloma humano (HPV-16 y HPV-18)36. Además, el HPV-16 se relaciona con el incremento de cambios displásicos y carcinomatosos, sobre todo en las leucoplasias verrucosas proliferativas37.
El mayor conocimiento existente acerca del papel que desempeña el virus del papiloma humano en las displasias epiteliales del cérvix femenino ha servido como argumento para interpretar la acción de este virus en las leucoplasias, empleándose el término «displasia coilocítica» para aquellas lesiones con displasia y sobreinfectadas por virus del papiloma humano (6/11, 16/18 y 31/33/51) para diferenciarlas de las displasias sin sobreinfección viral: microscópicamente en las displasias coilocíticas se observaría la presencia de coilocitos (células vacías)38.
Aunque tradicionalmente siempre se consideró a la sífilis como un factor desencadenante, en la actualidad la vinculación de la infección por Treponema pallidum con la leucoplasia oral está muy cuestionada. La argumentación que defiende esta teoría se basa en la observación de que muchos de estos pacientes presentaban leucoplasias en el dorso lingual36, llegándose a encontrar incluso que aproximadamente un 20% de estas leucoplasias histológicamente no eran benignas29.
El posible efecto inductor del factor nutricional se justifica en la frecuente observación de estas lesiones en pacientes que presentaban anemia por déficit de hierro y con disfagia sideropénica (síndrome de Plummer-Vinson o de Paterson-Kelly)36,39.
El papel que representa el alcohol en la génesis de la leucoplasia es confuso, y en la actualidad está consensuado no considerarlo como factor causal de la leucoplasia3. Sin embargo, algunos autores todavía lo implican (la acción del alcohol sería la de irritar la mucosa oral facilitando la acción de otros factores), basándose en la obtención en sus estudios de resultados estadísticamente significativos entre el consumo de alcohol y la presencia de leucoplasia30.
Otros factores desencadenantes de la leucoplasia oral que se han descrito son determinados productos farmacológicos, y es uno de los más llamativos el de un colutorio bucal (cuyo principio activo deriva de la Sanguinaria canadensis L) que era utilizado para la higiene oral por su actividad antibacteriana, antifúngica y antiinflamatoria, cuyo uso se ha relacionado con el incremento de la prevalencia de leucoplasias localizadas en el vestíbulo bucal40.
Características clínicas
La leucoplasia habitualmente suele diagnosticarse a partir de la segunda década de la vida, y es por encima de los 40 años cuando se observa la mayoría de los casos (70-90%)41,42. Las décadas con mayor afectación son las comprendidas entre los 50 y 60 años en el caso de los varones41 y la de los 60-70 años en las mujeres22.
Los registros de la prevalencia de la leucoplasia oral según el sexo varían de unos países a otros. En Suecia se observó una relación varón/mujer de 6/117. En Estados Unidos la proporción es prácticamente de 1/141,43 y en Japón de 2,7/111. En nuestro país se han observado proporciones varón/mujer de 2/144, 1,6/134 y 7/145.
Los datos acerca de la localización donde predomina la lesión en la cavidad bucal varían también de unos estudios a otros. En la mayoría se describe que las áreas topográficas más afectadas son mucosa yugal y comisuras labiales17,44,46. Sin embargo, otros autores refieren que la localización más frecuente es la del bermellón labial, seguida por la mucosa yugal y la encía18. Las localizaciones menos habituales son paladar, reborde alveolar, labio inferior y suelo de boca43. La leucoplasia también puede afectar a otras mucosas como las de la faringe, laringe, tracto urinario, genitales, ano y, la córnea12,26,29.
Formas clínicas
La mayoría de las clasificaciones de la leucoplasia oral se han elaborado sobre la base de su forma de presentación macroscópica47. La clasificación que prevalece en la actualidad se describe en la tabla 1.
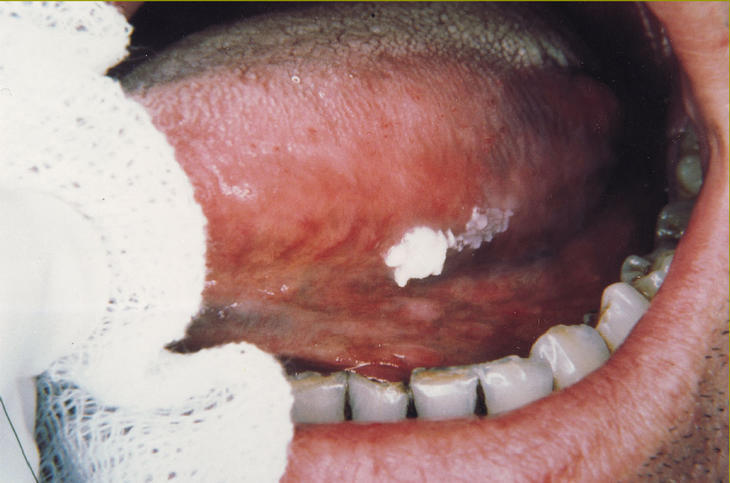
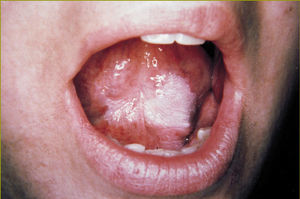
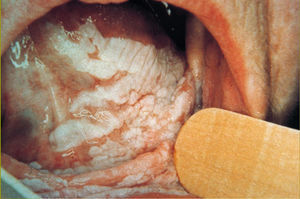
La leucoplasia homogénea es una lesión uniformemente blanca, de consistencia firme, de poco espesor y de superficie lisa o arrugada que en ocasiones presenta surcos poco profundos (fig. 1). Es la más frecuente de todas las formas clínicas.
Fig 1:Leucoplasia homogénea
La leucoplasia no homogénea es una lesión predominantemente blanca (no uniforme). Esta leucoplasia puede ser verrucosa, nodular, eritroleucoplásica y verrucosa exofítica proliferativa.
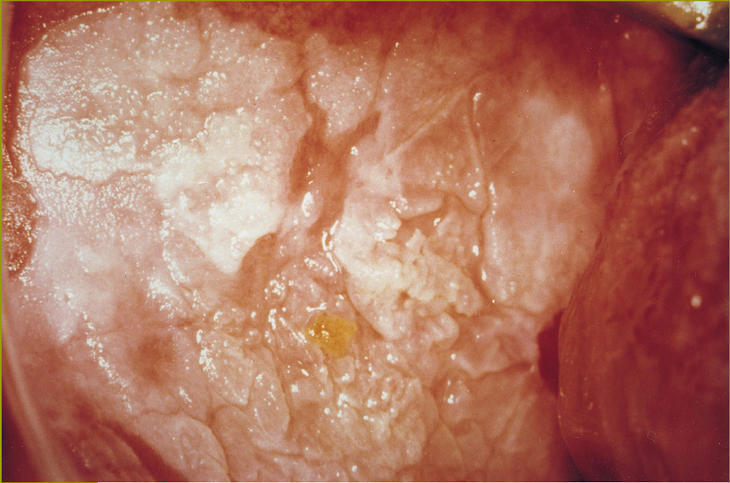
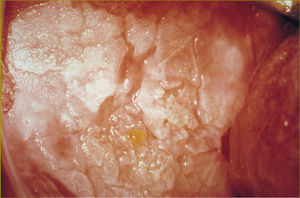
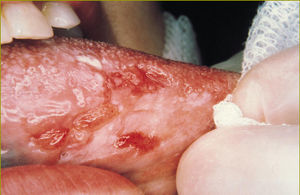
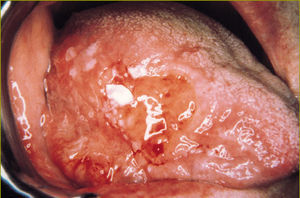
La leucoplasia verrucosa es una lesión sobreelevada con bordes irregulares (fig. 2). La leucoplasia nodular se presenta con pequeñas elevaciones de la mucosa redondeadas, blancas y rojas que le dan un aspecto granular (fig. 3). También se la ha denominado leucoplasia moteada.
Fig 2:Leucoplasia verrucosa.
Fig 3:Leucoplasia nodular.
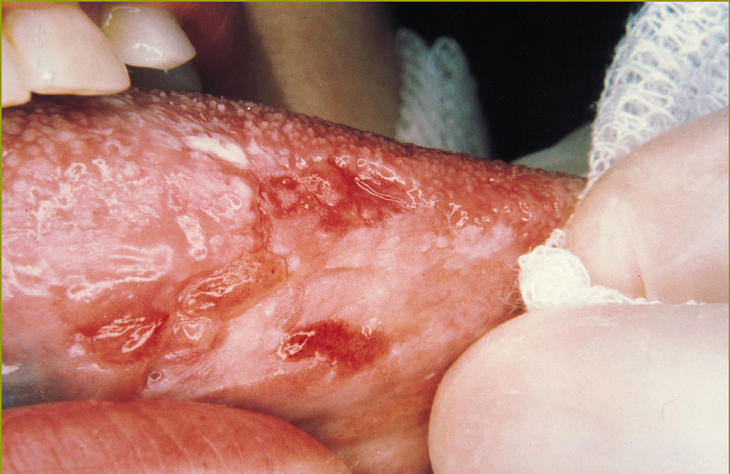
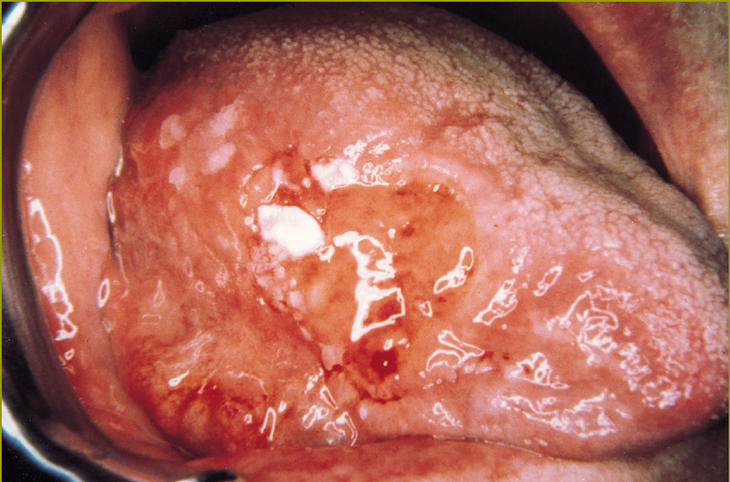
La eritroleucoplasia es una lesión que incluye entre las zonas blancas áreas enantematosas y en ocasiones áreas erosivas (fig. 4).
Fig 4:Eritroleucoplasia.
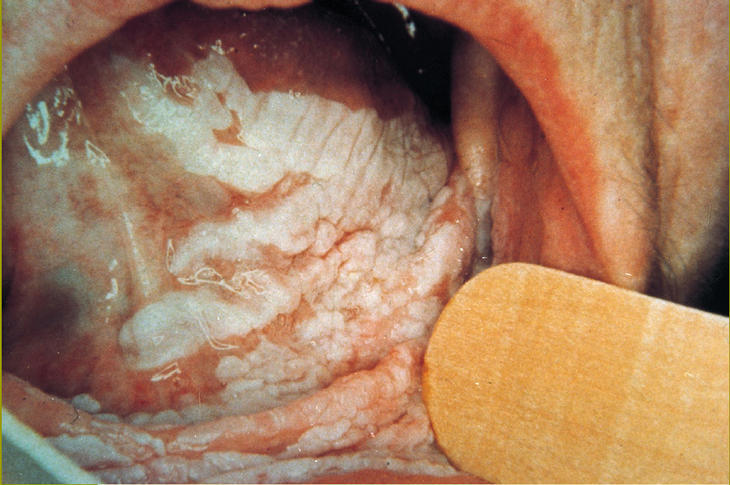
La leucoplasia verrucosa proliferativa se describió por primera vez en 198548 y se ha definido como una lesión predominantemente blanca exofítica, verrucosa, persistente, multifocal, clínicamente agresiva y resistente al tratamiento (fig. 5)49,50. La proporción varón/mujer de esta forma clínica es de 1/451.
Fig 5:Leucoplasia verrucosa proliferativa.
Se desconoce la causa de este tipo de leucoplasia (sólo un 31% de la muestra de Silverman consumía algún tipo de tabaco)50. Sin embargo, es la leucoplasia que etiopatogénicamente se ha involucrado más con el virus del papiloma humano37. Su diagnóstico se define sobre la base de criterios clinicopatológicos.
La sintomatología en las formas homogéneas es anodina y en muchas ocasiones el diagnóstico es realizado en inspecciones rutinarias de la cavidad bucal. Las formas no homogéneas pueden cursar con sensación de rugosidad y leves molestias, y las formas erosivas con dolor. Se ha referido que tan sólo un 25% de los pacientes consulta por esta lesión en el transcurso del primer año de ser detectada42.
Histopatología
Según el criterio histopatológico, la leucoplasia puede ser sin displasia y con displasia52. Los cambios histológicos no displásicos varían desde hiperqueratosis (orto y/o para), acantosis y papilomatosis. Otros cambios son la presencia de carcinoma in situ y carcinoma epidermoide43. Los signos de hiperparaqueratosis y de infiltrado inflamatorio en el corion son más frecuentes en las leucoplasias con displasias34,53.
Por definición el término de displasia hace referencia al crecimiento desordenado del epitelio. Los criterios de displasia se describen en la tabla 25. Los cambios displásicos se gradúan como displasia leve, moderadas o severa1. En la displasia leve los cambios displásicos son «mínimos» y están confinados al tercio inferior del epitelio. En la displasia moderada los cambios displásicos ocurren en los dos tercios inferiores del epitelio. En la displasia severa los cambios ocupan más de dos tercios, pero no todo el espesor epitelial54.
El porcentaje de leucoplasias con displasias varía de unos estudios a otros. Se han descrito cifras de leucoplasias con displasias en un 6-10%34 y 15-23%55. Colella et al56 registraron un 56% de displasias leves, el 32% de moderadas y un 12% de graves.
Diagnóstico
La interpretación del término leucoplasia es estrictamente clínica (sin connotaciones histológicas), y su diagnóstico se realiza respetando esta premisa, empezando por establecer una aproximación diagnóstica (diagnóstico provisional) basada en las características morfológicas de la lesión (lesión elemental, localización, extensión, sintomatología acompañante, etc.). El diagnóstico definitivo se obtendrá después de establecer unas pautas de comportamiento consistentes en la identificación y eliminación de los posibles factores etiológicos (traumáticos, micóticos, etc.), y en el control evolutivo de la lesión, que en el caso de persistir pasado un período de 2-4 semanas hará necesario el estudio histopatológico3.
Las lesiones muy extensas requerirán la toma de varias muestras simultáneas, en las que se deberá incluir tanto áreas clínicamente sospechosas (áreas rojas, ulceradas, dolorosas o induradas) como aquellas de apariencia benigna, debido a que en ocasiones no hay correlación entre las alteraciones histológicas y la apariencia de benignidad clínica de la lesión41.
Diagnóstico diferencial
El diagnóstico diferencial hay que realizarlo con las siguientes entidades:
Candidiasis oral. El primer paso para establecer el diagnóstico diferencial de una lesión blanca en la mucosa bucal es determinar si se puede desprender (como ocurre en la candidiasis seudomembranosa) o no, mediante el empleo de una gasa, un depresor lingual u otro instrumento atraumático. En otras ocasiones el diagnóstico se realiza mediante cultivo o mediante la tinción de PAS que determinará la presencia de hifas en el epitelio.
Liquen plano y lupus eritematoso. Si la lesión se localiza en ambas mucosas yugales, deberá establecerse el diagnóstico diferencial con el liquen plano y el lupus eritematoso. El diagnóstico definitivo se confirmará con la biopsia y el empleo de técnicas histoquímicas de inmunofluorescencia y PAS. En el caso del lupus eritematoso se requerirá además una determinación analítica complementaria.
Lesiones traumáticas. Las lesiones traumáticas más frecuentes son la mucosa mordisqueada y la queratosis focal. Se caracterizan por el binomio causa/efecto y porque una vez eliminada la causa (por ejemplo, superficies dentarias anfractuosas) se evidenciará la mejoría de la lesión.
Lesiones blancas hereditarias. En el nevo blanco esponjoso el antecedente familiar es un aspecto orientador muy importante y que se puede recoger en la anamnesis. Mediante el estudio histopatológico, el hallazgo de un marcado edema en el estrato espinoso confirmará el diagnóstico.
Otras lesiones blancas que intervienen en el diagnóstico diferencial son la leucoplasia vellosa, la lengua geográfica, las quemaduras químicas, las verrugas vulgares u otras lesiones papilomatosas blancas de origen viral.
Tratamiento
El tratamiento de la leucoplasia tiene tres niveles de actuación, que se adecuan en función de los hábitos del paciente, de las sobreinfecciones asociadas, del tipo clínico, de la localización y de las características histopatológicas de la lesión57.
1. En primer lugar se actuará sobre los factores desencadenantes o asociados a la leucoplasia (factores leucoplasicogenéticos)12. La actuación a este nivel es el paso previo al tratamiento médico y/o quirúrgico de la lesión58.
Se eliminarán los elementos que puedan ser el origen de microtraumatismos mecánicos relacionados con la lesión (superficies dentarias anfractuosas, prótesis dentales con aristas cortantes, etc.)12.
Se debe recomendar la supresión del consumo de alcohol y de tabaco, ya que con solamente esta medida un 50-60% de las leucoplasias desencadenadas por el tabaco desaparecen a los 6-12 meses de abandonar este hábito27,43.
Los hábitos higiénicos orales, si son deficientes, se reconducirán hasta conseguir un estado de higiene bucal correcto. Si existiesen niveles elevados de placa bacteriana, se pautarán enjuagues de clorhexidina (al 0,12%), y si con esta medida no se consiguiese adecuadamente su reducción, se eliminaran los dientes y prótesis capaces de retener placa bacteriana.
Se controlarán los hábitos nutricionales y se corregirán los estados carenciales. Es recomendable evitar la ingestión de alimentos muy calientes, excesivamente condimentados o ácidos.
2. El tratamiento médico es el segundo nivel de actuación, y se puede aplicar de forma tópica y sistémica.
Inicialmente, si se sospecha sobreinfección por Candida se establecerá un tratamiento tópico antimicótico con nistatina5, o con miconazol durante 15 días26, hasta el día programado para la revisión del paciente y la práctica de la biopsia. Si se comprueba la persistencia de Candida en el tejido biopsiado, se pautará fluconazol u otro derivado azólico por vía oral durante 15 días más59. Tras el tratamiento antimicótico, algunas leucoplasias cambian de forma clínica, evolucionando favorablemente hacia una hiperqueratosis o disminuyendo su grado de displasia.
Tratamiento tópico. Los principios activos más utilizados en aplicación tópica son el ácido retinoico (13 cis-retinoico o etretionato) y la bleomicina. El ácido retinoico se pauta en orabase al 0,1%, aplicándose 3-4 veces al día26.
El sulfato de bleomicina se pauta al 1% en dimetilsulfóxido. Su aplicación se realiza con torundas de algodón (manteniéndose 5 minutos de contacto), una vez al día, durante 2 semanas60,61. Con este tratamiento se consigue una reducción de la lesión y una disminución o desaparición de la displasia entre el 50%62 y el 95% de los pacientes tratados63. Estudios comparativos entre la eficacia de la exéresis quirúrgica y la utilización de bleomicina tópica han puesto de manifiesto que el índice de recurrencias es menor con la bleomicina62.
Tratamiento sistémico. Para el tratamiento de la leucoplasia se han utilizado por vía oral la vitamina A o sus derivados y la vitamina E.
La vitaminoterapia A tiene dos grandes inconvenientes que limitan su administración. Uno es la necesidad de utilizar dosis elevadas para obtener alguna eficacia (100.000-300.000 U/día), con las que se manifiestan efectos secundarios importantes (exantema, sequedad de piel, prurito, alto potencial carcinogénico, etc.)64,65. El segundo inconveniente es el elevado porcentaje de recidivas tras finalizar el tratamiento (38-55% de los casos). En ocasiones se ha administrado en asociación con la vitamina E (100.000 U/día)66.
El ácido 13 cis-retinoico (isotretinoína) se ha mostrado eficaz a dosis bajas y con una mínima toxicidad67,68. La dosis inicial de tratamiento es de 0,2 mg/kg/día durante 3 meses. Posteriormente se incrementa con 0,2 mg/kg/día adicionales en 3 ciclos sucesivos. No se debe superar la cantidad de 0,8 mg/kg/día si se administra durante largos períodos de tiempo, para evitar la presentación de efectos secundarios65 consistentes en alteraciones cutáneas, mucosas y hematológicas con aumento de concentración de triglicéridos y de colesterol (todos ellos trastornos reversibles)69. Como precaución general respecto a la teratogenicidad de los retinoides, se recomienda utilizar anticoncepción eficaz durante al menos un mes después de que se suspenda el tratamiento con isotretinoína70.
El etretinato se emplea pautado de 1-1,5 mg/kg/día en 3 tomas, durante 3-4 meses. Es hepatotóxico y provoca gran descamación del tegumento cutáneo, prurito, sequedad de mucosa y alopecia. A dosis de 30 mg/día durante 3-6 meses se han obtenido buenos resultados, observándose una mejoría en el 71% de los casos sin presentar efectos adversos que requiriesen interrumpir el tratamiento71.
La fenretinida (4-HPR), otro retinoide sintético, se ha utilizado como quimioprevención asociada al tratamiento quirúrgico. A dosis de 200 mg/4 veces al día es eficaz en la prevención de las recidivas y de nuevas localizaciones72.
La vitamina E se ha empleado a dosis de 800 U diarias en períodos de 6-24 meses, apreciándose alguna mejoría en menos de la mitad de los pacientes sometidos a estudio73.
3. El tercer nivel de actuación es el tratamiento quirúrgico ya sea por técnicas convencionales, por el empleo del láser o mediante crioterapia. Teniendo en cuenta que ninguna de ellas impide evitar la presentación de recidivas (20%), sea cual sea la técnica empleada74, y que las dos últimas tienen el inconveniente de la imposibilidad de estudiar histológicamente toda la pieza75.
En las leucoplasias con displasia la técnica más recomendada es la cirugía con controles de márgenes26. Su porcentaje de recurrencia se estima en un 10-20% y está en relación con la localización en suelo de boca y con la presencia de displasia74. En algunos casos, debido a la extensión de la lesión, después de la intervención se requiere realizar injertos cutáneos o autoinjertos de mucosa oral cultivada in vitro76.
El láser CO2 se utiliza con diferentes potencias; en las leucoplasias homogéneas oscilan en 5-8 W de energía de forma focalizada o desfocalizada77; cuando son verrucosas la vaporización se hace focalizada con 10-15 W, y en las formas erosivas se utilizan 20-25 W focalizados78. Para algunos autores es la técnica ideal por su inocuidad, la facilidad de aplicación, su escasa morbilidad y recurrencia79.
La ventaja de la crioterapia radica en la escasa profundidad de su campo de acción, lo que supone cicatrices superficiales y flexibles80. Las complicaciones que puede
desencadenar son la falta de control de la coagulación, el dolor y la necrosis postoperatoria81. El porcentaje de recurrencia se estima en un 13-25%82,83.
Reevaluación y seguimiento. Si la leucoplasia no es displásica, se realizará una reevaluación clínica cada 6 meses. En las formas eritroleucoplasias y en las displásicas independientemente de su forma clínica) la revisión se realizará cada 2-3 meses84. Es conveniente practicar una biopsia si el paciente sigue fumando o si ha habido cambios clínicos que incrementen la gravedad de la lesión36,43.
Evolución y pronóstico
La leucoplasia oral esta considerada por la OMS como una lesión precancerosa1, con dos circunstancias que ratifican esta apreciación. La primera es que en las proximidades de gran número de carcinomas epidermoides se han diagnosticado vestigios de leucoplasias85. En segundo lugar, se ha podido observar que con el paso del tiempo algunas leucoplasias han malignizado5.
El porcentaje estimado de transformación maligna varía en función del país en donde se ha realizado el estudio y de dónde y cómo se ha recogido la muestra, bien de un centro hospitalario, bien de una muestra aleatoria. Los porcentajes publicados oscilan en un 0,13-17,5%6,44,86,87.
Diferentes estudios en los que se ha realizado un seguimiento de pacientes con leucoplasia, han puesto de manifiesto que existen unos factores clínicos e histopatológicos relacionados con un mayor riesgo potencial de transformación maligna de una leucoplasia36,44. Los más importantes son el sexo, la localización y la forma clínica de la leucoplasia.
Respecto al sexo, se ha descrito un riesgo de transformación maligna 2-4 veces superior en la mujer que en el varón.
Las leucoplasias localizadas en el suelo de la boca o en la cara ventral de la lengua malignizan con más frecuencia que en otras localizaciones74. Las leucoplasias que asientan en más de 2 áreas topográficas lo hacen en un 16-39%36.
En cuanto a la forma clínica, destaca que las leucoplasias homogéneas malignizan en el 1-7% de los casos, las verrucosas o granulares en un 4-15% y las eritroleucoplasias entre el 18 y el 47% (fig. 6)36.
Fig 6:Evolución de una eritroleucoplasia hacia un carcinoma epidermoide.
Otros factores que se han citado como influyentes en los cambios evolutivos de la leucoplasia12 han sido la edad superior a 50 años, el tamaño mayor de 1 cm y un tiempo de evolución amplio. La transformación maligna suele ocurrir a los 2-4 años, pero también puede desarrollarse a los pocos meses del diagnóstico o bien pasados 20 años36.
Respecto a los hábitos tóxicos, solamente en los varones se ha encontrado una clara evidencia de que la perpetuación del consumo de tabaco y alcohol es un factor favorecedor de la transformación maligna de las leucoplasias44.
La presencia de displasia es el dato histológico más importante relacionado con un mayor riesgo de transformación maligna de las leucoplasias. Algunos de los porcentajes registrados en la literatura sobre las leucoplasias con displasia que han malignizado han sido del 9%5, del 20%87 y del 36%88. Las leucoplasias con displasias de carácter leve malignizan en un 4-11% y con displasias severas en el 20-35%36.
Los cambios clínicos que pueden hacer sospechar que una leucoplasia84 está evolucionando hacia un cáncer son: cambio de color, adoptando el típico de una eritroleucoplasia; incremento de la dureza (induración); presencia de hemorragias esporádicas y de ulceraciones crónicas, o neoformación tisular (constituyendo un tejido de color blanco o rojo, con superficie granulada o ulcerosa).