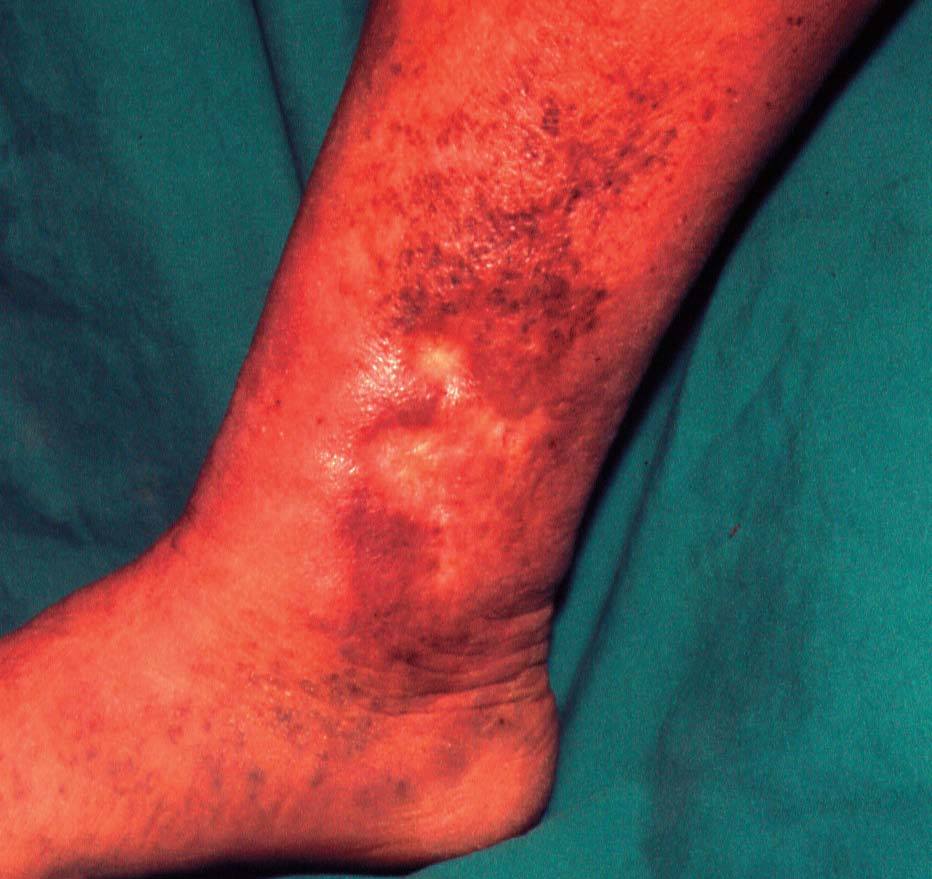
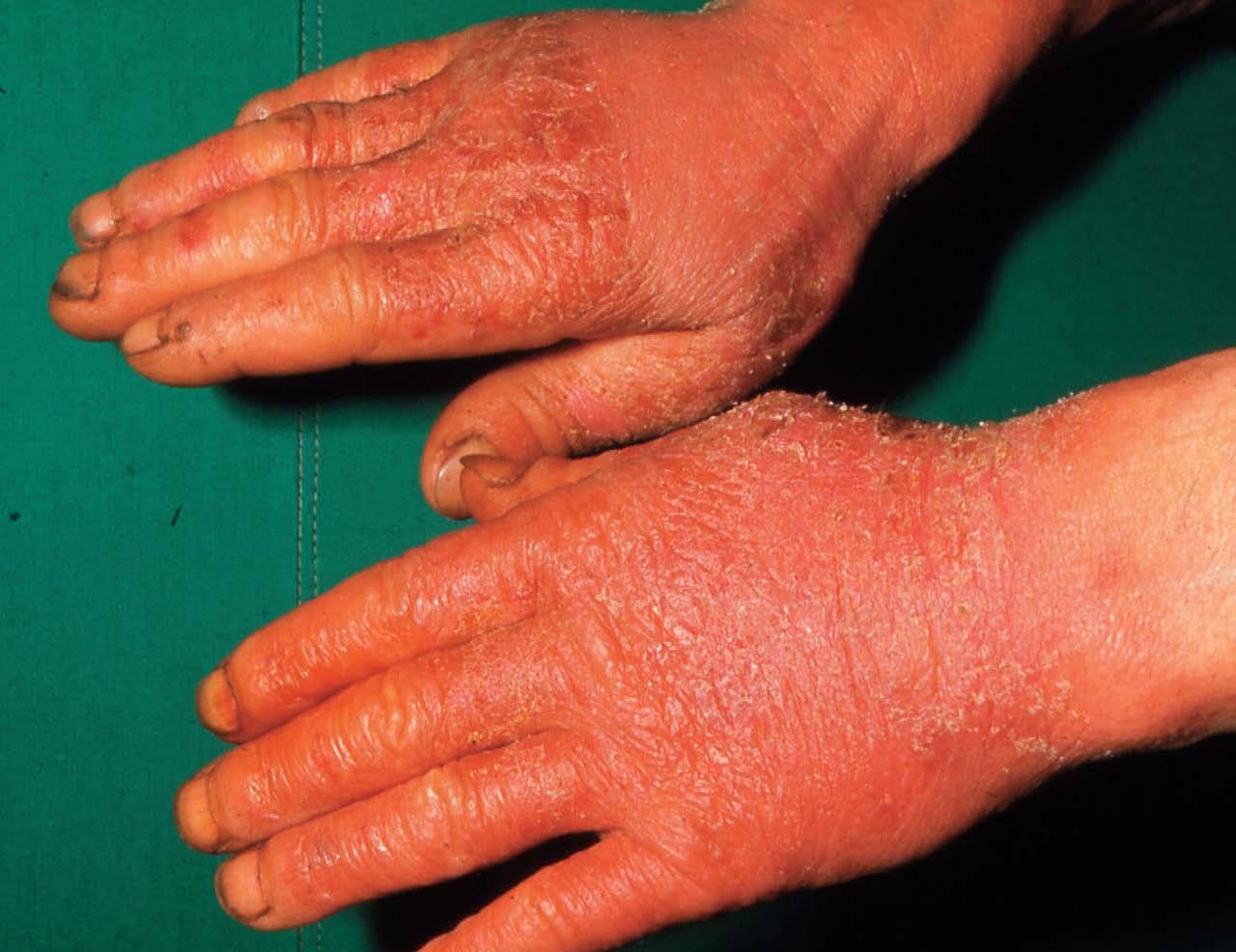
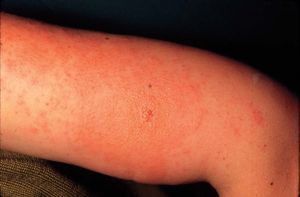
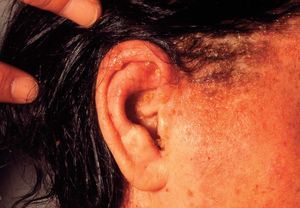
GENERALIDADES SOBRE EL ECCEMA
Concepto
Bajo esta denominación se reúnen un grupo de enfermedades de etiología y patogenia muy diferentes pero que comparten sus manifestaciones clínicas fundamentales y su histología. Múltiples agentes, tanto exógenos como endógenos, pueden dar lugar, a través de mecanismos patogénicos diferentes, a una respuesta inflamatoria de la piel cuya manifestación clínica fundamental es el prurito, acompañado de lesiones visibles polimorfas que, dependiendo de su fase evolutiva, pueden ser: eritema, edema, vesiculización, exudación, costras, descamación o liquenificación. La lesión histológica más característica es la espongiosis (edema entre las células de la epidermis).
Consideraciones sobre su denominación
Tanto el término "eccema" como el más clásico "eczema" están aceptados por la Real Academia de la Lengua. El vocablo "eczema" deriva del griego "ékzema" que significa "ebullición hacia afuera" (ek = fuera; zema = ebullición) y hace referencia a la morfología del proceso en la fase aguda en la cual la piel está cubierta de vesículas, semejando al agua en ebullición. Se utiliza también con frecuencia el término "dermatitis" como sinónimo de eccema, pero "dermatitis" es un concepto más amplio que hace referencia a diferentes procesos inflamatorios de la piel que no necesariamente tienen relación con el eccema. En sus acepciones "dermatitis de contacto" y "dermatitis atópica", sí es sinónimo de eccema, pero no lo es en otros muchos casos.
Histopatología
Las lesiones son diferentes dependiendo del momento evolutivo en que se encuentre el proceso (tabla 1). No existe una lesión patognomónica del eccema, aunque la más característica es el edema intraepidérmico o espongiosis, llamado así porque, observado al microscopio, da lugar a una imagen que recuerda a una esponja. Este edema se produce tanto en el interior de las células como en el espacio intercelular, el cual se ensancha y, cuando el edema es suficientemente intenso, se producen vesículas o ampollas intradérmicas. Cuando se rompen las vesículas se produce la salida del exudado que, al desecarse, da lugar a la formación de costras de fibrina. A medida que la lesión evoluciona, los fenómenos inflamatorios darán lugar a una queratinización anómala como consecuencia de la cual se producirá la descamación. En la dermis puede haber también cierto grado de edema, además de la congestión y vasodilatación del plexo papilar que se traducirá clínicamente en un eritema. Si la lesión cura tras la fase aguda quedará una piel normal sin cicatrices.
En las lesiones crónicas se produce una hiperqueratosis, papilomatosis y acantosis, con el consiguiente engrosamiento de la epidermis y formación de placas de liquenificación. Estos cambios son debidos, en parte, al rascado provocado por el prurito.
Cuadro clínico
La primera manifestación clínica del eccema es el prurito, de intensidad variable, desde un ligero escozor o quemazón a un picor intensísimo. En cuanto a las lesiones, su morfología va depender del momento evolutivo.
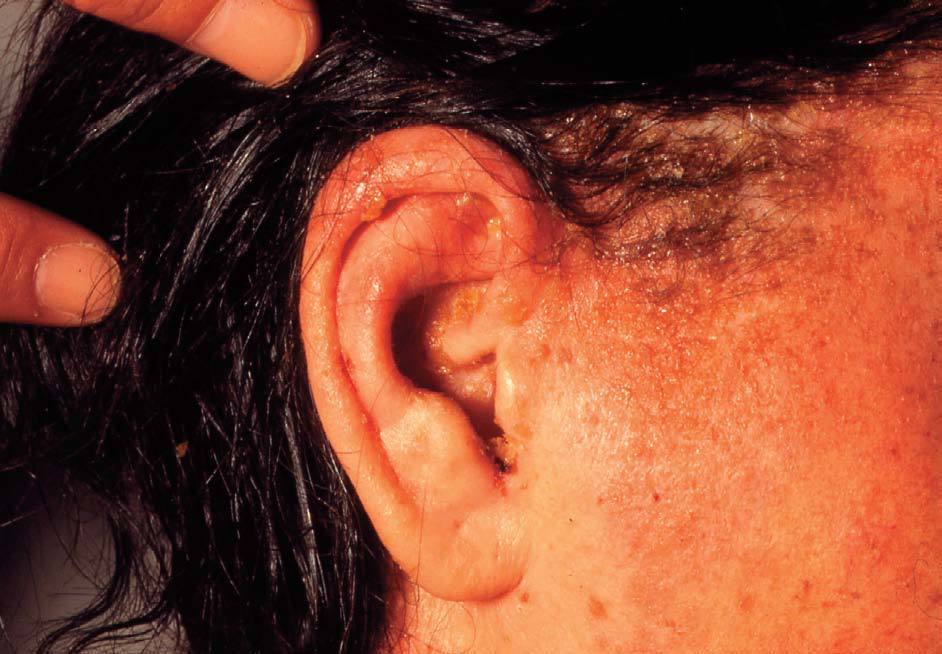
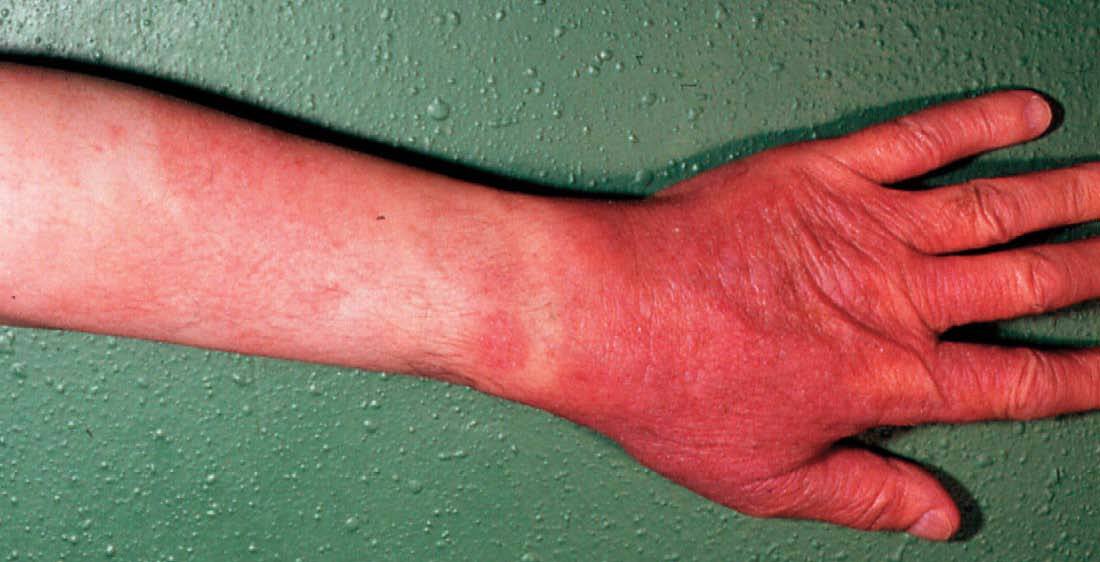
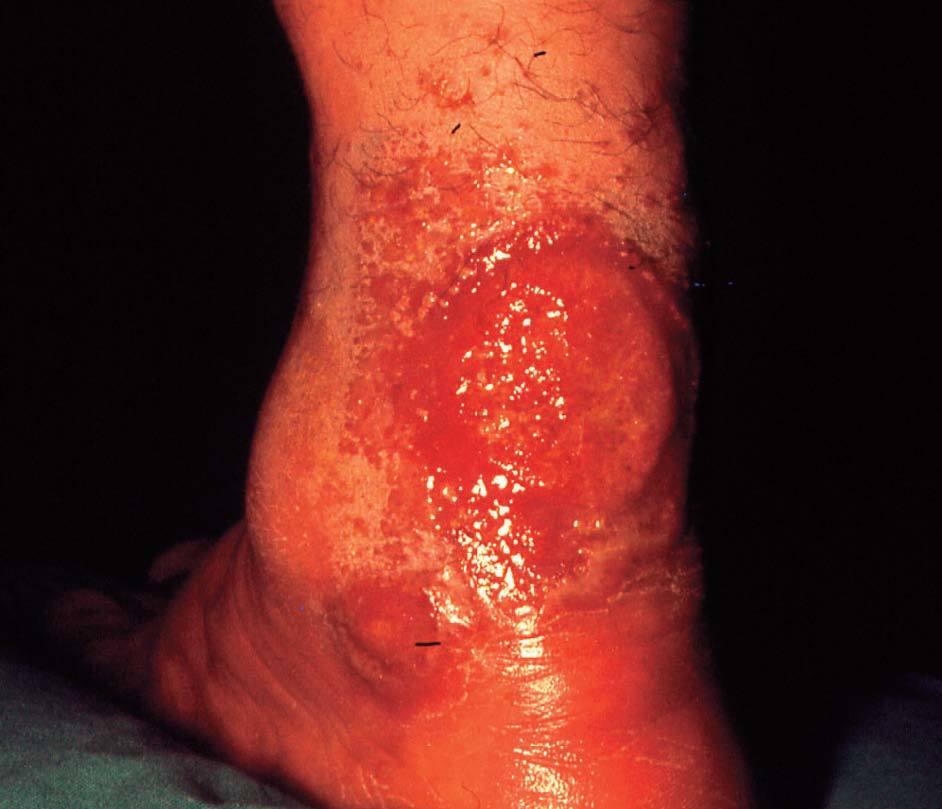
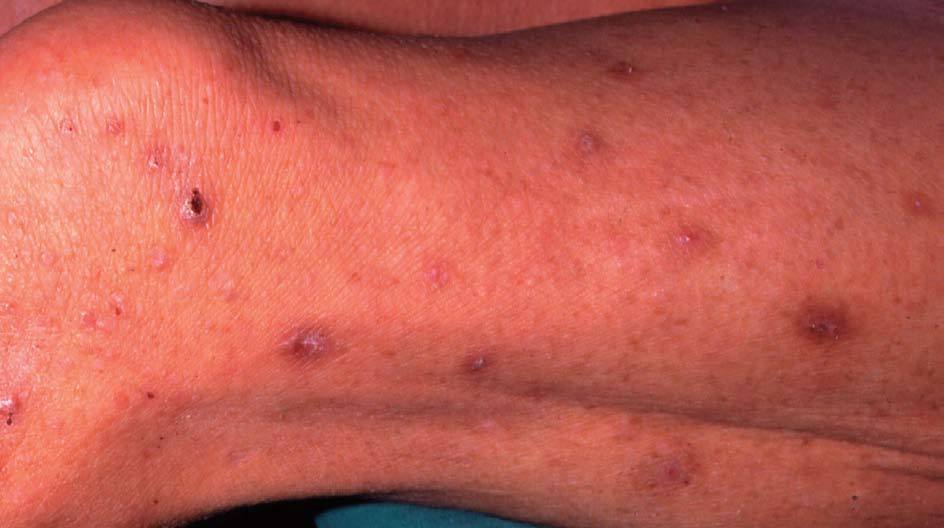
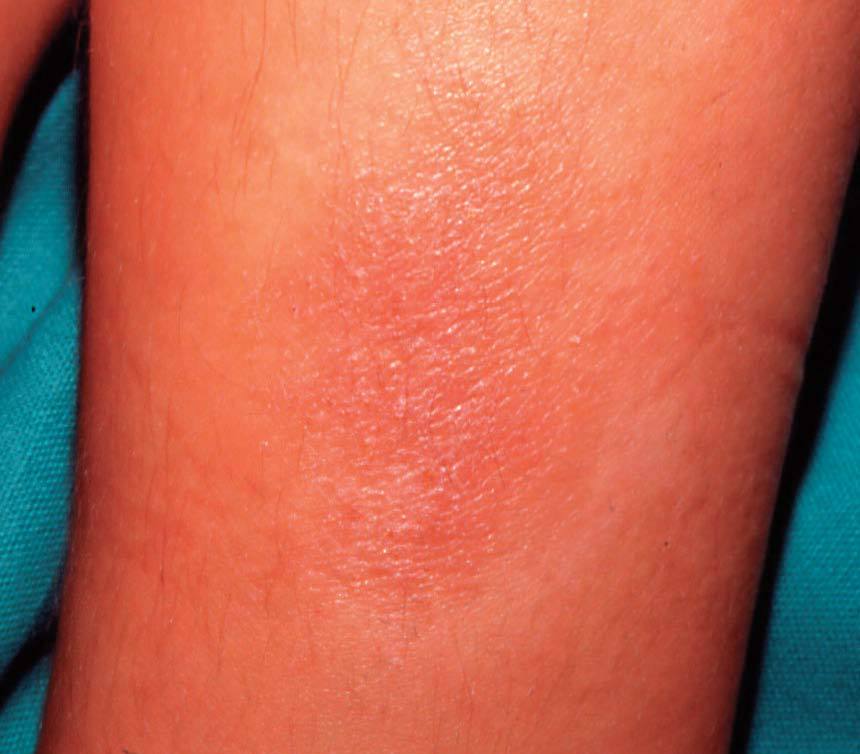
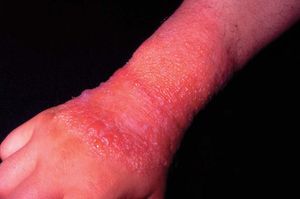
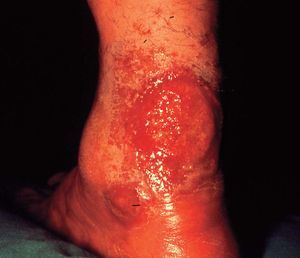
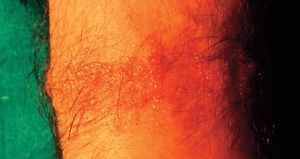
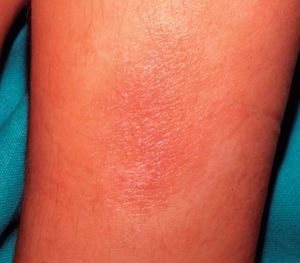
En las formas agudas predomina la vesiculización (fig. 1) y exudación (fig. 2). El comienzo suele ser un eritema (fig. 1) y edema, localizado en forma de máculas o pápulas aisladas más o menos difuso. Vesículas pequeñas y agrupadas es la forma más frecuente de presentación de éstas, aunque en ocasiones también aparecen ampollas grandes (fig. 3), incluso con contenido hemático. En otras ocasiones no aparecen vesículas o éstas son tan pequeñas que no se aprecian a simple vista y es necesario utilizar una lupa para verlas. La rotura de las vesículas, dará lugar a un exudado (fig. 2) y a la formación de costras.
Figura 1. Eritema, vesiculación.
Figura 2. Exudación.
Figura 3. Eccema agudo. Ampollas.
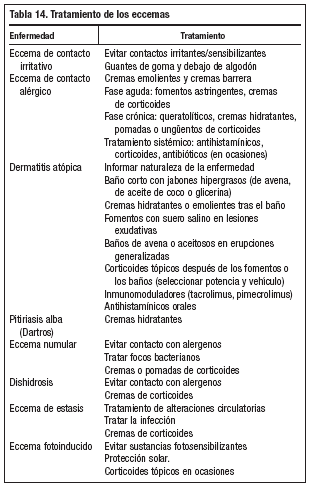
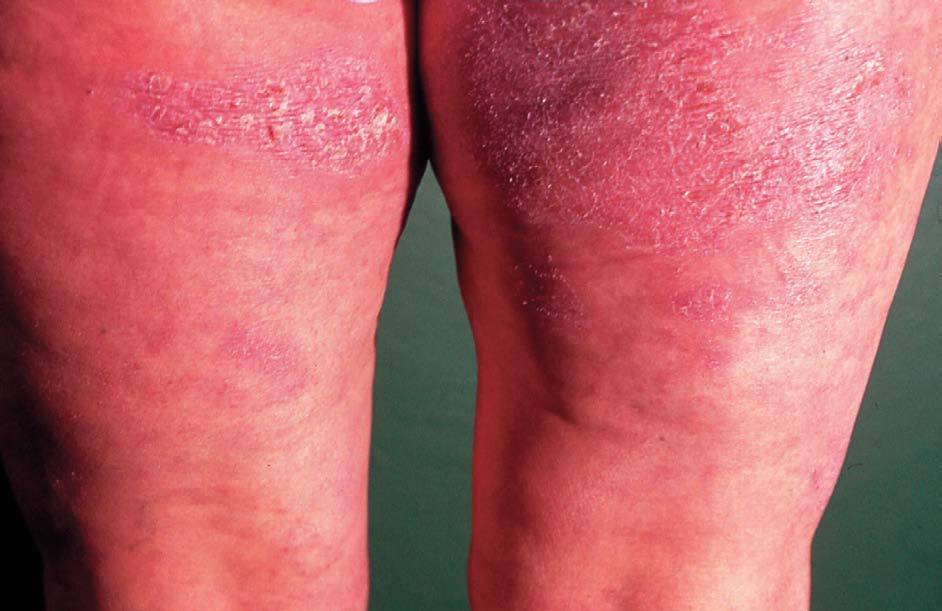
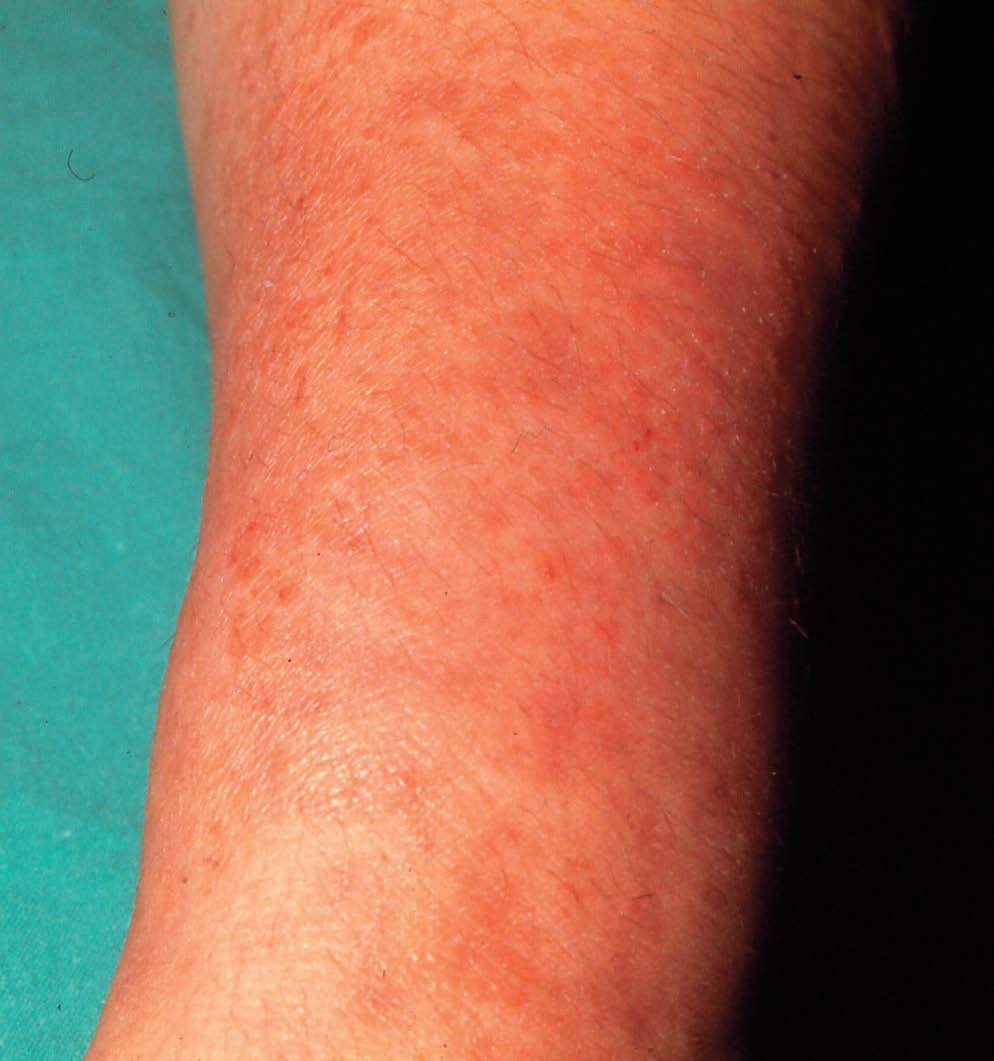
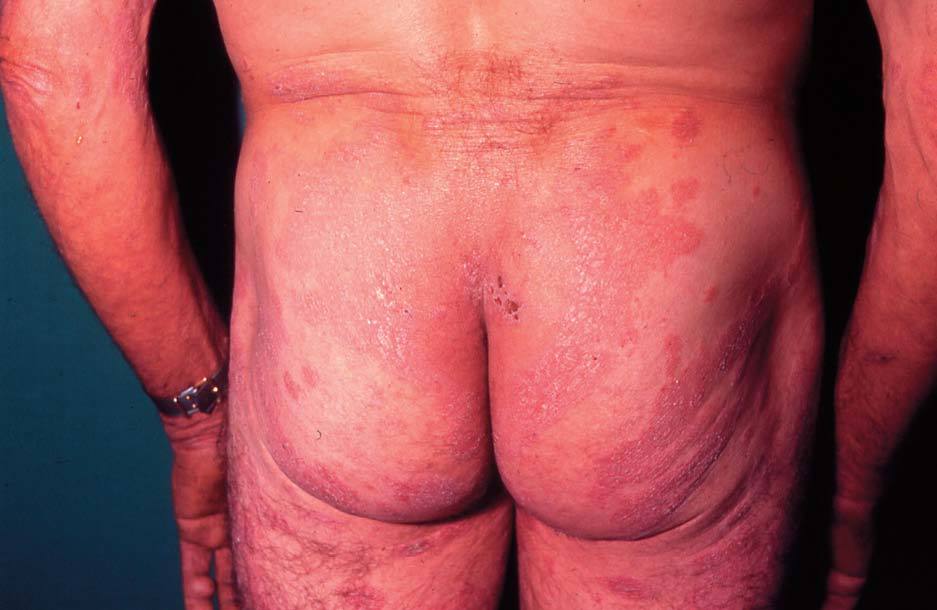
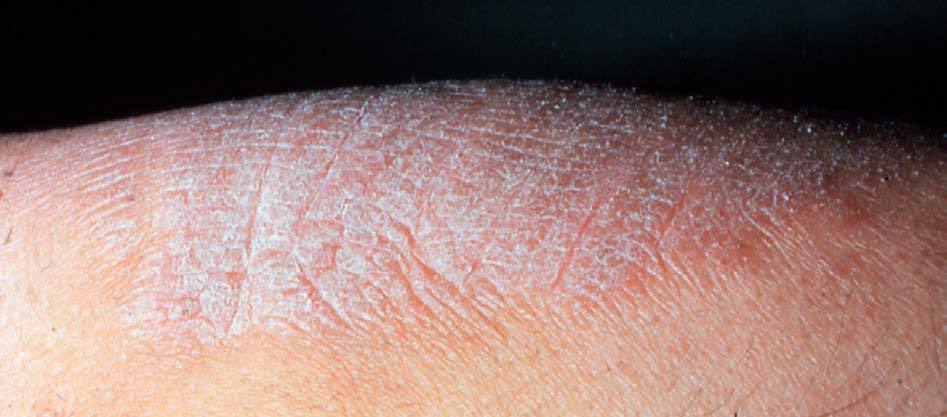
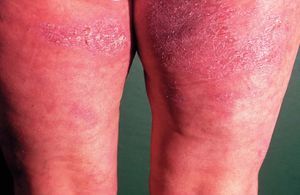
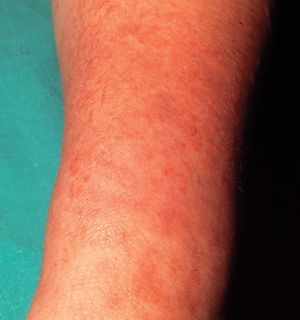
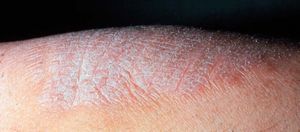
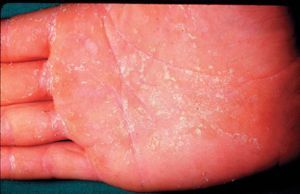
En las formas crónicas hay más descamación (fig. 4) y liquenificación (fig. 5) con engrosamiento de la piel. En las placas de liquenificación pueden apreciarse pliegues cutáneos marcados y formarse fisuras o grietas. En las formas crónicas son también frecuentes las lesiones por rascado, el eritema y alteraciones en la pigmentación.
Figura 4. Descamación.
Figura 5. Liquenificación.
Aunque todas las lesiones, en mayor o menor grado, pueden presentarse simultáneamente, desde un punto de vista práctico, se pueden diferenciar tres fases o estadios: eccema agudo, subagudo o crónico (tabla 2), que en la clínica se corresponden con la forma de presentarse algunos de los eccemas más frecuentes.
Clasificación
Existen diversas clasificaciones del eccema atendiendo a diferentes criterios. Clásicamente se ha clasificado en dos grandes grupos: eccema exógeno y eccema endógeno, según sea producido por factores exógenos o endógenos, pero actualmente se sabe que la mayoría de los eccemas participan de una etiología mixta, por lo que esta clasificación resulta poco didáctica.
También se pueden clasificar, siguiendo un criterio cronológico, en eccemas agudos, subagudos y crónicos. Esta clasificación tiene alguna utilidad a la hora de plantearnos el tratamiento, pero no permite diferenciar las distintas entidades nosológicas que constituyen el grupo de procesos englobados bajo esta denominación.
Actualmente, con fines didácticos, se tiende a clasificar los eccemas en base a la etiología y al cuadro clínico individualizado (tabla 3).
En cuanto al eccema seborreico o dermatitis seborreica, el Grupo Español de Investigación de la Dermatitis de Contacto (GEIDC), en su Documento de Consenso, considera que no suele cumplir los criterios que definen el eccema por lo que no debe incluirse en este grupo de enfermedades.
ECCEMA DE CONTACTO IRRITATIVO
Concepto
El eccema de contacto irritativo (ECI) es una reacción inflamatoria aguda, subaguda o crónica de la dermis y epidermis producida por la acción directa sobre la piel de determinadas sustancias procedentes del entorno exterior que actúan por un mecanismo solo irritativo, no inmunológico, y que se manifiesta como una reacción eccematosa.
Patogenia
El ECI está provocado por la acción de un producto irritante que contacta directamente sobre la piel durante un tiempo y a una concentración suficiente. Esta acción es igual en todos los individuos y no es precisa una sensibilización previa, por tanto, no existe un tiempo de latencia, pudiéndose desarrollar la reacción inflamatoria la primera vez que la sustancia irritante contacta con la piel. En esto se diferencia de la acción de los alergenos, que requieren un contacto previo y un período de sensibilización. Cualquier persona puede desarrollarlo, aunque algunos individuos tienen una especial predisposición frente a los irritantes, por lo que producen ECI con menos tiempo de exposición y/o menores concentraciones del producto irritante.
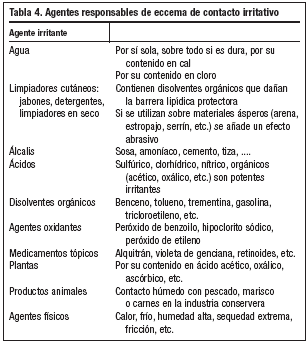
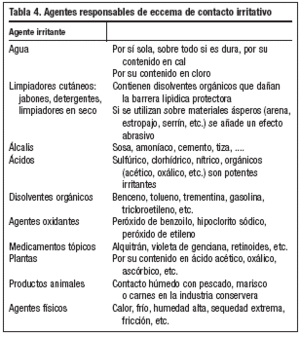
Son responsables de este proceso los ácidos o álcalis fuertes y los disolventes utilizados con frecuencia en la industria y por el ama de casa. Actúan disolviendo y eliminando la barrera protectora de la superficie de la piel constituida por el manto ácido-graso. Otros agentes físicos como la fricción, los microtraumatismos, el calor o el frío pueden actuar también como irritantes, y otros como el agua, el polvo o la tierra pueden ser factores desencadenantes o coadyuvantes de la irritación (tabla 4).
Todas estas sustancias son responsables de eccemas profesionales con gran trascendencia en la vida laboral de los pacientes.
Los mecanismos por los que actúan son fundamentalmente dos: a) disolviendo y eliminando la barrera protectora de la superficie de la piel constituida por el manto ácido-graso, y b) produciendo una inflamación mediada por citocinas. Tras un estímulo irritativo los queratinocitos estimulan la secreción de citocinas proinflamatorias con la consiguiente activación de los linfocitos T.
Clínica
El ECI puede ser agudo o crónico, también llamado acumulativo. La lesión de la piel se limita estrictamente a la zona de contacto con la sustancia irritante. Si ésta es altamente irritante la lesión se manifiesta de forma aguda, en cambio, si el irritante es débil, lo que es mucho más frecuente, será necesario que se produzcan exposiciones repetidas y
dará lugar a la forma crónica de la enfermedad.
La forma aguda se manifiesta por eritema, edema e incluso vesículas y ampollas. La reacción puede iniciarse inmediatamente después de producido el contacto con la sustancia o puede diferirse unas horas, en cuyo caso se denomina irritación aguda retardada. La diferencia entre un ECI y una quemadura es sólo una cuestión de grados. Si no hay complicaciones cura sin dejar secuelas. Puede producir picor, pero, más frecuentemente, los pacientes se quejan de escozor o pinchazos, o no tienen síntomas.
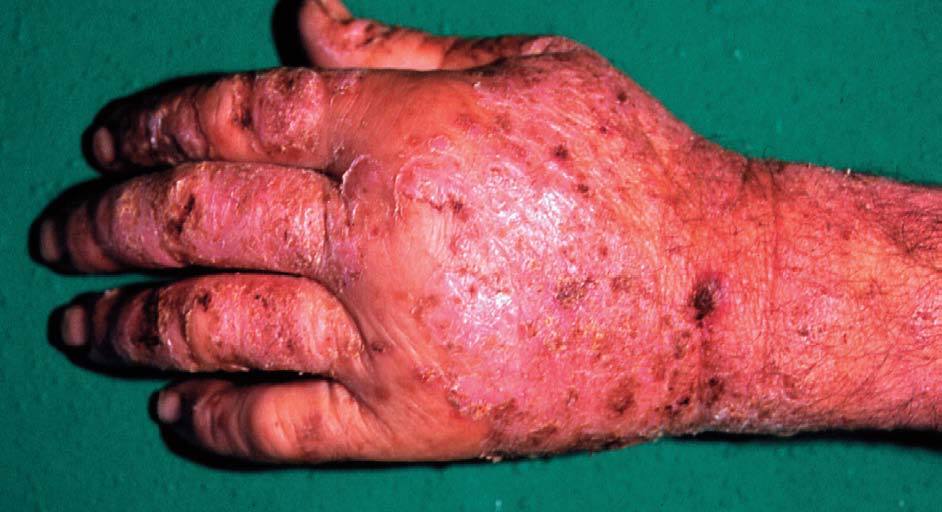
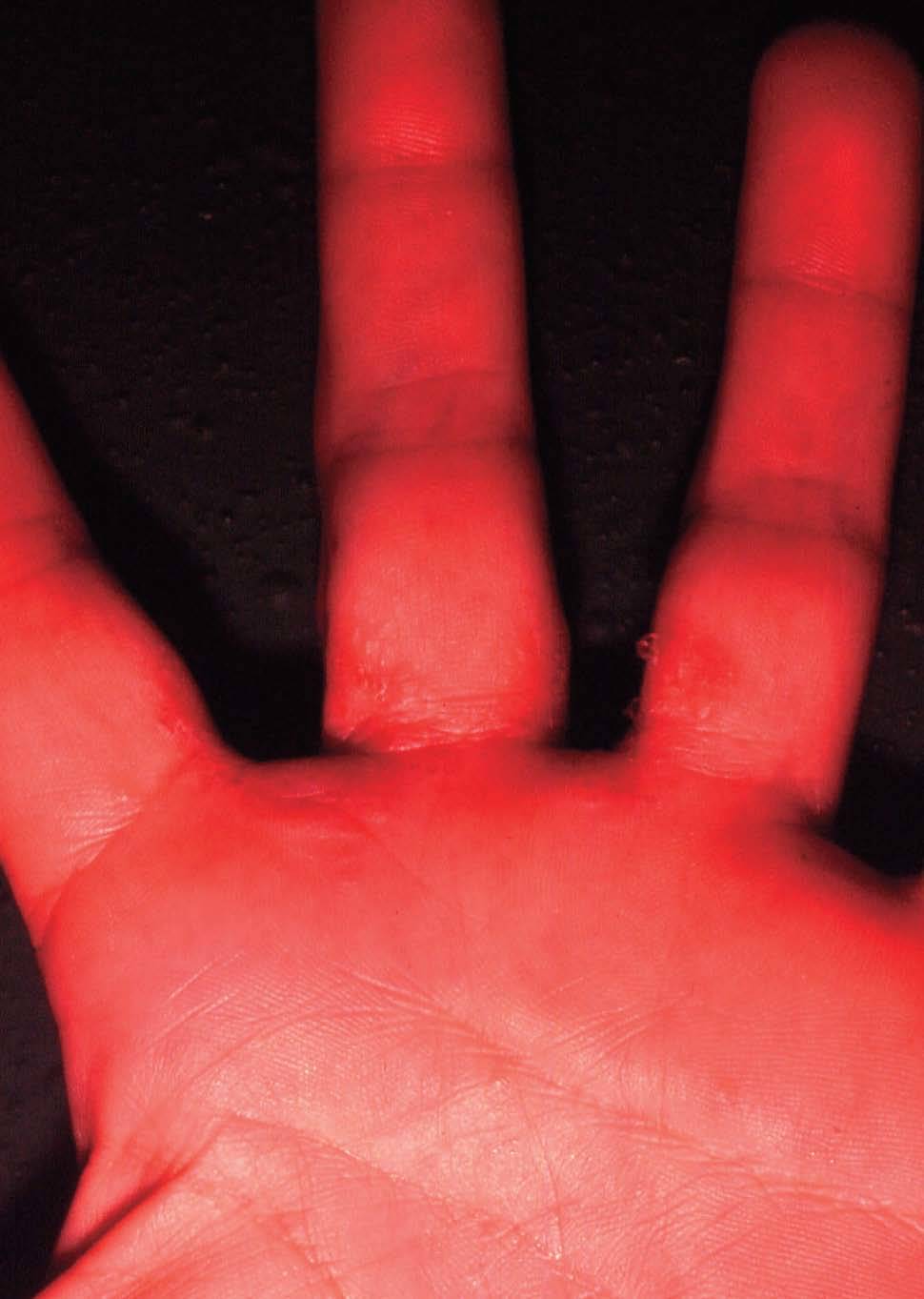
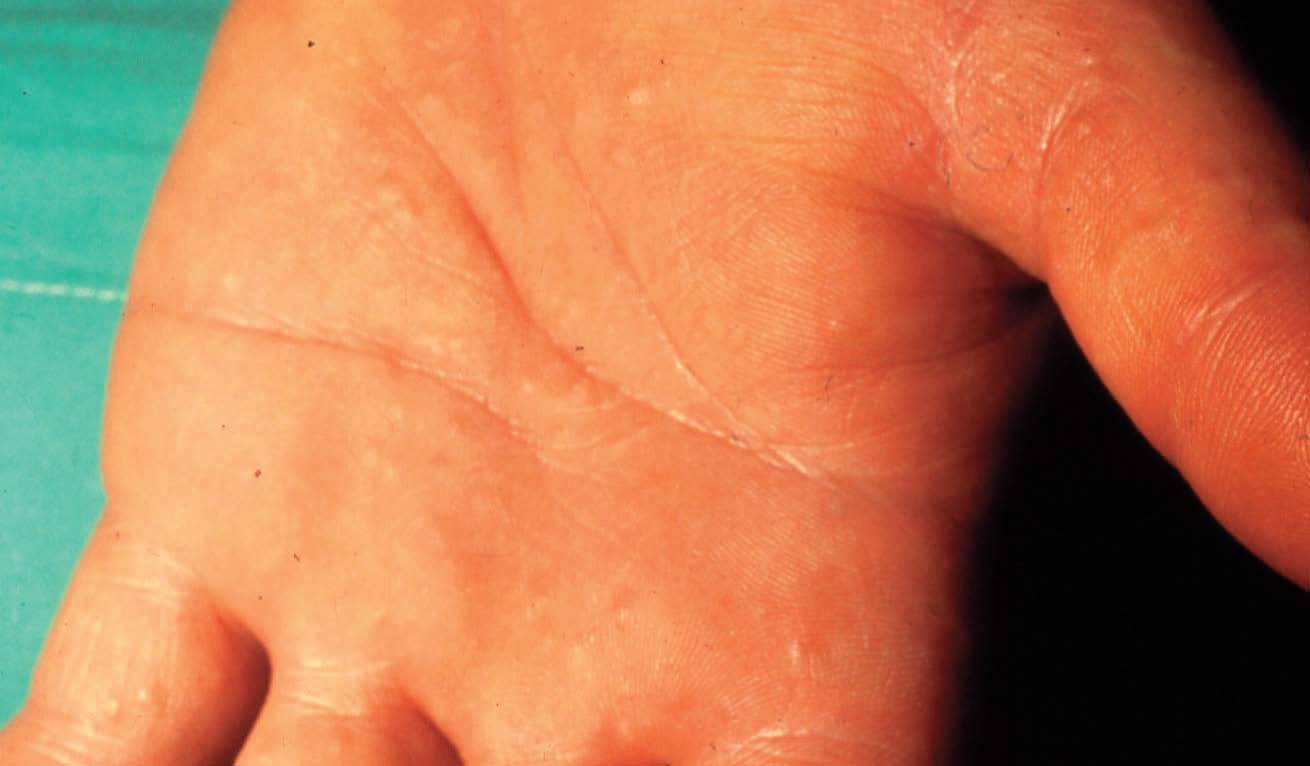
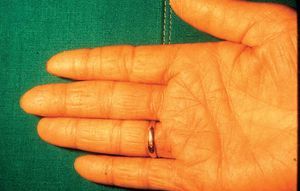
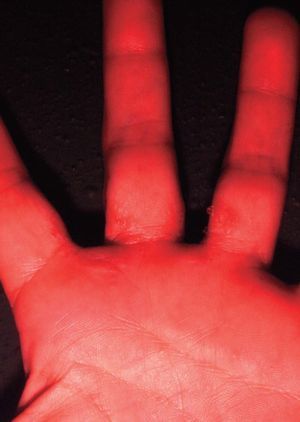
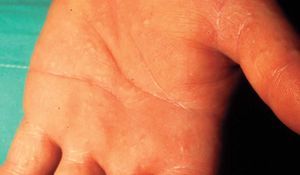
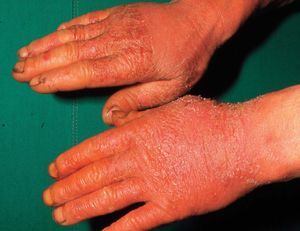
En la forma crónica, por el contrario, predomina el prurito, y se manifiesta por eritema, descamación y liquenificación con agrietamiento de la superficie cutánea que suele empeorar en invierno. La localización más frecuente es en las palmas de las manos (fig. 6), seguida de los antebrazos y otras áreas expuestas. Afecta por igual a ambos sexos y, aunque puede producirse a cualquier edad, es más frecuente en adultos por su estrecha relación con el ambiente laboral. El paradigma de este cuadro clínico es el eccema de las manos del ama de casa. Otros ejemplos son el eccema invernal del dorso de las manos, el eccema hiperqueratósico palmar de mecánicos y otros profesionales, etc.
Figura 6. Eccema por irritante.
Entre las profesiones con alto riego de padecer ECI están: labores domésticas, manipuladores de alimentos, personal sanitario, limpieza, floristería, metalúrgicos, construcción, pintura, peluquería y artes gráficas.
Diagnóstico
El diagnóstico del ECI se basa en la clínica. Una historia clínica detallada es fundamental. Se debe recoger información sobre antecedentes de otros episodios similares y de alergias en general, profesión, aficiones, cronología de las lesiones, medicamentos tópicos aplicados, vestuario habitual, uso de cosméticos, etc. La localización de las lesiones puede orientar en la búsqueda del producto causante.
Si se realiza prueba del parche resultará negativa, a no ser que exista simultáneamente un eccema de contacto de tipo alérgico.
Diagnóstico diferencial
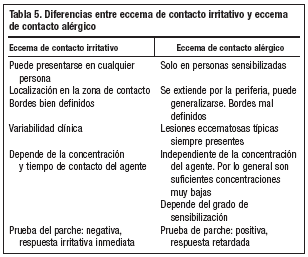
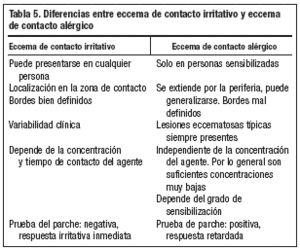
Habrá que hacerlo con aquellos procesos que cursan con placas en lugares expuestos de la piel, como el eccema de contacto alérgico (tabla 5), eccema atópico, fotodermatitis, urticaria de contacto, lesión térmica, psoriasis. Hay que tener presente que, en ocasiones, coexisten en el mismo paciente algunas de estas entidades.
Pronóstico
Las lesiones del ECI son autolimitadas, de forma que si desaparece el contacto con el irritante, remiten en unas dos semanas y no vuelven a aparecer, pero si el contacto es repetitivo, lo cual es frecuente pues las sustancias irritantes son muchas y muy ubicuas, entonces las lesiones tienden a la cronicidad. En los casos de ECI laboral sólo en un tercio de los pacientes se logra una remisión completa, y algunos trabajadores, con un nivel subcrítico crónico de contacto con el irritante, desarrollan tolerancia o "se endurecen". Los pacientes con atopia tienen un peor pronóstico.
ECCEMA DE CONTACTO ALÉRGICO
Concepto
El eccema de contacto alérgico (ECA) es una reacción inflamatoria de la piel causada por un antígeno (alergeno) que desencadena una reacción de hipersensibilidad de tipo IV (mediada por células o retardada).
Patogenia
El mecanismo patogénico del ECA es una reacción de hipersensibilidad retardada clásica, mediada por células (reacción alérgica de tipo IV). El organismo necesita contactos previos con el alergeno o contactante para desarrollar la sensibilidad. Llama la atención que siendo los alergenos frecuentemente sustancias químicas no proteicas, de una composición simple, sean capaces de desencadenar una reacción alérgica. Esto se explica porque los contactantes funcionan como haptenos o semiantígenos que, al contactar con la piel, se combinan con componentes proteicos de la misma para formar así un antígeno completo que dispara una reacción alérgica tipo IV. El antígeno ya constituido es captado por una célula dendrítica especializada de la epidermis, la célula de Langerhans, que lo procesa y después emigra desde la epidermis a los ganglios linfáticos de drenaje de la piel donde presenta el antígeno procesado a las células T, que a continuación proliferan. Las células T sensibilizadas abandonan el ganglio linfático y pasan a la circulación sanguínea. De esta forma toda la piel se hipersensibiliza al alergeno. Los linfocitos T efectores especialmente sensibilizados vuelven a la piel y, ante un nuevo contacto con el alergeno, producen o intervienen en la liberación, por otras células, de sustancias llamadas citocinas, que desencadenan los cambios inflamatorios típicos del eccema.
Aunque la sensibilización se inicia in situ en la zona de contacto de la piel con el alergeno, posteriormente se disemina por vía hematógena, de tal manera que la lesión puede reproducirse en cualquier punto de la superficie cutánea en la que se aplique el contactante. Esta sensibilización, una vez establecida, se mantendrá indefinidamente, sin embargo, en la práctica, algunas se pierden con el transcurso del tiempo o por inmunodeficiencias intercurrentes.
Aunque teóricamente cualquier individuo puede sensibilizarse, en la realidad esto sólo es así cuando se trata de contactantes muy potentes como el dinitroclorobenceno. Con los contactantes habituales solamente algunas personas desarrollan la sensibilidad, lo que hace pensar que existen factores predisponentes dependientes del individuo. Se han apuntado factores locales: piel rugosa o seca, con escamas, macerada por humedad excesiva, procesos que cursan con vesículas (herpes, impétigo, etc.), destrucción del manto ácido-graso protector por lavados agresivos, y factores generales mal conocidos: se sabe que algunas familias presentan sensibilidad al níquel, o que el edema cutáneo favorece la aparición de eccema. Existe una asociación estadísticamente significativa entre el eccema de contacto alérgico y la dermatitis atópica.
Los contactantes
Son multitud las sustancias procedentes del exterior que pueden actuar como contactantes. Tienen un peso molecular bajo (< 1.000 D), lo que les facilita penetrar a través del estrato córneo de la piel. Describiremos los contactantes más comunes en nuestro medio:
Níquel. Es el alergeno más frecuente. Se encuentra en objetos metálicos y, en mínimas cantidades, en detergentes domésticos. Afecta más a mujeres: en España un 30% de mujeres tienen intolerancia al níquel, bien intolerancia irritativa o, más frecuentemente, alergia auténtica, adquirida por el contacto de objetos metálicos con la piel (bisutería).
Cobalto. Es el segundo en frecuencia y también afecta más a mujeres. Se encuentra en objetos metálicos en mínimas proporciones y en el cemento, por lo que afecta a trabajadores de la construcción.
Cromo. Afecta más a hombres, sobre todo a trabajadores de la construcción, pues se encuentra en el cemento, y a trabajadores de la metalurgia. También está en los objetos de acero inoxidable (relojes), en pieles curtidas con cromo (calzados) y, en pequeñas proporciones, en algunos detergentes.
Parafenilendiamina. Es un colorante que se encuentra en los tintes para el cabello (peluqueras), en calzados y ropas.
Mercurio. Es muy sensibilizante. Se encuentra en la mercromina, en conservantes de cosméticos y en amalgamas dentarias.
Goma. No es sensibilizante por el látex (que daría una urticaria aguda mediada por una reacción tipo I alergia inmediata) sino por los antioxidantes y vulcanizantes que se utilizan en su fabricación. Produce sensibilización por contacto a través de guantes y otros objetos de goma como neumáticos, mangueras, etc.).
Formol. Se utiliza en medicina, pero es más frecuente como causa de eccema por su presencia en cosméticos o en productos para las uñas.
Medicamentostópicos. Muchos medicamentos tópicos son causa de eccema de contacto por un mecanismo alérgico. Los más importantes son los anestésicos locales, sulfamidas, neomicina y los ya citados mercuriales.
Cosméticos. Su agente sensibilizante es difícil de hallar pues tienen una composición muy compleja. Pueden ser los conservantes, los perfumes, los colorantes, etc.
Los pacientes con ECA pueden presentar sensibilidad a varias de estas sustancias simultáneamente, bien porque tengan una composición química semejante (sensibilidad cruzada) o, aunque no se parezca su composición, están en el mismo producto (sensibilidad concomitante) o sin ninguna relación entre sí (sensibilidad múltiple).
Clínica
El ECA se puede presentar con las mismas manifestaciones clínicas que cualquier otro tipo de eccema: de forma aguda con prurito muy intenso, eritema, edema, vesiculización y exudación, o de forma crónica, con eritema, descamación y liquenificación. En ambos casos la diferenciación clínica entre el ECI y el ECA es prácticamente imposible.
Las formas agudas son menos frecuentes y se suelen producir cuando el paciente está muy sensibilizado y entra en contacto masivo con el alergeno causante de las sensibilización. Más frecuentes son las formas crónicas y, últimamente, están adquiriendo importancia las formas de ECA producidas por alergenos que son transportados por el aire (polvo, solventes, sustancias volátiles, etc.), por lo que se denominan aerotransportadas. Estas se manifiestan en zonas expuestas (cara, cuello, brazos, etc.) de trabajadores que se encuentran en ambientes en los que estos alergenos están volatilizados.
La topografía de las lesiones del ECA es muy variable y puede constituir un dato clave para identificar el agente causante (tabla 6). Puede localizarse en cualquier zona de la superficie cutánea, pero es más frecuente en las manos, donde se localizan aproximadamente la mitad de todos los ECA. Otras localizaciones frecuentes son la cara, cuero cabelludo y pies.
Tipos clínicos más frecuentes de eccema de contacto:
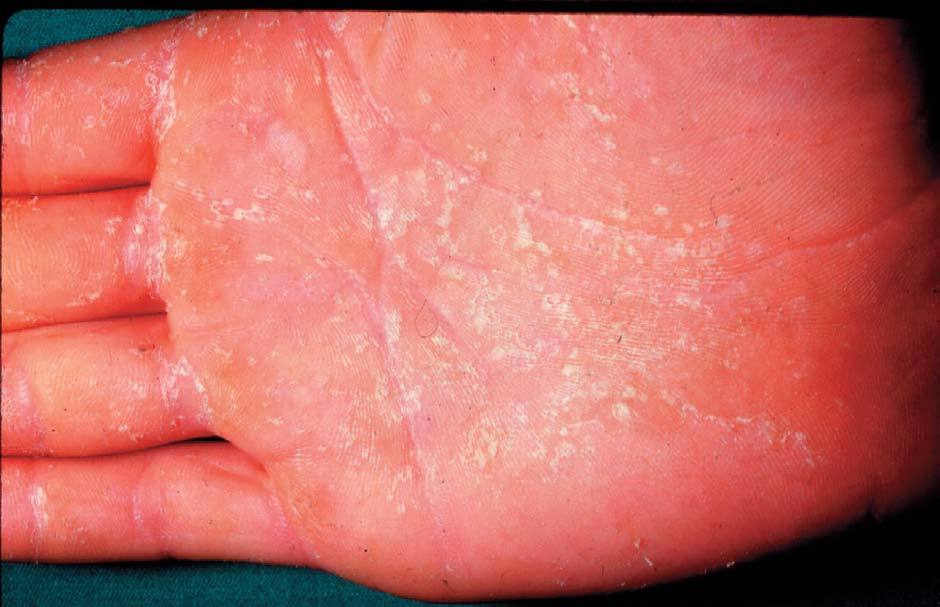
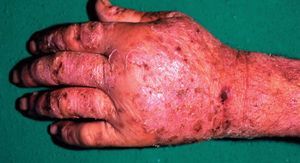
1) Eccema profesional. Las enfermedades cutáneas son las enfermedades profesionales más frecuentes y, de ellas, es el eccema de contacto el más prevalente. Su etiología es muy variada y su localización más frecuente, las manos (fig. 7).
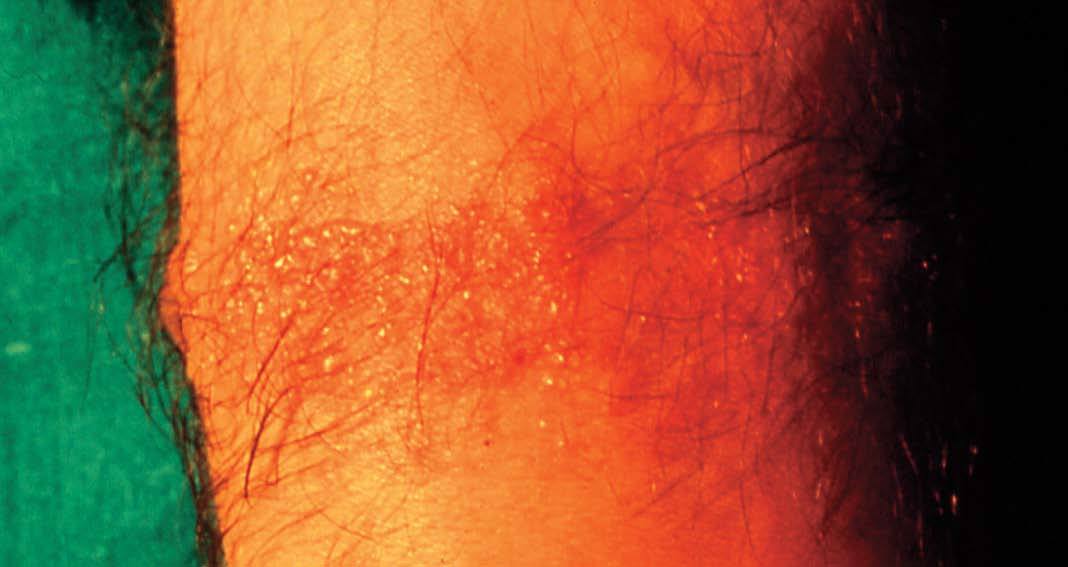
Figura 7. Eccema profesional. Cromo del cemento.
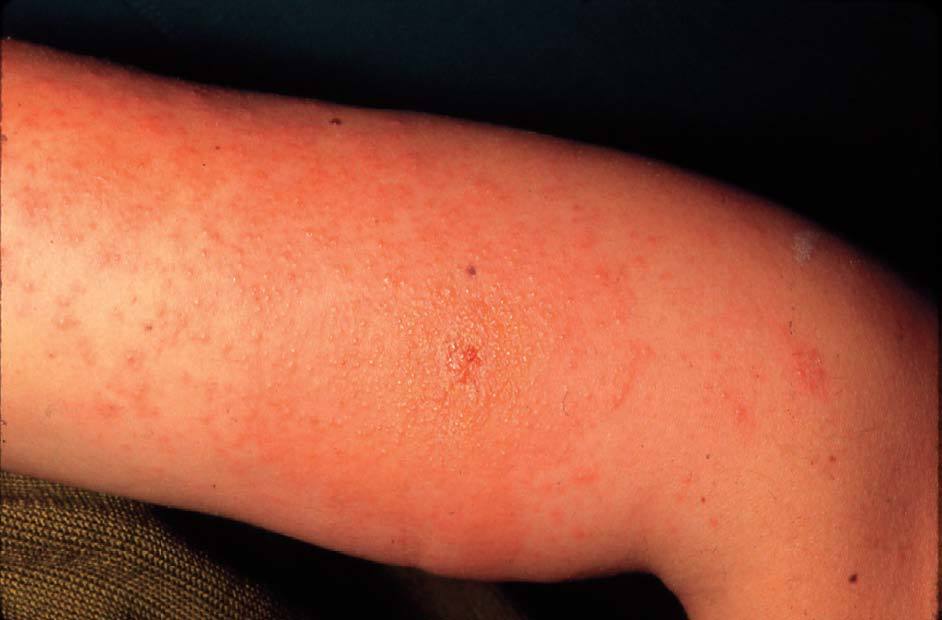
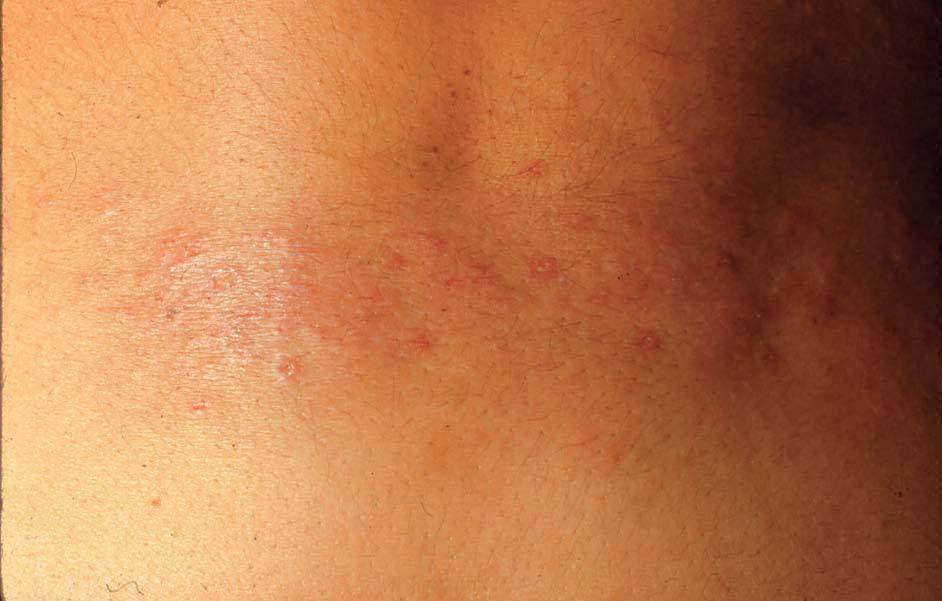
2) Eccema del ama de casa. Es un caso particular de eccema profesional. Los detergentes, lejías y los guantes de goma (fig. 8) son sus sensibilizantes más comunes.
Figura 8. Eccema al guante de goma.
3) Eccema por medicamentos tópicos (fig. 9). Se localizan en la zona de aplicación. Los tópicos dermatológicos y oftalmológicos son las causas más frecuentes Son muchos los medicamentos que lo pueden producir (ver contactantes) y, a veces, son los excipientes u otras sustancias añadidas.
Figura 9. Eccema por medicación tópica (neomicina).
4) Eccema por cosméticos. Se suele localizar en la cara, manos y brazos (figs. 10 y 11). Cuando se trata de laca de uñas puede estar diseminado por los lugares donde se toca con las uñas recién pintadas. Debido a la gran variedad de sustancias que pueden entrar en su composición es muy difícil hallar el agente sensibilizante.
Figura 10. Eccema en brazo por crema hidratante.
Figura 11. Eccema por crema de manos.
5) Eccema por objetos de uso o adorno (figs. 12 y 13). Es más común en mujeres, producido por objetos metálicos (pendientes, hebillas, broches, etc.). También son frecuentes los producidos por relojes, gafas y utensilios de trabajo.
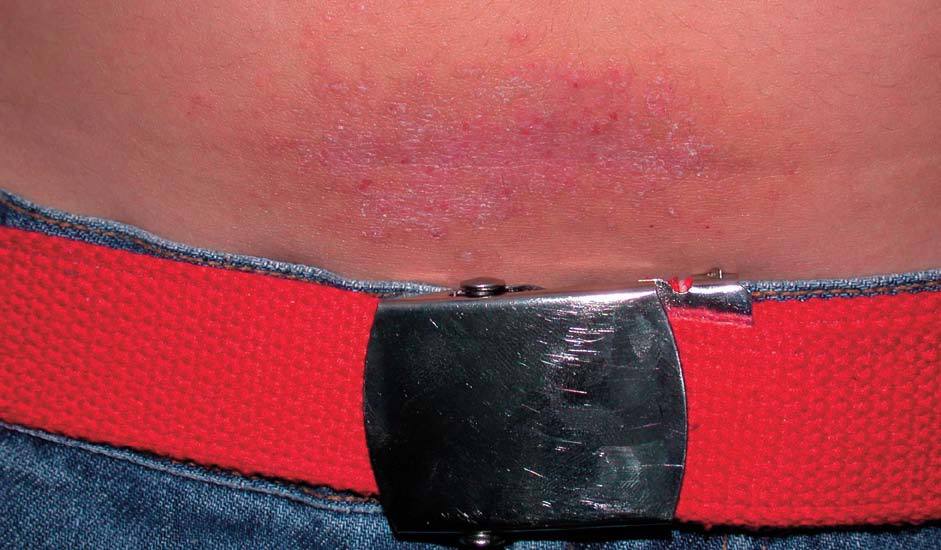
Figura 12. Eccema por la hebilla.
Figura 13. Eccema por la correa de reloj (pegamentos).
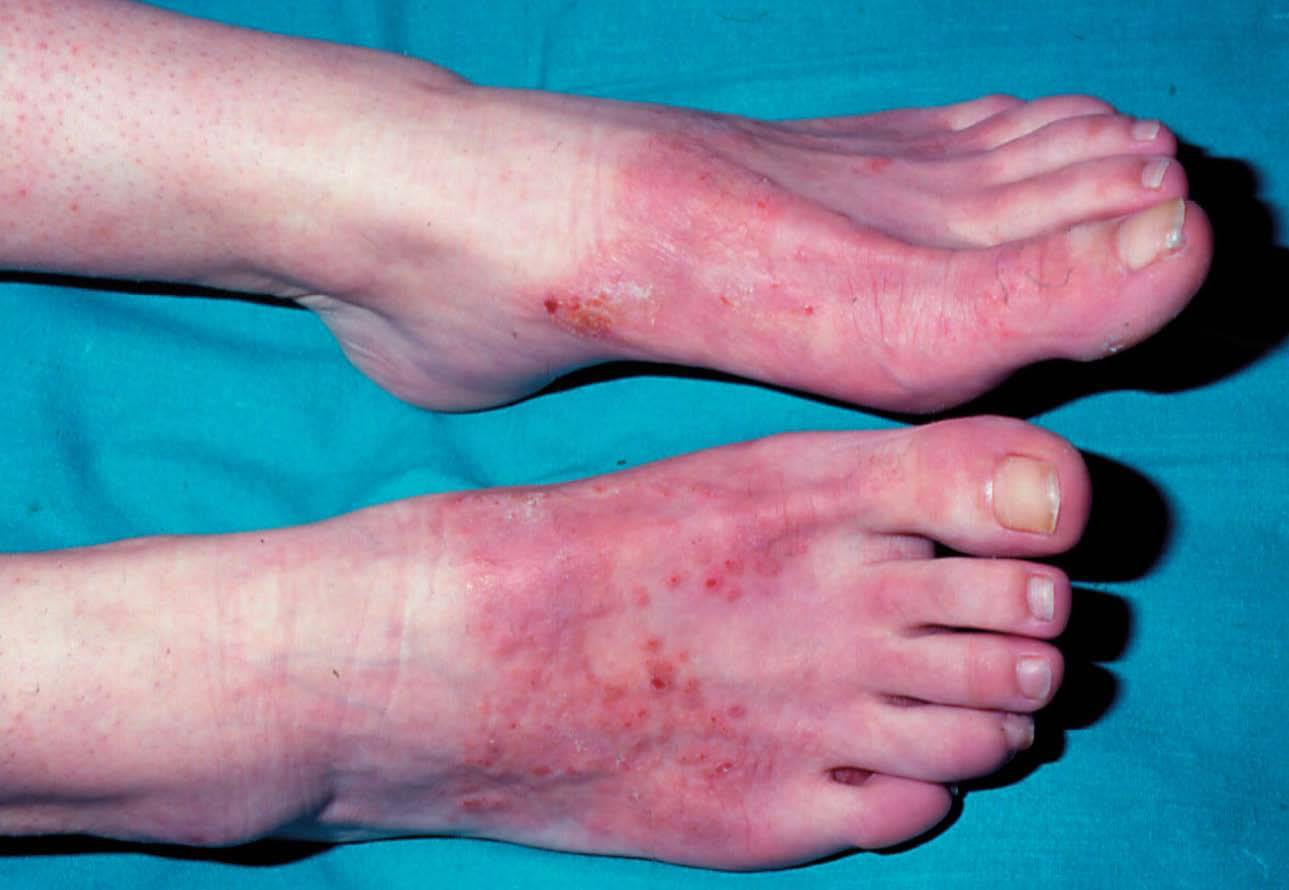
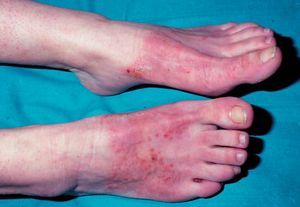
6) Eccema por calzado. Adopta una disposición simétrica, afectando a ambos pies (fig. 14). Es debido al cromo utilizado para curtir el cuero o a las gomas y pegamentos.
Figura 14. Eccema por calzado.
7) Eccema por plantas. Es característico el eccema de las amas de casa y cocineros causado por el ajo, que afecta a los pulpejos de los dedos.
Diagnóstico
Debe realizarse una historia clínica detallada que incluya datos sobre el puesto laboral y las sustancias que manipula en el mismo, aficiones personales, medicación tópica o sistémica, productos para la limpieza del hogar, de higiene y cosméticos, ropa, etc. La localización de las lesiones puede orientar sobre el posible agente causante, pero la prueba definitiva es la prueba epicutánea o prueba del parche.
Prueba del parche
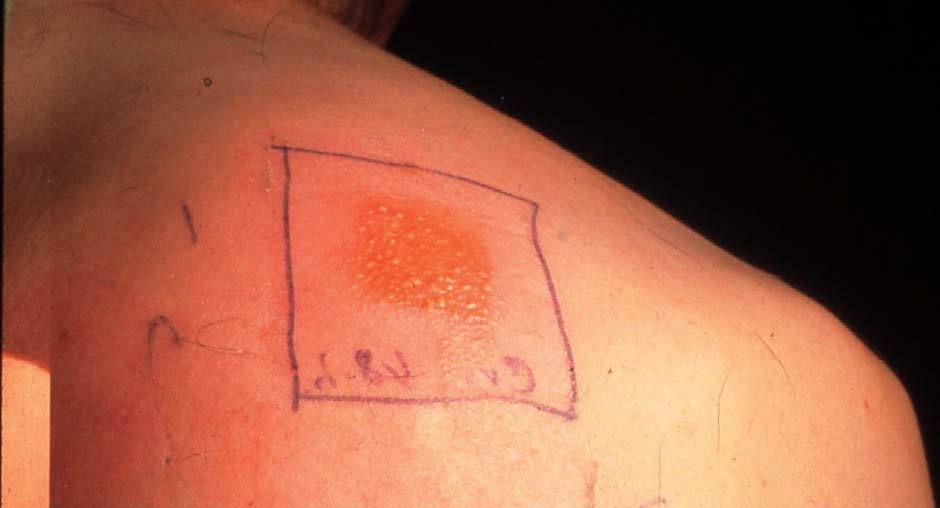
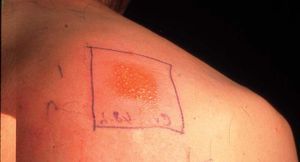
Consiste en aplicar sobre la superficie de la piel una pequeña cantidad de la sustancia sospechosa de producir eccema. De esta forma tratamos de producir un eccema experimental (fig. 15). La zona más adecuada es la espalda, pero si no fuera posible se puede realizar en el abdomen, brazos o muslos. No debe realizarse durante la fase aguda de una dermatitis y tampoco es recomendable realizarla en verano, pues el sudor puede interferir en los resultados. El tiempo que se mantiene el parche es de 48 horas y el paciente no debe estar tomando corticoides ni antihistamínicos.
Figura 15. Prueba del parche.
Existe un batería estándar (tabla 7) con los productos que sabemos por experiencia que son los causantes de la mayoría de los eccemas de contacto en nuestra comunidad. Además hay baterías de sustancias que se agrupan por profesiones o incluso por localizaciones y que se pueden colocar simultáneamente.
Esta prueba debe ser realizada por el dermatólogo porque su realización ofrece cierta complejidad y además sus resultados pueden tener implicaciones médico-legales en el caso de dermatitis profesionales. La lectura se realiza una hora después de haber levantado los parches y a las 72 o 96 horas. La valoración se expresa en cruces (tabla 8). Una prueba positiva confirma el diagnóstico de ECA, sin embargo, no existe una prueba para confirmar el ECI.
Diagnóstico diferencial
Debe realizarse con el ECI (tabla 5), eccema dishidrótico, dermatitis seborreica (cuando afecta a la cara), eccema atópico, urticaria o dermatofitosis.
Tratamiento del eccema de contacto
El tratamiento del eccema de contacto se basa en impedir que la sustancia irritante o sensibilizante contacte con la piel. Para ello es preciso averiguar de qué producto se trata y eliminarlo del entorno del paciente o impedir que contacte con su piel. No existe un tratamiento desensibilizante específico del eccema.
Para evitar el contacto con el alergeno o irritante se pueden emplear protectores como, por ejemplo, gafas, guantes, pantallas, etc. Pero esto puede resultar muy difícil de conseguir en determinados ambientes laborales. Los guantes pueden ser de diversos materiales, dependiendo de la actividad que se desarrolle y la protección que se pretenda, pero no siempre se puede trabajar con ellos y a veces tampoco son tolerados por el paciente. Para el eccema de las manos del ama de casa podemos recomendar el uso de guantes de goma y, debajo de estos colocar unos guantes de algodón. No conviene lavar las manos con demasiada frecuencia y debe hacerse con agua templada y jabones suaves. Después del lavado hay que aplicar cremas emolientes. También se pueden utilizar cremas barrera con silicona, pero no son muy útiles. Para las lesiones de los pies se recomiendan zapatos de piel abiertos y calcetines de algodón.
En algunos casos de ECI laboral la única solución es el cambio de trabajo.
Además de retirar el agente, generalmente es preciso realizar un tratamiento sintomático, común para todos los tipos de eccemas y que expondremos más adelante.
ECCEMA ATÓPICO
Concepto
El eccema atópico o dermatitis atópica (DA), como se denomina más comúnmente en nuestro medio, es una inflamación cutánea crónica e intermitente, caracterizada por piel seca y prurito intenso, que se produce en individuos con una historia familiar o personal de atopia.
La atopia es una predisposición hereditaria a padecer diversas enfermedades como eccema, asma, rinoconjuntivitis alérgica y otras patologías de origen alérgico relacionadas con un incremento de la producción de inmunoglobulina E (IgE). Estas afecciones pueden presentarse en el individuo atópico aisladamente, asociadas entre sí, o bien sucederse unas a otras a lo largo del tiempo. Es un proceso muy frecuente, se estima que un 15% de la población padece o ha padecido alguna manifestación de atopia.
Clínicamente se caracteriza por la aparición de lesiones eritematoexudativas durante la fase aguda y sequedad, descamación, liquenificación y, en ocasiones, sobreinfección en la fase crónica. La distribución de las lesiones es típica en los pliegues de flexión, de forma bilateral y simétrica.
Epidemiología
Las cifras de incidencia y prevalencia de DA varían según los autores, pero se coincide en afirmar que la prevalencia está aumentando en los países industrializados, donde un 10%-20% de los niños y un 2%-10% de los adultos la presentan en algún momento de la vida. El 75% de los casos aparecen antes de los 6 años y las diferencias en cuanto al sexo son mínimas, siendo algo más frecuente en el sexo masculino que en el femenino (1,2/1).
Etiopatogenia
La etiopatogenia de la DA es desconocida. Se sabe que participan factores genéticos, inmunológicos, ambientales y psicológicos.
Aspectos genéticos
Es indudable su base genética en casi 2/3 de los casos existe predisposición familiar, aunque aún no se conoce bien el patrón hereditario, siendo la teoría más defendida actualmente la de la herencia de tipo poligénico. En algunas familias se ha vinculado el incremento sérico de IgE al cromosoma 11q, pero no se puede establecer una relación exclusiva de este cromosoma con la atopia y se han propuesto otros genes que posiblemente predispongan a la enfermedad. Se ha demostrado también que la exposición de la madre a alergenos durante el embarazo puede predisponer a una DA en el recién nacido.
Alteraciones inmunológicas
Se han descrito diversas alteraciones inmunológicas, la más conocida de las cuales es la elevación de la IgE sérica, común a todos los estados atópicos. Alrededor del 80% de los pacientes con DA tienen incremento de IgE, sin embargo, parece ser que la hipersensibilidad mediada por IgE no es fundamental en el desarrollo de la DA, dado que, pacientes con otras manifestaciones de atopia, como el asma, pueden tener niveles de IgE similares a los hallados en la DA sin presentar afectación cutánea, y otros pacientes con DA pueden tener niveles indetectables de IgE. Además, la reacción mediada por IgE induce en la piel habones y no dermatitis, que es más típico de una hipersensibilidad retardada.
Otras alteraciones inmunológicas comprobadas en el paciente con DA son una disminución de la susceptibilidad a la hipersensibilidad retardada; alteraciones en las moléculas de superficie de los monocitos, que suponen un incremento de su potencial como célula presentadora de antígenos, y alteración en las citocinas y otros mediadores.
Alteraciones en el metabolismo de los ácidos grasos esenciales
Estos son importantes en la función barrera de la piel. Se ha demostrado una alteración en los metabolitos del ácido linoleico y linolénico, atribuible a un déficit de la enzima *6-desaturasa. Como consecuencia se produce una alteración en la barrera de la piel y en algunos mediadores de la respuesta inflamatoria como los leucotrienos y prostaglandinas de los que estos ácidos grasos son sustrato.
Dieta
El papel de las alergias alimentarias en la patogenia de la DA es controvertido, aunque las pruebas positivas ante determinados antígenos, así como la mejoría de los síntomas tras una dieta de exclusión estricta apoyan esta posibilidad. Esto es más patente en los niños menores de tres años en los que el huevo, la leche de vaca, los frutos secos, la soja y el trigo son los alimentos más frecuentemente implicados.
Factores ambientales
Se ha demostrado mejoría clínica de la DA con la eliminación de los ácaros del polvo doméstico, aunque se desconoce si la reacción a los ácaros es un fenómeno primario o se debe a la mayor penetración de estos por el rascado.
Infecciones
La colonización epidérmica por Staphylococcus aureus es mayor en la DA. Como consecuencia se forman toxinas conocidas como superantígenos que son capaces de activar a las células T y macrófagos. Además, ciertas proteínas del estafilococo facilitan la liberación de citocinas. Todo ello contribuye a mantener y agravar la inflamación.
Otras alteraciones en la reactividad de la piel
El aumento de la pérdida transepidérmica de agua dará lugar a la xerosis atópica o piel seca. Por otra parte, una tendencia a la vasoconstricción dará lugar, en los atópicos, a los fenómenos del dermografismo blanco, la palidez típica y la frialdad de las manos.
Clínica
La DA es una enfermedad crónica, que cursa en brotes y que en la mayoría de los casos comienza en los primeros meses de la vida. El prurito es el síntoma capital, puesto que el círculo prurito-rascado es capaz de originar las demás manifestaciones cardinales de la DA. Se trata de un prurito crónico que induce al rascado, a veces compulsivamente e incluso durante el sueño. Las lesiones cutáneas son variadas: máculas y pápulas eritematosas, exudación, descamación, costras, escoriaciones y liquenificación. La xerosis o piel seca es característica del atópico.
Las manifestaciones clínicas de la DA muestran tres fases evolutivas según la edad de comienzo de la enfermedad, aunque no todas ellas son obligadas, pudiendo iniciarse o concluir el proceso en cualquiera de ellas.
Fase del lactante (de 0 a 2 años)
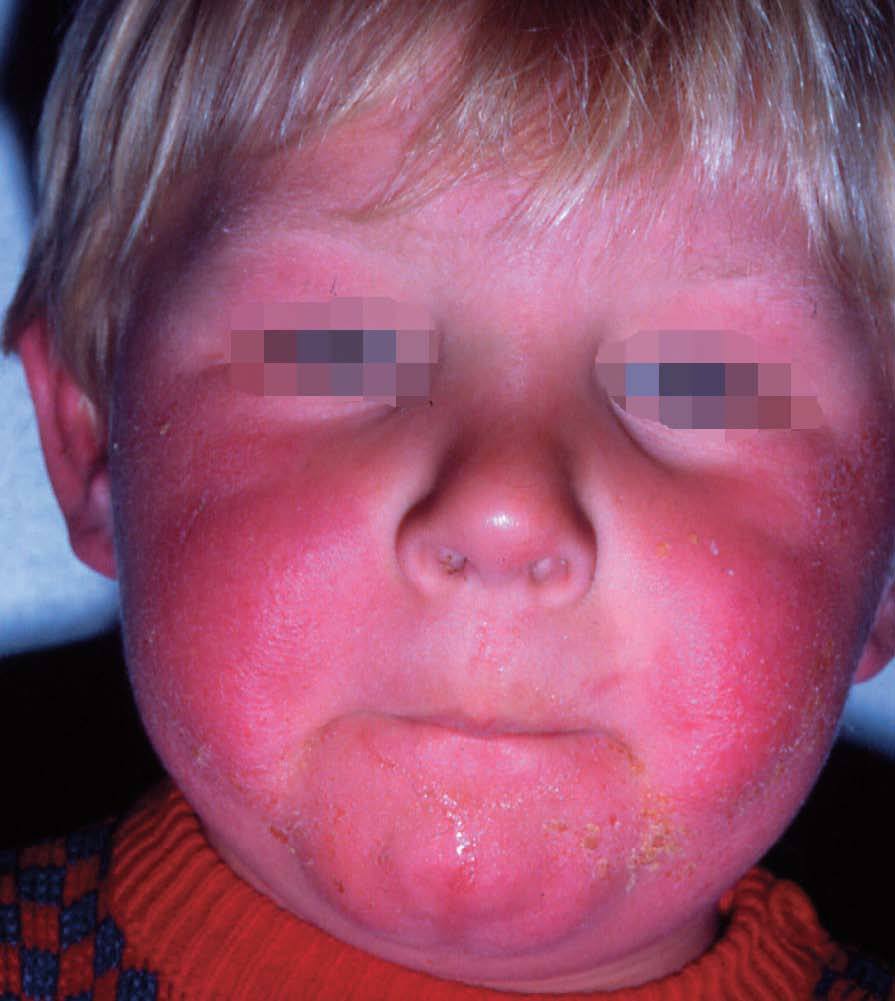
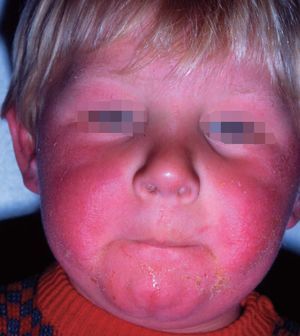
Se inicia a partir del tercer mes de vida y dura hasta el año y medio o dos años en que desaparece o progresa hacia la fase infantil. Se localiza preferentemente en la cara y cuero cabelludo, respetando la zona nasolabial (fig. 16). Otras localizaciones pueden ser: cuello, manos y pies, cara de extensión de extremidades y parte anterior del tronco. Al principio las lesiones son máculas y pápulas muy pruriginosas y, posteriormente, pueden aparecer vesículas, exudación, costras y descamación. El niño puede estar irritable y tener alteraciones del sueño y del apetito. Tiene una evolución irregular con períodos de remisión y de exacerbación y con frecuentes sobreinfecciones.
Figura 16. Dermatitis atópica. Fase del lactante.
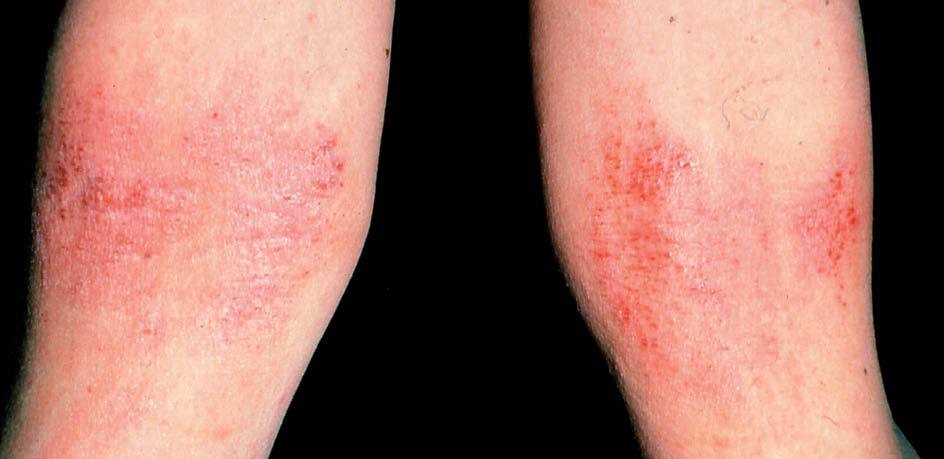
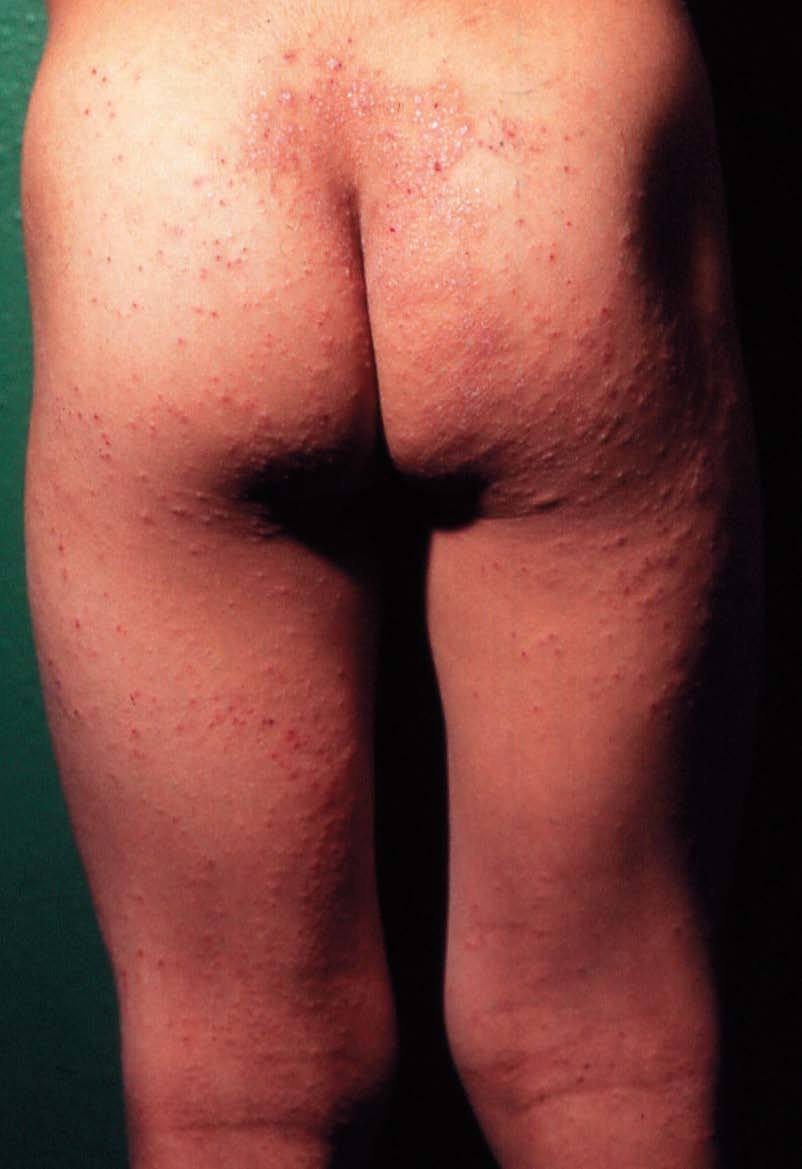
Fase infantil (de 2 a 12 años)
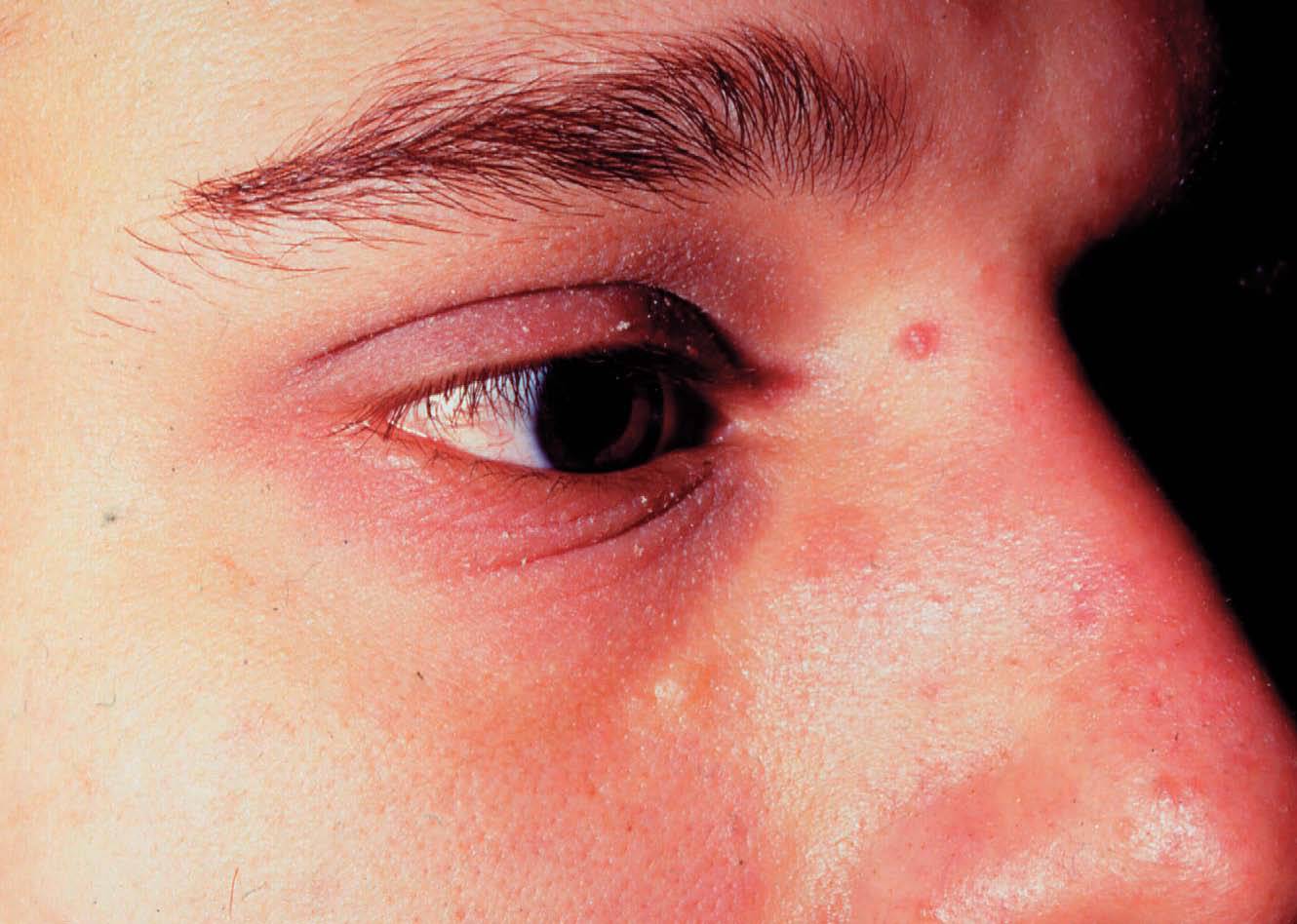
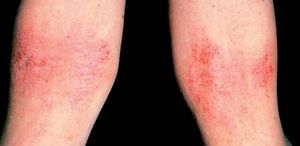
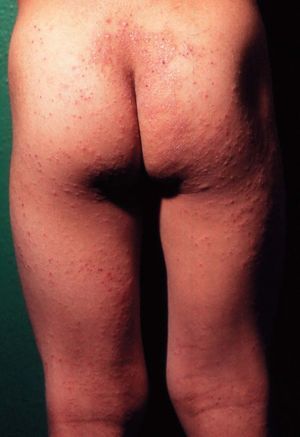
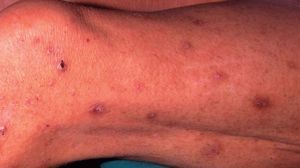
Comienza hacia los 18 meses y se prolonga hasta los 10 o 12 años. Las lesiones son menos exudativas que en la fase anterior, predominando la xerosis, liquenificación y excoriaciones debido al rascado que afecta a los pliegues de flexión antecubitales y poplíteos (fig. 17). Otras localizaciones frecuentes son la cara lateral del cuello, muñecas y tobillos. En esta fase es típica la afectación de glúteos (fig. 18) y manos con distrofia ungueal. En fases tardías es frecuente la afectación periocular (fig. 19). En las agudizaciones puede haber zonas exudativas, eritematosas. Sigue un curso crónico, con mucho prurito y puede involucionar o progresar a la fase siguiente.
Figura 17. Dermatitis atópica. Fase infantil.
Figura 18. Dermatitis atópica. Fase infantil.
Figura 19. Dermatitis atópica infantil. Afectación periocular.
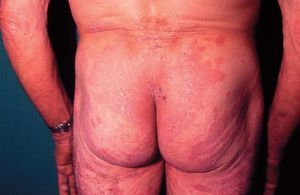
Fase del adolescente y adulto joven (12 a 18 años)
Muy pocos casos (menos de un 10%) comienzan después de los 10-12 años. Generalmente había aparecido previamente y se trata de una progresión de la fase anterior que puede prolongarse durante la adolescencia y toda la edad adulta. En esta fase predomina la liquenificación y excoriaciones (figs. 20 y 21) en zonas de flexión, dorso de manos y pies y cuello. El prurito es el síntoma principal y puede llegar a ser muy intenso produciendo insomnio, nerviosismo, falta de concentración e incluso alteraciones de la personalidad del paciente.
Figura 20. Dermatitis atópica del adulto. Excoriaciones, liquenificación.
Figura 21. Dermatitis atópica del adulto. Placas liquenificadas, xerosis.
Otras manifestaciones y estigmas
El paciente con DA es frecuente que manifieste intolerancia al roce de la lana y de fibras sintéticas y a los metales. Puede tener crisis de prurito generalizado al entrar o salir del baño y con los cambios de temperatura.
Los estigmas atópicos son signos típicos de la DA, aunque no específicos:
Dermografismo blanco: al frotar la piel con una punta roma aparece una línea blanca.
Pliegue de Denni-Morgan: es un surco adicional bilateral en los párpados inferiores. Puede verse también en niños con síntomas respiratorios de atopia, sin eccema.
Signo de Hertoghe: es una depilación o afinamiento de la cola de las cejas. Aparece también en el hipotiroidismo.
Piel seca (xerosis) y ligera hiperqueratosis folicular en superficies de extensión de brazos y muslos.
Pigmentación periorbitaria: círculo grisáceo alrededor de los ojos que parece ser debido al rascado crónico.
Variantes o formas clínicas menores
Son lesiones de escasa intensidad o en localizaciones muy concretas:
La pitiriasis de cuero cabelludo (caspa) puede ser una forma de DA.
Queilitis descamativa con lesiones en la semimucosa de los labios y zonas adyacentes, responde muy mal a cualquier tratamiento y tiene un curso muy crónico.
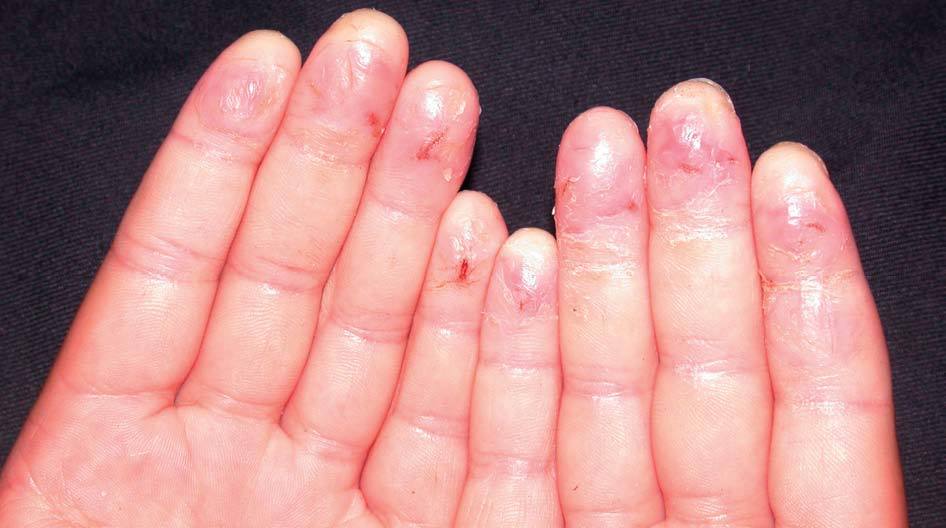
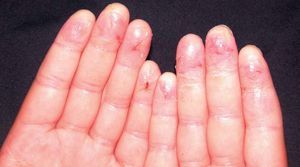
Pulpitis digital crónica. Son placas eritematosas, descamativas, de piel seca, brillante y con fisuras (fig. 22).
Figura 22. Pulpitis digital crónica.
Dermatitis plantar juvenil. Se puede considerar una manifestación menor de atopia. Son lesiones muy pruriginosas y dolorosas, de distribución simétrica, en la planta de los pies de niños en edad escolar y adolescentes. La piel afecta aparece fina, seca, eritematosa, brillante, como apergaminada y fisurada. Empeora con el uso de calzados deportivos y puede complicarse con un eccema de contacto por calzados.
Prurito anogenital. Muchos casos crónicos de prurito anogenital son una forma de DA.
Eccema del dorso de las manos. Un 20%-30% se debe a DA y con frecuencia es el sustrato de una posterior dermatitis de contacto.
Eccema de pezón y aréola como localización única.
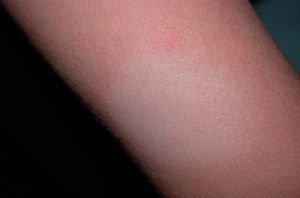
Pitiriasis alba o dartros. Se observa sobre todo en niños. Las lesiones son placas redondas hipopigmentadas (fig. 23), con superficie seca y ligeramente escamosa, localizadas en zonas descubiertas (cara, brazos). Se aprecian más en verano por la hiperpigmentación de la piel sana circundante. No hay prurito. Se considera un criterio menor de DA.
Figura 23. Dartros.
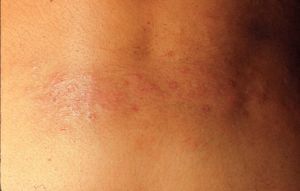
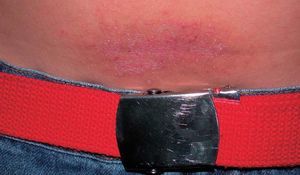
Neurodermitis crónica circunscrita. Placas redondeadas, ovaladas o cuadrangulares, bien delimitadas, de piel liquenificada, seca, apergaminada, infiltrada e hiperpigmentada, con los pequeños pliegues muy marcados, formando un dibujo romboidal (fig. 24). Son muy pruriginosas y se localizan en la nuca, cara lateral de cuello, antebrazos, ingles y labios mayores de la vulva. Son más frecuentes en mujeres y empeoran con el estrés, por lo que al tratamiento tópico con corticoides potentes hay que añadir ansiolíticos.
Figura 24. Neurodermitis crónica circunscrita.
Patologías asociadas
Las asociaciones más importantes de la DA son el resto de enfermedades atópicas: asma, rinoconjuntivitis alérgica y enteritis. Hasta un tercio de los pacientes presentan síntomas respiratorios de atopia.
Otras asociaciones a tener en cuenta son: eccema de contacto, ictiosis vulgar, urticaria, catarata y queratocono, lengua geográfica, alopecia areata, vitíligo e hipersensibilidad a fármacos.
También se ha descrito una asociación de la DA con una serie de trastornos genéticos y metabólicos poco frecuentes: enfermedad de Wiscott-Aldrich, fenilcetonuria, enfermedad de Hurler, síndrome de Job, síndrome de Netherton, síndrome de ataxia-telangiectasia.
Complicaciones
Infecciones cutáneas. Son las complicaciones más frecuentes. La piel del atópico está habitualmente colonizada por cocos grampositivos y, en ocasiones, se produce además la impetiginización clínica de sus lesiones por Staphylococcus aureus oestreptococo betahemolítico. Tienen también mayor tendencia a contraer infecciones cutáneas por virus (herpes simple, varicela, Molluscum contagiosum). La infección cutánea por virus herpes simple puede diseminarse y provocar el Eccema herpeticum con importante compromiso del estado general y de otros órganos que puede conducir incluso a la muerte del paciente. Infecciones por ciertos dermatofitos como Trichophytum rubrum son más frecuentes en individuos atópicos.
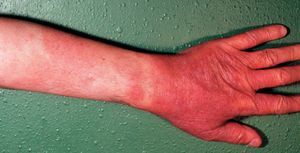
Eritrodermia. En cualquier edad, pero sobre todo en la infancia, la DA puede generalizarse a toda la superficie cutánea (eritrodermia). Puede ocurrir tras la retirada del tratamiento sistémico con corticoides o tras una sobreinfección de un eccema generalizado.
Retraso del crecimiento. Es una complicación rara que se ha observado en niños con un eccema atópico muy grave.
Complicaciones oculares. Conjuntivitis y blefaritis. Menos frecuentes son la catarata y el queratocono.
Complicaciones psicosociales. Las alteraciones del sueño y del comportamiento del niño pueden alterar su normal desarrollo psicosocial e interferir también en el ambiente familiar.
Diagnóstico
El diagnóstico de la DA es fundamentalmente clínico. En 1980 Hanifin y Rajka fueron los primeros en definir unos criterios clínicos para el diagnóstico de la DA (tabla 9). El inconveniente de este sistema es que alguno de los criterios menores son muy inespecíficos. Por eso en 1994, un grupo de trabajo dirigido por Williams, revisó los criterios diagnósticos y propuso una lista con los elementos mínimos para el diagnóstico que se conocen como Nuevos Criterios Diagnósticos de la DA de UK working party, que son válidos para el diagnóstico de la DA tanto en niños como en el adulto (tabla 10). La especificidad y sensibilidad es muy alta y resultan más sencillos de aplicar.
Así pues, para llegar al diagnóstico de DA es preciso realizar una historia clínica detallada, en la que se hará hincapié en los antecedentes familiares y personales de atopia. La inspección de las lesiones, su aspecto y localización, así como la existencia de trastornos asociados, orientarán el diagnóstico.
No hay pruebas analíticas ni alteraciones microscópicas específicas para la DA. Podemos encontrar eosinofilia discreta e incremento de los niveles séricos de IgE, pero debe tenerse en cuenta que un 20% de los pacientes con DA tienen unos niveles de IgE normales y que el 15% de la población sana presenta una elevación de la IgE.
Diagnóstico diferencial
En el lactante debe hacerse diagnóstico diferencial con la dermatitis seborreica. En ésta el prurito es leve o no existe, aparece más precozmente, alrededor de la tercera semana de vida, y se localiza preferentemente en la zona centrofacial y en los pliegues, curando en pocas semanas. La escama es más gruesa y menos seca, más oleosa y el resto de la piel tiene también características seborreicas.
Cuando en la sarna se produce una eccematización secundaria puede ser difícil de diferenciar de la DA. La presencia de surcos, o el prurito en otros miembros de la familia, pueden orientar el diagnóstico.
La dermatitis de contacto (irritativa o alérgica) localizada en las manos presenta lesiones muy similares. La historia de antecedentes de contacto con el irritante y el curso clínico diferente permiten el diagnóstico. Conviene tener en cuenta que la dermatitis de contacto de tipo irritativo es más frecuente en pacientes atópicos y ambas patologías pueden coexistir.
Otras entidades con las que puede plantear dudas diagnósticas son: algunas formas de psoriasis, dermatofitosis, eccema numular (que para algunos autores es una forma menor de DA), pitiriasis rosada o prúrigo solar.
Evolución y pronóstico
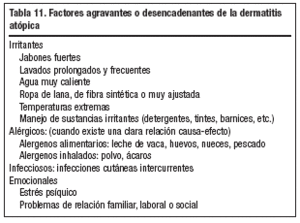
La DA evoluciona en forma de brotes. Hay evidencia de que algunos factores actúan agravando la evolución del cuadro clínico o precipitando la aparición de los brotes (tabla 11).
El curso clínico es muy variable. Generalmente aparece antes de los dos años y hay una tendencia a la curación espontánea. Los brotes son cada vez más espaciados y más leves hasta remitir por completo a partir de los 20 años, aunque en muchos casos puede persistir durante 15 a 20 años, siendo muy difícil predecir la evolución.
No siempre el paciente pasa por todas las etapas ni presenta todas las lesiones que hemos descrito, es posible que desaparezca tras la etapa de lactante o que aparezca directamente en la fase infantil, etc.
Tiene peor pronóstico la DA de presentación en el adulto, la DA grave en la infancia o si las lesiones tienen una localización atípica.
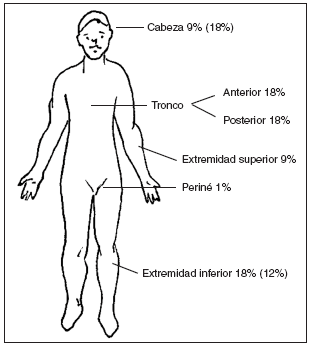
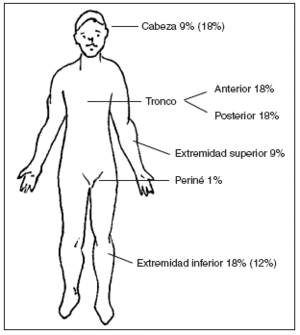
Se han diseñado diversos sistemas para valorar la gravedad de la DA. El SCORAD, por ejemplo, valora la extensión de las lesiones mediante la regla de los 9 (fig. 25) y analiza 6 criterios clínicos (eritema, edema/pápula, costras/exudación, excoriación, liquenificación y sequedad cutánea) y tres síntomas subjetivos (prurito, pérdida de sueño y estado general cutáneo).
Figura 25. “Regla de los 9”. Entre paréntesis el porcentaje en niños menores de dos años.
Tratamiento
No se dispone actualmente de un tratamiento curativo de la DA por lo que, al tratarse de una enfermedad crónica, es muy importante informar adecuadamente al paciente o a los padres del niño, de la naturaleza de la enfermedad, de cuáles son los factores desencadenantes y agravantes que se deben evitar (tabla 11) y de las medidas a seguir para conseguir una buena hidratación de la piel, disminuir la inflamación y el prurito y evitar la infección de las lesiones cutáneas.
Hidratación. Un excelente medio para mantener la hidratación de la piel es el baño. Este será corto, con agua templada y se utilizarán jabones hipergrasos (de avena, aceite de coco o glicerina). Tras el baño conviene aplicar cremas hidratantes o emolientes para mantener una buena hidratación de la piel y combatir así la xerosis. La hora ideal del baño es al atardecer.
Corticoides tópicos. Constituyen el principal tratamiento para reducir la inflamación. La elección del fármaco y del vehículo se hará teniendo en cuenta la edad del paciente, la localización de las lesiones y la fase del eccema.
Antihistamínicos orales. Pueden resultar útiles en la DA para el control del prurito. En algunos casos rebeldes se han utilizado con éxito dos antidepresivos tricíclicos: la doxepina y la amitriptilina.
Corticoides por vía sistémica. Los corticoides por vía sistémica sólo están indicados en casos excepcionales y en pautas muy cortas.
Antibióticos. Tanto por vía sistémica como aplicados tópicamente, son necesarios cuando existe sobreinfección.
El manejo e indicaciones de todos estos fármacos está descrito en el apartado correspondiente a tratamiento sintomático del eccema.
Inmunomoduladores. Se están obteniendo últimamente resultados satisfactorios con un grupo de fármacos llamados inmunomoduladores, principalmente con el tacrolimus y el pimecrolimus. Estos fármacos, administrados tópicamente, disminuyen la respuesta de los linfocitos T a los antígenos y reducen la producción de mediadores de la inflamación, con lo que desaparecen las lesiones y cesa el prurito. A su demostrada eficacia unen una gran seguridad por los escasos efectos secundarios (escozor en los primeros momentos tras la aplicación, no producen atrofia cutánea), por lo que probablemente estemos asistiendo al inicio de una nueva etapa en el tratamiento de la DA.
Fototerapia. Los rayos ultravioleta (UVA, UVB) se han mostrado eficaces en algunos casos graves de pacientes adultos con prurito intenso, debido a su acción antiinflamatoria e inmunomoduladora.
Suplementos lipídicos. La administración por vía oral de ácidos grasos esenciales insaturados omega-6 provenientes de aceites vegetales (ácido linoleico, gammalinolénico, araquidónico) puede ayudar a disminuir la sequedad cutánea, el prurito y la inflamación, pero los resultados publicados hasta ahora son contradictorios.
Otras medidas como las dietas de exclusión o la prolongación de la lactancia materna en las familias con atopia, se han mostrado efectivas en algunos casos. No ha demostrado su eficacia la hiposensibilización.
OTROS ECCEMAS
Eccema numular
Es una dermatitis crónica, inflamatoria y pruriginosa que se presenta formando placas redondas u ovales (numulares) (fig. 26), de lesiones papulovesiculosas de pocos centímetros de diámetro, localizadas preferentemente en manos, antebrazos, brazos y piernas. La piel es muy seca y las lesiones son muy pruriginosas. Tienen una evolución muy crónica y difícil tratamiento, incluso con corticoides tópicos fuertes (clase I y II). Algunos casos son expresión de un eccema de contacto o, en los niños, de una dermatitis atópica. Muchos autores insisten en su posible relación con focos bacterianos (amigdalitis, granulomas dentarios).
Figura 26. Eccema numular.
Eccema dishidrótico
Se denomina también dishidrosis o pónfolix y, a pesar de su nombre, no tiene nada que ver con el sudor. Es un tipo especial de eccema caracterizado por la aparición de brotes recidivantes de vesículas duras se diagnostican más por el tacto que a la inspección (fig. 27), muy pruriginosas, localizadas en las caras laterales de los dedos de las manos y palmas. Menos frecuentemente hay vesículas también en los dedos de los pies. Las vesículas pueden crecer formando ampollas. En fases tardías aparecen pápulas, descamación (fig. 28), liquenificación, fisuras dolorosas y erosiones.
Figura 27. Eccema dishidrótico. Vesiculización.
Figura 28. Eccema dishidrótico. Descamación.
Puede ser la expresión de un eccema de contacto alérgico como la sensibilidad a metales (níquel) en mujeres, o ser una manifestación alérgica de una dermatofitosis a distancia (pie de atleta). En otros casos es una manifestación clínica de una dermatitis atópica. Muchas veces no se encuentra ninguna causa (idiopático) y está influenciado por los cambios estacionales (las lesiones aparecen en primavera y otoño) y por el estrés.
El tratamiento es similar al indicado en general para los eccemas. Las ampollas grandes pueden drenarse pinchándolas, pero no debe quitarse la piel que las recubre.
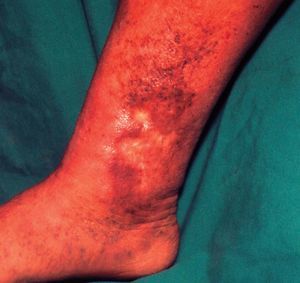
Eccema por estasis
También llamado eccema varicoso, es un eccema crónico que aparece en pacientes con insuficiencia venosa crónica en extremidades inferiores. Se localiza en el tercio distal de las piernas, afectando a todo su perímetro (fig. 29). Acompaña o precede a una úlcera varicosa. Son placas de color rojo vinoso en cuya superficie puede haber descamación, exudación o costras. En su patogenia intervienen las alteraciones tróficas secundarias al enlentecimiento del flujo sanguíneo venoso, la infección microbiana local y la sensibilización alérgica secundaria a los tratamientos tópicos.
Figura 29. Eccema de estasis.
Se trata, en primer lugar, evitando la aplicación de medicamentos tópicos. Se debe lavar con suero fisiológico y se puede aplicar vaselina para hidratar y limpiar la superficie cutánea. Si fuera imprescindible se podría aplicar un corticoide de baja potencia. Habrá que atender también al proceso de base, mediante el control de la hipertensión venosa con medias elásticas y medidas posturales de las piernas.
Eccemas fotoinducidos
La acción de las radiaciones ultravioleta sobre determinadas sustancias depositadas en la superficie de la piel puede dar lugar a cambios en su composición química y desencadenar una reacción inflamatoria. Puede tratarse de una reacción inducida por un fenómeno fotoquímico, sin base inmunológica (eccema fototóxico) o bien de una reacción de tipo alérgico, mediada por un mecanismo inmunológico (eccema fotoalérgico). En el primer caso las lesiones aparecen tras el primer contacto con la sustancia, mientras que en el segundo se requiere una sensibilización previa al producto. Las lesiones afectan a zonas descubiertas (fig. 30), aunque en el caso del eccema fotoalérgico pueden sobrepasar los límites de la zona expuesta a la radiación solar.
Figura 30. Eccema fotoinducido.
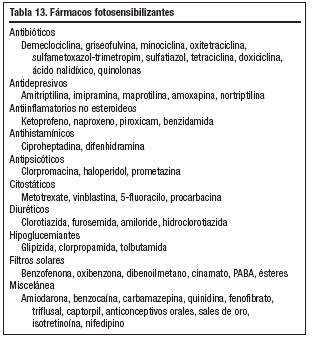
Son muchas las sustancias que pueden desencadenar una reacción fototóxica (tabla 12) o fotoalérgica y entre ellas conviene recordar que se encuentran bastantes fármacos de uso común (tabla 13).
TRATAMIENTO SINTOMÁTICO DEL ECCEMA
Hasta ahora hemos visto el tratamiento etiológico y algunas particularidades del tratamiento de los diversos tipos de eccemas (tabla 14) y hemos dejado para el final el tratamiento sintomático pues es común a todos ellos.
Tratamiento tópico
Será diferente dependiendo de la fase en que se encuentren las lesiones.
Eccema en fase aguda (exudativa)
Fomentos. En esta fase hay lesiones exudativas y/o costrosas, por lo que resulta muy útil la aplicación de gasas empapadas en soluciones astringentes o antisépticas durante 20-30 minutos, 3 o 4 veces al día. De esta forma se enfría la piel inflamada y se seca la exudación. Los más utilizados son el sulfato de zinc al 1 por 1.000, el sulfato de cobre al 1 por 1.000, permanganato potásico en agua al 1 por 10.000 o 20.000, el agua de Burow o el suero fisiológico.
Baños. En las erupciones generalizadas los baños de agua tibia con harina de avena o los baños grasos tienen un efecto antipruriginoso, son suavizantes, limpian y desinflaman.
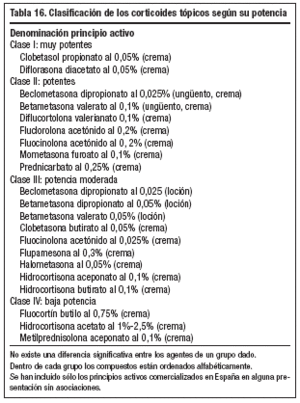
Corticoides (tabla 15). Se aplican después de los fomentos o de los baños. La potencia (tabla 16) y el excipiente variarán en función de la localización de las lesiones, extensión de las mismas y edad del paciente. En cara, cuello y pliegues utilizaremos cremas de potencia baja o media (en lesiones graves) o lociones (zonas pilosas). En el cuerpo lociones o cremas de potencia media o alta, en períodos cortos de tiempo y sólo en lesiones graves, para evitar sus efectos secundarios (tabla 17).
Inmunomoduladores tópicos: tacrolimus y pimecrolimus en la DA y también en el eccema de contacto, como expusimos anteriormente.
Eccema en fase subaguda (descamación, costras)
El tratamiento tópico fundamental en esta fase son las cremas de corticoides, con las mismas consideraciones que hicimos más arriba para las cremas en la fase aguda.
Eccema en fase crónica (costras, liquenificación)
Los corticoides en pomadas o ungüentos constituyen el tratamiento más eficaz en esta fase. Si las lesiones son muy secas están indicadas las cremas hidratantes con urea. En los casos con hiperqueratosis son útiles los agentes queratolíticos: ácido salicílico al 2%-5%, propilenglicol al 50% o la urea al 5%-10%. El tratamiento con pastas reductoras de alquitrán o breas vegetales debe ser realizado por el dermatólogo.
Tratamiento sistémico
Los fármacos que se utilizan por vía general para el tratamiento del eccema son principalmente: antihistamínicos, corticoides, antibióticos y psicofármacos.
Antihistamínicos. Para aliviar el prurito. Es preferible administrar los antihistamínicos clásicos pues tienen un efecto sedante que contribuye a disminuir la ansiedad y ayudan a dormir. Se pueden administrar en niños y en embarazadas pero hay que tener precaución en pacientes con glaucoma o con hipertrofia de próstata por su efecto anticolinérgico. Los más utilizados son: dexclorfeniramina: 2-6 mg por vía oral cada 6-12 horas en adultos, o 0,25 mg/kg/día 5 cc = 2 mg repartidos en 3 o 4 tomas en niños; hidroxicina: 50-100 mg vía oral cada 8-12 horas. Si no conviene que se produzca sedación pueden utilizarse los antihistamínicos de nueva generación que son menos sedantes, o bien una combinación de uno sedante por la noche y uno no sedante por la mañana. Una vez resueltas las lesiones no deben retirarse bruscamente sino de forma progresiva. Está contraindicado su uso tópico porque producen frecuentes sensibilizaciones.
Corticoides. Sólo en casos excepcionales utilizaremos corticoides orales pues pueden producir muchos efectos secundarios y fenómeno de rebote. Son útiles en los eccemas muy agudos o muy extensos. El más utilizado es la prednisona en dosis única matutina de 0,5-1 mg/kg/día. Su retirada se hará de forma progresiva para evitar recaídas. No están recomendados los preparados de corticoides asociados a antihistamínicos. Es mejor manejarlos por separado de manera que podemos retirar primero el corticoide en pauta descendente, manteniendo el antihistamínico, que retiraremos más tarde también de forma escalonada.
Antibióticos. El rascamiento de las lesiones favorece la sobreinfección de las mismas por el estafilococo dorado
y el estreptococo betahemolítico del grupo A. Cuando
sean necesarios administraremos antibióticos que cubran estos gérmenes: cloxacilina, eritromicina y otros macrólidos, amoxicilina-clavulánico o ácido fusídico.
Psicofármacos. En algunos pacientes adultos es preciso utilizar psicofármacos con acción ansiolítica y antihistamínica para evitar el rascado y cronificación de las lesiones. Se pueden utilizar la doxepina a dosis de 25-50 mg al día, antes de acostarse, o la amitriptilina a dosis de 50-75 mg al día en dos o tres tomas diarias.
BIBLIOGRAFÍA RECOMENDADA
Alegre V. Dermatitis atópica. [En línea] [fecha de acceso 12 de julio de 2004]. Disponible en: http://www.uv.es/derma/
Alegre V. Dermatitis de contacto. [En línea] [fecha de acceso 12 de julio de 2004]. Disponible en: http://www.uv.es/derma/
Álvarez B, Vich P. Eccemas. En: Terapéutica en la consulta de Atención Primaria. SMMFyC, SEMERGEN, Sociedad Castellano Manchega de Medicina Familiar y Comunitaria 2000;302-10.
Bielsa I. Dermatitis atópica. Formación Médica Continuada. 2002; 09(10):719-29.
Bielsa I, Ribera M. Tratamiento de la psoriasis y de la dermatitis seborreica. Medicina Integral. 1999;33:54-64.
Boqué M.A. En: Bras J, de la Flor J, Masvidal R, editores. Pediatría en Atención Primaria. Barcelona: Springer-Verlag Ibérica; 1997.
Camacho F. Eczema. En: Armijo M, Camacho F, editores. Tratado de Dermatología. Madrid: Grupo Aula Médica; 1998.
Camacho F. Dermatitis atópica. En: Armijo M, Camacho F, editores. Tratado de Dermatología. Madrid: Grupo Aula Médica; 1998.
Conde L, de la Cuadra J, Fernández JM, Fonseca E, Ortiz FJ. Documento de consenso en eczema. Grupo de Trabajo. [En línea] [fecha de acceso 5 de mayo de 2004]. Disponible en: http://www.ctv.es/USER/plme/consenso.html
Fernández-Benítez M. Implicación etiológica de los alimentos en la dermatitis atópica: Datos a favor. Allergol Immunopathol 2002;30(3):114-20.
Ferrándiz C, Mangas C. Pimecrolimus. De los estudios al uso diario. Cuándo y cómo usarlo. Piel. 2004;19(2):148-50.
Fitzpatrick T, Jonhson R, Wolf K, Suurmond D. Atlas en color y sinopsis de Dermatología Clínica. 4.a ed. Madrid: McGraw-Hill-Interamericana; 2001.
García Pérez A. Dermatología Clínica. Salamanca: Gráficas Cervantes; 1997.
García Vázquez N. Tacrolimus tópico en el tratamiento de la dermatitis atópica. Aten Farm; 2003;5(4):233-46.
Hernández A, de Unamuno P. Eccemas en la infancia. Formación Médica Continuada en Atención Primaria 1996;3(7):438-46.
Lázaro Ochaita P. Dermatología Texto y Atlas. 3.a ed. Madrid: MEDITECNIA SA; 2003.
Lecha M. Fotodermatosis. Madrid: Aula Médica SA; 1995.
Llambric A, Martínez I, Ferrando J. Dermatitis atópica. Clínica dermatológica. 2001;I(4):7-17.
Paradelo C, Ferrándiz C. Tratamiento de los eccemas. Medicina Integral. 1999;33:35-44.
Puig Ll. Dermatitis atópica. Piel pruriginosa. Farmacia profesional. 2002;16(2):61-9.
Ribera M. Terapéutica dermatológica. Medicina Integral. 1999;33:3-11.
Tato R, Sanz J, del Campo M, Agulló A. Dermatitis de contacto en el medio laboral. Medicina del Trabajo. 1999;8:25-31.
Thestrup-Pedersen K. Clinical aspects of atopic dermatitis. Clin Exp Dermatol. 2000;25:535-43.
Torrelo A, Zambrano A.Frecuencia de las enfermedades cutáneas en una consulta monográfica de Dermatología Pediátrica (1990-1999). Actas Dermo-Sifiliográficas. 2002;93:369-78.
Umbert P, Sánchez Regaña M. Manual de Dermatología práctica. Barcelona: JR Prous Editores; 1995.
Urbina F. Actualización de los criterios diagnósticos de la dermatitis atópica. Piel. 2001;16:482-4.
Williams HC, Burney PGJ, Pembroke AC, Hay RJ. The UK working party's diagnostic criteria for atopic dermatitis. III. Independent hospital validation. Br J Dermatol. 1994;131:406-16.
Wuthrich B, Schmid-Grendelmeier P. The atopic eczema/dermatitis syndrome. Epidemiology, natural course, and immunology of the IgE-associated: ("extrinsic") and the nonallergic ("intrinsic") AEDS. J Investig Allergol Clin Immunol. 2003;13(1):1-5.
Zambrano A, Torrelo A, Zambrano E. Dermatosis más frecuentes en la edad escolar. Asociación española de medicina y salud escolar y universitaria. Madrid: Sanidad y Ediciones; 2001.