El síndrome de dedo azul (SDA) se caracteriza por la coloración violácea o azul de uno o más dedos, puede ser la primera manifestación de múltiples enfermedades, tanto las que presentan alteraciones directamente en los dedos o ser la expresión de enfermedades sistémicas; los mecanismos fisiopatológicos más comunes son trombosis, embolia, vasoconstricción grave o afección del lecho vascular que puede ser inflamatoria o no inflamatoria.
Describimos 5 casos de SDA, donde resaltamos la importancia del diagnóstico temprano y enfatizamos en el concepto de evaluación y abordaje como una urgencia médica, sin importar la causa, ya que su manejo y tratamiento inicial, más el intento de lograr un tratamiento dirigido a una etiología podría disminuir complicaciones irreversibles como la necrosis o amputación.
Blue finger syndrome (BFS), usually noted by the violet or blue colouration of one or more fingers, may be the first manifestation of several diseases. These may present with alterations directly on the fingers or be the expression of systemic diseases. The most common pathophysiological causes are thrombosis, embolism, severe vasoconstriction, or vasculature involvement that may be inflammatory or non-inflammatory.
A description is presented of 5 cases of BFS, where the emphasis is placed on the importance of early diagnosis. The concept of evaluation and approach as a medical emergency is also stressed, because depending on this, it could reduce irreversible complications, such as necrosis and/or amputation.
El síndrome de dedo azul (SDA) fue descrito por primera vez por Feder en 1961; los pacientes presentaban SDA asociado al inicio de terapia con cumarínicos1. El SDA se define como el cambio de color a un tono azul violáceo de uno o más dedos y cuya presentación puede ser aguda o subaguda, generalmente se afectan múltiples dedos de las extremidades inferiores, sin embargo, puede afectar un solo artejo o presentarse en las extremidades superiores, comúnmente se asocia a dolor en la zona con alteraciones de la coloración2. Una vez instaurada la isquemia se presenta pérdida de tejido y ulceración, generando un mayor riesgo de infección y gangrena3. Las consecuencias finales son la pérdida de las extremidades o condiciones potencialmente mortales4.
Son múltiples etiologías las que se asocian a este signo semiológico, y es por esto que se requiere tener un amplio conocimiento de estas para realizar un adecuado abordaje clínico y evitar complicaciones irreversibles en el paciente3. Se presentan 5 casos clínicos de SDA con etiologías diferentes, en donde el diagnóstico clínico no siempre es conclusivo. El punto más relevante es el proceso diagnóstico y el objetivo es descartar enfermedades potencialmente fatales.
Caso 1Paciente de 62 años con 2 meses de dolor en los miembros inferiores, asociado a coloración violácea de los dedos de los pies y vesículas, que al romperse drenan material seroso, con antecedente de consumo de bebidas alcohólicas en la juventud y exposición a humo de leña. El resto de antecedentes fueron negativos. Los paraclínicos reportan: ANA negativo, anticardiolipina IgG e IgM dentro de límites normales, complemento C3 en 153 y C4 en 16,6 (no consumidos), ENA negativos, crioglobulinas>32 (positivos), inmunofijación de proteínas con presencia de banda gamma de cadena kappa IgG>4.200 (elevada), IgA 186 (elevada), IgM 60 (normal) e IgE 64 (normal), inmunoelectroforesis de proteínas con pico monoclonal en banda gamma 45,6%, resto de paraclínicos infecciosos negativos. Con los resultados se considera SDA secundario a crioglobulinemia.
Caso 2Mujer de 77 años que consulta por coloración violácea y frialdad de 4 dedos de la mano derecha y 3 dedos de la mano izquierda desde hace 5 años; refiere que cuando inició estos síntomas presentaba coloración violácea en los pulpejos de todos los dedos. A la revisión por sistemas refería xerostomía y xeroftalmia ocasional. Sin úlceras orales ni fotosensibilidad. Dolores mecánicos de rodillas, pérdida involuntaria de peso de 4kg en 4 meses. Hipertensión arterial y trastorno depresivo leve como únicos antecedentes. Se inician estudios para descartar neoplasia oculta (mamografía, citología, EVDA, colonoscopia, antígeno carcinoembrionario, Ca 19-9, alfafetoproteína, ecografía abdominal y radiografía de tórax), los cuales no muestran ninguna anomalía; se realiza además doppler arterial de miembros superiores y ecocardiograma que son reportados como normales. Colesterol total 212, creatinina 0,85, BUN 13, triglicéridos 116, TGO 28, TGP 20, fosfatasa alcalina 217, fósforo 4,1. TSH 0,59, ANA 1/80 patrón moteado, ENA negativos, C3 107,1, C4 29,1 normales, perfil de síndrome antifosfolípido negativo, hemograma normal, velocidades de conducciones de miembros superiores normales sin neuropatía periférica. Se inició manejo con vasodilatadores, ASA y corticoides, con lo que presentó mejoría de su cuadro clínico.
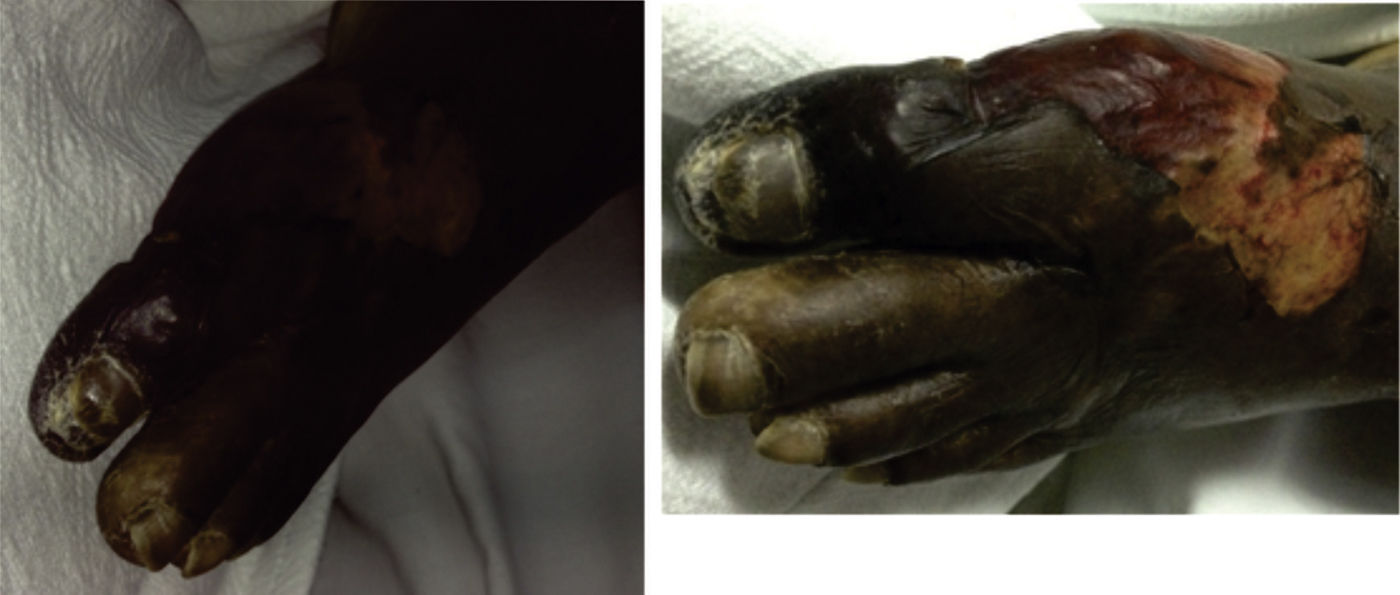
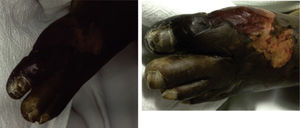
Caso 3Paciente mujer de 67 años, afrodescendiente, que presenta dedo azul en la extremidad inferior izquierda durante el de-sa-rro-llo de sepsis de origen abdominal secundario a peritonitis biliosa por colecistitis aguda, que requirió manejo con antibióticos de amplio espectro, múltiples lavados de la cavidad abdominal en su estancia en la unidad de cuidado intensivo (UCI), además del uso de vasopresores y ventilación mecánica. Se lleva a realización de doppler de miembros inferiores, descartándose etiología obstructiva vascular; el cambio de coloración persiste, además se asocia a cianosis distal y piel en la región anterior y posterior de la base del dedo esfacelada. Lesiones puntiformes hiperpigmentadas en las palmas y las plantas (fig. 1). Se realizó perfil de antifosfolípidos y crioglobulinas, los cuales fueron negativos, por tanto se consideró que la paciente tenía SDA secundario a la hipoperfusión sistémica y uso de vasopresores.
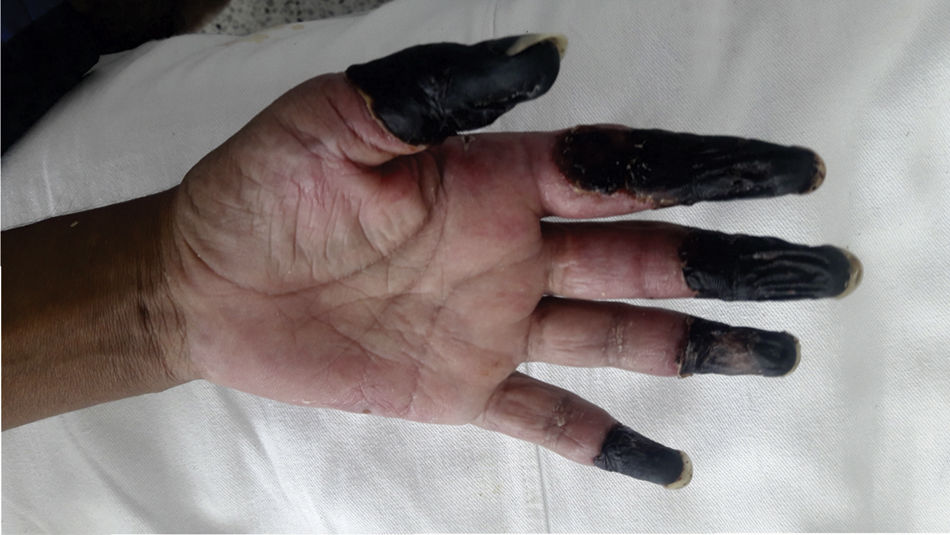
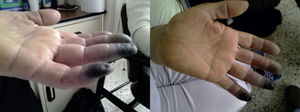
Caso 4Mujer de 54 años que ingresa por alteración del estado de conciencia. Se observa coloración violácea en los dedos 3, 4 y 5 de la mano izquierda (fig. 2). La paciente no tenía antecedentes de importancia, no tomaba medicamentos. Durante su hospitalización los cambios neurológicos revierten, pero se documenta infarto cerebral parietal izquierdo, así mismo se logra evidenciar por medio de estudio doppler la presencia de trombo en la arteria cubital derecha y por desaturación se realiza angiotomografía de tórax, con la que se diagnostica tromboembolismo pulmonar de arteria interlobar derecha. Se considera que se trata de un síndrome hipercoagulable, por lo que se inicia anticoagulación. Estudios reportan ANA negativos, ENA negativos, perfil de antifosfolípidos negativo. Se hace tamización de neoplasia oculta descartando masas a nivel del tórax, el abdomen, las mamas y ginecológico. La paciente queda anticoagulada por sus múltiples eventos trombóticos, lo que limita la totalidad de estudios de hipercoagulabilidad. Se completa el estudio con crioglobulinas, crioaglutininas y electroforesis de proteínas, los cuales son normales. Finalmente no se logra recuperar la perfusión de las falanges y requiere de amputación y posterior egreso con anticoagulación por tiempo indefinido.
Caso 5Paciente varón con consumo frecuente de cocaína, que ingresa por dolor y cambios en la coloración de la zona distal de los 5 dedos de la mano izquierda (fig. 3). Se realiza electrocardiograma de 24horas (Holter) y ecocardiograma que descarta origen cardioembólico. Debido a episodios similares, pero no tan graves, se había solicitado electroforesis de proteínas, las cuales no tienen alteraciones. Se solicitan ANA, ANCA, que previamente eran positivos, y en esta ocasión eran igualmente positivos pero con títulos bajos, además con complemento bajo y proteinuria. Ante la sospecha, en hospitalizaciones pasadas, de LES o compromiso renal por vasculitis pauciinmune se solicitó biopsia renal, cuyo resultado fue esclerosis focal y segmentaria con depósitos de IgA sin proliferación extracapilar o semilunas, luego de revisar hospitalizaciones previas donde se aprecia que los títulos de anticuerpos aumentan con los periodos de consumo de cocaína, así como el compromiso renal. Se considera que se está frente a un paciente cuya causa de vasoconstricción es consumo de cocaína y la positividad y variación en los títulos de los anticuerpos hacen parte del síndrome cocaína/levamisol. En esta ocasión el paciente tuvo que ser llevado a amputación de las falanges afectadas.
DiscusiónEl SDA se relaciona con múltiples enfermedades sistémicas. El primer caso es de una mujer en la séptima década de la vida, en quien se documenta coloración violácea en los dedos de los pies. Los paraclínicos de extensión reportan crioglobulinas positivos, se descartó hepatitis C de base, por lo que constituye una etiología de hiperviscosidad sanguínea, siendo una causa de SDA claramente conocida5. El segundo caso describe un cuadro crónico de 5 años de evolución en un paciente adulto mayor, descartándose como primera posibilidad un síndrome vascular acral paraneoplásico, además con paraclínicos para enfermedades inmunológicas sistémicas negativos, por lo que se inició manejo empírico con esteroide logrando una buena evolución clínica, considerándose así el paciente con SDA secundario a una posible vasculopatía inflamatoria. Respecto al tercer caso se trata de una paciente críticamente enferma, secundario a sepsis de origen abdominal, requiriendo estancia en UCI, con alteraciones de la perfusión distal y requerimiento de altas dosis de vasopresores, por lo que se trata de un SDA secundario a disminución del flujo arterial, complicación asociada al uso de vasopresores, efecto adverso de estos medicamentos y relativamente común en UCI6. El cuarto caso es el de un paciente con eventos trombóticos múltiples y compromiso isquémico de 3 dedos que requirieron amputación, descartándose múltiples etiologías, dejando como diagnóstico de trabajo una trombofilia; debido a la necesidad de anticoagulación temprana e indefinida no se logra estudiar la trombofilia de la paciente. En último caso corresponde a un paciente con consumo de cocaína, además con alteraciones inmunológicas, hematológicas y renales, que previamente se había diagnosticado como efecto del síndrome cocaína/levamisol. En esta ocasión ingresa por una isquemia grave de los dedos de la mano izquierda que deben ser amputados; este último caso muestra una nueva causa de SDA7,8.
Es importante resaltar que cuando no se llega a un diagnóstico temprano las consecuencias del SDA pueden ser irreversibles. Teniendo en cuenta el análisis realizado de los casos es importante conocer los mecanismos patogénicos y las posibles causas y abordaje diagnóstico de este síndrome.
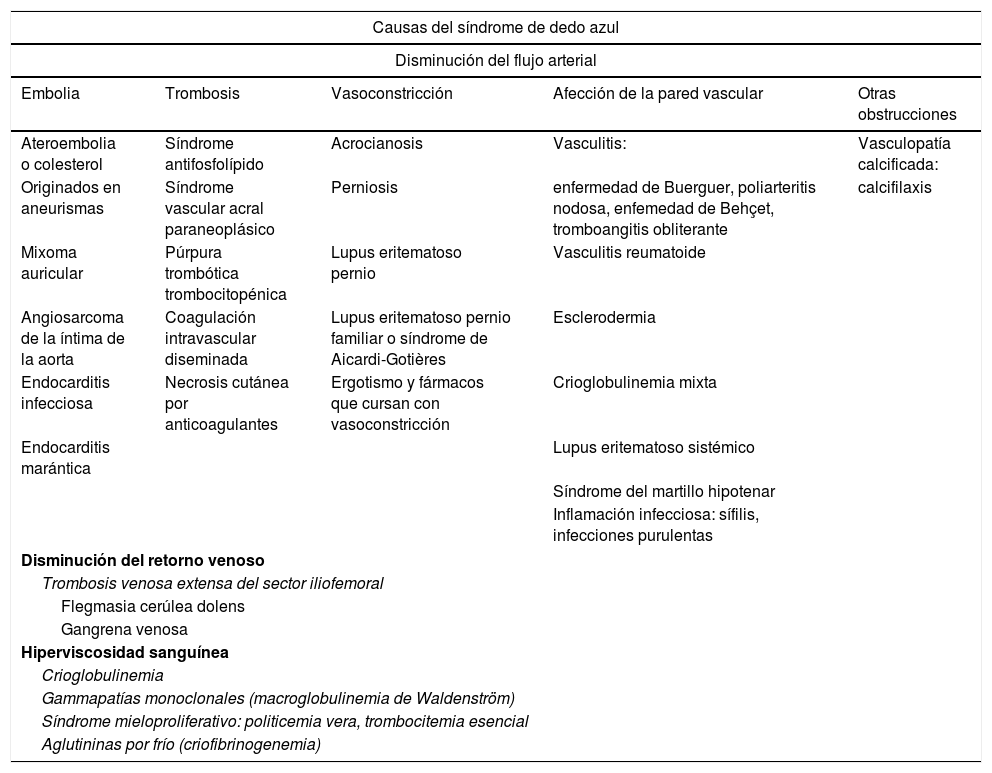
Mecanismos patogénicos del síndrome de dedo azulLas causas del SDA excluyen, en primera instancia, el traumatismo previo local y las situaciones que expliquen cianosis generalizada, como la hipoxemia, hipotermia o la metahemoglobulinemia. Entre los mecanismos fisiopatológicos más frecuentes está la disminución del flujo arterial, principalmente de los vasos pequeños distales, sin embargo también se puede presentar secundario a la disminución del flujo venoso e hiperviscosidad sanguínea9,10 (tabla 1).
Etiología del síndrome de dedo azul
| Causas del síndrome de dedo azul | ||||
|---|---|---|---|---|
| Disminución del flujo arterial | ||||
| Embolia | Trombosis | Vasoconstricción | Afección de la pared vascular | Otras obstrucciones |
| Ateroembolia o colesterol | Síndrome antifosfolípido | Acrocianosis | Vasculitis: | Vasculopatía calcificada: |
| Originados en aneurismas | Síndrome vascular acral paraneoplásico | Perniosis | enfermedad de Buerguer, poliarteritis nodosa, enfemedad de Behçet, tromboangitis obliterante | calcifilaxis |
| Mixoma auricular | Púrpura trombótica trombocitopénica | Lupus eritematoso pernio | Vasculitis reumatoide | |
| Angiosarcoma de la íntima de la aorta | Coagulación intravascular diseminada | Lupus eritematoso pernio familiar o síndrome de Aicardi-Gotières | Esclerodermia | |
| Endocarditis infecciosa | Necrosis cutánea por anticoagulantes | Ergotismo y fármacos que cursan con vasoconstricción | Crioglobulinemia mixta | |
| Endocarditis marántica | Lupus eritematoso sistémico | |||
| Síndrome del martillo hipotenar | ||||
| Inflamación infecciosa: sífilis, infecciones purulentas | ||||
| Disminución del retorno venoso | ||||
| Trombosis venosa extensa del sector iliofemoral | ||||
| Flegmasia cerúlea dolens | ||||
| Gangrena venosa | ||||
| Hiperviscosidad sanguínea | ||||
| Crioglobulinemia | ||||
| Gammapatías monoclonales (macroglobulinemia de Waldenström) | ||||
| Síndrome mieloproliferativo: politicemia vera, trombocitemia esencial | ||||
| Aglutininas por frío (criofibrinogenemia) | ||||
Adaptada de Hirschmann y Raugi3.
La historia clínica debe ser meticulosa e incluir la relación con el frío (sospechando fenómeno de Raynaud, perniosis, acrocianosis), los antecedentes de procedimientos o intervenciones vasculares (se reporta entre complicaciones de cateterismos la isquemia de extremidades), cambios en medicaciones, consumo de sustancias (fármacos y sustancias de abuso pueden ser potentes vasoconstrictores), trombosis previas e historia obstétrica (como tamización de síndromes hipercoagulables), presencia de síntomas constitucionales o malignidad (embolismos sépticos o síndromes paraneoplásicos)11,12.
El examen físico se enfoca en la búsqueda de fiebre, soplos cardiacos (endocarditis), livedo reticularis (autoinmunidad), evaluar retina y hacer un examen completo incluyendo los órganos más frecuentes de enfermedad neoplásica dependiendo de la edad y del sexo (mama, ginecológico, colon, pulmón, próstata)13–15.
No existe una receta de estudios que se deban recomendar de entrada en estos pacientes, sin embargo, es prudente incluir en los paraclínicos de rutina una química sanguínea completa, uroanálisis (buscando eosinofilia en ateroembolia) y otros adicionales dependiendo de la sospecha diagnóstica. En general, se recomienda, a menos que la etiología sea obvia, la realización de serología de hepatitis (especialmente para virus C) y VDRL para descartar causas infecciosas (incluir cultivos si se sospecha endocarditis), crioglobulinas, crioaglutininas y criofibrinogenemia si hay relación con áreas expuestas al frío, ANA y perfil de antifosfolípidos como tamización de autoinmunidad2,3,16–19.
Los estudios imagenológicos siempre estarán dirigidos a descartar trombosis de arterias que irriguen el segmento afectado20; también pueden ayudar a evaluar otras comorbilidades. El ecocardiograma estará indicado ante la sospecha de endocarditis o tumores cardiacos. Estudios radiológicos o tomográficos se emplearán para determinar la presencia de neoplasias según el contexto del paciente15.
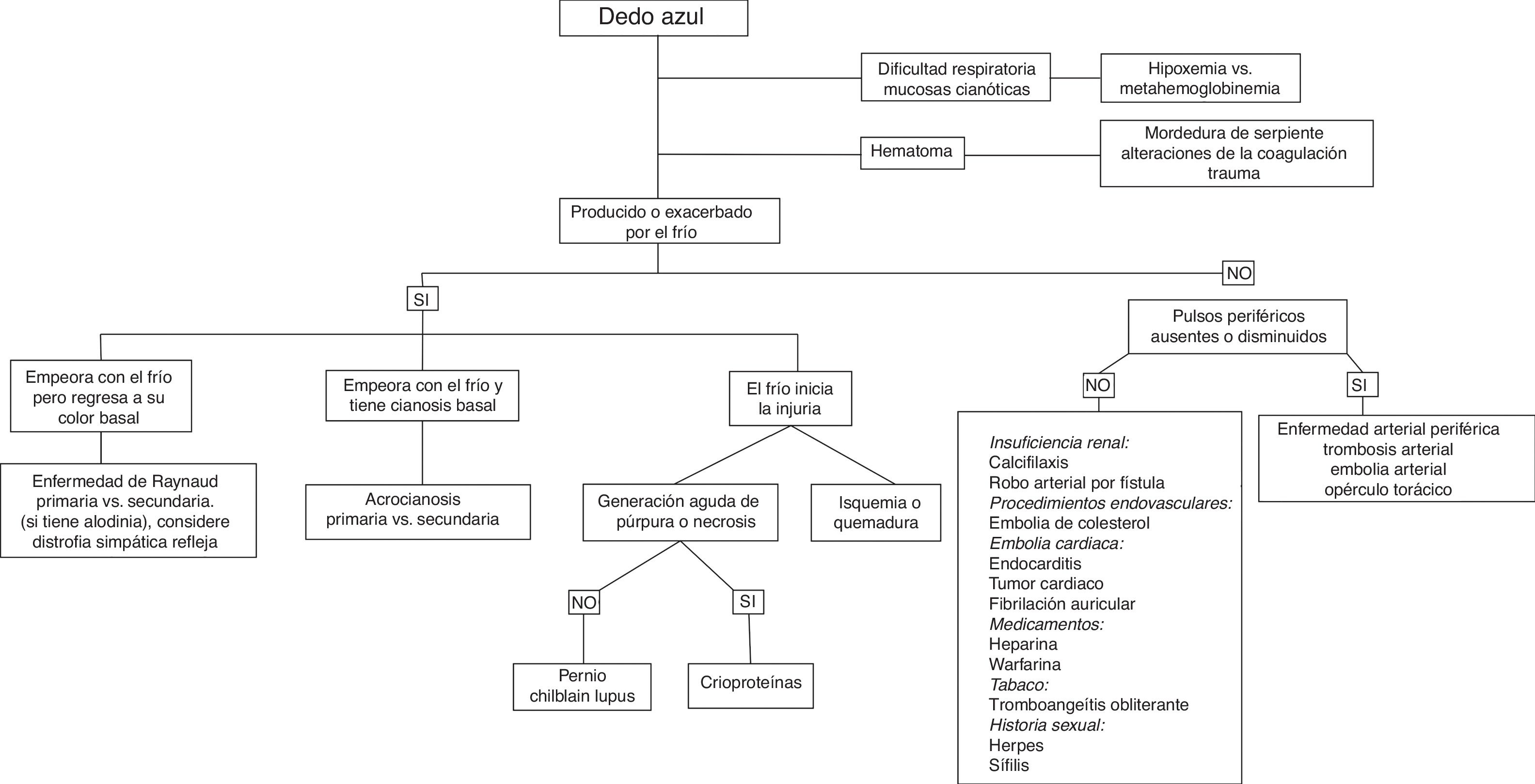
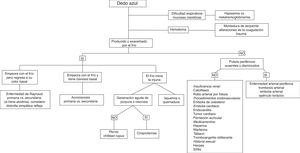
Debido a la gran variabilidad en la clínica de los pacientes y a las múltiples etiologías posibles recomendamos una evaluación secuencial y ordenada dividendo a los pacientes dependiendo de si sus síntomas están relacionados con el frío o no (fig. 4).
Algoritmo diagnóstico.Modificado de Brown et al.2.
La importancia del SDA radica en ser más que un signo clínico, ya que es más una alerta de la presencia de enfermedades con alto potencial lesivo para los pacientes, por lo que el reconocimiento y el estudio del SDA constituye un reto en el arte de la medicina, requiriendo un completo conocimiento del tema para permitir un correcto abordaje diagnóstico y terapéutico, con la finalidad de evitar comorbilidad y, en algunos casos, mortalidad en los pacientes.
Conflicto de interesesLos autores declaramos no tener ningún conflicto de intereses.