INTRODUCCIÓN
La bursitis trocantérea, que se caracteriza por un dolor selectivo en la región lateral de la cadera, es un motivo frecuente de consulta. Con frecuencia su diagnóstico se realiza por exclusión de otros procesos nosológicos.
Las causas más frecuentes de bursitis trocantéreas son traumática, postural (alteración en la estática de la marcha, dismetría de miembros inferiores, actitud antiálgica en el contexto de una contractura de la musculatura paravertebral lumbar) o idiopática. En ocasiones aparecen en el contexto de un proceso inflamatorio subyacente, como la artritis reumatoide, una infección o un tumor (primario o metastático). Esta revisión se centra en las bursitis trocantéreas de origen infeccioso.
CONSIDERACIONES ANATÓMICAS
Las bursas son cavidades virtuales recubiertas por células sinoviales vascularizadas. Tienen una extensión, una posición y una prevalencia muy variables en la población general1,3, y se encuentran en zonas de roce o apoyo, principalmente entre 2 tendones o entre un tendón y una superficie ósea. Su función principal es evitar fricciones. En el organismo hay 2 tipos de bursas: superficiales y profundas. Se ha postulado que existe cierta similitud en el líquido de las bursas profundas y de las articulaciones diartrodiales, ya que ambas son ricas en ácido hialurónico.
En la zona coxofemoral, el trocánter mayor es una zona anatómicamente compleja donde se insertan gran parte de los tendones responsables de la abducción de la cadera, permitiendo una marcha estable. A pesar de su importancia, la bibliografía revisada en relación con la anatomía de dicha zona es escasa y confusa.
Históricamente, la bursitis trocantérea se consideraba una entidad única, aunque los estudios anatómicos han demostrado que existe una gran variabilidad tanto en la localización y extensión, como en el número de bursas en esta zona1,2.
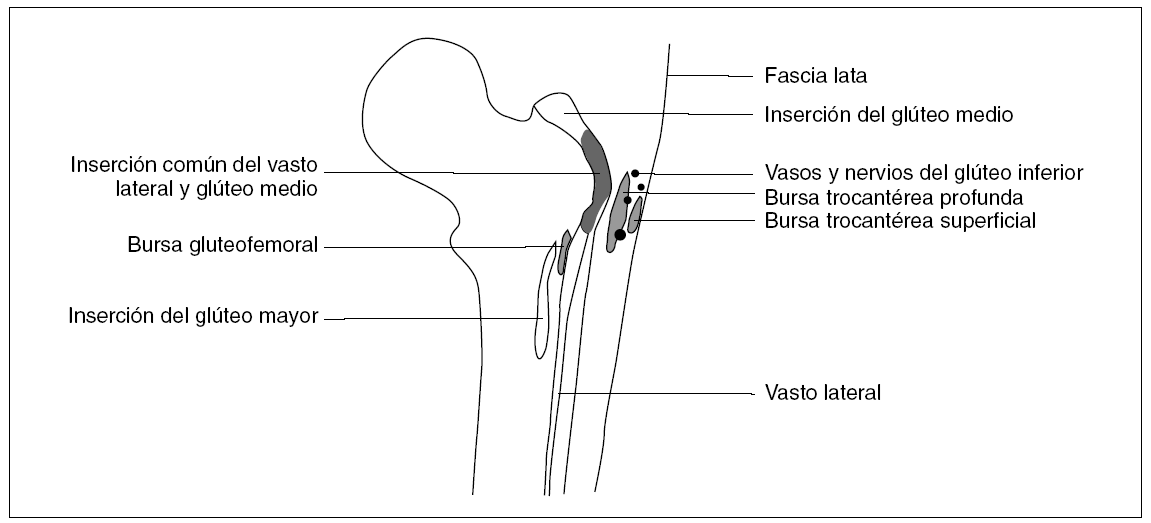
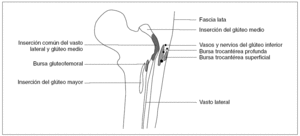
Las bursas más frecuentes descritas en la literatura médica a nivel pertrocantéreo están representadas en la figura 1: bursa del glúteo menor (anterior), bursa del glúteo mediano (lateral), bursa trocantérea propiamente dicha y bursa del glúteo mayor (superficial y posterior). Esta última es capaz de comunicar con la bursa tocantérea y a menudo se han utilizado indistintamente como sinónimo de busca trocantérea1. Existen además, bursas adicionales, como la bursa gluteofemoral situada entre la inserción de fibras musculares del glúteo mayor en el fémur y el vasto lateral.
Figura 1> Anatomía de la cara posterior del fémur derecho a nivel pertrocantéreo y relación entre las bursas superficiales y profundas. Imagen modificada de Dunn2.
La vascularización de las diferentes bursas de la región pertrocantérea depende de las ramas de la arteria y la vena glútea inferior y su inervación del nervio glúteo inferior que procede de las raíces nerviosas L5 a S2, lo que explicaría el dolor radicular que puede apreciarse en algunos casos2.
ETIOPATOGENIA
Como ya se ha comentado previamente, existen 2 tipos de bursas: superficiales y profundas. Las bursas superficiales más frecuentemente asociadas a infección son la prerrotuliana y la olecraniana. En las bursas superficiales se suele detectar una puerta de entrada directa, habitualmente accidental: traumatismo repetitivo, infiltración local previa de glucocorticoides, etc. El diagnóstico suele ser precoz, ya que habitualmente se acompañan de signos flogóticos e impotencia funcional, y el germen más frecuentemente asociado es Staphylococcus aureus en aproximadamente el 80-90% de los casos4,5.
Sin embargo, en las bursitis profundas como la bursitis trocantérea el diagnóstico es generalmente más complejo y tardío, ya que apenas se acompañan de signos ni síntomas locales. En estos casos, la colonización puede ser secundaria a una herida o excoriación con puerta de entrada directa, a una siembra hematógena o bien a una extensión desde un foco infeccioso contiguo.
Una revisión sistemática en Medline desde el año 1966 hasta el 2006 utilizando las palabras clave: "trochanteritis", "trochanteric bursitis" y "septic trochanteritis" muestra que es un proceso infrecuente y que los microorganismos predominantes son micobacterias (especialmente Mycobacterium tuberculosis), anaerobios y gérmenes gramnegativos.
FACTORES DE RIESGO
Ante un paciente con bursitis trocantérea de posible origen infeccioso deben tenerse siempre en cuenta los factores descritos en la tabla 1.
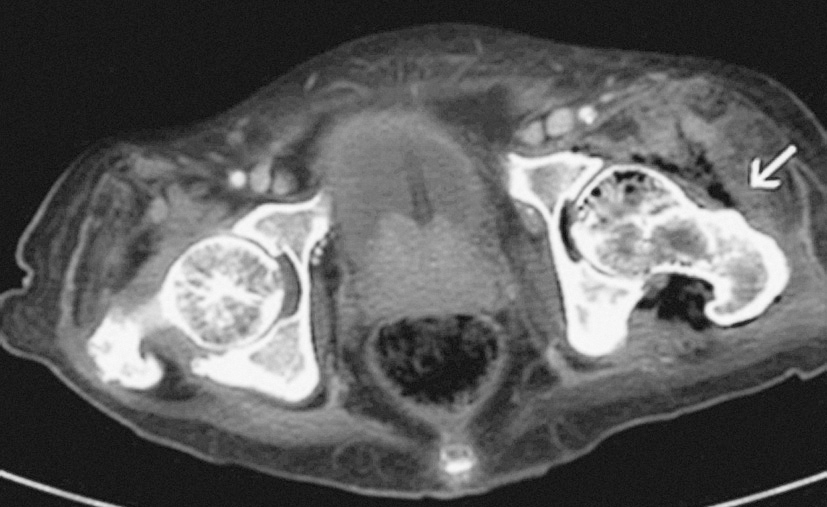
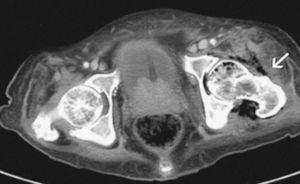
La sobreinfección de una bursitis trocantérea previa es especialmente frecuente en pacientes encamados y en parapléjicos o tetrapléjicos que presenten úlceras de decúbito en las zonas sacra, isquial y trocantérea. La alteración de la sensibilidad dificulta el diagnóstico precoz, y en estos casos es habitual detectar infecciones por anaerobios (fig. 2).
Figura 2> Paciente parapléjico con úlcera de decúbito en el trocánter mayor izquierdo. La tomografía computarizada pélvica muestra una osteomielitis en el fémur izquierdo, así como un absceso de considerable tamaño a nivel pertrocantéreo.
MANIFESTACIONES CLÍNICAS
La clínica de la bursitis trocantérea suele ser insidiosa e inespecífica. Ante una infección, debe valorarse siempre la extensión, el grado de repercusión sistémica y la forma de instauración (aguda, subaguda o crónica), ya que orientará sobre el tipo de microorganismo responsable. El examen físico puede reflejar dolor a la palpación (a menudo es el único síntoma), sin evidencia de signos inflamatorios locales, de limitación de la movilidad o de alteración en la marcha. En estadios avanzados es posible encontrar fístulas, abscesos o una celulitis circundante. La presencia de fiebre y síntomas sistémicos es infrecuente. Excepcionalmente puede encontrarse derrame en la articulación coxofemoral por simpatía.
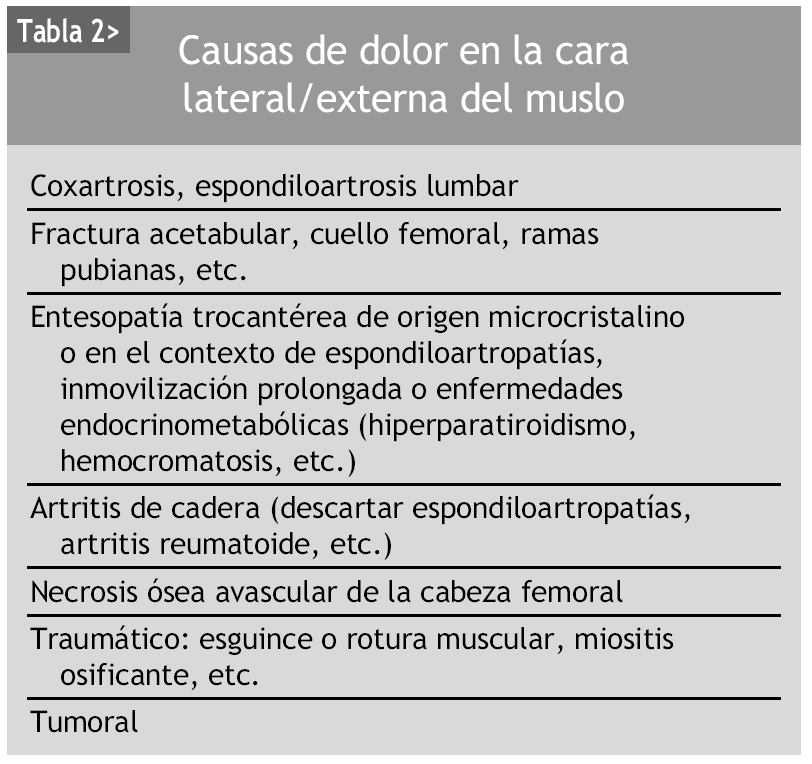
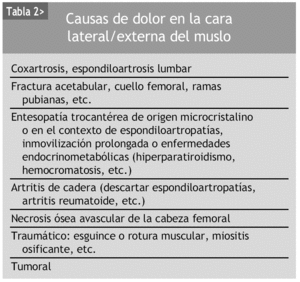
En la tabla 2 se reflejan los principales procesos que deben tenerse en cuenta en el diagnóstico diferencial del dolor en la cara lateral de la cadera.
DIAGNÓSTICO
La historia clínica y la exploración física no suelen ser suficientes para establecer un diagnóstico de certeza, por lo que ante un paciente con los factores de riesgo mencionados y dolor de curso insidioso en la región externa de la cadera, es fundamental mantener un alto grado de sospecha. Para ello, hay que recurrir a las siguientes exploraciones complementarias.
Estudio microbiológico
Conviene realizar una búsqueda activa del germen mediante tinción de Gram y cultivos del exudado, en caso de fístulas, o mediante aspirado o biopsia de la bursa. Los hemocultivos seriados son de gran utilidad diagnóstica. Cuando las pruebas habituales no son concluyentes, el uso de métodos moleculares (análisis basado en la amplificación del ADN) es de gran utilidad6.
Laboratorio
Los datos de laboratorio son bastante inespecíficos. Es habitual encontrar bursitis infecciosas con hemograma y reactantes de fase aguda dentro de la normalidad7,8. En pacientes inmunodeprimidos se recomienda realizar un Mantoux con una dosis de refuerzo a los 10-12 días (efecto booster), cultivo en medio de Löwenstein en orina y esputos con tinción de Zhiel-Nielsen (x 3) para descartar una infección por M. tuberculosis. El análisis del líquido sinovial debería incluir recuento celular, determinación de glucosa y proteínas en el líquido sinovial y en sangre periférica, así como examen con el microscopio de luz polarizada para descartar origen microcristalino. No obstante, el recuento celular suele ser de menor cuantía que el detectado en las artritis infecciosas9. La determinación de ácido láctico no se realiza de forma rutinaria, aunque puede aportar información adicional.
Técnicas de imagen
Las pruebas de imagen han permitido un mayor conocimiento anatómico y funcional de la zona, y con ellas se obtiene un diagnóstico más preciso y precoz.
Radiología simple. Inicialmente no suelen detectarse hallazgos patológicos, salvo un aumento de partes blandas. En fases más evolucionadas se puede apreciar osteopenia, entesopatía, calcificaciones heterotópicas, erosiones, lesiones líticas o bien pinzamiento del espacio coxofemoral. Cuando se aprecia osteítis es difícil precisar si el origen ha sido en el trocánter con extensión contigua a la bursa o viceversa.
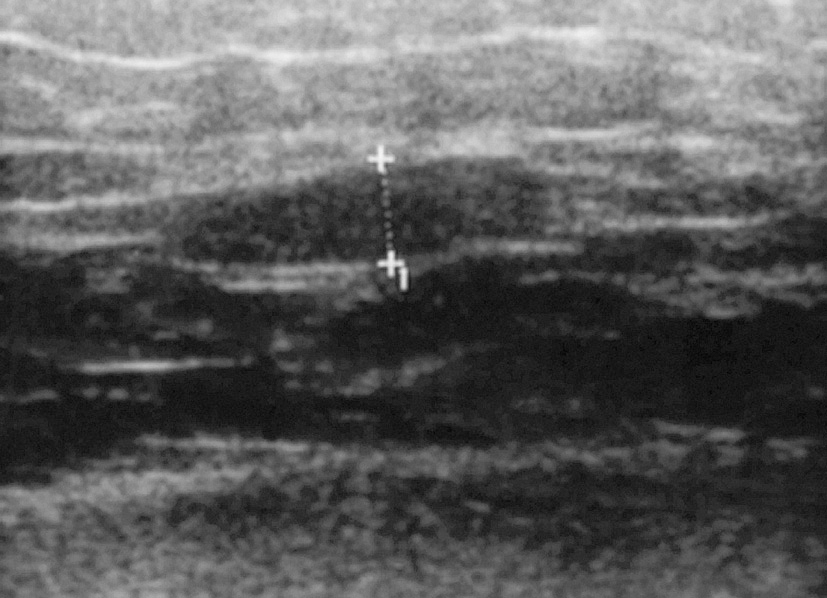
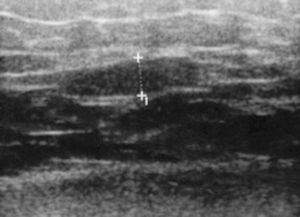
Ecografía de partes blandas. Esta técnica es cada vez más utilizada por los reumatólogos, ya que permite la visualización inmediata de colecciones líquidas y la obtención precoz de muestras para cultivo en caso de detectar líquido sinovial (fig. 3).
Figura 3> La ecografía transversal sobre el trocánter mayor muestra una bolsa distendida fácilmente accesible para el aspirado y posterior cultivo.
Tomografía computarizada (TC). Detecta de forma precoz erosiones, colecciones de partes blandas y calcificaciones.
Resonancia magnética (RM). Es la técnica de elección en cuanto a la localización y extensión de la infección. Permite identificar cambios precoces de señal en la médula ósea y pequeñas cantidades de líquido dentro de las bursas.
Gammagrafía con citrato de galio o leucocitos marcados con indio 111. Permiten un diagnóstico más sensible y específico para la infección.
Fistulografía. Actualmente está en desuso.
Radiografía de tórax. Se debe realizar siempre que exista sospecha de tuberculosis o para descartar otras posibles complicaciones, como la existencia de émbolos sépticos.
CLASIFICACIÓN NOSOLÓGICA
Según el origen microbiológico, las bursitis trocantéreas se diferencian en bursitis de origen bacteriano y trocanteritis por gérmenes de crecimiento lento.
Bursitis de origen bacteriano
Tal como se ha mencionado previamente, los casos descritos en la literatura médica son anecdóticos. Habitualmente son gérmenes atípicos en pacientes inmunodeprimidos, como el caso descrito por Pseudomona aeruginosa en un paciente adicto a drogas por vía parenteral y virus de la inmunodeficiencia humana (VIH) positivo10, aunque también puede afectar a la población inmunocompetente, como el caso de un joven con amigdalitis pultácea por Fusobacterium gonidiformans y una bursitis trocantérea por el mismo germen secundaria a diseminación hematógena11.
Una posible explicación a la dificultad de filiar el germen podría ser el hecho de que, al no presentar signos flogóticos locales y ser el acceso más complicado, en muchas ocasiones se inicie un tratamiento antibiótico empírico sin obtención previa de muestra.
Trocanteritis por gérmenes de crecimiento lento
Dentro de ellas, la más frecuente, con diferencia, es la de origen tuberculoso. Dentro de las manifestaciones musculoesqueléticas de la tuberculosis, la trocanteritis es una manifestación infrecuente (< 2%) descrita por primera vez en 187012.
Anteriormente, y dada la gran incidencia de enfermedad de Pott, solía deberse a una extensión contigua desde el raquis o la pelvis, aunque en la actualidad se piensa que predomina la diseminación hematógena desde el pulmón, ya que es frecuente encontrar una tuberculosis diseminada con varios focos a nivel osteoarticular7,8,13.
En las últimas décadas se ha objetivado un aumento en la incidencia y prevalencia de tuberculosis a nivel mundial en parte debido a un mayor número de personas inmunodeprimidas, al envejecimiento de la población, a los movimientos migratorios y a las resistencias de los gérmenes a múltiples antibióticos14.
La tuberculosis extrapulmonar se diagnostica tardíamente debido al bajo grado de sospecha y a la escasa información que en los estadios iniciales proporcionan la semiología, la analítica y la radiografía. En fases más avanzadas puede aparecer una masa o un absceso fistulizado. Radiológicamente es habitual encontrar erosiones, osteopenia yuxtaarticular o calcificaciones debido al caseum calcificado15-20.
Entre los factores predisponentes que incrementan el riesgo de padecer tuberculosis osteoarticular conviene resaltar los siguientes:
Portadores del VIH. Sorprendentemente, no se ha encontrado una mayor incidencia de tuberculosis osteoarticular en pacientes VIH positivos respecto a los seronegativos7,21,22. Cabe destacar la existencia de reacciones paradójicas en los pacientes con VIH al iniciar el tratamiento con tuberculostáticos, pudiendo presentar fiebre, afectación del estado general, aparición o aumento de adenopatías o lesiones de partes blandas, empeoramien tuberculosis pulmonar, derrame pleural, tenosinovitis, etc.23,24. Consisten en reacciones inflamatorias que no indican necesariamente una respuesta ineficaz o resistencia al tratamiento tuberculostático, sino que tienen relación con el grado de inmunidad del paciente y, en especial, con el tratamiento antirretroviral.
Pacientes con tuberculosis previa. En pacientes con tuberculosis previa conviene mantener la vigilancia (a pesar de haber sido correctamente tratados), ya que se han descrito reactivaciones en el mismo lugar o a distancia incluso décadas más tarde18,25,26.
Tratamientos biológicos anti factor tumoral alfa (TNF-α). La instauración de los tratamientos biológicos anti-TNF-α en nuestros pacientes ha supuesto una revolución en cuanto al tratamiento de las enfermedades autoinmunes crónicas, aunque a expensas de una mayor incidencia de infecciones granulomatosas, principalmente tuberculosis en nuestro medio27-29. En estos casos suele tratarse de una reactivación de una tuberculosis latente más que de una primoinfección, sobre todo en los tres primeros meses desde el inicio del tratamiento.
Es importante tener en cuenta que en pacientes inmunodeprimidos puede encontrarse tuberculosis a pesar de un Mantoux negativo, radiografía de tórax normal y esputos negativos (tan sólo el 50-70% de los pacientes bacilíferos tiene un esputo positivo), y que un tratamiento adecuado durante 9 meses no impide una nueva reactivación.
Los granulomas representan un mecanismo de defensa para contener patógenos intracelulares cuyo crecimiento no puede ser controlado por otros mecanismos de defensa inmunes. En la formación y en el mantenimiento de los granulomas participa el TNF-α, por lo que los tratamientos anti-TNF-α suponen un riesgo añadido, en especial el infliximab29.
En el registro español de los efectos adversos a los tratamientos biológicos patrocinado por la Sociedad Española de Reumatología (BIOBADASER) a fecha 26 de enero de 2006 se registraron 23 casos de bursitis de un total de 6.969 pacientes. El 56% de ellos fueron de origen infeccioso (n = 13), y de ellos sólo un paciente presentó una bursitis trocantérea por germen no filiado a las 48 h de la primera infusión de infliximab30.
TRATAMIENTO
El tratamiento de las bursitis trocantéreas de origen infeccioso consiste en antibioterapia prolongada y drenajes diarios hasta que se negativicen los cultivos. No hemos encontrado recomendaciones específicas para el tratamiento de las bursitis profundas en cuanto a la duración y a la vía de administración del antibiótico, aunque al tratarse de una bursa profunda, y con independencia del grado de repercusión sistémica, creemos necesaria una administración parenteral durante al menos 7-10 días en el caso de confirmarse el origen bacteriano. La duración posterior variará en función del grado de repercusión clínica, de la comorbilidad y del grado de inmunidad del paciente, así como de la evolución clínica y analítica. Una vez documentado que los cultivos se han negativizado, se considera que 5-7 días más de antibioterapia son suficientes. En los casos refractarios se recomienda realizar una bursectomía, un raspado o una escisión radical en caso necesario.
Si el origen es tuberculoso, el tratamiento es más controvertido. Mientras algunos autores abogan por un tratamiento exclusivamente conservador, otros postulan la necesidad de cirugía agresiva y extensa a todo paciente con trocanteritis tuberculosa con el fin de eliminar el tejido necrótico existente7,20,31. Para evitar la diseminación quirúrgica se suele emplazar la cirugía un mes después de haber empezado el tratamiento antituberculoso31.
El cumplimiento del tratamiento con tuberculostáticos implica mantener una buena adherencia al mismo durante un mínimo de 6-9 meses21,23. Precisa un seguimiento estrecho, sobre todo en VIH, en los que a menudo se da un aumento de efectos secundarios, principalmente toxicidad hepática debida a la combinación de antirretrovirales y tuberculostáticos.
CONCLUSIONES
Las bursitis trocantérea de origen infeccioso constituyen una entidad poco frecuente que, no obstante, conviene tener presente en el diagnóstico diferencial del dolor lateral de la cadera, especialmente en ancianos y pacientes inmunodeprimidos. Asimismo, es necesario mantener un alto grado de sospecha en pacientes que siguen cualquier tratamiento inmunosupresor o con fármacos anti-TNF-α. El germen más frecuentemente encontrado en la literatura es M. tuberculosis. Dentro del registro español BIOBADASER, la incidencia de bursitis trocantéreas de origen infeccioso ha sido, sin embargo, excepcional hasta la actualidad. Finalmente, cabe mencionar que las técnicas de imagen son esenciales para establecer un diagnóstico precoz e iniciar un tratamiento adecuado.
AGRADECIMIENTOS
Damos sinceramente las gracias a la Dra L. Carmona Ortells por la actualización de BIOBADASER facilitada, y a la Dra I. Ros Vilamajó por la iconografía ecográfica proporcionada.