NEUROPHYSIOLOGY OF PARASOMNIAS
Teresa Paiva
Lab. EEG/Sono, HSM FML/IMM Lisboa. Portugal.
The recent classification of Sleep disorders introduced some important differences in the Parasomnias Chapter (ICSD-2).
They are divided in:
A. Disorders of Arousal
A1. Confusional Arousals
A2. Sleepwalking
A3. Sleep Terrors
B. Parasomnias associated with REM Sleep
B1. REM Sleep Behavior Disorder
B2. Recurrent isolated Sleep paralysis
B3. Nightmare Disorder
C. Other Parasomnias
C1. Sleep Related Dissociative Disorders
C2. Sleep Enuresis
C3. Sleep Related Groaning
C4. Exploding Head Syndrome
C5. Sleep Related Hallucinations
C6. Sleep Related Eating Disorder
C7. Parasomnia unspecified
C8. Parasomnia due to Drug or Substance
C9. Parasomnia due to Medical Condition
Most of the patients complaining of parasomnias do not look for medical care, since many have unfrequent episodes, which do not produce much harm to the patient or others, or are socially accepted as "normal" or "funny" events.
Therefore neurophysiological studies are performed unfrequently; however a brief summary of the available data is provided next.
A. DISORDERS OF AROUSAL
They share in common the fact that they arise from NREM sleep, mostly stage 3 or 4 NREM.
Therefore they occur in the first third of the night, there is poor memory for the episode, and they have associated arousal and autonomic manifestations.
Arousal parasomnias recordings should be made using full polysomnography with frontal, temporal, central and occipital derivations.
Non EEG channels should also be used, since it is important to exclude other sleep abnormalities.
Somnambulism has been described is association with upper airway resistance syndrome, and OSAS, Periodic Limb Movements (PLMS) and other sleep disorders may show the same association.
Behavior should be monitored by video or by a technician.
The differential diagnosis with epileptic seizures may be required in a set of circumstances, namely: The episodes occur in different timings along the night, there is no familiar history and the onset age is not typical of a arousal Parasomnia; the behavior is stereotyped across events, afterwards there are headaches and total loss of memory for the episode.
Neurophysiological data:
A.1. Confusional arousals
In the PSG there are, during the episode brief episodes of delta, stage 1, repeated micro sleeps or a diffuse non reactive alpha.
Furthermore the PSG may document multiple arousals from slow wave sleep.
A.2. Sleepwalking
Typically the event occurs in slow wave sleep, rarely from 2 NREM.
In the EEG there is, prior to the event, a delta wave buildup. Post arousal EEG is stage 2 sleep several post arousal patterns have been described heart rate acceleration, increased muscle tone and muscle twitching occur abruptly with the arousal.
EEG spectral analysis showed abnormalities in the first NREM cycle, but the macrostructure of sleep is relatively normal.
However the CAP rate in NREM is also increased.
A.3. Sleep Terrors
The PSG documents the arousal from NREM sleep and the autonomic activation.
B. PARASOMNIAS ASSOCIATED WITH REM SLEEP
These parasomnias occur in the 2nd half of the night, there is memory for the event and it emerges in the context of a dream.
Full video polysomnography is also required:
B.1. REM Sleep Behavior Disorder
It is characterized by an abnormal behavior emerging from REM sleep; Therefore it occurs in a oneiric context and there is potential injury to the patient or others.
In the PSG there is:
a) Elevated EMG tone, submental or in the limb electrodes.
b) Documentation of an abnormal behavior episode in REM sleep.
c) Absence of epileptiform activity.
d) 75% of the patients have PLMS.
e) There is an increased delta power in REM sleep.
B.2. Recurrent isolated sleep paralysis
During the episodes there are two possibilities: an alpha intrusion in REM or a persistent atonia in wakefulness.
B.3. Nightmare Disorder
The PSG data are scarce, but there are descriptions of sudden awakening from REM sleep with tachycardia and tachypnea.
The return to sleep, after the nightmare, is delayed.
C. OTHER PARASOMNIAS
C.1. Dissociative Disorders
The episodes emerge from sustained awakening.
C.2. Sleep Enuresis
The episodes can occur in all sleep stages, in nocturnal wakefulness and associated with transient arousals.
The PSG is indicated to exclude other disorders (OSAS, Epilepsy, etc.).
C.3. Sleep related groaning
There is a respiratory dysrhythmia in inter groaning intervals.
The respiratory sounds start 2 to 6 hours after sleep onset and last 2 to 49 seconds; they occur during expiration.
C.4. Exploding head syndrome
They are an hypnagogic phenomena. Events emerge from early drowsiness with a prominent alpha activity with mixed theta activity.
C.5. Sleep Related Hallucinations
They arise from sleep onset REM episodes, but there are reports that they may emerge from 2 NREM.
C.6. Sleep Related Eating Disorder
Most cases show multiple confusional arousals from slow wave sleep. There is a dissociation between the EEG and the level of consciousness.
OSAS and PLMS are often associated with this entity.
C.7. Others
Many medications and substances may induce parasomnias or trigger pre existing ones. Namely: Some antidepressives, selegiline or anticholinergic treatments, cocaine, amphetamine, alcohol, etc.
The symptomatic RBD is associated with many neurological disorders (Parkinson, Alzheimer, etc).
Complex hallucinations can occur in neurological disorders (Parkinson, Narcolepsy, Lewis bodies dementia, Charles Bonnet, etc).
Dissociated REM Sleep Wakefulness state is a main feature of agrypnia excitata.
BIBLIOGRAPHY
1.American Academy of Sleep Medicine - The International Classification of Sleep Disorders, 2005 2nd edition.
2.Remulla A., Guilleminault C. Arousals Parasomnias in Clinical Neurophysiology of Sleep Disorders, ed C. Guilleminault, Elsevier 2005.
3.Mahowald MW., Schenck C., REM Sleep Behavior Disorders in Clinical Neurophysiology of Sleep Disorders, ed C. Guilleminault, Elsevier 2005.
DIAGNOSIS AND IMAGES IN PARASOMNIAS
Luigi Ferini-Strambi
Sleep Disorders Center. Università Vita-Salute San Raffaele. Milano. Italy.
Parasomnias are all characterised as undesirable physical or behavioural phenomena occurring during the sleep period. Evaluation begins with a careful clinical interview with the sleeper and a family member to elucidate the frequency, duration, description and timing after sleep onset of these behavioural events1 Video-polysomnography is useful in characterizing unusual behavior and movements and in determining the sleep stages from which the events emerge.
Disorders of arousal are the most common type of parasomnia and cover a spectrum from calm sleepwalking to emotionally agitated or complex behaviours, such as dressing or driving, for which the patient usually has no memory upon awaking. The motor episodes represent a partial, as opposed to a full, awakening from deep non-REM sleep, typically occurring within the first 60 to 90 minutes after sleep onset. In general, disorders of arousal are quite common in preschool-aged children, decreasing in frequency with age, though some continue on into or actually first emerge in adulthood: they occur in 4% of adults2 and up to 17% of young children3. Onset may coincide with emotionally stressful life events or, for a child, a significant developmental milestone, such as toilet training or starting a new school year.
There appears to be a familial predisposition to disorders of arousal1 though precise inheritance patterns have yet to be identified. On the contrary, an autosomal dominant pattern have been identified for a large part of subjects with Nocturnal Frontal Lobe Epilepsy (NFLE) that should be considered in the differential diagnosis. NFLE is a distinct form of clear-cut attacks originating from epileptic foci located in the frontal lobe (in particular in mesial and orbital cortex) and emerging almost exclusively from sleep4-7. Seizures are characterized by a wide spectrum of clinical features: assumption of postures, rhythmic and repetitive movements of arms and legs, rapid uncoordinated movements, with dystonic or dyskinetic components, complex motor activities (deambulation, wandering, pelvic thrusting), sudden elevation of the trunk and head associated with expression of fear and vocalization. Some authors8 emphasized the usefulness of a clinical distinction of motor manifestations of NFLE into three subgroups: a) paroxysmal arousals: brief (< 20 s) episodes characterized by sudden eye opening, head raising or sitting up in bed, often with a frightened expression and sometimes vocalization; b) nocturnal paroxysmal dystonia: episodes of intermediate duration (20 s-2 min) characterized by wide, often ballistic movements, dystonic posturing or choreoathetoid movements of head, trunk and limbs and vocalization; c) episodic nocturnal wandering: episodes of longest duration (1-3 min) with stereotyped, paroxysmal ambulation, accompanied by screaming and bizarre, dystonic movements. All three types of seizures frequently occur in the same patients.
Concerning the clinical profile of NFLE, several papers6-10 showed that up to 40% of patients with NFLE had at least one first degree relative with a probable primary parasomnia (sleep-talking; sleep-walking; sleep terrors; primary enuresis; bruxism). About 20% of patients had a family history of epilepsy; five to 10% had NFLE, with an autosomal dominant trasmission. The age at seizures onset ranged from 1 to 65 years, but usually the mean age is between 8 and 14 years. If the age at the onset of the arousal disorders is similar (mainly < 10 years), NFLE may be clinically differentiate since paroxysmal nocturnal motor attacks are characterized by abrupt onset, stereotipy, high frequency (3-10 episodes in the same night) and persistence into adulthood. In any case, a full video-polysomnographic study is mandatory for the diagnosis.
Among the parasomnias associated with REM sleep, a prominent form is the REM Sleep Behaviour Disorder (RBD). RBD should be considered if there is a history of dream recall and dream-enacting behaviour. In RBD, the REM-related paralysis is partially or fully absent, thus allowing the acting out of dream content, which can potentially result in injury to the patient or others11.
This disorder, in its chronic form, appears to be most common in middle-aged and older men12. RBD has been associated with a broad variety of neurodegenerative disorders, especially alpha-sinucleopathies, in > 50% of cases. In our sample of RBD patients, there was no difference in the video-PSG pattern between symptomatic and idiopathic forms, except for PLM index (significantly higher in the secondary cases).
BIBLIOGRAFÍA
1.Wills L, Garcia J. Parasomnias: epidemiology and management. CNS Drugs. 2002;16:803-10.
2.Ohayon M, Guilleminault C, Priest R. Night terrors, sleepwalking, and confusional arousals in the general population: their frequency and relationship to other sleep and mental disorders. J Clin Psychiatry. 1999;60:268-76.
3.Mahowald M, Schenck C. Medical-legal aspects of sleep medicine. Neurol Clin. 1999;17:215-34.
4.Godbout R, Montplaisir J, Rouleau I. Hypnogenic paroxysmal dystonia: epilepsy or sleep disorder? A case report. Clin EEG. 1985;16:136-42.
5.Malow BA, Warma NK. Seizures and arousals from sleep: which came first? Sleep. 1985;18:783-6.
6.Scheffer E, Bhatia K, Lopes-Cendes F, Fish DR, Marsden CD et al. Autosomal dominant frontal lobe epilepsy misdiagnosed as sleep disorder. Lancet. 1994;343:515-7.
7.Hirsch E, Sellal F, Maton B, Rumbach L, Marescaux C. Nocturnal paroxysmal dystonia: a clinical form of focal epilepsy. Neurophysiol Clin. 1994;24:207-17.
8.Provini F, Plazzi G, Tinuper, Lugaresi E, Montagna P. Nocturnal frontal lobe epilepsy. A clinical and polygraphic overview of 100 consecutive cases. Brain. 1999;122:1017-31.
9.Oldani A, Zucconi M, Asselta R, Bonati MT, Dal Pra L, Malcovati M, Tenchini M, Smirne S and Ferini-Strambi L. Autosomal dominant nocturnal frontal lobe epilepsy. A video-polysomnographic and genetic approach of 40 patients and delineation of the epileptic syndrome. Brain. 1998;121:205-23.
10.Zucconi M and Ferini-Strambi L. NREM parasomnias: arousal disorders and differentiation from nocturnal frontal lobe epilepsy. Clin Neurophysiol. 2000;Suppl 2:129-35.
11.Schenck CH, Mahowald MW. REM sleep behavior disorder: clinical, developmental, and neuroscience perspective 16 years after its formal identification in SLEEP. Sleep 2002;25:120-38.
12.Fantini ML, Ferini-Strambi L, Montplaisir J. Idiopathic RBD: toward a better nosologic definition. Neurology. 2005;64:780-6.
DIAGNOSTICO Y TRATAMIENTO
Eduard Estivill
Clínica del Sueño "Estivill". USP Institut Universitari Dexeus, Barcelona. Unidad del Sueño, Hospital General de Catalunya.
CONCEPTOS
Las parasomnias son trastornos episódicos que suceden exclusiva o preferentemente durante el sueño, que se caracterizan por diversos fenómenos vegetativos y motores y se asocian a diferentes grados de alertamiento1. Las parasomnias perturban el sueño nocturno sin que sus mecanismos de control, ni los de la vigilia, estén directamente implicados.
Hasta hace poco había la creencia que eran, en su mayoría benignas, aunque últimamente, algunos estudios sugieren que pueden reflejar cierta vulnerabilidad frente a futuras psicopatologías y se ha encontrado una relación positiva entre historia de pesadillas y desordenes psiquiátricos posteriores. Por otro lado, la comorbilidad en los niños con parasomnias es importante: En un estudio de 84 niños con parasomnias crónicas, 51 (61%) tenían otro problema de sueño, 49 problemas respiratorios durante el sueño, y 2 un síndrome de piernas inquietas. Al mejorar o solucionar los problemas respiratorios o de piernas inquietas mejoraron las parasomnias2. Un elevado número de niños con parasomnias tienen historia familiar de problemas con el sueño de manera que la influencia genética en algunas parasomnias es importante.
La influencia de la higiene de sueño en la evolución de las parasomnias también es importante: Un desorden del despertar se instala tras sólo dos noches de cinco horas de sueño, mientras que las tareas físicas pueden no verse afectadas tras nueve noches de tres horas de sueño. El comportamiento violento relacionado con el sueño suele ocurrir en personas con déficit de sueño de manera que su sueño profundo es más prolongado de lo habitual pues ante el déficit de sueño se produce un aumento del sueño más profundo3.
Las parasomnias son un motivo de consulta muy frecuente en edad pediátrica; su diagnóstico clínico debe ser minucioso con el apoyo, en algunas ocasiones, del laboratorio del sueño y la filmación en vídeo. Esto último permitirá efectuar un buen diagnóstico diferencial cuando existen dudas con otras patologías, especialmente con la epilepsia.
CLASIFICACION INTERNACIONAL DE LAS PARASOMNIAS (tabla 1)
Principales parasomnias
a) Trastornos del despertar
El espectro de estos trastornos es con mucho el más frecuente de las parasomnias, están presentes en el 4% de los adultos y en el 17% de los niños.
Sonambulismo
Prevalencia del 15% en edades comprendidas entre los 3 y los 15 años. Se trata de un trastorno familiar que presenta una concordancia del 40% en gemelos monocigóticos. El 60% de los niños sonámbulos presentan antecedentes familiares de sonambulismo.
Dentro del sistema HLA-DBQ, el DQB1 y/o ser74 parecen estar implicados en las alteraciones motoras durante el sueño como el sonambulismo y trastorno del comportamiento REM, lo que explicaría al menos en parte la coexistencia de ambos trastornos en algunos pacientes.
El episodio suele acontecer en la primera parte de la noche y tiene una duración variable. El comportamiento puede variar desde algunos automatismos simples, perseverantes, hasta comportamientos complejos como deambular por la habitación, caminando con los ojos abiertos, la mirada fija, las pupilas dilatadas, evitando o no los objetos que encuentra en su camino, tropezando. Otras veces finaliza la acción emprendida (aseo personal, vestirse e incluso salir de casa) adecuadamente. Por lo general el sonámbulo no reacciona a las intervenciones de los observadores, aunque a veces éstas pueden provocarle una reacción de auto o hetero agresividad. Si se logra despertarle, muestra una marcada desorientación temporoespacial; si por el contrario vuelve a dormirse, el episodio concluye con un sueño tranquilo. A la mañana siguiente no tiene ningún recuerdo de lo acontecido durante el sueño. La polisomnografía, unida al registro en vídeo, demuestra que el episodio de sonambulismo se da durante las fases 3 y 4 del sueño No REM. En el registro EEG se observan ondas lentas de gran amplitud sin anomalías de tipo epiléptico.
En las adolescentes se ha descrito una parasomnia relacionada con el periodo menstrual: la presencia de terrores nocturnos y sonambulismo agitado las 4 noches que preceden a la menstruación.
Se ha observado un incremento de la prevalencia del sonambulismo en niños y adolescentes con migrañas (especialmente en la migraña con áurea).
El sonambulismo puede ser extinguido en el 80% de los casos mediante despertares programados4. Esta técnica consiste básicamente en producir un microdespertar (despertador, padres...) del sueño profundo minutos antes (entre 10 y 30 minutos) de la hora habitual del episodio pues es interesante conocer que esta parasomnia suele producirse siempre a la misma hora en relación con el momento del inicio del sueño. El tratamiento farmacológico es aconsejable en los casos intensos, agresivos y en aquellos que tienen consecuencias sobre la vigilia. La familia del sonámbulo debe prevenir posibles accidentes evitando que durante la noche tenga acceso a ventanas, escaleras, objetos punzantes, etc.
Una variante el sonambulismo es los episodios de ingesta de alimentos durante el sueño. Los pacientes presentan signos evidentes de haber comido durante la noche, (sin conciencia de haberlo hecho). Se produce una ganancia de peso constatable. Puede ir asociado a otros trastornos primarios como movimiento periodico de las piernas o apnea del sueño.
Actitud recomendable de los padres:
Extreme las medidas de seguridad. El sonámbulo es capaz de realizar automatismos aprendidos durante la vigilia (abrir puertas, ventanas, cortar...): utilice sistemas de cierre diferentes por el día por la noche (un simple pestillo que se cierre de manera diferente es suficiente).
Procure no despertarlo.
En caso de autoagresividad intensa sujételo impidiendo que se lesione pero no intente hablarle ni despertarle. Cualquier intento de despertarlo aumentará su agresividad.
A la mañana siguiente no comente el episodio. El/ella no lo recuerdan y la preocupación por su conducta puede incrementar el número de episodios.
Si observa cansancio, somnolencia diurna, irritabilidad, cambio de carácter o los episodios son extremadamente agresivos o frecuentes (semanales): debe consultar con un especialista del sueño.
Si en la familia no existen antecedentes: consulte con el experto.
Si su hijo no ha tenido nunca episodios de sonambulismo y éstos aparecen al llegar a la adolescencia: consulte con un experto.
Terrores nocturnos o "pavor nocturnos"
Prevalencia estimada de 1 a 5% en niños en edad escolar. Quizás se trata del trastorno más dramático del despertar. Típico a los 3-4 años aunque a veces se reproducen a los 5-6 años.
Los episodios nocturnos suelen ser estereotipados y se manifiestan en el primer ciclo de sueño. El niño, que duerme apaciblemente, se agita bruscamente, se sienta en la cama, grita, parece aterrorizado, desorientado, y no reconoce a las personas que le rodean. Si se despierta, no puede decir lo que le pasa debido a su confusión.
Estos episodios se acompañan de una importante descarga vegetativa: rubor facial, taquicardia, taquipnea, sudoración profusa y midriasis. Una vez pasada la crisis, el niño se duerme tranquilamente y a la mañana siguiente guarda amnesia total del episodio. El sueño nocturno aparece perturbado en calidad y cantidad, lo que tiene trascendencia clínica si los terrores se repiten con cierta frecuencia. Los terrores nocturnos en el niño pueden aparecer de forma espontánea o ser provocados por diversos estímulos: ruidos, cambio forzado de postura en la cama, etc.
Esta descarga vegetativa está relacionada con una disfunción en la transición y despertares parciales desde los estadios 3-4. Los despertares parciales ocurren más a menudo en la transición del NREM al siguiente ciclo. La polisomnografía y el registro en vídeo demuestran que los terrores nocturnos acontecen durante las fases 3 y 4 del primer ciclo de sueño. En el EEG se aprecia una actividad delta (ondas lentas de gran amplitud y baja frecuencia) junto con theta que da paso a una actividad alfa, lo que indica una reacción de despertar.
En algunos casos resulta necesario establecer un diagnóstico diferencial con crisis epilépticas del lóbulo temporal debido a que la semiología clínica, e incluso poligráfica, es semejante.
En un 61% de los casos de terrores nocturnos crónicos hay una asociación entre ellos y problemas respiratorios durante el sueño5. De la misma manera los terrores nocturnos ocurren más frecuentemente en niños con cefaleas.
El tratamiento debe reservarse a los casos excesivamente frecuentes, intensos o que ocasionan sintomatología diurna (somnolencia, irritabilidad, alteraciones escolares...) y la actitud de los padres debe ser la misma que frente al sonambulismo.
b) Trastornos del la transición vigilia-sueño
Se ponen de manifiesto durante el adormecimiento y/o el despertar. Se trata de fenómenos fisiológicos, que se consideran patológicos cuando son frecuentes o de cierta intensidad. En los desórdenes del arousal (*) el registro EEG durante el desorden puede ser indistinguible de un patrón EEG típico de la vigilia.
Movimientos rítmicos durante el sueño
Algunos niños efectúan MOVIMIENTOS AUTOMÁTICOS DE MECIMIENTO para conciliar el sueño o durante el mismo. Suelen iniciarse hacia los 9 meses y raramente persisten más allá de los dos años. El 66% de los niños exhiben algún tipo de movimiento rítmico a los 9 meses. La situación rara vez se desarrolla a partir de los 18 meses.
Consisten en movimientos estereotipados, rítmicos que realizan con la cabeza o con todo el cuerpo hasta que consiguen dormirse y que pueden acompañarse con sonidos guturales, típicamente su frecuencia es de 0,5-2 Hz. Tienen un ritmo regular de alrededor de un golpe por segundo y pueden observarse durante los alertamientos de cualquier fase del sueño y también en las transiciones del sueño a la vigilia y viceversa.
Clínicamente son movimientos estereotipados: bead-banging (movimientos anteroposteriores de la cabeza), head-rolling (movimientos circulares de la cabeza) y body-rocking (movimiento de balanceo de todo el cuerpo). Los primeros son, con mucho, los más frecuentes.
Se observa un predominio en el sexo masculino respecto al sexo femenino (de tres a uno) y su etiología es desconocida aunque las dos hipótesis mas aceptadas son:
Una forma de autoestimulación vestibular.
Parte de una conducta aprendida, en la que el niño reproduciría los movimientos de mecimiento que realizan los padres al acunarlo.
Está poco estudiada su relación con alteraciones de la conducta, pero se han identificado altas puntuaciones de ansiedad en niños con bodyrocking comparados con niños sin historia de parasomnias.
El diagnostico se realiza mediante la clínica y cintas de vídeo recogidas por la familia y raramente utilizaremos la polisomnografía (ésta se usará si la clínica no permite un diagnóstico de certeza). En la polisomnografía los episodios se caracterizan por ondas de gran amplitud lo cual representa un artefacto asociado al movimiento más que una alteración subyacente de la actividad cerebral. La forma de las ondas es sincrónica con el movimiento repetitivo visto en el video y típicamente ocurren a una velocidad de 0,5-2 ciclos/segundo. También se observa un incremento del tono muscular. Generalmente arrancan del sueño NREM y muy raramente del REM.
Generalmente afecta a niños por otra parte sanos pero debe hacerse el diagnostico diferencial con:
El autismo.
La hipsarrítmia. A pesar de que las epilepsias nocturnas incluyan movimientos rítmicos de las extremidades, la semiología de estos movimientos es muy distinta: la asociación de un carácter tónico/clónico, asociado a desviación de la mirada, incontinencia o laceraciones de la lengua son muy sospechosas de epilepsia.
Espasmo mutans.
El síndrome de la muñeca oscilante. Situación en la que se producen movimientos rítmicos también en vigilia.
Síndrome de movimiento periódico de las piernas. Recordemos que el Movimiento periódico de las piernas se produce DURANTE EL SUEÑO y que el Síndrome de piernas inquietas se refiere a una sensación de malestar o dolor en las piernas PREVIA al sueño y que dificulta el inicio del sueño. Es muy importante distinguir entre estas dos situaciones y los llamados dolores de crecimiento.
Tics.
Autoagresión.
Normalmente desaparecen espontáneamente antes de la adolescencia. Los que persisten más allá de los 6 años deberían ser estudiados; hasta esa edad, generalmente no se precisa tratamiento específico. Informar y calmar a los padres en primordial. Se pueden tomar medidas de precaución para disminuir el ruido y evitar que el niño se dañe físicamente. Instaurar unos buenos hábitos de sueño puede ayudar. En algunas ocasiones debido a su frecuencia, intensi-dad y consecuencias diurnas es necesario iniciar un tratamiento. No obstante es quizás la parasomnia mas difícil de erradicar y excepcionalmente puede persistir hasta la edad adulta.
Nuestra experiencia personal con la aplicación de una conducta aversiva en el momento del inicio del movimiento rítmico es positiva observándose una disminución gradual en 4 a 6 semanas. Está técnica, basada en las técnicas de terapia de modificación de conducta, consiste básicamente en introducir un refuerzo negativo que impida el sueño cada vez que el niño inicia la ritmia. El refuerzo negativo en nuestra serie de niños tratados (edades comprendidas entre 6 y 15 años) consistía en que a la aparición de la ritmia el niño es despertado y obligado a un corto recorrido por el hogar.
Somniloquia
La somniloquia, o el hablar durante el sueño, se considera un fenómeno normal que puede darse en la población general a cualquier edad de la vida. Afecta al 15% de los niños.
Como la mayor parte de las parasomnias puede tener un origen genético. Pueden llegar a ser intensos con gritos, llanto, risa o comentarios sin importancia. Suelen ser palabras aisladas o frases muy cortas, que el niño no recuerda al día siguiente. En adolescentes jóvenes pueden llegar a ser verdaderos discursos en cualquier momento de la noche y no entrañan ninguna patología específica. Suelen despertar a los hermanos que duermen con ellos aunque raramente se despiertan a si mismos. No existe un tratamiento específico que haga desaparecer al fenómeno. En estados febriles pueden ser más evidentes. Son muy típicos cuando el niño inicia la guardería o la escuela.
La somniloquia se observa tanto en sueño REM como en sueño No REM y no afecta a la estructura del sueño salvo un breve despertar. Puede asociarse con otras parasomnias y no requiere ni investigación clínica ni tratamiento especí-fico.
c) Parasomnias asociadas al sueño REM
En la fase de sueño REM o sueño paradójico se produce la actividad onírica clásica ("ensoñaciones"). Por consiguiente, predominan en la última parte de la noche cuando este tipo de sueño es más abundante.
Pesadillas
Suelen confundirse con los terrores nocturnos. La diferencia estriba en que las pesadillas se manifiestan en fase de sueño REM y en que en ellas el niño normalmente se despierta, relatando con detalle y de forma estructurado el contenido de sus sueños angustiosos. Por otra parte, durante la pesadilla no se observan reacciones vegetativas intensas salvo un aumento de la frecuencia cardiaca. La reacción es más emocional que vegetativa.
Entre el 10 y el 50% de los niños de tres a cinco años tienen pesadillas diagnosticadas según los criterios del DSM-IV. Las pesadillas son especialmente prevalentes entre el sexo femenino (a menudo las presentan un 20,0% de los varones frente a un 35,2% de las hembras a la edad de 16 años aunque su mayor incidencia es en la "edad de los miedos" comprendida entre los 4 y 8 años de edad. Cuando son frecuentes en niños mayores se asocia con cuadros de ansiedad.
Generalmente no precisan tratamiento, sin embargo en pacientes algo mayores con pesadillas recurrentes muy intensas la combinación de terapia conductual y medicación supresora del REM puede ser de utilidad.
Trastornos del comportamiento del REM durante el sueño
En niños
Cada vez se diagnostica más frecuentemente en niños de manera que se cuestiona si su frecuencia es escasa o si su diagnóstico es infrecuente por desconocimiento. El episodio usualmente ocurre en el primer episodio REM de la noche hacia los 90 minutos de iniciado el sueño. En algunos casos es preciso hacer un diagnóstico diferencial con crisis epilépticas psicomotoras (que afectan al lóbulo temporal) o con trastornos psiquiátricos.
Como tratamiento farmacológico se utiliza el clonazepam en una sola dosis nocturna.
En adulto
El Trastorno del Comportamiento durante la fase REM, habitualmente descrito en ancianos de sexo masculino, se caracteriza por conductas agresivas y violentas, preferentemente durante la segunda mitad de la noche, en medio de una fase REM. Normalmente reproducen situaciones que viven durante sus ensueños, sobretodo, cuando conllevan un importante componente ansioso que hace que los episodios sean aparatosos. Pueden ser realizados contra ellos mismos con autolesiones o bien contra los que tienen a su alrededor.
Se sabe que en estos pacientes, en vez de existir una pérdida de tono durante la fase REM como seria lo normal, existe una fuerza conservada en los distintos músculos del cuerpo, por lo que pueden representar el contenido de sus ensoñaciones. Esta situación se comprueba cuando realizamos un estudio de sueño (polisomnografía) ya que se demuestra esta perdida de tono muscular durante la fase REM. La ejecución por parte del paciente de sus sueños entraña un claro peligro ya que los pacientes que sufren este trastorno son personas mayores con evidentes riesgos de sufrir accidentes o infringirlos a los que están a su alrededor.
Son frecuentes en personas ingresadas en centros geriátricos y en el 60% de los casos no se encuentra una causa concreta. En el restante 40%, se observan en pacientes con problemas neurológicos, especialmente demencias, alteraciones vasculares cerebrales, hemorragias subaracnoidéas, esclerosis múltiple o tumores del tronco cerebral. Pueden darse de forma puntual y esporádica o varias veces durante la misma noche.
El estudio de sueño nocturno (polisomnografía) es imprescindible para confirmar el diagnóstico y para realizar el diagnostico diferencial con las crisis epilépticas nocturnas de tipo psicomotor. Desde el punto de vista clínico, estos pacientes también deben diferenciarse de las personas con problemas psiquiátricos que puedan realizar conductas extrañas durante la noche.
Puede intentarse un tratamiento con benzodiacepinas en una sola dosis nocturna con resultado aceptable, aunque, hay que tener en cuenta que estos medicamentos en las personas mayores pueden tener más efectos secundarios, como sedación, que beneficiosos.
d) Otras parasomnias
Este apartado, según la clasificación de la ASDA de 1990, es muy amplio. Incluye aquellas parasomnias que pueden producirse indistintamente en cualquier fase del sueño. Son alteraciones dependientes de otros sistemas orgánicos, y aparecen durante el estado de somnolencia.
El bruxismo, que consiste en un aumento de la fuerza muscular de las mandíbulas acompañado de rechinar de dientes sonoro. Muy frecuente en personas con síndrome de Down y en muchos niños y adultos. Puede estar relacionado con la apnea del sueño y presenta una incidencia de un 10-15% en adultos. Su etiología puede ser mecánica, psicológica, o sistémica. Produce consecuencias de desgaste en el esmalte y patología dental. El tratamiento indicado son las protesis bucales, controladas por el ortodoncista.
Un caso particular son los movimientos de piernas periódicos (sacudidas hipnagógicas) al incio del sueño, que se presentan como dorsiflexiones de los pies cada 20-40 segundos. Los brazos pueden estar también afectados. Se asocian normalmente con arousals. Son comunes entre la población y se incrementan con la edad. Son concurrentes con otros desordenes como la apnea del sueño y la narcolepsia.
Los fenómenos neurológicos
Se clasifican en cefaleas y ataques epileptoides.
Algunas cefaleas tinenen tendencia a ocurrir durante el sueño. Hasta hoy, la etiología de muchas de ellas, se consideraba de tipo vascular, pero parece ser que en algunos casos existen relaciones con la presentación de la cefalea en la fase REM (en particular las cefaleas locales y las cefaleas crónicas paroxísticas hemicraneales). Las cefaleas hípnicas se presentan en individuos de edad avanzada y aparecen como despertares súbitos con dolor de cabeza. Por último exite otro tipo de cefaleas consideradas de tipo secundario: las cefaleas por desordenes respiratorios durante el sueño, siendo más comun que se produzca como consecuencia de patologias asociadas con alteraciones musculares, que con apnea obstuctiva del sueño. El monóxido de carbono se debe tener en cuenta como causante de las cefaleas nocturnas.
Los ataques epileptoides durante el sueño, se clasifican en convencionales y no convencionales. Los convencionales ocurren exclusivamente durante el sueño. No existen manifestaciones de EEG aún en deprivación de sueño, durante la vigilia. Solo se puede diagnosticar con PSG.
Los no convencionales toman formas extrañas y pueden ser consideradas causa de conductas inapropiadas, estereotipadas y recurrentes (siendo indiferente la naturaleza de estas conductas). Estos ataques no convencionales, pueden ser:
Episodios de paseos nocturnos, los cuales no son diferenciables del sonambulismo y de los terrores nocturnos. Además se detectan anormalidades en EEG en la mayotia de los casos. El tratamiento efectivo con anticonvulsionantes, sugiere una etiología epileptica.
Distonía paroxística nocturna, la cual se presenta como episodios de distonía muscular postural, a veces con vocalización del suceso. El EEG es normal entre episodios. Se conserva algun grado de conciencia durante los episodios. Al parecer la génesis de lso ataques, se situa en el lobulo frontal, en su zona medial u orbital. Hay respuesta a la carbamazepina.
Tonicidad con arousals, se presenta clínicamente en muchos casos con antecedentes de insomnio sostenido (sin razon aparente). Esta falta de sueño se acompaña por breves arousals. Pueden sucederse cientos de arousals, dando como resultado una fragmentación del sueño, similar a la observada en el sindrome de la apnea del sueño. El tratamiento de estos ataques incluye, anticonvulsionantes, sedantes e hipnóticos.
Fenómenos cardiopulmonares
La relación existente entre el sueño y la aparición de asma, angina y arritmias esta demostrada en numerosísimos estudios.
Arritmias, que han sido descritas como asistólias de 5 a 9 segundos de duración durante la fase REM. El tratamiento con marcapasos de estas arritmias resulta efectivo.
Patología cardiopulmonar y asma, cuya presentación durante el sueño, es sabida, aunque el funcionamiento del trastorno no es bien comprendido. La PSG, es muy importante para la monitorización de las variables neurofisiológicas durante la presentación de los episodios. Algunos de los síntomas cardiopulmonares se presentan con abundancia en fase REM. Estas patologías incapacitan al individuo para llevar una vida normal.
Fenómenos gastrointestinales
Dentro de este apartado encontramos el reflujo gastroesofágico. Origina molestias dolorosas en los pacientes, que localizan el dolor en la zona central del pecho, describiéndolo como punzadas agudas, acompañadas de espasmos. Esta sintomatología puede, en ocasiones, ser confundida por el paciente con una angina de pecho, además suele ir acompañada de gran ansiedad. El tratamiento consiste en la administración de antiácidos, además de una postura ligeramente incorporada en la cama ayudándose de almohadas, por ejemplo, ya que dormir en decúbito supino, facilita el reflujo.
EVALUACION CLINICA Y DE LABORATORIO DE LAS PARASOMNIAS6
Son precisas una historia y exploración clínica completas con especial atención a:
Hora habitual del episodio.
Descripción de la conducta y sintomatología.
Respuesta a las maniobras de los cuidadores.
Si el niño abandona la cama.
La existencia de recuerdo o amnesia posterior del evento.
Presencia o ausencia de síntomas durante el día.
Presencia de movimientos estereotipados o conductas rítmicas durante el evento.
Horarios de sueño y alimentación.
Evolución psicomotora previa y actual: la alteración sugiere causa orgánica.
Presencia de somnolencia diurna.
Presencia de sintomatología respiratoria diurna y/o nocturna.
Descartar efecto secundario de drogas legales e ilegales.
Como pruebas complementarias:
Video recogido por los padres.
Polisomnografía o videopolisomnografía: si es necesario un diagnóstico diferencial.
LINEAS GENERALES DE TRATAMIENTO DE TODAS LAS PARASOMNIAS
Como líneas básicas de tratamiento no farmacológico las más destacadas son:
Evitar la privación de sueño.
Establecer horarios regulares de sueño.
Mejorar la higiene de sueño en general.
Evitar los líquidos a la hora de cenar y acostarse. Vaciar la vejiga antes de dormir.
Instaurar pequeñas siestas diurnas.
Las opciones de tratamiento varían en función de la intensidad del cuadro:
1. Severidad moderada:
Episodios menos de una vez por semana.
No se producen lesiones al niño o a cuidadores.
Conducta y aprovechamiento diurno normal:
Medidas de seguridad y normas generales.
2. Severidad intensa:
Episodios cada noche o varias a la semana.
Varios episodios en una noche.
Ocasiona lesiones o hay alto riesgo de ellas.
Lo anterior más despertar precoz y posible tratamiento farmacológico: dosis bajas nocturna de clonazepam, lorazepam o diazepam nocturnas.
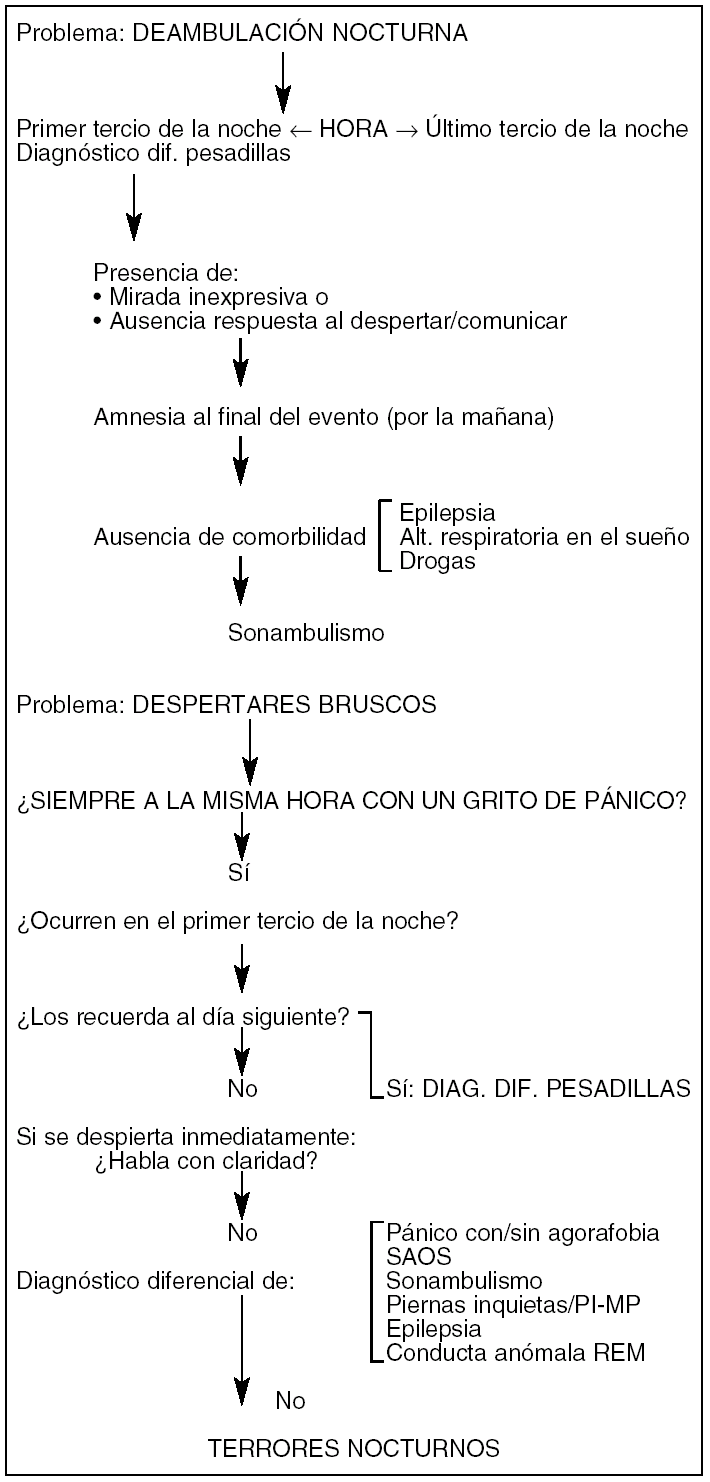
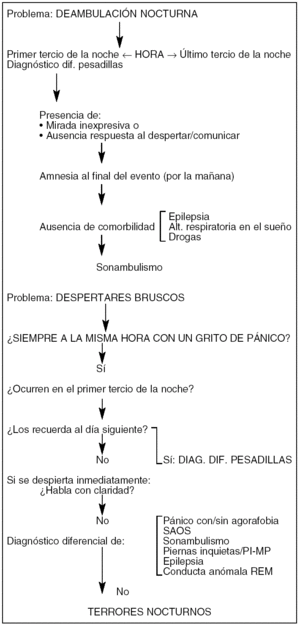
En la figura 1 aparecen los esquemas diagnósticos de la deambulación nocturna y de los despertares bruscos.
Figura 1. Esquemas diagnósticos.
AGRADECIMIENTOS
Agradecemos la amabilidad del Dr. Gonzalo Pin, al dejarnos utilizar los conceptos recogidos en sus trabajos de parasomnias en los niños.
BIBLIOGRAFÍA
1.Ferber R, Kryger M. Principles and Practice of Sleep Medicine in the Child. W.B. Saunders Company 1995).
2.Guilleminault C, Biol D, Palombini L, Pelayo R, Chervin R. Sleepwalking and Sleep Terrors in Prepuberal Children: What Triggers Them?. Pediatrics. Vol 111 (1):e17-e25.
3.Billiard M, Ondzé B. Troubles de l'éveil. Rev Neurol (París). 2001;157:48096.
4.Carolyn Thiedke C. Sleep Disorders and Sleep Problems in Childhood. Am Fam Physician. 2001;63:277-84.
5.Guilleminault C, Palombini L, Pelayo R et al. Sleepwalking and sleep terrors in prepubertal children: what triggers them? Pediatrics. 2003;111:e17-e25.
6.Pin G, Lluch A, Borja F. El Pediatra ante los trastornos del Sueño. An Esp Ped. 1999;50:247-53.
*Arousal: Concepto electroencefalográfico que implica un cambio abrupto en el EEG desde un estadio NREM profundo a un estadio superficial, o desde el REM al la vigilia con posibilidad de un despertar al final del evento.