La infección por SARS-CoV-2 puede favorecer el desarrollo de diversas secuelas respiratorias, sobre todo en los pacientes que han sufrido una neumonía grave por COVID-19. Dado el elevado número de pacientes que sufrieron esta infección en un corto periodo de tiempo, se están llevando a cabo numerosas visitas de control post-COVID-19 sin que se haya establecido un protocolo de seguimiento clínico que aconseje sobre las pruebas complementarias a realizar y la frecuencia de las mismas. Este documento de consenso realizado por profesionales de distintas áreas de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR), pretende ayudar al profesional clínico a la identificación de las posibles complicaciones respiratorias que pueden aparecen durante los meses posteriores al cuadro agudo de la enfermedad y a protocolizar su seguimiento y las pruebas complementarias a realizar. Se sugieren las exploraciones e intervenciones a realizar en diversos momentos de la evolución post-COVID-19, con unos objetivos concretos. Por un lado, garantizar que los pacientes reciban un seguimiento clínico oportuno, con un cronograma preestablecido teniendo en cuenta la gravedad de la enfermedad y la probabilidad de secuelas a largo plazo; por otro lado, evitar sobrecargas del sistema sanitario llevando a cabo exploraciones y/o consultas en muchos casos innecesarias; por último, definir criterios para derivar a aquellos pacientes con determinadas secuelas específicas establecidas (enfermedad pulmonar intersticial, enfermedad vascular pulmonar o bronquiectasias) a las unidades monográficas correspondientes.
SARS-CoV-2 infection can cause a range of respiratory sequelae, especially in patients who have had severe Covid-19 pneumonia. Given the high number of patients who have developed this infection over a short period of time, numerous post-Covid-19 follow-up visits are being carried out, but no clinical follow-up protocol has been established to advise on the complementary tests to be performed and the frequency of these procedures. This consensus document was drawn up by professionals from different areas of the Spanish Society of Pulmonology and Thoracic Surgery (SEPAR) in order to assist the clinician in identifying possible respiratory complications that may occur during the months following the acute disease, and to protocolize their follow-up and additional tests to be performed. It recommends examinations and interventions to be carried out at various stages in the post-Covid-19 period, and details the specific objectives of these procedures. Primarily, we aim to ensure that patients receive timely clinical follow-up, following a pre-established schedule that takes into account the severity of the disease and the likelihood of long-term sequelae. Another objective is to avoid overloading the health system by eschewing examinations and/or consultations that are, in many cases, unnecessary. Finally, we define criteria for referring patients with specific established sequelae (interstitial lung disease, pulmonary vascular disease, bronchiectasis) to the corresponding specialized units.
El pasado día 31 de enero de 2020 se diagnosticó el primer caso en España de infección por el virus SARS-CoV-2 o enfermedad por coronavirus (COVID-19), que se siguió de miles de casos más1. Aproximadamente un 20% ha requerido de ingreso hospitalario, en la mayoría de los casos con un diagnóstico clínico-radiológico de neumonía COVID-19.
Una vez pasada la fase aguda de la actual pandemia, los profesionales de la medicina respiratoria debemos planificar el seguimiento ambulatorio de los pacientes que han sobrevivido a esta infección, ya que el pulmón ha sido el principal órgano afectado. Como ha pasado en epidemias previas causadas por otros coronavirus como el SARS-CoV2 y el MERS-CoV3, es posible que los supervivientes de neumonía por COVID-19 presenten secuelas pulmonares. Por tanto, es probable que un elevado número de pacientes que han sufrido una neumonía por COVID-19 requieran un seguimiento especializado por neumología tras superar la fase aguda.
El presente documento se circunscribe a pacientes con compromiso respiratorio por COVID-19. En él se considerarán tanto aquellos pacientes con confirmación microbiológica de infección por SARS-CoV-2, como aquellos con alta sospecha clínica que, en el contexto epidemiológico actual, no se les haya podido realizar un diagnóstico microbiológico.
Ha sido elaborado mediante un consenso entre miembros de aquellas áreas de SEPAR más directamente relacionadas con las posibles secuelas de la COVID-19: tuberculosis e infecciones respiratorias, enfermedad pulmonar intersticial difusa, circulación pulmonar, trastornos respiratorios del sueño-ventilación mecánica, técnicas y trasplante, enfermería y fisioterapia. Dada la creciente experiencia en el manejo de los pacientes con COVID-19, así como en el conocimiento de sus secuelas (tanto pulmonares como extrapulmonares), se ha seleccionado a autores de diferentes áreas de la medicina respiratoria con la experiencia necesaria para obtener un documento que unifique el seguimiento de estos pacientes a corto y medio plazo.
ObjetivoOfrecer recomendaciones sobre cómo organizar la atención respiratoria especializada a los supervivientes de la COVID-19, con la finalidad de plantear un seguimiento oportuno en función de factores como la gravedad de la enfermedad y la probabilidad de desarrollar secuelas respiratorias a corto, medio y largo plazo.
Clasificación de los cuadros clínicos de la enfermedad por coronavirus 2019Los pacientes que han padecido una infección por el virus SARS-CoV-2 se dividirán en función de la afectación respiratoria en:
- -
Infección de vías respiratorias altas: sin evidencia clínico-radiológica de afectación pulmonar en forma de neumonía, pero que presentan síntomas respiratorios.
- -
Neumonía: todos aquellos casos con evidencia clínico-radiológica de afectación pulmonar en forma de neumonía. Estos casos se dividirán en:
- •
Neumonía leve: pacientes que no han requerido ingreso hospitalario.
- •
Neumonía moderada: pacientes que han requerido ingreso en sala convencional y necesidad de oxigenoterapia con una FiO2 inferior al 40%.
- •
Neumonía grave: pacientes que han requerido ingreso en unidad de cuidados intensivos, unidad de cuidados intermedios y/o necesidad de oxigenoterapia con una FiO2 superior a 40%.
- -
Otras complicaciones pulmonares: habrá que considerar también aquellos pacientes con complicaciones pulmonares durante la infección por SARS-CoV-2, independientemente de la gravedad de la neumonía. Estas incluyen tromboembolismo pulmonar (TEP), infiltrados intersticiales pulmonares (con imágenes de tomografía computarizada de alta resolución [TCAR] torácica sugestivas de focos organizativos, daño alveolar difuso o fibrosis incipiente), engrosamientos pleurales, atelectasias y neumotórax o neumomediastino.
Se recomienda el seguimiento en atención primaria, con una visita (se sugiere telemática) a los 2-3 meses del cuadro agudo.
Los pacientes que persisten con síntomas respiratorios (tos crónica, dolor torácico, disnea grados 3 y 4 de la mMRC) necesitarán una consulta médica presencial, y se recomienda la realización de una radiografía de tórax y una espirometría para descartar alteraciones del parénquima pulmonar y/o de la vía aérea en todos los casos. Si se detecta una radiografía patológica y/o una espirometría con alteraciones se consultará o derivará al neumólogo del centro de salud o centro hospitalario de referencia.
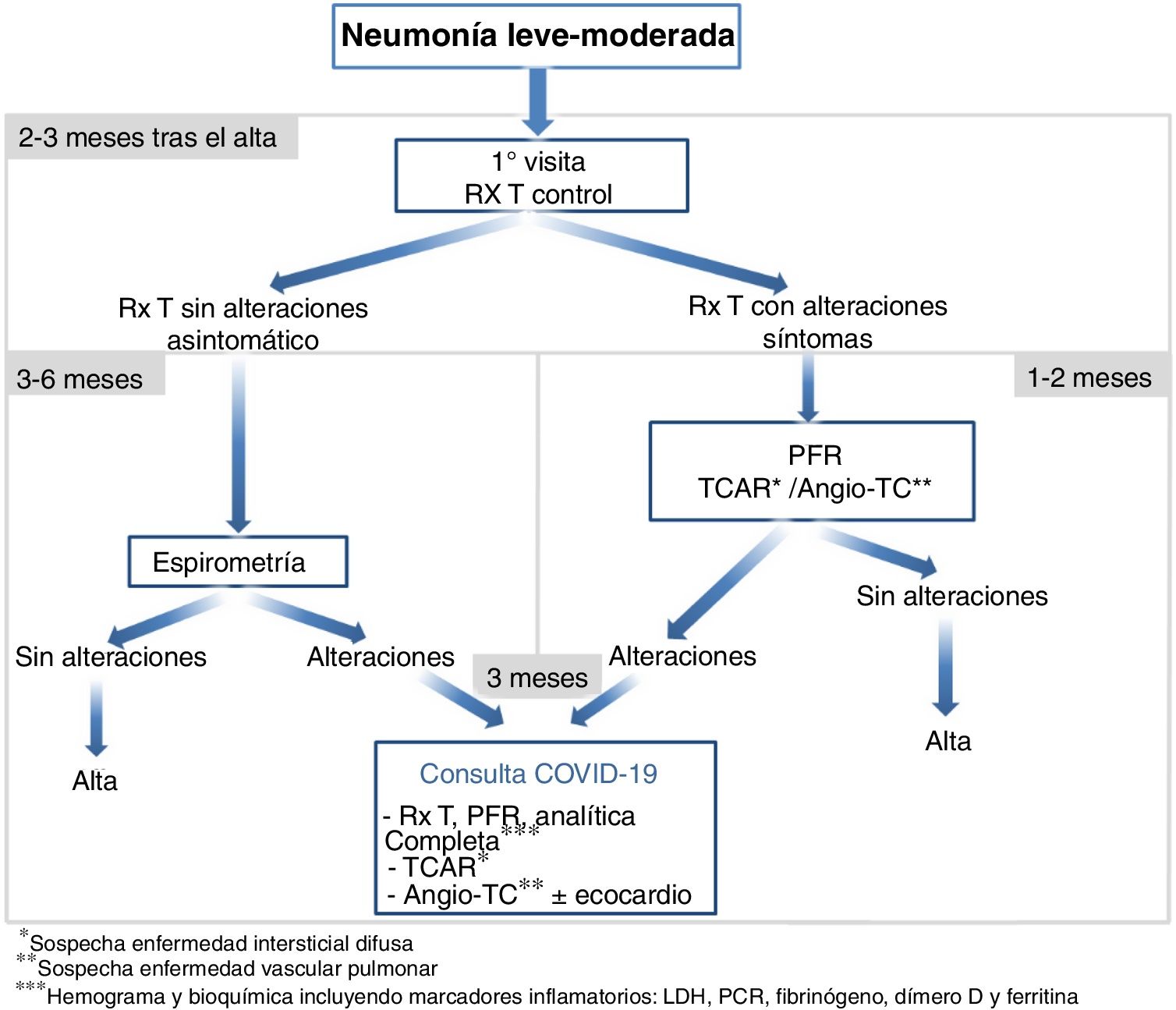
Seguimiento en pacientes con neumoníaNeumonía leve-moderada (fig. 1)Se recomienda:
- -
Una visita (telemática o presencial) con una radiografía de tórax a los 2-3 meses tras el alta.
- -
En caso de radiografía sin alteraciones y ausencia de síntomas realizar espirometría simple en los próximos 3-6 meses, con el fin de detectar posibles alteraciones de la función respiratoria no sensibles a la radiografía y los síntomas. Si es normal se procederá al alta. Si se detectan alteraciones habrá que valorar el seguimiento en consulta post-COVID-19.
- -
En caso de radiografía de tórax alterada y/o persistencia de síntomas (persistencia de tos crónica, dolor torácico, disnea grado 3-4 de la mMRC) se realizarán pruebas de función respiratoria que deberán incluir la espirometría simple y la capacidad de difusión del monóxido de carbono (DLCO), así como pruebas de imagen (TCAR/angio-TC). Se aconseja realizar estas pruebas en menos de uno o 2 meses. Si hay sospecha clínica de enfermedad intersticial difusa (EPID) habrá que llevar a cabo TCAR. Si hay sospecha de enfermedad vascular pulmonar se solicitará angio-TC y se valorará la necesidad de un ecocardiograma.
- -
En caso de detectarse alteraciones se seguirá en la consulta post-COVID-19 para realización de una analítica sanguínea (hemograma y bioquímica completa incluyendo marcadores inflamatorios: LDH, PCR, fibrinógeno, dímero D y ferritina), pruebas de función respiratoria y de imagen a los 3 meses.
- -
En las visitas presenciales se llevará a cabo una monitorización de la saturación de oxígeno (SaO2) (si hay posibilidades técnicas llevarla a cabo también en las visitas telemáticas). Si la SaO2<93% se llevará a cabo una gasometría arterial.
- -
Si persiste disnea significativa (grados 3-4 de la mMRC) habrá que valorar realizar un test de esfuerzo para medir la capacidad funcional de forma sencilla. En este último caso se recomienda realizar al menos una prueba de esfuerzo funcional como la prueba de marcha de los 6 minutos (PM6M), o en su defecto otros test para determinar la capacidad de ejercicio (ver el anexo 1 del suplemento online).
- -
La frecuencia de seguimiento en la consulta post-COVID-19 y el tipo de exploraciones complementarias dependerán de los hallazgos encontrados, recomendándose visitas de control cada 3-6 meses en función de la gravedad. En aquellos pacientes con persistencia de síntomas, severas alteraciones espirométricas o lesiones graves y/o no resueltas evidenciadas por pruebas de imagen se recomiendan visitas cada 3 meses, y para el resto cada 6 meses.
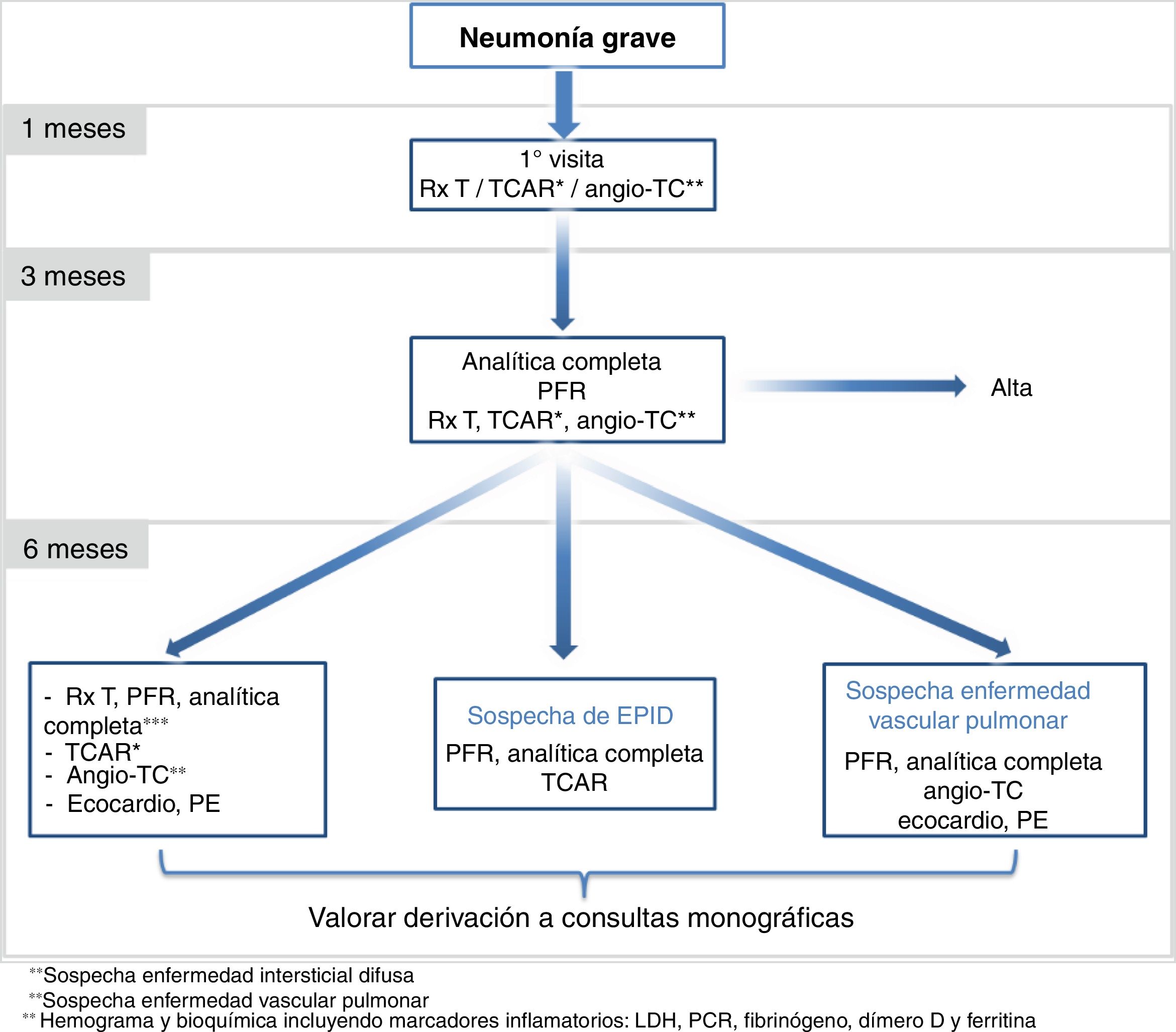
Se recomienda:
- -
Llevar a cabo una visita al mes del alta (puede ser telemática: telefónica o videoconferencia), con cuestionario de síntomas (tos, dolor torácico, disnea, pérdida de olfato y anorexia) y valoración del tratamiento. En caso de haber sido dado de alta con tratamiento específico (por ejemplo corticoides), la visita se acompañará de una prueba de imagen (radiografía, TCAR o angio-TC torácica) para determinar su respuesta y la necesidad de continuar con el mismo.
- -
Si hay persistencia/deterioro de los síntomas y/o de las imágenes radiológicas se derivará al paciente a una visita presencial preferente, siguiendo los circuitos predeterminados para evitar un posible riesgo de transmisión de la infección.
- -
A los 2-3 meses del alta se realizará una visita (presencial o telemática), que incluirá analítica sanguínea (hemograma y bioquímica completa incluyendo marcadores inflamatorios: LDH, PCR, fibrinógeno, dímero D y ferritina), pruebas de función pulmonar (espirometría simple y DLCO) y prueba de imagen: TCAR si hay sospecha de enfermedad pulmonar intersticial o angio-TC torácica si existe sospecha de enfermedad vascular pulmonar. En los casos de buena evolución clínica y radiológica durante el ingreso se puede considerar llevar a cabo únicamente una radiografía de tórax.
- -
A todos los pacientes se les determinará la SaO2. Si es<93% se les realizará una gasometría arterial.
- -
En caso de pacientes asintomáticos, con exploraciones complementarias sin alteraciones, se valorará el alta.
- -
En caso de persistir síntomas y/o alteraciones en las exploraciones realizadas a los 6 meses se realizará una nueva visita (preferiblemente presencial) que incluirá analítica sanguínea (hemograma y bioquímica completa incluyendo marcadores inflamatorios: LDH, PCR, fibrinógeno, dímero D y ferritina), pruebas de función respiratoria (espirometría simple y DLCO, así como pletismografía si hay sospecha de enfermedad intersticial) y pruebas de imagen (TCAR si hay sospecha de enfermedad intersticial y angio-TC si se sospecha enfermedad vascular pulmonar). Además, se valorará la necesidad de realización de ecocardiograma en aquellos casos que se sospeche enfermedad pulmonar vascular o si hay limitación al esfuerzo por lesiones pulmonares persistentes. En este último caso se recomienda realizar al menos una prueba de esfuerzo funcional como la PM6M, o en su defecto otros test para determinar la capacidad de ejercicio (ver el anexo 1 del suplemento online).
- -
A partir de este momento:
- •
Pacientes con secuelas post-COVID-19 inespecíficas, de lenta evolución: se recomienda seguimiento en consulta post-COVID-19 cada 3-6 meses en función de los hallazgos observados.
- •
Pacientes con secuelas post-COVID-19 de tipo:
- -
Intersticial: derivar a consultas monográficas o unidades de enfermedad pulmonar intersticial difusa.
- -
Vascular: derivar a consultas monográficas o unidades de enfermedad tromboembólica vascular pulmonar.
- -
Bronquiectasias: derivar a consultas monográficas de bronquiectasias o infecciones respiratorias.
Los pacientes que han sufrido daño pulmonar en el contexto de la COVID-19 pueden presentar distintos patrones intersticiales en la evolución de la enfermedad. Estos incluyen cambios agudos como áreas de neumonía organizativa, con o sin fibrina, o neumonía intersticial no específica y, más a largo plazo, en una minoría de pacientes, signos de fibrosis pulmonar (engrosamiento septal y bronquiolectasias de tracción, pérdida de volumen pulmonar, bandas fibróticas y más raramente panalización). Es por este motivo que las pruebas de imagen (especialmente la TCAR) serán fundamentales para la correcta identificación e interpretación del patrón intersticial a lo largo del seguimiento de estos pacientes una vez han superado la fase aguda4.
Los casos con cambios intersticiales de tipo organizativo o no específico inflamatorio suelen responder a glucocorticoides orales y, en el seguimiento, tras la desescalada terapéutica progresiva, la mayoría presenta mejoría hasta normalizar clínica y radiológicamente. Sin embargo, aquellos casos en los que persisten dichos cambios o aparece fibrosis pueden necesitar control evolutivo a más largo plazo, dado que una proporción de estos pacientes podrían desarrollar enfermedad pulmonar intersticial fibrosante no-idiopática progresiva (pérdida de función pulmonar, aumento de la extensión de la fibrosis en la TCAR de tórax, empeoramiento de los síntomas y reducción de la supervivencia)5. Por lo tanto, en casos con cambios intersticiales no resueltos tras el tratamiento recibido se recomienda monitorizar a medio-largo plazo mediante: a) pruebas funcionales respiratorias completas, incluyendo la capacidad vital forzada, la DLCO y la capacidad pulmonar total por pletismografía; b) PM6 M para valorar la necesidad de oxigenoterapia para deambulación; y c) radiología (TCAR tórax tras 6-12 meses, a decidir la cronología en función de la evolución clínica y funcional de cada paciente, así como de las exploraciones radiológicas previamente realizadas). En pacientes que puedan tener enfermedad pulmonar intersticial difusa previa al episodio de COVID-19 (por historia clínica o radiología preingreso) se recomienda seguir el algoritmo diagnóstico habitual, incluyendo serología autoinmune completa y estudio de inmunoglobulinas específicas6.
Enfermedad vascular pulmonarLa COVID-19 se ha asociado a un aumento de fenómenos tromboembólicos, en los que destaca una alta incidencia de TEP (ver el anexo 2 del suplemento online). En función de la presencia o no de TEP deberemos plantearnos 2 tipos de seguimiento enfocados a las posibles alteraciones vasculares pulmonares.
Paciente diagnosticado de TEP durante el ingreso:
- -
Se recomienda control clínico y analítica completa con valoración de pro-BNP y Dímero-D a los 1-3 meses del evento agudo.
- -
A partir de los 3 meses, si hay persistencia de síntomas (disnea, dolor torácico, mareo o síncope) y radiografía de tórax normal, se recomienda la realización de ecocardiografía para valorar signos sugestivos de hipertensión pulmonar.
- -
En aquellos enfermos que en el momento agudo del TEP presentaron signos de disfunción ventricular derecha por imagen o por datos analíticos deberán realizarse una ecocardiografía de control a los 3 meses.
- -
En el caso de que el paciente tenga disnea y radiografía patológica se debería valorar la realización de una angio-TC torácica con cortes finos para poder valorar simultáneamente el intersticio pulmonar y el posible compromiso vascular.
Paciente no diagnosticado de TEP durante el ingreso:
- -
En el seguimiento de estos pacientes se sugiere realizar valoración periódica de la capacidad de esfuerzo. En aquellos casos que tengan disnea grados 3-4 de la mMRC, saturación de oxígeno baja (por debajo del 95%), o DLCO baja con radiografía normal, se debería realizar una ecocardiografía transtorácica para confirmar/descartar signos sugestivos de HTP.
En pacientes en los que en las visitas de seguimiento post-COVID-19 se ponga de manifiesto clínica bronquial persistente, sobre todo en forma de expectoración crónica y/o bronquitis de repetición, se debe valorar la realización de una TCAR torácica para valorar la presencia de bronquiectasias, su extensión y su localización.
En pacientes con bronquiectasias detectadas post-COVID-19 por medio de una TC torácica (ya sea una detección casual en una TC hecha por otro motivo o en una TC hecha por presencia de síntomas bronquiales persistentes), se debería establecer la gravedad de las mismas mediante los scores pronósticos e-FACED7 y BSI8.
En pacientes con bronquiectasias graves (e-FACED>6puntos o BSI>9puntos) se hará analítica con marcadores inflamatorios (proteína C reactiva, fibrinógeno y ferritina), inmunoglobulinas, alfa-1 antitripsina y despistaje de aspergilosis broncopulmonar alérgica9.
En pacientes con expectoración persistente habrá que valorar el grado de purulencia de la misma10 y hacer cultivo de esputo para microorganismos aerobios y hongos.
Seguimiento y valoración de oxigenoterapia y/o soporte respiratorio no invasivoSe aconseja la realización de una gasometría respirando aire ambiente a todos los pacientes que, al alta hospitalaria, presenten una SaO2 basal menor de 93%. La indicación de oxigenoterapia crónica domiciliaria será la habitual11, y una vez iniciada se deben realizar revisiones trimestrales durante el primer año y semestrales en adelante12. En la primera revisión tras el alta se debe confirmar o finalizar la indicación en función de que se mantengan o no los criterios iniciales.
En cuanto al seguimiento de pacientes con ventilación mecánica no invasiva, son muy pocos los que al alta han precisado este soporte ventilatorio, dado que esta enfermedad es habitualmente una insuficiencia respiratoria hipoxémica no hipercápnica. Pueden presentar hipercapnia durante el episodio agudo pacientes con enfermedades respiratorias previas (EPOC, obesidad-hipoventilación), o pacientes con claudicación muscular en fases más graves de la enfermedad. Este grupo de pacientes puede precisar ventilación mecánica no invasiva al alta. Al igual que con la oxigenoterapia, el manejo no es diferente al habitual, requiriendo una gasometría en un periodo no superior a 3 meses para comprobar la normalización del pH y los valores de PaCO213.
Otras consideracionesPruebas de función pulmonarLas pruebas fundamentales en el seguimiento de estos pacientes post-COVID-19 son:
- -
Espirometría: permite detectar alteraciones de la capacidad vital, que sugieren la existencia de una restricción, que se debe confirmar mediante la determinación de volúmenes pulmonares.
- -
DLCO: es de utilidad no solo en la valoración de la afectación intersticial, sino también en la enfermedad tromboembólica y en la hipertensión arterial pulmonar.
- -
Volúmenes pulmonares: sirven para confirmar una restricción funcional en pacientes con afectación intersticial o disminución de la capacidad vital forzada. Además, pueden detectar atrapamiento aéreo, lo que ayudaría a confirmar la existencia de enfermedad obstructiva.
- -
Estudio muscular (PIM, PEM, sniff nasal): valoran la fuerza muscular de músculos inspiratorios y espiratorios. Deberían realizarse en pacientes que han requerido largas estancias en unidades de críticos, en los que la alteración muscular es muy notable.
- -
PM6M: en pacientes post-COVID-19 servirá para objetivar de qué forma afectan la restricción, la afectación intersticial o la alteración de la DLCO a la capacidad de esfuerzo y a la oxigenación durante la evolución posterior al alta.
No está indicada su realización como método de rutina para el diagnóstico de neumonía por SARS-CoV-2, por la alta capacidad de trasmisión del virus, que se estima que superaría los 2ms de distancia. En el seguimiento post-COVID-19 su papel debería estar asimismo restringido, ya que a día de hoy se desconoce el tiempo de persistencia de SARS-CoV-2 en el lavado broncoalveolar una vez negativizada la determinación de PCR para SARS-CoV-2 en las muestras nasofaríngeas14.
Por tanto, la realización de broncoscopia en pacientes que ya han padecido COVID-19 debería limitarse a aquellos que en la TCAR presentan afectación parenquimatosa y, además, fiebre o febrícula persistente, empeoramiento de los infiltrados con respecto al alta hospitalaria y sospecha de otra enfermedad pulmonar concomitante.
En el caso de tener que llevar a cabo la exploración se recomiendan las medidas de protección, toma de muestras y recursos de personal y equipamiento, así como lugar de realización recogidos en el documento ‘Recomendaciones de consenso SEPAR y AEER sobre el uso de la broncoscopia y la toma de muestras de la vía respiratoria en pacientes con sospecha o con infección confirmada por COVID-1915.
Ecografía torácicaEn el seguimiento de las lesiones pulmonares a largo o medio plazo no se han publicado estudios que evalúen el papel de esta técnica o comparen los hallazgos con respecto a la TCAR torácica. En el documento de consenso de la Sociedad de Radiología Médica16 se menciona que, a pesar de la estandarización de la técnica, es complejo conseguir unos estudios perfectamente reproducibles y comparables, lo que dificulta evaluar la evolución de la enfermedad solo con ecografía. La TCAR torácica, por tanto, debería mantenerse como la técnica de elección para el estudio de las afectaciones pulmonares intersticiales de la COVID-19, ya que valora la distribución, extensión y naturaleza de las lesiones de una forma más precisa que la ecografía torácica.
Sin embargo, la ecografía torácica sería de utilidad en aquellos pacientes que precisen ingreso hospitalario durante el seguimiento debido a la gravedad de las lesiones, ya que permite monitorizar diariamente, sin necesidad de radiación ni desplazamiento del paciente.
FisioterapiaDurante el periodo posterior al episodio agudo de COVID-19 puede ser necesario llevar a cabo ciertas exploraciones encaminadas a establecer secuelas de la enfermedad: síntomas, capacidad de esfuerzo, fuerza muscular periférica y respiratoria, estado funcional, estado nutricional, afectación psíquica, etc. En el anexo 2 del suplemento online se recogen las exploraciones, escalas y mediciones a llevar a cabo para cada uno de los parámetros a valorar.
Debe considerarse que:
- -
La temporalidad y la elección de las pruebas debe adaptarse a la gravedad de la neumonía (leve, moderada o grave), además de otros factores como las posibilidades logísticas y organizativas de cada centro.
- -
Algunos síntomas de los incluidos en la tabla probablemente se solapen con lo aportado por otras áreas, y no corresponden de manera directa a una valoración «propia a la fisioterapia respiratoria», como en el caso del estado nutricional, precisan de determinar y consensuar idoneidad y la forma o instrumento de medida.
El objetivo del seguimiento por parte de la enfermera/o respiratoria/o deberá ser la monitorización y seguimiento clínico de signos y síntomas, el control de la adhesión del tratamiento farmacológico, la gestión de casos y facilitar y filtrar la demanda de pacientes.
Los puntos clave a controlar serán los siguientes.
- -
Valorar la presencia de signos y síntomas derivados de las secuelas relacionadas con la COVID-19, haya requerido ingreso hospitalario o no.
- -
Monitorizar la adhesión al tratamiento farmacológico, así como la presencia de efectos adversos derivados de estos.
- -
Control de comorbilidades relevantes (cardiovasculares, neurológicas, diabetes, etc.).
- -
Facilitar recomendaciones y medidas ante otros problemas relacionados con la COVID-19: aspectos nutricionales, higiene de sueño, aislamiento social, etc.
La valoración de los patrones funcionales de salud se recoge en el anexo 3 del suplemento online.
Otra función importante a realizar por parte de enfermería será la gestión de casos, que consistirá en canalizar las consultas realizadas por los diferentes agentes de salud implicados en la atención del paciente. Con ese fin será de alta importancia establecer contacto directo con el equipo asistencial del paciente en atención primaria y las diferentes unidades asistenciales que lleven el seguimiento del paciente en la atención hospitalaria, con el fin de agrupar visitas y monitorizar la petición de pruebas complementarias y resultados, mejorando y priorizando el flujo del paciente.