La salud mental (SM) y la mutilación genital femenina (MGF) son 2 aspectos de la salud del migrante poco cribados en general, son material sensible en la entrevista clínica y se requieren conocimientos para afrontarlas con profesionalidad.
La migración es un acontecimiento vital que per se no conlleva un trastorno mental, pero los hechos vivenciados durante la migración pueden generar problemas de SM de diferente intensidad. Los migrantes tienen los mismos problemas que el resto de la población, difieren en su forma de expresión. Es necesario conocer el contexto cultural y establecer un buen vínculo para abordar tanto la SM como la MGF.
La MGF es un problema de salud grave para las niñas y mujeres que cabe afrontar en la consulta de atención primaria para prevenir esta pràctica en las niñas y ofrecer apoyo a las mujeres afectadas. Tratar estos aspectos con los varones y las mujeres de los países de riesgo es imprescindible para facilitar el cambio y ayudar a eliminar esta pràctica.
Mental Health (MH) and Female Genital Mutilation (FGM) are two aspects of migrant health that should be addressed and screened in primary care. These topics are inherently sensitive, often challenging and difficult to approach in routine consultations. Providing comprehensive care and management needs both knowledge and a careful approach, yet these factors may sometimes result in low screening of both health issues.
Migration itself does not inherently lead to MH disorders. However, the various experiences encountered throughout the migration process can contribute to MH challenges. Migrants face the same issues as the rest of the population, but their expressions may differ. Therefore, it is important to understand the cultural contexts and create a supportive environment within healthcare to effectively address both MH and FGM.
FGM is a serious health issue for girls and women that should be assessed in primary care. This includes prevention for at-risk girls, support and care for affected women and community initiatives. To engage with individuals from high-risk countries, both men and women is essential to facilitate change and help to end this harmful practice.
La salud mental (SM) y la mutilación genital femenina (MGF) son 2 problemas de salud que a priori podría parecer que poco tienen en común, sin embargo, son múltiples los nexos que las relacionan.
En un reciente estudio piloto realizado en atención primaria (AP) se instauraba una alerta informática que sugería a los profesionales sanitarios el cribado de diversas condiciones de salud asociadas a la migración que incluían la MGF y la SM1. Según el país de origen, la edad y el sexo se activaba una alerta con un recordatorio de las actividades a realizar. El análisis de los resultados aportó una mejora en la detección de todas las enfermedades infecciosas, en cambio no mejoró el cribado en SM ni en MGF2,3. Un primer nexo en común; el bajo cribado de ambas entidades en AP incluso disponiendo de una herramienta facilitadora.
Analicemos un segundo nexo; apreciamos que son enfermedades cuyo origen no es preferentemente biológico, como pudiera ser una infección con la que los profesionales nos sentimos más cómodos, sino que las causas que las provocan son básicamente psicosociales. La SM en la persona migrante está ampliamente influida por circunstancias ajenas a la biología; muchas veces se verá afectada por sus circunstancias personales, por la ruta migratoria, laborales, etc. Así mismo, la MGF es un problema físico y también psíquico que tiene su origen en el hecho de pertenecer a un grupo social concreto que la practica2.
Además, la SM y la MGF precisan un abordaje muy sensible que requiere interrogar y explorar aspectos muy delicados de la biografía de las personas. Se necesita crear un clima de confianza y respeto imprescindible. En ocasiones puede resonar en el profesional, en sus propios prejuicios y circunstancias, pudiendo ser la causa de que se dificulte su abordaje en la consulta.
Por el hecho de tener este origen y por lo comentado anteriormente, los profesionales necesitan formación adecuada, y adquirir los conocimientos con los que abordar en la entrevista clínica estas 2 condiciones de salud tan sensibles desde la comprensión y del no juicio para aportar soporte y ayuda.
Y un último elemento básico para un buen abordaje en la consulta es el factor tiempo. La SM y la MGF precisan tiempo y tranquilidad en la consulta para respetar la evolución de los procesos de los pacientes y de los profesionales en la entrevista clínica.
Así pues, podemos afirmar que son múltiples los nexos entre ambos problemas de salud e incluso podríamos decir que una de ellas está integrada en la otra dado que la MGF comporta grandes problemas de SM, como veremos más adelante.
En este artículo pretendemos aportar conocimientos y facilitar herramientas con las que aproximarse a los problemas de SM y MGF en migrantes desde la humildad cultural4.
Salud mental asociada a la migraciónLa SM asociada a la migración es uno de los capítulos que presenta más incógnitas5 tiene menos evidencias y es menos abordada por los profesionales de la atención primaria (AP)6. La migración es un proceso que comporta importantes cambios en el entorno de la persona, que transforma su contexto físico y sociocultural con cambios climáticos y geográficos, de las normas y valores dominantes, de su posición social, laboral y económica, de sus redes interpersonales y, en definitiva, de sus condiciones generales de vida. La migración per se no está unida ni es causa de un trastorno mental, sino que es un cambio vital que comporta unas ganancias y unas pérdidas. La motivación para realizar la migración, el trayecto migratorio y la acogida en el país de destino van a ser claves en el bienestar emocional de la persona migrada. Una vez llegadas al país de acogida se pueden ver sometidas a situaciones muy difíciles7: discriminación, explotación, dificultades para iniciar trámites de regularización, para encontrar vivienda o para conseguir trabajo e ingresos, que pueden dar lugar a situaciones de vulnerabilidad y exclusión social. El desconocimiento del sistema sanitario y las barreras estructurales de acceso también pueden ser condicionantes8. Bajo estas circunstancias pueden aflorar (o reaparecer) trastornos mentales, asociados tanto a la migración en sí como factor estresante, como a los factores de vulnerabilidad ligados a las dificultades y retos que comporta la adaptación a la sociedad de acogida.
A pesar de que muchos procesos migratorios se resuelven positivamente y no dan lugar a enfermedad mental, hay que tener en cuenta una serie de factores que pueden favorecer la aparición de un trastorno mental tal como se muestra en la tabla 1.
Factores favorecedores de enfermedad mental asociada a la migración
| Elaboración previa | La preparación de la migración y el conocimiento del país de destino ayudan a elaborar el duelo migratorio. Por contra, migraciones no voluntarias o sin mucha preparación (huida de conflictos armados o familiares/personales, refugiados, etc.) serán más difíciles de elaborar. |
| Proceso migratorio | Las vivencias en el propio proceso migratorio, según hayan sido más o menos traumáticas (huida de conflictos armados, llegada en patera, etc.). |
| Edad | Los menores de edad y la gente mayor pueden tener más problemas en elaborar la migración, ya que en el fondo no la han escogido libremente, sino que migran en el contexto de movilidad familiar. Aunque es cierto que los menores de edad tienen gran capacidad de aprendizaje y adaptación, muchas veces la estructura familiar queda alterada y puede requerirse un reajuste de las dinámicas familiares, y también puede tener más dificultades a la hora de auto identificarse y consolidar su propia identidad. |
| Condiciones de vida | Condiciones de vida en el país de acogida, siendo este uno de los puntos principales. Cuanta más dificultad tenga la persona migrada en conseguir una estabilidad legal (residencia) y socio laboral (habitaje, trabajo), más predisposición a desarrollar síntomas de sufrimiento psicológico. Es la situación de vulnerabilidad y el no cumplimiento de las expectativas que se tenían al migrar lo que predispone a la enfermedad mental. |
| Redes sociales | La presencia de redes sociales, ya sea de la familia o de otros compatriotas, es un factor protector con respecto a la enfermedad mental. |
Fuente: Elaboración propia.
Los síndromes psiquiátricos son universales, de manera que las personas migradas tienen los mismos trastornos mentales que el resto de la población8. Lo que difiere es su expresión clínica, que puede estar determinada por factores culturales. Cada cultura tiene una percepción específica de la enfermedad, así como una manera determinada de definir los síntomas y de relacionarlos con una enfermedad concreta. No hay que olvidar, sin embargo, que las similitudes en la expresión del malestar psicológico son más evidentes y frecuentes que las diferencias9.
La cultura occidental expresa las emociones principalmente a través de la mente, no del cuerpo; la somatización se considera un trastorno. Por contra, en las culturas de origen de muchos migrantes, se expresan las emociones y los sentimientos a través del cuerpo y las expresiones de los cuadros de ansiedad y de depresión son más somatizados y con una tendencia a utilizar diversas partes del cuerpo como forma de manifestación emocional, con una connotación simbólica. Por ejemplo: un dolor de espalda, dolores generalizados, dispepsias, dolores abdominales y/o cefaleas pueden ser la expresión de un estado de tristeza en la cultura magrebí, siendo la más frecuente la triada insomnio-cefalea-fatiga para la sintomatología depresiva.
Como expresión cultural, en las culturas orientales se considera una descortesía no sonreír, cosa que puede dificultarnos la identificación de la tristeza según el patrón cultural dominante. En otras culturas, los varones han sido educados para controlar el llanto; en la tradición islámica el llanto no está bien visto y el dolor se expresa en forma de gemidos.
La migración per se no comporta un trastorno mental, pero sí que comporta unos niveles de estrés que en ocasiones pueden ser tan intensos que dificulten la capacidad de adaptación del individuo, dando lugar a trastornos de adaptación. La pérdida de paisajes, personas, estatus lleva al denominado duelo migratorio que tiene características específicas recogidas en la tabla 2.
Características del duelo migratorio
| Parcial | No existe una pérdida absoluta del país de origen que sigue existiendo, es una separación témporo/espacial. |
| Recurrente | Aunque no haya contacto directo, se mantienen vínculos con el país de origen, el lugar de procedencia es parte de su vida diaria (facilitado por las nuevas tecnologías de comunicación y la globalización) provocando una gran dualidad. |
| Múltiple | Afecta a diversos ámbitos: familia y amigos, lengua, cultura, tierra, nivel social, contacto con el grupo étnico y riesgos físicos relacionados con la migración. |
| Intensidad variable | Duelo simple: con buenas condiciones de migración y buena adaptación y elaboración.Duelo complicado: existen más dificultades para acabar elaborando el duelo.Duelo extremo: se dan situaciones más complicadas y crónicas que superan las capacidades de adaptación del individuo y que dan lugar al que se ha denominado estrés crónico del inmigrante o síndrome de Ulises. |
Fuente: elaboración propia.
Para valorar la SM en un paciente migrante, tendremos que ser capaces de aplicar nuestros conocimientos médicos, pero además tener en cuenta sus particularidades culturales, sus experiencias previas y su manera de expresar las emociones10. Para hacer un buen abordaje desde la AP se deben explorar las 3 fases de la migración: la preparación (pre migración), el trayecto (migración) y el asentamiento (posmigración) en el país de acogida11. De esta forma se podrá aplicar la prevención, el acompañamiento, el diagnóstico y/o la intervención terapéutica. Es esencial determinar las circunstancias psicosociales del individuo, ya que condiciones como la situación de irregularidad, falta de trabajo o vivienda, o vivencias previas traumáticas actúan como potentes estresores. El duelo del inmigrante y el síndrome de Ulises no son enfermedades mentales por sí mismas, aunque pueden ser la base para que se desarrollen problemas de SM como la depresión.
El síndrome de Ulises es un cuadro reactivo al estrés crónico y acumulativo, con sentimientos poco capaces de modificar la situación y con carencias sociales y de redes de acompañamiento, donde los factores de vulnerabilidad tienen un papel importante. La sintomatología es variada:
- •
Negación: «todo es igual que en mi país», «todo es diferente, pero no me afecta»
- •
Proyección: todo lo malo está en el otro culturalmente diferente
- •
Idealización: del país de origen o del de acogida
- •
Regresiones psicológicas: conductas de dependencia y quejas infantiles o «pataletas» frecuentemente dirigidas a profesionales sanitarios y sociales por falta de otras redes de soporte
- •
Sentimientos de culpa
- •
Somatizaciones
- •
Síntomas depresivos: tristeza, llanto
- •
Síntomas de ansiedad: insomnio, irritabilidad, pensamientos recurrentes
- •
Síntomas confusionales: falta de memoria y atención, desorientación
Al abordar migrantes existen dificultades percibidas tanto por los profesionales3 como por los pacientes en la comunicación verbal y no verbal. La posibilidad de utilizar traductores o mediadores culturales en la AP a puede reducir estas barreras. Los intérpretes familiares dificultan la confidencialidad en la entrevista. Los mediadores son una buena herramienta para la comprensión del marco cultural del paciente. Es particular de cada cultura la forma de relacionarse con el profesional sanitario. Es básico establecer una buena relación profesional/paciente, denotando proximidad, respeto y aceptación. Son los principios de la humildad cultural4, que pone a la persona en el centro y construye con ella una relación basada en el interés y el respeto.
Es importante en el abordaje terapéutico del malestar emocional en migrantes no medicalizar situaciones vivenciales y de adaptación. La intervención ha de centrarse en la prevención sanitaria y psicosocial y en el acompañamiento. En caso de duelo simple/complicado pueden ser útiles técnicas de control de la ansiedad y ansiolíticos. En duelos extremos se pueden utilizar antidepresivos. La prescripción12 y el cumplimiento farmacológico en migrantes suele ser inferior a la media de la población, muchas veces motivado por factores sociales como inestabilidad laboral, geográfica o falta de recursos económicos. Es fundamental explicar de forma adecuada la indicación y los posibles efectos secundarios de los fármacos, así como comprender y aceptar otras prácticas terapéuticas propias (medicina tradicional china, ayurvédica, …).
Mutilación genital femeninaLa MGF es una práctica ancestral definida por la Organización Mundial de la Salud (OMS) como la escisión total o parcial de los genitales externos femeninos con finalidad no terapéutica13.
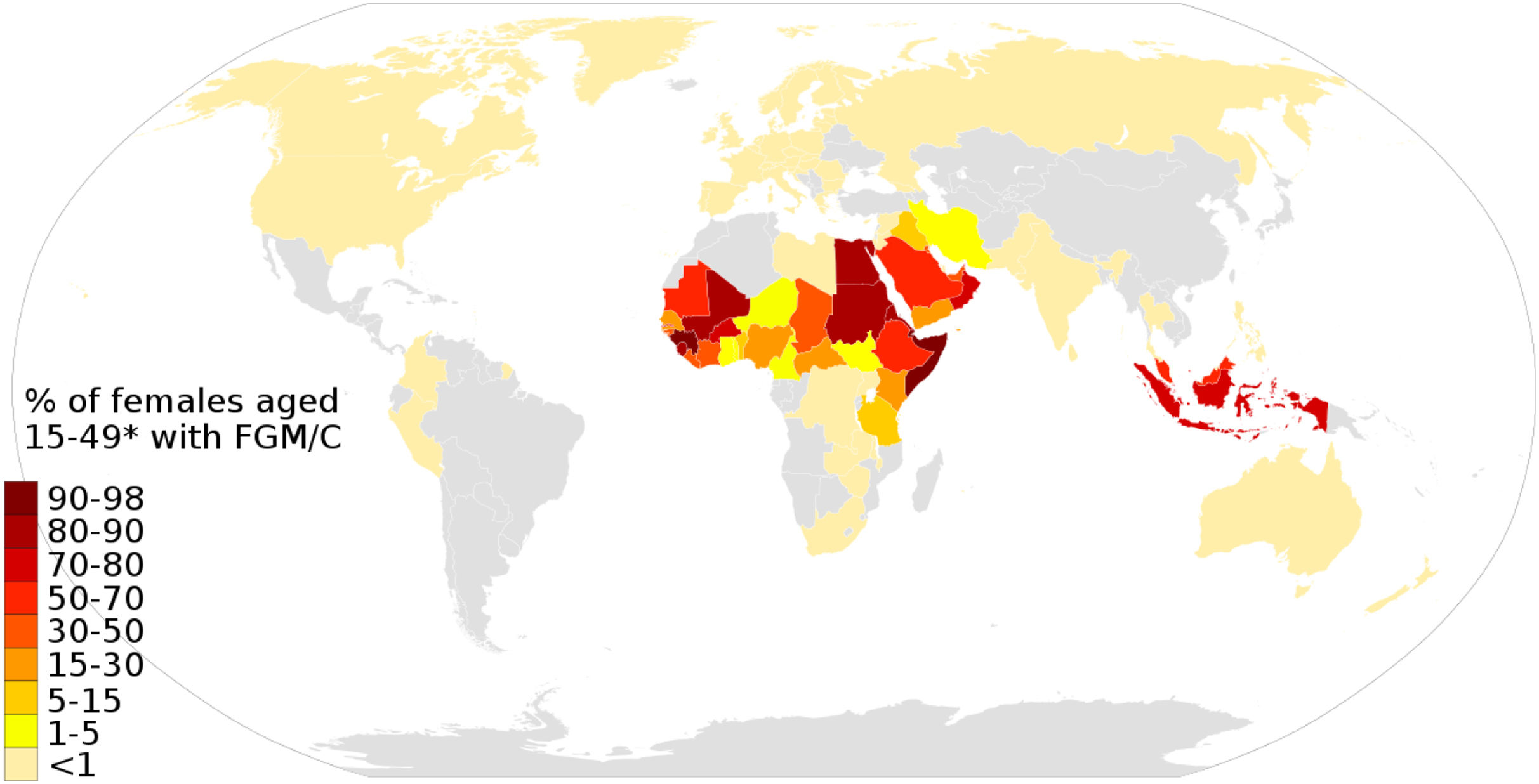
En el mundo hay más de 200 millones de mujeres y niñas a quienes se ha practicado la MGF. Esta práctica incluye un gran número de países, con incidencia variable (fig. 1). Al menos 29 países africanos, principalmente subsaharianos y los estados árabes, pero también algunos países de Asia, Europa del Este y América Latina. Países como Colombia han reconocido que los grupos étnicos Emberes de su territorio la practican, hecho que ha puesto en marcha programas de prevención14. Sorprenden también países como Egipto, con un alto porcentaje de MGF, u otros en Oriente Medio o en Indonesia.
Prevalencia de adolescentes y mujeres que han sido sometidas a la MGF.
Fuente: End FGM European Network15, U.S. End FGM/C
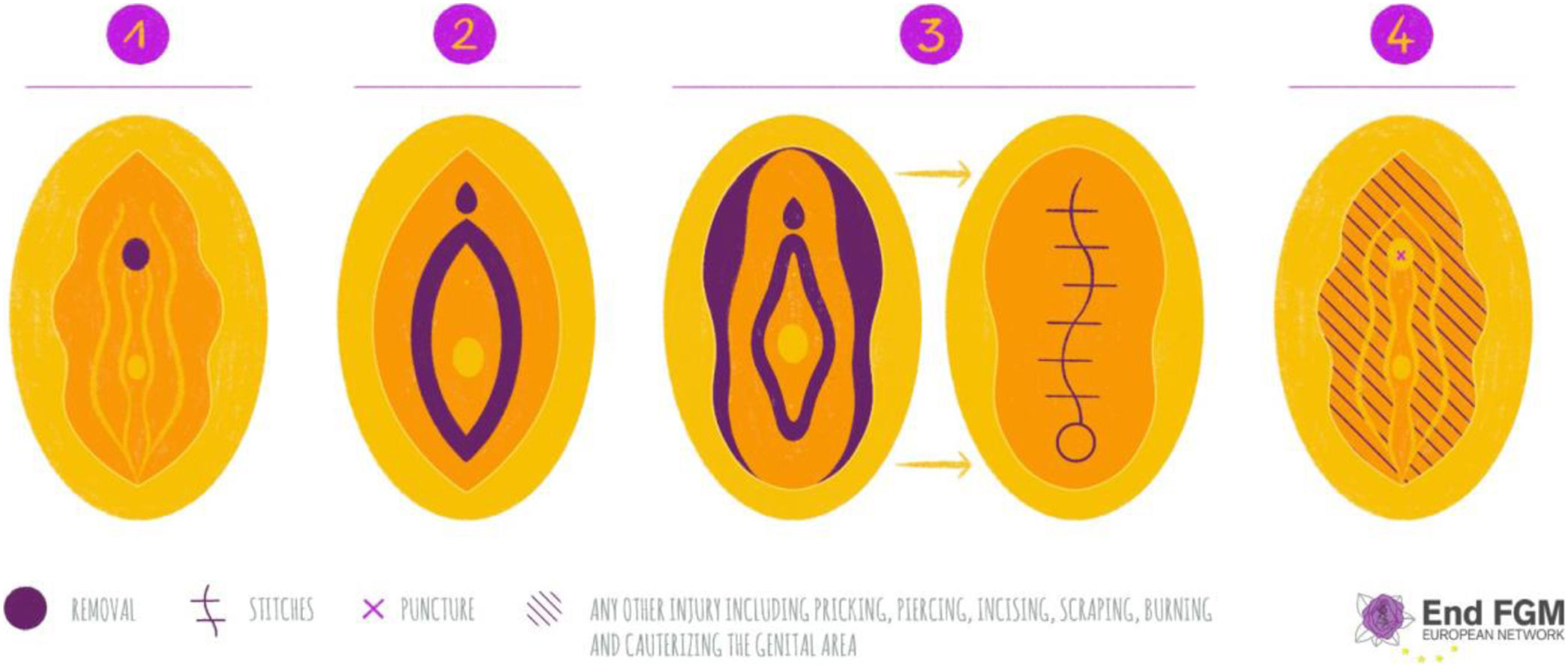
Hay 4 tipos de MGF, de menor a mayor agresividad las 3 primeras. La cuarta es un cajón de sastre donde se incluyen prácticas diversas; excoriación, punzado, perforación, etc. (fig. 2).
Tipos de MGF; Tipo 1: clitoridectomía; Tipo 2: clitoridectomía y excisión de labios; Tipo 3: infibulación, y Tipo 4: otras prácticas.
Fuente: End FGM. European Network15.
La MGF causa en las mujeres múltiples problemas de salud, que podemos clasificar por la gravedad de sus consecuencias y por el momento en que estas se presentan en los siguientes grupos:
De forma inmediata:
- •
Leves: Dolor intenso, hemorragia, inflamación de los tejidos genitales, fiebre, problemas urinarios.
- •
Graves: Tétanos, shock séptico, shock hemorrágico.
A largo plazo:
- •
Leves: Infecciones urinarias frecuentes, problemas vaginales (leucorrea, prurito, vaginosis, infecciones) problemas menstruales (dolor, ciclos irregulares, queloides cicatriciales).
- •
Graves: Problemas sexuales (coito doloroso, menor satisfacción); mayor riesgo de complicaciones en el parto (parto difícil, hemorragia, cesárea, mayor necesidad de reanimación del neonato, mayor mortalidad neonatal y materna, necesidad de desinfibular); trastornos psicológicos (depresión, ansiedad, trastorno de estrés postraumático, escasa autoestima, etc.); infecciones tardías por VHB y VIH.
La prevención de la MGF pasa por intervenir en distintos niveles. Desde la consulta de AP lo más accesible es la intervención individual con dos actividades clave: indagar y educar9.
Dentro del contexto de actividades preventivas (infecciosas, cardiovasculares, etc.) debe abordarse la actitud ante esta práctica ancestral. Varios son los motivos culturales que perpetúan la MGF; creencias religiosas, motivos de higiene personal, higiene con la manipulación de alimentos, pureza. En muchos grupos representa el paso a edad adulta de las mujeres, lo que le da identidad y sentido de pertenencia al grupo a la mujer.
Con la intervención individual se marca el objetivo de cambiar de actitud cuando se defiende la MGF, la consulta es un lugar adecuado para hacerlo por el vínculo que se establece entre el profesional sanitario y las personas migradas y por el espacio de confianza que representa.
¿Qué deberíamos indagar de nuestros pacientes varones migrados sobre la MGF?
- •
¿Pertenecen a un grupo que la práctica?
- •
¿Qué piensa nuestro paciente de la MGF?
¿Qué deberíamos hacer con esta información?
- •
Registrar. En primer lugar, anotarla de forma visible para que cualquier compañero pueda tenerla en consideración, por ejemplo, cuando se produce la reagrupación familiar, o en un viaje al país de origen con las hijas de vacaciones para comunicarlo al servicio de pediatría.
- •
Educación sanitaria. En segundo lugar, si defiende la MGF conocer sus argumentos para poder contrarestarlos con nuestros conocimientos. El argumentario que defiende la MGF esta basado en falsas creencias en la mayoría de ocasiones16.
¿Qué deberíamos saber de nuestras pacientes migradas?
- •
Registrar, atender y acompañar. Además de lo que deberíamos saber de los hombres (indagar, registrar, educar) deberíamos saber si ellas han sufrido o no la mutilación. Y si es así, aportarles todo el apoyo necesario en la expresión de las enfermedades que comentamos al principio de este artículo como consecuencia de la mutilación17. Deberíamos ofrecer también la posibilidad de reconstrucción, sin crear falsas expectativas con los resultados, pero planteando la posibilidad de mejorar algunos aspectos (tabla 3).
Tabla 3.Prevención: abordaje a la población proveniente de culturas en las que se practica MGF
Atención primariaPrevención VaronesMujeres no sometidas a MGF IndagarEducar Mujeres sometidas a MGF IndagarEducarInformar: reconstrucción y SM PediatríaPrevención y detección Niños y adolescentes varonesNiñas y adolescentes chicas no sometidas a MGF IndagarEducarInformar: aspectos legales Niñas y adolescentes chicas sometidas a MGF IndagarEducarInformar: aspectos legales, reconstrucción y SM MGF: mutilación genital femenina; SM: salud mental.
Fuente: Elaboración propia COCOOPSI.
En el de pediatría o niñas entre 15-18 años a parte de lo ya descrito se debe tener en cuenta el riesgo de sufrir la mutilación.
En aquellas niñas consideradas en riesgo se debe realizar educación sanitaria centrada en las complicaciones físicas (agudas y crónicas), psicológicas, los riesgos, las consecuencias legales e insistir en que esta práctica no comporta ningún beneficio para la salud. Otro punto específico de la prevención de la MGF son las actuaciones a realizar en caso de viaje al país de origen. Con anterioridad se explicará a la familia los pasos a seguir en caso de viaje; visita previa, exploración y registro de integridad de genitales en la historia clínica, compromiso por escrito del padre y madre conforme no se practicará ningún tipo de MGF y se pactará la visita exploratoria después del retorno del viaje16. Solo en caso de constatar riesgo inmediato, negación de la familia al compromiso o verbalización de la intención de practicar la mutilación se debe contactar con los servicios policiales, de protección al menor o judiciales.
Desde la consulta también se debe liderar la prevención en la comunidad mediante intervención comunitaria entre los grupos asociativos de los distintos paises que se forman en el territorio, que configuran parte de la red social de los migrantes, y mediante la participación de los diferentes agentes comunitarios que dan soporte a las mesas locales de prevención de MGF con trabajo multidisciplinar y en red aportando diversas opticas a la prevención de la MGF18.
ConclusionesEl cribado de la SM y la MGF en los pacientes inmigrantes plantean un reto a los profesionales de AP, que frecuentemente presentan dificultades para su abordaje.
La migración es un cambio vital, una solución o proyecto, que no comporta necesariamente trastornos mentales asociados. Las condiciones en las que se produce, la adaptación al nuevo entorno, pueden hacer aparecer o reaparecer algunos síntomas de la esfera psiquiátrica/psicológica. La SM de base, la elaboración de la migración, las vivencias durante el proceso migratorio, la edad en la que se produjo junto con las condiciones de vida en el país de acogida y la presencia de redes sociales serán los factores determinantes. Los trastornos mentales son universales, pero cambia su expresión clínica: la cultura tiene un fuerte impacto en su concreción. El duelo migratorio es parcial, recurrente, múltiple y de intensidad variable. El síndrome de Ulises es un cuadro reactivo al estrés crónico con clínica variada en el que el migrante se siente poco capaz de modificar la situación y sufre carencias. Para abordar la SM de los migrantes es necesario comprender el marco cultural, establecer una buena relación mostrando respeto y aceptación; determinar las circunstancias psicosociales y evitar medicalizar situaciones adaptativas. A menudo lo que es patológico es el entorno, no la persona.
La MGF, practicada aún hoy en día en múltiples paises, es un grave problema de salud para las mujeres, con complicaciones tanto a corto como a largo plazo. La MGF tiene una argumentación cultural que la perpetua, a pesar de que no tener ningún beneficio para la salud de las mujeres. Desde las consultas de AP es imprescindible la prevención, tanto a nivel individual como comunitario. En el plano individual recogeremos si el paciente forma parte de una comunidad que practique la MGF y qué piensa sobre ello, y educaremos para desmontar falsos mitos. Las mujeres que ya han sufrido MGF, deberán ser valoradas por ginecología para diagnosticar posibles secuelas, ofrecer posibilidades de mejorar algún aspecto y valoraremos asimismo su impacto en la SM de la paciente.
FinanciaciónEl proyecto no ha recibido financiación.
Conflicto de interesesEthel Sequeira Aymar recibió una beca PERIS 2017-2020 SLT002/16/0045, del Gobierno de Catalunya en las que se ha contado con los recursos e infraestructuras de la Fundació Clínic, el Instituto de Salud Global de Barcelona (ISGlobal) y el Instituto Universitario para la Investigación en Atención Primaria de Salud Jordi Gol i Gurina (IDIAPJGol) para desarrollar un estudio de cribado en migrantes. Los autores restantes declaran no tener ningún conflicto de intereses.