Principales: determinar la prevalencia y las características de los pacientes con COVID-19, y la incidencia del trastorno mental asociado a la infección y los factores de riesgo. Secundarios: conocer la prevalencia y las características de los afectados de COVID persistente.
DiseñoEstudio de incidencia del trastorno mental en los pacientes diagnosticados de COVID-19, y estudio de casos y controles del síndrome de COVID persistente en la submuestra de pacientes diagnosticados de COVID-19, sin antecedente de trastorno mental.
EmplazamientoAtención Primaria de la Región Sanitaria de Lleida.
ParticipantesSe incluyeron 46.258 pacientes diagnosticados de COVID-19 sin antecedente de trastorno mental.
Mediciones principalesLa variable dependiente fue el desarrollo de trastorno mental (ansiedad, trastorno del estado de ánimo, trastorno adaptativo e insomnio) en el periodo de estudio (11/03/2020 a 11/03/2022) y las independientes variables clínicas y sociofamiliares. Se analizó su asociación con el desarrollo del trastorno mental mediante el cálculo de las hazard ratio ajustadas a un modelo de regresión logística.
ResultadosLa edad media±desviación estándar de los 46.258 pacientes incluidos fue de 43±17,9 años. El 47% eran mujeres. El 3,46% desarrollaron algún trastorno mental (59,20% ansiedad). El síndrome de «COVID persistente» se manifestó más en las mujeres de edad mayor, sin hábitos tóxicos, con obesidad y comorbilidad asociada.
ConclusionesLa COVID-19 ha generado impacto en la salud mental de los pacientes. Conocer los factores de riesgo para los trastornos mentales y para el síndrome de «COVID persistente» permitiría al clínico identificar a los pacientes susceptibles de recibir medidas preventivas y evitar su aparición.
To determine the prevalence of COVID-19 and the characteristics of infected patients, as well as the prevalence of mental disorders associated with the infection and the associated risk factors. Secondary: to know the prevalence of the long COVID syndrome and the characteristics of this cohort.
DesignIncidence study of mental disorder in patients diagnosed with COVID-19 and case-control study of long COVID syndrome in the subsample of patients diagnosed with COVID-19 without a history of mental disorder.
SitePrimary care setting in Lleida.
ParticipantsThe 46,258 patients diagnosed of COVID-19 without a history of mental disorder were followed for 2 years.
Main measurementsThe dependent variable was the mental disorder in the period 03/11/2020 to 03/11/2022; and the independent variables were clinical and social variables. Its association with mental disorder was analyzed by calculating the adjusted hazard ratio using a logistic regression model.
ResultsThe average age of 46,258 patients at the beginning of the study was 43±17.9 years. 47% were women. The mental disorder rate for all period was 3.46% (59.20% anxiety). A predictive score was elaborated. The long COVID syndrome was more common in older women, without toxic habits, with obesity and associated comorbidity.
ConclusionsCOVID-19 has had an impact on the mental health of patients. Knowing the risk factors for developing these mental disorders and the long COVID syndrome would allow the clinician to be able to identify patients at risk in order to establish preventive measures and avoid their appearance.
A finales de 2019 se identificó el coronavirus 19 como el agente etiológico causante de una serie de neumonías en Wuhan (Hubei, China), y que su rápida propagación generó una pandemia mundial. En febrero de 2020, la Organización Mundial de la Salud (OMS) la denominó enfermedad COVID-191. Se han informado de más de 500 millones de casos confirmados de la infección en el mundo hasta marzo de 2023, y se considera que más del 44% de la población mundial ha sido infectada al menos una vez (un tercio en el sur de Asia)2. Diferentes estudios han tratado de identificar aquellos factores de riesgo asociados a la hospitalización por la COVID-19, a un peor pronóstico, a un mayor riesgo de mortalidad o de desarrollar síndrome de «COVID persistente»3-5. En este sentido, se han estudiado factores como la raza, la etnia, la edad y el género6; la comorbilidad asociada7; el nivel de actividad física8; el nivel socioeconómico9; diferentes parámetros analíticos10,11, y factores genéticos12. Adicionalmente se ha investigado en relación a las complicaciones asociadas a la COVID-19 a nivel respiratorio4,13; a nivel cardiaco y cardiovascular14,15; a nivel de alteraciones tromboembólicas16,17; y disfunciones neurológicas18; pero son menores los estudios realizados que han tratado de aportar información sobre los trastornos mentales asociados a la COVID-19, aunque se estima que el impacto sería alto19. En este sentido son necesarios estudios que traten de aportar información sobre los factores de riesgo y su impacto en desarrollar trastornos mentales, ya que su conocimiento ayudaría al clínico a identificar a los pacientes susceptibles de recibir medidas de prevención20.
Se estima que el síndrome de «COVID persistente» está infradiagnosticado y representaría en EE. UU. un 10-30% del total de los pacientes infectados21. Conocer las características diferenciales de estos enfermos, así como la prevalencia en diferentes regiones sanitarias del mundo tendría interés clínico para conocer el perfil del paciente de riesgo.
Los objetivos del estudio son conocer la prevalencia de la COVID-19 en el periodo de estudio, y las características de los pacientes infectados de la Región Sanitaria de Lleida. A su vez, determinar la prevalencia de trastornos mentales asociados a la COVID-19, sus factores de riesgo asociados y la elaboración de un modelo predictor de riesgo. El estudio también pretende conocer la prevalencia de síndrome de «COVID persistente» en dicha región sanitaria y las características de los pacientes afectados.
Material y métodosSe realizó un estudio de incidencia de trastorno mental en los pacientes diagnosticados de COVID-19, que incluyó a los 46.258 pacientes diagnosticados de COVID-19 por test rápido antigénico (TAR) o reacción en cadena de la polimerasa (PCR), procedentes de consultas de atención primaria (>15 años de edad) de la Región Sanitaria de Lleida, que tiene una zona de influencia de 129.166 habitantes y que previamente a la infección no habían estado diagnosticados de ningún trastorno mental.
El periodo de estudio estuvo comprendido entre el 11/03/2020 y el 11/03/2022.
Se incluyeron a los pacientes diagnosticados de COVID-19 a partir de las historias clínicas informatizadas de atención primaria (eCAP), y que previamente al diagnóstico no constaba el registro de ninguno de los trastornos mentales considerados para el estudio (trastorno adaptativo, trastorno del estado de ánimo, ansiedad e insomnio). A cada paciente diagnosticado de COVID-19 se le hizo un seguimiento en el tiempo y se determinó si en el periodo comprendido entre la infección vírica y el final del estudio (11/03/2022) su médico de atención primaria le había diagnosticado alguno de los citados trastornos mentales.
Al inicio del estudio, para cada paciente se registraron las variables independientes: edad, género, datos antropométricos como el índice de masa corporal, hábitos tóxicos (consumo de alcohol, hábito tabáquico), registro de comorbilidad asociada (hipertensión arterial, dislipemia, diabetes mellitus tipo 2, insuficiencia renal crónica, hepatopatía crónica, enfermedad pulmonar obstructiva crónica, asma, síndrome de apnea obstructiva del sueño, demencia, insuficiencia cardiaca, cardiopatía isquémica, fibrilación auricular, ictus, cáncer, fibromialgia, artritis reumatoide), otras variables (vivir solo, dependencia y limitación funcional, institucionalización). La variable dependiente fue el desarrollo de trastorno mental (trastorno del estado de ánimo, trastorno adaptativo, ansiedad, insomnio) definidos según el manual diagnóstico y estadístico de los trastornos mentales (DSM) en su última versión 5 (DSM-5)22 de la Asociación Estadounidense de Psiquiatría.
Igualmente, en dicho periodo de estudio se compararon las características de la cohorte de pacientes que desarrollaron síndrome de «COVID persistente»23 vs. la cohorte que no lo desarrollaron.
La fuente de información fue el conjunto de historias clínicas informatizadas de atención primaria (eCAP) de la Región Sanitaria de Lleida de los respectivos participantes en el estudio. Este fue aprobado por el Comité de Ética del Instituto de Investigación en Atención Primaria Jordi Gol de Barcelona (registro 22/124-PCV).
Análisis estadísticoSe realizó un análisis descriptivo utilizando el número y porcentaje para las variables cualitativas, y la media y la desviación estándar para las cuantitativas. Se compararon ambas cohortes (infectados que desarrollaron trastorno mental vs. infectados que no lo desarrollaron) utilizando las pruebas de la t de Student o la U de Mann-Whitney para las variables cuantitativas y la prueba Chi-cuadrado para las cualitativas. El análisis de supervivencia se realizó utilizando modelos de riesgo proporcional de Cox. El modelo fue validado mediante el análisis de los residuos de Schoenfeld.
Adicionalmente, se compararon la población que desarrolló síndrome «COVID persistente» frente a la que no, utilizando también para ello pruebas de la t de Student o la U de Mann-Whitney para las variables cuantitativas y la prueba Chi-cuadrado para las cualitativas.
El análisis estadístico se realizó utilizando Stata® 17 y R versión 4.2.1. El nivel de significación se estableció en α=0,05.
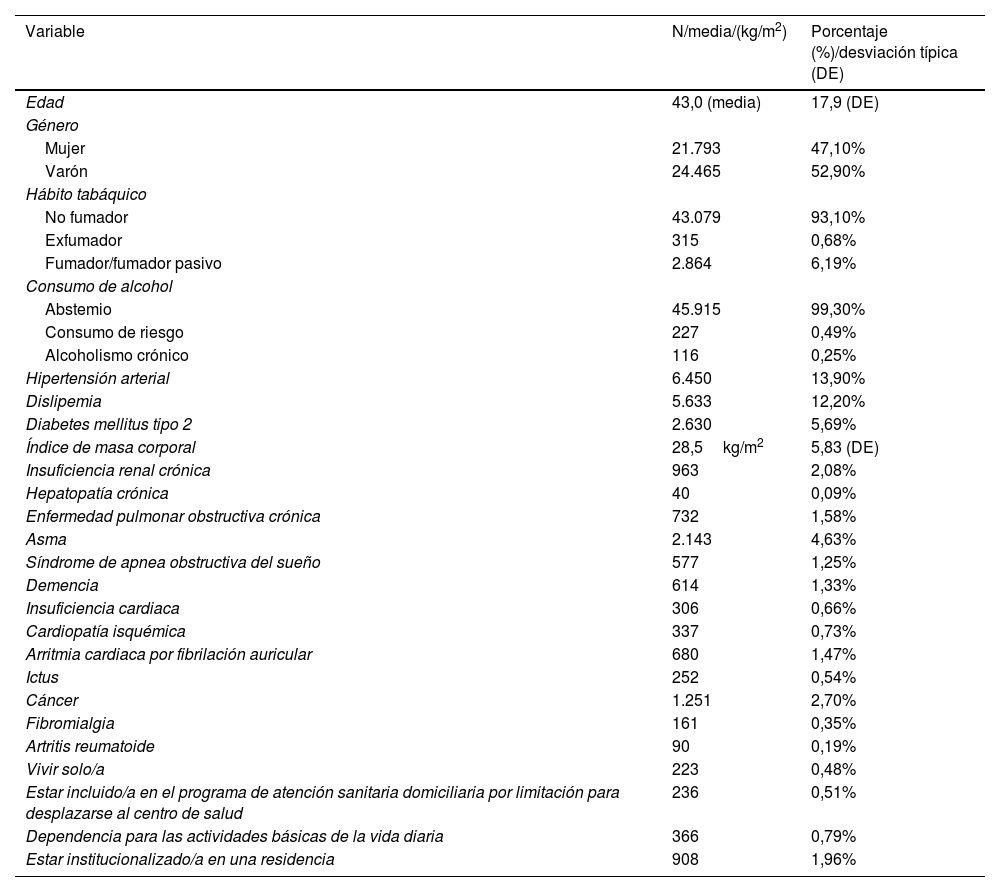
ResultadosSe incluyeron 46.258 pacientes provenientes de consultas de atención primaria con una zona de influencia de 129.166 habitantes. Durante los 2 años de estudio fueron diagnosticados de COVID-19 el 47% de la población, y el 35,8% de los infectados no habían sido diagnosticados previamente de ningún trastorno mental. Como se muestra en la tabla 1, la edad media de los pacientes infectados por SARS-CoV-2 fue de 43 años (DE=17,9). El 47,10% eran mujeres. En cuanto al hábito tabáquico, el 93,10% eran no fumadores. Sobre el consumo de alcohol, el 99,30% eran abstemios. La comorbilidad asociada más prevalente fue la hipertensión (13,90%) seguida por la dislipemia (12,20%) y el 5,69% eran diabéticos. La mayoría de los pacientes tenían sobrepeso (media del índice de masa corporal=28,5kg/m2; DE=5,83). Únicamente el 1,58% estaban diagnosticados de enfermedad pulmonar obstructiva crónica (EPOC) y el 4,63% padecían asma. El 2,70% estaban diagnosticados de algún tipo de cáncer. En cuanto a aspectos sociofamiliares, casi un 2% estaba institucionalizado/a en una residencia; el 0,79% presentaba dependencia para las actividades básicas de la vida diaria (ABVD); el 0,51% presentaba limitación funcional importante (ATDOM) y un porcentaje similar (0,48%) vivían solos/as.
Descriptiva de los 46.258 pacientes incluidos en el estudio diagnosticados de COVID-19 en el periodo de estudio
| Variable | N/media/(kg/m2) | Porcentaje (%)/desviación típica (DE) |
|---|---|---|
| Edad | 43,0 (media) | 17,9 (DE) |
| Género | ||
| Mujer | 21.793 | 47,10% |
| Varón | 24.465 | 52,90% |
| Hábito tabáquico | ||
| No fumador | 43.079 | 93,10% |
| Exfumador | 315 | 0,68% |
| Fumador/fumador pasivo | 2.864 | 6,19% |
| Consumo de alcohol | ||
| Abstemio | 45.915 | 99,30% |
| Consumo de riesgo | 227 | 0,49% |
| Alcoholismo crónico | 116 | 0,25% |
| Hipertensión arterial | 6.450 | 13,90% |
| Dislipemia | 5.633 | 12,20% |
| Diabetes mellitus tipo 2 | 2.630 | 5,69% |
| Índice de masa corporal | 28,5kg/m2 | 5,83 (DE) |
| Insuficiencia renal crónica | 963 | 2,08% |
| Hepatopatía crónica | 40 | 0,09% |
| Enfermedad pulmonar obstructiva crónica | 732 | 1,58% |
| Asma | 2.143 | 4,63% |
| Síndrome de apnea obstructiva del sueño | 577 | 1,25% |
| Demencia | 614 | 1,33% |
| Insuficiencia cardiaca | 306 | 0,66% |
| Cardiopatía isquémica | 337 | 0,73% |
| Arritmia cardiaca por fibrilación auricular | 680 | 1,47% |
| Ictus | 252 | 0,54% |
| Cáncer | 1.251 | 2,70% |
| Fibromialgia | 161 | 0,35% |
| Artritis reumatoide | 90 | 0,19% |
| Vivir solo/a | 223 | 0,48% |
| Estar incluido/a en el programa de atención sanitaria domiciliaria por limitación para desplazarse al centro de salud | 236 | 0,51% |
| Dependencia para las actividades básicas de la vida diaria | 366 | 0,79% |
| Estar institucionalizado/a en una residencia | 908 | 1,96% |
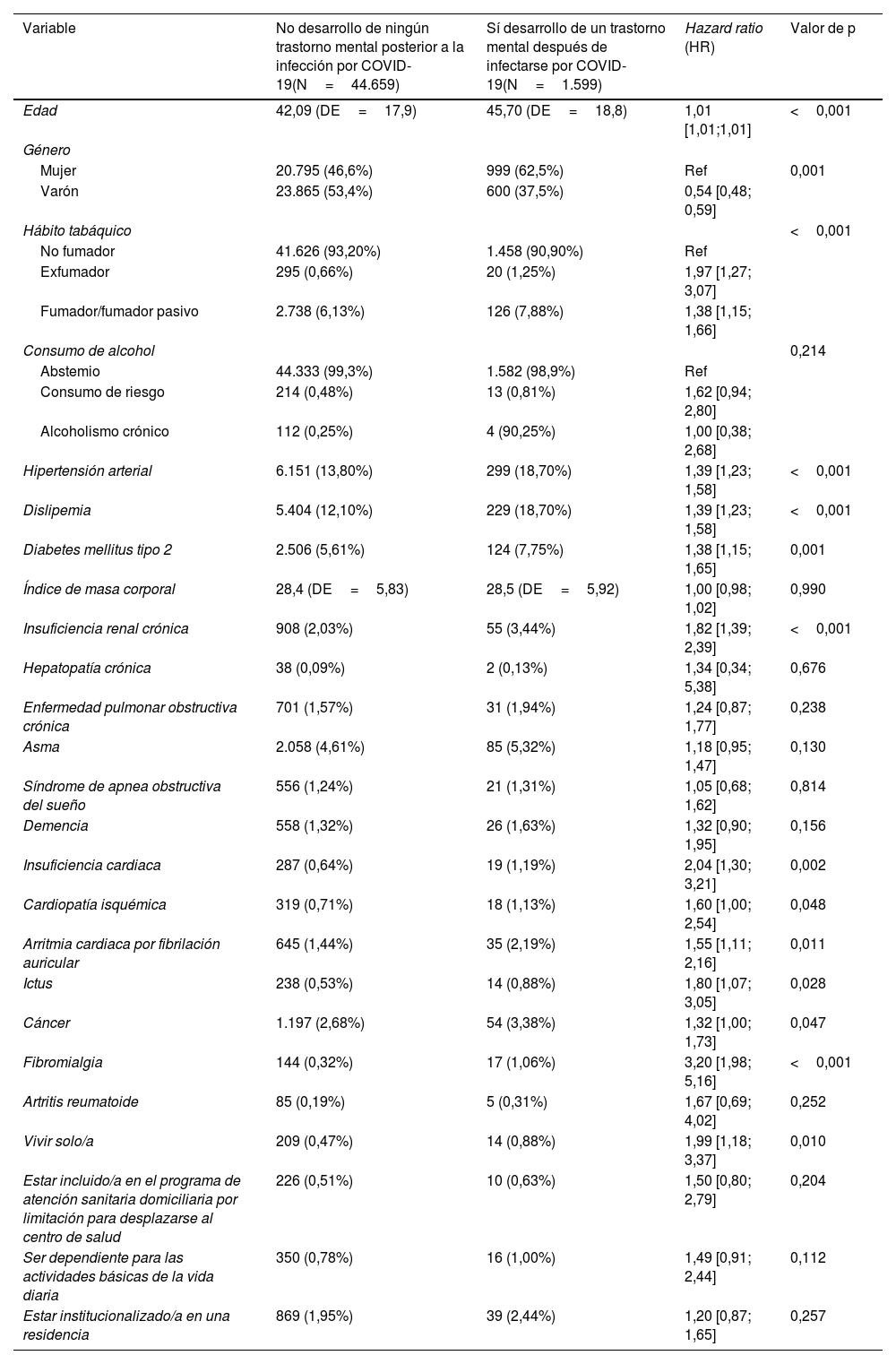
En los 2 años de estudio, fueron 1.599 los pacientes diagnosticados de COVID-19 (y sin antecedente previo de ningún trastorno mental) que desarrollaron posteriormente a la infección, ansiedad (59,20%) y el resto, el 40,42%, fueron diagnosticados de trastorno del estado de ánimo (14,20%), trastorno adaptativo (6,32%) e insomnio (19,90%). La tasa de incidencia de desarrollar algún trastorno mental posterior a la infección por COVID-19 fue de 39,75 casos por cada 1.000 personas/año, llegando a 24,20 casos por cada 1.000 personas/año la tasa de incidencia de ansiedad. (tabla 2). Los pacientes afectos eran de mayor edad (45,05 años de mediana [DE=18,8] vs. 42,09 años [DE=17,9]; p<0,001). Fueron afectadas el 62,50 de las mujeres y el 37,50% de los varones (p=0,001). Se objetivó que los exfumadores tenían el doble de riesgo (HR=1,97; p<0,001) respecto los no fumadores. La comorbilidad asociada también representaba un factor de riesgo. Así, los pacientes hipertensos tenían un 39% más de riesgo respecto los no hipertensos (HR=1,39; p<0,001), un riesgo similar en los diabéticos (HR=1,38; p=0,001); en los pacientes con insuficiencia cardiaca el riesgo llegaba a duplicarse (HR=2,04; p=0,002). Haber padecido un ictus en el pasado incrementaba el riesgo de desarrollar un trastorno mental en un 80% (HR=1,80; p=0,028) y en los pacientes con fibromialgia el riesgo se multiplicaba por 2 (HR=1,99; p<0,001). Con relación a las variables sociofamiliares, los pacientes que vivían solos eran los más susceptibles a padecer algún trastorno mental (HR=1,99; p=0,010); seguidos por los pacientes con algún tipo de dependencia (HR=1,50; p=0,201); y finalmente los pacientes institucionalizados en residencia eran los que tenían menor riesgo (HR=1,20; p=0,257).
Factores de riesgo de desarrollar un trastorno mental (ansiedad, trastorno del estado de ánimo, trastorno adaptativo e insomnio) entre la población infectada por COVID-19 sin antecedente de trastorno mental previo a la infección
| Variable | No desarrollo de ningún trastorno mental posterior a la infección por COVID-19(N=44.659) | Sí desarrollo de un trastorno mental después de infectarse por COVID-19(N=1.599) | Hazard ratio (HR) | Valor de p |
|---|---|---|---|---|
| Edad | 42,09 (DE=17,9) | 45,70 (DE=18,8) | 1,01 [1,01;1,01] | <0,001 |
| Género | ||||
| Mujer | 20.795 (46,6%) | 999 (62,5%) | Ref | 0,001 |
| Varón | 23.865 (53,4%) | 600 (37,5%) | 0,54 [0,48; 0,59] | |
| Hábito tabáquico | <0,001 | |||
| No fumador | 41.626 (93,20%) | 1.458 (90,90%) | Ref | |
| Exfumador | 295 (0,66%) | 20 (1,25%) | 1,97 [1,27; 3,07] | |
| Fumador/fumador pasivo | 2.738 (6,13%) | 126 (7,88%) | 1,38 [1,15; 1,66] | |
| Consumo de alcohol | 0,214 | |||
| Abstemio | 44.333 (99,3%) | 1.582 (98,9%) | Ref | |
| Consumo de riesgo | 214 (0,48%) | 13 (0,81%) | 1,62 [0,94; 2,80] | |
| Alcoholismo crónico | 112 (0,25%) | 4 (90,25%) | 1,00 [0,38; 2,68] | |
| Hipertensión arterial | 6.151 (13,80%) | 299 (18,70%) | 1,39 [1,23; 1,58] | <0,001 |
| Dislipemia | 5.404 (12,10%) | 229 (18,70%) | 1,39 [1,23; 1,58] | <0,001 |
| Diabetes mellitus tipo 2 | 2.506 (5,61%) | 124 (7,75%) | 1,38 [1,15; 1,65] | 0,001 |
| Índice de masa corporal | 28,4 (DE=5,83) | 28,5 (DE=5,92) | 1,00 [0,98; 1,02] | 0,990 |
| Insuficiencia renal crónica | 908 (2,03%) | 55 (3,44%) | 1,82 [1,39; 2,39] | <0,001 |
| Hepatopatía crónica | 38 (0,09%) | 2 (0,13%) | 1,34 [0,34; 5,38] | 0,676 |
| Enfermedad pulmonar obstructiva crónica | 701 (1,57%) | 31 (1,94%) | 1,24 [0,87; 1,77] | 0,238 |
| Asma | 2.058 (4,61%) | 85 (5,32%) | 1,18 [0,95; 1,47] | 0,130 |
| Síndrome de apnea obstructiva del sueño | 556 (1,24%) | 21 (1,31%) | 1,05 [0,68; 1,62] | 0,814 |
| Demencia | 558 (1,32%) | 26 (1,63%) | 1,32 [0,90; 1,95] | 0,156 |
| Insuficiencia cardiaca | 287 (0,64%) | 19 (1,19%) | 2,04 [1,30; 3,21] | 0,002 |
| Cardiopatía isquémica | 319 (0,71%) | 18 (1,13%) | 1,60 [1,00; 2,54] | 0,048 |
| Arritmia cardiaca por fibrilación auricular | 645 (1,44%) | 35 (2,19%) | 1,55 [1,11; 2,16] | 0,011 |
| Ictus | 238 (0,53%) | 14 (0,88%) | 1,80 [1,07; 3,05] | 0,028 |
| Cáncer | 1.197 (2,68%) | 54 (3,38%) | 1,32 [1,00; 1,73] | 0,047 |
| Fibromialgia | 144 (0,32%) | 17 (1,06%) | 3,20 [1,98; 5,16] | <0,001 |
| Artritis reumatoide | 85 (0,19%) | 5 (0,31%) | 1,67 [0,69; 4,02] | 0,252 |
| Vivir solo/a | 209 (0,47%) | 14 (0,88%) | 1,99 [1,18; 3,37] | 0,010 |
| Estar incluido/a en el programa de atención sanitaria domiciliaria por limitación para desplazarse al centro de salud | 226 (0,51%) | 10 (0,63%) | 1,50 [0,80; 2,79] | 0,204 |
| Ser dependiente para las actividades básicas de la vida diaria | 350 (0,78%) | 16 (1,00%) | 1,49 [0,91; 2,44] | 0,112 |
| Estar institucionalizado/a en una residencia | 869 (1,95%) | 39 (2,44%) | 1,20 [0,87; 1,65] | 0,257 |
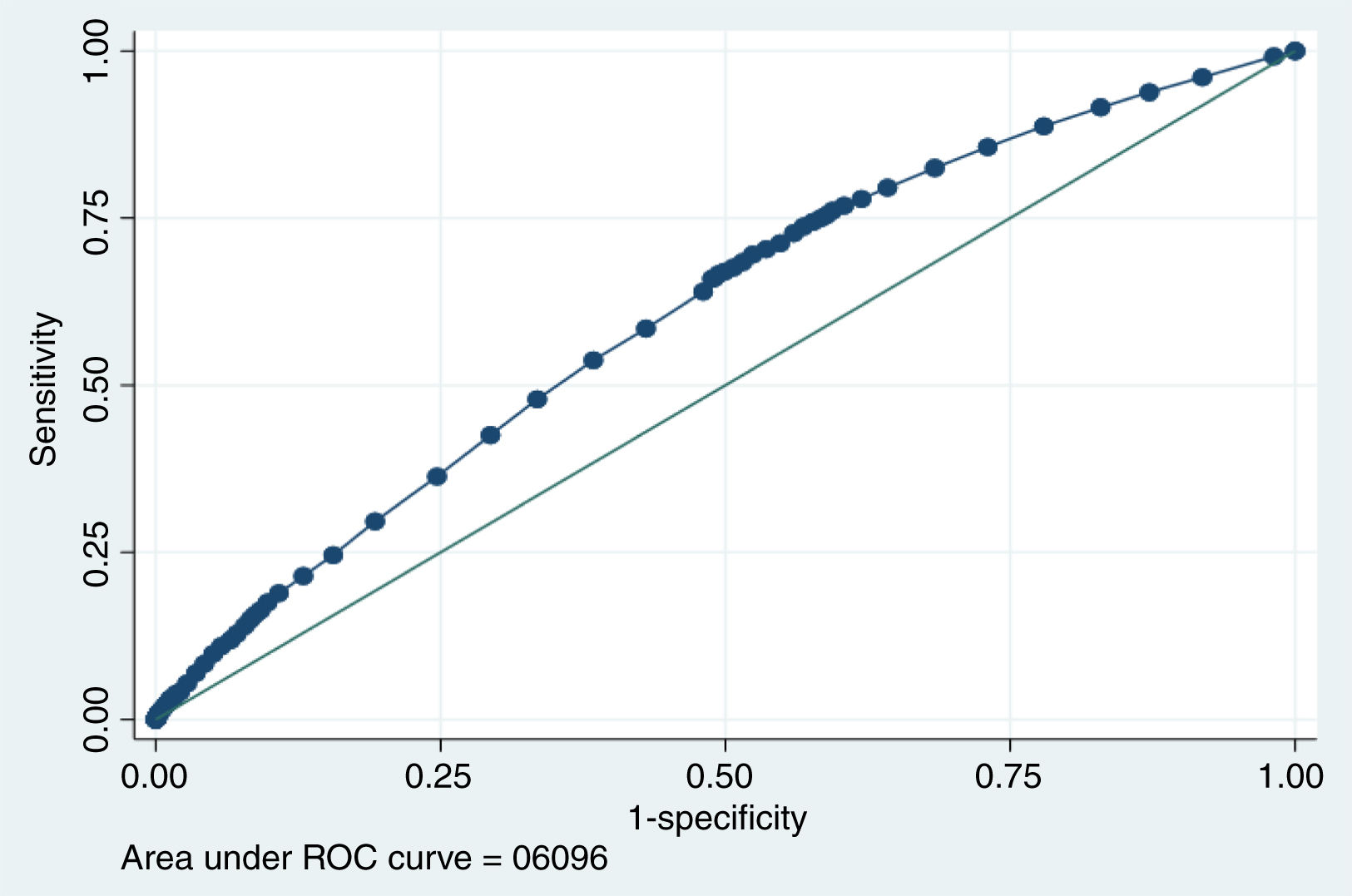
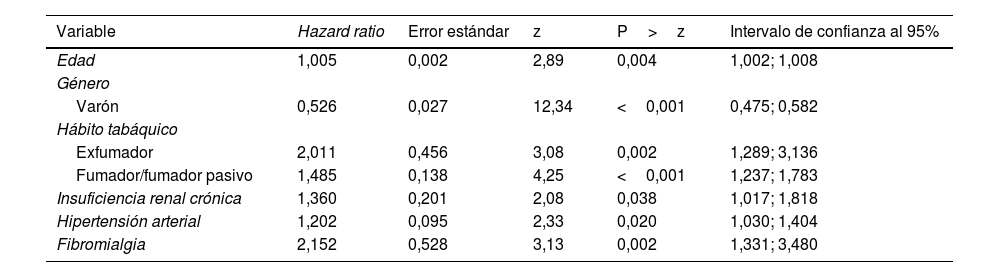
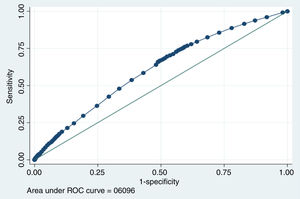
En el análisis multivariante (tabla 3) resultaron estadísticamente asociados al desarrollo de algún trastorno mental los siguientes factores: edad (HR=1,06; [IC 95%: 1,001-1,008]; p=0,004), con lo que el riesgo aumentaba un 0,60% por cada año de aumento en la edad del paciente infectado; ser varón (HR=0,53; [IC 95%: 0,475-0,582]; p<0,001); ser exfumador (HR=2,01; [IC 95%: 1,289-3,136]; p=0,002); ser fumador (HR=1,49; [IC 95%: 1,237-1,783]; p<0,001); padecer insuficiencia renal crónica (HR=1,36; [IC 95%: 1,017-1,818]; p=0,038); ser hipertenso (HR=1,20; [IC 95%: 1,030-1,404]; p=0,020) y padecer fibromialgia (HR=2,15; [IC 95%: 1,330-3,480]; p=0,002). Estas variables se asociaron significativamente al desarrollo de alguno de los trastornos mentales, con un poder de discriminación de 0,61 (fig. 1).
Factores asociados al desarrollo de algún trastorno mental (ansiedad, trastorno del estado de ánimo, trastorno adaptativo e insomnio) asociados a la infección por SARS-CoV-2 (COVID-19)
| Variable | Hazard ratio | Error estándar | z | P>z | Intervalo de confianza al 95% |
|---|---|---|---|---|---|
| Edad | 1,005 | 0,002 | 2,89 | 0,004 | 1,002; 1,008 |
| Género | |||||
| Varón | 0,526 | 0,027 | 12,34 | <0,001 | 0,475; 0,582 |
| Hábito tabáquico | |||||
| Exfumador | 2,011 | 0,456 | 3,08 | 0,002 | 1,289; 3,136 |
| Fumador/fumador pasivo | 1,485 | 0,138 | 4,25 | <0,001 | 1,237; 1,783 |
| Insuficiencia renal crónica | 1,360 | 0,201 | 2,08 | 0,038 | 1,017; 1,818 |
| Hipertensión arterial | 1,202 | 0,095 | 2,33 | 0,020 | 1,030; 1,404 |
| Fibromialgia | 2,152 | 0,528 | 3,13 | 0,002 | 1,331; 3,480 |
Curva ROC del modelo predictor de desarrollar algún trastorno mental asociado a la COVID-19 (tabla 3).
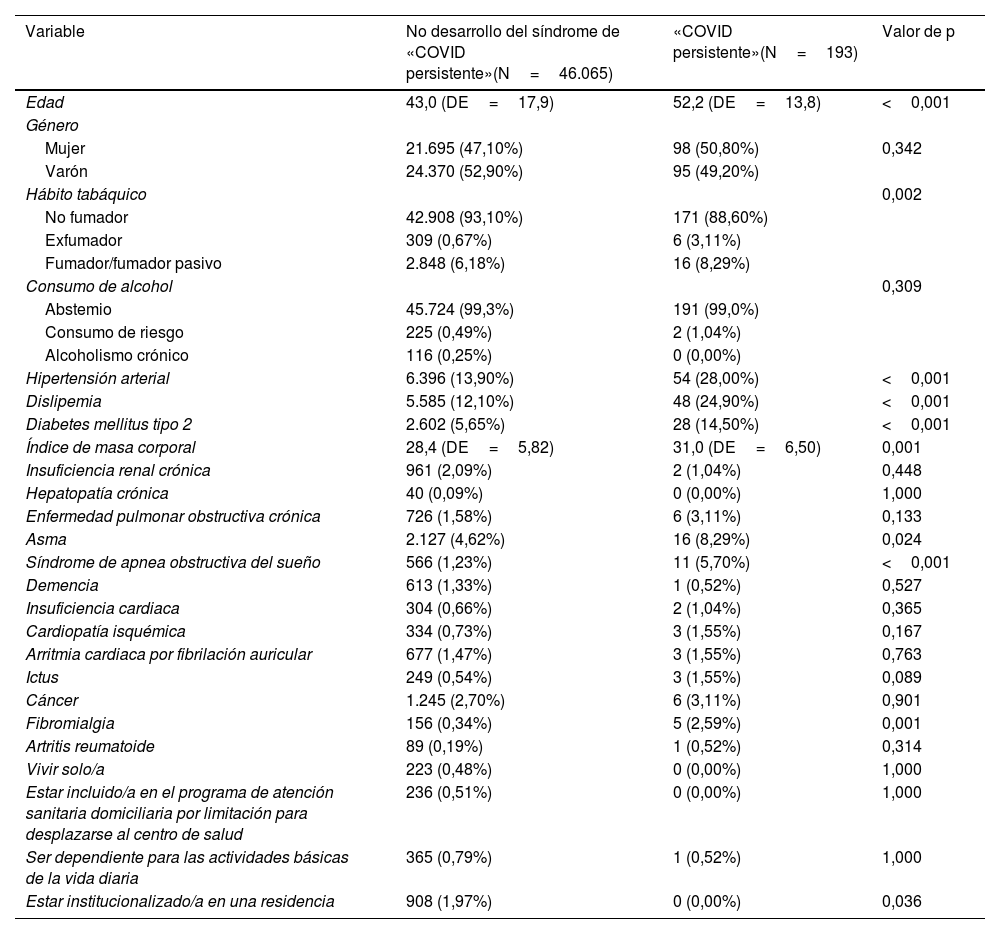
El síndrome de «COVID persistente» se registró en 193 de los 46.258 pacientes infectados por COVID-19 (sin antecedentes de trastornos mentales), lo que representa un 0,42% de la muestra. La edad media de los pacientes afectos fue de 52,2 años (DE=13,8), p<0,01. El 50,80% eran mujeres (p=0,342). El 88,60% eran no fumadores (p=0,002). La comorbilidad asociada más frecuente fue la hipertensión arterial (28%). La media de índice de masa corporal era de 31kg/m2 (DE=6,50) (p=0,001) (obesidad tipo 1). El 3,11% de los pacientes padecían EPOC y el 8,29% asma. El resto de características de los pacientes que desarrollaron «COVID persistente» se detallan en la tabla 4.
Factores de riesgo de desarrollar el síndrome de «COVID persistente»
| Variable | No desarrollo del síndrome de «COVID persistente»(N=46.065) | «COVID persistente»(N=193) | Valor de p |
|---|---|---|---|
| Edad | 43,0 (DE=17,9) | 52,2 (DE=13,8) | <0,001 |
| Género | |||
| Mujer | 21.695 (47,10%) | 98 (50,80%) | 0,342 |
| Varón | 24.370 (52,90%) | 95 (49,20%) | |
| Hábito tabáquico | 0,002 | ||
| No fumador | 42.908 (93,10%) | 171 (88,60%) | |
| Exfumador | 309 (0,67%) | 6 (3,11%) | |
| Fumador/fumador pasivo | 2.848 (6,18%) | 16 (8,29%) | |
| Consumo de alcohol | 0,309 | ||
| Abstemio | 45.724 (99,3%) | 191 (99,0%) | |
| Consumo de riesgo | 225 (0,49%) | 2 (1,04%) | |
| Alcoholismo crónico | 116 (0,25%) | 0 (0,00%) | |
| Hipertensión arterial | 6.396 (13,90%) | 54 (28,00%) | <0,001 |
| Dislipemia | 5.585 (12,10%) | 48 (24,90%) | <0,001 |
| Diabetes mellitus tipo 2 | 2.602 (5,65%) | 28 (14,50%) | <0,001 |
| Índice de masa corporal | 28,4 (DE=5,82) | 31,0 (DE=6,50) | 0,001 |
| Insuficiencia renal crónica | 961 (2,09%) | 2 (1,04%) | 0,448 |
| Hepatopatía crónica | 40 (0,09%) | 0 (0,00%) | 1,000 |
| Enfermedad pulmonar obstructiva crónica | 726 (1,58%) | 6 (3,11%) | 0,133 |
| Asma | 2.127 (4,62%) | 16 (8,29%) | 0,024 |
| Síndrome de apnea obstructiva del sueño | 566 (1,23%) | 11 (5,70%) | <0,001 |
| Demencia | 613 (1,33%) | 1 (0,52%) | 0,527 |
| Insuficiencia cardiaca | 304 (0,66%) | 2 (1,04%) | 0,365 |
| Cardiopatía isquémica | 334 (0,73%) | 3 (1,55%) | 0,167 |
| Arritmia cardiaca por fibrilación auricular | 677 (1,47%) | 3 (1,55%) | 0,763 |
| Ictus | 249 (0,54%) | 3 (1,55%) | 0,089 |
| Cáncer | 1.245 (2,70%) | 6 (3,11%) | 0,901 |
| Fibromialgia | 156 (0,34%) | 5 (2,59%) | 0,001 |
| Artritis reumatoide | 89 (0,19%) | 1 (0,52%) | 0,314 |
| Vivir solo/a | 223 (0,48%) | 0 (0,00%) | 1,000 |
| Estar incluido/a en el programa de atención sanitaria domiciliaria por limitación para desplazarse al centro de salud | 236 (0,51%) | 0 (0,00%) | 1,000 |
| Ser dependiente para las actividades básicas de la vida diaria | 365 (0,79%) | 1 (0,52%) | 1,000 |
| Estar institucionalizado/a en una residencia | 908 (1,97%) | 0 (0,00%) | 0,036 |
El 79,70% de la población de la Región Sanitaria de Lleida se infectó por COVID-19. Ya en 2021 se había determinado que un 44% de la población mundial había contraído al menos una vez la infección por SARS-CoV-224. La edad media de los infectados se situó en la cuarta década de vida, una década por debajo de lo determinado en otros estudios25 que objetivaron que la edad media de los infectados en la tercera y cuarta oleada era mayor que la de la quinta, y lo atribuyeron por un lado a la vacunación y por otro a que la variante delta afectó más a los pacientes de edad más joven. No obstante, Taquet et al.26, publicaron en 2022 un estudio multicéntrico realizado a 1.282.438 pacientes infectados de COVID-19 en que determinaron una edad media muy similar a la objetivada en nuestro estudio (42,5 años de media, DE=21,9).
Un poco más de la mitad de los pacientes infectados por COVID-19 eran varones (53%). Otros estudios han encontrado hallazgos similares27-29 sobre todo en las primeras 3 oleadas y que atribuyen estas diferencias a factores fisiológicos, inmunológicos y hormonales diferentes entre varones y mujeres29. También la hipertensión arterial ha sido la comorbilidad más frecuente hallada en otros estudios, aunque en porcentaje variable (9,31-25%)25,30 llegando a ser del 49,70% entre los hospitalizados por COVID-19 en un estudio realizado en EE. UU.31, asociándose su presencia a un mayor riesgo de complicaciones y de mortalidad. Llama la atención un porcentaje bajo de pacientes infectados con EPOC (1,58%) y fumadores (9,19%). Estos mismos hallazgos son reportados en una revisión sistemática32, que analizó un total de 61 trabajos y que determinó una prevalencia de EPOC del 2% entre los infectados, y del 9% de fumadores entre los diagnosticados de COVID-19. No obstante, se halló un peor pronóstico y peores tasas de mortalidad entre los pacientes diagnosticados de EPOC.
Los diagnósticos de trastorno mental considerados en el presente estudio, además de estar recogidos por la DSM-522 también fueron los considerados en un estudio retrospectivo realizado en más de 5,50 millones pacientes en el que se estudiaron las incidencias de trastornos mentales secundarios a la COVID-1933. El estudio concluyó que durante los 6 primeros meses después de la infección, los pacientes experimentaban más psicopatología (ansiedad, trastorno del estado de ánimo, trastorno adaptativo e insomnio) que los pacientes con otros tipos de infecciones33.
Fueron 1.599, los pacientes infectados que desarrollaron algún trastorno mental, lo que representa el 3,46% de la muestra. La mayoría fueron diagnosticados de ansiedad (59,20%). Se ha reportado que estos pacientes tendrían un mayor riesgo de mortalidad19, y que la cepa delta sería la que entrañaría un mayor riesgo de desarrollar trastornos mentales19. El porcentaje de ansiedad objetivado es superior al determinado por otros estudios realizados en China, como el de Ahmed, et al.34 que determinaron una prevalencia del 29%; o el de Gao et al.35 del 22,6%; el de Hwang et al.9 del 35,1% o el estudio de Mazza et al.36, realizado en Italia con una muestra de 2.766 pacientes y que se determinó una prevalencia del 18,7%.
El 40,42% restante fueron trastornos del estado de ánimo (14,20%), trastorno adaptativo e insomnio. Este hallazgo es inferior a otros estudios que determinaron prevalencias que oscilaban entre el 20,10% y el 48,30%9,34-36 y ligeramente inferior al estudio de González-Sanguino et al. realizado en 3.480 pacientes españoles en 2020 en que hallaron una prevalencia de trastorno del ánimo del 18,70%37. Igualmente, Lei et al.38, en un estudio realizado en población china determinaron una prevalencia del 14,60%, igual a la determinada en nuestro estudio.
En nuestro estudio, se detectó que los factores de riesgo de desarrollar trastornos mentales asociados a la infección fueron tener mayor edad, ser mujer, así como la comorbilidad asociada. Con relación al género, nuestro hallazgo (62,5% de mujeres) ha sido descrito en el estudio de Jaques-Aviñó et al.39 realizado con 7.053 pacientes de Cataluña infectados por COVID-19, se objetivó como las mujeres padecieron más ansiedad que los varones (31,20 vs. 17,70%) y un mayor porcentaje de trastorno del estado de ánimo (28,50 vs. 16,70%). La situación económica y laboral sería un factor determinante para explicar estos hallazgos39,40. Igualmente, los pacientes inmunocomprometidos y con enfermedades crónicas experimentaron mayores tasas de ansiedad y de trastorno del estado de ánimo41,42.
La patogenia del desarrollo de los trastornos mentales secundarios a la infección COVID-19 se explicaría por factores biológicos y psicosociales. En este sentido, se ha descrito como la COVID-19 puede afectar al sistema nervioso central. Los estudios en pacientes hospitalizados por la infección han determinado que hasta el 25% presentaban manifestaciones de alteración del sistema nervioso central (p. ej., mareo, cefalea, alteración de la conciencia)43 y manifestaciones neuropsiquiátricas como la agitación (69%), la confusión (65%), los signos de disfunción del tracto corticoespinal (67%) y el deterioro neuropsicológico (33-60%)44,45. Sin embargo, el análisis del líquido cefalorraquídeo en 7 pacientes fue negativo para el virus, lo que podría demostrar, que las alteraciones neuropsiquiátricas podrían deberse a una encefalopatía secundaria a la respuesta inflamatoria masiva de la activación de la cascada de las citocinas proinflamatorias o de la acción/reacción adversa de los fármacos44,45. Una revisión de la literatura describió como epidemias virales que han afectado a la humanidad en el pasado ya se asociaron con la aparición de trastornos neuropsiquiátricos como la desmielinización, la encefalopatía, la disfunción neuromuscular, los trastornos del humor y la psicosis46. La respuesta inmunológica asociada a la infección por parte de cada paciente también influiría en la aparición de dichos trastornos46.
También en este estudio se ha objetivado, que características sociofamiliares como el hecho de vivir solo duplicó el riesgo de padecer algún trastorno mental. Dicho hallazgo, ha sido también determinado en otros trabajos41,47.
Solo 193 pacientes (el 0,42%) fueron diagnosticados de síndrome de «COVID persistente» de entre los pacientes sin antecedente de trastorno mental. Una revisión sistemática estimó en 144 millones, los pacientes que estarían afectos en todo mundo48 y que representaría hasta el 3,64% de los infectados por COVID-19. Posiblemente, el infra diagnóstico al haber excluido aquellos pacientes diagnosticados de COVID-19 durante el periodo de estudio, pero con antecedentes de trastornos mentales, sumado al subregistro de la información en el eCAP justificaría que la prevalencia en nuestro estudio sea menor. Igualmente, las mujeres con «COVID persistente» representaban un poco más de la mitad de la cohorte (50,80%). Se ha descrito como las mujeres tienen más predisposición a padecerlo, y que se manifestaría en forma de cefalea, mialgia y síntomas abdominales, a diferencia de los varones, donde el déficit cognitivo sería mayor en este subgrupo49. Llama la atención que solo el 3,11% de los pacientes con EPOC de la muestra desarrollaron «COVID persistente». Existe heterogeneidad en cuanto a los resultados de los estudios, aunque se ha descrito que los pacientes conEPOC tendrían un mayor riesgo de padecerlo por la declinación del VEMS postinfección y por la alteración estructural del parénquima pulmonar con pérdida de volúmenes pulmonares50-53. Aquellos pacientes infectados que no requirieron hospitalización, y con una escala de disnea menor (mMRC de 1-2) quizás no consultaron a su médico de atención primaria con lo que no se diagnosticaron de síndrome de «COVID persistente» hecho que justificaría en parte, la baja prevalencia detectada en el estudio.
Consideraciones éticasEl estudio fue aprobado por Comité de Ética del Instituto de Investigación en Atención Primaria (CEIC IDIAP) Jordi Gol de Barcelona (registro 22/124-PCV). Los datos fueron facilitados por la Unidad de Evaluación de la Dirección de Atención Primaria del Institut Català de la Salut (ICS) Lleida quien aportó las variables encriptadas solicitadas al técnico de estadística de la Unitat de Suport a la Recerca de la Dirección de Atención Primaria del Institut Català de la Salut (ICS) a través de la revisión de las respectivas historias clínicas informatizadas.
FinanciaciónPara la realización del trabajo no se ha contado con ningún tipo de financiación.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses.