La entrevista clínica a pacientes inmigrantes requiere una competencia cultural que garantice una buena comprensión y una correcta comunicación, además de recoger información específica diferente a pacientes autóctonos, como origen y ruta migratoria o identidad cultural.
Se recomienda el cribado de infección tuberculosa latente (ITL) en ciertos casos, y el cribado de otras infecciones, tanto cosmopolitas con mayor prevalencia en migrantes (VIH, lúes, VHB, VHC), como importadas (Chagas, parásitos intestinales, estrongiloidiasis, esquistosomiasis), según procedencia.
Es clave comprobar el estado de vacunación y completar la pauta vacunal adaptándola al calendario vigente, priorizando vacunas como sarampión, rubéola y poliomielitis.
Proponemos actividades preventivas a realizar ante viajes a países de origen, por sus características y riesgos especiales: consejos generales, explorar riesgo de malaria, valorar vacunaciones específicas, consejo respecto a infecciones de transmisión sexual (ITS) y consideraciones especiales si tienen enfermedades crónicas; y abordaje, si es pertinente, de riesgos de mutilación genital femenina (MGF).
The clinical interview of immigrant patients requires cultural competence to ensure good understanding and correct communication, in addition to collecting specific information that differs from that of native patients, such as origin and migratory route or cultural identity.
Screening for latent tuberculosis infection is recommended in certain cases and screening for other infections, both cosmopolitan with a higher prevalence in migrants (HIV, syphilis, hepatitis B and C) and imported (Chagas, intestinal parasites, strongyloidiasis, schistosomiasis), depending on origin.
It is essential to check the vaccination status and complete the vaccination schedule, adapting it to the current calendar, prioritizing vaccines such as measles, rubella and poliomyelitis.
We propose preventive activities to be carried out when traveling to countries of origin, due to their special characteristics and risks: general advice, exploring the risk of malaria, assessing specific vaccinations, advice regarding sexually transmitted infections and special considerations if they have chronic diseases; and addressing, if appropriate, the risks of female genital mutilation.
La atención primaria (AP) constituye un entorno ideal para realizar la atención inicial a migrantes ya que, además de que generalmente es su primer contacto con el sistema sanitario, garantiza longitudinalidad y coordinación con el resto de servicios sanitarios. Lo más adecuado sería realizar una visita de acogida conjunta o consecutiva medicina y enfermería, tanto a niños como adultos.
Pese a que no todas las guías internacionales apoyan el cribado de enfermedades importadas, prestigiosos organismos han demostrado que es eficiente1,2. Muchos países europeos tienen guías sobre el cribado de enfermedades infecciosas en inmigrantes, pero la implementación de las mismas es limitada y poco uniforme entre los diferentes territorios y niveles asistenciales del sistema sanitario público3. Las recomendaciones de cribado del presente artículo estarán basadas en guías nacionales y del Centro Europeo para el Control y Prevención de Enfermedades (ECDC), teniendo en cuenta que cuentan con poca evidencia en el ámbito de la AP.
La población inmigrante puede constituir un grupo de población vulnerable, ya que pueden proceder de países con sistemas de salud frágiles, con baja eficiencia en servicios básicos como la vacunación4. Las recomendaciones europeas establecen que los inmigrantes tienen que ser vacunados sin demora de acuerdo al calendario del país en el que estén más de una semana, priorizando vacunas como el sarampión, la rubéola y la poliomielitis5. Garantizar los niveles de cobertura vacunal en población móvil es una prioridad del plan de acción europeo sobre vacunas. Tanto inmigrantes, como refugiados o solicitantes de asilo tienen que tener acceso a la vacunación, independientemente de su estatus legal5.
A continuación, proponemos algunas especificidades en la atención inicial a pacientes migrantes, relativas a la anamnesis, la exploración física, el examen de salud inicial (que incluye el cribado de enfermedades importadas) y la actualización del calendario vacunal. También consideraremos las actividades preventivas en migrantes viajeros.
Entrevista clínicaLa entrevista clínica fundamentalmente es un acto de comunicación y constituye una herramienta imprescindible de la buena praxis médica. Sus funciones principales son: establecer una relación interpersonal, conseguir una buena comprensión de los problemas del consultante para poder realizar un proceso diagnóstico y consensuar un plan educativo y/o terapéutico6.
Cuando el paciente es inmigrante podemos encontrarnos en un contexto diferente del habitual. En este caso, la entrevista clínica adquiere unas particularidades especiales a las que hemos de adaptarnos para alcanzar una resolución satisfactoria de la consulta.
Las principales dificultades que pueden aparecer son7:
- •
Problemas de comprensión lingüística8. No usar el mismo idioma puede conllevar dificultades en la delimitación del motivo de consulta, la pérdida de matices en la comunicación, dudas por parte del médico (de haber entendido bien, de haberse explicado con claridad…), dudas del paciente en haber sido comprendida su demanda de salud y mayor necesidad de tiempo para la consulta. Para minimizar este obstáculo, en algunos casos puede ser útil la presencia de traductores, mediadores o idealmente de agentes de salud comunitaria.
- •
Diferencias culturales. El concepto de salud y enfermedad, la forma de interpretar los síntomas, las expectativas con relación al sistema sanitario o la religión constituyen diferentes realidades que suponen un reto en nuestra consulta diaria.
- •
Diferencias en la utilización del lenguaje no verbal. Existen gestos y expresiones que son prácticamente universales (alegría, tristeza, miedo...), pero otras, están modeladas por la cultura de la que se procede.
- •
Interferencias emocionales. Por parte del profesional pueden existir emociones negativas ante una entrevista clínica a una persona inmigrante al percibirla como de mayor complejidad, necesitar más tiempo, notar cierta inseguridad al interpretar las demandas o el desconocimiento de enfermedades que hasta hace poco eran inexistentes en nuestro medio. En el espectro contrario, pueden existir emociones positivas en el profesional al aflorar sentimientos de compasión, caridad…. Por parte del inmigrante puede existir una reacción negativa al sentirse incomprendido o incorrectamente tratado. En el espectro contrario habría emociones positivas de plena confianza en la tecnología médica.
La formación en habilidades comunicativas adquiere una gran relevancia para paliar estos elementos distorsionadores de la entrevista clínica9. El buen médico/comunicador debería usar todas las herramientas a su alcance para crear un clima de confianza, calidez y apertura, que favorezca la comunicación interpersonal.
Algunas de estas herramientas son:
- •
Habilidades básicas del entrevistador, como la calidez, la empatía, el respeto, la concreción y la asertividad.
- •
Colaboración con traductores, mediadores culturales o agentes de salud comunitaria. Estos últimos, gracias a su perfil profesional, a pertenecer a la misma cultura del inmigrante y a su formación en salud, pueden ser de gran ayuda para paliar las dificultades tanto lingüísticas como culturales.
- •
Formación en competencia cultural. Se debería ofrecer una atención sanitaria culturalmente adecuada y para ello es fundamental adquirir habilidades de comunicación ante pacientes de diferente cultura o religión10.
- •
Los datos y antecedentes que deben recogerse en la historia clínica del paciente inmigrante se detallan en la tabla 1.
Tabla 1.Datos y antecedentes que se deben recoger en la historia clínica del paciente inmigrante
Datos de identidad y filiación • Nombre completo• Edad y fecha de nacimiento• Género• País de origen y si es posible, región, provincia, ciudad o pueblo (zona rural o urbana)• Tiempo desde la migración. Viajes posteriores al país de origen. Ruta migratoria seguida y condiciones del viajeEsta información servirá para situar el momento del proceso migratorio en el que se encuentra el paciente, y para investigar posibles riesgos para su salud, a los que ha estado expuestoPara el abordaje psicológico será de utilidad abordar aspectos más específicos como los referidos al motivo de la migración (ayudar económicamente a la familia que queda en el país de origen, reagrupación familiar, estudios/formación...), la voluntad de migrar (por decisión propia o familiar), las expectativas de la migración o el esfuerzo requerido, entre otros:• Identidad cultural: etnia, religión, lengua materna y lenguas habladas• Conocimiento del idioma del país de acogida• Nivel de escolarización Antecedentes personales • Nacimiento y desarrollo• Hábitos dietéticos, de higiene, tóxicos• Alergias medicamentosas, alimentarias, a neumoalergenos u de otro tipo• Situación administrativa. Tarjeta sanitaria en vigor• Situación laboral: activa o no. Riesgos laborales• Vivienda y convivientes (composición del núcleo familiar) Antecedentes familiares • Árbol genealógico/clínico (si es posible), enfermedades hereditarias. Consanguinidad familiar• Situación geográfica de sus referentes familiares. Exploración del duelo migratorio Antecedentes patológicos Enfermedades previas (agudas y crónicas)Medicación actualIntervenciones quirúrgicas, traumatismos, accidentesHistoria previa de transfusiones sanguíneasCalendario de vacunacionesExperiencias sanitarias previas y uso de medicina tradicionalSalud sexual. Uso de métodos anticonceptivos. Antecedentes de infecciones de transmisión sexual. Historia obstétrica (embarazos, abortos, hijos vivos, mutilación genital femenina)Si embarazo actual, controles y pruebas realizados hasta el momento Fuente: COCOOPSI, CAMFIC. Atenció al pacient immigrant11.
- •
Es importante que el profesional muestre interés y/o aprenda a pronunciar bien el nombre y los apellidos de sus pacientes, por muy complicados que sean. Este esfuerzo revelará interés y respeto por parte del profesional. Una actitud contraria puede reforzar los problemas de identidad y soledad. El nombre está íntimamente ligado al origen, a la familia, a la tierra; en definitiva, a la identidad que se ha de reconstruir en el país de acogida.
A continuación, proponemos el examen de salud a realizar en pacientes inmigrantes asintomáticos y adultos, tanto recién llegados como aquellos a los que no se haya realizado previamente. A los que presenten alguna sintomatología se solicitarán los exámenes necesarios según la clínica y la procedencia.
El examen de salud ha de incluir:
- •
Actividades del Programa de Actividades Preventivas y Promoción de la Salud (PAPPs) igual que en el paciente autóctono, con especial atención a particularidades culturales en la anamnesis de hábitos tóxicos.
- •
Cribado de infecciones3,11, tanto cosmopolitas con mayor prevalencia en países de origen como importadas no endémicas en nuestro entorno.
- •
Revisión del calendario vacunal
Hay que resaltar que las indicaciones propuestas son generales, pero se recomienda adaptarse a las necesidades de cada persona. Todas las recomendaciones siguientes han de seguir los criterios de equidad, respeto y voluntariedad, dejando claro a priori que el objetivo es ofrecer oportunidades de mejorar la salud individual.
Además de una exploración física general, hay que prestar especial atención a: 1) piel y mucosas: coloración, manchas, cicatrices de vacunaciones previas o lesiones; 2) adenopatías; 3) megalias abdominales, y 4) mutilación genital femenina (MGF) en aquellos países donde se practica.
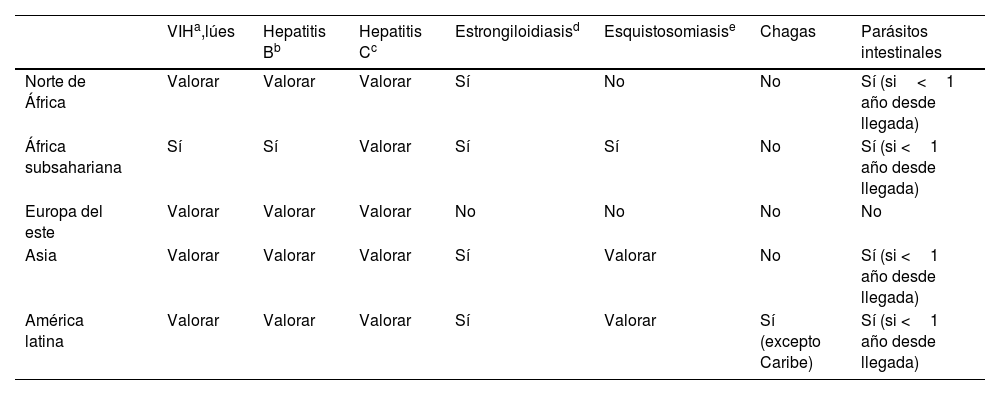
AnalíticaHemograma y bioquímica básica y cribado de infecciones según procedencia11,12 (tabla 2):
- •
VIH: países con prevalencia de VIH≥1%, aunque a cualquier adulto joven se le debería ofrecer el cribado.
- •
Sífilis: países con prevalencia de lúes ≥1%. Solicitar pruebas treponémicas como enzimoinmunoanálisis (EIA) IgM e IgG para cribado. Si resultan positivos, añadir test reagínicos.
- •
Hepatitis B (VHB): países con prevalencia de VHB≥2%. Solicitar el antígeno australiano (HBsAg), el anticuerpo contra el antígeno core (anti-HBc) y el anticuerpo contra el antígeno de superficie (anti-Hbs).
- •
Hepatitis C (VHC): países con prevalencia de VHC≥2%. Solicitar anticuerpo anti-VHC.
- •
Chagas: centro y Sudamérica, excepto las islas del Caribe. Solicitar anticuerpos IgG de Trypanosoma cruzi.
- •
Esquistosomiasis y estrongiloidiasis: áreas endémicas. Ambas son infecciones crónicas, que pueden ser asintomáticas y que pueden presentar complicaciones a largo plazo. Preferiblemente solicitar serología, técnica más sensible y rápida que los métodos parasitológicos. Si no está disponible, detección de parásitos en orina (esquistosomiasis) o heces (ambas).
- •
Parásitos en heces: inmigrantes procedentes de África, Asia y América Latina que han llegado en el último año.
Cribado recomendado según procedencia
| VIHa,lúes | Hepatitis Bb | Hepatitis Cc | Estrongiloidiasisd | Esquistosomiasise | Chagas | Parásitos intestinales | |
|---|---|---|---|---|---|---|---|
| Norte de África | Valorar | Valorar | Valorar | Sí | No | No | Sí (si<1 año desde llegada) |
| África subsahariana | Sí | Sí | Valorar | Sí | Sí | No | Sí (si <1 año desde llegada) |
| Europa del este | Valorar | Valorar | Valorar | No | No | No | No |
| Asia | Valorar | Valorar | Valorar | Sí | Valorar | No | Sí (si <1 año desde llegada) |
| América latina | Valorar | Valorar | Valorar | Sí | Valorar | Sí (excepto Caribe) | Sí (si <1 año desde llegada) |
Países con prevalencia de hepatitis B≥2%. Información de prevalencia: CDC yellow book. https://wwwnc.cdc.gov/travel/content/images/yellowbook/2024/_369_MAP_5-_07_Worldwide_prevalence_of_hepatitis_B_virus_infection.jpg
Pacientes procedentes de países con una elevada prevalencia de tuberculosis (>50/100.000 por habitantes) que han llegado en los últimos 5 años, especialmente menores de 35 años.
Habitualmente el cribado se realiza con prueba de la tuberculina (PT); estaría indicado realizarlo con QuantiFERON® (IGRAs) en vacunados con BCG, menores de 5 años, inmunodeprimidos o dudas en la interpretación de los resultados de la PT13, pero esta prueba no está disponible en la mayoría de centros de AP.
VacunaciónUna parte importante de la anamnesis en la atención inicial del paciente inmigrante debe comprobar el estado de vacunación y completar la pauta de vacunación si precisa. Por ello es relevante:
- •
Preguntar si aporta documentación de las vacunas que ha recibido, ya sea en el país de origen o en la ruta migratoria. En caso de no tener documento que certifique la vacunación, se consideran como no recibidas.
- •
Conocer el calendario del país de salida. La Organización Mundial de la Salud (OMS) publica en su web los calendarios vacunales de cada país14.
La finalidad es completar la vacunación y adaptarla al calendario vacunal vigente del país de acogida. Se han planteado diferentes estrategias, como la realización de una analítica con serologías (AcHBs, IgG VHA, IgG de sarampión, rubéola, parotiditis y varicela) previa al inicio de la vacunación, pero no queda claro si realmente es coste efectivo. En España está indicado el estudio serológico de varicela en personas que no hayan pasado la enfermedad, que no tengan documentación de vacunación completa o evidencia serológica. Un estudio de seroprevalencias reciente en 468 inmigrantes realizado en España, considera que actualmente son necesarios estudios de coste efectividad para determinar cuál es la mejor estrategia para vacunar a la población inmigrante15.
Recomendaciones generales en la adaptación de calendarios vacunales- •
Las vacunas recibidas en los países de origen se consideran válidas siempre que se respeten las edades y los intervalos mínimos entre dosis.
- •
En el caso de que las vacunas atenuadas se administren en diferentes ocasiones, deberá ser con una diferencia de al menos un mes.
- •
Revisar con atención la documentación aportada sobre las vacunas recibidas. La denominación y composición de vacunas puede variar entre países.
- •
Los diferentes tipos de una misma vacuna no son intercambiables si los antígenos son diferentes.
- •
Individualizar cada caso valorando antecedentes y situaciones de riesgo.
Se debe dar prioridad a la protección de enfermedades fácilmente transmisibles o graves. Es prioritaria la vacunación frente a sarampión, rubéola, poliomielitis (especialmente en personas procedentes de países con circulación de virus salvaje), tétanos y difteria en las personas susceptibles de cualquier edad. Otras vacunas a considerar, según la edad, son las vacunas frente a neumococo, meningococo, Haemophilus influenzae tipo b, varicela, hepatitis B y VPH. Además, se deben indicar otras vacunaciones en función de la presencia de factores de riesgo u otras circunstancias.
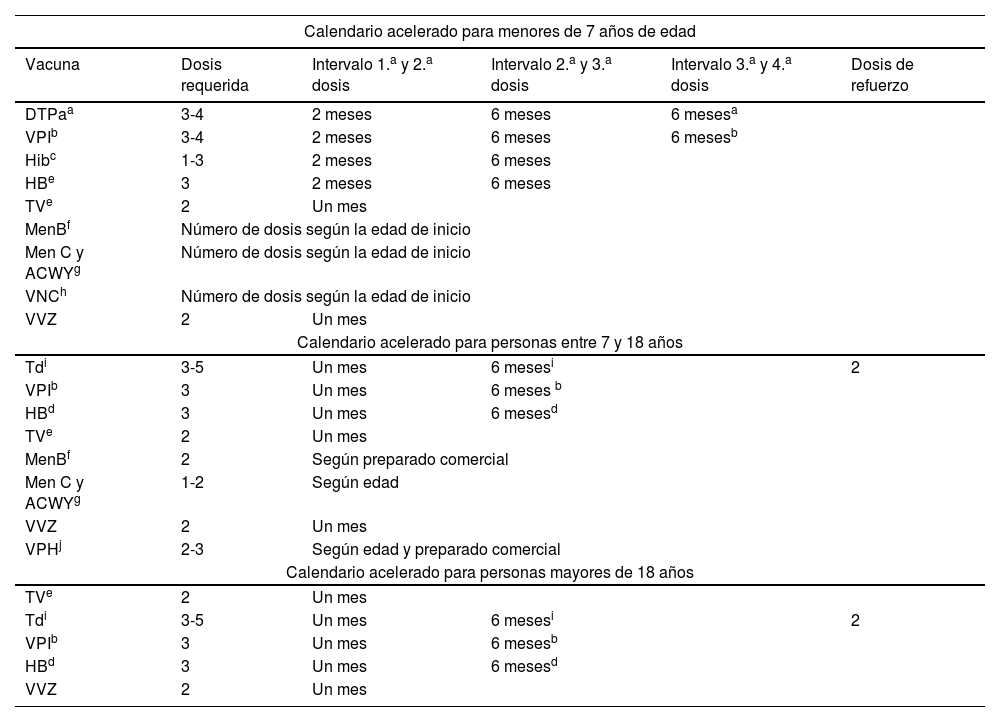
Información práctica para ayudar a planificar la vacunación en migrantes
| Calendario acelerado para menores de 7 años de edad | |||||
|---|---|---|---|---|---|
| Vacuna | Dosis requerida | Intervalo 1.a y 2.a dosis | Intervalo 2.a y 3.a dosis | Intervalo 3.a y 4.a dosis | Dosis de refuerzo |
| DTPaa | 3-4 | 2 meses | 6 meses | 6 mesesa | |
| VPIb | 3-4 | 2 meses | 6 meses | 6 mesesb | |
| Hibc | 1-3 | 2 meses | 6 meses | ||
| HBe | 3 | 2 meses | 6 meses | ||
| TVe | 2 | Un mes | |||
| MenBf | Número de dosis según la edad de inicio | ||||
| Men C y ACWYg | Número de dosis según la edad de inicio | ||||
| VNCh | Número de dosis según la edad de inicio | ||||
| VVZ | 2 | Un mes | |||
| Calendario acelerado para personas entre 7 y 18 años | |||||
| Tdi | 3-5 | Un mes | 6 mesesi | 2 | |
| VPIb | 3 | Un mes | 6 meses b | ||
| HBd | 3 | Un mes | 6 mesesd | ||
| TVe | 2 | Un mes | |||
| MenBf | 2 | Según preparado comercial | |||
| Men C y ACWYg | 1-2 | Según edad | |||
| VVZ | 2 | Un mes | |||
| VPHj | 2-3 | Según edad y preparado comercial | |||
| Calendario acelerado para personas mayores de 18 años | |||||
| TVe | 2 | Un mes | |||
| Tdi | 3-5 | Un mes | 6 mesesi | 2 | |
| VPIb | 3 | Un mes | 6 mesesb | ||
| HBd | 3 | Un mes | 6 mesesd | ||
| VVZ | 2 | Un mes | |||
DTPa: Pauta 2+1 (0, 2) y dosis de recuerdo al menos 6 meses después de la primovacunación. Según la edad de inicio de la vacunación, se podrá administrar otra dosis de recuerdo en edad preescolar.
VPI: Si la 3.ª dosis se administra después de los 4 años, no es necesaria una 4.ª dosis.
Primovacunación con 3 dosis para personas no vacunadas procedentes de países con circulación de virus salvaje. Para países en los que han circulado virus derivados de la vacuna y países con riesgo de reintroducción, una dosis.
Pauta convencional de vacuna de poliomielitis en adultos no vacunados; primera dosis en cualquier momento, segunda uno a 2 meses después, tercera dosis 6 a 12 meses de la segunda dosis. Calendario acelerado: 3 dosis en un intervalo de al menos 4 semanas.
Hib: El número de dosis depende del momento de inicio de la vacunación, durante el primer año de vida se recomiendan 2 dosis de primovacunación y una dosis de recuerdo. Entre uno y 5 años es suficiente con una dosis. No se recomienda esta vacunación a partir de los 5 años, salvo en grupos de riesgo.
HB: en menores de 7 años pauta 0, 2, 6 meses (8 meses desde primera visita) al utilizar vacuna hexavalente. Pauta 0, 1, 6 meses si se utiliza vacuna monovalente.
Pauta convencional de vacuna de HB en adultos no vacunados: 0-1-6 meses. La tercera dosis se administra 8 semanas después de la segunda y siempre que pase al menos 16 semanas después de la primera dosis, preferiblemente 6 meses.
En personas de grupos de riesgo y en inmigrantes sin historia documentada de HB que procedan de países de alta endemia, se recomienda la realización de marcadores serológicos (AgHBs, anti-HBs y anti-HBc). En caso de resultado negativo se recomienda vacunación con 3 dosis de HB en personas con riesgo de infección por VHB.
No se recomienda la vacunación sistemática del virus de la hepatitis A (VHA), excepto en las CC. AA. que la incluyen en su calendario sistemático (Cataluña, Ceuta y Melilla) y situaciones de riesgo. En población migrante procedente de zonas de alta prevalencia, se recomienda la realización de serologías y vacunación en caso de resultado negativo con riesgo de infección por VHA. En casos indicados son 2 dosis separadas al menos 6 meses.
TV: Se recomienda la vacunación en personas nacidas en España a partir de 1970 sin historia de vacunación y en no nacidas en España sin documentación de vacunación previa. En caso de haberse administrado una dosis con anterioridad, se administra una sola dosis.
MenB: El número de dosis depende de la edad de inicio de vacunación, hasta los 23 meses 3 dosis. De los 2 a 50 años son 2 dosis.
Meningococos C y ACWY: la pauta convencional es a los 4 meses, 12 meses y 11-13 años, incluyendo un rescate progresivo hasta los 18 años. En las CC. AA. donde no tienen incluida la vacuna MenACWY a los 4 y 12 meses en calendario sistemático, si no se ha administrado se indicará la MenC-TT financiada. En los vacunados por primera vez a partir de los 10 años, una sola dosis de MenACWY, si se vacuna antes de los 10 años son 2 dosis, una de ellas a partir de los 10 años.
VNC: el número de dosis depende de la edad de inicio, en menores de 12 meses 3 dosis con VNC15 y 4 con VNC20. Entre 12-23 meses 2 dosis separadas al menos 8 semanas. De 24 meses y 5 años una dosis. A partir de los 5 años no es necesaria la vacunación salvo en grupos de riesgo. Se recomienda VNP23 en ≥65 años.
Td: La 3.ª dosis se administra entre 6-12 meses de la segunda dosis. Dosis de recuerdo hasta 5 dosis en total a lo largo de toda la vida. Tras primovacunación (3 dosis), 2 dosis de recuerdo separadas 10 años (mínimo un año tras primovacunación y entre dosis de recuerdo).
VPH: Pauta de 2 dosis (0, 6 meses) en adolescentes de 9 a 14 años (varones según la fecha de introducción en el calendario de vacunación). Pauta de 3 dosis (0, 1-2 y 6 meses) entre los 15 a 18 años (varones según la fecha de introducción en el calendario de vacunación).
Fuente: elaboración propia basada en calendario acelerado de vacunaciones del Ministerio de Sanidad16.
Se establecerá un calendario personalizado. El término «calendario acelerado» se utiliza para referirse a las vacunas que deben administrarse en personas que no tienen historia documentada de vacunación16.
Actividades preventivas en el migrante viajeroEn el acompañamiento habitual de los migrantes en AP tenemos que prestar especial atención a los viajes que realizan a su país de origen3, cuando ya están asentados en el país de acogida, ya que tienen características especiales (tabla 4). Generalmente se tratan de viajes de mayor duración, a destinos menos turísticos, con pobres condiciones sanitarias y con una percepción de riesgo menor11. Muchas veces son acompañados por parejas e hijos nacidos en el país de acogida y, por tanto, sin inmunidad previa para muchas enfermedades. También influyen las barreras de acceso a los diferentes sistemas sanitarios. Por todas estas características, este colectivo recibe el nombre de visiting friends and relatives (VFR).
Riesgo específico asociado a algunas enfermedades, razones que explican este riesgo y recomendaciones para reducirlo
| Enfermedad | Motivos del riesgo | Recomendaciones para VFR |
|---|---|---|
| Paludismo o malaria | Estancias largasDestinos de alto riesgoMenor uso de quimioprofilaxis yde protección contra las picadurasCreencia de inmunidad natural | Educación sobre la malariaRecomendaciones generales para evitar picaduras de mosquitos (uso de repelentes, mosquiteras, etc.)Valorar la necesidad de profilaxis |
| Dengue | Mayor probabilidad de infección previa (mayor riesgo de dengue grave) | Medidas de protección para evitar picaduras de mosquitosReconocer previamente signos y síntomas de gravedadVacunación si se considera indicada |
| Fiebre amarilla y encefalitis japonesa | Medidas de protección para evitar picaduras de mosquitosVacunación si se considera indicada | |
| Infecciones de transmisión sexual (ITS) o percutánea | Prácticas culturales(tatuajes y prácticas demodificación del cuerpo)Estancias más largas y mayor riesgo de transfusionessanguíneasMayor probabilidad decontactos sexuales conpoblación local | Educación sobre ITS y otras conductas de riesgo, incluyendo los tatuajes, piercings y técnicas odontológicasPromover la adquisición de preservativos antes del viaje y material de punción (jeringas y agujas)Verificar vacunación para la hepatitis B, y completar pauta en caso necesario |
| Enfermedades transmisibles a través del agua y alimentos (geohelmintiasis, listeriosis, brucelosis, etc.) | Presión social y cultural (por ejemplo, comer la comida ofrecida por los anfitriones)Menor posibilidad de obtener agua potable | Lavado frecuente de manosEvitar alimentos de alto riesgo (alimentos poco cocinados)Hablar sobre la preparación de la comida |
| Infecciones y toxinas relacionadas con el pescado (gnatostomiasis, anisakiasis, angiostrongiliasis) | Ingesta de alimentos de alto riesgo | Evitar la ingesta de pescado crudo o poco cocinado (aunque puede ser insuficiente en algunos casos, como la intoxicación por ciguatera) |
| Ingestión de toxinas (efectos adversos demedicamentos, ingestión demetales pesados, etc.) | Adquisición de medicamentos locales o uso de terapias tradicionalesUso de productos contaminados(por ejemplo, cerámica con esmalte de plomo)Ingestión de alimentoscontaminados (peces de corales, pescado de agua dulce contaminada con mercurio) | Anticipar la necesidad de medicamentos y adquirirlos antes del viajeEvitar medicamentos tradicionales y alimentos de alto riesgo |
| Zoonosis (rickettsiosis, leptospirosis, fiebres virales, leishmaniosis,enfermedad deChagas) | Destinos ruralesContacto con animales | Limitar el contacto con animalesLavado de manosUso de repelentes y ropa que proteja la pielEvitar dormir en el sueloRevisar diariamente la presencia de marcas en la pielEvitar dormir en viviendas con techos de paja y paredes de barro, así como el jugo fresco de caña de azúcar en América Latina |
| Picaduras de animales venenosos (serpientes, arañas, escorpiones) | Destinos rurales | Evitar dormir en la tierraUtilizar calzado cerrado |
| Esquistosomiasis y geohelmintiasis | Acceso limitado a agua potableUso de agua dulce no tratada en zonas rurales para bañarse | Evitar la exposición a agua dulce no tratadaSecarse rápidamente tras exponerse a ella.Advertir a los niños sobre baños enríos, lagos y lagunasUso de calzado cerrado y coberturapara el suelo en la medida de lo posible |
| Tuberculosis (sobre todo multirresistente) | Contacto estrecho con la población local | Realizar Mantoux 2-3 meses después del regreso si existe historia de pruebanegativa previa y estancia larga(>3 meses)Utilizar prueba con interferón si hay antecedentes de vacunación BCG.Educación sobre los signos y síntomas de la TB y sobre cómo evitar el contagio |
| Enfermedad respiratoria | Exposición a contaminación, fuentes de combustión en zonas no ventiladas o humo de tabaco | En pacientes predispuestos, tener tratamiento en caso de crisis asmática |
BCG: vacuna contra la tuberculosis; TB: tuberculosis; ITS: infecciones de transmisión sexual; VFR: visiting friends and relatives.
Fuente: COCOOPSI, CAMFIC. Atenció al pacient immigrant11.
Cuando consultan a su profesional de AP por cualquier motivo suelen explicarle que viajarán a su país de origen. Habitualmente para realizar este tipo de viajes no acostumbran a solicitar consejo previo17, por tener menos percepción de riesgo que otros viajeros. De aquí la situación privilegiada de la AP para valorar18 las actividades preventivas a realizar (tabla 4), si se tiene el suficiente conocimiento en medicina del viajero y no se precisan vacunas no disponibles en AP. En casos en los que se considere necesario, se debe derivar a una unidad especializada.
Respecto a los consejos generales, hay que tener en cuenta que los VFR suelen tener menos cuidado en cuanto a alimentación, ya que en contextos locales es difícil extremar las precauciones de lavado, pelado y manipulación de alimentos. Lo mismo con el agua embotellada. Se deberá insistir en el lavado de manos y evitar consumir alimentos poco cocinados. Explicar los riesgos derivados de los baños en aguas estancadas y ríos en países endémicos de esquistosomiasis o leptospirosis; los riesgos en relación con la transmisión de la enfermedad de Chagas o las zoonosis en los países en los que hay convivencia estrecha con animales.
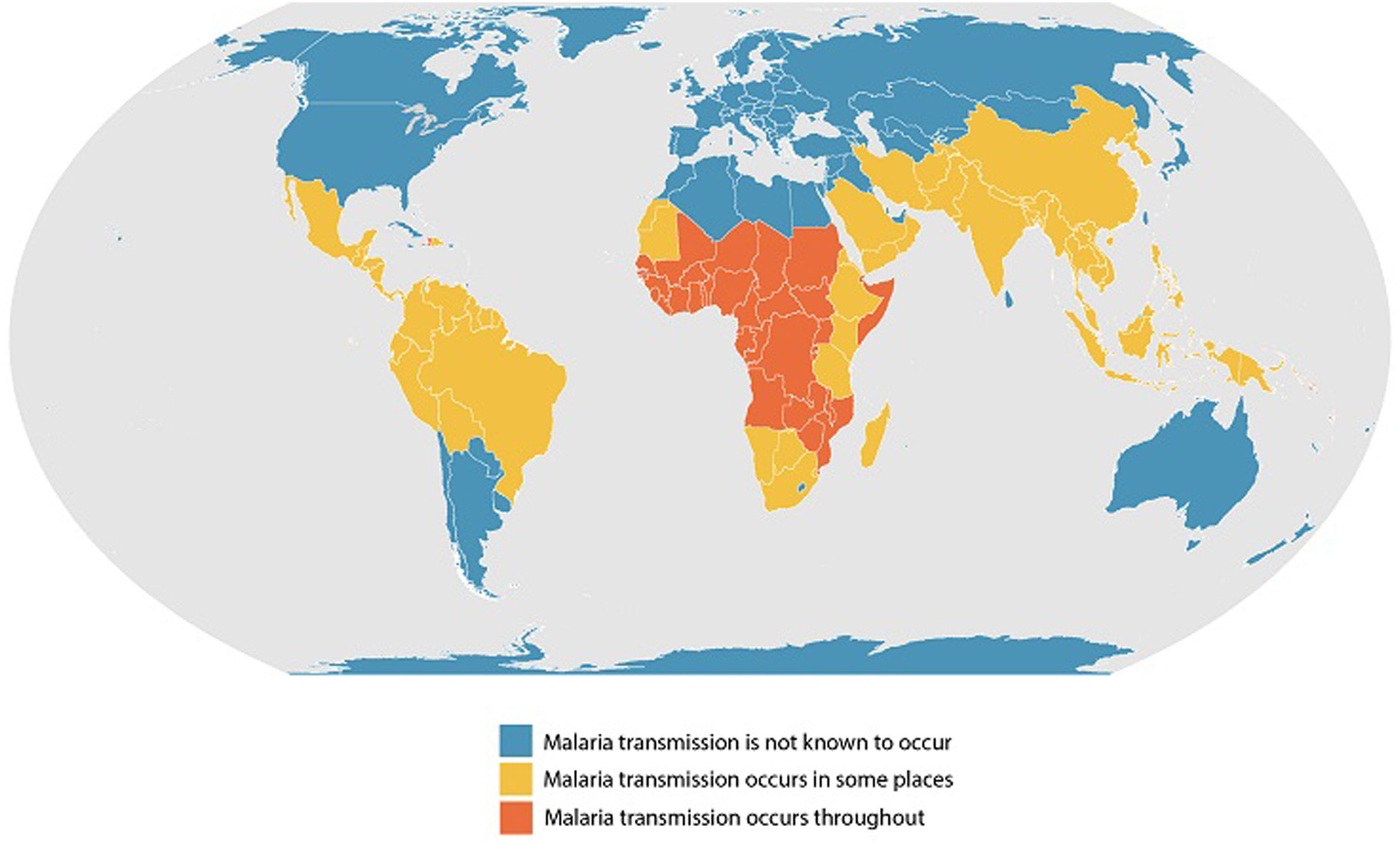
La mayoría de los casos de malaria que se diagnostican en países no endémicos (fig. 1) como el nuestro, corresponden a migrantes y VFR procedentes de países endémicos19. Los diferentes grados de semi inmunidad a la malaria por la diferente exposición adquirida a la infección, proporcionan una inmunidad adquirida en los VFR con diferencias de las características parasitológicas, clínicas y severidad de la misma y complicaciones. Pese a ello, no hay evidencia de que deban realizarse quimioprofilaxis ni tratamientos diferentes frente a malaria en los VFR. Insistir siempre en las medidas físicas como el uso de repelentes, mosquiteras impregnadas y ropa apropiada.
La vacunación debe revisarse de forma cuidadosa en migrantes, sobre todo antes de que viajen, aprovechando para actualizar el calendario vacunal. Recordar que hay vacunas que se administran en países de origen y no se realizan aquí de forma sistemática. Y, sobre todo, valorar las situaciones en las que pueden precisar vacunas en relación con el viaje, como podrían ser hepatitis A, fiebre tifoidea, rabia, dengue o fiebre amarilla.
Es conveniente valorar siempre el riesgo de adquirir infecciones de transmisión sexual (ITS) o percutáneas (tatuajes, extracciones dentales, inyectables), dando consejo al migrante viajero de la utilización de preservativo y evitar el uso de materiales de dudosa procedencia.
No podemos olvidar que el manejo de las enfermedades crónicas puede ser más complicado en el contexto del viaje. Las dietas y los hábitos de ejercicio físico se modificarán. Los cambios de horarios y de rutinas pueden influir en enfermedades crónicas, así como los cambios en condiciones medioambientales de polución, humedad o altura. Se debe insistir en la importancia de mantener la medicación crónica y en conocer las posibles complicaciones para favorecer el autocuidado y reconocer los signos de alarma.
Los migrantes que viajan a países de origen donde es común la práctica de la MGF deben ser advertidos de que se trata de una práctica no reconocida en nuestro país y que su realización está penalizada. Se debe acompañar a una reflexión por parte de la familia de la ausencia de beneficio de esta práctica para las niñas y de las motivaciones que pueden llevar a realizarla para poder trabajarlas de forma conjunta en la consulta 20.
ConclusionesLa AP, por sus características (accesibilidad y longitudinalidad, entre otras), ocupa un lugar estratégico clave en la atención sanitaria a las personas inmigrantes. En una o varias visitas, por personal de medicina y enfermería, se proponen algunas particularidades.
En la entrevista clínica a pacientes inmigrantes pueden aparecer dificultades a las que adaptarse: problemas lingüísticos, diferencias culturales y en la utilización del lenguaje no verbal o interferencias emocionales. Es necesaria la formación en competencia cultural, colaboración con mediadores culturales y actitud de respeto e interés. En la historia clínica deben recogerse datos específicos como país y región de origen, tiempo desde la migración y ruta migratoria, viajes posteriores al país de origen, identidad cultural, situación administrativa, situación geográfica de familiares, posibles síntomas de duelo migratorio, uso de medicina tradicional entre otros.
El examen de salud inicial incluirá: 1) un examen físico con especial atención a piel y mucosas y, si es pertinente, MGF; 2) cribado de infección tuberculosa latente (ITL) en ciertos casos, y 3) analítica con cribado de infecciones, tanto cosmopolitas con mayor prevalencia en migrantes (VIH, lúes, VHB, VHC) como importadas no endémicas en nuestro entorno (Chagas, parásitos intestinales, estrongiloidiasis, esquistosomiasis) según procedencia. Todas ellas son infecciones crónicas, asintomáticas u oligosintomáticas y que pueden presentar complicaciones a largo plazo, por lo que el cribado puede evitar el desarrollo de dichas complicaciones.
Un aspecto clave en la atención inicial del paciente inmigrante es comprobar el estado de vacunación y completar la pauta de vacunación si precisa, independientemente de su situación administrativa, priorizando vacunas como el sarampión, la rubéola y la poliomielitis. Se ha de recabar documentación de las vacunas recibidas y, si no se dispone, se considerarán como no recibidas.
Los inmigrantes acostumbran a realizar viajes a sus países de origen de características especiales que los convierten en viajes de mayor riesgo. Además, no suelen solicitar consejo previo. Aprovechando la situación privilegiada de la AP, proponemos actividades preventivas a realizar ante estos viajes: consejos sobre agua y alimentación, explorar riesgo de malaria, valorar vacunaciones específicas, consejo respecto a ITS y consideraciones especiales a tener en cuenta si tienen enfermedades crónicas; y, si es pertinente, abordar riesgos como el de la MGF.
Responsabilidades éticas- 1.
¿Su trabajo ha comportado experimentación en animales?: No
- 2.
¿En su trabajo intervienen pacientes o sujetos humanos?: No
- 3.
¿Su trabajo incluye un ensayo clínico?: No
- 4.
¿Todos los datos mostrados en las figuras y tablas incluidas en el manuscrito se recogen en el apartado de resultados y las conclusiones?: No
El proyecto no ha recibido financiación.
Conflicto de interesesEthel Sequeira Aymar recibió una beca PERIS 2017-2020 SLT002/16/0045, del Gobierno de Catalunya en las que se ha contado con los recursos e infraestructuras de la Fundació Clínic, el Instituto de Salud Global de Barcelona (ISGlobal) y el Instituto Universitario para la Investigación en Atención Primaria de Salud Jordi Gol i Gurina (IDIAPJGol) para desarrollar un estudio de cribado en migrantes.
El resto de autores no declaran conflictos de intereses.