Conocer los elementos que formarían parte de una adecuada asistencia sociosanitaria a personas mayores viviendo en centros residenciales, identificar barreras y facilitadores a dicha asistencia y el papel de la Atención Primaria.
DiseñoMetodología cualitativa con un enfoque fenomenológico.
EmplazamientoCentro de salud urbano y centro residencial concertado adscrito en la zona sureste de la Comunidad de Madrid.
ParticipantesPersonas mayores residentes, sus familiares y profesionales de la residencia y del Equipo de Atención Primaria.
MétodoSe realizaron 5 grupos focales entre noviembre de 2019 y enero de 2020, con entrevista semiestructurada a partir de las variables de análisis y dimensiones de interés para los objetivos. Las sesiones fueron grabadas y transcritas. Se realizó una codificación abierta y axial para identificar las categorías y una triangulación de los datos.
ResultadosLos elementos de una adecuada asistencia son la atención a la persona, la promoción de la autonomía, la información adecuada a residentes y familiares, la calidad de los servicios, la coordinación entre profesionales y unos cuidados continuos en el final de la vida. Son barreras el déficit de profesionales, las diferencias de expectativas entre usuarios y trabajadores y la brecha organizativa entre el sistema sanitario y la asistencia propia en residencias sanitarizadas. El papel de la Atención Primaria queda definido por su función burocrática.
ConclusionesEs necesario continuar explorando estos elementos y perfilar el papel de la Atención Primaria en entornos residenciales de diferentes características.
To identify the elements involved in adequate health and social care for old people living in nursing homes, determine their possible barriers and enablers and define primary care's role in it.
DesignQualitative study with phenomenological approach.
SettingState funded private nursing home and its corresponding primary care center in the southeastern urban area of Madrid.
ParticipantsElderly residents, their relatives, and professionals from the nursing home and the primary care center.
MethodFive focus groups were conducted between November 2019 and January 2020, with semi-structured interviews based on the variables of analysis and themes related to the objectives. The sessions were recorded and transcribed. An open and axial coding was performed to identify categories after a triangulation of the data.
ResultsThe elements of adequate care identified are individualized care, promotion of autonomy, adequate information to residents and relatives, quality of services, coordination between professionals, and a continuous end of life care. The main barriers are the deficit of professionals, the differences in expectations between users and workers, and the organizational gap between the healthcare system and nursing homes providing healthcare services. The role identified for primary care is mostly bureaucratic.
ConclusionsIt is necessary to continue exploring these elements and to outline the role of primary care in nursing homes with different characteristics.
La población española envejecida (19,1% mayores de 65 años, 6,1% mayores de 80) y su importante componente de feminización y ruralización1,2 promueven la proliferación de soluciones y servicios para atender las necesidades de esta población, desde los cuidados a las necesidades económicas, de salud o habitabilidad.
España tiene una de las esperanzas de vida a los 65 años más altas de la Unión Europea, pero la esperanza de vida en buena salud a los 65 años disminuye de forma importante3. Existe un mayor porcentaje de enfermedades crónicas y estancias hospitalarias4,5, una difícil accesibilidad a la atención sanitaria, un alto consumo de medicamentos y una menor percepción de buena o muy buena salud6. Buena parte de estos fenómenos tienen lugar en entornos residenciales. Se estima que hay más de 5.000 centros residenciales en España (1.530 de titularidad pública) con unas 360.000 plazas, 4,2 plazas por cada 100 mayores de 65 años, con desigual distribución territorial7.
La prestación de asistencia sanitaria en entornos residenciales es muy variable, sin una normativa específica que la regule. Puede recaer en el personal sanitario propio o en dispositivos asistenciales externos a la residencia, dependiendo de acuerdos individuales de cada centro con los Equipos de Atención Primaria (EAP) en materia de asistencia sanitaria, prescripción o prevención.
Se han investigado los factores que influyen en la atención sanitaria en los centros residenciales, sobre todo en 2 situaciones: las transiciones asistenciales entre comunidad, residencia y hospital8–10 y el final de la vida11–13. Pero existe escasa evidencia sobre la etapa que transcurre entre estos 2 momentos. Algunos trabajos abordan el estudio de facilitadores y barreras en la atención sanitaria en dicha etapa detectados por profesionales, como la necesidad de coordinación entre niveles asistenciales, la formación específica de los profesionales, la falta de participación de cuidadores informales, las políticas propias de las residencias, la necesidad de recursos o la creación de ambientes de trabajo favorables14–18. Este estudio intenta aclarar qué compone una asistencia sociosanitaria adecuada.
El objetivo principal de este estudio es conocer los elementos que residentes, familiares y profesionales consideran que forman parte de una adecuada asistencia sociosanitaria a personas mayores viviendo en centros residenciales. Como objetivos secundarios, se pretende identificar barreras y facilitadores de dicha asistencia y conocer la percepción sobre el papel de la Atención Primaria (AP) en este ámbito.
Participantes y métodosSe trata de un estudio descriptivo de abordaje cualitativo con un enfoque metodológico de tipo fenomenológico que posibilita la comprensión de las actitudes, las experiencias y las necesidades sobre el fenómeno de estudio desde la perspectiva de quien las protagoniza, considerando el contexto existencial de las personas implicadas. El estudio fue concebido a partir de varios profesionales del EAP de referencia de una residencia al detectar distintos tipos de problemas en la coordinación de la atención entre AP y residencia. Todos los investigadores intervinieron en todas las fases del estudio.
Selección de participantesLos participantes del estudio eran seleccionados entre las personas residentes e implicadas en la asistencia sociosanitaria de una residencia sanitarizada de gran tamaño (180 plazas concertadas y privadas) en un entorno urbano del sureste de Madrid, distinguiendo 3 grupos: las personas mayores residentes y sus familiares, los profesionales de la residencia (PR) y el EAP del centro de salud de referencia. La residencia disponía de asistencia propia de enfermería (24h) y medicina (mañana y tarde). Los criterios de inclusión fueron: pertenecer a alguno de los grupos mencionados, aceptar participar en el estudio y tener capacidad para llevar a cabo una entrevista. El principal criterio de exclusión fue el diagnóstico de deterioro cognitivo severo. El muestreo fue intencional de tipo teórico. Los trabajadores del EAP fueron captados a través de los propios investigadores y el resto gracias a una persona «puerta»: la directora de la residencia.
Grupos focales y entrevistasSe realizaron 5 grupos focales para poder contrastar las perspectivas individuales de los participantes a partir de la interacción entre sus integrantes. En cada grupo participaron entre 5 y 7 personas durante 40-60min: residentes con nivel de autonomía elevado, familiares de residentes con nivel de autonomía disminuido, 2 grupos de PR y trabajadores del EAP.
La recogida de datos se realizó de forma presencial entre noviembre de 2019 y enero de 2020, en el centro de salud para el EAP y en la residencia para el resto. En cada grupo de discusión había un moderador y un observador que tomaba notas de campo. Se utilizó como herramienta un guion de entrevista semiestructurado (anexos 1-5) que se elaboró teniendo en cuenta la experiencia y los conocimientos previos del equipo investigador y la bibliografía revisada. Además, se buscaron los casos negativos con 2 entrevistas individuales adicionales a profesionales del EAP, de 40-60min. Tanto los grupos como las entrevistas fueron grabados en audio y transcritos. Tras la realización de los grupos y entrevistas se consideró que se había alcanzado la saturación del discurso.
AnálisisInicialmente se usó el marco teórico de la teoría de acción planificada según el modelo integrativo de predicción de la conducta19,20, puesto que está validado para generar cambios de conducta en entornos sanitarios, para generar las entrevistas semiestructuradas para los grupos focales y ayudar a generar las categorías más importantes. El análisis de los datos comenzó tras la transcripción de los discursos de los participantes que fueron analizados e interpretados por el grupo de investigadores en rondas sucesivas (triangulación de investigadores). En una primera fase se realizó un análisis circunscrito a la estructura interna del texto generado, realizando una codificación abierta y axial. Se realizaron análisis individuales de cada texto por parejas de investigadores que después acordaron las etiquetas. En una segunda fase todo el equipo investigador se reunió para consensuar las categorías generadas y organizarlas en los ámbitos temáticos (tanto los predefinidos por los guiones de entrevista como los generados durante el proceso de análisis) en función de la importancia y el significado que suponían en las declaraciones de los participantes, y se evaluaron así qué temas se aplicaban de forma general. Finalmente, cada texto fue codificado de nuevo con base en lo anterior por una pareja distinta de investigadores y se realizó una nueva reunión de todo el equipo para consensuar el análisis.
Se prestó atención a criterios de calidad como la auditabilidad y la transferibilidad, a través de la descripción detallada del proceso de investigación, o la reflexividad, con la búsqueda de casos negativos a partir de entrevistas individuales (triangulación de datos) y la triangulación entre los investigadores. No se entregaron los resultados y análisis a los participantes para su verificación.
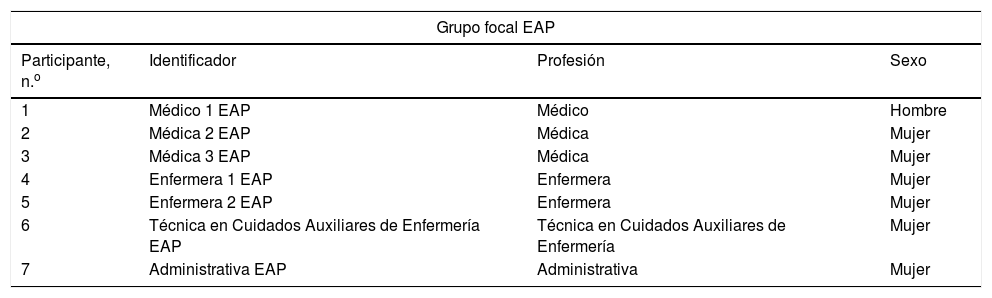
ResultadosParticiparon 30 personas, de las que el 80% fueron mujeres: 6 residentes, 5 familiares, 10 PR y 9 del EAP (tabla 1).
Participantes
| Grupo focal EAP | |||
|---|---|---|---|
| Participante, n.o | Identificador | Profesión | Sexo |
| 1 | Médico 1 EAP | Médico | Hombre |
| 2 | Médica 2 EAP | Médica | Mujer |
| 3 | Médica 3 EAP | Médica | Mujer |
| 4 | Enfermera 1 EAP | Enfermera | Mujer |
| 5 | Enfermera 2 EAP | Enfermera | Mujer |
| 6 | Técnica en Cuidados Auxiliares de Enfermería EAP | Técnica en Cuidados Auxiliares de Enfermería | Mujer |
| 7 | Administrativa EAP | Administrativa | Mujer |
| Grupo focal residencia i | |||
|---|---|---|---|
| Participante, n.o | Identificador | Profesión | Sexo |
| 8 | Médico residencia | Médico | Hombre |
| 9 | Enfermera residencia | Enfermera | Mujer |
| 10 | Fisioterapeuta 1 residencia | Fisioterapeuta | Hombre |
| 11 | Fisioterapeuta 2 residencia | Fisioterapeuta | Mujer |
| 12 | Coordinadora de servicios residencia | Coordinadora de servicios | Mujer |
| Grupo focal residencia ii | |||
|---|---|---|---|
| Participante, n.o | Identificador | Profesión | Sexo |
| 13 | Directora residencia | Directora médica | Mujer |
| 14 | Farmacéutica residencia | Farmacéutica | Mujer |
| 15 | Psicóloga residencia | Psicóloga | Mujer |
| 16 | TCAE residencia | TCAE | Mujer |
| 17 | Terapeuta ocupacional residencia | Terapeuta ocupacional | Mujer |
| Grupo focal familiares | |||
|---|---|---|---|
| Participante, n.o | Identificador | Profesión | Sexo |
| 18 | Familiar 1 | N/A | Mujer |
| 19 | Familiar 2 | N/A | Mujer |
| 20 | Familiar 3 | N/A | Mujer |
| 21 | Familiar 4 | N/A | Mujer |
| 22 | Familiar 5 | N/A | Mujer |
| Grupo focal residentes | |||
|---|---|---|---|
| Participante, n.o | Identificador | Profesión | Sexo |
| 23 | Residente 1 | N/A | Mujer |
| 24 | Residente 2 | N/A | Mujer |
| 25 | Residente 3 | N/A | Mujer |
| 26 | Residente 4 | N/A | Hombre |
| 27 | Residente 5 | N/A | Hombre |
| 28 | Residente 6 | N/A | Hombre |
| Entrevistas individuales EAP | |||
|---|---|---|---|
| Participante, n.o | Identificador | Profesión | Sexo |
| 1 | Médica EAP (entrevista) | Médica | Mujer |
| 2 | Enfermera EAP (entrevista) | Enfermera | Mujer |
Respecto a la adaptación al cambio de vida al ingresar en la residencia, los usuarios no se cuestionan los motivos del ingreso y reconocen adaptarse gradualmente. Los PR entienden que la adaptación se dificulta por una interpretación negativa del cambio o unas expectativas erróneas y les ayudan con estrategias de atención personalizada, teniendo presente su historia de vida y respetando sus preferencias. En cuanto a las relaciones personales, las familias juegan un papel fundamental para los residentes, acompañándolos. Los residentes más independientes se acompañan entre ellos y disfrutan de actividades conjuntas. Con los PR la relación es cálida y amable. Los PR consideran que la comunicación con las familias les consume mucho tiempo y perciben esta relación como más difícil que la que tienen con los residentes. Atribuyen la actitud sobreprotectora de las familias a la desconfianza por el entorno desconocido, la falta de aceptación del deterioro y los sentimientos de culpabilidad. También los familiares mencionan conflictos: están pendientes de las necesidades del residente porque perciben escasez de personal y descoordinación.
Principales resultados sobre la vida diaria y cotidianidad. Verbatim
| Vivencias personales |
| «Pues están... muy bien atendidos. Aunque la gente habla mal de las residencias. Ah, que está en una residencia, fíjate, cómo lo habéis podido meter en una residencia». Familiar 1 |
| «Si los residentes entendieran eso [que la residencia no es un hospital], para ellos sería más fácil la adaptación al centro… porque no sentirían, como muchas personas a veces piensan, que esto es como una cárcel o como un castigo de la familia hacia ellos, sino todo lo contrario». Médico residencia |
| «Cuando una persona llega nueva a la residencia tienen expectativas que no siempre se cumplen. [...] No es lo mismo vivir en casa con unos cuidados tú solo que vivir en un sitio donde hay muchas más personas y es todo un poco más impersonal, digamos. Y yo creo que la gente se queja más de eso, de la atención al detalle, de la atención del acompañamiento, de la falta de higiene en un momento dado y esas cosas así más concretas». Enfermera EAP (entrevista) |
| «Nos piden que nos centremos un poco en esa persona, a qué se dedicaba en su vida, qué le gustaba hacer, para que se sienta lo más cómodo posible en su casa. [...] Es muy duro que después de toda tu vida te veas obligado entre comillas a dejar tu casa y venir aquí, la realidad: ellos te dicen que vienen aquí y ya no salen de aquí, es duro. Pero al final dices “pues que esté lo mejor posible”. Si fuera mi madre o mi padre, querría que se sintiera como en su casa y le traería su sillón, su tele, sus cortinas, y demás, a eso nos referimos. ¿Que es complicado? Desde luego, porque son 180, y son 180 vidas, 180 historias, y no podemos abarcarlo, ojalá». Fisioterapeuta 2 residencia |
| «Estamos todo el día aquí. ¡A veces toda la familia!». Familiar 3 |
| «Al final la atención familiar es lo que más computa en mi trabajo. Y es normal, porque ellos pagan, son uno más, son bienvenidos, aportan y tienen que estar. Pero es verdad que la dedicación con ellos es tan desproporcionada que si me pongo a hacer balance es que a lo mejor hacemos más atención directa con la familia». Psicóloga residencia |
| «Muchas familias deberían tener una consciencia del grado en el que está el familiar, una orientación. Porque se habla poco, se explica poco. Se les dice cuál es la enfermedad, pero no se les dice que el deterioro es por la enfermedad, no por la asistencia que le hacemos. Que deje de comer es porque la enfermedad hace que tu padre no abra la boca, no porque nosotros hayamos dejado de darle de comer». TCAE residencia |
| «Es una desconfianza… no porque no se vaya a hacer, sino porque piensan que si no están ellos “si no estoy yo aquí es que a mi madre no le hacen esto”. Es como que necesitan… pero más bien para limpiar su conciencia ellos, porque tienen esa sensación de no estar ahí». TCAE residencia |
| «Como estamos tanto tiempo con ellos te acabas encariñando y muchas auxiliares terminan llorando la pérdida del usuario, por eso creo que es bueno hacer cursos de preparación porque refuerza mucho el trabajo, nunca terminas de aceptar la pérdida». TCAE residencia |
| Servicios no sanitarios |
| «Entonces, la traemos cena porque, como aquí te dan de comer puré al mediodía, puré por la noche, y ella se cansa. Entonces, yo la doy de cenar y yo sé que por lo menos la cena ella la hace bien». Familiar 1 |
| «La ropa de la lavandería me la llevo a casa porque es que si no, desaparece». Familiar 1 |
| «Las terapias están bien. Mantienen activa a la persona que puede hacerlas, la que no puede hacerlas pues está durmiendo en la sala y así se pasa un poco su vida, entre comida y comida y dormir. […] Los martes y los jueves tenemos escritura, tenemos con la animadora social. Luego después los miércoles gimnasia de gimnasio, psicóloga y por la tarde a las 5, después de las comidas tenemos gimnasia de asiento y luego después tenemos bingo, o sea que nos movemos bastante. [...] Una vez al mes nos hacen una excursión a algún museo, vienen a darnos conferencias, o sea que en ese sentido tenemos eventos». Residente 2 |
La alimentación, lavandería y custodia de enseres son puntos de conflicto para residentes y familias y conforman gran parte de su discurso. Todos los grupos resaltan la variedad de actividades terapéuticas y de ocio, así como las instalaciones.
Autonomía y dependencia (tabla 3)Todos los profesionales detectan un nivel de dependencia moderado-alto entre los residentes, en aumento en los últimos años. Desde la residencia fomentan el mantenimiento de las capacidades funcionales de los más independientes con terapias ocupacionales. Residentes y EAP señalan la necesidad de más recursos dedicados a la movilización de los pacientes más dependientes para frenar su deterioro. Sobre la autonomía para tomar decisiones, hay conflictos con los familiares cuando estos pretenden decidir por sus allegados. Salvo deterioro cognitivo, los PR se posicionan hacia el respeto de la decisión del residente. Otros limitantes de la autonomía son las restricciones horarias. Los usuarios independientes reconocen facilidad para salir y entrar cuando quieren, aunque los familiares de residentes dependientes piden mayor flexibilidad horaria. En cuanto a las barreras físicas, los PR mencionan el programa Desatar (eliminación de sujeciones), que las familias aceptaron mal inicialmente por el riesgo de caídas, pero que luego aceptaron.
Principales resultados sobre la autonomía y dependencia. Verbatim
| «Tenemos una dependencia bastante elevada en el centro. Y además cada año más. […] Ahora, con la crisis y todo, entran muy muy dependientes. Aguantan todo lo que puedan en casa con cuidadores y familia y luego ya vienen aquí bastante mal». Directora residencia |
| «Para eso hace falta personal, porque no pueden... Por ejemplo, a [otra residente] la tienen que llevar andando y no la ponen, va en una silla de ruedas. Si es que ya tiene, va a hacer 93 años, y en una silla de ruedas, y ya no la ponen a andar, o sea falta personal». Residente 2 |
| «Muchas veces los residentes quieren una cosa y la familia otra. Y tú intentas decirles a las familias: “No, pero es que tu padre quiere esto y tu padre está bien”. Y la familia te dice: “No, no, es que como mi padre ya es mayor ya decido yo por él”. Y eso nos cuesta mucho torearlo». Enfermera residencia |
| «Yo creo que pierden la independencia en el momento en el que se tienen que ajustar a unos horarios, o sea al estar allí residiendo ya tienen su horario de desayuno, horario de limpieza de la habitación, horario de comida, de merienda, de cena. Entonces eso ya les limita, porque los horarios en todos los centros sanitarios son como muy adelantados, van tempraneros, con lo cual si ellos luego quieren salir a dar una vuelta, hacer alguna actividad yo creo que eso les corta la independencia. Y es eso, que entras en un mundo sanitario y ya es como que estás aislado, te quedas ahí… no salen claro, van como con miedo ya para moverse». Enfermera 1 EAP |
| «Sí, yo creo que sí [se puede decidir a qué hora salir], claro. [...] Vamos al supermercado a comprar, yo acompaño a [otra residente] para que no salga sola. Ella ha hecho 92 años y tiene que salir con alguien y yo la acompaño, o sea haces cositas así. A mi casa que está 2 calles más abajo. [...] Me voy con una amiga a la cafetería los sábados por la tarde. [...] Pero mira, cuando venimos, si ellos encuentran alguna anomalía, hasta que los familiares no dan el consentimiento, no se puede salir [...]. Salir solos, me refiero». Residente 2 |
| «Sí que me gustaría igual un día poder sobre la marcha decir “Cojo a mi padre y me voy a comer por ahí fuera”, esa disponibilidad no la he tenido. [...] Me han dicho que lo que hay que hacer es llamar por teléfono con tiempo y avisar». Familiar 4 |
La escasez de personal para atender a los usuarios aparece de forma transversal. Los residentes refieren una atención insuficiente a sus demandas y sus familiares atribuyen el retraso de detección de problemas agudos a la alta rotación del personal, que desconoce las particularidades del residente. En contraste, los PR sí tienen la noción de realizar una atención centrada en la persona, aunque reconocen la excesiva carga de trabajo. Relacionan la hiperdemanda de los usuarios con su necesidad de acompañamiento y con expectativas erróneas sobre la residencia como equivalente a un hospital.
Principales resultados sobre la atención sanitaria. Verbatim
| Atención sanitaria desde la propia residencia |
| «No atienden porque son muchos y hay uno solo. […] Una persona por muy espabilada que sea no puede atender a 180 personas, no puede por muy listo que sea, es que no puede». Residente 3 |
| «Para mí es muy importante los profesionales, o sea que haya muchos más profesionales por ratio de paciente, porque muchas veces te da la sensación de que no les das la atención adecuada y por tanto la calidad que ellos necesitan. [...] Nosotros como personal vamos como muy limitados de tiempo, y muchas veces no te da tiempo a atenderles lo suficientemente mejor y ellos lo perciben y para ellos eso a veces les frustra, y te lo dicen: “Jo, es que no tienes tiempo… Jo, es que no me atiendes con… Jo, es que quiero que me atiendas ya”. Y no puedo». Enfermera residencia |
| «¡[Considero importante] la atención! Que si está uno enfermo se den cuenta de que están enfermos… estas cosas. Yo por ejemplo me he tenido que ir con mi madre varias veces al Gregorio Marañón. Porque vengo y pregunto “¿Cómo está?”. Y me dice “¡Bien!, bien bien”. Digo “No, bien no está. Mi madre cuando se queda así [imita postura] y no come, está mal”. “No, pero está comiendo”. Pregunto al chico que le da de comer “¿Está comiendo?”. Me dice “No, lleva varios días que no come nada”. Entonces digo “¿Esta descoordinación?”». Familiar 2 |
| «Cuando se enferman pretenden muchas veces ellos y sus familiares también, que aquí seamos como en un hospital. Y ahí es donde no podemos. Entonces qué pasa, que demandan más de lo que podemos dar, como residencia me refiero. O como centro de salud, da igual, porque a fin de cuentas de cara a los residentes y los familiares nosotros seríamos como un centro de salud, pero más cercano. O sea, no podemos abarcar ni siquiera en cuanto a medicación lo mismo que hacen los hospitales. Y muchas veces no entienden eso, pero tampoco quieren que sean derivados a los hospitales». Médico residencia |
| «No nos dicen nunca si esta es para esto o para lo demás. Me las ponen y ya está, y me tomo todos los días 20 pastillas. […] No solamente ponen las pastillas en el vasito, te las ponen encima de la cuchara o ahí encima del mantel, a mí por lo menos». Residente 4 |
| «Llegan los medicamentos, los cargan en farmacia, de farmacia pasan a enfermería, de enfermería lo ponen en vasitos y nos lo dan. ¿Tú crees honradamente que saben las pastillas que nos tienen que dar a 180 personas? […] Pues yo lo he preguntado, se lo he preguntado a todos los médicos. Ninguno me dice si tomo una pastilla roja por qué la tomo, o si la tomo amarilla por qué es amarilla. Yo tengo que coger los medicamentos que hay encima de la mesa, hacer así y me los trago». Residente 1 |
| Atención sanitaria desde Atención Primaria |
| «Un contacto con el médico de cabecera que nos llevaba toda la vida sería muy importante. A ver de qué modo se puede tener ese contacto, porque aquí solamente tenemos contacto con los médicos de la residencia». Residente 2 |
| «Si tuviéramos un médico de cabecera podríamos ir a él». Residente 1 |
| «Ni le ponemos cara a los pacientes ni conocemos su situación». Médica EAP (entrevista) |
| «Esta situación nos hace sentirnos mal a todos, porque tú figuras como médico de referencia en una cartilla oficial. Pero [...] él es el médico que lo lleva [...] y yo en realidad soy la que firmo y nada más. De ese error administrativo, burocrático, surgen muchas dudas, muchos problemas incluso éticos o morales de atención en última instancia a ese paciente. [...] Porque para hacer bien medicina primero tienes que conocer la cara del paciente». Médica 3 EAP |
| «En muchas ocasiones hay disparidad de criterios entre profesionales, por ejemplo, yo hay veces que me toca hacer una medicación con la que no estoy de acuerdo y te encuentras con que… si no la haces porque no estás de acuerdo, ves que ya se la ha tomado y ya la debe en la farmacia. Con lo cual tienes un conflicto ahí económico fundamentalmente y con la familia que…» Médica EAP (entrevista) |
| «La comunicación [con los profesionales de AP] es… casi nula, de hecho, los conocía por apellidos, pero por papeles, porque realmente no hablamos nunca. Segundo: Tenemos muchísimos problemas con las peticiones de analíticas y de citas. […] Los lunes enviamos unas peticiones [...] y a veces pasan hasta 3 semanas para que nos contesten o nos envíen un volante para una analítica, o un urocultivo, o un resultado de analítica. [...] Es verdad que cuando llamamos, sí, se soluciona en el momento, pero es que cuesta mucho». Médico residencia |
| «Lo de supervisarles me parece una falta de respeto tremenda. A no ser que me pidan mi opinión, en ese caso sí, ¿vale? Pero yo creo que lo de supervisar a unos profesionales como yo no debe ser mi papel. Aunque creo que desde la Gerencia pretenden que sea ese y en residencias en las que no hay personal sanitario se hace así o hay poco personal, se hace. Pero creo que no es nuestro caso». Enfermera EAP (entrevista) |
| «Habiendo un médico allí que está para eso, es que no entiendo para qué voy a ir yo, o sea, es duplicar recursos. [...] O si no que quiten el médico de la residencia, y tendremos que asumir ir nosotros a eso, ¿pero para qué está el médico de allí? No sé, no entiendo muy bien qué le voy a aportar yo más que el médico que está allí, en principio». Médica 2 EAP |
| «Lo que se debería hacer es más actividades conjuntas y ver más cómo estamos trabajando uno y otro y coordinarnos. [...] Alguna sesión de vez en cuando igual funcionaría, algún pequeño taller que incluso podríamos hacerlo aquí o allí, funcionaría». Enfermera EAP (entrevista) |
La información y toma de decisiones en los temas de salud recae en el médico de la residencia. Los PR no consideran la información sobre medicación un tema central, los familiares se muestran conformes con la que reciben, pero los residentes aquejan falta de información sobre sus tratamientos, que les genera inseguridad y desconfianza.
Atención sanitaria desde Atención PrimariaVarios residentes y familiares reivindican un contacto directo con AP, pero desconocen la existencia de profesionales asignados y el acceso a los mismos. Los profesionales de ambos ámbitos reconocen que la asistencia sanitaria desde el EAP a los residentes se limita a trámites burocráticos que los médicos de la residencia solicitan y que ejecutan los del EAP (recetas, derivaciones, petición y resultados de pruebas). Estos afirman ser responsables de los procedimientos que tramitan para estos pacientes, a los que no conocen, lo que les produce malestar y sensación de realizar su trabajo inadecuadamente. No conocen el funcionamiento de la residencia ni mantienen comunicación directa, lo que provoca desconfianza en situaciones de disparidad de criterio profesional o de información clínica insuficiente. También los sanitarios de la residencia describen dificultades y retrasos en la comunicación con AP. Paralelamente, la mayoría de los miembros del EAP reivindican la función únicamente de apoyo a la residencia en caso de necesidad y rechazan tener que supervisar a otros profesionales. Duplicar esfuerzos les resulta absurdo, al ser un centro sanitarizado. El personal de la residencia coincide con esto. Los profesionales del EAP exponen la necesidad de una mayor coordinación con la residencia, mediante reuniones periódicas para comunicarse, formarse conjuntamente y homogeneizar criterios.
Cuidados al final de la vida (tabla 5)Residentes y familiares apenas se expresan respecto a los cuidados al final de la vida. Admiten que esos cuidados se deben proporcionar desde la residencia y valoran positivamente cómo se realizan. El equipo de la residencia reconoce tener una elevada experiencia. Los profesionales del EAP y la residencia valoran el entorno confortable, la confianza, el acompañamiento y la presencia continuada de los familiares durante el proceso. Profesionales y familiares mencionan el impacto emocional que genera la muerte de los residentes.
Principales resultados sobre los cuidados al final de la vida. Verbatim
| «Lo normal es que en situación de final de la vida te atienda el personal de la residencia». Residente 4 |
| «Una señora […] ha estado en la cama casi 3 semanas o así hasta que se ha muerto. [...] Porque estaba muy mal. Les toman lo que ponen en el dedo […] les ponen el oxígeno o las mandan al Gregorio Marañón. O sea que yo creo que cuando hay algún problema sí atienden bien, están pendientes». Residente 2 |
| «Las familias están súper contentas, porque además al final se les deja participar de ese término y yo creo que es lo que demandan ellos. Se empatiza bastante y ellos ven como cada hora y media o 2 horas se pasa a hacerles cambio postural, está esa atención, y medicina y enfermería les da todo lo que requiere los paliativos». TCAE residencia |
| «No quiero hacer amistad, porque cada vez que dejo de ver a alguien y me dicen que se ha muerto, es que me entra una angustia…» Familiar 2 |
| «De hecho siempre dicen: “Bueno, vosotras como trabajáis en esto, estaréis acostumbradas, no sentiréis nada”... Pues para nada. [...] O te quedas impresionada cuando no te esperas el fallecimiento de un residente y llegas y dices “¿Qué? ¡No es posible!” Nos quedamos chocados». Directora residencia |
Ningún participante asigna una función propia relevante a la AP al tratarse de una residencia sanitarizada. Residentes y familiares sí expresan un cierto deseo de mantener la longitudinalidad, pero el resto de los participantes asignan a los PR las funciones de atención sociosanitaria. Esto contrasta con el papel tradicionalmente asignado al EAP que debería afrontar muchas de las barreras y dificultades identificadas: facilitar la transición al centro, coordinar profesionales con residentes y familiares, promover la autonomía y longitudinalidad relacional y clínica. Este y otros estudios coinciden en el papel burocrático y la falta de personal como generadores de una escasa voluntad de participar en la asistencia por parte del EAP20,21.
Otros estudios confirman la transición del domicilio a la residencia como punto clave en la atención a la persona10,11,13, ya que los profesionales mediadores pueden facilitar la adaptación del residente10,11 y preparar a la familia para involucrarla en el cuidado, disminuyendo su sentimiento de culpa14. Respecto a la coordinación entre profesionales, estos reconocen la fragmentación del sistema sociosanitario como una barrera. Todo ello también aparece en estudios previos15,22. La escasez de personal y la sobrecarga de los PR son igualmente barreras a la atención ya conocidas13,14,21,22 y que aparecen transversalmente en todos los grupos.
Sobre los cuidados al final de la vida, según estudios previos la información a pacientes y familiares sobre el pronóstico, la previsión de cambios y la planificación pueden favorecer la confianza en los cuidados11–14. Estas ideas no han aparecido en nuestro estudio, posiblemente por el miedo de residentes y familiares a afrontar la situación. Por último, destaca la importancia para los residentes de la variedad y calidad de los servicios de la residencia. Este hallazgo está ausente en la bibliografía previa, quizá por la falta de participantes residentes en otros trabajos. La autonomía es una dimensión importante para residentes y PR que también ha sido poco estudiada. Sí está descrita la queja de los residentes respecto a la falta de información sobre todo en lo relativo a su medicación18.
A la hora de interpretar los resultados es necesario tener en cuenta que el estudio se ha realizado en una única residencia, sanitarizada y en un entorno urbano, lo que puede limitar su aplicabilidad en otros entornos. En toda lógica el papel del EAP en la asistencia a una residencia sin servicio sanitario propio debe recobrar un protagonismo en este caso inexistente. La participación directa de residentes es la principal fortaleza, ya que identificaban elementos de la atención sociosanitaria no considerados previamente, a explorar en próximos estudios. Es interesante señalar que la recogida de datos fue previa a la pandemia por COVID-19.
ConclusionesLa atención a la persona, la promoción de la autonomía, la información adecuada a residentes y familiares, la calidad y diversidad de los servicios, la coordinación entre profesionales y unos cuidados continuos en el final de la vida son elementos relevantes para una adecuada asistencia sociosanitaria en residencias de mayores. Son barreras el déficit de profesionales y la falta de coordinación. Se evidencia la brecha organizativa entre el sistema sanitario y la asistencia propia en residencias sanitarizadas. Es necesario continuar explorando estos elementos y perfilar el papel de la AP en entornos residenciales de diferentes características, así como comparar lo reflejado en este estudio con la situación en residencias tras la reciente pandemia de COVID-19.
Hay más de 5.000 centros residenciales en España, con una prestación de asistencia sanitaria muy variable.
Los factores que influyen en la atención sociosanitaria en centros residenciales han sido poco estudiados.
Qué aporta este estudioAtención individualizada, promoción de la autonomía, información, calidad de los servicios, coordinación entre profesionales y unos cuidados continuos en el final de la vida son elementos de una adecuada asistencia sociosanitaria.
Son barreras el déficit de profesionales, la brecha organizativa entre sistema sanitario y residencia y las diferencias de expectativas entre usuarios y trabajadores.
La participación directa de los residentes en el estudio permite una visión completa poco habitual en trabajos previos.
El proyecto fue aprobado por el Comité de Ética de Investigación con Medicamentos del Hospital Gregorio Marañón. Todos los participantes recibieron información verbal y escrita (anexo 6) de los objetivos y se recogió su consentimiento informado escrito (anexo 7). Para mantener la confidencialidad se anonimizaron todas las entrevistas.
FinanciaciónLa presente investigación no ha recibido financiación ni ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro para la realización del estudio. Los autores delcaran que han recibido financiación para la publicación del mismo, por parte de la FIIBAP.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos el apoyo metodológico recibido por parte de la Unidad de Apoyo a la Investigación en Atención Primaria de Madrid y de la Unidad Docente Sureste de Madrid, y la colaboración de todos los participantes del estudio.