Estudiar si en pacientes mayores de 65años con tratamientos antihipertensivos e hipolipemiantes los cambios de fármacos bioequivalentes con diferente apariencia se asocian a un aumento de errores de uso y pérdida de adherencia al tratamiento.
DiseñoEstudio observacional, longitudinal, prospectivo, de cohorte de 1año de seguimiento entre el 1 de enero de 2013 y el 31 de diciembre de 2014.
EmplazamientoCentros de Salud de la Comunidad de Madrid.
ParticipantesPacientes ≥65años con diagnóstico de HTA (CIAP K86) y/o dislipidemia (CIAP T93) en tratamiento con enalapril y/o amlodipino y/o simvastatina.
Mediciones principalesSe recogieron mediante entrevista en consulta variables sociodemográficas (edad, sexo, nivel de estudios), clínicas, adherencia (test de Morisky-Green y recuento directo), errores de medicación (número y tipo), cambios de fármacos y número, parámetros bioquímicos (colesterol total, colesterol HDL, colesterol LDL, triglicéridos) y variable combinada (error y/o adherencia). Se realizaron 5 visitas: una basal y 4 trimestrales.
ResultadosSe incluyeron 274 pacientes, edad media 72 (6,6) años, 47,8% mujeres. Presentaron algún cambio de medicamento 134 pacientes (48,9%), con una mediana de cambios de 3 (RIQ 1-5) y máximo de 11. El riesgo de presentar algún error o disminuir la adherencia estaba aumentado en expuestos a cambios en todas las visitas con RR 1,14 (1,16-1,69) al año de seguimiento. El error más frecuente fue la pérdida de dosis. Por cada cambio la probabilidad de un evento combinado aumenta en un 41%.
ConclusionesLos cambios realizados entre fármacos bioequivalentes con diferente apariencia podrían aumentar el número de errores de medicación y disminuir la adherencia. Habría que realizar más estudios para valorar en qué medida afecta al control de la enfermedad.
No se contempla el apartado intervención por tratarse de un estudio observacional.
To study whether the changes in bioequivalent drugs with different appearances are associated with an increase in lack of adherence and medication use errors, in patients >65years old treated with antihypertensive and lipid-lowering medications.
DesignObservational longitudinal prospective cohort study with a one-year follow-up period between 1 January 2013 and 31 December 2014.
LocationPrimary Healthcare Centres in the Community of Madrid.
ParticipantsPatients ≥65years-old with a diagnosis of hypertension and/or dyslipidaemia receiving treatment with Enalapril and/or Amlodipine and/or Simvastatin.
Main measurementsVariables collected during a Primary Care consultation by means of a personal interview were: sociodemographic (age, gender, level of education), clinical variables, adherence (Morisky-Green test and direct counting), medication errors (number and type), medication changes and number, analytical (total cholesterol, HDL-cholesterol, LDL-cholesterol, triglycerides) and combined variable (error and/or adherence). There were 1 baseline and 4 quarterly visits.
ResultsThe study included 274 patients with a mean age 72 (6.6) years, of whom 47.8% were female. Some medication changes were observed in 134 patients (48.9%), with a median of 3 (IQR 1-5) and a maximum of 11 changes. The risk of presenting with a medication use error or decreased adherence was increased in patients exposed to changes in all visits with RR 1.14 (1.16-1.69) at one year of follow-up. The most frequent error was the loss of dose. For each change in medication, the probability of a combined event increases by 41%.
ConclusionsThe changes made in bioequivalent drugs with different appearance could increase the number of medication use errors and decrease the adherence. More studies should be carried out to assess how much this affects the control of the disease.
The intervention section is not considered because it is an observational study.
Los enfermos crónicos tienen una importante exposición a los medicamentos, lo que es relevante para la salud pública1. El Real Decreto-ley 9/20112 requiere que la prescripción médica se haga por el principio activo y permite la intercambiabilidad de los fármacos equivalentes, aunque tengan distinta apariencia. Posteriormente, el Real Decreto-ley 16/20123 requiere la dispensación de los medicamentos de precio más bajo de entre todas las presentaciones farmacéuticas bioequivalentes. Esto condiciona que el paciente puede recibir múltiples presentaciones del mismo fármaco con diferentes formas, colores, tamaños, excipientes y envases al renovar periódicamente un tratamiento crónico.
Sin poner en duda la eficacia clínica probada de los medicamentos genéricos o la prescripción por principio activo, estos cambios pueden aumentar el riesgo de errores. Este es un aspecto relevante, ya que los efectos adversos más frecuentes en atención primaria (AP), según el estudio APEAS4, estaban relacionados con la medicación (48,2% de los casos). La estrategia para el abordaje de la cronicidad en el Sistema Nacional de Salud (SNS)5 establece la necesidad de desarrollar investigación sobre la seguridad de los tratamientos farmacológicos en los pacientes crónicos.
Varios autores, desde prestigiosas revistas científicas, llamaban la atención sobre el problema de la diferente apariencia de los fármacos isoequivalentes6,7 y varias organizaciones y sociedades científicas firmaron un manifiesto en 2011 bajo el lema «Si son iguales, que parezcan iguales», pidiendo cambios legales para que los envases de medicamentos bioequivalentes muestren un aspecto común, lo que se ha denominado «isoapariencia»8,9. Diferentes estudios han abordado los efectos que los cambios de apariencia de los medicamentos (envase, forma, tamaño, color) tienen sobre el control de enfermedades crónicas. Un estudio demostró que el cambio del color puede variar sus efectos incluso con resultados opuestos10. Estos efectos se centran en dos mecanismos: los errores de medicación más frecuentes en ancianos polimedicados (confusión entre fármacos, dosis repetidas)11,12 y la falta de adherencia al tratamiento (secundaria o no a los errores de medicación), que podría a su vez afectar al control clínico de la enfermedad13-15. De Craen et al.10 concluyen que el cambio que se produce en las farmacias al dispensar formas galénicas de aspecto diferente puede afectar al control clínico de la enfermedad, y no solo por el efecto placebo que producen determinados colores de fármacos sino también por el riesgo de confusión.
La falta de adherencia al tratamiento es un problema de gran relevancia16,17. En 2003 la Organización Mundial de la Salud (OMS)18 advirtió que solo la mitad de los tratamientos crónicos se siguen correctamente, lo que repercute en la efectividad de los sistemas de salud. Los estudios que evalúan la relación entre los cambios y la adherencia no son concluyentes. El estudio de Olesen et al.19, realizado en AP de Dinamarca, concluye que los cambios aumentan la adherencia (92% versus 84%). El estudio de Toverud et al.20 en población hipertensa de Noruega observó que, como efectos secundarios, los cambios disminuyen la adherencia y el control de la enfermedad y pueden confundir a los pacientes.
La AP es el ámbito idóneo para poder observar en condiciones de práctica clínica cuál es el efecto real de las medidas antes comentadas en enfermedades crónicas muy frecuentes en las que su seguimiento está protocolizado. La hipertensión arterial (HTA) y la dislipemia son dos patologías muy prevalentes en población general (42 y 78%, respectivamente), y de forma más importante en población mayor de 65años21,22. En ambas patologías hay estudios que describen problemas de adherencia y errores de medicación relacionados con los cambios en las presentaciones23,24.
El objetivo principal del estudio es determinar si los cambios de nombre y de apariencia de fármacos bioequivalentes se asocian a un aumento de errores de uso y/o pérdida de adherencia al tratamiento en pacientes mayores de 65años con tratamientos antihipertensivos e hipolipemiantes. Como objetivo secundario se analizan los factores asociados a la presencia de errores y/o pérdida de adherencia, y se describe el cambio de control clínico de la HTA y de la dislipemia.
MétodosEstudio observacional, longitudinal, prospectivo y multicéntrico, de cohorte de 1año de seguimiento, que se llevó a cabo entre el 1 de enero de 2013 y el 31 de diciembre de 2014. El protocolo del estudio CAMBIMED ha sido publicado previamente25.
Se incluyeron pacientes mayores de 65años con diagnóstico registrado en historia clínica de HTA (CIAP K86) y/o dislipemia (CIAP T93), en tratamiento al menos 3meses con enalapril y/o amlodipino y/o simvastatina y que consintieron participar, adscritos a 28 consultas de 8 centros de salud (2 urbanos, 4 periurbanos y 2 rurales) de la Comunidad de Madrid. Se excluyeron los pacientes que no podían acudir a las visitas de seguimiento.
Para nuestra propuesta se han seleccionado los tres fármacos más prescritos para estos procesos con un alto impacto en el SNS por su volumen de prescripción y por el elevado número de pacientes que los consumen de forma crónica26. En el mercado farmacéutico español existen actualmente 31 presentaciones diferentes de enalapril 20mg, 40 de amlodipino 10mg y 31 de simvastatina 20mg27.
El tamaño muestral se calculó para estimar una diferencia de proporciones de adherencia al tratamiento del 20%. Considerando una adherencia a los tratamientos en población polimedicada y mayor de 65años ligeramente por encima del 50%28,29, un error alfa 0,05 y un error beta 0,20, se precisaban 206 pacientes. Se ajustó el tamaño por el efecto de pertenencia a distintos cluster, estimando 15 pacientes por cada médico y asumiendo un coeficiente de correlación intraclase (ICC) de 0,0130,31, resultando un tamaño muestral de 234 pacientes. Esperando un 7% de pérdidas de seguimiento al año, se estimaron 250 pacientes.
Se realizó un muestreo aleatorio simple sobre el total de pacientes elegibles para seleccionar 15 pacientes de cada uno de los 28 médicos participantes. Se realizaron 5 visitas, una basal y 4 de seguimiento (una cada 3meses). Se recogieron variables sociodemográficas (edad, sexo y nivel de estudios), clínicas (número de enfermedades crónicas, tratamiento enalapril/amlodipino/simvastatina, número de fármacos, otros tratamientos farmacológicos crónicos, años de evolución de la HTA/dislipemia, presión arterial sistólica (PAS), presión arterial diastólica (PAD), grado de control de la presión arterial (buen control definido como <140/90) y parámetros bioquímicos (colesterol total, colesterol HDL, colesterol LDL, triglicéridos). Se recogió la exposición como número de cambios de nombre y de apariencia (sustitución por otro fármaco, sin considerar los cambios de dosis) y se consideró cambio si había tenido al menos uno en el periodo de seguimiento. Como variables de resultado se recogieron adherencia y errores de medicación. La adherencia se midió con el test de Morisky-Green32 y el recuento directo de los medicamentos; con olvidos superiores a 2dosis/trimestre se consideró no adherente, y en los casos en que hubo discrepancia entre el resultado del test de Morisky-Green y el recuento, prevalecía este último. Se definió error de medicación como «efecto que puede evitarse y que es causado por una utilización inadecuada de un medicamento produciendo lesión a un paciente mientras la medicación está bajo control del personal sanitario, paciente o consumidor»4 y se recogieron los tipos de errores, los efectos adversos y su descripción siguiendo la actualización de la clasificación de errores de medicación del grupo de Ruiz-Jarabo33. Se consideró como variable principal de resultado la variable final combinada error-adherencia.
Se realizó un análisis descriptivo de cada una de las variables, utilizando frecuencias y porcentajes en las variables cualitativas y medias (desviación estándar) en las cuantitativas tras comprobar la normalidad de la distribución o medianas (rango intercuartílico [RIQ]). Se realizó un contraste de hipótesis de forma bivariante para comparar sus características, considerando si habían estado expuestos a cambios de medicamentos al año de seguimiento. Para estudiar la asociación de variables cualitativas se utilizó el estadístico chi cuadrado, y para las cualitativas dicotómicas con variables cuantitativas se empleó la t de Student. Se estimó en cada visita la asociación de los cambios con el riesgo de no adherencia, la presencia de errores de medicación y la ocurrencia de la variable final combinada con el riesgo relativo (RR), y el impacto con la fracción atribuible en expuestos (FAe) y la fracción atribuible poblacional (FAp) con su correspondiente intervalo de confianza al 95% (IC95%). Se calculó la diferencia de medias por visita en la PAS, la PAD y el colesterol LDL entre expuestos y no expuestos a cambios, con su IC95%.
Para estudiar los factores asociados a la ocurrencia de la variable final combinada (errores y/o adherencia), y dado que la respuesta no fue independiente (el que se produzca un cambio en una visita no es independiente de presentarse en la siguiente), se realizó un análisis multivariante con un modelo Generalizad Estimating Equations (GEE). Estos modelos corrigen la no-independencia entre los individuos de un mismo grupo, asumiendo a priori una cierta estructura de correlación para la variable dependiente medida en cada grupo34. En su interpretación, sin embargo, caracterizan el promedio de respuesta poblacional cuando cambian las variables independientes en el conjunto de la población35. Se incluyeron en el modelo las variables sociodemográficas y clínicas que se consideraron relevantes.
El análisis estadístico se realizó con el programa STATA 14. Los métodos de análisis se ajustaron considerando el muestreo por conglomerados30,31. El estudio obtuvo el dictamen favorable del Comité Ético de Investigación Clínica del Hospital La Paz y de la Comisión Central de Investigación de Gerencia Asistencial de AP de Madrid.
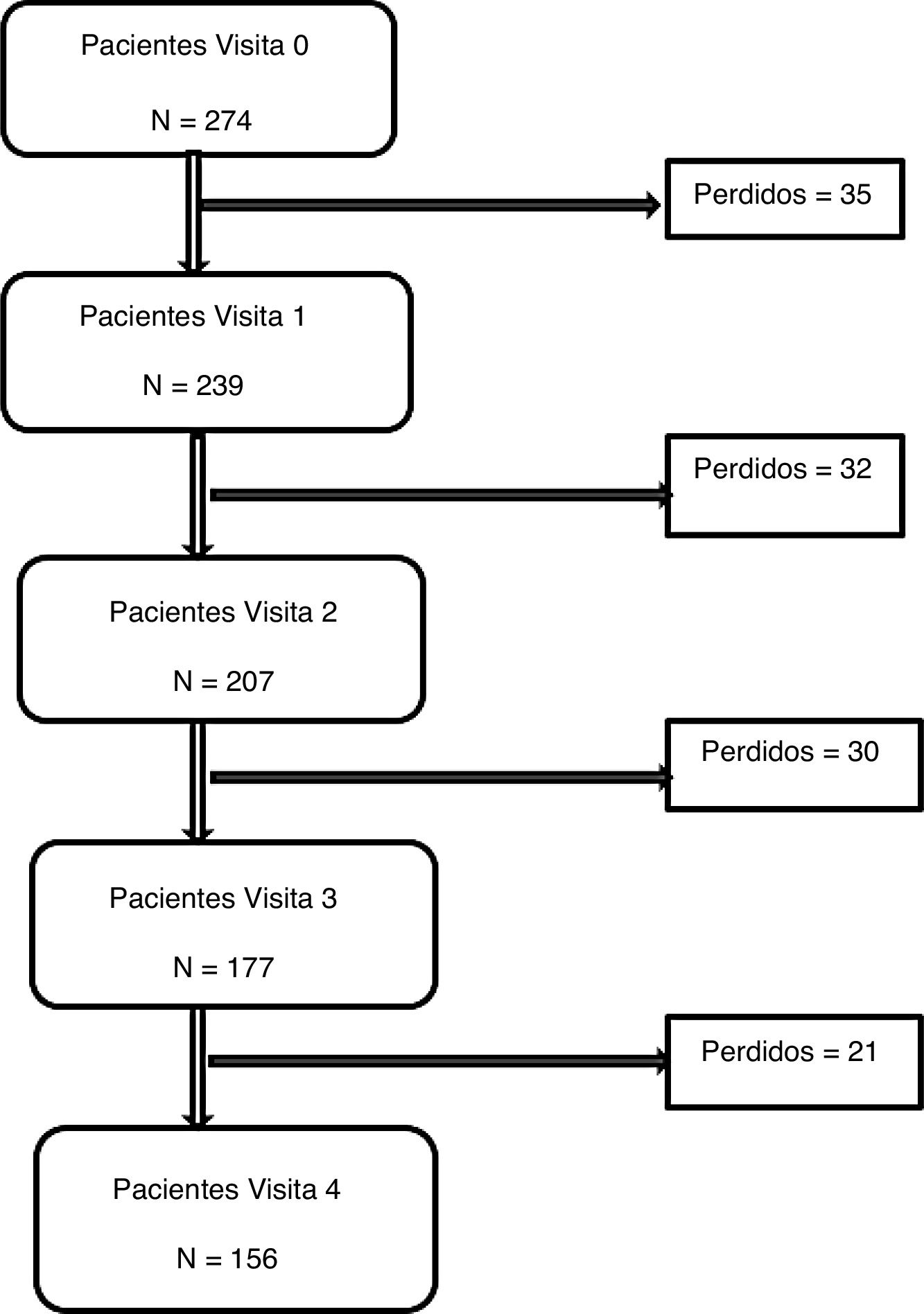
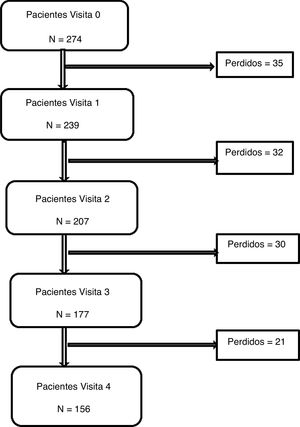
ResultadosSe incluyeron 274 pacientes con una media de 72 (6,6) años, el 47,8% mujeres. Continuaron el seguimiento a los 3meses 239 (87,22%), a los 6meses 207 (75,54%), a los 9meses 177 (64,59%) y al año 156pacientes (60%). En la figura 1 se detalla el flujograma del estudio. No se encontraron diferencias estadísticamente significativas en ninguna variable entre la población que completó el estudio y la que no lo completó.
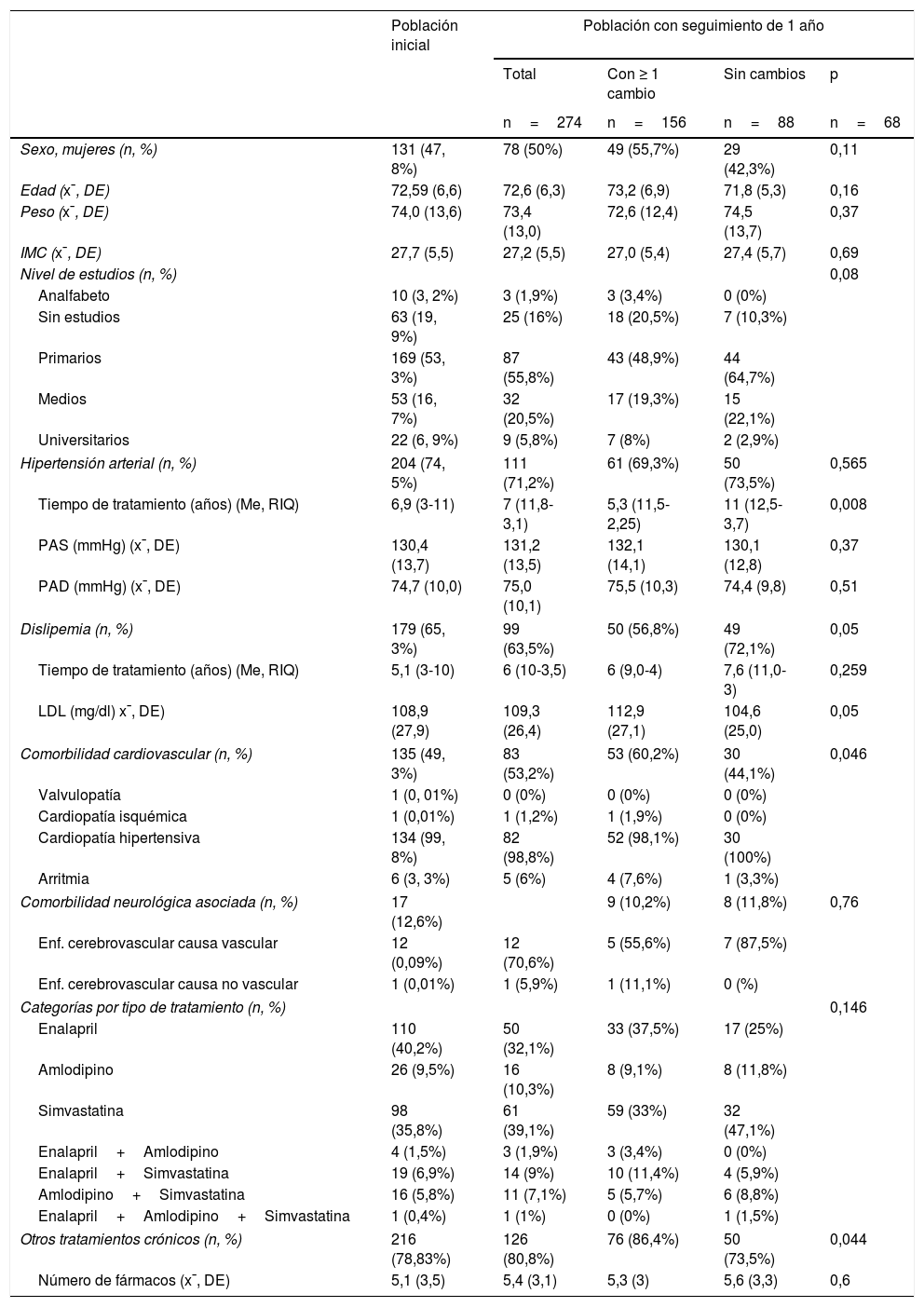
En la tabla 1 se describen las características basales de la población de estudio.
Características sociodemográficas y clínicas de los pacientes
| Población inicial | Población con seguimiento de 1 año | ||||
|---|---|---|---|---|---|
| Total | Con ≥ 1 cambio | Sin cambios | p | ||
| n=274 | n=156 | n=88 | n=68 | ||
| Sexo, mujeres (n, %) | 131 (47, 8%) | 78 (50%) | 49 (55,7%) | 29 (42,3%) | 0,11 |
| Edad (x¯, DE) | 72,59 (6,6) | 72,6 (6,3) | 73,2 (6,9) | 71,8 (5,3) | 0,16 |
| Peso (x¯, DE) | 74,0 (13,6) | 73,4 (13,0) | 72,6 (12,4) | 74,5 (13,7) | 0,37 |
| IMC (x¯, DE) | 27,7 (5,5) | 27,2 (5,5) | 27,0 (5,4) | 27,4 (5,7) | 0,69 |
| Nivel de estudios (n, %) | 0,08 | ||||
| Analfabeto | 10 (3, 2%) | 3 (1,9%) | 3 (3,4%) | 0 (0%) | |
| Sin estudios | 63 (19, 9%) | 25 (16%) | 18 (20,5%) | 7 (10,3%) | |
| Primarios | 169 (53, 3%) | 87 (55,8%) | 43 (48,9%) | 44 (64,7%) | |
| Medios | 53 (16, 7%) | 32 (20,5%) | 17 (19,3%) | 15 (22,1%) | |
| Universitarios | 22 (6, 9%) | 9 (5,8%) | 7 (8%) | 2 (2,9%) | |
| Hipertensión arterial (n, %) | 204 (74, 5%) | 111 (71,2%) | 61 (69,3%) | 50 (73,5%) | 0,565 |
| Tiempo de tratamiento (años) (Me, RIQ) | 6,9 (3-11) | 7 (11,8-3,1) | 5,3 (11,5-2,25) | 11 (12,5-3,7) | 0,008 |
| PAS (mmHg) (x¯, DE) | 130,4 (13,7) | 131,2 (13,5) | 132,1 (14,1) | 130,1 (12,8) | 0,37 |
| PAD (mmHg) (x¯, DE) | 74,7 (10,0) | 75,0 (10,1) | 75,5 (10,3) | 74,4 (9,8) | 0,51 |
| Dislipemia (n, %) | 179 (65, 3%) | 99 (63,5%) | 50 (56,8%) | 49 (72,1%) | 0,05 |
| Tiempo de tratamiento (años) (Me, RIQ) | 5,1 (3-10) | 6 (10-3,5) | 6 (9,0-4) | 7,6 (11,0-3) | 0,259 |
| LDL (mg/dl) x¯, DE) | 108,9 (27,9) | 109,3 (26,4) | 112,9 (27,1) | 104,6 (25,0) | 0,05 |
| Comorbilidad cardiovascular (n, %) | 135 (49, 3%) | 83 (53,2%) | 53 (60,2%) | 30 (44,1%) | 0,046 |
| Valvulopatía | 1 (0, 01%) | 0 (0%) | 0 (0%) | 0 (0%) | |
| Cardiopatía isquémica | 1 (0,01%) | 1 (1,2%) | 1 (1,9%) | 0 (0%) | |
| Cardiopatía hipertensiva | 134 (99, 8%) | 82 (98,8%) | 52 (98,1%) | 30 (100%) | |
| Arritmia | 6 (3, 3%) | 5 (6%) | 4 (7,6%) | 1 (3,3%) | |
| Comorbilidad neurológica asociada (n, %) | 17 (12,6%) | 9 (10,2%) | 8 (11,8%) | 0,76 | |
| Enf. cerebrovascular causa vascular | 12 (0,09%) | 12 (70,6%) | 5 (55,6%) | 7 (87,5%) | |
| Enf. cerebrovascular causa no vascular | 1 (0,01%) | 1 (5,9%) | 1 (11,1%) | 0 (%) | |
| Categorías por tipo de tratamiento (n, %) | 0,146 | ||||
| Enalapril | 110 (40,2%) | 50 (32,1%) | 33 (37,5%) | 17 (25%) | |
| Amlodipino | 26 (9,5%) | 16 (10,3%) | 8 (9,1%) | 8 (11,8%) | |
| Simvastatina | 98 (35,8%) | 61 (39,1%) | 59 (33%) | 32 (47,1%) | |
| Enalapril+Amlodipino | 4 (1,5%) | 3 (1,9%) | 3 (3,4%) | 0 (0%) | |
| Enalapril+Simvastatina | 19 (6,9%) | 14 (9%) | 10 (11,4%) | 4 (5,9%) | |
| Amlodipino+Simvastatina | 16 (5,8%) | 11 (7,1%) | 5 (5,7%) | 6 (8,8%) | |
| Enalapril+Amlodipino+Simvastatina | 1 (0,4%) | 1 (1%) | 0 (0%) | 1 (1,5%) | |
| Otros tratamientos crónicos (n, %) | 216 (78,83%) | 126 (80,8%) | 76 (86,4%) | 50 (73,5%) | 0,044 |
| Número de fármacos (x¯, DE) | 5,1 (3,5) | 5,4 (3,1) | 5,3 (3) | 5,6 (3,3) | 0,6 |
De los 274 pacientes incluidos en el estudio, presentaron algún cambio de medicamento en alguna de las visitas 134 pacientes (48,9%). Entre los pacientes que tuvieron cambios, la mediana de cambios fue de 3 (RIQ 1-5) y el número máximo, de 11.
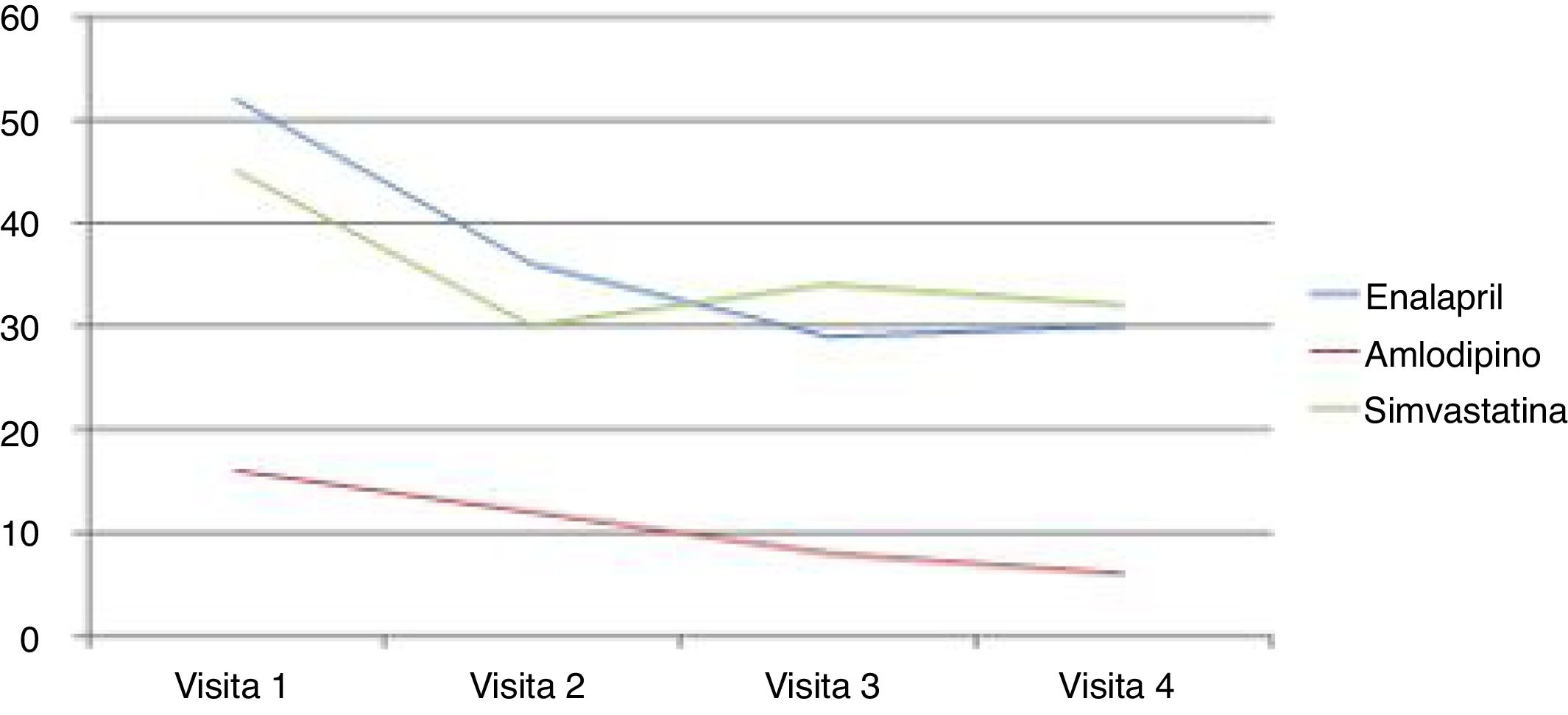
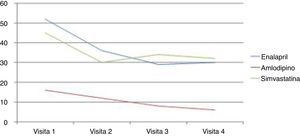
Por fármacos, se cambió enalapril en 67 pacientes (57,26%) de los 117 que lo tomaban, amlodipino en 23 (53,48%) de 43 pacientes y simvastatina en 54 (45,37%) de 119 pacientes. El número total de cambios fue 344, de los cuales 124 de enalapril, 49 de amlodipino y 171 de simvastatina. En la figura 2 se detalla el porcentaje de cambios por fármaco y visita.
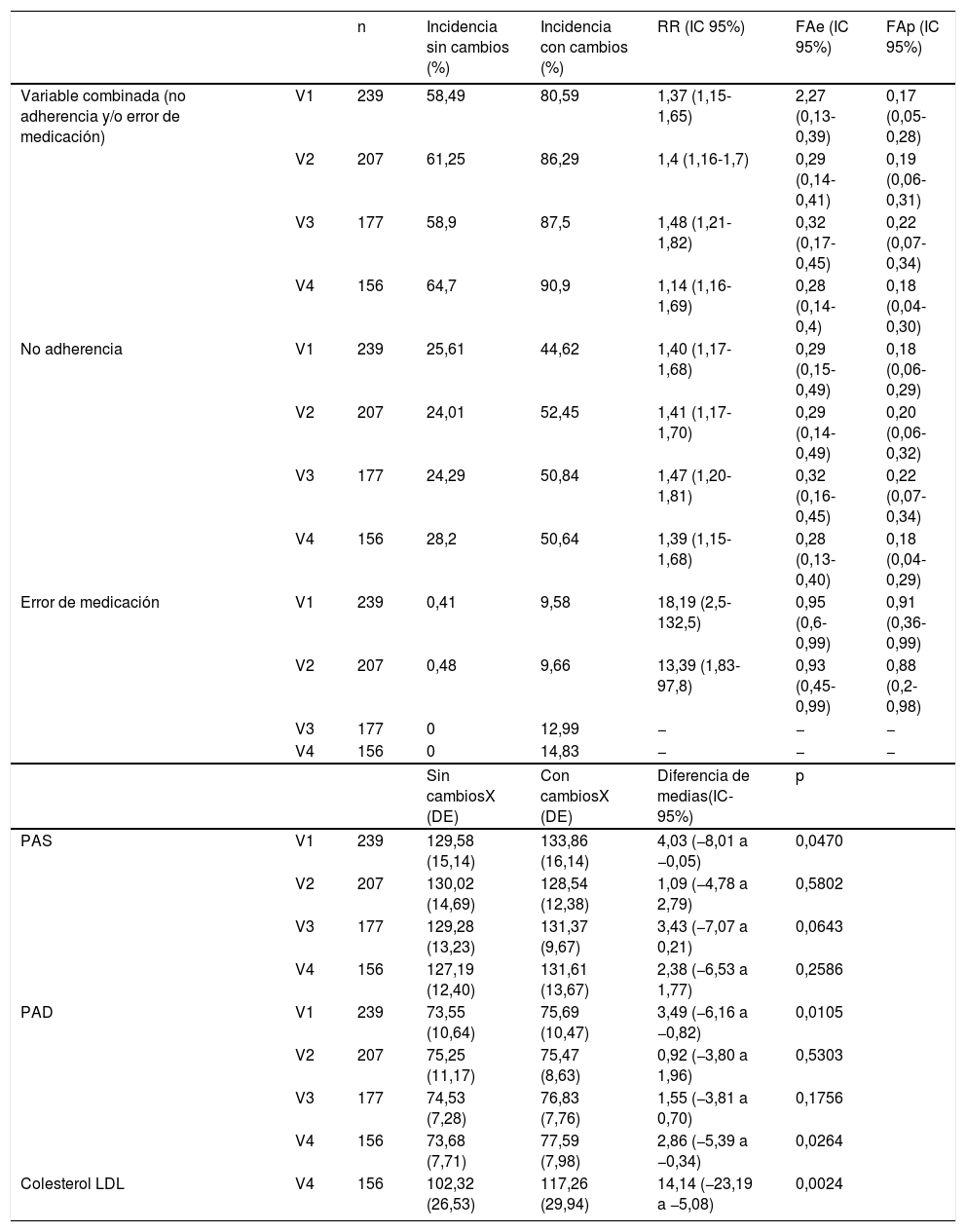
El riesgo de presentar algún error y/o tener mala adherencia (variable final combinada) está aumentado entre pacientes expuestos a cambios en todas las visitas en más de un 14%. La fracción atribuible poblacional para el evento final combinado es superior al 17% en todas las visitas. Las cifras de PAS, PAD y colesterol LDL aumentan en los expuestos a cambios, pero no afectan al control de la enfermedad (tabla 2).
Efecto sobre la adherencia, errores de medicación y ocurrencia del evento final combinado de los cambios en los medicamentos
| n | Incidencia sin cambios (%) | Incidencia con cambios (%) | RR (IC 95%) | FAe (IC 95%) | FAp (IC 95%) | ||
|---|---|---|---|---|---|---|---|
| Variable combinada (no adherencia y/o error de medicación) | V1 | 239 | 58,49 | 80,59 | 1,37 (1,15-1,65) | 2,27 (0,13-0,39) | 0,17 (0,05-0,28) |
| V2 | 207 | 61,25 | 86,29 | 1,4 (1,16-1,7) | 0,29 (0,14-0,41) | 0,19 (0,06-0,31) | |
| V3 | 177 | 58,9 | 87,5 | 1,48 (1,21-1,82) | 0,32 (0,17-0,45) | 0,22 (0,07-0,34) | |
| V4 | 156 | 64,7 | 90,9 | 1,14 (1,16-1,69) | 0,28 (0,14-0,4) | 0,18 (0,04-0,30) | |
| No adherencia | V1 | 239 | 25,61 | 44,62 | 1,40 (1,17-1,68) | 0,29 (0,15-0,49) | 0,18 (0,06-0,29) |
| V2 | 207 | 24,01 | 52,45 | 1,41 (1,17-1,70) | 0,29 (0,14-0,49) | 0,20 (0,06-0,32) | |
| V3 | 177 | 24,29 | 50,84 | 1,47 (1,20-1,81) | 0,32 (0,16-0,45) | 0,22 (0,07-0,34) | |
| V4 | 156 | 28,2 | 50,64 | 1,39 (1,15-1,68) | 0,28 (0,13-0,40) | 0,18 (0,04-0,29) | |
| Error de medicación | V1 | 239 | 0,41 | 9,58 | 18,19 (2,5-132,5) | 0,95 (0,6-0,99) | 0,91 (0,36-0,99) |
| V2 | 207 | 0,48 | 9,66 | 13,39 (1,83-97,8) | 0,93 (0,45-0,99) | 0,88 (0,2-0,98) | |
| V3 | 177 | 0 | 12,99 | − | − | − | |
| V4 | 156 | 0 | 14,83 | − | − | − | |
| Sin cambiosX (DE) | Con cambiosX (DE) | Diferencia de medias(IC-95%) | p | ||||
| PAS | V1 | 239 | 129,58 (15,14) | 133,86 (16,14) | 4,03 (−8,01 a −0,05) | 0,0470 | |
| V2 | 207 | 130,02 (14,69) | 128,54 (12,38) | 1,09 (−4,78 a 2,79) | 0,5802 | ||
| V3 | 177 | 129,28 (13,23) | 131,37 (9,67) | 3,43 (−7,07 a 0,21) | 0,0643 | ||
| V4 | 156 | 127,19 (12,40) | 131,61 (13,67) | 2,38 (−6,53 a 1,77) | 0,2586 | ||
| PAD | V1 | 239 | 73,55 (10,64) | 75,69 (10,47) | 3,49 (−6,16 a −0,82) | 0,0105 | |
| V2 | 207 | 75,25 (11,17) | 75,47 (8,63) | 0,92 (−3,80 a 1,96) | 0,5303 | ||
| V3 | 177 | 74,53 (7,28) | 76,83 (7,76) | 1,55 (−3,81 a 0,70) | 0,1756 | ||
| V4 | 156 | 73,68 (7,71) | 77,59 (7,98) | 2,86 (−5,39 a −0,34) | 0,0264 | ||
| Colesterol LDL | V4 | 156 | 102,32 (26,53) | 117,26 (29,94) | 14,14 (−23,19 a −5,08) | 0,0024 | |
DE: desviación estándar; FAe: fracción atribuible en expuestos; FAp: fracción atribuible poblacional; PAD: Presión arterial diastólica; PAS: Presión arterial sistólica; RR: riesgo relativo.
El tipo de error más frecuente en toda la muestra fue la pérdida de dosis, que originó daño al paciente solo en el grupo de expuestos a cambios de fármacos, produciéndose este daño en el 8,6% de los casos en la visita1, en el 5,8% en la visita2 y en el 4,5% en las visitas3 y4. La confusión entre fármacos que provocó la toma de dosis repetidas fue del 2%. No se produjo ningún error grave.
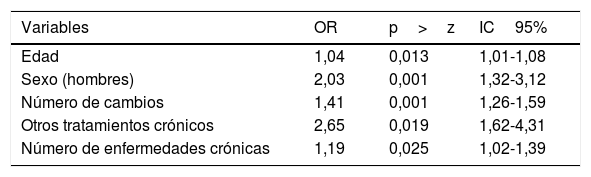
Los factores asociados a presentar un evento final combinado se presentan en la tabla 3. Por cada cambio aumenta la probabilidad de un evento combinado en un 41%. Los hombres tienen de media dos veces más riesgo que las mujeres. Por cada aumento de un año en la edad media de la población la probabilidad de evento combinado aumentaría un 4%, y por cada nueva enfermedad en la media de comorbilidades de la población el riesgo aumentaría un 19%. Tomar al menos un tratamiento más de forma crónica junto al antihipertensivo y el hipolipemiante aumenta el riesgo en 2,65.
Modelo explicativo. Factores asociados a la ocurrencia de un evento final combinado (no adherencia y/o error de medicación)
| Variables | OR | p>z | IC95% |
|---|---|---|---|
| Edad | 1,04 | 0,013 | 1,01-1,08 |
| Sexo (hombres) | 2,03 | 0,001 | 1,32-3,12 |
| Número de cambios | 1,41 | 0,001 | 1,26-1,59 |
| Otros tratamientos crónicos | 2,65 | 0,019 | 1,62-4,31 |
| Número de enfermedades crónicas | 1,19 | 0,025 | 1,02-1,39 |
n=619. Link: logit; Familia Distribucional Binomial.
Ajustado por número de fármacos.
En nuestro estudio se ha observado un considerable número de cambios de presentaciones de medicamentos (48,9%), lo que está en línea con el estudio de Van Wijk et al.36, que lo sitúan en el 43,76%. Otros estudios, como el de Olesen et al.19, duplican estas cifras de cambios para el mismo periodo de seguimiento, llegando al 83,6% de los pacientes, todos ellos usando antihipertensivos de forma crónica.
Que los cambios tengan repercusión en la adherencia y en los posibles errores tiene resultados contradictorios en la literatura. En el estudio CAMBIMED se ha encontrado que estos cambios pueden inducir errores en el tratamiento y pérdida de adherencia de forma significativa. Existen estudios que detectan aumento de los errores y pérdida de adherencia en relación con el número de fármacos consumidos por día y con los cambios de fármacos a especialidades equivalentes genéricas con resultados similares a los de CAMBIMED. Entre ellos destacan el de Hakonsen et al.24, que realiza entrevistas personales y observa que con los cambios de medicación un 29% estaban más ansiosos, un 8% habían cambiado el efecto de la medicación y un 15% presentaban más efectos secundarios; el realizado por Fernández-Lisón et al.28 mediante encuestas telefónicas y que refleja que en polimedicados existe un 42,5% de errores de medicación, 1,7 errores por paciente y se encuentra asociación entre errores y adherencia; y el realizado por Núñez Montenegro et al.29 en polimedicados mayores de 65años en el ámbito de AP, donde se observa un 51,7% de cumplimiento, sin diferencias al prescribir por marcas o principio activo. Sin embargo, también hay estudios discrepantes que no encuentran relación con la pérdida de adherencia. Estos estudios están realizados en países nórdicos con poblaciones diferentes a la nuestra, utilizan un criterio más laxo para clasificar a los pacientes no-adherentes (menos del 80% de las tomas cumplidas) que el empleado en nuestra cohorte (dos o más olvidos de tomas cada 3meses) y cuando estudian tendencia temporal aprecian un empeoramiento de la adherencia según aumentan los cambios19,36, lo que apoyaría el hecho de que tanto la adherencia como el número de errores aumentan a mayor tiempo de seguimiento.
Los pacientes expuestos a cambios presentaron en el seguimiento niveles de colesterol LDL más elevados, aunque sin llegar a modificar el riesgo cardiovascular, e igualmente sucedió en el último control de la presión arterial, detectándose un empeoramiento estadísticamente significativo, pero en ambos casos la magnitud de la diferencia no es clínicamente relevante, ya que no afectó al control clínico al mantenerse en rango de control adecuado. Por otro lado, no se contemplaron en el diseño del estudio otras causas adicionales de errores/adherencia como la administración de un nuevo fármaco, o modificaciones dietéticas que pudieran haber influido en el control de lípidos o en la presión arterial, ni se tuvo en cuenta si estaba afectado por la duración previa del tratamiento.
Dentro de las limitaciones del estudio, destaca la pérdida de pacientes en el seguimiento, que fue superior a la esperada. Uno de los principales motivos fue el número de pacientes mayores de 65años que se habían desplazado de su domicilio habitual durante varios meses a sus lugares de origen, o que se dedicaron al cuidado de otros familiares, y que no acudieron a las citas sucesivas. En un menor porcentaje la pérdida de seguimiento se debió a traslados del médico del paciente por la resolución de concursos de oposición durante el desarrollo del estudio. Aunque en el análisis se contrastó que no hubo diferencias estadísticamente significativas en las características sociodemográficas y clínicas entre los pacientes que completaron el seguimiento y los que no lo hicieron, sin duda el porcentaje de pérdidas nos obliga a ser cautelosos en la interpretación de los resultados.
En conclusión, y en la misma línea de otros autores6,24,28,29, nuestros resultados apuntan que los cambios realizados entre fármacos equivalentes con distinto nombre y apariencia pueden afectar a la seguridad y a la adherencia. Los facultativos deberían tenerlo en cuenta para informar sobre estas posibles situaciones a los pacientes. El impacto poblacional de eliminar la exposición a estos cambios podría disminuir el evento final combinado (error y/o pérdida de adherencia) según los datos aportados en nuestro estudio. Habría que realizar más estudios para valorar en qué medida afecta al control de la enfermedad.
Sin poner en duda la eficacia clínica probada de los medicamentos genéricos o la prescripción por principio activo37, las autoridades sanitarias deberían garantizar que los fármacos equivalentes e intercambiables tengan el mismo aspecto en el envase y que la presentación farmacéutica y la composición de excipientes sea la misma. Esta medida de mejora de la identificación de los medicamentos es demandada desde hace años por diferentes sociedades científicas8,9 y con propuestas concretas para solventarla7, como las realizadas, entre otros, por los grupos de Seguridad del Paciente y Utilización de Fármacos de SEMFYC, recogida en el editorial de la revista ATENCIÓN PRIMARIA en agosto de 2017. Solo se requiere la voluntad política de implementarla. «Si son iguales, que parezcan iguales»38.
- •
En la práctica clínica habitual se intercambian fármacos bioequivalentes con diferente isoapariencia y no se considera que tenga ninguna repercusión clínica.
- •
Desde distintas organizaciones e instituciones se plantea que esta práctica puede generar problemas de salud en los pacientes, como errores de medicación, eventos adversos y pérdida de adherencia al tratamiento.
- •
Los resultados del estudio apuntan a que los cambios realizados entre fármacos equivalentes con distinto nombre y apariencia pueden afectar a la seguridad y a la adherencia. Se necesitan más estudios para valorar en qué medida afectan al control de la enfermedad.
- •
Sin poner en duda la eficacia clínica probada de los medicamentos genéricos o la prescripción por principio activo, se debería garantizar que los fármacos equivalentes e intercambiables tengan el mismo aspecto en el envase y que la presentación farmacéutica y la composición de excipientes sea la misma.
El estudio ha sido financiado en la Convocatoria de Ayudas a la Investigación Clínica Independiente del Ministerio de Sanidad, Política Social e Igualdad, orden SPI/2885/2011, de octubre de 2011. Ha obtenido una ayuda a la Publicación de estudios de la Fundación para la Investigación e Innovación Biomédica de Atención Primaria de la Comunidad de Madrid (FIIBAP) en 2016.
AutoríaJMA es el autor de la idea y participó en el diseño, en el trabajo de campo y en la elaboración de resultados.
IDC, RRB, EPC participaron en el diseño.
JALR, MMM, IDC realizaron el análisis estadístico.
ADC, ASV, LCD y MDE realizaron el trabajo de campo y coordinaron el grupo de investigadores en cada centro.
JMA e IDC han elaborado el artículo.
Todos los autores han revisado y aprobado la versión final.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Beatriz de Castro Cuenca por su apoyo en el diseño del logo del estudio.
CS Paracuellos (Madrid): Jesús Mario Arancón-Monge (JMA), José María Rubio-Ruiz, Jesús Juan Ortiz-Septien, Eva María Illana-Calero, María Cristina Martín-Muñoz, Paula Silvana González-de-Langarica-Bouza.
CS Jaime Vera (Coslada): Alicia de Castro-Cuenca (ADC), María Isabel Rouco-Regueira.
CS El Puerto (Coslada): Ángel Serrano-Vázquez (ASV), Cristina García-Benito, Carmen Colomes Iess, María Dolores Miranda Carrasco, Yolanda Úbeda Sánchez, David García Gutiérrez, Nuria Domínguez Pérez.
CS Avenida de Aragón (Madrid): Luz Campos-Díaz (LCD), Mercedes García Culebras.
CS Las Fronteras (Torrejón): Montserrat Díaz Eraso (MDE), Generoso Tejedor Pérez, María Fernanda Venegas Gato, Mar García Viada, Carmen Fuentes Manrique, Asunción García Alonso, Verónica Molina Barcena.
CS Benita de Ávila (Madrid): Josefina Piñera Támes.
CS Monterrozas-Las Matas (Las Rozas): Margarita Villar Fidalgo.
CS Alameda de Osuna (Madrid): Ana M. Herranz Torrubiano.
Unidad de Investigación GAP Madrid: Elena Polentinos Castro (EPC), Mariel Morey Montalvo (MMM), Juan A López Rodríguez (JALR), Ricardo Rodríguez Barrientos (RRB), Isabel del Cura González (IDC).