Identificar los determinantes estructurales e intermedios que se asocian a las hospitalizaciones evitables (HE) de pacientes con diabetes mellitus tipo2 (DM2).
DiseñoRevisión de la literatura basada en una síntesis narrativa.
Fuentes de datosBases de datos: PubMed, Science Direct, y Literatura Latinoamericana y del Caribe en Ciencias de la Salud (LILACS).
Selección de estudiosLos documentos fueron seleccionados y analizados bajo una revisión crítica de literatura tomando en cuenta los criterios de inclusión y de exclusión.
Extracción de datosLa información extraída de cada artículo seleccionado se sintetizó con base en el nivel de ingreso de los países y el marco de los determinantes sociales de la salud.
ResultadosDe un total de 4.166 artículos potencialmente relevantes, se identificaron y seleccionaron 36 para su revisión. De ellos, 21 fueron publicaciones realizadas en países con ingresos altos, 14 en países de ingresos medio-altos y una en países de ingresos medio-bajos. En la literatura publicada se ha identificado que la cobertura de servicios de salud —en particular de atención primaria— y el aseguramiento en salud contribuyen a disminuir el riesgo de HE, en tanto que las desigualdades sociales tienden a incrementar el riesgo.
ConclusionesLas HE por DM2 son susceptibles de reducirse a través de políticas que contribuyan a incrementar el acceso efectivo a los servicios de salud (disponibilidad, aseguramiento), ya que expresan la desigualdad social, presentándose en mayor medida en poblaciones socioeconómicamente vulnerables. Esta revisión proporciona evidencia sobre la necesidad de ampliar la investigación sobre este tema en países de ingresos medios y bajos.
To identify the structural and intermediate determinants associated with avoidable hospitalizations (AH) of patients with type2 diabetes mellitus (T2DM).
DesignLiterature review based on narrative synthesis.
Data sourcesDatabases: PubMed, Science Direct, and Latin American and Caribbean Literature in Health Sciences (LILACS).
Study selectionDocuments were selected and analyzed under a critical literature review, considering inclusion and exclusion criteria.
Data extractionInformation extracted from each selected article was synthesized based on the countries’ income levels and the social determinants of health framework.
ResultsA total of 4,166 articles were relevant, 36 were selected for review. From this selection, 21 were publications conducted in high-income countries, 14 in upper-middle-income countries, and one in lower-middle-income countries. The review identified that the coverage of health services —mainly primary health care— and health insurance contribute to reducing the risk of AH for T2DM, while social inequalities tend to increase the risk.
ConclusionsThe AH due to T2DM are susceptible to reduction through policies that contribute to increasing effective access to health services (availability, insurance), since they express social inequality, occurring to a greater extent in socioeconomically vulnerable populations. This review also provides evidence of the need to expand research on this topic in middle and low-income countries.
Debido a su alta prevalencia, mortalidad y carga económica, la diabetes mellitus tipo2 (DM2) se ha convertido en un reto para los sistemas de salud, los usuarios y las mismas familias1. En 2021, 537 millones de adultos contaban con un diagnóstico médico de diabetes, y de ellos el 95% correspondían a DM22. Esta situación se agrava al señalar que entre el 24% y el 62% de las personas que padecen diabetes no cuentan con diagnóstico ni tratamiento, siendo las personas de países de ingresos medios y bajos quienes reportan las mayores cifras de retraso en el diagnóstico oportuno de la enfermedad, comparado con los países de ingresos altos3.
El insuficiente tratamiento y el inadecuado control de la DM2 pueden ocasionar complicaciones, tales como hiperglucemias y cetoacidosis diabética como efectos agudos de corto plazo, y en el largo plazo puede contribuir al desarrollo de padecimientos crónicos como la insuficiencia renal, la ceguera y la amputación de miembros inferiores, todas ellas requiriendo atención especializada en instituciones hospitalarias3. La mayoría de estas complicaciones pueden ser evitadas con una atención ambulatoria oportuna y de calidad3,4.
Estas hospitalizaciones, por tanto, son denominadas «hospitalizaciones evitables» (HE), «hospitalizaciones potencialmente evitables» u «hospitalizaciones por condiciones sensibles a la atención ambulatoria» (CSAA)5. En el caso de la DM2, no existe consenso global que permita clasificarlas; sin embargo, en las últimas dos décadas, organizaciones internacionales y comités científicos han presentado propuestas, las cuales incorporan las complicaciones de la diabetes mellitus tipo1 (DM1)6,7. En este artículo usaremos el término HE para referirnos a cualquiera de los conceptos indicados anteriormente, con el propósito de homologar los términos y sinónimos utilizados en la literatura.
Atención en salud para personas con DM2Las personas que viven con DM2 requieren de una atención de salud de largo plazo para mantener su control metabólico y así evitar complicaciones, debido a que se trata de una condición crónica no reversible8. Los sistemas de salud deben garantizar el acceso oportuno y de calidad (acceso efectivo) a los servicios de cuidado médico, proporcionando una atención continua e integrada que garantice el tratamiento tanto farmacológico como no farmacológico, requiriendo para ello contar con una oferta de servicios (disponibilidad de recursos) suficientes y adecuados9,10.
No obstante, esta disponibilidad por sí sola no es suficiente. También son necesarias otras condiciones estructurales (como las políticas de salud) y de contexto (como nivel socioeconómico de la población y el tipo de aseguramiento en salud que posea) que promuevan la búsqueda de atención de la población para este padecimiento11. Así mismo, factores como las circunstancias materiales y de vida de las personas (determinantes intermedios) pueden influir directa o indirectamente en controlar su enfermedad12.
El objetivo de esta revisión es identificar los factores estructurales e intermedios asociados a las HE en personas con DM2. Se espera continuar fortaleciendo el cuerpo de conocimientos del tema a través de esta síntesis de evidencia disponible.
Material y métodosDiseño de estudioSe realizó una revisión narrativa tomando como referencia las recomendaciones elaboradas por Green y Johnson13. Su propósito es resumir e informar sobre los hallazgos de diferentes estudios en un formato condensado. Nuestra revisión tuvo como base la siguiente pregunta de investigación: ¿cuáles son los factores que determinan las HE por DM2?
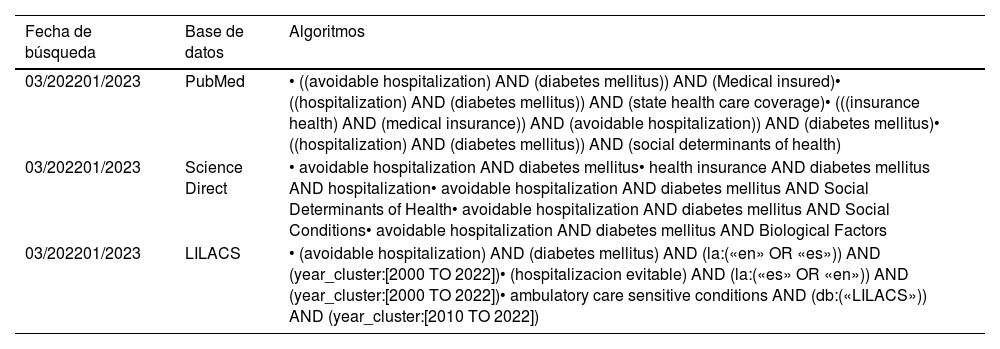
Fuentes de informaciónSe utilizaron tres bases de datos de salud de acceso libre: PubMed, Science Direct y Literatura Latinoamericana y del Caribe en Ciencias de la Salud (LILACS). Adicionalmente, se recuperaron referencias de los artículos seleccionados. El periodo de búsqueda comprendió de enero de 2000 a enero de 2023.
Estrategia de búsqueda de informaciónLa estrategia de búsqueda se construyó combinando términos clave identificados y extraídos de Medical Subject Headings (MeSH) y los Descriptores en Ciencias en Salud (DeSC) en los idiomas español e inglés (tabla 1). En ausencia de un descriptor de HE, se utilizó la expresión de manera explícita según el idioma.
Ejemplos de las estrategias de búsqueda por base de datos
| Fecha de búsqueda | Base de datos | Algoritmos |
|---|---|---|
| 03/202201/2023 | PubMed | • ((avoidable hospitalization) AND (diabetes mellitus)) AND (Medical insured)• ((hospitalization) AND (diabetes mellitus)) AND (state health care coverage)• (((insurance health) AND (medical insurance)) AND (avoidable hospitalization)) AND (diabetes mellitus)• ((hospitalization) AND (diabetes mellitus)) AND (social determinants of health) |
| 03/202201/2023 | Science Direct | • avoidable hospitalization AND diabetes mellitus• health insurance AND diabetes mellitus AND hospitalization• avoidable hospitalization AND diabetes mellitus AND Social Determinants of Health• avoidable hospitalization AND diabetes mellitus AND Social Conditions• avoidable hospitalization AND diabetes mellitus AND Biological Factors |
| 03/202201/2023 | LILACS | • (avoidable hospitalization) AND (diabetes mellitus) AND (la:(«en» OR «es»)) AND (year_cluster:[2000 TO 2022])• (hospitalizacion evitable) AND (la:(«es» OR «en»)) AND (year_cluster:[2000 TO 2022])• ambulatory care sensitive conditions AND (db:(«LILACS»)) AND (year_cluster:[2010 TO 2022]) |
LILACS: Literatura Latinoamericana y del Caribe en Ciencias de la Salud.
La búsqueda de la información fue realizada y supervisada por dos investigadoras (EHL y MCGR). De manera inicial todos los artículos fueron elegidos por el título y resumen, y después se seleccionaron aquellos documentos que cumplieran con los criterios de elegibilidad y exclusión señalados.
Criterios elegibilidad. Artículos publicados en los idiomas inglés y español. Los estudios seleccionados incluyeron como indicador de resultado las HE por DM2 y todos sus sinónimos presentados en la introducción. También se incluyeron estudios donde la unidad de análisis fuera una región, zona o país definida o delimitada. Se consideraron estudios originales de índole cuantitativo.
Criterios de exclusión. Estudios donde el indicador de resultado se trató de HE relacionadas con diabetes gestacional y donde el indicador de HE se agrupó con patologías distintas a DM2. Tampoco se consideraron estudios realizados en poblaciones infantiles y adolescentes. Se excluyeron cartas editoriales, presentaciones y/o resúmenes de congresos, artículos de opinión, intervenciones médicas realizadas en población con DM2 o programas específicos de salud.
Extracción, análisis y síntesis de la informaciónUna vez seleccionados los estudios, se realizó una revisión de texto completo de cada uno de los documentos y se extrajeron los resultados más significativos de cada uno de ellos. Para el análisis de los datos se realizaron diversas reuniones del grupo de investigación para la clasificación de los determinantes estructurales e intermedios. Se utilizó como base el marco conceptual sobre los determinantes sociales de la salud (DSS) de la Organización Mundial de la Salud14. También, se consideró el nivel de ingreso de los países en donde se realizó el estudio, según la clasificación propuesta por el Banco Mundial en su ejercicio 2020 CLASS.xlsx (live.com)15.
ResultadosSelección de los estudiosSe identificaron un total de 4.166 artículos, de los cuales solo 36 se incluyeron en la revisión. El proceso de selección siguió las directrices de elementos de informes preferidos para los protocolos de revisión sistemática y metaanálisis (PRISMA, por sus siglas en inglés) (fig. 1)16.
Características generales de los estudiosLa tabla 2 muestra la matriz con las características generales de los estudios incluidos. Estos estudios se llevaron a cabo en 17 países. Los países con mayor número de estudios son Estados Unidos y Taiwán, con 6 publicaciones cada uno, y México, con 5 (fig. 2).
Características principales de los 36 artículos incluidos en la revisión narrativa, 2000-2022
| Autor, año de publicación | DOI/PMID | País | Grupo de ingreso | Sistema de salud | Indicador de resultado |
|---|---|---|---|---|---|
| Pollmanns J et al., 2019 | Doi: 10.1016/j.puhe.2019.08.003 | Alemania | Alto | Integrado | Tasa de hospitalización por condición sensible a la atención ambulatoria (CSAA), desagregada por diabetes mellitus (DM) |
| Arruda GO et al., 2018 | Doi: 10.1590/1413-81232018232.23092015 | Brasil | Medio-alto | Integrado | Tasa de hospitalización por CSAA, desagregada por DM |
| Avelino CCV et al., 2015 | Doi: 10.1590/1413-81232015204.12382014 | Brasil | Medio-alto | Integrado | Tasa de hospitalización por CSAA por DM, neumonía y enfermedades del sistema circulatorio |
| Rodrigues-Bastos RM et al., 2014 | Doi: 10.1590/S0034-8910.2014048005232 | Brasil | Medio-alto | Integrado | Tasa de hospitalización por CSAA, desagregada por DM |
| Guanais F et al., 2009 | Doi: 10.1097/JAC.0b013e31819942e51 | Brasil | Medio-alto | Integrado | Tasa de hospitalización en adultos por CSAA, desagregada por DM |
| Gupta N et al., 2021 | Doi: 10.3389/fpubh.2021.670082 | Canadá | Alto | Integrado | Hospitalización potencialmente evitable en adultos mayores que viven con DM |
| Gupta N et al., 2019 | Doi: 10.23889/ijpds.v4i1.1102 | Canadá | Alto | Integrado | Hospitalización evitable en adolescentes y adultos que viven con DM |
| Chen B et al., 2014 | Doi: 10.1186/1475-9276-13-9 | China | Medio-alto | Integrado | Hospitalización con un diagnóstico primario de DM en adultos |
| Ospina RC., 2016 | ND | Colombia | Medio-alto | Integrado | Tasa de hospitalización potencialmente evitable para insuficiencia cardiaca, DM y enfermedad pulmonar obstructiva crónica |
| Rodríguez GJ, 2012 | ND | Colombia | Medio-alto | Integrado | Hospitalizaciones evitables por CSAA, desagregada por DM |
| Kim H et al., 2018 | Doi: 10.1016/j.healthpol.2018.09.009 | Corea del Sur; Taiwán | Alto; Alto | Integrado; Integrado | Tasas de hospitalización evitables por DM |
| Kyoung Hee C et al., 2016 | Doi: 10.1093/intqhc/mzw050 | Corea del sur | Alto | Integrado | Tasa de hospitalización prevenibles por diabetes mellitus tipo 2 (DM2) |
| Aparicio LA., 2012 | ND | Costa Rica | Medio-alto | Segmentado | hospitalizaciones evitables por CSAA, desagregada por DM |
| Mosallam RA et al., 2014 | Doi: 10.1002/hpm.2269 | Egipto | Medio-bajo | Segmentado | Tasa de hospitalización por CSAA, diversos grupos incluidas complicaciones por DM |
| Rose DE et al., 2019 | Doi: 10.1097/MLR.0000000000001119 | Estados Unidos | Alto | Segmentado | Hospitalización por CSAA por: (1) complicaciones a corto plazo de la DM; (2) complicaciones a largo plazo de la DM; (3) DM no controlada |
| Mondesir FL et al., 2019 | Doi: 10.1097/JAC.0000000000000280 | Estados Unidos | Alto | Segmentado | Hospitalizaciones evitables por DM y otras CSAA |
| Yaqoob M et al., 2019 | Doi: 10.1097/JHQ.0000000000000145 | Estados Unidos | Alto | Segmentado | Indicadores de calidad relacionados con DM (Hospitalización evitable por DM): a) tasa anual de hospitalización por complicaciones a corto plazo de la DM; b) tasa anual de hospitalización por complicaciones a largo plazo de la DM; c) tasa anual de hospitalización por DM no controlada; d) tasa de hospitalización por amputación de extremidades inferiores en pacientes con DM |
| Fisher y Ma, 2015 | PMID: 26167779 | Estados Unidos | Alto | Segmentado | Admisiones hospitalarias de emergencia potencialmente evitables relacionadas con la DM2 |
| Hongsoo K et al., 2011 | ND | Estados Unidos | Alto | Segmentado | Hospitalizaciones potencialmente prevenibles entre adultos mayores con DM |
| Niefeld M et al., 2003 | Doi: 10.2337/diacare.26.5.1344 | Estados Unidos | Alto | Segmentado | Hospitalizaciones prevenibles entre beneficiarios de Medicare de edad avanzada con DM2 |
| Manderbacka K et al., 2016 | Doi: 10.1136/bmjopen-2016-011620 | Finlandia | Alto | Segmentado | Hospitalización evitable en población con DM: a) tasa de hospitalización por complicaciones a corto plazo de la DM; b) tasa de hospitalización por complicaciones a largo plazo de la DM; c) tasa de hospitalización por DM no controlada |
| Georgescu V et al., 2020 | Doi: 10.1093/eurpub/ckaa137 | Francia | Alto | Integrado | Hospitalización potencialmente evitable en adultos con DM |
| Quan J et al., 2017 | Doi: 10.1377/hlthaff.2017.0479 | Japón, Singapur, China (Hong Kong y Beijing) | Alto, alto (alto, medio-alto) | Integrado;Integrado; Integrado | Tasas de admisión evitable relacionada a complicaciones por DM |
| Poblano Verastegui O et al., 2022 | Doi: 10.3389/fpubh.2021.765318 | México | Medio-alto | Segmentado | Tasa de hospitalización evitable por CSAA, desagregada por DM |
| Lugo Palacios D et al., 2016 | https://doi.org/10.1186/s12913-016-1593-1 | México | Medio-alto | Segmentado | Hospitalizaciones relacionadas con diabetes sensibles a la atención ambulatoria por: a) insuficiencia renal; b) retinopatía; c) neuropatía; d) pie diabético; e) amputación |
| Lugos Palacios D et al., 2016 | https://doi.org/10.21149/spm.v58i1.7665 | México | Medio-alto | Segmentado | Hospitalizaciones evitables por complicaciones de la diabetes por: a) insuficiencia renal; b) retinopatía; c) neuropatía; d) pie diabético; e) amputación |
| Valdés-Hernández J et al., 2018 | Doi: 10.24875/GMM.17003613 | México | Medio-alto | Segmentado | Tasa de hospitalización evitable por CSAA, desagregada por DM |
| Rodríguez SM et al., 2017 | ND | México | Medio-alto | Segmentado | Tasa de hospitalización evitable por CSAA, desagregada por DM |
| Ramalho A et al., 2021 | Doi: 10.34172/ijhpm.2021.76 | Portugal | Alto | Integrado | Indicadores de calidad relacionados con DM (hospitalización evitable por DM): a) tasa de ingresos por complicaciones a corto plazo de la DM; b) tasa de ingresos por complicaciones a largo plazo de la diabetes; c) tasa de ingreso por DM no controlada; d) índice de amputación de extremidades inferiores en pacientes con DM; e) índice compuesto de calidad de la prevención de la DM |
| Ramalho A et al., 2020 | Doi: 10.3390/ijerph17228387 | Portugal | Alto | Integrado | Indicadores de calidad relacionados con DM (hospitalización evitable por DM): a) tasa de ingresos por complicaciones a corto plazo de la DM; b) tasa de ingresos por complicaciones a largo plazo de la DM; c) tasa de ingreso por DM no controlada; d) índice de amputación de extremidades inferiores en pacientes con DM; e) índice compuesto de calidad de la prevención de la DM |
| Promprasert W et al., 2016 | PMID: 29949314 | Tailandia | Medio-alto | Integrado | Hospitalización evitable en pacientes con DM |
| Chuanroseg Yi L et al., 2021 | Doi: 10.3390/ijerph18042146. | Taiwán | Alto | Integrado | Hospitalización prevenible relacionada con la DM |
| Chen CC et al., 2017 | Doi: 10.1016/j.puhe.2017.06.009 | Taiwán | Alto | Integrado | Hospitalización evitable por DM |
| Chen PC et al., 2015 | Doi: 10.1186/s12939-015-0160-4. | Taiwán | Alto | Integrado | Hospitalización prevenible relacionada con la DM |
| Kornelius E et al., 2014 | Doi: 10.1016/j.pcd.2014.02.001 | Taiwán | Alto | Integrado | Hospitalizaciones evitables relacionadas con DM |
| Wender L et al., 2010 | Doi: 10.1093/intqhc/mzp059 | Taiwán | Alto | Integrado | Hospitalización evitable por complicaciones de DM a corto y a largo plazo |
CSAA: condición sensible a la atención ambulatoria; DM: diabetes mellitus; DM2: diabetes mellitus tipo2; ND: no disponible.
De los artículos incluidos, 21 (58,3%) provienen de países de altos ingresos, 14 (38,8%) se realizaron en países de ingresos medio-altos y solo1 (2,7%) en países de ingresos medio-bajos. De estos países, 12 (70,6%) cuentan con sistemas de salud integrados, es decir, cuando el acceso a los servicios públicos de salud son «uniformes» para toda la población y prima el concepto de ciudadanía, sin considerar la condición laboral y la capacidad de pago para acceder a los mismos17, mientras que 5 (29,4%) son sistemas de salud segmentados y el acceso a los servicios de salud tiene como base criterios diferenciales, mayormente ligados a la condición laboral de las personas o al nivel de ingresos18.
Factores determinantes de las HE por DM2Las HE por DM2 en países de altos y medianos ingresos se relacionan con una amplia gama de factores estructurales e intermedios. Dentro de los factores estructurales se ha identificado la expansión de la cobertura de programas de atención primaria a la salud (APS), el incremento en la disponibilidad de servicios públicos de salud, así como el incremento en la cobertura de aseguramiento en salud como aspectos que contribuyen a disminuir este indicador.
En Brasil, la implementación de la Estrategia de Salud Familiar, que buscaba ampliar la cobertura de APS, se asoció con una reducción del 0,6% en las tasas de HE en ciertas regiones del país19. De forma similar, en China se observó que una mayor cobertura de servicios públicos de salud, medida a través de un seguro médico completo y parcial, se asoció con una menor tasa de HE por DM220.
En Estados Unidos, la expansión de la cobertura de seguros de salud para personas de bajos ingresos se asoció con una reducción en las HE de personas sin seguro de salud, especialmente por complicaciones agudas por DM221. También se han encontrado diferencias en el indicador cuando se analiza según el tipo de seguro de salud con el que cuente la persona22,23. Fisher y Ma23 muestran que los pacientes sin cobertura de un seguro de salud privado tuvieron 2,1 la probabilidad de presentar HE que los que sí la tenían (OR ajustado: 2,1; IC del 95%: 1,23-3,61), mientras que en los pacientes que contaban con MEDICAID la probabilidad era de 1,8 (OR ajustado: 1,78; IC del 95%: 1,44-2,20). Asimismo, tener cobertura médica con más de un seguro de salud reduce la probabilidad de hospitalización en comparación con aquellos que solo están inscritos en un solo seguro médico. Rose et al.22 estimaron que los veteranos que reciben atención médica por MEDICARE o el Departamento de Asuntos Veteranos de Estados Unidos tenían mayor probabilidad de HE comparado con aquellos que se encontraban doblemente inscritos a ambos sistemas y recibían atención especializada por los mismos (OR: 1,14; IC del 95%: 1,09-1,20).
En Taiwán, una mayor disponibilidad de infraestructura, es decir, una mayor densidad de clínicas certificadas para la promoción de la salud en personas con DM2, se asoció con una menor tasa de HE por DM2 (β=−66,36; p=0,029; 40,3% de todos los municipios)24.
El contexto socioeconómico es un factor asociado a las HE por DM2. Un menor nivel educativo20,25-27, residencia en áreas rurales20,25,28,29, bajos ingresos individuales y familiares26,27, desempleo25,30 y vivir con inseguridad alimentaria31 están relacionados con mayores tasas de HE por DM2. En Colombia se identificaron diferencias en las tasas de HE por DM2 según el estrato socioeconómico. Se observan mayores porcentajes del indicador en personas afiliadas al régimen subsidiado (mayoritariamente de población pobre y con trabajo informal) que en personas del régimen contributivo (con trabajo formal y con mayor nivel socioeconómico) (4,3% versus 1,9%)32. Otro ejemplo es México33,34, donde se observaron diferencias en este indicador al ser analizados en tres subsistemas que brindan cobertura de salud a la población. En 2015, se encontró una tasa de hospitalización más alta en población que carece de seguridad social comparada con la que sí cuenta con ella (15,3 y 12 por cada 10.000 habitantes, respectivamente)33.
Dentro de los determinantes intermedios relacionados con los sistemas de salud, se evidencia que el acceso y la utilización de servicios son factores que condicionan la tasa de HE por DM2. Un mayor uso de servicios de APS mejora la continuidad de la atención y reduce la fragmentación del cuidado de la salud, lo cual, a su vez, disminuye las HE. Además, a medida que aumenta el número de visitas a la atención primaria, disminuye la probabilidad de HE29,35-37. En Francia, los pacientes que tuvieron entre 10 y 14 consultas con un médico/a general tenían un menor riesgo de HE por DM2 en comparación con aquellos que tuvieron menos encuentros durante un período de dos años de observación (RR=0,49; p<0,001)35.
La disponibilidad de recursos humanos dentro de las instituciones de salud se ha asociado también con las HE. En Portugal, una mayor disponibilidad de médicos/as, enfermeros/as y médicos/as internos en la APS contribuyó a una disminución de las tasas de HE, pasando de 52,3% al 49,1% entre 2016 y 201730.
Entre los determinantes intermedios que influyen en las HE por DM2 se encuentran los factores biológicos, como el sexo, la edad y los determinantes psicosociales, donde se incluyen las redes sociales de apoyo. La edad ha demostrado una asociación positiva directa con las HE por DM225,29-31,38. En Canadá, Gupta y Sheng31 encontraron que los adultos canadienses de 45 a 64años tenían el doble de probabilidad de tener una HE comparado con los adultos de 25 a 44años, mientras que en México la población de 65 y más años presentaba una tasa de HE 25 veces más alta que los de 20 a 34años de edad33.
Con relación al sexo, la literatura señala que pertenecer al femenino incrementa la probabilidad de HE29. Además, la presencia de comorbilidades entre los usuarios también se relaciona con la hospitalización, principalmente aquellas relacionadas con las enfermedades cardiovasculares, como son la insuficiencia cardíaca congestiva (ICC), la miocardiopatía, la aterosclerosis coronaria, la hipertensión o las disritmias cardíacas33,39,40. En Estados Unidos, los pacientes con DM2 e ICC tenían más de tres veces más probabilidades de tener una HE que aquellos sin ICC (OR: 3,41; IC del 95%: 3,27-3,55)40.
Finalmente, las redes sociales de apoyo también se consideran como un factor asociado a la HE en pacientes con DM2. En Canadá se observó que contar con un débil sentido de pertenencia a la comunidad incrementaba la probabilidad de ser hospitalizado por complicaciones relacionadas con la DM2 (x2=13,82; p<0,05)41.
DiscusiónEsta revisión proporciona una síntesis de los factores estructurales e intermedios que determinan el incremento o la disminución de las HE de personas con DM2. En la literatura se encuentran diversas publicaciones sobre HE por DM2, y muchas de ellas describen la magnitud y la distribución del fenómeno en un lugar determinado. La mayoría de estas exponen la relación de las HE con una variable o con un conjunto limitado de factores; por tanto, consideramos que esta revisión contribuye a llenar el vacío de conocimiento sobre una mirada más integral de los DSS como factores que pueden ayudar al incremento o a la disminución de ellas. Por otra parte, la revisión mostró que la literatura sobre la temática en países de ingresos medios y bajos es muy limitada.
Los hallazgos encontrados sugieren que las políticas formuladas por los sistemas de salud, encaminadas a expandir la cobertura de aseguramiento en salud, de implementación de programas de APS, de mejorar la disponibilidad (oferta) de servicios, el acceso efectivo a la atención y la eficiente gestión de recursos (físicos y de talento humano) son factores que pueden contribuir de manera importante a la diminución de las HE por DM2, debido a que reducen la fragmentación del cuidado de la salud de las personas, mejorando la continuidad de la atención29,35-37.
También es evidente que existe un gradiente de desigualdad en la presentación de este indicador, cuando se reporta que un menor nivel educativo, vivir en áreas rurales, contar con bajos ingresos individuales y familiares y estar desempleado se relaciona con incrementos en las tasas de HE por DM2.
Dentro de los aspectos relacionados con los servicios de salud, en particular con el acceso/utilización —que es uno de los factores que mayormente explican este indicador—, buscamos entender qué países tienen mayor acceso a servicios. Lo que pudimos observar es que quienes reportan mayor acceso es porque tienen sistemas de salud unificados, es decir, toda la población tiene cobertura universal, ya sea a través de un sistema único o a través de un sistema basado en aseguramiento. Por el contrario, los países con sistemas de salud segmentados (por ejemplo, países latinoamericanos) tienen más problemas de cobertura al coexistir varios subsistemas de salud, donde cada uno cuenta con modalidades propias de financiamiento y provisión de servicios42, lo que a su vez implica un acceso a servicios de salud que se brinda con base en criterios diferenciales por grupos de población. Como consecuencia, se generan mayores desigualdades en la prestación de servicios y el incremento del uso de los servicios privados, llevando a un mayor gasto de bolsillo a los hogares17, pudiéndose convertir en factor explicativo de la HE.
Es importante señalar la variedad de criterios para clasificar las HE por DM2 en la literatura revisada. Si bien el objetivo del presente estudio no consistió en identificar o evaluar el tipo de clasificaciones, podemos mencionar que esta situación incrementa la heterogeneidad de las métricas para estimar el indicador y, por lo tanto, se dificulta la comparabilidad entre los estudios. Además, a pesar de que nuestro estudio se centra en el análisis exclusivo de la DM2, algunos de los estudios incluidos con frecuencia incluyen también complicaciones por DM1.
Dentro de las principales limitaciones de este estudio se reconoce el idioma en el que los artículos fueron seleccionados. Tampoco fue posible realizar un metaanálisis, ni establecer de manera contundente si las tendencias al incremento o a la disminución de las HE por DM2 efectivamente tienen una relación causal con los determinantes de salud estructurales e intermedios analizados.
ConclusionesLas HE por DM2 son resultado de las desigualdades sociales y tienden a ser más frecuentes en grupos socioeconómicamente vulnerables. Estas HE son susceptibles de reducirse a través de políticas públicas que incidan sobre los DSS relacionados con el sistema de salud y que contribuyan a incrementar el acceso efectivo a los servicios de salud (disponibilidad, aseguramiento). Se resalta la importancia de continuar realizando este tipo de estudios especialmente en países de medianos y bajos ingresos, ya que son los países con mayor carga de la enfermedad.
- •
La hospitalización evitable (HE) por diabetes mellitus tipo2 (DM2) es un área importante de investigación y atención médica, ya que las hospitalizaciones relacionadas con esta enfermedad pueden representar una carga significativa tanto para los pacientes como para el sistema de salud.
- •
En el área de salud, el indicador de HE por DM2 ha sido poco explorado y utilizado, identificando áreas de oportunidad para explorar el tema especialmente en países de medianos y bajos ingresos.
- •
Los resultados permiten incrementar la comprensión del indicador de HE por DM2. A largo plazo, se espera que estos resultados contribuyan en el diseño de políticas públicas que incidan sobre los determinantes sociales, incluidos aquellos relacionados con el sistema de salud, con el fin de disminuir los daños a la salud ocasionados por la DM2.
- •
Este estudio permitirá contribuir a la generación de nuevas hipótesis o teorías relacionadas con el estudio de la DM2, mostrando el abordaje desde nuevas perspectivas.
El protocolo de investigación fue aprobado por los Comités de Ética en Investigación y Bioseguridad del Instituto Nacional de Salud Pública con folio CB22-193 / TD273 y registro ante COFEPRIS: 18 CB 17 007 060.
FinanciaciónBeca para estudiar en programas de posgrado reconocidos en el Programa Nacional de Posgrados de Calidad (PNPC) del Consejo Nacional de Ciencia y Tecnología (CONACYT) de México.
Conflicto de interesesNinguno declarado por los autores.