Conocer si existe relación entre el lugar de fallecimiento y el proveedor de cuidados: equipo de atención primaria (EAP), equipo de soporte atención paliativa domiciliaria (ESAPD) o ambos. Identificar otras variables que pueden influir en el lugar de fallecimiento.
DiseñoEstudio descriptivo observacional retrospectivo.
EmplazamientoTres centros de salud, Dirección Asistencial Sureste, Comunidad de Madrid.
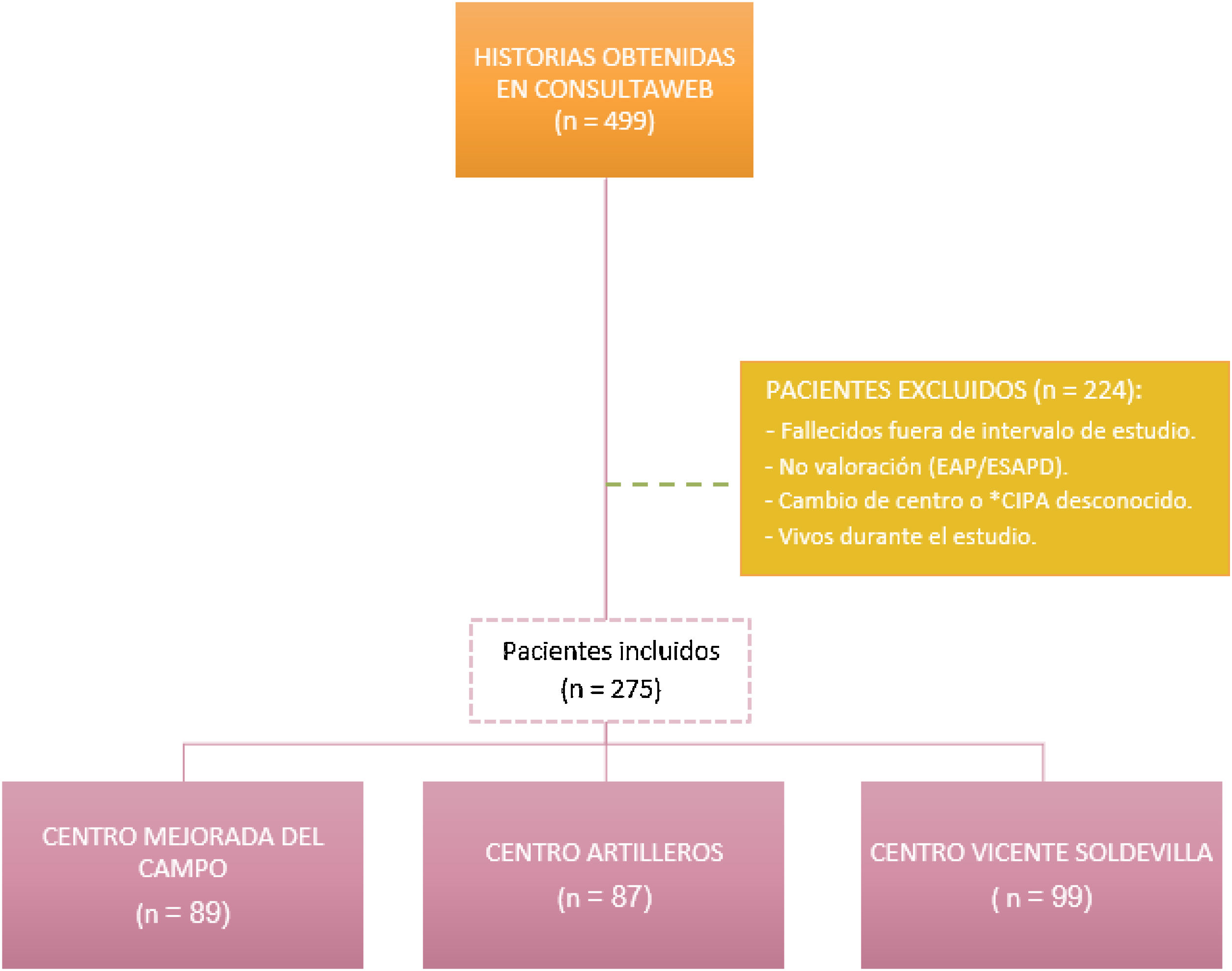
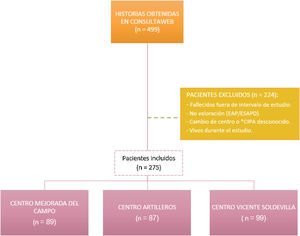
ParticipantesPacientes mayores de 18 años con episodio A.99.01 (paciente con necesidad de cuidados paliativos), según la codificación CIAP2, activo en su historia clínica informatizada (AP-Madrid) desde enero de 2016 hasta diciembre de 2018 (n=499). No cumplieron criterios de inclusión 224 pacientes.
Mediciones y resultados principalesSe incluyeron 275 pacientes, la edad media fue de 78 años. El 80,4% (n=221) tenían enfermedad oncológica. El 67,6% (n=186) pertenecían al ámbito urbano. Existían diferencias significativas entre el lugar de fallecimiento y el equipo proveedor de cuidados: fallecieron en domicilio el 23,1% (n=6) en seguimiento por EAP, el 14,5% (n=10) en seguimiento por ESAPD y el 29,4% (n=53) con seguimiento conjunto (p<0,0001). Fallecieron en domicilio el 20,8% (n=46) de pacientes oncológicos y el 42,6% (n=23) no oncológicos (p<0,0001). El 26,5% (n=63) de los fallecidos en domicilio tenían cuidador principal y el 16,2% (n=6) no lo tenían (p<0,0001). Fallecieron en domicilio el 34,8% (n=31) del ámbito rural y el 20,4% (n=38) del ámbito urbano (p<0,007).
ConclusionesLos resultados avalan que el seguimiento conjunto aumenta el porcentaje de fallecimientos en domicilio.
To determine whether there is a link between the place of death and the type of health-care provider: Primary Healthcare Team (PHT), Home Palliative Care Support Team (HPCST), or both. To identify other variables that may affect the place of death.
Design of studyDescriptive, observational, retrospective study.
SettingThree primary care center, Dirección Asistencial Sureste, Comunidad de Madrid (Madrid, Spain).
ParticipantsPatients over the age of 18 with an A.99.01 episode (patient palliative care supports) according to coding CIAP2, active in their electronic medical record (AP-Madrid) from January 2016 until December 2018 (n=499). Two hundred and twenty four (224) patients did not meet the inclusion criteria.
Main measurements and resultsTwo hundred and seventy five (275) patients were included. Their average age was 78. Eighty point four (80.4%) (n=221) patients had oncologic disease. Sixty seven point six (67.6%) (n=186) lived in an urban setting. There were significant differences (P<0.0001) between the place of death and the type of health-care provider team. Death occurred at home for: 23.1% (n=6) patients in follow-up by PHTs, 14.5% (n=10) patients in follow-up by HPCSTs, and 29.4% (n=53) patients in joint follow-up; 20.8% (n=46) were oncologic patients and 42.6% (n=23) were non-oncologic patients; 26.5% (n=63) had a main caregiver and 16.2% (n=6) didn’t. Death occurred at home for 34.8% (n=31) of rural setting patients and for 20.4% (n=38) of urban setting patients (P<0.007).
ConclusionsResults support a higher percentage of deaths at home with joint follow-up.
Entre el 50 al 70% de los pacientes con enfermedades avanzadas desean fallecer en su domicilio1–3. Existen diversos factores que influyen en el lugar de defunción, destacando entre todos, el apoyo de equipos de cuidados paliativos (CP) específicos y el apoyo familiar para lograr que el paciente fallezca en el lugar de su elección4,5.
La atención integral con participación de todos los niveles asistenciales es el mejor sistema para garantizar la continuidad asistencial en CP. La atención primaria (AP) es el pilar básico de la asistencia domiciliaria. Los programas de CP han demostrado su eficiencia, consiguiendo una asistencia domiciliaria de calidad, que incluye cada día mayor porcentaje de pacientes, con gran satisfacción de ellos y sus familiares, así como una reducción de gastos6.
Varios trabajos demuestran un mayor fallecimiento en domicilio y unidades de cuidados paliativos (UCP) cuando el paciente recibe una atención específica de CP, bien sea de un equipo de soporte de atención paliativa domiciliaria (ESAPD) o un equipo de atención primaria (EAP) con formación capaz de llevar a su paciente hasta el final del proceso7–9. En 2013, Alonso-Babarro et al. realizaron un estudio en la Comunidad de Madrid en el que analizaron la diferencia entre pacientes con seguimiento por equipos de CP domiciliarios y aquellos que no tuvieron acceso a los mismos. La frecuencia de fallecimientos en el hospital era significativamente menor en los pacientes en seguimiento por equipos de soporte domiciliario, así como también fueron menos frecuentes las visitas a urgencias1.
El objetivo de nuestro estudio fue conocer, en una población adscrita a una Dirección Asistencial de la Comunidad de Madrid, si existe relación entre el lugar de fallecimiento de los pacientes con necesidad de CP y el proveedor de cuidados. Se intentó también identificar otros factores que pudieran influir en el lugar de fallecimiento.
Material y métodosDiseño y lugar de realización del estudioSe ha realizado un estudio observacional, descriptivo y retrospectivo, en 3 centros de salud (CS) de la Dirección Asistencial Sureste de la Comunidad de Madrid.
La Comunidad de Madrid cuenta con diferentes recursos de atención sanitaria paliativa10 domiciliaria: EAP, ESAPD, unidades de CP domiciliarios-Asociación Española Contra el Cáncer (UCPD-AECC), atención paliativa continuada específica las 24h (Pal 24), los 365 días del año, ubicada en el centro coordinador del SUMMA 112; y hospitalaria: unidades de CP de media larga estancia (UCPMLE).
Población de referenciaTodos los pacientes con episodio A.99.01 (paciente con necesidad de cuidados paliativos), según la codificación CIAP2, activo en su historia clínica informatizada en el programa AP-Madrid de 3 CS de la Dirección Asistencial Sureste: CS Mejorada del Campo, CS Artilleros y CS Vicente Soldevilla, en el período de tiempo comprendido entre el 1 de enero de 2016 y el 31 de diciembre de 2018.
Criterios de inclusión: edad mayor o igual a 18 años (rango de edad: 18-100), tener episodio A.99.01 abierto en la historia clínica informatizada en el programa AP-Madrid en el período entre el 1 de enero de 2016 al 31 de diciembre de 2018.
Criterios de exclusión: pacientes no fallecidos en el periodo de estudio; pacientes con episodio A.99.01 activo en su historia clínica que no habían sido valorados por AP (ESAPD/EAP); pacientes que durante el periodo de estudio cambiaron de CS; pacientes que, aun reuniendo criterios de inclusión, no se pudo consultar la historia clínica.
Se incluyeron todos los pacientes que cumplían los criterios de inclusión obtenidos desde la aplicación informática «Consult@Web» v.5.6.5, según los registros de la historia clínica informatizada en el programa AP-Madrid. Esta aplicación es una herramienta informática que almacena información clínica y datos generales del paciente. Esto la convierte en una de las mayores bases de datos en el ámbito de los sistemas de información sanitaria y permite al personal sanitario de los CS acceder a mayor información sobre los datos clínicos de sus pacientes.
Variables- 1.
Tipo de seguimiento: ESAPD/EAP o ambos, definiendo seguimiento conjunto si el EAP realizaba entre el 25-75% de las visitas totales11.
- 2.
Datos sociodemográficos del paciente: edad, sexo, ámbito del CS al que pertenecía (rural o urbano) y hospital de referencia.
- 3.
Datos clínicos del paciente:
- -
Diagnóstico (oncológico o no). Si el diagnóstico fue de origen oncológico se recogió el tipo de cáncer. Si el diagnóstico no era oncológico se consignó el tipo de enfermedad.
- -
Lugar de fallecimiento: domicilio, residencia, UCP, hospital de agudos (HA), otros.
- 4.
Cuidador principal: se recogió la existencia o no del mismo, el sexo y la relación de parentesco con el paciente. Entendiendo como cuidador principal la persona que asumía la responsabilidad en la atención, apoyo y cuidados diarios de la persona enferma12.
- 5.
Datos asistenciales: número de visitas domiciliarias y llamadas telefónicas registradas en la historia clínica de AP-Madrid realizadas por EAP o ESAPD o ambos de forma conjunta, número de visitas a urgencias e ingresos hospitalarios, cuantificación de llamadas a Pal 24 desde el inicio de la prestación de CP.
Las variables cuantitativas se describieron utilizando la media y desviación estándar si tenían una distribución normal y mediana y rango intercuartílico cuando no era normal. Las variables cualitativas se describieron con frecuencia absoluta y relativa para cada una de sus categorías. Para dar respuesta a los objetivos, se calcularon los porcentajes correspondientes. Estos resultados se presentan como estimación puntual y su intervalo de confianza (IC) del 95%. En cuanto a la estrategia de análisis empleada, para valorar la asociación entre variables cualitativas se utilizó el test de Chi-cuadrado, y para valorar la asociación entre variables cuantitativa y cualitativa se utilizó la t de Student si la variable cualitativa era dicotómica y ANOVA si tenía más de 2 categorías.
Aspectos éticosEl trabajo fue aprobado por la Comisión de Investigación de la Dirección Asistencial Sureste de Madrid, habiendo dado el consentimiento para la obtención, recogida y tratamiento de los datos a partir de las historias de los pacientes. Código de proyecto: 9/19, con informe favorable emitido el 13 de febrero de 2019 según consta en el Acta 02/2019.
No se ha realizado ninguna intervención sobre los pacientes.
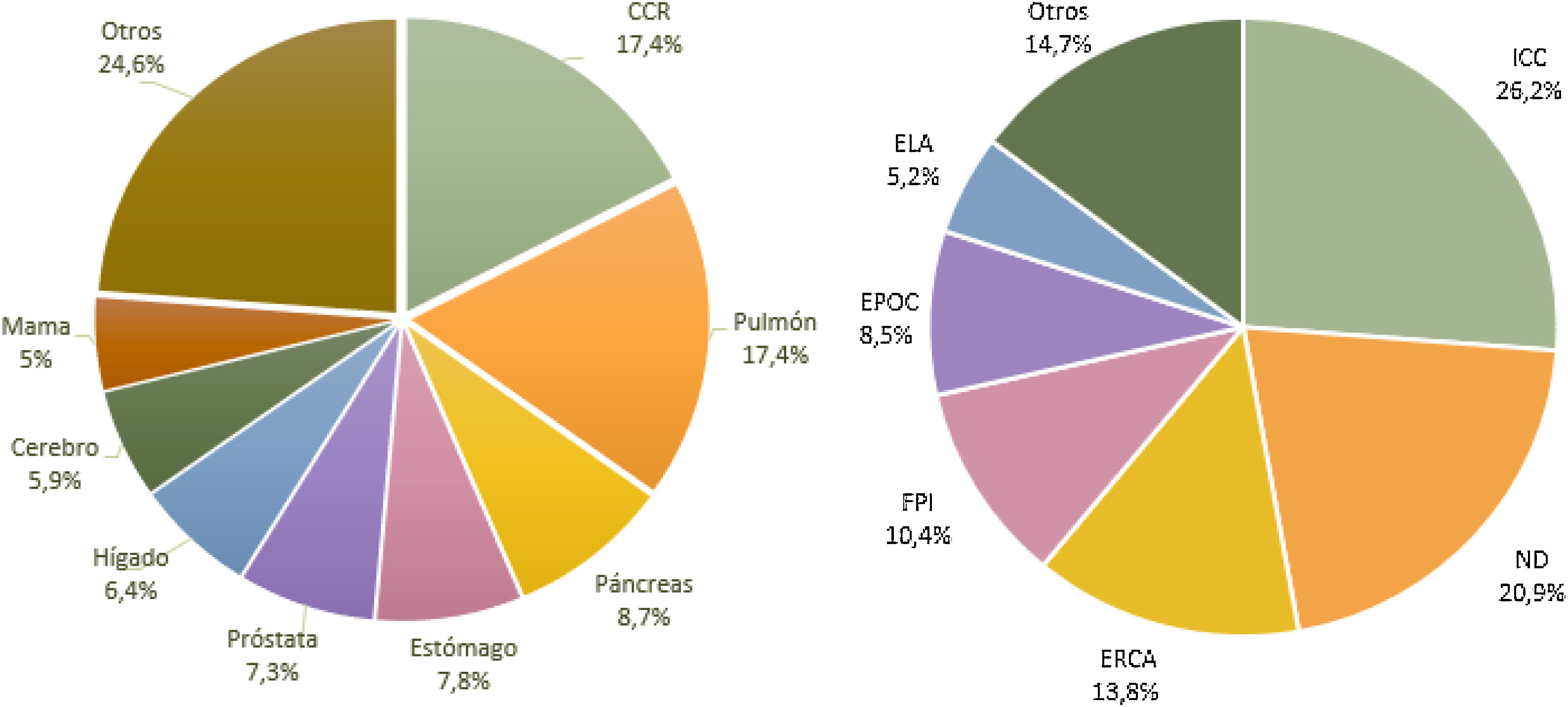
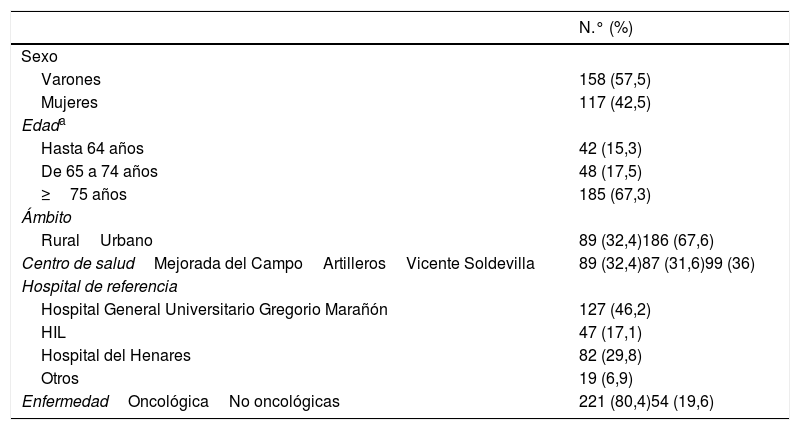
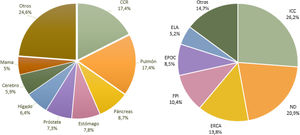
ResultadosSe incluyeron un total de 275 pacientes (fig. 1). Sus características sociodemográficas se recogen en la tabla 1. En la figura 2 se muestran los tipos de tumores más frecuentes según su localización y los principales diagnósticos en pacientes no oncológicos.
características de lapoblación a estudio (n=275)
| N.° (%) | |
|---|---|
| Sexo | |
| Varones | 158 (57,5) |
| Mujeres | 117 (42,5) |
| Edada | |
| Hasta 64 años | 42 (15,3) |
| De 65 a 74 años | 48 (17,5) |
| ≥75 años | 185 (67,3) |
| Ámbito | |
| RuralUrbano | 89 (32,4)186 (67,6) |
| Centro de saludMejorada del CampoArtillerosVicente Soldevilla | 89 (32,4)87 (31,6)99 (36) |
| Hospital de referencia | |
| Hospital General Universitario Gregorio Marañón | 127 (46,2) |
| HIL | 47 (17,1) |
| Hospital del Henares | 82 (29,8) |
| Otros | 19 (6,9) |
| EnfermedadOncológicaNo oncológicas | 221 (80,4)54 (19,6) |
HIL: Hospital Infanta Leonor.
Media de edad: 78,3 años.
Frecuencias según el origen del tumor y diagnósticos no oncológicos. CCR: carcinoma colorrectal; EPOC: enfermedad pulmonar obstructiva crónica; ELA: esclerosis lateral amiotrófica; ERCA: enfermedad renal crónica avanzada; FPI: fibrosis pulmonar idiopática; ICC: insuficiencia cardiaca congestiva; ND: enfermedades neurodegenerativas.
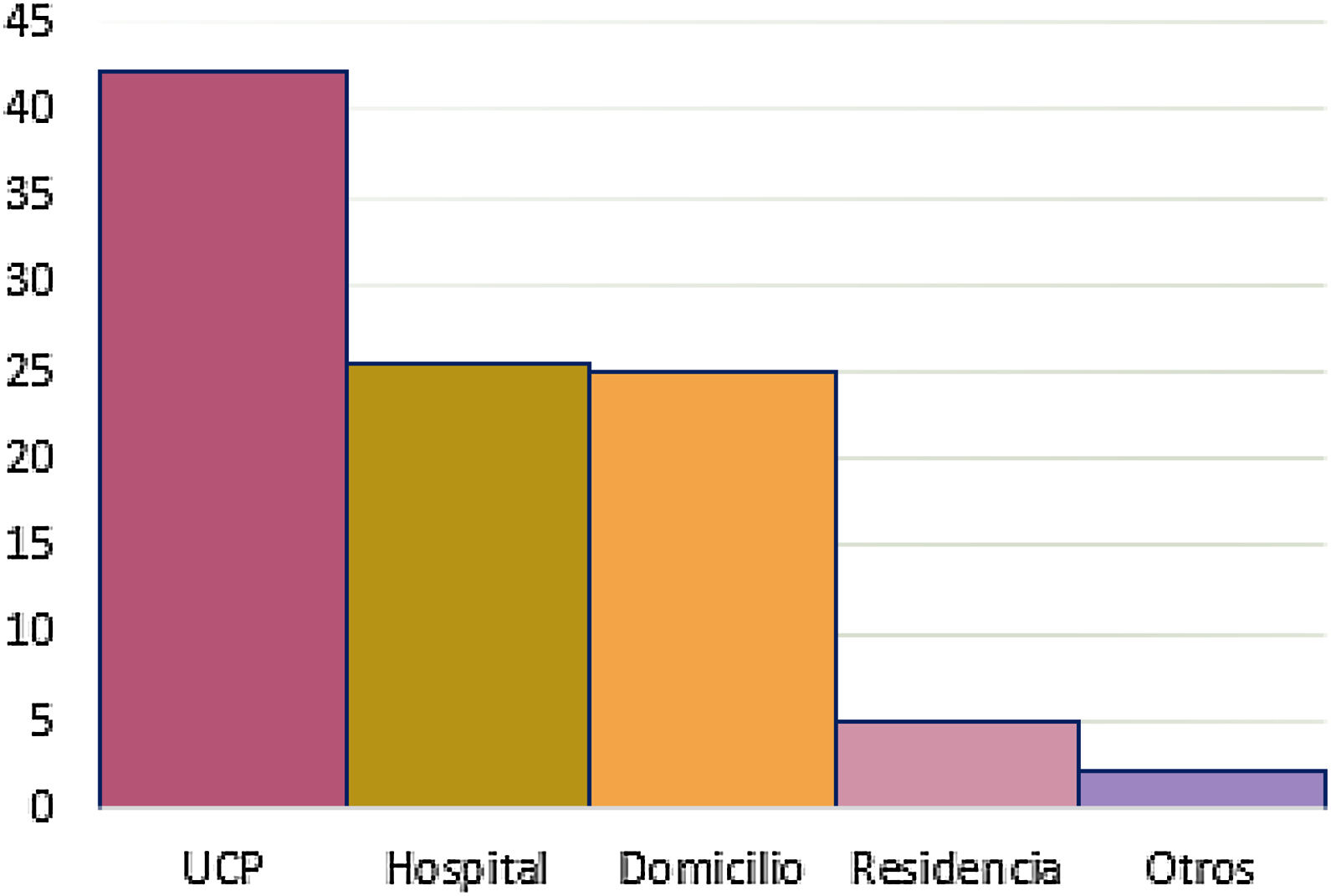
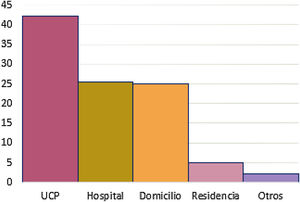
El 25,1% (n=69) de los pacientes fallecieron en domicilio, el 5,1% (n=14) lo hicieron en residencia y el 42,2% (n=116) fallecieron en las UCPMLE. El resto 27,7% (n=76) lo hicieron en el HA o fue desconocido (fig. 3).
El 86,5% (n=238) de los pacientes tenían cuidador principal. La relación de parentesco más frecuente fue la de hija/o en un 45% (n=107) y en un 80,7% (n=192) eran mujeres.
En cuanto a las características asistenciales, se consideró un seguimiento conjunto (cuando el EAP realizaba entre el 25-75% de las visitas totales)11 en el 65,5% (n=180) de los casos. En el 25,1% (n=69) el seguimiento se realizó solo por ESAPD, mientras el 9,5% (n=26) solo fueron seguidos por EAP. Más del 50% (n=149) de los pacientes realizó al menos una llamada al Pal 24. En cuanto al número de visitas a urgencias, el 45,8% (n=126) no acudió en ninguna ocasión. En referencia al número de ingresos hospitalarios, el 51,3% (n=141) no ingresó ninguna vez en el HA.
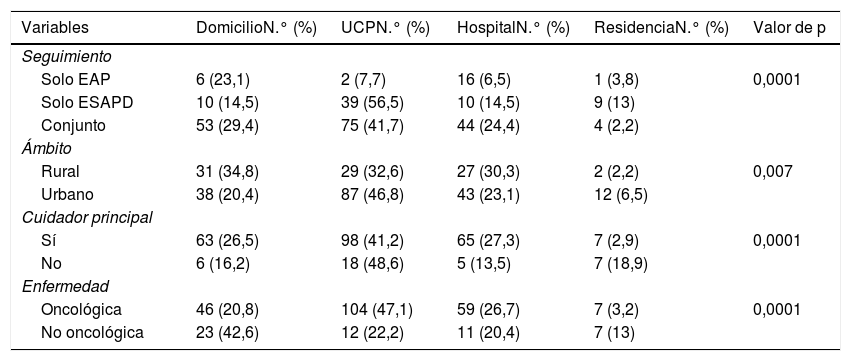
Se encontró una asociación significativa entre el tipo de seguimiento y el lugar de fallecimiento (tabla 2). Así, cuando el seguimiento fue conjunto un 29,4% (n=53) falleció en domicilio, sin embargo, si el seguimiento fue realizado solo por EAP o ESAPD los porcentajes fueron del 23,1% (n=6) y del 14,5% (n=10), respectivamente (p<0,0001).
Relación entre el lugar de fallecimiento y las variables a estudio
| Variables | DomicilioN.° (%) | UCPN.° (%) | HospitalN.° (%) | ResidenciaN.° (%) | Valor de p |
|---|---|---|---|---|---|
| Seguimiento | |||||
| Solo EAP | 6 (23,1) | 2 (7,7) | 16 (6,5) | 1 (3,8) | 0,0001 |
| Solo ESAPD | 10 (14,5) | 39 (56,5) | 10 (14,5) | 9 (13) | |
| Conjunto | 53 (29,4) | 75 (41,7) | 44 (24,4) | 4 (2,2) | |
| Ámbito | |||||
| Rural | 31 (34,8) | 29 (32,6) | 27 (30,3) | 2 (2,2) | 0,007 |
| Urbano | 38 (20,4) | 87 (46,8) | 43 (23,1) | 12 (6,5) | |
| Cuidador principal | |||||
| Sí | 63 (26,5) | 98 (41,2) | 65 (27,3) | 7 (2,9) | 0,0001 |
| No | 6 (16,2) | 18 (48,6) | 5 (13,5) | 7 (18,9) | |
| Enfermedad | |||||
| Oncológica | 46 (20,8) | 104 (47,1) | 59 (26,7) | 7 (3,2) | 0,0001 |
| No oncológica | 23 (42,6) | 12 (22,2) | 11 (20,4) | 7 (13) |
Variables analizadas con Chi-cuadrado.
EAP: equipo de atención primaria; ESAPD: equipo de soporte atención paliativa domiciliaria; UCP: unidad de cuidados paliativos.
La existencia de cuidador principal se relacionaba significativamente con el fallecimiento en domicilio, 26,5% (n=63) vs. 16,2% (n=6; p<0,0001). De igual forma los pacientes con enfermedad no oncológica fallecieron más en domicilio que los pacientes con enfermedad oncológica, 42,6% (n=23) vs. 20,8% (n=46; p<0,0001). Además, los pacientes oncológicos fallecieron más en el HA que los no oncológicos, 26,7% (n=59) vs. 20,4% (n=11; p=0,0001). Por último, los pacientes en el ámbito rural fallecieron más en domicilio que en el ámbito urbano 34,8% (n=31) vs. 20,4% (n=38; p<0,007).
Los datos relativos al análisis entre lugar de fallecimiento y las visitas domiciliarias se muestran en la tabla 3. Los pacientes que fallecieron en el domicilio y en las UCPMLE tuvieron un mayor número de visitas respecto a los que fallecieron en el HA. No hubo diferencias estadísticamente significativas con respecto el lugar de fallecimiento y el número de llamadas realizadas por AP y ESAPD. Los pacientes que fallecieron en domicilio tuvieron mayor número medio de llamadas a Pal 24 (1,7 vs. 0,9; p<0,022).
Relación entre el número de visitas media y las llamadas a Pal 24 con el lugar de fallecimiento
| Lugar de fallecimiento | N.° | Visitas (X¯) | σ | IC 95%; p<0,027 | Llamadas (X¯) | σ | IC 95%; p<0,022 |
|---|---|---|---|---|---|---|---|
| Domicilio | 69 | 7,5 | 6,5 | (5,9-9,1) | 1,7 | 2,2 | (1,2-2,3) |
| Residencia | 14 | 2,3 | 2,5 | (0,9-3,8) | 0,5 | 0,9 | (0,043-1,04) |
| UCP | 116 | 6,1 | 5,6 | (5-7) | 1,4 | 2 | (1,06-1,8) |
| HA | 70 | 5,8 | 5,5 | (4,5-7,2) | 0,9 | 1,2 | (0,6-1,2) |
| Otros | 6 | 4,3 | 3,7 | (0,4-8,2) | 0,5 | 0,8 | (0,4-1,3) |
Análisis por ANOVA.
HA: hospital de agudos; IC 95%: intervalo de confianza del 95%; Pal 24: atención paliativa continuada específica las 24h; UCP: unidad de cuidados paliativos.
Existió una clara relación entre el lugar de fallecimiento y el número medio de visitas a urgencias e ingresos hospitalarios (p<0,0001). Los pacientes que fallecieron en domicilio tuvieron un número medio de visitas a urgencias e ingresos hospitalarios de 0,3 cada uno, frente a los pacientes que fallecieron en HA 1,2 y 1,3, respectivamente, y los pacientes que fallecieron en las UCPMLE 0,9 y 0,6, respectivamente.
Finalmente, hubo también diferencias entre el ámbito de residencia, tipo de seguimiento y lugar de fallecimiento. Así, en el medio rural (p<0,009), cuando el seguimiento fue conjunto entre ESAPD y EAP, fallecieron en el domicilio el 41% (n=25) vs. 22,7% (n=5) cuando el seguimiento era solo realizado por ESAPD y 16,7% (n=1) cuando el seguimiento fue solo por EAP. En el medio urbano (p<0,0001), cuando el seguimiento se hizo en conjunto entre ESAPD y EAP, fallecieron en el domicilio el 23,5% (n=28) y cuando el seguimiento era solo por EAP un 25% (n=5) vs.10,6% (n=5) cuando el seguimiento fue exclusivo por ESAPD.
DiscusiónNuestros resultados demuestran que la asistencia coordinada entre los EAP y CP significa un mayor número de fallecimientos en domicilio y un menor número de visitas a urgencias e ingresos hospitalarios.
La distribución por tipos de enfermedad de los pacientes de nuestro estudio es similar a los datos poblacionales de la Comunidad de Madrid sobre seguimiento por equipos específicos10, y coincide con otros trabajos realizados en diferentes ámbitos13–15.
El seguimiento de los pacientes con enfermedades avanzadas por equipos específicos de CP es un factor claramente influyente en el lugar de fallecimiento3. Alonso-Babarro et al.1 realizaron un estudio poblacional en nuestro medio en el que demostraron una relación significativa entre la participación de un ESAPD y la disminución del número de muertes en un HA. Sin embargo, existen escasos trabajos que relacionen la participación conjunta de EAP y equipos específicos de CP con el lugar de fallecimiento. Cantwell et al.16 y Fukui et al.17 describieron que el apoyo por parte del EAP es un factor predictivo para la posibilidad de que el fallecimiento de los pacientes oncológicos en CP pueda ocurrir en su domicilio. En ambos trabajos solo se estudiaron pacientes con enfermedad oncológica. No obstante, Burge et al.18 demostraron que en pacientes con enfermedades crónicas avanzadas las visitas domiciliarias de enfermería y médicos de familia junto a la participación de CP influía en lograr un lugar de fallecimiento acorde con las preferencias de los pacientes. Nuestros resultados están en la misma línea que los de los trabajos comentados. Según el documento de consenso SECPAL-SEMFYC sobre la atención al paciente con cáncer terminal en el domicilio, el cuidado de calidad debe pasar por una coordinación y trabajo en equipo entre los profesionales de EAP y ESAPD19.
El porcentaje de fallecimientos en domicilio obtenido en nuestro estudio es bastante inferior al de otros trabajos nacionales4,20. La diferencia puede deberse en parte a que en otros trabajos se incluyen solo pacientes oncológicos. Además, en nuestro estudio los pacientes con seguimiento exclusivo por ESAPD fallecieron en un alto porcentaje en las UCPMLE. Esto puede tener un origen multifactorial: falta de apoyo del EAP, mayor posibilidad de acceso a las UCPMLE (se gestionan desde los equipos específicos), grado de complejidad de los pacientes, derivación tardía al ESAPD21–24, así como otros factores que pueden influir en el lugar de fallecimiento descritos en la literatura3,17,20,25,26 y que no se han valorado en este trabajo.
Se obtuvo una relación significativa entre el número total de visitas realizadas por ambos equipos y el lugar de fallecimiento4,17,27. Tanuseputro et al.28 reflejaron que la existencia de al menos una visita médica a domicilio de personal no especializado se asoció con una disminución del 47% en las probabilidades de morir en un hospital. El número de visitas era también un factor importante en el lugar de fallecimiento en un trabajo realizado en nuestro medio4. Por el contrario, Bescós Orós et al., en el año 200929, obtuvieron que el número de visitas no fue relevante, aunque las características de la población estudiada eran diferentes (exclusivamente oncológicos, todos estaban en seguimiento por ESAPD y tenían cuidador principal). En cuanto al seguimiento telefónico, se encontró relación significativa entre el número de llamadas realizadas a Pal 24 y el lugar donde se produce la muerte. Durante el periodo de atención de pacientes con necesidades paliativas pueden surgir múltiples imprevistos fuera del horario de ESAPD y EAP. Buena parte de ellos se pueden resolver con la intervención de este servicio de atención continuada paliativa30.
Varios trabajos ya habían apuntado previamente que los pacientes residentes en ámbito rural tienen más probabilidades de fallecer en domicilio31,32. En nuestro medio, esto puede ser debido a factores culturales, sociales y mayor dificultad por la disposición a acceder a las UCPMLE33. Hemos comprobado que, cuando el seguimiento de los pacientes que viven en el ámbito rural fue realizado por ambos equipos, el número de fallecimientos en el hogar aumentó, así como el porcentaje de fallecimientos en el HA disminuye de forma considerable con respecto a cuando el seguimiento fue únicamente por EAP.
La existencia de un cuidador principal en nuestro trabajo resultó un elemento clave para que el lugar de fallecimiento fuera el domicilio. Estos resultados coinciden con otros trabajos similares3,4,19,34.
Por último, destacar que casi la mitad de nuestra población no visitó el servicio de urgencias, y algo más de la mitad no ingresó en un hospital de tercer nivel asistencial. Varios estudios demuestran que cuando las visitas domiciliarias son realizadas por profesionales especializados en CP, el número de visitas a urgencias disminuye en comparación a una atención no especializada4,35.
Nuestro trabajo tiene algunas limitaciones. En primer lugar, existe un sesgo de información en la obtención de los datos (falta de registro unificado en la historia clínica de AP). En segundo lugar, no se tuvo en cuenta el tiempo de seguimiento de los pacientes y no se consideraron otras variables que podrían influir en el lugar de fallecimiento. Sin embargo, se trata de un estudio poblacional realizado con una herramienta informática utilizada en la clínica diaria.
En conclusión, la asistencia coordinada entre los equipos de atención primaria y CP significa un mayor número de fallecimientos en domicilio y un menor número de visitas a urgencias e ingresos hospitalarios. Otros factores como el número de visitas realizadas por ambos equipos, la existencia de un cuidador principal y la residencia en el ámbito rural influyen también en el lugar de fallecimiento.
FinanciaciónLas autoras declaran que este trabajo no ha recibido ninguna fuente de financiación pública ni privada para la realización del mismo.
Lo conocido sobre el tema
- -
La participación de todos los niveles asistenciales garantiza la continuidad asistencial en cuidados paliativos.
- -
La atención primaria es el pilar básico de la asistencia domiciliaria.
- -
Existe un mayor fallecimiento en domicilio cuando el paciente recibe una atención específica de cuidados paliativos en atención primaria.
Qué aporta este estudio
- -
El porcentaje de fallecimientos en domicilio de pacientes con necesidad de cuidados paliativos aumenta cuando interviene de forma conjunta atención primaria y equipos específicos de cuidados paliativos.
- -
Tener en cuenta otras variables que pueden influir en el lugar de fallecimiento en pacientes con necesidades de cuidados paliativos.
Las autoras declaran no tener ningún conflicto de intereses.
Nuestro agradecimiento a: Dr. José Manuel Cano González, por la tutorización del trabajo, Dr. Alberto Alonso por la supervisión del artículo de investigación, D. Sofía Garrido Elustondo, Dra. Julissa Patiño y al Dr. Luis Sebastián González Trigueros por su colaboración.
Este estudio fue presentado como Trabajo de Fin de Máster en la XVI Edición del Máster en Cuidados Paliativos y Tratamiento de Soporte del Enfermo con Cáncer (UAM) y fue distinguido con el primer premio de investigación.