Identificar las oportunidades perdidas en el diagnóstico del cáncer de ovario (CO) en el sistema sanitario público de Catalunya mediante el análisis de la visión de los profesionales sobre el relato de las experiencias de las pacientes con CO.
DiseñoEstudio cualitativo exploratorio-descriptivo, con dos grupos focales.
EmplazamientoAtención primaria, noviembre de 2017.
ParticipantesTreinta y cuatro profesionales en base a un muestreo teórico: 21médicos de familia, 8profesionales de centros de salud sexual y reproductiva y 5ginecólogos de hospital.
MétodosLos participantes debatieron sobre diferentes itinerarios de procesos diagnósticos de mujeres con CO mediante la exposición de tres flujogramas elaborados a partir de los relatos obtenidos en entrevistas a pacientes. Se realizó un análisis de contenido temático.
ResultadosSe identificaron tres temas con diversos subtemas: a)falta de sospecha diagnóstica (desconocimiento de los síntomas, obviar la anamnesis y la exploración física, fragmentación de la atención y sesgos y prejuicios); b)dificultades para activar el proceso diagnóstico (acceso limitado a pruebas, accesibilidad desigual a ginecología y falta de seguimiento), y c)ausencia de circuitos rápidos preestablecidos.
ConclusionesLos resultados ofrecen una visión de las dificultades del diagnóstico precoz del CO en nuestro ámbito. Creemos que su identificación permitirá la elaboración de estrategias para mejorar la precisión diagnóstica y la calidad de la atención en las mujeres con CO en nuestro medio.
To identify missed opportunities in the diagnosis of ovarian cancer (OC) in the public health system of Catalonia, through the analysis of the perceptions of health professionals on the stories's experiences of OC patients.
DesignQualitative exploratory-descriptive study, with two focus groups.
SettingPrimary Care, November 2017.
ParticipantsThirty-four professionals based on theoretical sampling: 21 family doctors, 8 professionals from sexual and reproductive health centres and 5 hospital gynaecologists.
MethodsParticipants discussed the different diagnostic pathways for women with OC through the presentation of flowcharts which were developed with three storie's and experiences of OC patients.
ResultsThree themes with various sub-themes were identified as follow: a)lack of cancer diagnostic suspicion (lack of knowledge of symptoms of OC, anamnesis and physical examination overlooked, fragmentation of patient's care and bias and prejudice); b)difficulties in activating the diagnostic process (limited access to tests, unequal accessibility to gynaecology and lack of follow-up); and c)absence of fast-track referral system.
ConclusionsThe results offer insight into the difficulties of early diagnosis of OC in our setting. We believe that their identification will allow the development of strategies to improve diagnostic accuracy and quality of care for women with OC in our setting.
El cáncer de ovario (CO) es el octavo tumor más frecuente en Europa y el cáncer ginecológico con mayor mortalidad, representando el 4,5% de las muertes por cáncer en las mujeres mayores de 65años1. En España se estima que en el año 2020 se diagnosticaron 3.500 nuevos casos1. El 5-10% de los tumores son hereditarios (p.ej., mutaciones BRCA)2.
El estadio en el momento del diagnóstico refleja la potencial malignidad, pero también su crecimiento a lo largo del tiempo y, en consecuencia, es una función indirecta del tiempo hasta el diagnóstico3. Dado que actualmente no existen estrategias de cribado del CO eficaces4, la mayoría de las mujeres son diagnosticadas en estadios avanzados.
El proceso diagnóstico del cáncer está influenciado por el modelo sanitario5,6. Los modelos con control de acceso (gatekeeper) se han asociado a una mejor calidad de la atención, pero también con intervalos diagnósticos más prologados7. En atención primaria (AP) es difícil sospechar un cáncer durante un único encuentro clínico8. En las mujeres con CO el diagnóstico puede llegar a ser muy complejo, ya que la presentación más habitual es con síntomas abdominopélvicos (digestivos, urinarios) vagos e inespecíficos, muy comunes en otras enfermedades benignas9.
En el sistema sanitario público de Catalunya las mujeres pueden acceder directamente a los centros de salud sexual y reproductiva (ASSIR), que están formados por profesionales de enfermería y ginecología. Habitualmente están ubicados en el mismo edificio del centro de AP o bien integrados en los servicios de ginecología de los hospitales comarcales. Se estima, además, que el 35% de la población catalana tiene también un seguro médico privado.
En Catalunya, una auditoría de 513 mujeres diagnosticadas de CO muestra que la mediana del intervalo diagnóstico en el grupo de mujeres con síntomas se sitúa en 110,5días10, superior a los 48días del Cancer Benchmarking Partnership (ICBP-M4), estudio realizado en países con modelos sanitarios similares al nuestro pero con circuitos de diagnóstico rápido para el CO11. Además, las entrevistas a 24mujeres con CO informaron que los retrasos diagnósticos tienen su origen tanto en las mujeres (desconocimiento de los síntomas, tendencia a la normalización, reticencia a buscar atención por las exigencias del trabajo y la familia) como en los profesionales y en el sistema sanitario12.
Aumentar la precisión diagnóstica y reducir el intervalo diagnóstico constituyen una prioridad en todos los ámbitos sanitarios13, a la vez que contribuyen a mejorar la calidad de la atención, las experiencias de las mujeres y su bienestar psicológico14. El objetivo del estudio es identificar oportunidades perdidas durante el proceso diagnóstico del CO en el sistema sanitario público de Cataluña mediante el análisis de la visión de los profesionales sanitarios de los relatos de las pacientes.
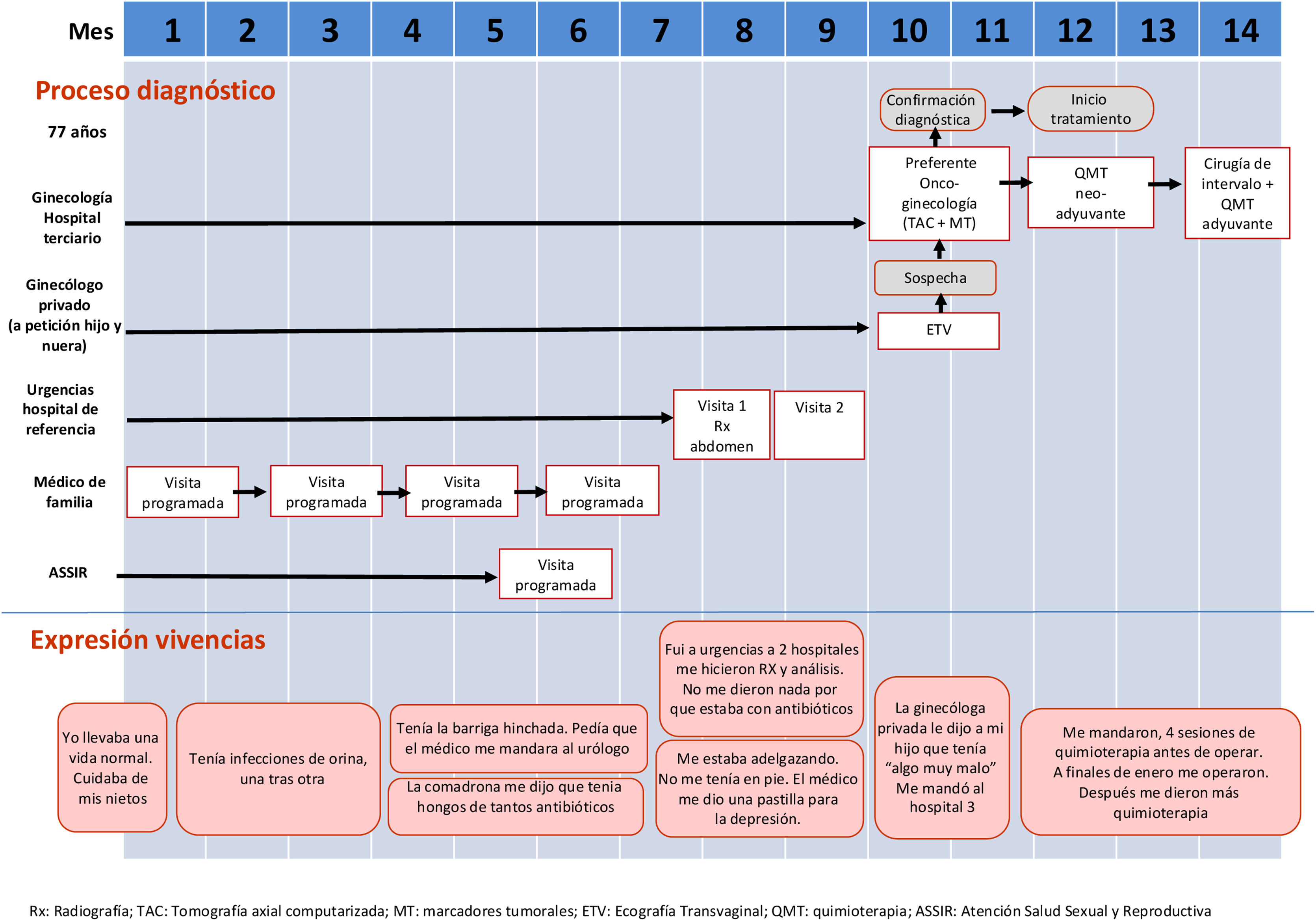
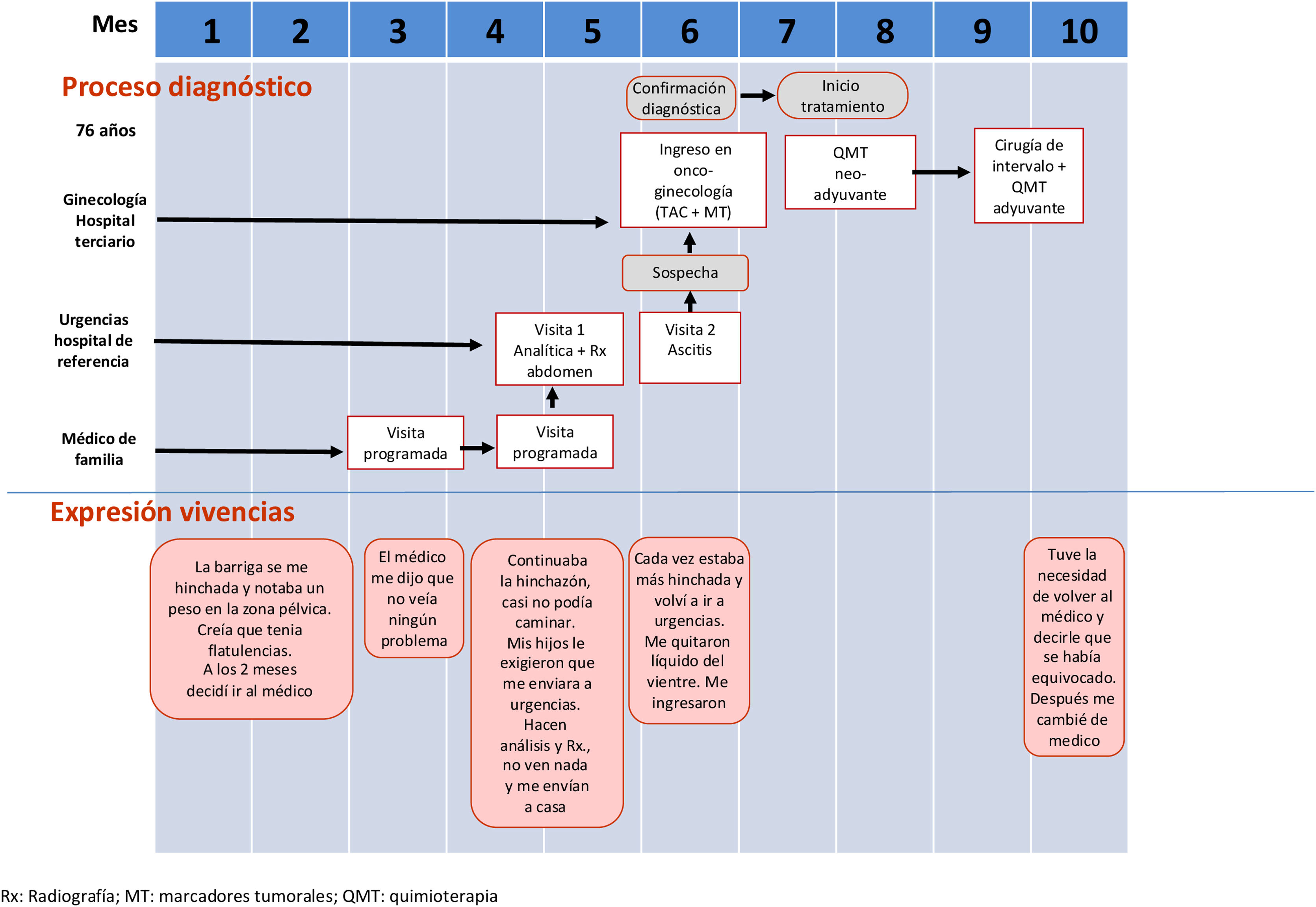
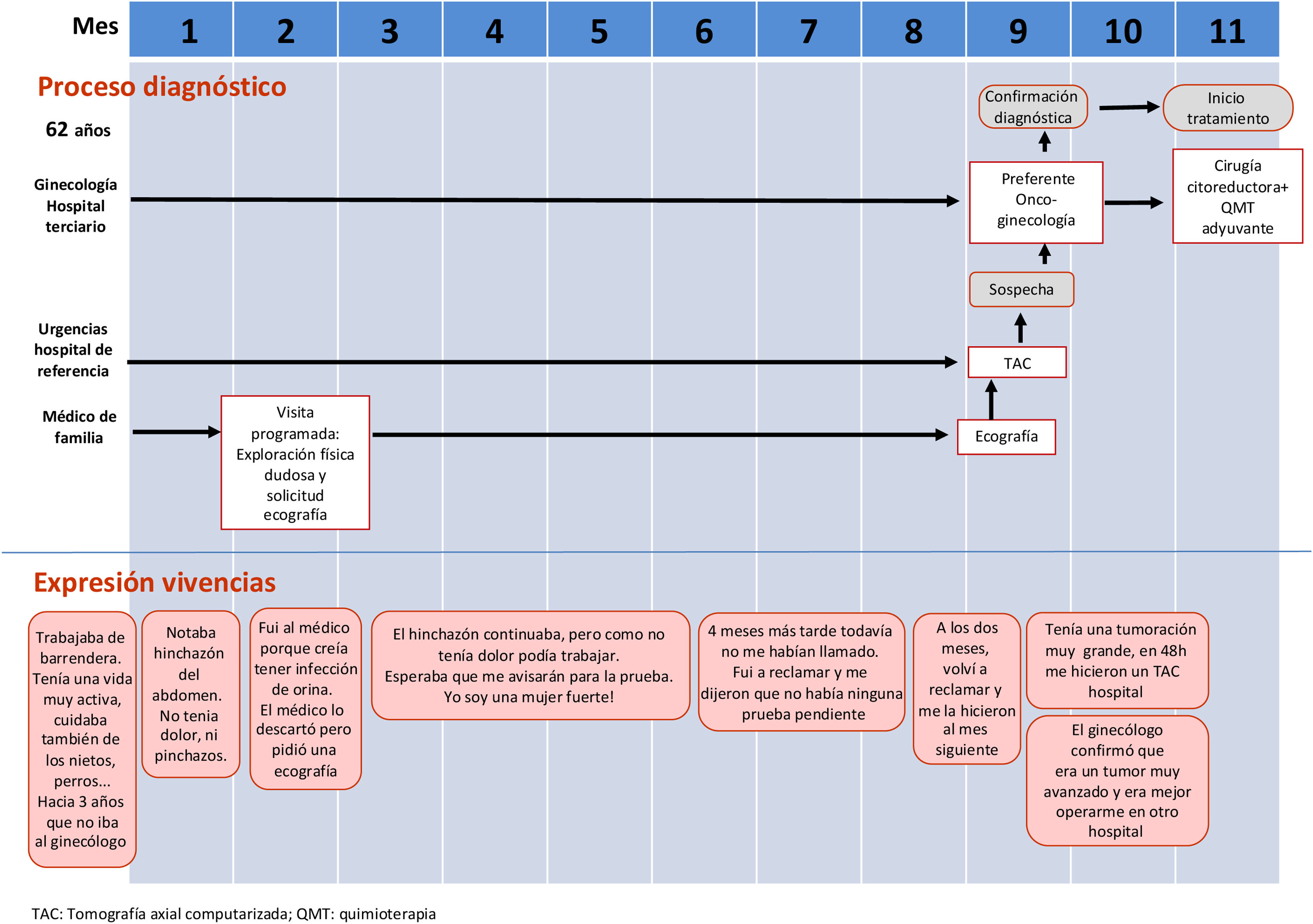
MétodosEste estudio se llevó a cabo en la AP del sistema público de Catalunya durante el año 2017. Se realizó un estudio cualitativo exploratorio-descriptivo con enfoque fenomenológico. La información se obtuvo mediante dos grupos focales compuesto por profesionales, a los cuales se les invitó a compartir su punto de vista acerca de diversos relatos de mujeres sobre su experiencia durante el proceso diagnóstico del CO, expuestos a través de flujogramas (figs. 1-3).
Se seleccionaron 34 profesionales del sistema sanitario público potencialmente implicados en el proceso diagnóstico de las mujeres con CO. Los participantes se reclutaron a partir de una selección acorde a una estrategia de muestreo teórico en base al campo profesional: médicos de familia (MF), matronas, ginecólogos y gineoncólogos; al lugar de trabajo: centro AP, ASSIR y hospital, y a la demarcación geográfica (tabla 1). Se contactó a través de e-mail y/o teléfono.
Características de la muestra de participantes en los grupos focales
| Campo profesional | Medicina de familia | ASSIR | Ginecología hospital | Total |
|---|---|---|---|---|
| Grupo focal 1 | 11 | 4 | 2 | 17 |
| Grupo focal 2 | 10 | 4 | 3 | 17 |
| Total | 21 | 8 | 5 | 34 |
La muestra incluyó 24 mujeres y 10 hombres, con una mediana de edad de 50 años (rango 30-64 años) y una mediana de 20 años de profesión (rango 0-40 años). Del ASSIR participaron 4 ginecólogos y 4 matronas, y de ginecología hospital, 3 oncoginecólogos y 2 ginecólogos-obstetras residentes.
La dinámica de las sesiones se presenta en la tabla 2. El equipo investigador seleccionó tres relatos de un total de 24 entrevistas individuales a mujeres con CO realizadas en un estudio preliminar12, en los cuales el proceso diagnóstico no fue óptimo. Los grupos focales fueron conducidos por un miembro del equipo experta en investigación cualitativa. Las preguntas abiertas sobre los flujogramas presentados permitieron explorar las interpretaciones y percepciones de los participantes, construir la narrativa discursiva del grupo al cual pertenecían e identificar los principales ejes explicativos de sus intervenciones15. Los participantes también expusieron sus propias experiencias clínicas en relación con el tema estudiado.
Descripciones sesiones de los grupos focales
| Lugar de reunión | Sede central IDIAP Jordi Gol, Barcelona |
| Fechas | Sesión 1, día 16 noviembre, en horario de mañanaSesión 2, día 23 de noviembre, en horario de tarde |
| Duración | 2 horas y 30 minutos |
| Equipo conductor | Moderadora (NCB)Observadora4 miembros del equipo de investigación.Un miembro de la asociación de afectadas por cáncer de ovario (ASACO) |
| Esquema sesión | Presentación objetivos del estudioSolicitud permiso grabaciónFirma consentimiento informadoPresentación sucesiva de los flujogramasDiscusión de preguntas abiertas realizadas por el moderadorDiscusión y propuestas de las posibles intervenciones de mejora |
| Relatos del proceso diagnóstico (flujogramas) | Mujer con intervalo diagnóstico largo debido a la dificultad para generar la sospecha clínica por parte de los profesionales (flujogramas A y B)Mujer con intervalo diagnóstico largo a causa de la falta de seguimiento del proceso diagnóstico (flujograma C) |
| Flujograma analizador | Representación gráfica de un proceso que permite visualizar el itinerario diagnóstico que realiza la mujer y sus interacciones con el sistema sanitario |
| Preguntas abiertas | ¿Es creíble este caso?¿Has tenido alguna experiencia similar?¿Qué puntos fuertes y débiles del proceso diagnóstico destacarías? |
Los audios grabados fueron transcritos de forma literal. El corpus textual fue analizado por tres investigadoras mediante análisis de contenido temático16, con el apoyo del programa Atlas.ti8. En las sesiones de trabajo los investigadores debatieron y consensuaron el proceso y el análisis de los datos y elaboraron una lista de los temas y subtemas identificados.
El estudio cumple los criterios de presentación de informes de investigación cualitativa (COREQ)17.
Resultados y discusiónLa información analizada se agrupó en tres temas, con diferentes subtemas.
Falta de sospecha clínicaDesconocimiento de los síntomas asociados al COPara los MF la principal dificultad diagnóstica radica en no pensar en el CO, debido a su baja incidencia y al hecho de que los síntomas de presentación a menudo son inespecíficos y motivos habituales de consulta (figs. 1 y 2). [Los MF] no estamos muy familiarizados con los posibles síntomas que nos hacen sospechar un CO y esto es algo en lo que tenemos que trabajar… (MF11)
Los profesionales reconocieron que haber tenido una experiencia similar a las expuestas, marcaba una clara diferencia en cuanto a sospecha y su manejo. Si tienes la desgracia de que te ha pasado una vez, a la siguiente lo mandas al ginecólogo, el CA125, la ecografía y lo que sea. (MF6)
Algunos profesionales afirmaron que, en determinadas ocasiones, sobre todo cuando se trata de pacientes con una fuerte vinculación, esta situación podría generar un sentimiento de malestar y frustración en el profesional.
Anamnesis y examen físico insuficienteAlgunos profesionales relacionaron la falta de sospecha con la dependencia excesiva de pruebas complementarias en detrimento de una anamnesis y una exploración física cuidadosas. Un profesional explicó el caso de una mujer con una masa abdominal palpable que había acudido repetidamente a diferentes consultas sin que nadie le hubiera realizado una exploración física ni preguntado por sus antecedentes familiares. En AP la anamnesis y la exploración son importantes, y es cierto que a veces se va rápido y no se hace la exploración. (MF7)
Aunque algunos médicos argumentaban falta de tiempo en las consultas, también señalaron que la edad avanzada, la obesidad u otras comorbilidades son circunstancias que dificultan la interpretación de los hallazgos físicos y obligan a solicitar pruebas de imagen previas a cualquier orientación diagnóstica. Si no se hace una mínima prueba complementaria como la ecografía, es imposible avanzar en el diagnóstico porque no es fácil examinar a las mujeres por su edad, por su obesidad y porque ¡ni siquiera se toca el útero! (GIN2)
La presencia de antecedentes familiares de cáncer (mama u ovario) es criterio suficiente para guiar las investigaciones posteriores. Cuando hay antecedentes familiares de enfermedad ovárica, derivamos al ginecólogo, para que le hagan la exploración y ecografía. (MAT1)
Sin embargo, los profesionales de AP reconocieron que esta información no siempre constaba en la historia clínica. En las historias clínicas, los apartados de los antecedentes familiares están probablemente vacíos. Probablemente completamos muchos antecedentes cardiovasculares, pero no neoplásicos. (MF15)
Nuestros resultados coinciden con diversos estudios sobre los factores que pueden dificultar la sospecha clínica: la falta de conocimientos, una anamnesis y exploración física insuficiente8, no disponer de tiempo para atender varios problemas de salud en una misma consulta18,19, especialmente en personas mayores y con múltiples enfermedades20.
Atención fragmentadaLos MF afirmaban que la atención fragmentada dificulta la valoración global del paciente y retarda la sospecha clínica. La fragmentación es debida, en parte, a los cambios adaptativos a la demanda creciente: implicación de enfermería en la atención inmediata, participación de residentes, profesionales específicos para la atención domiciliaria, atención en los centros de urgencias de AP (CUAP), incluida y la atención no presencial. La atención es mucho más fragmentada de lo que pensamos… ha pedido hora para su equipo de AP y la han visto cuatro personas diferentes. (MF21)
Existen estudios que han demostrado el beneficio de la continuidad de la asistencia en términos de reducción del intervalo diagnóstico para algunos cánceres, aunque de forma discreta21. Los MF valoraban positivamente la longitudinalidad como favorecedora de la sospecha clínica, ya que el conocimiento interpersonal previo puede alertar al médico sobre cambios físicos o de conducta, por ejemplo, cuando una mujer no frecuentadora comienza a acudir reiteradamente a urgencias. Si es la quinta vez que viene, algo tiene, si va a urgencias tres veces por lo mismo, no la dejes marchar, algo tiene. (MF22)
Sin embargo, igual que otros estudios22-24, algunos médicos consideraron que a veces el conocimiento previo del paciente puede conducir a un diagnóstico erróneo. Los que trabajamos en primaria y llevamos tiempo, conocemos a los pacientes. Esto a veces es bueno y a veces es malo, por que ponemos la etiqueta, escuchas, escuchas, pero no estamos yendo al fondo. (MF7)
Algunos médicos admitieron que, lamentablemente en ocasiones, los profesionales no creen ni escuchan al paciente y se aferran a diagnósticos preconcebidos (figs. 1 y 2), no siendo capaces de modificar su impresión inicial o de plantearse otros diagnósticos diferenciales, pese a la persistencia de los síntomas. El efecto etiqueta es muy contraproducente… en el momento que se cataloga como ITU y se sigue por ahí. (GIN 4)
Es conocido que la práctica clínica puede verse influida por sesgos como el de anclaje (confianza excesiva en un único síntoma) o el de confirmación (reticencia a cambiar la impresión inicial)8,25. Así mismo, los prejuicios sobre diversas poblaciones y comunidades (discriminación por lugar de procedencia, género, edad o discapacidad), aun de forma no consciente, pueden afectar al proceso diagnóstico13.
Dificultades para activar el proceso diagnósticoAccesibilidad limitada a pruebas desde APLos profesionales explicaron que para la activación de circuitos preferentes era necesario, como mínimo, una exploración pélvica o una prueba de imagen sospechosa. Los MF admitían que el uso creciente de pruebas de imagen, sea por presiones de tiempo o por la práctica de una medicina defensiva, tiene como consecuencia inmediata la saturación de los servicios y la aparición de listas de espera con potenciales consecuencias negativas para las mujeres que verdaderamente necesitan descartar un CO. Todos pedimos ecografías, radiografías, resonancias. ¡Pedimos veinte pruebas cuando en realidad deberíamos hacer diez! Así que el lugar para el que realmente lo necesita está ocupado. (GIN8)
Una ecografía abdominal solicitada por vía ordinaria puede demorarse de 2 a 3meses. Además, no tiene suficiente sensibilidad, siendo generalmente necesaria la ecografía transvaginal, cuya solicitud es competencia exclusiva de los ginecólogos. Entonces, pides una ecografía abdominal y luego tardan dos o tres meses… Pides cita con el ginecólogo y te dan cita para dentro de cuatro meses. No hay nada urgente… ¡pero así es!. (MF14)
Los profesionales explicaban que la existencia de demora para pruebas podía, en algún caso, persuadir al clínico de solicitar determinadas investigaciones y recomendaban a sus pacientes utilizar la vía de urgencias como atajo. Esta mañana me llama la mujer y me dice que le han dado cita para una ecografía dentro de tres meses, ¡una ecografía preferente! … Esto me hace decirle que vaya a urgencias. (MF21)
También, en alguna ocasión, los propios MF reconocieron haber sugerido a las pacientes realizar las pruebas diagnósticas en el entorno privado para reducir la demora.
Cuando los síntomas son inespecíficos, dada la dificultad de acceso a las pruebas de imagen, nuestros clínicos plantearon, especialmente en las mujeres posmenopáusicas, la necesidad de determinar sistemáticamente el Ca125, tal y como recomiendan las guías de práctica clínica para el diagnóstico del CO en AP26, e incorporar ecógrafos portátiles en las consultas de AP y en los CUAP, como en otros países con modelos similares al nuestro27. La buena predisposición por parte de algunos médicos de familia a asumir nuevas competencias en ecografía contrastaba con el realismo de los que manifestaban estar sobrepasados por la carga asistencial de las consultas y consideraban que la solución al problema debería incluir cambios organizativos.
Accesibilidad desigual a las consultas de ginecologíaCuando los ASSIR están ubicados en el mismo edificio que el centro de AP suele existir una buena colaboración entre profesionales y es posible realizar una valoración inmediata de mujeres con hallazgos patológicos. Sin embargo, cuando no existe interrelación es menos factible realizar exploraciones inmediatas, e incluso en algunos centros las urgencias ginecológicas son derivadas sistemáticamente al hospital de referencia. Hay una gran diferencia entre los centros. No es lo mismo los centros donde hay un ginecólogo en la consulta de al lado… que en los centros donde el ginecólogo está en otro edificio. (GIN3)
Algunos profesionales del ASSIR afirmaban que reservan diariamente visitas para la atención inmediata; no obstante, los MF tenían la percepción de que no era una práctica común en todos los ASSIR y que una visita ordinaria podía demorase varios meses. Uno de los participantes también informó que en un hospital de tercer nivel existía la opción de acceder a una consulta de atención inmediata para mujeres con sospecha de patología oncológica ginecológica de forma preferente, previa derivación por parte de los MF o ASSIR del área de referencia.
Falta de seguimiento del proceso diagnósticoEn el caso de una paciente con síntomas abdominales inespecíficos, su MF solicitó una ecografía cuya petición se acabó «perdiendo» (fig. 3). Los clínicos consideraron que era una situación creíble, aunque afortunadamente poco habitual, atribuible a una mala comunicación o a un error administrativo. Algunos médicos destacaron la pasividad de la paciente, no obstante, consideraron que los síntomas debían ser leves y que ella priorizó el trabajo y/o la familia a su propio bienestar. Los profesionales concluyeron que cuando se solicitan pruebas diagnósticas es necesario ser muy asertivos para asegurar la adherencia a las mismas. Intento advertir a las pacientes que, si voy a pedir una ecografía, es porque tienes algo, así que no la pido por si acaso, para que vean la importancia de las pruebas… (MF22)
Efectivamente, la falta de adherencia a las pruebas recomendadas28,29, o no acudir a las visitas de seguimiento previstas como estrategia de conducta expectante y/o cuando presentan síntomas persistentes, agravados o nuevos28,29 pueden ser también oportunidades perdidas de diagnóstico.
Los MF referían que existe excesiva confianza en que los pacientes volverán a reconsultar si los síntomas persisten, pero no siempre es así. Coinciden en lo observado por otros autores22,30 en la importancia de adoptar medidas, dar consejos y saber transmitir la confianza suficiente que invite al paciente a reconsultar en caso de síntomas nuevos, recurrentes, persistentes o que empeoren. Establecer una red de seguridad es una estrategia primordial para el manejo de la incertidumbre diagnóstica30,31 y particularmente importante en el seguimiento del proceso diagnóstico del CO en AP. Algunos profesionales insistían en que, en situaciones de fuerte presión asistencial, esta práctica no es asumible y creían necesario fomentar la autorresponsabilidad de los pacientes y evitar actitudes paternalistas.
Por último, también se ha descrito como posible causa de retraso diagnóstico la falta de seguimiento de resultados anormales, sea por omisión de la alerta médica o por la ambigüedad sobre el profesional «responsable»32, tal como comentó un MF sobre un caso particular en el que no se notificó un resultado de una prueba anormal. … el paciente no vino a la consulta, estuvo 6 meses con una Rx de tórax informada pero que nadie se había mirado porque no había ninguna alerta. (MF 21)
Cuando es preciso confirmar el diagnóstico, la mayoría de los profesionales, tanto del entorno público como del privado, utilizan sus contactos para conseguir atención rápida en el hospital de referencia de la especialidad (fig. 1). La valoración de este hecho fue controvertida. Los ginecólogos lo consideraban un punto fuerte, pero la mayoría de los MF consideraron que para el sistema sanitario era una debilidad, puesto que dependía de la voluntariedad y la capacidad de acceso a las redes profesionales. Todo se sale de los circuitos establecidos y depende de la voluntad de los profesionales, pero la respuesta siempre es buena. (MF4)
Incluso se comentó un caso particular en el que la paciente autogestionó su itinerario. Los MF lamentaron que obtener la mejor atención posible dependiera del nivel socioeconómico y de las habilidades personales para navegar por un complejo y cambiante sistema sanitario. … la gente que se mueve más, que es más culta, con más acceso a recursos… les va mejor… Nosotros, en nuestro trabajo, debemos hacer un esfuerzo suplementario con las personas con determinantes [de la salud, sociales] más negativos. (MF6)
Los profesionales de AP valoraban muy positivamente los circuitos de diagnóstico rápido de cáncer, pero, a diferencia de otros países26,33, no existe un circuito específico para el CO. Tampoco existen clínicas de diagnóstico rápido del cáncer multidisciplinares para pacientes con síntomas inespecíficos pero preocupantes, como en el Reino Unido34.
Conclusiones, utilidad y limitacionesEste es el primer estudio en nuestro ámbito donde los profesionales de AP y los ginecólogos del sistema sanitario público catalán analizan y reflexionan conjuntamente sobre las experiencias de las mujeres con CO.
El debate basado en los relatos verbalizados y retrospectivos de las pacientes podría considerarse una limitación. Sin embargo, la triangulación de técnicas (entrevistas individuales y grupos focales) y de fuentes de información (pacientes y profesionales), junto con los comentarios sobre las propias experiencias de los profesionales a lo largo de su práctica clínica, creemos que aumenta la validez de los resultados. La composición de ambos grupos focales fue superior a los estándares recomendados, y con mayor representación de MF. No obstante, conseguimos que los grupos tuvieran suficiente capacidad de interacción para favorecer el debate y que fueran suficientemente heterogéneos para enriquecer el discurso. No podemos descartar que la percepción de unos profesionales hacia otros pueda haber afectado sus contribuciones, inhibiendo la participación o condicionando la respuesta.
Nuestros resultados, aunque no son generalizables, pueden servir como base teórica para analizar un fenómeno similar en otros contextos. Los resultados ofrecen una visión de las dificultades del diagnóstico precoz del CO en nuestro ámbito. Creemos que su identificación tiene implicación en nuestra práctica clínica. Entre las estrategias para mejorar la precisión diagnóstica y la calidad de la atención en las mujeres con CO en nuestro medio sugerimos mejorar la accesibilidad a pruebas diagnósticas y consultas de ginecología, especialmente en mujeres menopáusicas con sintomatología; disponer de tiempo suficiente para atender a las pacientes poco frecuentadoras o con múltiples comorbilidades y realizar una anamnesis y exploración física adecuada; sistematización del registro de antecedentes personales y familiares de cáncer en la historia clínica electrónica, facilitar herramientas de apoyo a la decisión para minimizar los sesgos cognitivos y prejuicios, garantizar sistemas de seguimiento en estrategias de «conducta expectante» e implementar controles de alarma eficaces ante resultados anormales de las pruebas. Facilitar flujos preferenciales entre niveles asistenciales, ya sean circuitos de diagnóstico rápido específicos del CO o circuitos para síntomas inespecíficos e inexplicables pero preocupantes.
- •
El diagnóstico del CO es complejo, ya que la presentación más habitual es con síntomas abdominopélvicos (digestivos, urinarios) vagos e inespecíficos.
- •
En atención primaria es difícil sospechar un cáncer durante un único encuentro clínico.
- •
Aumentar la precisión diagnóstica del cáncer de ovario (CO)y reducir el intervalo diagnóstico contribuyen a mejorar la calidad de la atención, las experiencias de las mujeres y su bienestar psicológico.
- •
Identificación de las dificultades para el diagnóstico precoz de las mujeres con CO en nuestro ámbito: falta de sospecha diagnóstica, dificultades para activar el proceso diagnóstico y ausencia de circuitos rápidos preestablecidos.
- •
Es fundamental una mayor sensibilización sobre el CO y capacitación básica en ecografía ginecológica en AP.
- •
Es importante establecer flujos preferenciales entre niveles asistenciales (circuitos de diagnóstico rápido del CO o circuitos preferentes para síntomas inespecíficos e inexplicables).
El estudio se ha realizado de acuerdo con la Declaración de Helsinki y ha recibido la aprobación ética del Comité de Ética de la Investigación en Atención Primaria Jordi Gol i Gurina, número P17/088.
Los autores cuentan con el consentimiento informado de las pacientes con cáncer de ovario. La confidencialidad de los participantes está garantizada en virtud de la Ley Orgánica de Protección de Datos de Carácter Personal (03/2018, de 5 de diciembre) y de conformidad con lo dispuesto en el Reglamento (UE) 2016/679 del Parlamento Europeo y del Consejo, de 27 de abril, de Protección de Datos (GDPR) y la legislación nacional pertinente.
Los profesionales que participaron en los grupos focales firmaron un consentimiento informado previamente al inicio de la sesión.
FinanciaciónEl proyecto recibió una beca de investigación competitiva de la Generalitat de Catalunya, concedida en la convocatoria 2016 en el marco de la Acción Estratégica de Salud 2016-2020, dentro del Pla Estratègic de Recerca i Innovació en Salut (PERIS). La convocatoria estaba orientaba a la planificación y coordinación, y definía las líneas generales de investigación e innovación en el Departamento de Salud, en línea con las prioridades del Plan de Salud de Cataluña 2016-2020 (referencia SLT002/16/00200).
Carmen Vela-Vallespín recibió una beca del Instituto Catalán de la Salud para la capacitación en investigación y realización del doctorado en Atención Primaria 2017, convocada por la IDIAP Jordi Gol con relación al proyecto «Evaluación del proceso asistencial en mujeres con sospecha de cáncer de ovario en la atención primaria catalana».
Conflictos de interesesLos autores del estudio declaramos no tener conflicto de intereses.
Queremos mostrar nuestro agradecimiento a las mujeres que relataron sus experiencias sobre el proceso diagnóstico y a los a los profesionales que participaron en los grupos focales y aportaron su punto de vista. Agradecemos la valiosa contribución de Àngels Cardona Cardona en la realización de las entrevistas y en el desarrollo de los grupos focales. Hacemos una mención especial a los profesionales que colaboraron en el diseño del estudio y ayudaron en el reclutamiento de pacientes y profesionales participantes: Luisa Aliste Sánchez, Paula Manchón y Joan Lluís Prades Pérez, Núria Gimferrer Artigas, Asunción Pérez-Benavente, José Luis Sánchez-Iglesias, Aureli Torne Badé, Blanca Gil Ibañez, Eva Sarda Barea, Lorena Baglietto Basilico. Nuestro más sincero agradecimiento a Charo Roda Jiménez miembro de la Asociación de afectados por cáncer de ovario (ASACO).