Hasta el 14 de mayo de 2021 en España se han confirmado 3.604.799 casos de COVID-19 y 79.339 fallecimientos, aunque las cifras de muertos ascenderían a 124.449 según estimaciones de la Universidad de Washington1,2. La pandemia, como fenómeno biopsicosocial, afecta a todas las clases sociales y a todos los continentes, pero no ha resultado «socialmente igualitaria». Los grupos empobrecidos (social y emocionalmente), los ancianos institucionalizados y el precariado de nuestras sociedades están pagando la mayor parte de las consecuencias, tanto emocionales y socioeconómicas, como de morbilidad y mortalidad3,4.
Las estimaciones económicas de la Unión Europea sitúan la caída del Producto Interior Bruto (PIB) en nuestro país en un 10,8% en 2020, aunque prevén un incremento del 5,9% a finales del 2021; pero la tasa de paro estará por encima del 15,5%, y continuará siendo la segunda más alta de Europa después de la de Grecia. Estas predicciones conllevarán probablemente un incremento de las disfunciones sociales, la desigualdad y la pobreza y una potente irrupción de cambios a nivel personal (emociones, pensamientos, valores), grupal (relaciones interpersonales), social (organización social) y también global (relaciones entre bloques y continentes)3,4.
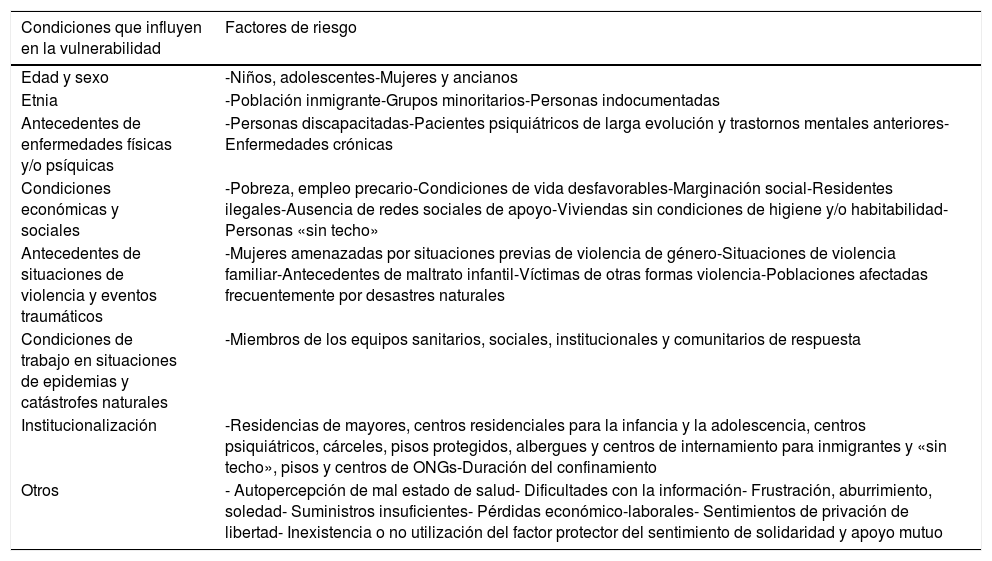
Las personas con determinados condicionantes de vulnerabilidad y factores de riesgo (tabla 1)3–12 son las que están viendo afectada más gravemente su salud, tanto orgánica como psicológica.
Condicionantes de vulnerabilidad y factores de riesgo para la salud mental durante la pandemia COVID-193,4,7–12
| Condiciones que influyen en la vulnerabilidad | Factores de riesgo |
|---|---|
| Edad y sexo | -Niños, adolescentes-Mujeres y ancianos |
| Etnia | -Población inmigrante-Grupos minoritarios-Personas indocumentadas |
| Antecedentes de enfermedades físicas y/o psíquicas | -Personas discapacitadas-Pacientes psiquiátricos de larga evolución y trastornos mentales anteriores-Enfermedades crónicas |
| Condiciones económicas y sociales | -Pobreza, empleo precario-Condiciones de vida desfavorables-Marginación social-Residentes ilegales-Ausencia de redes sociales de apoyo-Viviendas sin condiciones de higiene y/o habitabilidad-Personas «sin techo» |
| Antecedentes de situaciones de violencia y eventos traumáticos | -Mujeres amenazadas por situaciones previas de violencia de género-Situaciones de violencia familiar-Antecedentes de maltrato infantil-Víctimas de otras formas violencia-Poblaciones afectadas frecuentemente por desastres naturales |
| Condiciones de trabajo en situaciones de epidemias y catástrofes naturales | -Miembros de los equipos sanitarios, sociales, institucionales y comunitarios de respuesta |
| Institucionalización | -Residencias de mayores, centros residenciales para la infancia y la adolescencia, centros psiquiátricos, cárceles, pisos protegidos, albergues y centros de internamiento para inmigrantes y «sin techo», pisos y centros de ONGs-Duración del confinamiento |
| Otros | - Autopercepción de mal estado de salud- Dificultades con la información- Frustración, aburrimiento, soledad- Suministros insuficientes- Pérdidas económico-laborales- Sentimientos de privación de libertad- Inexistencia o no utilización del factor protector del sentimiento de solidaridad y apoyo mutuo |
El confinamiento domiciliario y el distanciamiento físico y social interrumpen los procesos relacionales, fundamento de la salud mental: disponibilidad de apoyo social, interacción cotidiana y habilidades de afrontamiento. Por eso están asociados con niveles más altos de malestar psíquico e incluso de trastornos (por ansiedad excesiva, depresión, insomnio y síndrome de estrés postraumático), a pesar de los efectos protectores de los recursos sociales disponibles7,11,12. Otro factor para tener en cuenta son los procesos de duelo acumulados por las diferentes pérdidas sufridas en la pandemia, por la crisis económica sobrevenida y por el miedo al futuro.
El cierre de los centros docentes y las restricciones de las actividades sociales aumentan los riesgos para la salud mental en niños y adolescentes8, tanto a nivel emocional, como relacional y de aprendizajes. Los adolescentes (y adultos y niños) con trastornos psiquiátricos graves han sufrido cambios e interrupciones en su atención durante el confinamiento domiciliario, seguidos a medio plazo de un empeoramiento de los síntomas.
La salud física y mental de las personas mayores también se está viendo afectada negativamente, con un aumento de los problemas del sueño, sedentarismo y trastornos por ansiedad y depresión. Están por ver las repercusiones cognitivas del aislamiento social y afectivo, pero es sabido que la disminución de la interacción social posee un impacto negativo en la salud mental y física de las personas mayores. Además, son quienes están soportando los peores efectos de la pandemia: en los mayores de 80 años, las tasas de mortalidad han sido cinco veces superiores. El modelo residencial para nuestros mayores y el hecho de que la mayor parte de las plazas sean de titularidad privada (o concertada) con ánimo de lucro, han conllevado severos factores de riesgo de morbimortalidad, agravados además por el hecho de que en bastantes casos no se han prestado las atenciones médicas adecuadas9. Más del 95% de las muertes por COVID-19 en Europa se han producido en los mayores de 60 años.
El impacto de la pandemia no ha sido igual en los hombres que en las mujeres, ni a nivel clínico, ni epidemiológico o socioeconómico. Las mujeres han estado más expuestas a riesgo de infección por su mayor presencia en profesiones y espacios de atención en primera línea y servicios esenciales: sanidad, servicios sociales, cuidados formales e informales, alimentación, comercio y limpieza. Además, tienen un papel central en las tareas y cuidados domésticos y sufren en mayor medida situaciones de precariedad y pobreza. La violencia contra las mujeres y los niños, y otros tipos de violencia en el hogar han aumentado durante la pandemia10–12.
Tras la pandemia, en los grupos de población con altas tasas de infección y mortalidad, en las familias con ingresos familiares más bajos y en el precariado, probablemente aparecerá una alta incidencia de alteraciones emocionales, que son ya visibles en las alteraciones relacionales de algunos grupos sociales. En estas situaciones de crisis social y política es fácil atribuir todo el sufrimiento emocional a «trastornos mentales» o, peor aún, a la «enfermedad mental», contribuyendo a la medicalización y psiquiatrización de la población. Con este enfoque se corre el riesgo de fomentar una «epidemia de salud mental», diagnosticándose como depresión o «crisis de ansiedad» manifestaciones emocionales y sociales relacionadas con situaciones socioeconómicas graves, que remitirían si estas se resolviesen. De esa supuesta «epidemia de trastornos mentales» el único «resultado» sería el aumento del consumo de psicofármacos que, además, detraen recursos para las actividades comunitarias de cuidados, y eso en un país, como el nuestro, que ya es de los mayores consumidores de psicofármacos del mundo. No son medidas de salud mental, y menos aún, medidas psiquiátrico-farmacológicas, las prioritarias para el bienestar emocional de la población durante una crisis, sino medidas sociales y psicosociales10,11.
Las propuestas de actuación deben comenzar reconociendo que nos encontramos ante una nueva crisis sanitaria, económica y ecológica a nivel planetario. Consecuentemente, habrá que implementar medidas dirigidas al sistema sanitario y a sus profesionales, a las instituciones políticas y a la población.
En el Sistema Nacional de Salud (SNS) ha de reivindicarse una Atención Primaria de Salud (APS) adecuadamente financiada, formada y reconocida, no solo para evitar el colapso de los hospitales, sino también para tener éxito en los procesos de detección y seguimiento de casos, y en los cuidados integrales de las personas, incluida su salud mental. Tanto para los trastornos psicopatológicos ya establecidos, como para que el sufrimiento psicosocial postpandemia no se cronifique, en ciertos casos los psicofármacos pueden ser útiles, pero los mejores instrumentos desde la APS son la escucha atenta y la observación, la cercanía al miedo y la angustia, el acompañamiento, la vinculación y la capacidad de facilitar el pensamiento y la reflexión sobre estos asuntos.
Eso debería significar, a corto plazo, duplicar los recursos en personal y formación de la APS. Es la vía para mantener un mínimo de equidad social y sanitaria en momentos de crisis como esta u otras venideras. A nivel del SNS global, es imprescindible aumentar el porcentaje del PIB que se le asigna, incluyendo un plan de fortalecimiento de su capital humano. Eso implica potenciar urgentemente los servicios de Salud Pública, la Atención Primaria y la atención hospitalaria, en especial para las crisis, pero también los Servicios Sociales y la participación comunitaria. En definitiva, ha llegado el momento en que los profesionales sanitarios y la población orienten a los gestores a repensar en profundidad un modelo de atención primaria que implique la transición desde un sistema basado en el hospital a un sistema de APS comunitaria y de base social que se constituya en verdadero eje del sistema sanitario. En estos años se decidirá si lo que tendremos en el futuro es una APS dignamente dotada y formada, o «una APS para pobres».
Finalmente, no debemos olvidar que las medidas decisivas son las reformas socioeconómicas y políticas necesarias para amortiguar las consecuencias del deterioro de la actividad económica del país, el desempleo y la precariedad laboral creciente. Disminuir las desigualdades y la pobreza es la vía fundamental para cuidar la salud y la salud mental de la población11.