La reparación valvular en la insuficiencia mitral precisa de formación específica y experiencia suficientes para alcanzar la excelencia en los resultados. A nivel nacional la tasa de reparación valvular mitral respecto al total de intervenciones mitrales se sitúa en el 30%.
El objetivo del estudio es presentar los resultados de reparación mitral en un centro de referencia nacional de reparación valvular.
MétodoEstudio retrospectivo de todos los pacientes sometidos a reparación mitral aislada o combinada del servicio de cirugía cardíaca de nuestro centro, desde diciembre de 2002 hasta diciembre de 2021. Análisis descriptivo de variables preoperatorias, intraoperatorias y resultados postoperatorios.
ResultadosUn total de 934 pacientes de reparación mitral fueron incluidos, con una edad media de 68 años y un EuroSCORE Log y II medios del 8,15 y 5,22%, respectivamente. La tasa de reparación mitral fue del 63,5%. El 35,7% de pacientes se encontraban en insuficiencia cardíaca. El 35% presentaba disfunción ventricular izquierda ≤40%. Las principales etiologías de las insuficiencias mitrales fueron degenerativas (42,5%), seguidas de isquémicas (25,3%). El 64,9% fueron reparaciones complejas.
La mortalidad fue del 2,1%, con predominio de las endocarditis e isquémicas, con una tasa de complicaciones mayores del 6,3%. La estancia mediana fue de 9 días.
El 98% de pacientes presentaron insuficiencia mitral residual grado <2 al alta (72% una IM grado 0). La tasa de reintervención mitral fue del 2,4% tras un seguimiento medio de 104 meses.
ConclusionesNuestro centro presenta una alta tasa de reparación mitral con resultados excelentes de mortalidad, insuficiencia mitral residual y necesidad de reintervención, comparables a los mejores registros internacionales.
Valve repair in mitral valve regurgitation needs dedicated training and expertise enough to achieve excellent results. The global mitral valve repair national rate is about 30%.
The aim of the study is to show the outcomes in mitral repair in a national reference center.
MethodRetrospective study to assess all patients undergoing isolated or combined mitral repair from December 2002 to December 2021 from cardiovascular surgery department in our center. Descriptive analysis of preoperative and intraoperative characteristics and postoperative outcomes was performed.
Results934 patients were included, with average age of 68 years and median EuroSCORE Log and II of 8.15% and 5.22% respectively. Overall mitral repair rate was 63.5%. Preoperatively, 35.7% of patients presented congestive heart failure with 35% patients with left ventricular dysfunction ≤40%. Main etiology of mitral regurgitation was degenerative (42.5%) followed by ischaemic regurgitation (25.3%). Almost 65% of patients underwent a complex mitral valve repair.
Overall operative mortality was 2.1%, with main prevalence in endocarditis and ischaemic etiologies. Major adverse complications rate was 6.3% with median hospital stay of 9 days. 98% of patients had residual mitral regurgitation grade<2 (72% with 0 grade). Mitral reintervention rate was 2.4% after average follow-up of 104 months.
ConclusionsThis study displays excellent results in mitral repair rate, mortality, residual regurgitation and need for mitral reintervention in our center, comparable to best international series.
La cirugía de reparación mitral (RM) precisa de formación quirúrgica específica y de experiencia con un volumen elevado de casos con el objetivo de conseguir la excelencia en los resultados.
El porcentaje de reparación global en cirugías mitrales a nivel nacional es del 30%1,2. Según los estándares de calidad propuestos por autores como Bridgewater et al.3 o Castillo et al.4, en cirugía reparadora mitral aislada sobre patología degenerativa se debería conseguir una tasa de reparaciones cercana a un 100%, un porcentaje de mortalidad postoperatoria del 1% y un porcentaje de reintervenciones mitrales a 5 años menor del 5%.
Los resultados en RM dependen, entre otros factores: de la etiología de la insuficiencia mitral (IM), del volumen del centro y de que los pacientes sean derivados a cirugía de forma temprana antes de que presenten deterioro de su función ventricular.
Desde la fundación del servicio de cirugía cardíaca del Hospital Universitario Son Espases (antes Hospital Son Dureta) en el año 2002, con un área de población que supera el millón de habitantes procedentes de todas las Islas Baleares, se han realizado un total de más de 9300 procedimientos de cirugía cardíaca, de los cuales 8460 han sido procedimientos mayores. Un total de 1470 fueron cirugías mitrales y en 930 se realizó una RM.
Este servicio destaca a nivel nacional como uno de los servicios de referencia en cuanto a cirugía reconstructiva mitral avalado por sus excelentes resultados. Muestra de ello es el curso de formación en RM que se realiza con cadencia cuatrimestral y que ya ha superado su 37.a edición.
El objetivo del presente trabajo es presentar, siempre desde una perspectiva humilde y sincera, los resultados en cirugía de RM a lo largo de los casi 20 años de historia del servicio de cirugía cardíaca referente de la sanidad pública de las Islas Baleares.
MétodosTipo de estudioEstudio retrospectivo observacional elaborado a partir de una base de datos recogida de forma prospectiva (FileMaker Pro®) en el servicio de cirugía cardíaca del Hospital Universitario Son Espases. Algunas variables han precisado de una inclusión retrospectiva.
El período de estudio fue de 19 años (desde diciembre 2002 hasta diciembre 2021).
Se recogió el número de RM respecto al global de intervenciones mitrales y se analizaron los resultados de un total de 934 pacientes sometidos a cirugía reparadora de válvula mitral.
Todos los pacientes firmaron el consentimiento específico para la realización de la intervención cardíaca. Dada la naturaleza retrospectiva del estudio no se requirió consentimiento informado específico. La base de datos empleada para la realización del presente estudio se encuentra autorizada por el Comité Ético de nuestro hospital y en ella se encuentra codificada la identificación de los pacientes cumpliendo con los requisitos de la Ley Orgánica de Protección de Datos (15/1999).
Variables analizadasVariables preoperatorias: análisis descriptivo de características demográficas y comorbilidades, clase funcional preoperatoria para disnea o angina (New York Heart Association [NYHA] o Canadian Cardiovascular Society [CCS] según correspondiera)5,6, prioridad quirúrgica (carácter electivo, urgente o emergente), inestabilidad o estado crítico preoperatorio (taquicardia o fibrilación auricular, reanimación cardiopulmonar, intubación orotraqueal, inotrópicos o asistencia mecánica, anuria/oligoanuria) y si se trataba de una reintervención. Datos ecocardiográficos preoperatorios considerados como factores pronósticos: fracción de eyección del ventrículo izquierdo (FEVI) preoperatoria, si existía disfunción severa del mismo (FEVI<30%) y la presencia de hipertensión pulmonar severa (HTP>55mmHg). También se analizó el grado de IM preoperatoria.
Se calculó la mortalidad esperada mediante EuroSCORE Logístico y EuroSCORE II7,8.
Las IM se clasificaron según las siguientes etiologías:
- -
Degenerativas o mecanismo II de Carpentier1,9.
- -
Isquémicas o clasificación IIIb de Carpentier9,10.
- -
Funcionales no isquémicas: por dilatación anular o mecanismo I de Carpentier y las restricciones funcionales.
- -
Reumáticas: o clasificación IIIa de Carpentier9,10.
- -
Endocarditis: incluyendo activas o curadas.
- -
Congénitas.
- -
Etiología «otra». Incluye una miscelánea: IM en contexto de SAM (systolic anterior motion) por miocardiopatía hipertrófica, mitrales calcificadas, fallos de reparación anterior y disfunciones protésicas por leak paravalvular.
Variables intraoperatorias: categoría operatoria, tiempo de circulación extracorpórea (CEC), tiempo de clampaje y aquellas referentes a la técnica quirúrgica: el tipo y tamaño de anillo implantado y la técnica aplicada sobre el velo posterior.
Los tipos de cirugías realizadas se clasificaron en valvulares aislados, polivalvulares y combinados (valvular y coronario, cirugía valvular y de aorta u otros procedimientos cardíacos); en estos últimos se analizó el número de válvulas intervenidas y el número de vasos revascularizados. También se analizó si se había realizado abordaje mínimamente invasivo.
Se consideró como RM compleja definida según los criterios del CSUR (Centros, Servicios y Unidades de Referencia del Servicio Nacional de Salud): reparación sobre velo anterior, ambos velos o comisural, Barlow, presencia de calcio y las de etiología reumática, endocarditis e IM funcionales con disfunción ventricular izquierda.
Variables postoperatorias: mortalidad operatoria (mortalidad hospitalaria o dentro de los 30 primeros días postoperatorios); MACCE (major adverse cardiac and cerebral events); presencia de infarto perioperatorio (definido por elevación de biomarcadores de necrosis miocárdica con la cifra de troponina I ultrasensible, nueva onda Q en el electrocardiograma o nuevos segmentarismos en la ecocardiografía)11; síndrome de bajo gasto (disminución del gasto cardíaco con índice cardíaco<2,0L/min/m2, tensión arterial sistólica<90mmHg con signos de hipoperfusión tisular en ausencia de hipovolemia con necesidad de inotropos a altas dosis o uso de asistencia mecánica circulatoria como balón de contrapulsación o uso de membrana de oxigenación extracorpórea [ECMO])12; ictus postoperatorio; fracaso renal agudo (clasificación RIFLE ≥3: Failure of kidney function)13; intubación prolongada>48h; infecciones postoperatorias (esternal profunda o mediastinitis, neumonía, traqueobronquitis, bacteriema por catéter y urinaria); necesidad de reintervención por sangrado o taponamiento; necesidad de transfusión de hemoderivados y los eventos arrítmicos: fibrilación auricular (FA) postoperatoria de novo o la necesidad de marcapasos definitivo postoperatorio por bloqueo posquirúrgico o alteraciones de la conducción previas. También se analizaron los días de estancia en unidad de cuidados intensivos (UCI) y días de estancia total hospitalaria.
Por último, se recogieron resultados postoperatorios en cuanto a la RM: el grado de IM en la ecocardiografía de control al alta (IM≥2,5 se consideró un mal resultado o reparación no exitosa), así como el gradiente medio de la IM al alta. Por otro lado, se analizó en el seguimiento la necesidad de reintervención sobre la válvula mitral por fallo de reparación anterior.
Método estadísticoSe realizó un análisis descriptivo de todas las variables. Las variables continuas se expresaron mediante la media y desviación estándar o la mediana y el rango intercuartílico. Las variables categóricas se expresaron mediante frecuencias y porcentajes.
Para la comparación de las variables continuas se empleó el test de la U de Mann-Whitney y para las variables categóricas se usó el test de Chi cuadrado o el test exacto de Fisher, según correspondiera.
Por último, se realizó el método Kaplan-Meier para analizar la supervivencia libre de reintervención mitral en el seguimiento y la necesidad de reintervención mitral condicionado por la existencia de IM significativa al alta.
Se consideró estadísticamente significativo un valor de p<0,05.
Para el análisis de datos se empleó el software Statistical Package for the Social Sciences versión 22.0 (IBM, SPSS, Chicago, IL, EE.UU.).
ResultadosDesde diciembre de 2002, se intervinieron un total de 1470 cirugías mitrales, de las que 934 pacientes fueron sometidos a una RM.
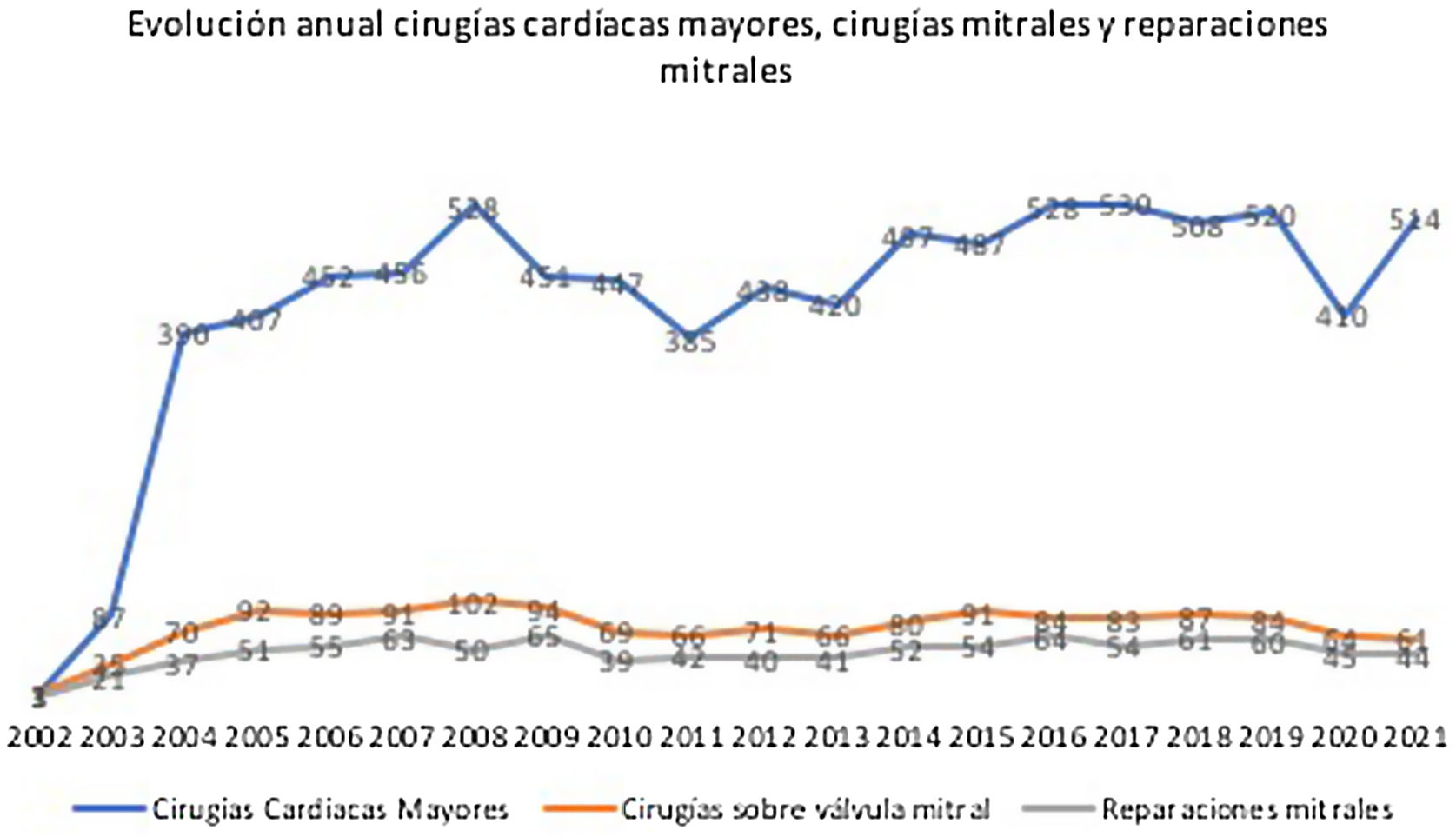
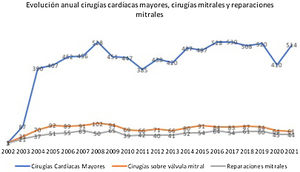
En la figura 1 se puede observar la evolución del número de cirugías cardíacas mayores y del número de RM por cada año desde el inicio del servicio.
Gráfico lineal que refleja el número de cirugías cardíacas mayores (en azul), el número de intervenciones sobre la válvula mitral (en naranja) y el número de reparaciones mitrales (en gris) por cada año desde la fundación del servicio de cirugía cardíaca de Son Espases. Se supera el 50% de tasa de reparación mitral todos los años.
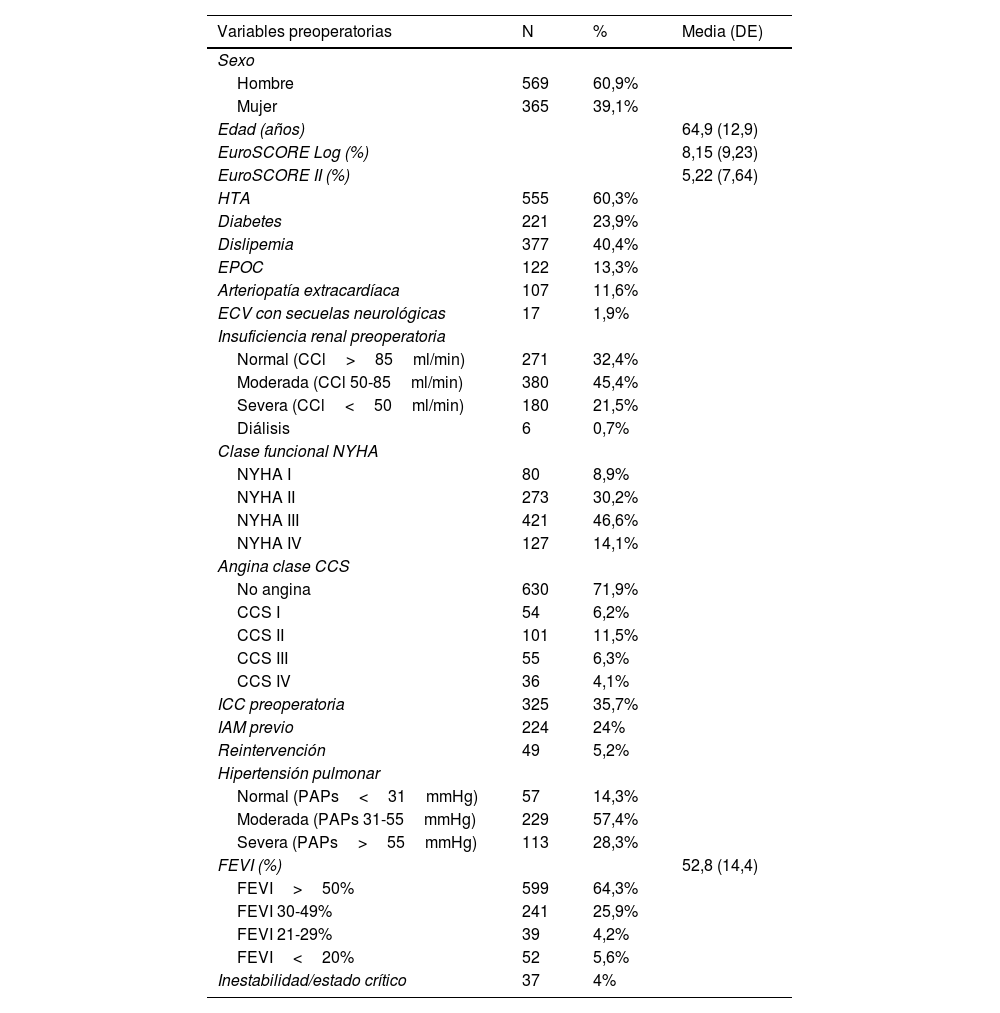
En la tabla 1 se puede observar un resumen de las características demográficas y variables preoperatorias principales de los pacientes intervenidos. La edad media fue 65 años, con predominio de los hombres y de la hipertensión arterial como factor de riesgo cardiovascular. Los pacientes presentaban un riesgo operatorio intermedio, con un EuroSCORE Log y II medio de 8,15 y 5,22%, respectivamente.
Descriptivo de las variables preoperatorias. Las variables cualitativas se expresan en frecuencias y porcentajes y las cuantitativas con la media y desviación estándar
| Variables preoperatorias | N | % | Media (DE) |
|---|---|---|---|
| Sexo | |||
| Hombre | 569 | 60,9% | |
| Mujer | 365 | 39,1% | |
| Edad (años) | 64,9 (12,9) | ||
| EuroSCORE Log (%) | 8,15 (9,23) | ||
| EuroSCORE II (%) | 5,22 (7,64) | ||
| HTA | 555 | 60,3% | |
| Diabetes | 221 | 23,9% | |
| Dislipemia | 377 | 40,4% | |
| EPOC | 122 | 13,3% | |
| Arteriopatía extracardíaca | 107 | 11,6% | |
| ECV con secuelas neurológicas | 17 | 1,9% | |
| Insuficiencia renal preoperatoria | |||
| Normal (CCl>85ml/min) | 271 | 32,4% | |
| Moderada (CCl 50-85ml/min) | 380 | 45,4% | |
| Severa (CCl<50ml/min) | 180 | 21,5% | |
| Diálisis | 6 | 0,7% | |
| Clase funcional NYHA | |||
| NYHA I | 80 | 8,9% | |
| NYHA II | 273 | 30,2% | |
| NYHA III | 421 | 46,6% | |
| NYHA IV | 127 | 14,1% | |
| Angina clase CCS | |||
| No angina | 630 | 71,9% | |
| CCS I | 54 | 6,2% | |
| CCS II | 101 | 11,5% | |
| CCS III | 55 | 6,3% | |
| CCS IV | 36 | 4,1% | |
| ICC preoperatoria | 325 | 35,7% | |
| IAM previo | 224 | 24% | |
| Reintervención | 49 | 5,2% | |
| Hipertensión pulmonar | |||
| Normal (PAPs<31mmHg) | 57 | 14,3% | |
| Moderada (PAPs 31-55mmHg) | 229 | 57,4% | |
| Severa (PAPs>55mmHg) | 113 | 28,3% | |
| FEVI (%) | 52,8 (14,4) | ||
| FEVI>50% | 599 | 64,3% | |
| FEVI 30-49% | 241 | 25,9% | |
| FEVI 21-29% | 39 | 4,2% | |
| FEVI<20% | 52 | 5,6% | |
| Inestabilidad/estado crítico | 37 | 4% |
CCS: Canadian Cardiovascular Society; DE: desviación estándar; ECV: enfermedad cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica; FEVI: fracción eyección ventrículo izquierdo; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; ICC: insuficiencia cardíaca congestiva; NYHA: New York Heart Association; PAPs: presión arterial pulmonar sistólica.
El 23,6% de los pacientes estaban anticoagulados preoperatoriamente por FA.
Un 35% de los pacientes se intervinieron en situación de insuficiencia cardíaca congestiva y un 46% se hallaba en clase funcional NYHA III.
En los 399 pacientes en los que se registró la presencia de HTP preoperatoria: un 57,4% presentaban una HTP moderada (PAPs 31-55mmHg) y un 28,3% HTP severa (PAPs>55mmHg).
Respecto a la FEVI, un 35,7% de los pacientes presentaban una disfunción al menos moderada, con un 10% que presentaba una FEVI<30%.
Un 5,2% de los casos fueron reintervenciones.
Respecto a la prioridad de la intervención: el 69% fueron cirugías electivas, el 27,8% intervenciones urgentes y el 1,1% cirugías emergentes o de salvación.
El 4% de los pacientes intervenidos presentaban un estado crítico preoperatorio y en el 1% de los pacientes se utilizó un balón de contrapulsación perioperatorio.
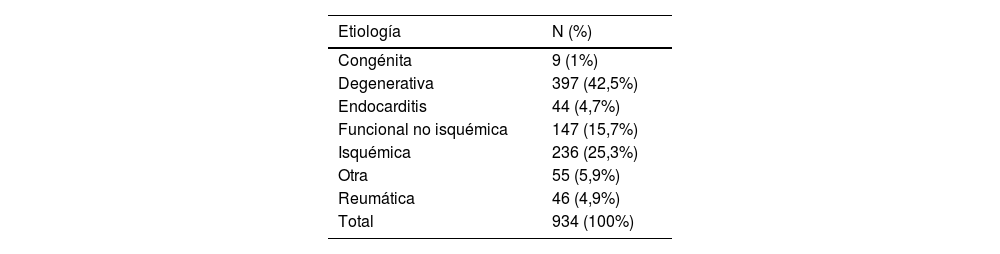
La tabla 2 muestra las diferentes etiologías de las IM intervenidas. La etiología degenerativa fue la más frecuente (42,5%). Un 25,3% fueron de origen isquémico y un 15,8% eran funcionales no isquémicas (11,4% por anillo dilatado y 4,1% por restricción de velos). Un 4,9% eran de origen reumático. Un 2,8% de las IM eran debidas a una endocarditis activa y un 1,8% a endocarditis pasada/curada. Un 1% de origen congénito. Dentro de las etiologías «otras»: 16 pacientes (1,7%) presentaban una fuga paravalvular sobre prótesis mitrales previamente implantadas. Un 0,4% (4 casos) se trataban de fallos de reparaciones anteriores. Un 0,4% de las IM se debían a una miocardiopatía hipertrófica con SAM. El 1,5% restante de las IM se clasificó como etiología «otra».
Diferentes etiologías y sus porcentajes junto a gráfico circular. Predominan las insuficiencias mitrales degenerativas y las isquémicas
| Etiología | N (%) |
|---|---|
| Congénita | 9 (1%) |
| Degenerativa | 397 (42,5%) |
| Endocarditis | 44 (4,7%) |
| Funcional no isquémica | 147 (15,7%) |
| Isquémica | 236 (25,3%) |
| Otra | 55 (5,9%) |
| Reumática | 46 (4,9%) |
| Total | 934 (100%) |
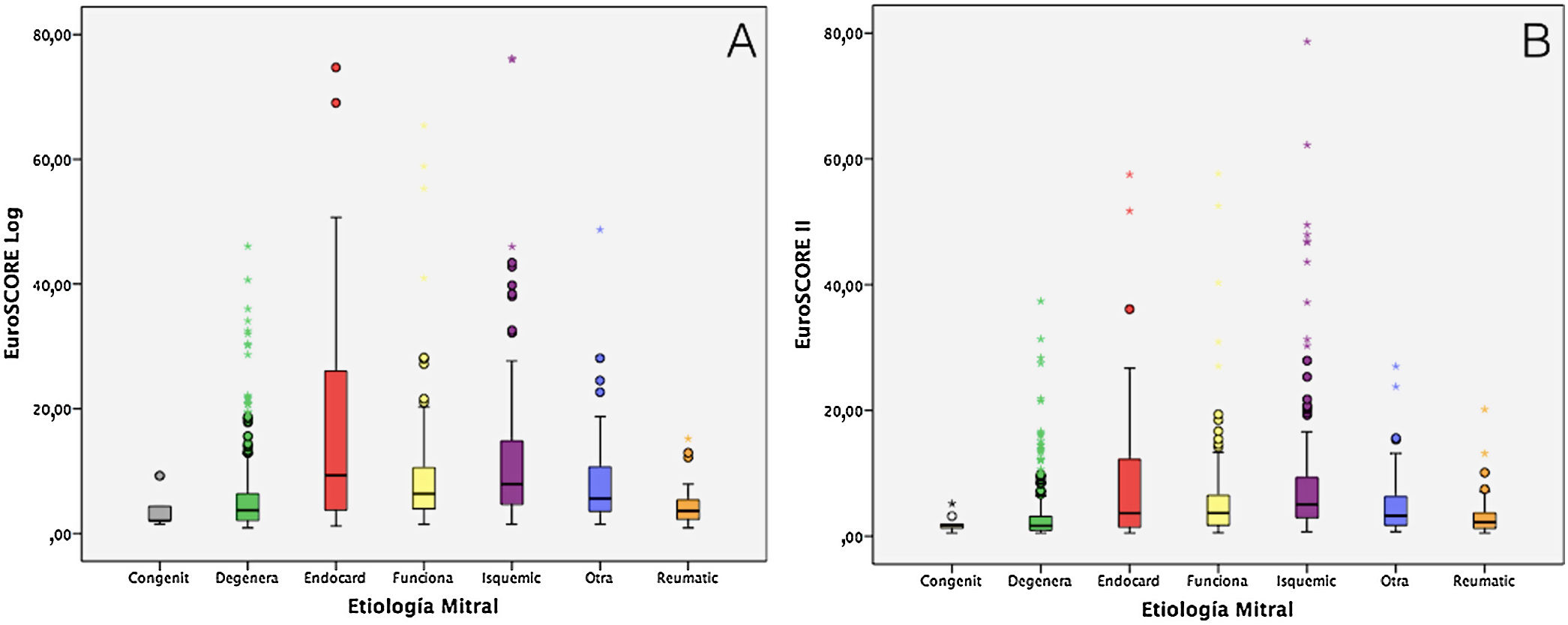
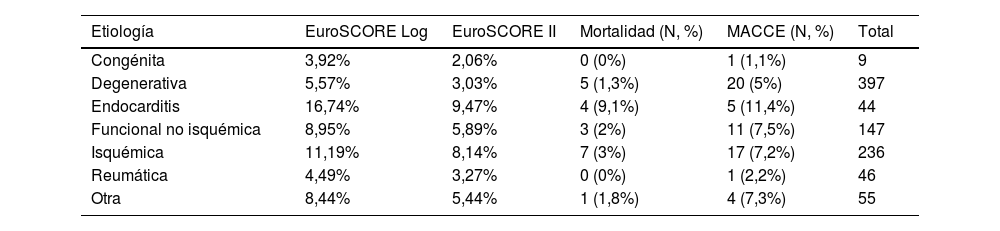
La figura 2A y B muestra la distribución de la mortalidad esperada por EuroSCORE Log y EuroSCOREII según la etiología mitral, observando que aquellos grupos de mayor riesgo fueron las endocarditis (EuroSCORE Log y II del 16,75% [IC95% 11,18-22,32] y del 9,47% [IC95% 5,54-13,41] respectivamente) seguidas de las IM isquémicas (EuroSCORE Log y II del 11,19% [IC95% 7,41-10,51] y del 8,14% [IC95% 6,87-9,42] respectivamente). La mortalidad esperada por EuroSCORE Log y II en las IM degenerativas fue del 5,57% (IC95% 4,98-6,17) y 3,03 (IC95% 2,61-3,45) respectivamente.
Se observó una relación estadísticamente significativa entre el riesgo calculado por EuroSCORE 1 y 2 y la etiología mitral (p < 0,000).
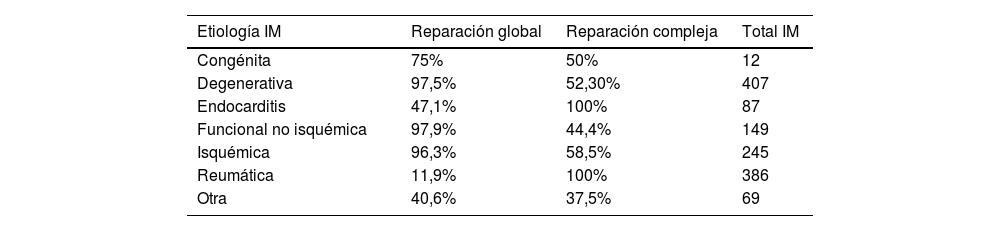
La tabla 3 muestra el porcentaje global de RM sobre el total de IM según la etiología. Tanto las IM degenerativas como las IM funcionales (incluidas las isquémicas) superan el 95% de las válvulas sometidas a reparación, con un 97,5% de tasa de reparación en mitrales degenerativas, siendo más de la mitad de estas reparaciones complejas. Destaca también un 47% de RM en endocarditis mitral.
Tasa de reparación mitral global y tasa de reparaciones mitrales complejas por etiologías
| Etiología IM | Reparación global | Reparación compleja | Total IM |
|---|---|---|---|
| Congénita | 75% | 50% | 12 |
| Degenerativa | 97,5% | 52,30% | 407 |
| Endocarditis | 47,1% | 100% | 87 |
| Funcional no isquémica | 97,9% | 44,4% | 149 |
| Isquémica | 96,3% | 58,5% | 245 |
| Reumática | 11,9% | 100% | 386 |
| Otra | 40,6% | 37,5% | 69 |
IM: insuficiencia mitral.
Al analizar la categoría operatoria: el 47,3% fueron valvulares puros, un 36,4% combinados valvular y coronario, un 13,4% valvular asociado a otro procedimiento (aorta u otro procedimiento cardíaco) y un 2,9% combinados (valvular y coronario asociados a un tercer procedimiento).
El 91,8% de los pacientes presentaban un grado de IM preoperatoria III o mayor. Dentro de las IM isquémicas: un 6,9% presentaban una IM grado 2, un 7,8% una IM grado 2,5; un 51,7% una IM grado 3 y un 33,2% una IM grado 3,5 o mayor.
Solo 18 casos de las IM isquémicas (7,6% de la muestra) se operaron de forma aislada sin revascularización coronaria asociada.
En cuanto a las cirugías combinadas mitral y coronaria: se observó un 15,5% de RM sobre una IM moderada isquémica.
Variables intraoperatoriasEn el 96% de las reparaciones mitrales se realizó una anuloplastia.
Los anillos más usados fueron el CE annuloplasty Physio ring© en 306 pacientes, el Physio II en 291 pacientes y el Carpentier-McCarthy-Adams IMR EtIogyx annuloplasty ring© en 241 pacientes. Según el tipo de anillo más frecuente por etiología: un 52,9% de los Physio I se implantaron en IM degenerativas, un 16% en funcionales no isquémicas y un 10,1% en isquémicas. Dentro de los Physio II, el 65,6% se implantaron en degenerativas y un 14,1% en funcionales no isquémicas. Por último, el 77,2% de los IMR se implantaron en IM isquémicas y un 15,4% de ellos en funcionales no isquémicas.
En 17 pacientes se implantó una Banda de Cosgrove©, utilizadas sobre todo en los primeros años del estudio (2003 y 2004).
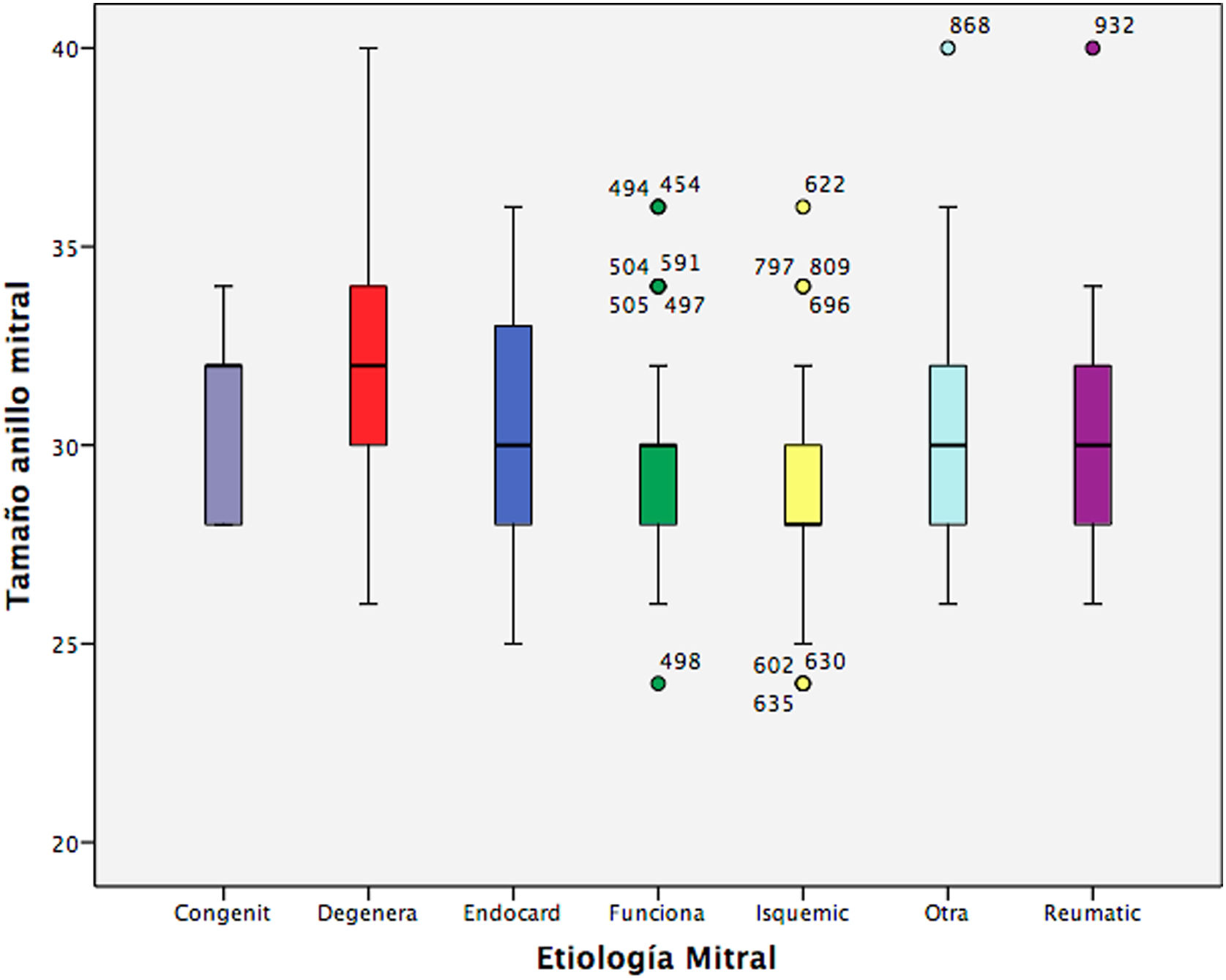
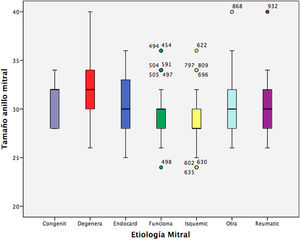
El número de anillo más frecuentemente implantado fue el 28 (en un 28,9% de los pacientes), seguido del 30 (en un 26,3%). Según la etiología: en la IM isquémica, el tamaño 28 fue el más frecuentemente implantado (41,9% de los pacientes); seguido del 30 en un 27,4%. En cuanto a la IM degenerativa: el tamaño más utilizado fue el 30 en un 24,81%; seguido del 32 y del 34 en aproximadamente un 18% de los pacientes cada uno. En la figura 3 se observa un boxplot con la distribución de los tamaños de anillo por etiología de la insuficiencia mitral: los tamaños más pequeños de anillo se implantan en las IM isquémicas y funcionales y los más grandes en las degenerativas (p=0,000).
Gráfico de boxplot de distribución del tamaño de anillo mitral implantado según la etiología mitral. Se observa que los tamaños más grandes de anillo se corresponden con las insuficiencias mitrales degenerativas y los tamaños más pequeños con las isquémicas y funcionales no isquémicas.
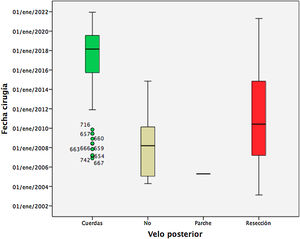
En los casos en los que se indicó el tipo de procedimiento realizado sobre el velo posterior (277 pacientes): en un 55,6% se realizó una resección de tejido, en el 36,8% se implantaron cuerdas y en un 7,2% se practicó resección y cuerdas.
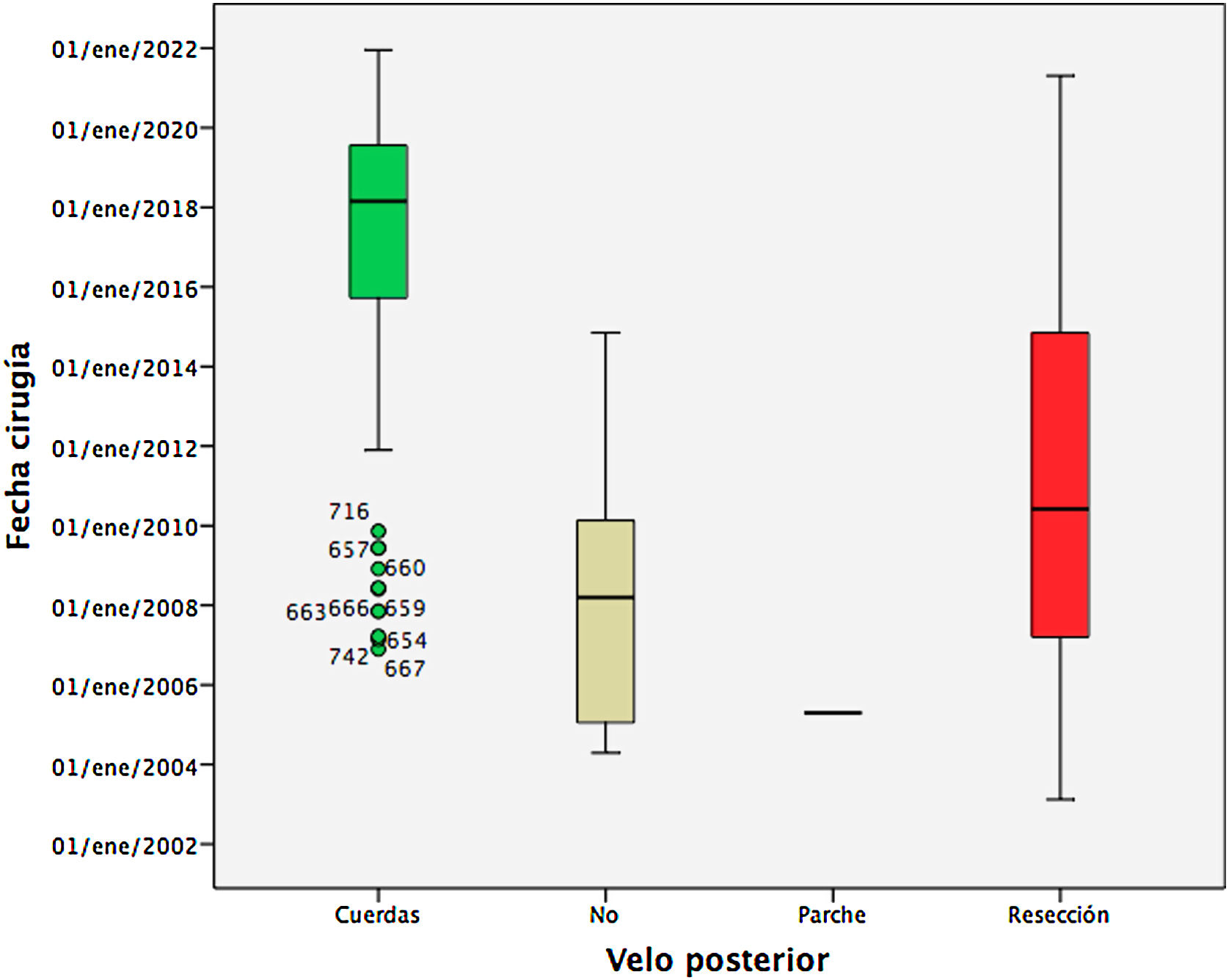
En la figura 4 se observa que la distribución del tipo de procedimiento sobre el velo posterior cambia sustancialmente según la fecha de cirugía: hasta el año 2015 el procedimiento preferido fue la resección del velo posterior, mientras que a partir del año 2016 predomina el implante de cuerdas.
A pesar de que los datos sobre reparación compleja se empezaron a recoger a partir de octubre de 2017, en la muestra analizada de estos últimos 4 años (282 pacientes) se observa que un 64,9% se trataba de RM complejas. La tabla 3 muestra el porcentaje de reparaciones complejas según etiología de la IM.
En cuanto al número de válvulas intervenidas, un 73,8% de los casos fueron univalvulares y el 26,2% polivalvulares: en 232 pacientes se intervinieron 2 válvulas y 3 válvulas en 13 pacientes.
En un 16,9% de los pacientes se intervino de forma concomitante la válvula aórtica, mientras que un 10,75% asociaron una reparación tricuspídea.
En 59 pacientes se realizó una cirugía de ablación de arritmias concomitante a la RM, lo que supone un 17% sobre el total de pacientes que presentaban FA preoperatoria.
Se realizó cirugía mínimamente invasiva en 8 casos (5 de esos casos fueron neocuerdas transapicales por minitoracotomía izquierda sin CEC en el último año).
En cuanto a los tiempos quirúrgicos, la mediana de los tiempos de CEC y de clampaje fue de 111 y 92 minutos respectivamente.
En el 92% de las IM isquémicas se asoció una cirugía de revascularización coronaria: en el 24,2% de los pacientes se revascularizó un vaso, en el 27,4% 2 vasos y en un 48,4% se revascularizaron 3 o más vasos.
Variables postoperatoriasLa mortalidad operatoria global fue del 2,1%.
En la tabla 4 se analiza la tasa de mortalidad por etiología mitral: aquellas con mayor mortalidad fueron las endocarditis y las isquémicas con un 9% y un 3% de mortalidad respectivamente, lo cual representa un 96% y un 36% de mortalidad ajustada al riesgo para cada etiología correspondiente. Las IM degenerativas presentaron una mortalidad del 1,3% (43% de mortalidad ajustada al riesgo). Se observó una relación estadísticamente significativa entre la etiología de la IM y la mortalidad (p = 0,034).
Mortalidad esperada, real y tasa de complicaciones mayores según etiología mitral
| Etiología | EuroSCORE Log | EuroSCORE II | Mortalidad (N, %) | MACCE (N, %) | Total |
|---|---|---|---|---|---|
| Congénita | 3,92% | 2,06% | 0 (0%) | 1 (1,1%) | 9 |
| Degenerativa | 5,57% | 3,03% | 5 (1,3%) | 20 (5%) | 397 |
| Endocarditis | 16,74% | 9,47% | 4 (9,1%) | 5 (11,4%) | 44 |
| Funcional no isquémica | 8,95% | 5,89% | 3 (2%) | 11 (7,5%) | 147 |
| Isquémica | 11,19% | 8,14% | 7 (3%) | 17 (7,2%) | 236 |
| Reumática | 4,49% | 3,27% | 0 (0%) | 1 (2,2%) | 46 |
| Otra | 8,44% | 5,44% | 1 (1,8%) | 4 (7,3%) | 55 |
MACCE: major adverse cardiac and cerebral events.
El 75% de los pacientes fallecidos eran pacientes intervenidos de forma urgente o en el ingreso (p < 0,000).
Si se analiza la mortalidad en aquellos pacientes con reparación compleja: El EuroSCORE Log y EuroSCOREII medio fue del 9,15% y 5,61% respectivamente en RM compleja frente al 7,07% y 4,01% respectivamente del resto de reparaciones. El 80% de los pacientes fallecidos en los que se había recogido la variable se trataba de RM complejas, sin encontrar asociación estadísticamente significativa (p = 0,319).
La mediana de estancia hospitalaria global fue de 9 días (rango 0-162), con una mediana de estancia en UCI de 3 días (rango 0-107). El 56% de los pacientes pudieron darse de alta de UCI de forma precoz a las 24h. La tasa de reingreso en UCI fue del 2,4%.
El 58,2% de los pacientes se extubaron de forma precoz.
La tasa de MACCE fue del 6,3%: un 4,5% de pacientes sufrieron un infarto perioperatorio y 8 casos un ictus postoperatorio.
La tabla 4 muestra la frecuencia de MACCE por etiología de la IM: aquellas con mayor tasa de complicaciones fueron las endocarditis (11,4%) y las funcionales (7,5%). No se encontró una asociación estadísticamente significativa entre la tasa de MACCE y la etiología mitral (p = 0,492).
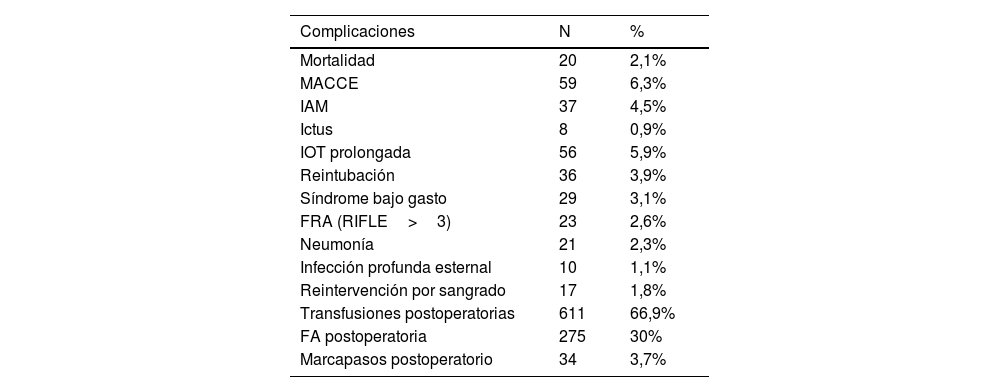
La tabla 5 muestra un resumen de las complicaciones postoperatorias.
Mortalidad global y complicaciones postoperatorias en frecuencias y porcentajes
| Complicaciones | N | % |
|---|---|---|
| Mortalidad | 20 | 2,1% |
| MACCE | 59 | 6,3% |
| IAM | 37 | 4,5% |
| Ictus | 8 | 0,9% |
| IOT prolongada | 56 | 5,9% |
| Reintubación | 36 | 3,9% |
| Síndrome bajo gasto | 29 | 3,1% |
| FRA (RIFLE>3) | 23 | 2,6% |
| Neumonía | 21 | 2,3% |
| Infección profunda esternal | 10 | 1,1% |
| Reintervención por sangrado | 17 | 1,8% |
| Transfusiones postoperatorias | 611 | 66,9% |
| FA postoperatoria | 275 | 30% |
| Marcapasos postoperatorio | 34 | 3,7% |
FA: fibrilación auricular; FRA: fracaso renal agudo; IAM: infarto agudo de miocardio; IOT: intubación orotraqueal; MACCE: major adverse cardiac and cerebral events.
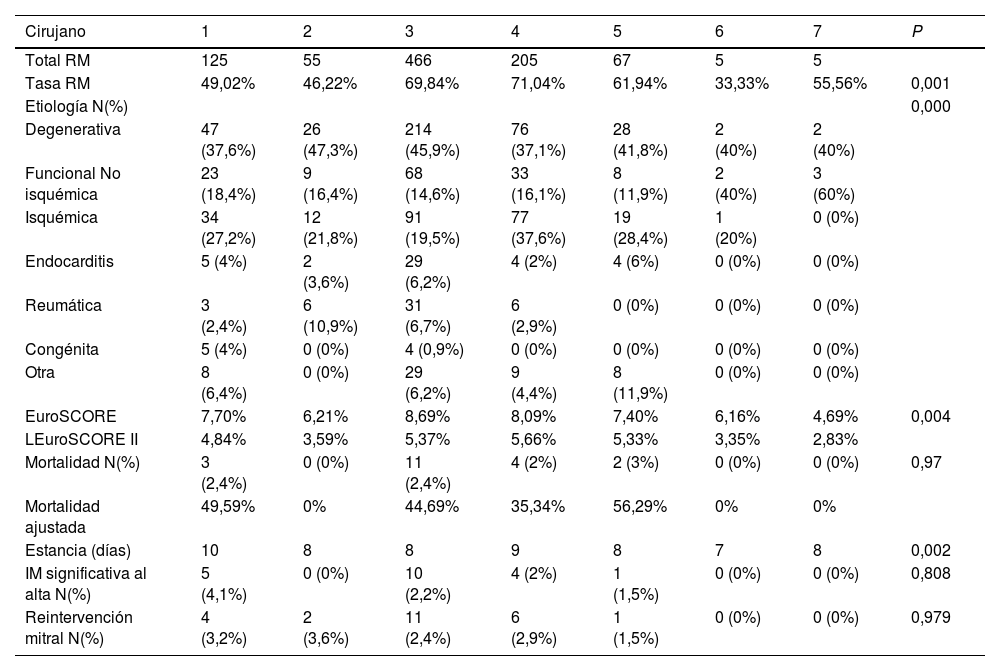
Por último, la tabla 6 muestra los resultados individuales de RM por cirujano del servicio. No se hallaron diferencias en cuanto a mortalidad y resultados de la reparación.
Volumen y tasa de reparación mitral, etiologías, riesgo y resultados por cada cirujano del servicio
| Cirujano | 1 | 2 | 3 | 4 | 5 | 6 | 7 | P |
|---|---|---|---|---|---|---|---|---|
| Total RM | 125 | 55 | 466 | 205 | 67 | 5 | 5 | |
| Tasa RM | 49,02% | 46,22% | 69,84% | 71,04% | 61,94% | 33,33% | 55,56% | 0,001 |
| Etiología N(%) | 0,000 | |||||||
| Degenerativa | 47 (37,6%) | 26 (47,3%) | 214 (45,9%) | 76 (37,1%) | 28 (41,8%) | 2 (40%) | 2 (40%) | |
| Funcional No isquémica | 23 (18,4%) | 9 (16,4%) | 68 (14,6%) | 33 (16,1%) | 8 (11,9%) | 2 (40%) | 3 (60%) | |
| Isquémica | 34 (27,2%) | 12 (21,8%) | 91 (19,5%) | 77 (37,6%) | 19 (28,4%) | 1 (20%) | 0 (0%) | |
| Endocarditis | 5 (4%) | 2 (3,6%) | 29 (6,2%) | 4 (2%) | 4 (6%) | 0 (0%) | 0 (0%) | |
| Reumática | 3 (2,4%) | 6 (10,9%) | 31 (6,7%) | 6 (2,9%) | 0 (0%) | 0 (0%) | 0 (0%) | |
| Congénita | 5 (4%) | 0 (0%) | 4 (0,9%) | 0 (0%) | 0 (0%) | 0 (0%) | 0 (0%) | |
| Otra | 8 (6,4%) | 0 (0%) | 29 (6,2%) | 9 (4,4%) | 8 (11,9%) | 0 (0%) | 0 (0%) | |
| EuroSCORE | 7,70% | 6,21% | 8,69% | 8,09% | 7,40% | 6,16% | 4,69% | 0,004 |
| LEuroSCORE II | 4,84% | 3,59% | 5,37% | 5,66% | 5,33% | 3,35% | 2,83% | |
| Mortalidad N(%) | 3 (2,4%) | 0 (0%) | 11 (2,4%) | 4 (2%) | 2 (3%) | 0 (0%) | 0 (0%) | 0,97 |
| Mortalidad ajustada | 49,59% | 0% | 44,69% | 35,34% | 56,29% | 0% | 0% | |
| Estancia (días) | 10 | 8 | 8 | 9 | 8 | 7 | 8 | 0,002 |
| IM significativa al alta N(%) | 5 (4,1%) | 0 (0%) | 10 (2,2%) | 4 (2%) | 1 (1,5%) | 0 (0%) | 0 (0%) | 0,808 |
| Reintervención mitral N(%) | 4 (3,2%) | 2 (3,6%) | 11 (2,4%) | 6 (2,9%) | 1 (1,5%) | 0 (0%) | 0 (0%) | 0,979 |
RM: Reparación mitral. IM: Insuficiencia mitral.
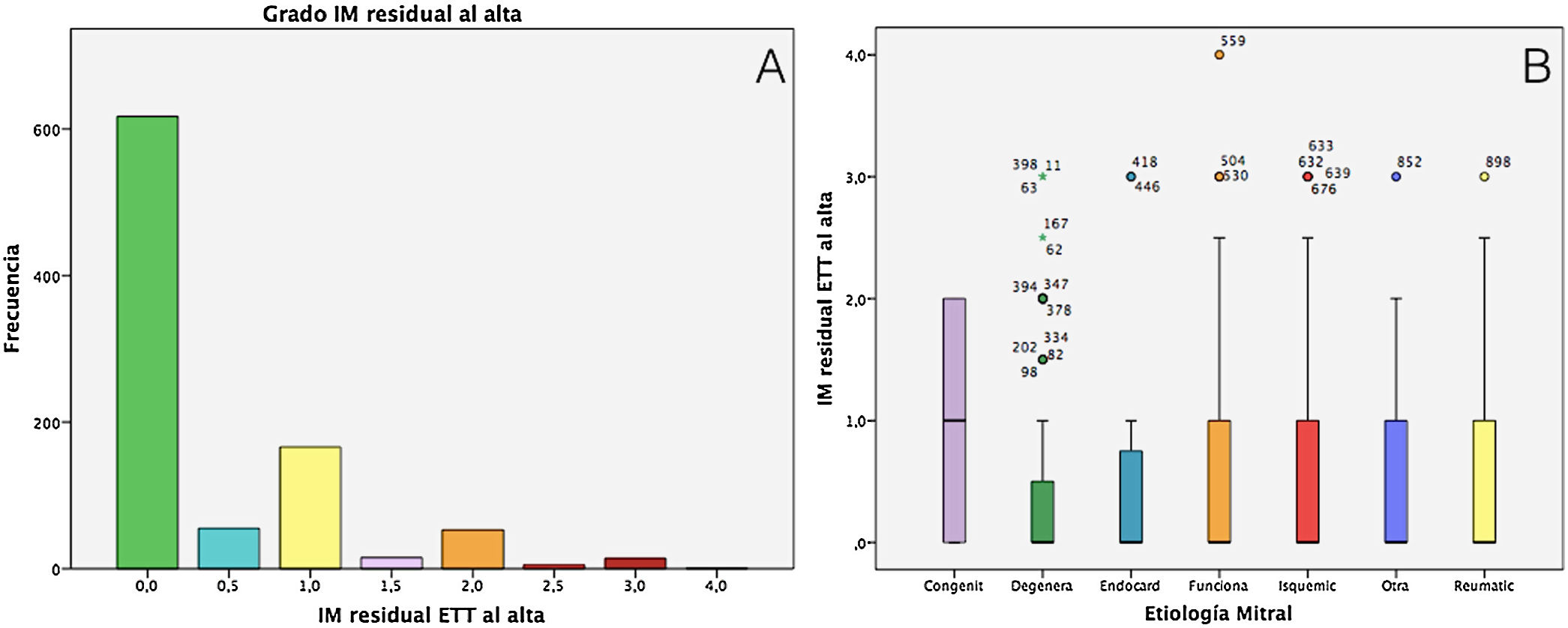
Respecto a la IM residual en la ecocardiografía al alta (fig. 5A): el 72,4% de las RM quedaron sin fuga residual (IM 0). Un 19,7% presentaron IM<1, un 6,2% IM grado 2 y un 2,1% IM≥2,5 o resultado no exitoso.
A) Gráfico de barras que muestra el grado de insuficiencia mitral en la ecocardiografía postoperatoria al alta. El 92% de los pacientes quedaron con IM<1. Un 2,1% de los pacientes presentaron una insuficiencia mitral mayor o igual a 2,5. Predominan las IM grado 0 al alta. B) Boxplot que muestra el grado de insuficiencia mitral residual al alta según etiología mitral. Se observa que la mayoría de las etiologías muestran un percentil 75 de pacientes con IM<1.
ETT: ecocardiografía transtorácica; IM: insuficiencia mitral.
La figura 5B muestra el grado de IM residual al alta según etiología mitral. Dentro de las degenerativas, el percentil 75 presentó IM residual<0,5, y el resto IM<1 a excepción de las congénitas.
En cuanto al gradiente medio en la ecocardiografía postoperatoria al alta (variable recogida en 447 pacientes) fue de 3,6mmHg (DE 1,6mmHg). El 73,8% de los pacientes presentaron un gradiente medio≤4mmHg, y en el 26,2% fue entre 4 y 9mmHg, con 11 pacientes con gradientes>8mmHg.
Para un seguimiento medio de 104,7meses (DE 64,7meses): 23 pacientes (2,4% de las RM) se tuvieron que reintervenir por fallo de reparación anterior. De estos: 4 pacientes se sometieron a una nueva RM y 19 a una sustitución valvular mitral. Las de origen reumático fueron las RM que más se reintervinieron (10,9%), p=0,039.
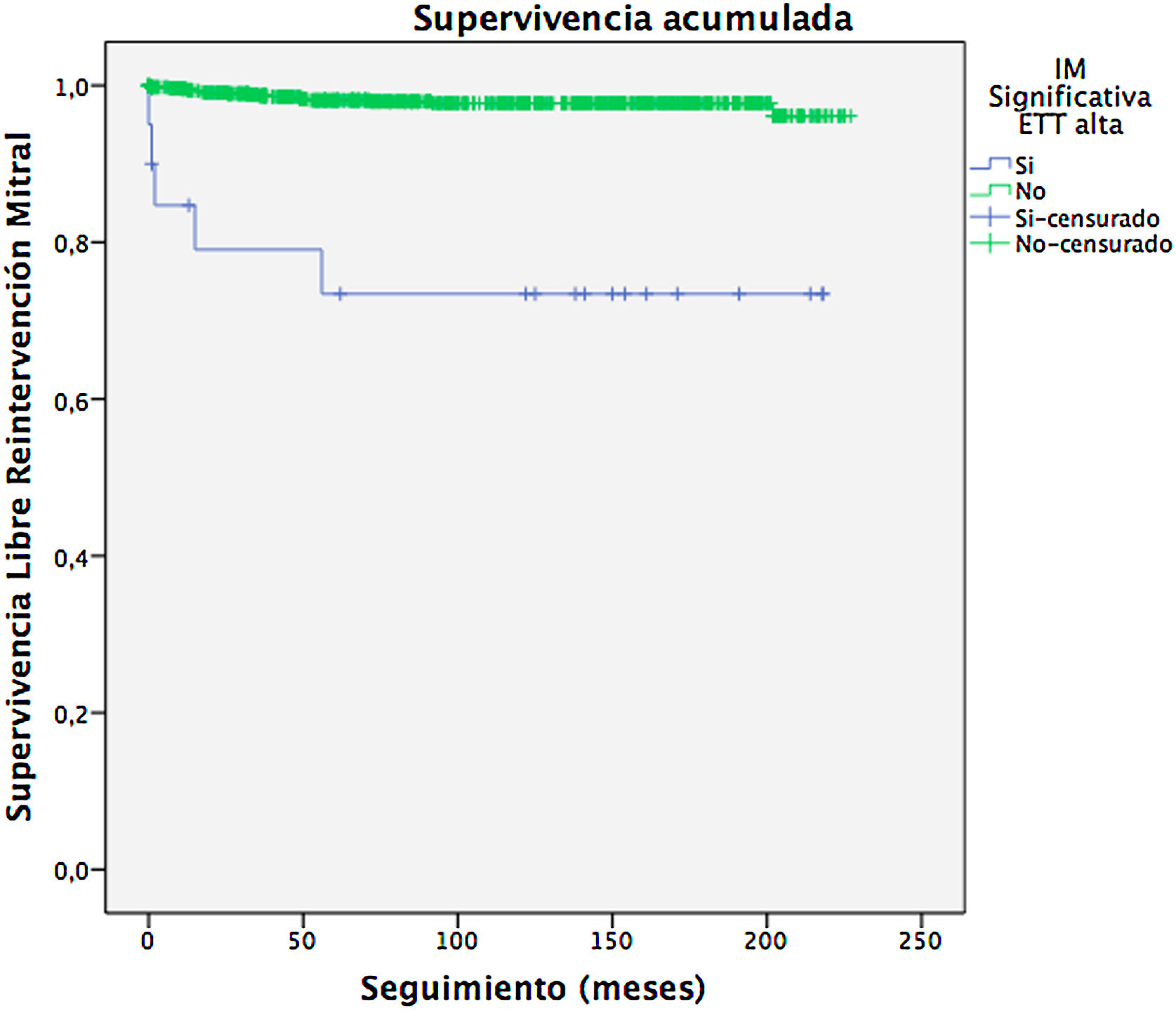
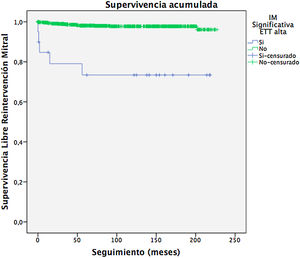
La figura 6 muestra la supervivencia libre de reintervención mitral. Se observó una relación estadísticamente significativa (p < 0,000) entre el hallazgo de una IM significativa en la ecocardiografía al alta (IM grado≥2,5) y la necesidad de reintervención mitral. Este grupo presentó un tiempo de supervivencia medio libre de reintervención de 164,2meses (IC95% 123,4-204,9meses).
Por último, un gradiente mitral medio>4mmHg en el ETT al alta no influyó de forma significativa para una reintervención mitral futura (p = 0,761).
DiscusiónEl Hospital Universitario Son Espases presenta una tasa de RM del 63%, superando el 95% de reparaciones en las IM degenerativas y en las funcionales incluyendo las isquémicas. Destaca así mismo una tasa de reparación cercana al 50% en endocarditis mitral. Estos números superan las tasas de reparación global reportadas a nivel nacional, que se sitúan alrededor de un 30%1,2,14 y es comparable a los mejores registros europeos y americanos publicados15–18, acercándose además a la excelencia propuesta por algunas series publicadas3,4.
Además, aunque la variable «reparaciones complejas» se empezó a recoger en los últimos años, se observa que casi un 65% de las reparaciones fueron complejas, incluyendo en este grupo pacientes con anillo calcificado, prolapso del velo anterior o de ambos velos o endocarditis.
Si se analiza la tasa de reparaciones por etiología mitral, según los estándares de calidad, la tasa de reparación en patología degenerativa debería ser cercana al 100%3,4; los registros americanos de la STS16,19 reportan incluso unas tasas de reparación del 80% en mitrales degenerativas. Nuestra serie presenta un 97,5% de reparaciones en mitrales degenerativas, teniendo en cuenta además que incluyen también cirugías combinadas (no solo aisladas) y en las que más de la mitad se trataba de reparaciones complejas. En cuanto a las IM funcionales: nuestro trabajo presenta una tasa de reparación del 98% en las funcionales no isquémicas y del 96% en las isquémicas, tasas superiores al registro nacional que presenta una tasa del 45% en IM isquémica y del 63% en las funcionales no isquémicas1,2 e incluso al registro americano de la STS, con una tasa del 58% en IM isquémicas y del 85% en las funcionales no isquémicas16.
Respecto a las variables preoperatorias, llama la atención que solo un 23% de los pacientes estuvieran en FA preoperatoria, con casi un 10% de pacientes asintomáticos, lo cual es indicativo de que los pacientes son derivados a cirugía de forma temprana por parte de los servicios referentes de cardiología, siendo esto un reflejo de una relación de confianza entre ambas especialidades, fruto de los buenos resultados.
En concreto, en las mitrales degenerativas aproximadamente un 13% de los pacientes se encontraban en clase funcional I en el momento de la intervención, lo cual parece ir en concordancia con las recomendaciones de las últimas guías de valvulopatías sobre las IM orgánicas o primarias, en las que se recomienda intervenir en pacientes asintomáticos si asocian dilatación o disfunción ventricular (indicación clase I), hipertensión pulmonar severa, FA o dilatación significativa de aurícula izquierda (indicación clase IIa)20.
En cuanto a las IM funcionales o secundarias, y en concreto las IM isquémicas moderadas en cirugía combinada con revascularización coronaria: continúa siendo un tema controvertido objeto de debate21–24. Nuestro centro parece presentar una predisposición a la reparación mitral en este grupo de pacientes, con un 15% de pacientes sometidos a cirugía combinada que presentaban una IM isquémica moderada. Esto podría deberse en parte a los buenos resultados del centro, con 0% de mortalidad obtenida hasta el momento en estos pacientes. Cabe recalcar que todas estas indicaciones son debidamente discutidas de manera previa en el comité del Heart Team de nuestro hospital.
Entre aquellos pacientes en los que se registró la presión arterial pulmonar, un 85% de los pacientes presentaban una hipertensión pulmonar al menos moderada, números que reflejan peores características preopeatorias que el registro americano (con un 50% de hipertensión pulmonar>40mmHg)16. Estos datos apoyan, una vez más, la importancia de referir de forma temprana los pacientes a cirugía reparadora mitral ya que está demostrado que la derivación tardía de los pacientes a cirugía va en detrimento de la supervivencia16,25–27.
El implante de anillos rígidos o semirrígidos durante la reparación mitral en nuestra serie fue prácticamente universal. Respecto al tipo de técnica realizada sobre el velo posterior, globalmente predomina la resección de tejido (55%) frente al implante de neocuerdas (36%). No obstante, se observó una clara inversión de esta tendencia desde el año 2016, a favor de las neocuerdas. Estos datos van en concordancia con lo publicado por los registros americanos y grandes series europeas4,16,18.
En cuanto a las intervenciones polivalvulares, un 17% asociaban una cirugía sobre la válvula aórtica y un 11% una intervención sobre la válvula tricuspídea, lo cual va en consonancia a lo publicado por las grandes series (con un 16% de intervenciones tricuspídeas concomitantes a cirugía mitral)15–19. Esta tendencia parece que irá en alza dada la ampliación de las indicaciones quirúrgicas sobre la insuficiencia tricuspídea secundaria o funcional de las últimas guías20.
Por otro lado, cabe destacar que solo un 17% de los pacientes que presentaban FA preoperatoria se sometieron a una cirugía de arritmias concomitante a la reparación mitral, mientras que en las grandes series publicadas se registran tasas de cirugía de arritmias simultánea en un 50% de los casos. Los autores del presente estudio son conocedores de que esta tasa debe mejorar dado que la FA es un predictor de insuficiencia cardíaca, ictus y muerte cardiovascular tras cirugía mitral. Por ello en los últimos años está aumentando el número de pacientes a los que se somete a cirugía de arritmias concomitante, así como aquellos que son sometidos a cierre de orejuela izquierda, en consenso con las últimas guías de práctica clínica28,29.
Nuestro centro ha realizado históricamente muy escasa cirugía mitral miniinvasiva, con apenas 3 casos anecdóticos, mientras que en registros europeos se llega a registrar un 25% de cirugía mínimamente invasiva16,30. Por otro lado, se está abriendo camino hacia las neocuerdas apicales en las IM degenerativas, que han sido implantadas en 5 pacientes en el último año con resultados alentadores siguiendo una correcta indicación según características ecocardiográficas y clínicas de los pacientes31,32.
La mortalidad operatoria global fue de un 2,1% para un EuroSCORE Log del 8,15% y EuroSCOREII del 5,22%, lo cual supone solo un 40% de la mortalidad esperada. Mortalidad comparable a la publicada por el registro americano: con un 2% de mortalidad global en cirugía aislada mitral16, haciendo énfasis en que nuestra serie incluye cirugías combinadas.
Nuestro estudio encontró una asociación significativa entre la mortalidad y la etiología mitral, a pesar de lo propuesto por Rankin et al.33 quienes solo hallaron relación con los factores de riesgo clínicos de los pacientes. En concreto, la mortalidad en la IM degenerativa fue del 1,3%, siendo menor que la esperada por EuroSCOREII (3%). Este dato apoya una vez más la indicación de cirugía precoz conservadora de la válvula mitral de las últimas guías de valvulopatías20.
La mortalidad más elevada se observó en las endocarditis, con un 9,1%, siendo similar o ligeramente inferior a la esperada por EuroSCOREII.
Cabe destacar la mortalidad operatoria en las IM isquémicas, que resultó ser de un 3%, siendo muy inferior a la esperada por EuroSCOREII del 8,14% y siendo además menor que la publicada en el registro nacional (4,6%)2 o en los registros europeos con mortalidades reportadas muy variables entre un 3 y un 12%23,34–36.
La tasa de reintervención mitral en el seguimiento fue del 2,4%, dato que también va acorde al recomendado por Bridgewater et al.3 para la excelencia de la práctica clínica en cirugía reparadora mitral, sugiriendo una tasa de reoperación inferior al 5% a los 5 años de seguimiento para IM degenerativas. Además, en el presente estudio se ha observado que la presencia de IM significativa al alta es un factor claramente determinante para el riesgo de reintervención mitral en el seguimiento, por lo que se considera esencial una evaluación ecocardiográfica sólida y fiable de la IM residual o recurrente en el tiempo, por lo que es una variable importante a auditar si se busca la excelencia en los resultados de RM. Nuestra serie detectó solo un 2,1% de pacientes que presentó una IM≥2,5 al alta, menor que la publicada en registros internacionales, siendo alrededor de un 3,2%16. Sin embargo, no se encontró relación entre el gradiente medio al alta y la necesidad de reintervención, lo cual parece ir en consonancia con el trabajo propuesto por Bertrand et al.37 quienes proponen interpretar los gradientes transmitrales postoperatorios en las mitrales isquémicas con cautela.
Se observó una frecuencia de implante de marcapasos postoperatorio del 3,7%, cifra que es 3 veces menor que la reportada por los registros americanos con un 10,5%16,19.
Es preciso remarcar la importancia del buen funcionamiento del equipo multidisciplinar. Siguiendo con las recomendaciones sobre los estándares de calidad en la cirugía mitral propuestos por Bridgewater et al.3, nuestro centro dispone de un laboratorio de imagen que cumple con todos los requisitos y de personal experimentado en la evaluación preoperatoria e intraoperatoria para determinar probabilidades de reparación de la válvula mitral, mecanismo de la IM y predictores de disfunción ventricular. Además, la realización rutinaria de la ecocardiografía transesofágica intraoperatoria y un ecocardiograma transtorácico previo al alta son factores clave en la medición de parámetros de calidad para evaluar los programas de RM y para la mejora de los resultados.
La cirugía conservadora de la válvula mitral ha demostrado beneficios en cuanto a morbimortalidad frente al recambio valvular18,38,39. Existe un elevado número de publicaciones en las que se defienden unos mejores resultados en cuanto a tasa de mortalidad y de reparación mitral en función del volumen del centro y del cirujano16,19.
Parece claro según la literatura que existe una correlación entre el volumen del centro y los resultados para determinadas intervenciones, entre ellas la cirugía reparadora mitral. Atendiendo a lo estipulado por los registros americanos y europeos, se considerarían centros de alto volumen en reparación mitral, aquellos con>50 casos de RM/año y con>25 casos/año por cirujano3,16,19,40.
Nuestro centro se considera dentro de los centros españoles con un volumen «medio-alto» de cirugías mayores realizadas anualmente14 y se ha caracterizado, desde el inicio, por una marcada predisposición a realizar cirugía reparadora mitral y creencia en la factibilidad de la RM, aun en casos complejos, con unos resultados que se pueden considerar óptimos, realizando normalmente entre 40 y 60 RM por año. El estudio de Chikwe et al.40 sobre más de 5000 pacientes de Nueva York mostró que las tasas de RM variaron desde un 48% en aquellos cirujanos con volumen <10 pacientes/año hasta un 77% en aquellos cirujanos que realizaban>50 RM/año, con mejoría de la supervivencia a un año y de las tasas de reintervención en cirujanos de alto volumen. Sin embargo, para cirujanos con un volumen <25 RM/año, su tasa de RM fue mayor si operaban en el mismo centro que un cirujano de alto volumen. Nuestro centro se caracteriza porque todos los cirujanos siguen una técnica de RM homogénea supervisada por cirujanos expertos. De hecho, si analizamos los resultados por cirujano en nuestro centro, no se hallaron diferencias significativas en mortalidad ni en resultados de la RM en la ecocardiografía al alta ni en la tasa de reintervención mitral en el seguimiento.
La principal limitación de este estudio es su naturaleza retrospectiva, y todos los sesgos que pueden derivarse de este tipo de estudios. Además, hay datos incompletos en algunas variables interesantes como son las reparaciones complejas, el tipo de técnica quirúrgica realizada o el gradiente medio mitral al alta. Por otro lado, hay que tener en cuenta el elevado turismo procedente del extranjero que reciben las islas durante todo el año, por lo que el seguimiento a largo plazo de estos pacientes supone una importante limitación.
ConclusionesAlcanzar la excelencia en la RM es fruto de numerosos factores como son una correcta indicación y un adecuado estudio pre- e intraoperatorio, el alto volumen de casos o la experiencia y predisposición del cirujano. Nuestro centro presenta resultados óptimos de morbimortalidad y durabilidad en RM, resultados que no se podrían ofrecer, por otro lado, sin la estrecha e indispensable colaboración y trabajo de los servicios de cuidados intensivos, anestesiología y cardiología.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
Los autores agradecen a Silvia Peláez Fernández su amable ayuda y esfuerzo en la recogida de datos de pacientes. También al incansable y meritorio trabajo que realizan diariamente la enfermería específica de cirugía cardíaca y los servicios de cardiología, anestesiología y cuidados intensivos para sacar adelante todos nuestros pacientes.