Las guías de práctica clínica no mencionan, específicamente, la reparación valvular en pacientes con insuficiencia aórtica y válvula aórtica bicúspide como alternativa al implante protésico. La reparación en bicúspides puede exigir técnicas complejas como la utilización de pericardio. Pretendemos analizar la evolución a largo plazo de la reparación en bicúspides y tricúspides.
MétodosAnálisis prospectivo no-randomizado de 138 pacientes con reparación valvular aórtica (2011-2019). Dos grupos: bicúspides 55 (40%) y tricúspides 83 (60%).
ResultadosPresentaban: grupo bicúspide: edad media 51,1 ± 13,8 años, 12 (21,8%) mujeres; EuroSCORE Logístico 6,7 ± 4; insuficiencia preoperatoria: I-II (25,4%), III-IV (74,6%). Grupo tricúspide: edad media 62,7 ± 12,6 años, 21 (25,3%) mujeres; 8 (9,6%) emergentes; EuroSCORE-Logístico 10,9 ± 8,1; insuficiencia preoperatoria: I-II (13,2%), III-IV (86,8%). Procedimientos realizados: bicúspides: reimplante valvular (DAVID) 24 (43,6%); remodelado aórtico (Yacoub) 18 (32,7%); tubo supracoronario + plastia aórtica 4 (7,3%); plastia aórtica 9 (16,4%); tricúspides: DAVID 54 (65,1%); Yacoub 4 (4,8%); tubo supracoronario + plastia aórtica 11 (13,3%); plastia aórtica 14 (16,9%). Procedimientos en velos: 56,6% (tricúspides) y 97,3% (bicúspides) p < 0,0001.
Hubo conversión a prótesis intraoperatoria: 15 (18,1%) tricúspides y 1 (1,8%) bicúspides. Fallecieron 8 (5,8%) pacientes en el postoperatorio inmediato (3,9% de electivos).
La mediana de seguimiento fue 42,5 meses. El gradiente pico (mmHg) en seguimiento: bicúspides 16,3 ± 5,4 vs. tricúspides 8,3 ± 1,4 (p < 0,0001).
A nueve años están libres de insuficiencia aórtica ≥ III: 83,5%(serie-entera); 90,4% (tricúspides) vs. 73,9% (bicúspides), p = 0,07; 100% (tricúspides sin plastia pericardio) vs. 70,5% (tricúspides con plastia pericardio), p = 0,001; 92,9% (bicuspides sin plastia pericardio) vs. 57,7% (bicúspides con plastia pericardio), p = 0,009. Libres de reoperación: 88,4% (serie entera); 94,2% (tricúspides) vs. 80,1% (bicúspides), p = 0,086; 100% (tricúspides sin plastia pericardio) vs. 82,1% (tricúspides con plastia pericardio), p = 0,01; 100% (bicúspides sin plastia pericardio) vs. 62,7%(bicúspides con plastia pericardio), p = 0,007.
ConclusionesLa válvula bicúspide precisa reparaciones complejas, pero menor conversión a prótesis intraoperatoria; la reparación en bicúspides ofrece resultados no inferiores a tricúspides, con buena durabilidad y hemodinámica; la utilización de pericardio, más frecuente en bicúspides, reduce la durabilidad.
The clinical practice guidelines do not specifically mention valve repair in patients with aortic regurgitation and bicuspid aortic valve as an alternative to prosthesis implantation. Bicuspid repair may require complex techniques such as the use of pericardium. We intend to analyze the long-term evolution of bicuspid and tricuspid repair.
Methodsprospective, non-randomized, analysis of 138 patients with aortic valve repair (2011-2019). Two groups: bicuspid valve 55 (40%) and tricuspid valve 83 (60%).
ResultsBicuspid-group: mean age 51.1 ± 13.8 years, 12 (21.8%) women; EuroSCORE-Logistic 6.7 ± 4; preoperative-regurgitation: I-II (25.4%), III-IV (74.6%). Tricuspid-group: mean age 62.7 ± 12.6 years, 21 (25.3%) women; 8 (9.6%) emerging; EuroSCORE-Logistic 10.9 ± 8.1; preoperative-regurgitation: I-II (13.2%), III-IV (86.8%). Procedures performed: bicuspid-group: valve-reimplantation (DAVID) 24 (43.6%); aortic-remodeling (Yacoub) 18 (32.7%); supracoronary-tube + aortic-plasty-4 (7.3%); aortic-plasty 9 (16.4%). Tricuspid-group: DAVID 54 (65.1%); Yacoub 4 (4.8%); supracoronary-tube + aortic-plasty 11 (13.3%); aortic-plasty 14 (16.9%). Leaflet procedures: 56.6% (tricuspid-group) and 97.3% (bicuspid-group) p < 0.0001.
There was conversion to intraoperative prosthesis: 15 (18.1%) tricuspid-group and 1(1.8%) bicuspid-group. Eight (5.8%) patients died in the immediate postoperative period (3.9% of electives).
The median follow-up was 42.5 months. The peak gradient (mmHg) in follow-up: bicuspid-group 16.3 ± 5.4 vs. tricuspid-goup 8.3 ± 1.4 (p < 0.0001).
At 9 years, they are free of aortic regurgitation ≥ III: 83.5% (whole-series); 90.4% (tricuspid-group) vs. 73.9% (bicuspid-group), p = 0.07; 100% (tricuspid-group-without-pericardium-plasty) vs. 70.5% (tricuspid-group-with-pericardium-plasty), p = 0.001; 92.9%(bicuspid-group-without-pericardium-plasty) vs. 57.7% (bicuspid-group-with-pericardium-plasty), p = 0.009. Free of re-operation: 88.4% (whole-series), 94.2% (tricuspid-group) vs. 80.1% (bicuspid-group), p = 0.086; 100%(tricuspid-group-without-pericardium-plasty) vs. 82.1% (tricuspid-group-with-pericardium-plasty), p = 0.01; 100% (bicuspid-group-without-pericardium-plasty) vs. 62.7% (bicuspid-group-with-pericardium-plasty), p = 0.007.
ConclusionsThe bicuspid valve requires complex repairs, but less conversion to an intraoperative prosthesis; bicuspid repair offers results not inferior to tricuspid repair, with good durability and hemodynamics; the use of pericardium, more frequent in bicuspid valves, reduces durability.
Las guías europeas de práctica clínica en valvulopatías1 no contemplan la válvula bicúspide dentro de las apropiadas para la reparación valvular. No obstante, la válvula bicúspide está presente en el 1-2% de la población general2,3, con frecuencia degenera dando lugar a insuficiencia aórtica (IAo) y dilatación de pared aórtica. El tratamiento estándar es la sustitución por una válvula protésica o por tubo valvulado1, si bien, es sabido que las prótesis valvulares en pacientes jóvenes con expectativa de vida prolongada presentan más riesgos de complicaciones relacionadas con las válvulas, hasta el 3-5% por paciente/año3. La reparación valvular reduce la necesidad de anticoagulación, así como los procesos trombóticos, tromboembolismo y endocarditis al 1,6% paciente/año4-6.
La reparación en válvula bicúspide es posible, las técnicas más frecuentes para ello son el reimplante valvular7 y el remodelado aórtico8, sin olvidar la reparación aislada. Los resultados a largo plazo de la reparación en válvula bicúspide son buenos9, con tasas libres de reoperación del 92,610 y 92%11 a cinco años. La afectación valvular bicúspide conlleva frecuentemente calcificación y retracción, situaciones que llevan asociadas mayor reto quirúrgico con posiblemente peor resultado a largo plazo12.
Es una patología que se presenta en adultos jóvenes y de mediana edad a los que hay que ofrecer las diferentes opciones terapéuticas. Puesto que la reparación en bicúspides puede exigir técnicas complejas, pretendemos analizar la evolución a largo plazo de la reparación valvular en bicúspides y tricúspides, averiguar si sus resultados son comparables, disponer de un mayor conocimiento para mejorar en la aplicación de las técnicas quirúrgicas y poder dar una información adecuada a los pacientes sobre el resultado de estos procedimientos.
MétodosSe ha llevado a cabo un análisis prospectivo, no-randomizado, de 138 pacientes con IAo intervenidos con cirugía conservadora valvular aórtica en un único centro entre marzo/2011 y noviembre/2019. Los datos han sido recogidos en el momento de la cirugía y durante el seguimiento a los dos meses y anualmente con ecocardiograma transtorácico (ECO-TT) de control. El estudio no practica técnicas desconocidas en el tratamiento de los pacientes, ni es un ensayo clínico que plantee discrepancias éticas, no obstante, se consultó con el comité ético hospitalario permitiendo su realización.
Técnica quirúrgicaLos pacientes han sido evaluados prequirúrgicamente con ecocardiograma transesofágico (ECO-TE) en el 100% y en el 98% de los pacientes se realizó TC para ver dimensiones de raíz y aorta ascendente. Se han realizado cuatro tipos de procedimientos: reimplante-valvular (DAVID) + plastia aórtica (Pl-Ao); remodelado-aórtico (Yacoub) + Pl-Ao; Pl-Ao + tubo supracoronario (TSC); Pl-Ao aislada. Se han realizado vía esternotomía completa, con circulación extracorpórea (CEC), hipotermia 32° y parada cardiaca inducida por cardioplegia cristaloide Celsior© (Genzyme Corp., Boston, MA), vía retrógrada y anterógrada directa en ostia coronaria. En los casos de reimplante valvular se han realizado la técnica DAVID I y DAVID IV y para el remodelado aórtico se ha realizado la técnica de Yacoub asociada a anuloplastia con sutura de la unión ventrículo-aórtica, según técnica descrita por Aicher et al.13, utilizando sutura de CV-0 polytetrafluoroethyleno Gore© (W. L. Gore & Associates, Munich, Germany). Esta misma sutura se ha utilizado en los casos de Pl-Ao + TSC y Pl-Ao aislada.
Análisis estadísticoEl análisis descriptivo de los datos se expresó mediante media ± desviación estándar y mediana para las variables continuas y frecuencias (porcentajes) para las no continuas. Las comparaciones entre proporciones se realizaron con el test χ2, aplicando el test de Fisher o la corrección de continuidad de Yates en los casos en que el número de sujetos es < 5 o igual a 0, y para comparar variables continuas se ha empleado t de Student para muestras independientes y U de Mann-Whitney para las que no cumplen características de normalidad. El análisis de supervivencia se realizó con las curvas de sobrevida de Kaplan-Meier y su comparación con el Log Rank Test. El análisis de supervivencia con riesgos competitivos de Fine-Gray se ha realizado y debido a que los eventos competitivos han sido sólo dos, los resultados eran equiparables a los obtenidos mediante al análisis de supervivencia de Kaplan-Meier, por lo que se ha optado por este análisis clásico. Para comparar el riesgo de desarrollo de IAo ≥ III y de reoperación entre válvulas bicúspides y tricúspides se ha utilizado la regresión de Cox.
El análisis estadístico se realizó con Infostat Software Estadístico para Windows, creado por la universidad de Córdoba, versión 2017 y por XLSTAT (Addinsoft Inc 244 Fifth Avenue, Suite E100 New York, N.Y. 10001). Un p valor < 0,05 (asumiendo bilateralidad) se consideró significativo estadísticamente.
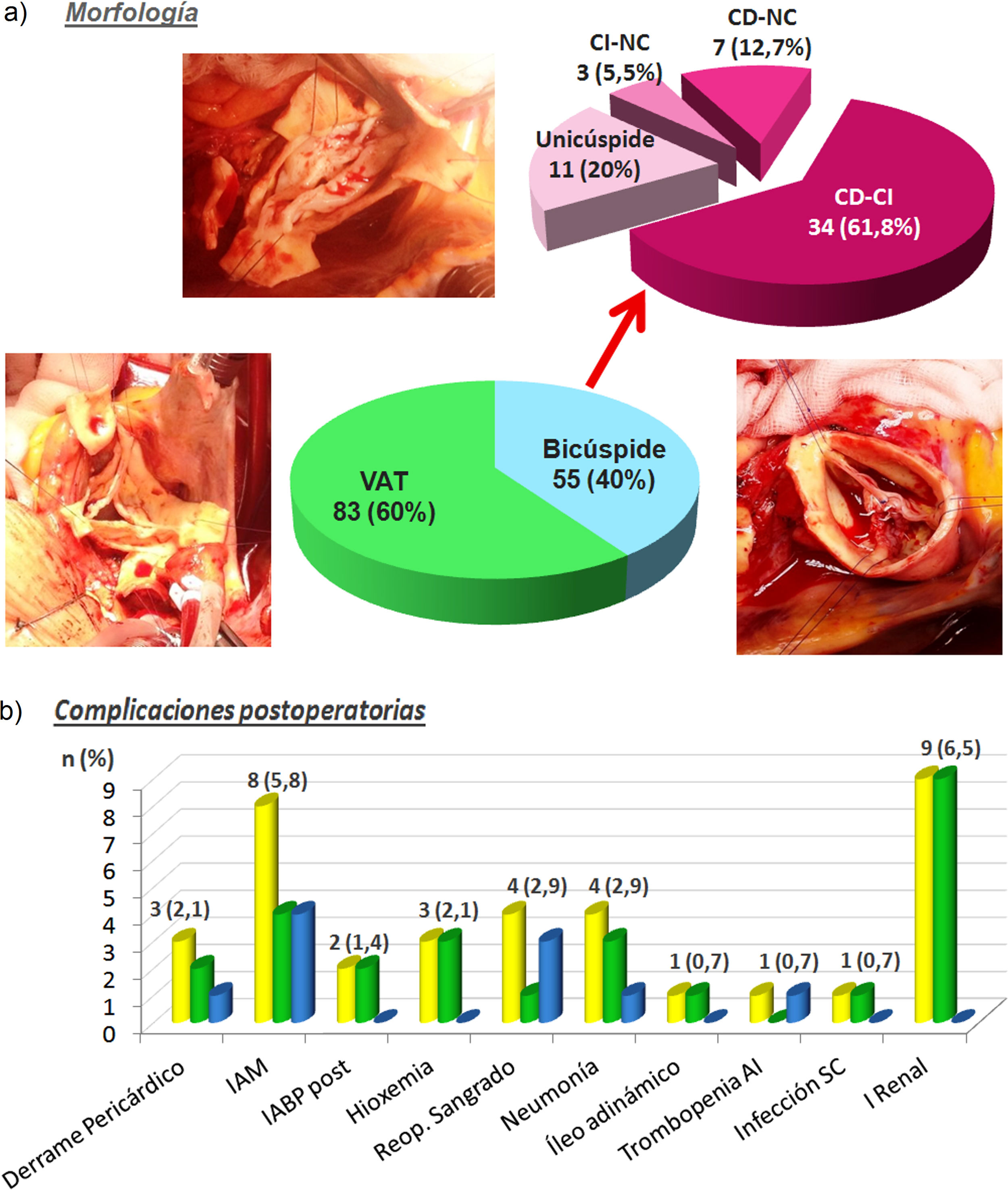
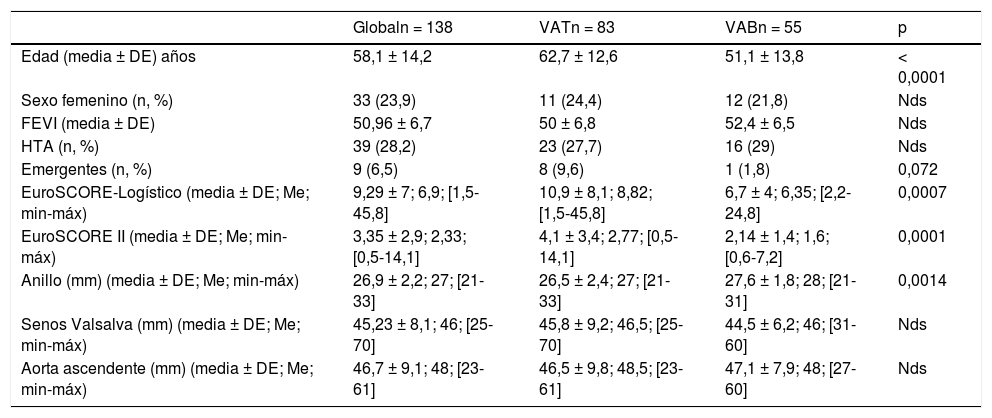
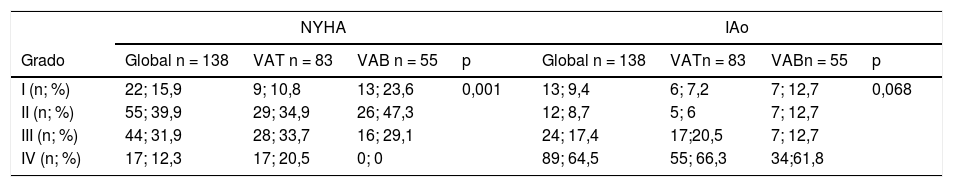
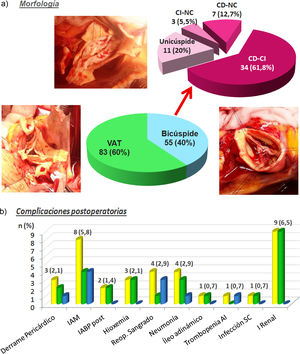
ResultadosLos pacientes presentaban válvulas: bicúspides 55 (40%) y tricúspides 83 (60%). La edad media global era de 58,1 ± 14,2 años, de las que 33 (23,9%) eran mujeres. Sólo tres pacientes (2,2%) presentaban diagnóstico confirmado de síndrome de Marfan, los tres eran tricúspides. No hubo diferencias significativas entre el grupo tricúspide y bicúspide en el sexo, pero sí en la edad, siendo sensiblemente mayores los pacientes con válvula tricúspide (62,7 ± 12,6 años vs. 51,1 ± 13,8 años; p < 0,0001). Hubo nueve pacientes (6,5%) operados de forma emergente, 8 (9,6%) tricúspides vs. 1 (1,8%) bicúspides (p = 0,072). Los pacientes con válvula tricúspide tenían más riesgo preoperatorio. No se hallaron diferencias significativas en las medianas del diámetro de los senos de valsalva y aorta ascendente entre los grupos (tricúspides 46,5 y 48,5 mm vs. bicúspides 46 y 48 mm), pero sí en el tamaño del anillo, siendo mayor en las bicúspides (28 mm vs. 27 mm; p = 0,0014). Las variables clínicas preoperatorias de la serie global y por grupos las podemos ver en la tabla 1. En la tabla 2 podemos ver la distribución del grado funcional NYHA y la IAo preoperatoria global y en los dos grupos. Los pacientes bicúspides se encontraban en grados funcionales menos avanzados (no hubo pacientes en NYHA IV) que los tricúspides de forma significativa. La IAo era severa (grado IV) de forma mayoritaria en los dos grupos (tricúspides 66,3% vs. bicúspides 61,8%). Dentro de la morfología valvular (fig. 1a), en el grupo bicúspide destaca la fusión velos coronario izquierdo y derecho (61,8%), seguidos de un porcentaje llamativo de válvula unicúspide (20%).
Variables clínicas de los pacientes
| Globaln = 138 | VATn = 83 | VABn = 55 | p | |
|---|---|---|---|---|
| Edad (media ± DE) años | 58,1 ± 14,2 | 62,7 ± 12,6 | 51,1 ± 13,8 | < 0,0001 |
| Sexo femenino (n, %) | 33 (23,9) | 11 (24,4) | 12 (21,8) | Nds |
| FEVI (media ± DE) | 50,96 ± 6,7 | 50 ± 6,8 | 52,4 ± 6,5 | Nds |
| HTA (n, %) | 39 (28,2) | 23 (27,7) | 16 (29) | Nds |
| Emergentes (n, %) | 9 (6,5) | 8 (9,6) | 1 (1,8) | 0,072 |
| EuroSCORE-Logístico (media ± DE; Me; min-máx) | 9,29 ± 7; 6,9; [1,5-45,8] | 10,9 ± 8,1; 8,82; [1,5-45,8] | 6,7 ± 4; 6,35; [2,2-24,8] | 0,0007 |
| EuroSCORE II (media ± DE; Me; min-máx) | 3,35 ± 2,9; 2,33; [0,5-14,1] | 4,1 ± 3,4; 2,77; [0,5-14,1] | 2,14 ± 1,4; 1,6; [0,6-7,2] | 0,0001 |
| Anillo (mm) (media ± DE; Me; min-máx) | 26,9 ± 2,2; 27; [21-33] | 26,5 ± 2,4; 27; [21-33] | 27,6 ± 1,8; 28; [21-31] | 0,0014 |
| Senos Valsalva (mm) (media ± DE; Me; min-máx) | 45,23 ± 8,1; 46; [25-70] | 45,8 ± 9,2; 46,5; [25-70] | 44,5 ± 6,2; 46; [31-60] | Nds |
| Aorta ascendente (mm) (media ± DE; Me; min-máx) | 46,7 ± 9,1; 48; [23-61] | 46,5 ± 9,8; 48,5; [23-61] | 47,1 ± 7,9; 48; [27-60] | Nds |
DE: desviación estándar; EuroSCORE: European System for Cardiac Operative Risk Evaluation; FEVI: fracción de eyección de ventrículo izquierdo; HTA: hipertensión arterial; Me: mediana; min-máx: mínimo-máximo; mm: milímetros; n: número de pacientes; %: porcentaje.
Variables preoperatorias
| NYHA | IAo | |||||||
|---|---|---|---|---|---|---|---|---|
| Grado | Global n = 138 | VAT n = 83 | VAB n = 55 | p | Global n = 138 | VATn = 83 | VABn = 55 | p |
| I (n; %) | 22; 15,9 | 9; 10,8 | 13; 23,6 | 0,001 | 13; 9,4 | 6; 7,2 | 7; 12,7 | 0,068 |
| II (n; %) | 55; 39,9 | 29; 34,9 | 26; 47,3 | 12; 8,7 | 5; 6 | 7; 12,7 | ||
| III (n; %) | 44; 31,9 | 28; 33,7 | 16; 29,1 | 24; 17,4 | 17;20,5 | 7; 12,7 | ||
| IV (n; %) | 17; 12,3 | 17; 20,5 | 0; 0 | 89; 64,5 | 55; 66,3 | 34;61,8 | ||
IAo: insuficiencia aórtica; n: número; NYHA: New York Heart Association; %: porcentaje; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide.
a) morfología valvular de la serie; VAT: válvula aórtica tricúspide; CI: velo coronariano izquierdo; CD: velo coronariano derecho; NC: velo no-coronariano. b) complicaciones postoperatorias: color amarillo: serie total; color verde: válvulas tricúspides, color azul: válvulas bicúspides; n: número de pacientes; entre paréntesis: porcentaje; IAM: infarto agudo de miocardio; IABP post: balón de contrapulsación intraórtico postoperatorio; reop. sangrado: reoperación por sangrado; trombopenia AI: trombopenia autoinmune; infección SC: infección subcutánea; I. renal: insuficiencia renal.
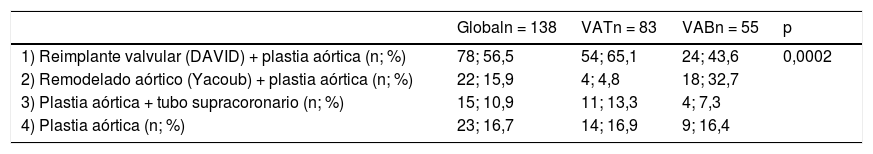
En la tabla 3 vemos desglosados los procedimientos de reparación en cada grupo, con diferencias significativas (p = 0,0002), en las tricúspides domina el reimplante (DAVID) 65,1%, con mínima utilización de remodelado (Yacoub) 4,8%; y en las bicúspides se aproximan DAVID 43,6% y Yacoub 32,7%.
Procedimientos
| Globaln = 138 | VATn = 83 | VABn = 55 | p | |
|---|---|---|---|---|
| 1) Reimplante valvular (DAVID) + plastia aórtica (n; %) | 78; 56,5 | 54; 65,1 | 24; 43,6 | 0,0002 |
| 2) Remodelado aórtico (Yacoub) + plastia aórtica (n; %) | 22; 15,9 | 4; 4,8 | 18; 32,7 | |
| 3) Plastia aórtica + tubo supracoronario (n; %) | 15; 10,9 | 11; 13,3 | 4; 7,3 | |
| 4) Plastia aórtica (n; %) | 23; 16,7 | 14; 16,9 | 9; 16,4 |
n: número de pacientes; %: porcentaje; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide.
El porcentaje de velos que recibieron algún tipo de técnica de reparación fue de 69,4% de la serie global, pero esto fue significativamente superior en las válvulas bicúspides 97,3% vs. tricúspides 57%, p < 0,0001. Todas las técnicas plicatura central, decalcificación y utilización de pericardio se aplicaron con mucha más frecuencia en las válvulas bicúspides (tabla 4).
Técnicas en velos
| Global n = 138 | |||||
|---|---|---|---|---|---|
| Global = 359 velos | Global = 138 pacientes | VAT = 249 velos | VAB = 110 velos | p | |
| Todas las técnicas (n, %) | 249 (69,36) | 142 (57) | 107 (97,3) | < 0,0001 | |
| Plicaturas centrales (n, %) | 228 (63,5) | 127 (51) | 101 (91,8) | < 0,0001 | |
| Decalcificación (n, %) | 38 (10,6) | 1 (0,4) | 37 (33,6) | < 0,0001 | |
| Parche pericardio (n, %) | 75 (20,9) | 45 (35,5) | 32 (12,9) | 43 (39,1) | < 0,0001 |
n: número; %: porcentaje; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide.
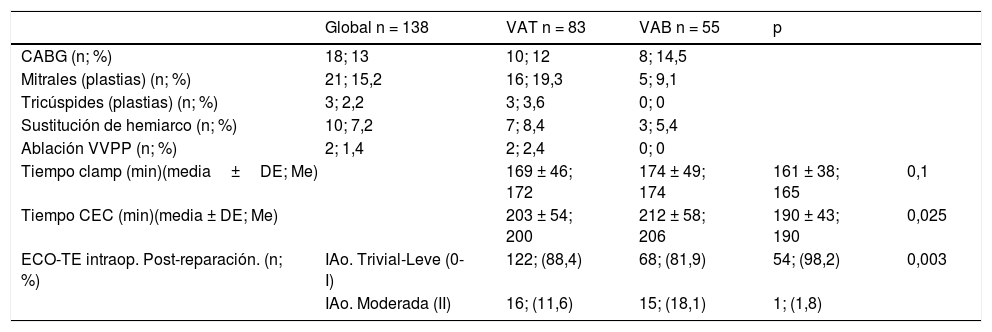
Se realizaron procedimientos quirúrgicos asociados (tabla 5), CABG (tricúspides 12% vs. bicúspides 14,5%), plastia mitral (tricúspides 19,3% vs. bicúspides 9,1%) y sustitución de hemiarco (tricúspides 8,4% vs. bicúspides 5,4%) son los más frecuentes.
Procedimientos asociados y variables intraoperatorias
| Global n = 138 | VAT n = 83 | VAB n = 55 | p | ||
|---|---|---|---|---|---|
| CABG (n; %) | 18; 13 | 10; 12 | 8; 14,5 | ||
| Mitrales (plastias) (n; %) | 21; 15,2 | 16; 19,3 | 5; 9,1 | ||
| Tricúspides (plastias) (n; %) | 3; 2,2 | 3; 3,6 | 0; 0 | ||
| Sustitución de hemiarco (n; %) | 10; 7,2 | 7; 8,4 | 3; 5,4 | ||
| Ablación VVPP (n; %) | 2; 1,4 | 2; 2,4 | 0; 0 | ||
| Tiempo clamp (min)(media±DE; Me) | 169 ± 46; 172 | 174 ± 49; 174 | 161 ± 38; 165 | 0,1 | |
| Tiempo CEC (min)(media ± DE; Me) | 203 ± 54; 200 | 212 ± 58; 206 | 190 ± 43; 190 | 0,025 | |
| ECO-TE intraop. Post-reparación. (n; %) | IAo. Trivial-Leve (0-I) | 122; (88,4) | 68; (81,9) | 54; (98,2) | 0,003 |
| IAo. Moderada (II) | 16; (11,6) | 15; (18,1) | 1; (1,8) | ||
CEC: circulación extracorpórea; clamp: pinzamiento; DE: desviación estándar; ECO-TE: ecocardiograma transesofágico; IAo: insuficiencia aórtica; intraop.: intraoperatorio; n: número; %: porcentaje; Me: mediana; min: minutos; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide.
El tipo de cirugía junto con los procedimientos asociados hacen que los tiempos de pinzamiento aórtico y CEC sean prolongados, sin diferencias en el tiempo de pinzamiento, pero sí hay mayor tiempo de CEC en tricúspides (mediana 206 minutos vs. mediana bicúspides 190 minutos; p = 0,025) (tabla 5). Tras la cirugía, el ECO-TE intraoperatorio mostraba IAo grado II (moderada baja) en 15 tricúspides (18,1%) y en sólo una bicúspide (1,8%) (p = 0,0035), resultado que no se consideró óptimo, por lo que se procedió a conversión a prótesis en estos pacientes, significativamente más frecuente en tricúspides. Puesto que se partía de un porcentaje muy alto de IAo grado IV, se consiguió el éxito de la reparación (IAo trivial-leve) en 68 pacientes tricúspides (81,9%) y en 54 bicúspides (98,2%).
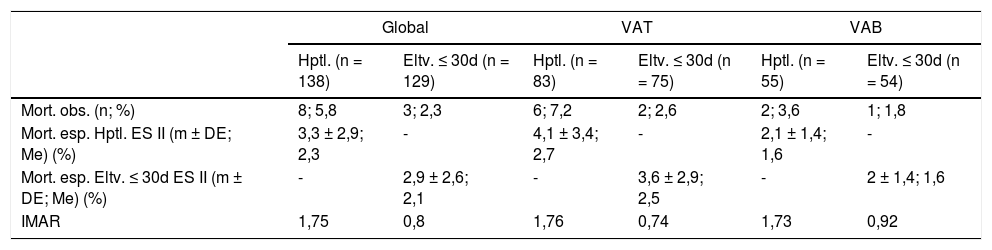
La distribución de mortalidad la podemos ver en la tabla 6. La mortalidad hospitalaria fue de seis pacientes (7,2%) en tricúspides y 2 (3,6%) en bicúspides. Si consideramos sólo los pacientes electivos, la mortalidad a 30 días es de 2 (2,6%) en tricúspides y 1 (1,8%) en bicúspides. Se calculó el índice de mortalidad ajustada al riesgo (IMAR) para estos pacientes electivos, siendo este el cociente de la mortalidad observada y la esperada por la media de EuroSCORE-II, obteniendo 0,74 en tricúspide y 0,92 en bicúspides.
Mortalidad e IMAR
| Global | VAT | VAB | ||||
|---|---|---|---|---|---|---|
| Hptl. (n = 138) | Eltv. ≤ 30d (n = 129) | Hptl. (n = 83) | Eltv. ≤ 30d (n = 75) | Hptl. (n = 55) | Eltv. ≤ 30d (n = 54) | |
| Mort. obs. (n; %) | 8; 5,8 | 3; 2,3 | 6; 7,2 | 2; 2,6 | 2; 3,6 | 1; 1,8 |
| Mort. esp. Hptl. ES II (m ± DE; Me) (%) | 3,3 ± 2,9; 2,3 | - | 4,1 ± 3,4; 2,7 | - | 2,1 ± 1,4; 1,6 | - |
| Mort. esp. Eltv. ≤ 30d ES II (m ± DE; Me) (%) | - | 2,9 ± 2,6; 2,1 | - | 3,6 ± 2,9; 2,5 | - | 2 ± 1,4; 1,6 |
| IMAR | 1,75 | 0,8 | 1,76 | 0,74 | 1,73 | 0,92 |
DE: desviación estándar; Eltv: electivos; ES: EuroSCORE: European System for Cardiac Operative Risk Evaluation; Hptl: hospitalaria; mort. esp.: mortalidad esperada; d: días; IMAR: índice de mortalidad ajustada al riesgo; n: número; %: porcentaje; m: media; Me: mediana; mort. obs.: mortalidad observada; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide.
Las complicaciones postoperatorias las podemos ver en la figura 1b. Destacan 8 (5,8%) pacientes con IAM perioperatorio con igual distribución en los dos grupos y 9 (6,5%) con insuficiencia renal, todos ellos eran tricúspides. Cuatro pacientes 2,9% precisaron reoperación por sangrado en el postoperatorio inmediato (tres bicúspide y un tricúspide).
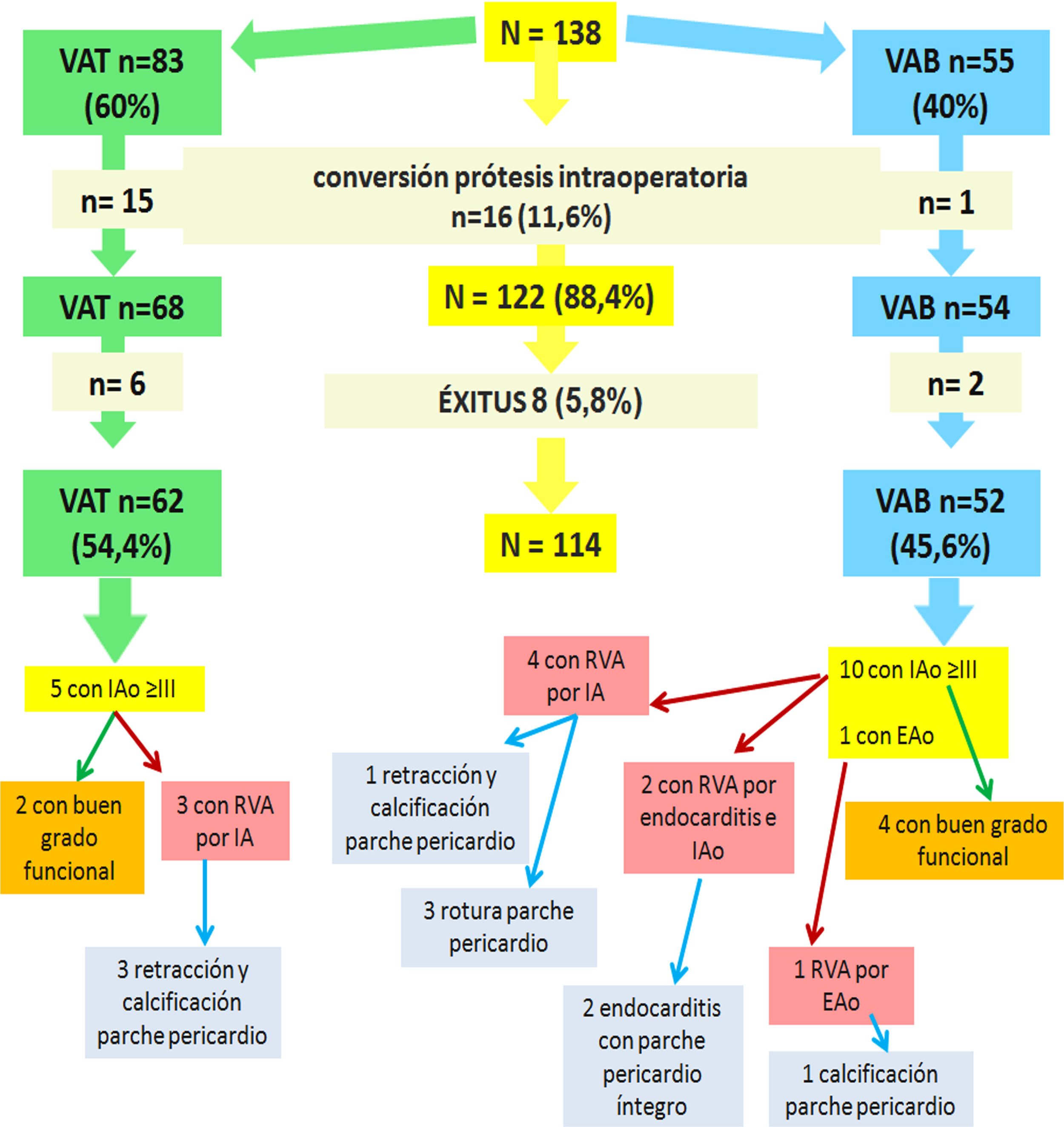
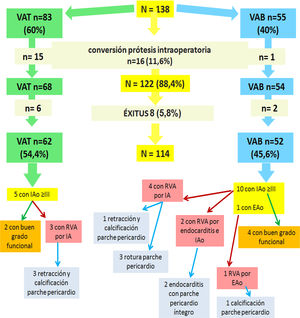
Tras los exitus y las conversiones a prótesis intraoperatorias, nos quedan 114 pacientes distribuidos en 62 (54,4%) tricúspides y 52 (45,6%) bicúspides (fig. 2), que tuvieron un seguimiento medio de 44,2 ± 28,6 meses con una mediana de 42,5 meses, siendo este mayor en las tricúspides de forma significativa, puesto que las técnicas de reparación comenzaron con este tipo de pacientes (mediana tricúspides 49 meses vs. mediana bicúspides 35,7 meses; p = 0,03). Durante el seguimiento hubo dos pacientes bicúspides con endocarditis (3,84%), que no se consideraron eventos competitivos para el análisis de supervivencia, un paciente falleció y otro recibió un trasplante cardiaco, los dos tricúspides son los dos pacientes perdidos en el seguimiento. El gradiente pico (mmHg) en seguimiento fue superior en bicúspides 16,3 ± 5,4 vs. tricúspides 8,3 ±1,4 (p < 0,0001), si bien no tuvo repercusión clínica.
Esquema de evolución de pacientes desde la inclusión en estudio, conversiones a prótesis intraoperatorias, exitus hospitalarios, número de pacientes con IAo ≥ III, con buen grado funcional y con reoperaciones desarrolladas durante el seguimiento y hallazgos en las reoperaciones. VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide; IAo: insuficiencia aórtica; EAo: estenosis aórtica; RVA: reemplazo valvular aórtico.
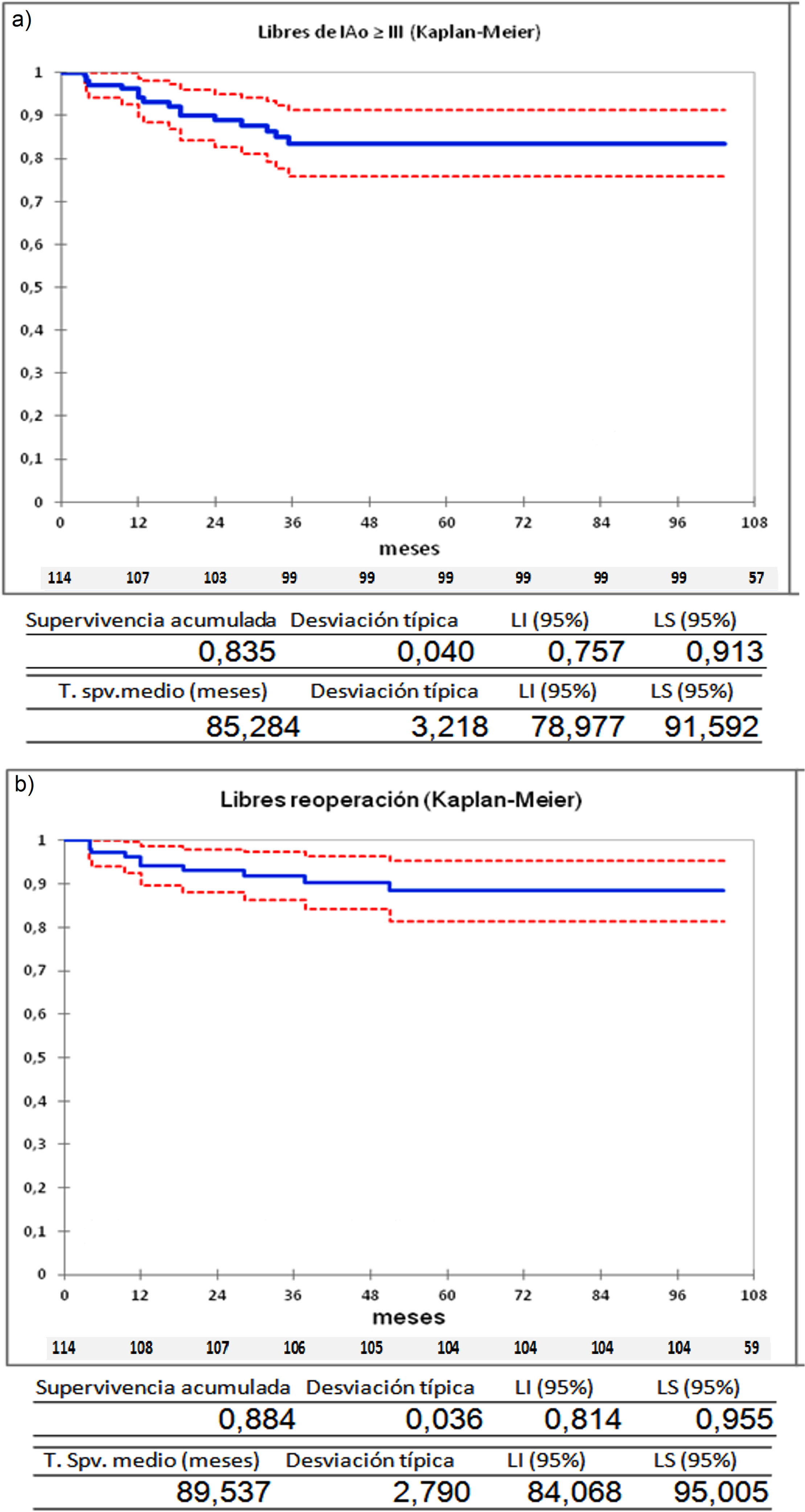
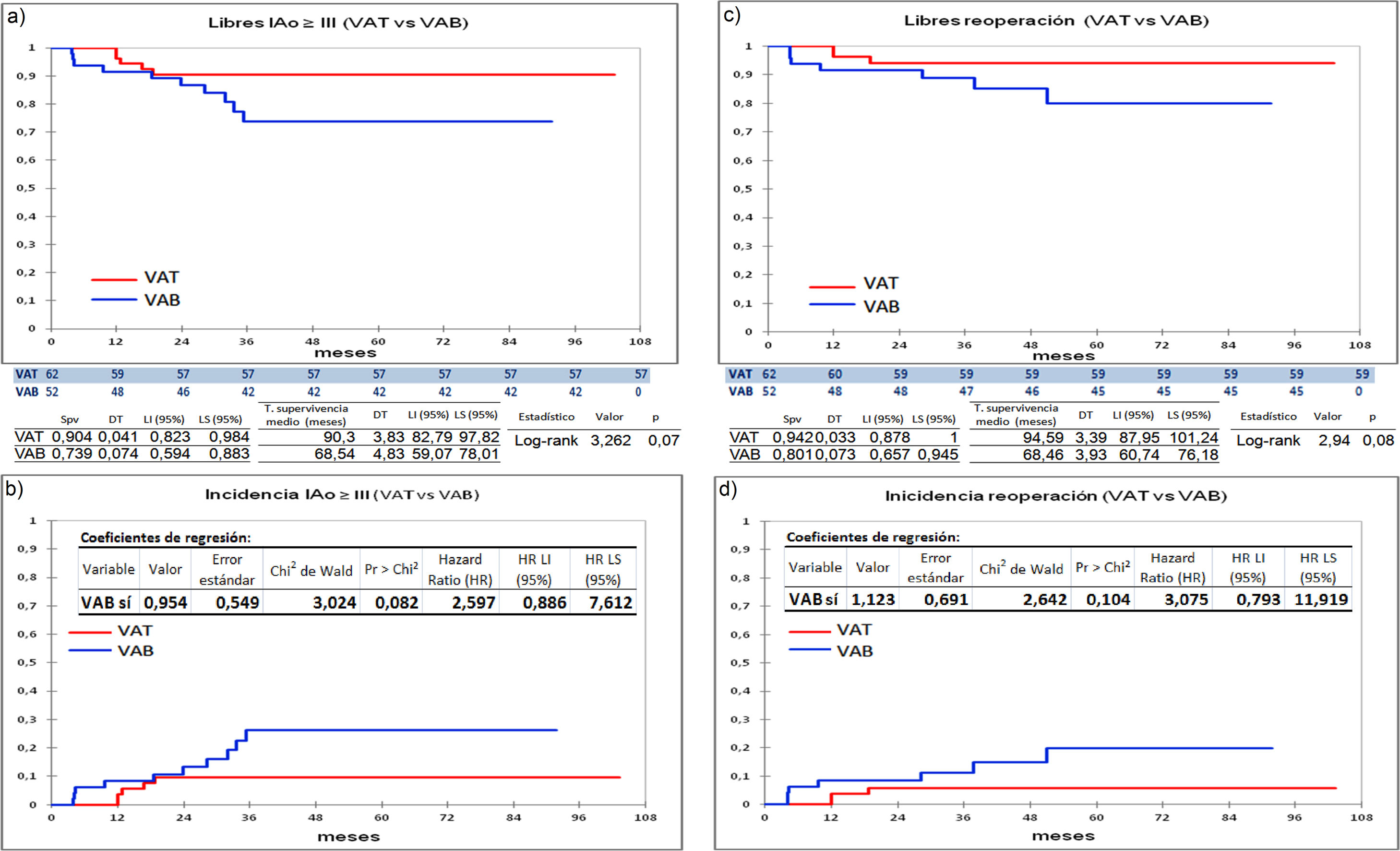
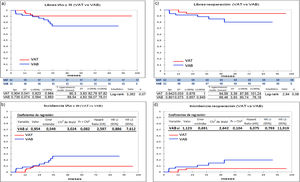
La serie entera (n = 114) presenta una supervivencia a nueve años libres de IAo ≥ III del 83,5% (fig. 3a) y una supervivencia libre de reoperación del 88,4% (fig. 3b). En la comparación directa, a nueve años están libres de IAo ≥ III 90,4% tricúspides vs. 73,9% bicúspides (p = 0,07) y libres de reoperación 94,2% tricúspides vs. 80,1% bicúspides (p = 0,08), los resultados son mejor en tricúspides, pero no de forma significativa (fig. 4a y4c). Durante el seguimiento, se ha encontrado una tendencia, no significativa, en las válvulas bicúspides a desarrollar IAo ≥ III y precisar reoperación frente a las válvulas tricúspides (fig. 4b y 4d).
Curvas de supervivencia: a) libres de Insuficiencia aórtica ≥III en el seguimiento comparando el grupo de válvula tricúspide con el grupo de válvula bicúspide. b) comparación de incidencia de Insuficiencia aórtica ≥III en grupo tricúspide frente a grupo bicúspide, tabla con los coeficientes obtenidos por la Regresión de Cox. c) libres de reoperación en el seguimiento comparando el grupo de válvula tricúspide con el grupo de válvula bicúspide. d) comparación de incidencia de reoperación en grupo tricúspide frente a grupo bicúspide, tabla con los coeficientes obtenidos por la Regresión de Cox. HR: Hazard ratio; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide. Spv: supervivencia; DT: desviación típica; T: tiempo; LI: límite inferior; LS: límite superior.
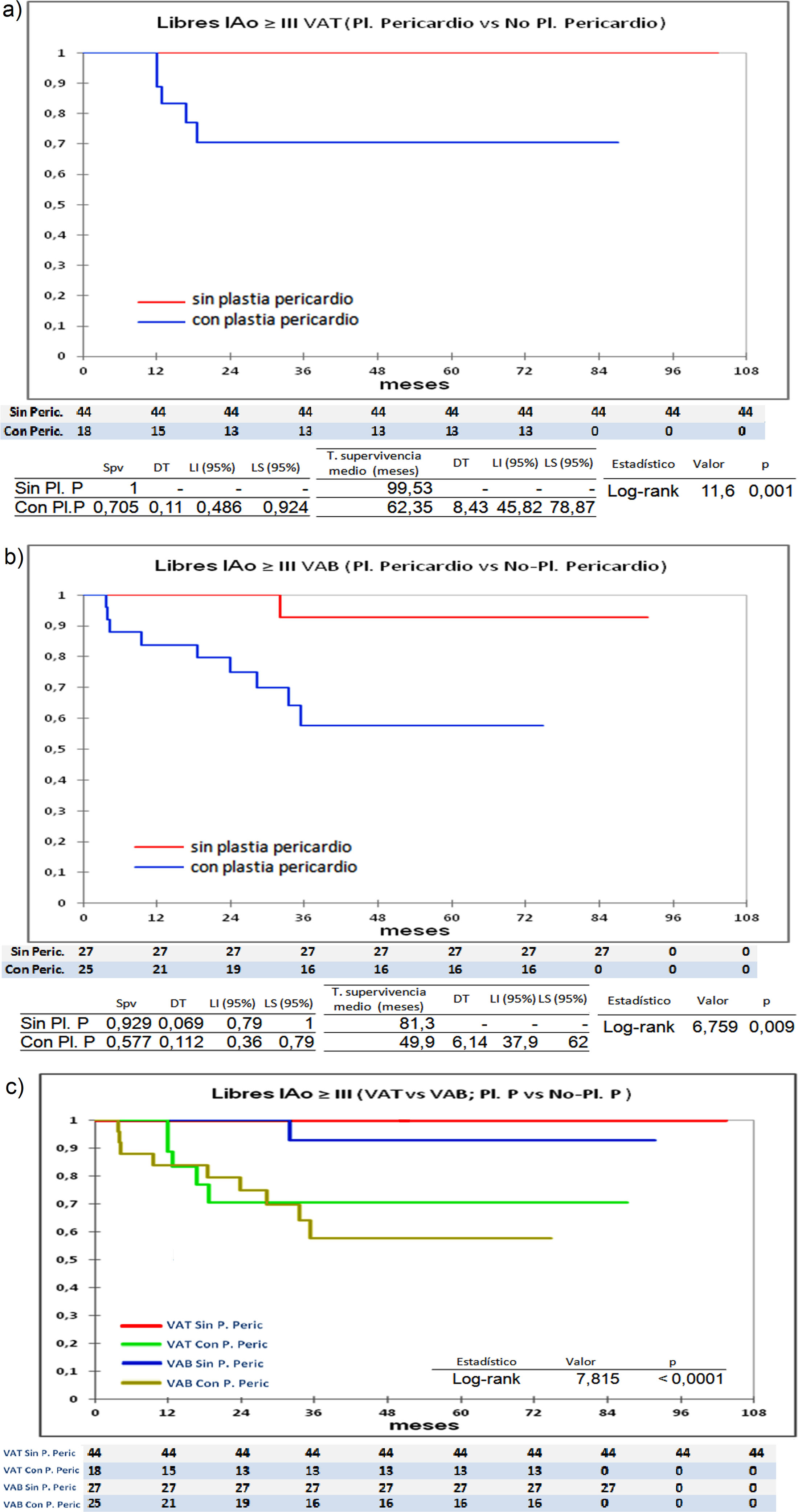
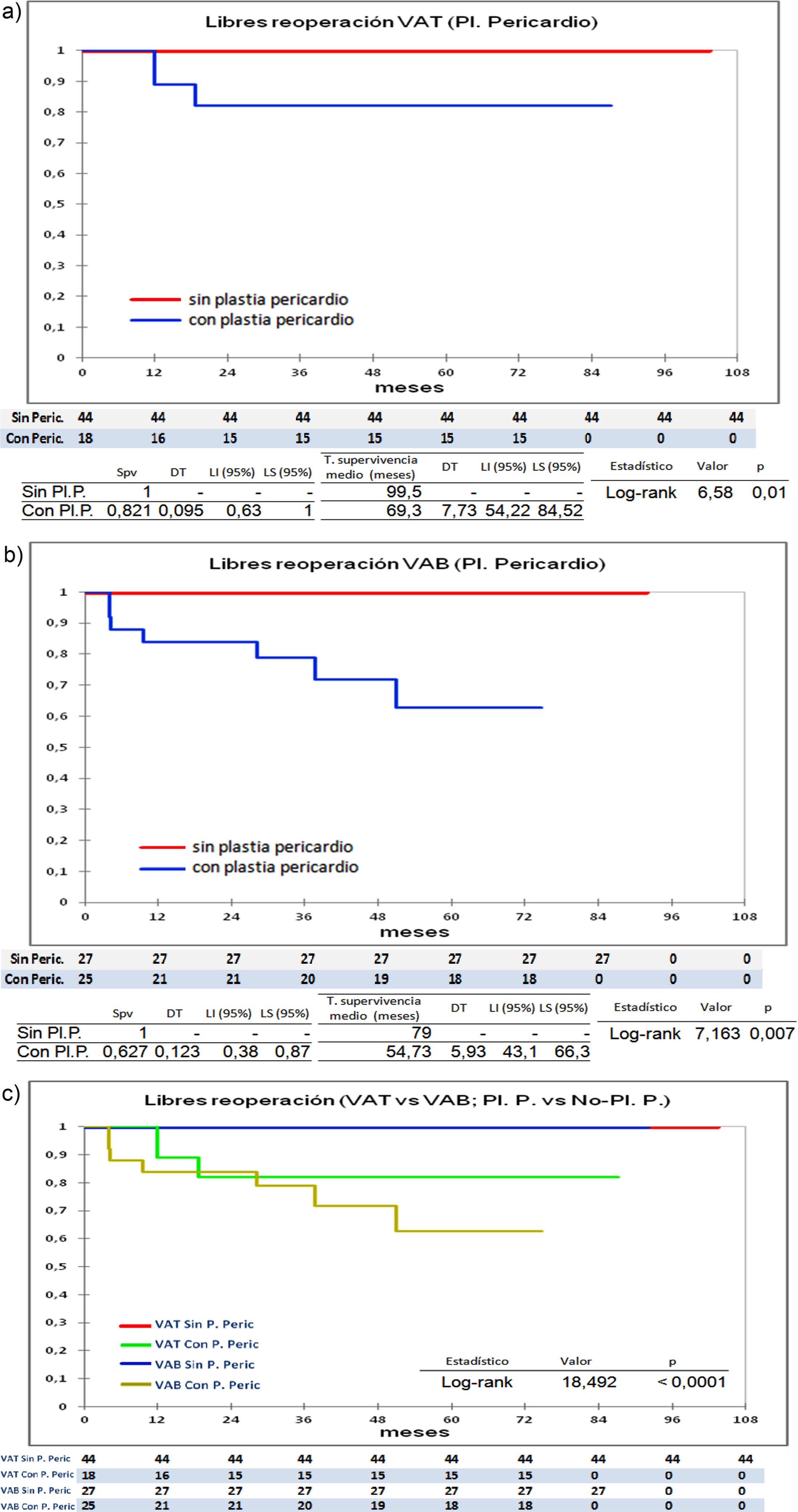
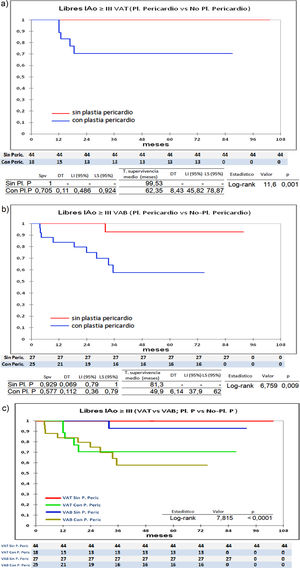
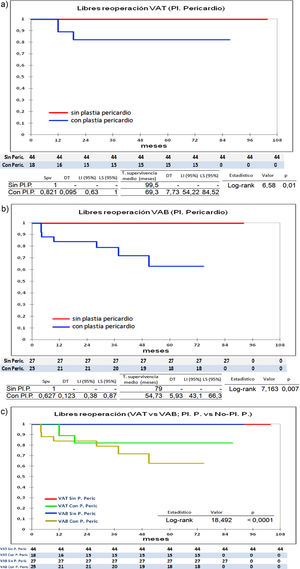
Las diferencias estadísticamente significativas las encontramos entre los pacientes que recibieron pericardio en la reparación y los que no lo recibieron. En la figura 5 se observa que en los pacientes tricúspides y bicúspides que recibieron pericardio, la supervivencia libre de IAo ≥ III es menor, 100% (tricúspides-sin-plastia-pericardio) vs. 70,5% (tricúspides-con-plastia-pericardio), p = 0,001; y 92,9% (bicúspides-sin-plastia-pericardio) vs. 57,7% (bicúspides-con-plastia pericardio), p = 0,009. De igual forma, los que no recibieron pericardio se encuentran más libres de reoperación (fig. 6), 100% (tricúspides-sin-plastia-pericardio) vs. 82,1% (tricúspides-con-plastia-pericardio), p = 0,01; y 100% (bicúspides-sin-plastia-pericardio) vs. 62,7%(bicúspide- con-plastia pericardio), p = 0,007.
Curvas de supervivencia. a) libres de insuficiencia aórtica ≥ III en el grupo de válvula tricúspide comparando los que recibieron plastia de pericardio frente a los que no recibieron plastia de pericardio. b) libres de Insuficiencia aórtica ≥ III en el grupo de válvula bicúspide comparando los que recibieron plastia de pericardio frente a los que no recibieron plastia de pericardio. c) curvas de supervivencia unificando las gráficas a) y b). Pl.: plastia; P y Peric.: pericardio; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide; Spv: supervivencia; DT: desviación típica; T: tiempo; LI: límite inferior; LS: límite superior.
Curvas de supervivencia. a) libres de reoperación en el grupo de válvula tricúspide comparando los que recibieron plastia de pericardio frente a los que no recibieron plastia de pericardio. b) libres de reoperación en el grupo de válvula bicúspide comparando los que recibieron plastia de pericardio frente a los que no recibieron plastia de pericardio. c) curvas de supervivencia unificando las gráficas a) y b). Pl.: plastia; P: pericardio; Peric.: pericardio; VAT: válvula aórtica tricúspide; VAB: válvula aórtica bicúspide; Spv: supervivencia; DT: desviación típica; T: tiempo; LI: límite inferior; LS: límite superior.
La valvulopatía aórtica bicúspide es la anormalidad cardiovascular congénita más frecuente2, presente en el 1-2% de la población general2. Se asocia con aneurisma de aorta ascendente en el 50% de los individuos afectados2,14. Las guías europeas de práctica clínica en valvulopatías1 no contemplan la válvula bicúspide dentro de las apropiadas para la reparación valvular, quizás porque la morfología valvular sea muy heterogénea, lo que obliga a reparaciones más complejas, pero por otra parte es una enfermedad que se suele presentar en adultos jóvenes, con años potenciales de vida, en los que los problemas relacionados con las válvulas protésicas, que es el tratamiento estándar1, así como la necesidad de anticoagulación, pueden empeorar tanto su pronóstico3,4,15,16 como su expectativa de vida frente a la población normal, con tasas de supervivencia de sólo el 74 ±4,9% a 10 años16,17. En nuestro grupo creemos, como otros autores9,11,14,18,19, que a este tipo de pacientes se les puede dar la alternativa de la reparación, con resultados óptimos a largo plazo.
Nuestros datos muestran que los pacientes bicúspides eran más jóvenes que los tricúspides, no obstante, esta edad media de los bicúspides de 51 años es superior a las otras series11,14,18. No hubo diferencias entre los dos grupos en el sexo, patología más frecuente en hombres como en la literatura11,14,18, ni en la fracción de eyección. El riesgo precirugía era superior significativamente en los tricúspides, explicado por ser de más edad y por la presencia de un número superior de pacientes emergentes. La mortalidad postoperatoria fue alta en la serie completa y también por grupos (tabla 6), quizás debida a los pacientes emergentes, cuando se analiza la mortalidad de los pacientes electivos a 30 días, según metodología de EuroSCORE-II, esta presenta en la serie completa y por grupos, un IMAR inferior a la unidad, por lo que está ajustada a las escalas de riesgo.
Se hallaron diferencias significativas en los diámetros del anillo, siendo mayor en las bicúspides (28 vs. 27 mm; p = 0,0014). Este hecho nos lo explicamos por dos motivos, que la proporción de enfermos de Marfan con ectasia anuloaórtica muy marcada en las válvulas tricúspides es baja (3,6%) y que la válvula bicúspide suela asociar anillos más grandes; nuestra especulación es que es una forma natural de compensar la peor hemodinámica frente a las tricúspides.
La IAo era severa (grado IV) de forma mayoritaria en los dos grupos (tricúspides 66,3% vs. bicúspides 61,8%), quizás algo superior frente a otras series11,18. Dentro de la morfología valvular (fig. 1a), en el grupo bicúspide destaca la fusión velos coronario izquierdo y derecho (61,8%), que es lo más frecuente, seguidos de un porcentaje llamativo de válvula unicúspide (20%). Las unicúspides se presentan con gran dismorfia y las reparaciones exigen con frecuencia la introducción de material externo. En el momento de reparar las válvulas bicúspides hay una ventaja, es más fácil alinear dos velos, y también un inconveniente, muchos velos de bicúspides son muy displásicos, lo que obliga a aplicar multitud de técnicas en los mismos, como refleja la tabla 4, donde hay un porcentaje significativamente superior de velos bicúspides que reciben algún tipo de técnica (97,3 vs. 57%), decalcificación (33,6 vs. 0,4%) y reconstrucción de pericardio (39,1 vs. 12,9%). En las válvulas tricúspides, el pericardio se ha utilizado principalmente para el cierre de fenestraciones, mejor resultado a largo plazo12, mientras que en las bicúspides se ha utilizado para reconstrucción comisural y alargamiento de velos, peor resultado a largo plazo12.
Los procedimientos realizados para cada válvula (tabla 3) difieren fundamentalmente en la utilización del remodelado en las válvulas bicúspides. Somos un grupo que dominamos los dos procedimientos de valve sparing root replacement (VS.RR), pero consideramos que el reimplante en las válvulas bicúspides exige la disección profunda en el ventrículo derecho, con riesgo de afectarlo, mientras que en el procedimiento de remodelado, la asociación de anuloplastia con sutura permite no profundizar tanto en la disección. Esta anuloplastia de la unión ventrículo-aórtica la utilizamos en la Pl-Ao aislada y en Pl-Ao + TSC, es más, en estos dos procedimientos asociamos usualmente la anuloplastia de la unión sinotubular para restablecer las relaciones geométricas de la raíz aórtica, que permiten una mayor durabilidad de la reparación20.
El ECO-TE intraoperatorio mostraba IAo grado II (moderada-baja) en 15 tricúspides (18,1%) y en sólo una bicúspide (1,8%) (p = 0,0035), resultado que no se consideró óptimo, por lo que se procedió a conversión a prótesis en estos pacientes. Conforme a lo sugerido previamente, las válvulas bicúspides pueden exigir técnicas de reparación más complejas, pero es más fácil alinear dos velos. No obstante, tener un éxito de reparación de 81,9% en tricúspide y de 98,2% en bicúspides es un buen resultado. La mortalidad en pacientes electivos a 30 días es 2,6% en tricúspides y 1,8% en bicúspides, cifras algo superiores a las de series internacionales (mortalidad < 1% Karliova et al.12, y Schneider et al.10).
Durante el seguimiento de las 62 válvulas tricúspides y de las 52 bicúspides hemos observado que no hay diferencias significativas entre ambos grupos, están libres de IAo ≥ III 90,4% tricúspides vs. 73,9% bicúspides (p = 0,07) y libres de reoperación 94,2% tricúspides vs. 80,1% bicúspides (p = 0,08), los resultados son peor en bicúspides, no de forma significativa, pero sí hay una tendencia (fig. 4a y4b). Hay varios factores relacionados con el fallo de la reparación a largo plazo de las válvulas bicúspides: 1) la orientación de las comisuras: una orientación entre 160°-180° proporciona menos estrés en velos y, por lo tanto, mayor durabilidad14,21, e incluso menor gradiente sistólico22; 2) la estabilización del anillo aórtico: una unión ventrículo-aórtica > 28 mm contribuye al fallo de reparación4,10,13,14; 3) la utilización de material externo: esto implica una mayor alteración de los velos, por lo que la reparación es más compleja y es sabido que el material extraño degenera antes, y aunque el pericardio parece un material adecuado se ha relacionado con fallo de la reparación12,14,23.
Las técnicas aplicadas buscan evitar los factores relacionados con el fallo de reparación en bicúspides, proporcionamos estabilización al anillo, ya sea con reimplante valvular o con anuloplastia con sutura13,20, y la orientación comisural que buscamos es siempre a 180°, modificando los senos de valsalva para lograrlo22. Es la utilización de material externo, pericardio heterólogo, el que parece responsable de la diferencia de resultados, como vemos en las figuras 5 y 6, donde las reparaciones sin pericardio muestran una libertad de IAo ≥ III y de reoperación en tricúspide y en bicúspide excelentes, próximas al 100%, y las reparaciones con pericardio reducen su libertad de IAo ≥ III y de reoperación de forma muy significativa. Incluso las tricúspides con pericardio son algo más duraderas que las bicúspides con pericardio, no es significativo, pero sí coincidente con otros autores12.
La evolución y causas de reoperación las podemos ver en la figura 2. En la válvula tricúspide se reoperaron tres pacientes, todos con pericardio, uno por retracción comisural y los otros dos por retracción del parche de ampliación de velos. En las bicúspides, las reoperaciones fueron por estenosis aórtica en un paciente (calcificación del parche), cuatro insuficiencias aórticas (tres roturas de parche, mala configuración del mismo, no se ha vuelto a utilizar de esa forma; uno por retracción y calcificación) y dos endocarditis, donde los parches estaban íntegros. Salvo en las endocarditis, nos atrajo fuertemente la atención junto con la degeneración del parche, que el propio tejido del velo estaba más fibrosado y retraído de lo esperado, como si hubiera sufrido un proceso inflamatorio secundario al del pericardio.
La hemodinámica de las válvulas bicúspides es muy aceptable, con gradiente pico (mmHg), superior a las tricúspides de forma significativa (16,3 ±5,4 vs. 8,3 ±1,4; p < 0,0001), pero sin repercusión clínica, sólo un paciente desarrolló estenosis aórtica severa.
ConclusionesLa válvula bicúspide precisa reparaciones complejas, pues presenta gran dismorfia, con un porcentaje importante de variantes unicúspides, no obstante, en las válvulas bicúspides se consigue menor conversión a prótesis intraoperatoria. La aplicación de técnicas para evitar el fallo a largo plazo, como la estabilización del anillo aórtico y la reorientación de comisuras consigue unos resultados equiparables a las tricúspides, siendo sólo inferiores cuando se ha utilizado pericardio en su reparación, circunstancia que es más frecuente que en tricúspides. La utilización de material externo debe limitarse lo máximo posible si queremos resultados óptimos.
LimitacionesEntre las limitaciones de este estudio encontramos: en primer lugar, el tipo de estudio que, aunque prospectivo, es descriptivo y observacional, con asimétrico seguimiento en los tipos de técnicas; la heterogeneidad entre los dos grupos de válvulas, el número de pacientes, así como las cuatro tipos de técnicas utilizadas que crean subgrupos limitan la potencia estadística y pueden influir en los resultados; y en tercer lugar, los pacientes en riesgo a más de cinco años se reducen, por lo que los resultados son menos robustos.
Confidencialidad de los datosLos autores declaramos que hemos seguido los protocolos de nuestro centro de trabajo sobre la publicación de datos de pacientes.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentado en el XXV Congreso de la SECCE de Octubre 2020.