Denominamos «situación Fallot» a una comunicación interventricular significativa con obstrucción a la salida del ventrículo derecho. Sin cirugía de reparación completa, excepcionalmente sobreviven hasta la edad adulta. Revisamos nuestra experiencia quirúrgica en estos adultos analizando sus resultados.
MétodosIndicamos reparación completa en adultos con situación Fallot no operados o solo paliados cuando sus ramas pulmonares tienen un tamaño aceptable. Estudiamos retrospectivamente 45 pacientes operados entre 1993-2022. Análisis estadístico: SPSS® 20.0.
ResultadosEdad media: 37±13 años, 53% varones, paliación previa 18%. Diagnósticos principales: ventrículo derecho bicameral+comunicación interventricular (60%), tetralogía de Fallot clásica (27%). Grado funcional NYHA: I 31%, II 38% y III 31%. Arritmia 20%. Hematocrito medio: 48±10%. Asociaban agenesia de la arteria pulmonar izquierda un 7% e insuficiencia aórtica severa otro 7%. Indicación quirúrgica principal: estenosis pulmonar (98%). Las pruebas complementarias mostraban gradientes elevados entre ventrículo derecho-arteria pulmonar y buena contractilidad biventricular. Cirugía por esternotomía con circulación extracorpórea, hipotermia moderada y pinzado aórtico. Cierre de comunicación interventricular desde aurícula derecha (71%). Reconstrucción del tracto de salida derecho conservando válvula pulmonar (80%), interponiendo bioprótesis (16%) o parche transanular (4%). Cirugía asociada (18%): tricúspide (uno), aórtica (6), drenaje venoso pulmonar anómalo (uno). Mortalidad hospitalaria: un paciente (2,4%). Seguimiento medio 8,9±7,6 años. Mortalidad tardía: 2 pacientes (4,5%). Reintervención en 7 pacientes (15%): 3 percutánea y 5 reoperados por lesiones residuales. Actualmente grado funcional i 68%, ii 28% y iii 4%, estando 83% en ritmo sinusal.
ConclusionesLa reparación completa del adulto con situación Fallot logra mejoría clínica porque elimina la cianosis, cierra cortocircuitos intracardíacos y descarga de presión al ventrículo derecho. Nuestros resultados son excelentes, con elevadas tasas de conservación del anillo pulmonar, baja mortalidad y aceptable tasa de reintervención en el seguimiento posterior.
We define “Fallot situation” as the existence of significant ventricular septal defect and right ventricular outflow obstruction. Survival into adulthood is extremely rare without complete surgical repair. We present our experience operating these adults.
MethodsWe consider complete surgical repair in Fallot adult patients if they have pulmonary arteries with adequate size. Retrospective study: 45 Fallot patients operated from 1993 to 2022 in our adult congenital heart unit. Statistical analysis: SPSS® 20.0.
ResultsMean age: 37±13 years, 53% male, 18% prior palliation. Principal diagnosis: double chamber right ventricle+ventricular septal defect (60%), tetralogy of Fallot (27%). NYHA functional class: i 31%, ii 38%, iii 31%. Arrhythmia 20%. Mean hematocrit: 48±10%. Associated left pulmonary artery agenesis 7%, severe aortic regurgitation 7%. Main surgical indication was pulmonary stenosis 98%. Additional tests showed high gradients between the right ventricle and pulmonary artery, and good biventricular function. Surgeries were performed by median sternotomy with cardiopulmonary bypass, moderate hypothermia and aortic clamp. Ventricular septal defect was closed through the right atrium (71%). Reconstruction of the right ventricle outflow tract was done by preserving the pulmonary valve (80%), interposing bioprosthesis (16%), and using transannular patch (4%). Associated surgery (18%): tricuspid (one), aortic (6), anomalous pulmonary venous drainage (one). Inhospital mortality: one patient (2,2%). Mean follow-up: 8.9±7.6 years. Late mortality: 2 patients (4.5%). Reintervention: 7 patients (15%) because of residual lesions (3 percutaneous, 5 surgical). Nowadays, functional class: i 68%, ii 28%, iii 4%; sinus rhythm 83%.
ConclusionsComplete surgical repair in adulthood of Fallot patients achieves clinical improvement by eliminating the cyanosis, closing intracardiac shunts, and decreasing right ventricular pressure overload. Our results are excellent with good rates of pulmonary annulus preservation, low mortality and acceptable reintervention rate in the follow up.
Llamamos situación Fallot (SF) a la existencia de una comunicación interventricular (CIV) no restrictiva asociada a una estenosis o atresia en la vía de salida derecha del corazón1. Esta es la cardiopatía congénita cianótica más frecuente a partir del año de vida. Actualmente realizamos la reparación completa quirúrgica durante la infancia2, y es excepcional la supervivencia hasta la edad adulta sin cirugía reparadora o solo con una paliativa previa.
Los pacientes con SF que llegan a la edad adulta sin operar o solamente paliados habitualmente presentan una anatomía y fisiología más favorables para su supervivencia espontánea, aunque con frecuencia asocian grados variables de cianosis y hematocritos elevados que ocasionan deterioro del grado funcional y complicaciones derivadas de la hiperviscosidad sanguínea.
La reparación completa quirúrgica de estos pacientes adultos consigue normalizar estas alteraciones fisiopatológicas y mejorar tanto el grado funcional como la supervivencia, siempre y cuando sus arterias pulmonares tengan un calibre adecuado y no exista hipertensión pulmonar irreversible.
En este trabajo revisamos la experiencia de nuestra unidad de cardiopatías congénitas del adulto (UCCA) con la cirugía de reparación completa en adultos con SF a lo largo de casi 3 décadas, analizando los resultados posquirúrgicos inmediatos y a largo plazo.
MétodosTras un estudio completo del adulto con SF no operado o solamente paliado en la UCCA de nuestro hospital, recomendamos realizar cirugía de reparación completa si el tamaño de las ramas pulmonares es aceptable (valor z>−2) y no existe hipertensión pulmonar irreversible, para poder restablecer niveles normales de oxigenación y conseguir mejoría clínica.
Valoramos clínicamente a los pacientes y sus pruebas complementarias, que habitualmente muestran gradientes elevados entre el ventrículo derecho (VD) y la arteria pulmonar (AP). Todos los pacientes se estudian inicialmente con un ecocardiograma que cuantifica la contractilidad biventricular y define la anatomía de la estenosis pulmonar; si es necesario se complementa la información con resonancia magnética cardíaca. Consideramos normal una función ventricular por encima del 50%, disfunción leve entre 40-59%, disfunción moderada entre 30-39% y disfunción severa por debajo del 30%. Definimos la hipertensión pulmonar como el aumento de la presión media de la arteria pulmonar≥25mmHg. Para estudiar la reversibilidad de la hipertensión pulmonar se realiza un cateterismo cardíaco, se calculan las resistencias pulmonares y el índice de Nakata. Consideramos que la hipertensión pulmonar es irreversible si las resistencias pulmonares son>6UW/m2 y no disminuyen tras la administración de vasodilatadores pulmonares.
Incluimos en este estudio retrospectivo a 45 pacientes con SF que llegaron a la edad adulta sin operar o solo paliados, y que además recibieron entre 1993-2022 una cirugía de reparación completa. Excluimos del estudio a los pacientes con atresia pulmonar y CIV con flujo pulmonar principal dependiente de grandes colaterales aortopulmonares en lugar de las arterias pulmonares, al ser esta otra entidad distinta que requiere diferentes técnicas quirúrgicas a las aquí referidas.
Estudiamos sus características preoperatorias, las técnicas quirúrgicas empleadas, los resultados inmediatos y del seguimiento posterior, para valorar las consecuencias de las acciones realizadas y comparar nuestra experiencia con la reportada por otros centros de referencia.
Definimos mortalidad hospitalaria (MH) como cualquier muerte acaecida durante los 30 días posteriores a la cirugía, o en cualquier momento mientras que el paciente siga hospitalizado tras la intervención quirúrgica. Mortalidad tardía es toda muerte que ocurre posteriormente.
Consideramos el fin de seguimiento en cada caso: si este fallece o está vivo en la última revisión. Estudiamos también durante este tiempo la necesidad de una nueva intervención quirúrgica y/o percutánea.
El estudio estadístico se ha realizado con el paquete estadístico SPSS® 20.0 para Windows. Se presentan las variables cuantitativas como media±desviación estándar si la distribución es normal, o como mediana con rango intercuartílico (RIC) si la distribución no es normal, y las variables cualitativas como porcentajes. La comparación de medias entre variables cuantitativas se hizo con t de Student o test de Wilcoxon, y la comparación de variables cualitativas con test de Chi-cuadrado o de Fisher según precise cada caso. Consideramos significativo un valor p<0,05. La supervivencia y el seguimiento de pacientes libres de reoperación se representa gráficamente con una curva de Kaplan-Meier.
Consideraciones éticasTodos los pacientes fueron informados y firmaron el consentimiento autorizando el uso de datos e imágenes con fines docentes y de investigación aprobado por el Comité de Ética de nuestro hospital. La recogida de datos se hizo de forma anónima, siguiendo los protocolos del hospital para la realización de estudios clínicos y respetando la ley de protección de datos vigente en nuestro país.
ResultadosAnálisis de las variables preoperatoriasLa edad media de los pacientes fue de 37±13 años (rango: 18,5-73 años) y la distribución por sexos muestra un ligero predominio de varones (53%) frente a mujeres (47%). Los diagnósticos preoperatorios en orden descendente de frecuencia fueron: VD bicameral más CIV (60%), tetralogía de Fallot clásica (27%), estenosis o atresia valvular pulmonar con CIV (9%) y doble salida del VD tipo Fallot (4%).
La mayoría de estos adultos no tenían intervenciones previas, y 8 pacientes (18%) habían sido paliados mediante fístula sistémico-pulmonar de Blalock-Taussig (6) o de Waterston-Cooley (uno), presentando un paciente cirugía de hemicorrección previa.
Dos tercios de los pacientes presentaban síntomas, estando 17 (38%) en grado funcional ii y 14 (31%) en grado iii de la escala de la New York Heart Association; los 14 pacientes restantes (31%) estaban asintomáticos o en grado funcional i. La saturación de oxígeno basal media fue del 94±5%. El hematocrito medio fue 48±10% (rango: 35-86%) como consecuencia de su cianosis crónica.
Las anomalías asociadas más frecuentes fueron la comunicación interauricular o foramen oval permeable en el 51%, las arritmias en el 20% y el arco aórtico derecho en otro 20% (tabla 1). Respecto a los 9 pacientes con arritmia preoperatoria, casi todas fueron supraventriculares (8), consistentes en flúter o fibrilación auricular paroxísticos, y otro paciente inició con una taquicardia ventricular.
Anomalías asociadas en pacientes adultos con situación Fallot no operada o solo paliada
| Anomalías asociadas | Pacientes, n (%) |
|---|---|
| Comunicación interauricular o foramen oval permeable | 23 (51) |
| Arco aórtico derecho | 9 (20) |
| Arritmia | 9 (20) |
| Agenesia arteria pulmonar izquierda | 3 (7) |
| Insuficiencia aórtica severa | 3 (7) |
| Membrana subaórtica | 3 (7) |
| Anomalía coronaria (cruzando tracto de salida del ventrículo derecho) | 1 (2) |
| Síndrome de Down | 2 (5) |
| DVPAP de VPSI a vena innominada | 1 (2) |
| Agenesia válvula pulmonar | 1 (2) |
DVPAP: drenaje venoso pulmonar anómalo parcial; VPSI: vena pulmonar superior izquierda.
La indicación quirúrgica principal fue la estenosis pulmonar en 44 pacientes (98%). Dos pacientes también presentaban insuficiencia pulmonar: una tenía agenesia valvular pulmonar y el otro portaba una hemicorrección (parche transanular entre el VD y la AP dejando abierta la CIV) como segunda paliación tras una fístula sistémico-pulmonar.
Respecto a los métodos diagnósticos empleados, a todos los pacientes se les realizó ecocardiograma, a 38 pacientes (84%) cateterismo cardíaco, a 25 pacientes (55%) resonancia magnética, y la tomografía computarizada cardíaca solo se realizó de manera excepcional. Las pruebas complementarias muestran gradientes elevados entre el VD y la AP, ausencia de insuficiencia pulmonar, adecuada competencia tricuspídea y buena contractilidad de ambos ventrículos, estando generalmente el VD hipertrófico y no dilatado (tabla 2). El estudio hemodinámico de nuestros pacientes generalmente mostró resistencias pulmonares inferiores a 3UW/m2 y un índice de Nakata superior a 250mm2/m2.
Resultados de las pruebas complementarias preoperatorias en los pacientes con situación Fallot adultos no reparados o solo con paliación
| Ecocardiograma | Cateterismo | Resonancia | |
|---|---|---|---|
| Gradiente VD-AP, mmHg | 83±29 | 63±33 | |
| Insuficiencia pulmonar, % | No 83Leve 1Moderada 4Severa 2 | No 91Leve 6Severa 3 | FRP: 2,5±4,2% |
| Ventrículo derecho, % | Normal 82Disf. leve 9Disf. moderada 7Disf. severa 2 | VTDVD 75±27ml/m2VTSVD 30±17ml/m2FEVD 60±9% | |
| Ventrículo izquierdo, % | Normal 91Disf. leve 7Disf. moderada 2 | FEVI 60±9% | |
| Insuficiencia tricúspide, % | No 60Leve 36Moderada 4 | No 76Leve 15Moderada 6Severa 3 | No 75Leve 25 |
AP: arteria pulmonar; Disf: disfunción; FEVD: fracción de eyección del ventrículo derecho; FEVI: fracción de eyección del ventrículo izquierdo; FRP: fracción de regurgitación pulmonar; VD: ventrículo derecho; VTDVD: volumen telediastólico del ventrículo derecho; VTSVD: volumen telesistólico del ventrículo derecho.
Todos los pacientes se operaron por esternotomía media, con canulación central en aorta ascendente y en ambas cavas, circulación extracorpórea e hipotermia moderada, con pinzado aórtico y parada cardíaca mediante cardioplejía anterógrada intermitente (hemática en la primera parte de la serie y cristaloide tipo Celsior® desde el año 2012). Los tiempos medios de circulación extracorpórea y de pinzado aórtico fueron 122±41 y 93±32min, respectivamente.
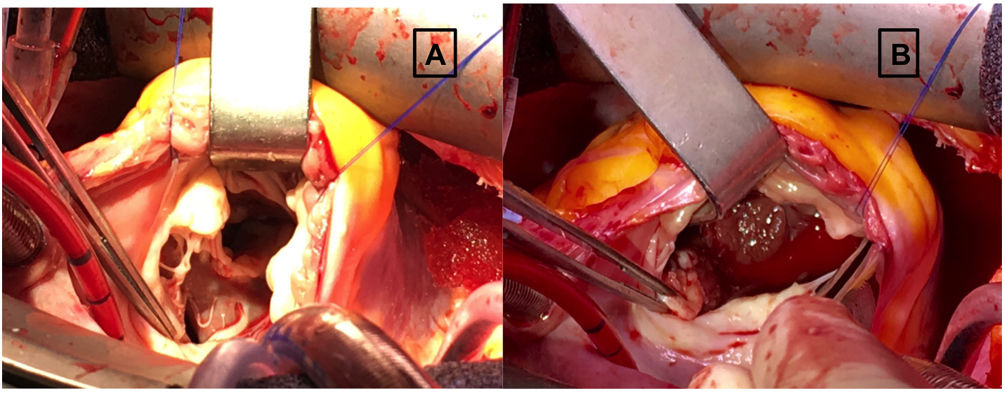
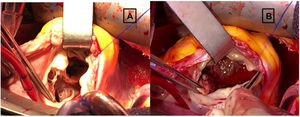
Hacemos un abordaje inicial a través de la aurícula derecha y la AP, para hacer una comisurotomía de la válvula pulmonar y/o resecar las bandas hipertrofiadas del infundíbulo del VD que causan la estenosis pulmonar. De esta manera, conseguimos minimizar o evitar la ventriculotomía derecha (fig. 1). La CIV fue cerrada mayoritariamente desde la aurícula derecha en 32 pacientes (71%), desde el VD en 11 pacientes (24,5%) y desde la aorta en 2 pacientes (4,5%). La reconstrucción del tracto de salida del VD se hizo conservando la válvula pulmonar en 36 pacientes (80%), interponiendo una bioprótesis en 7 pacientes (16%) y con parche transanular en 2 pacientes (4%). El foramen oval o comunicación interauricular, si existen, se cierran antes de despinzar la aorta y finalizar el periodo de isquemia miocárdica.
Imágenes intraoperatorias tomadas desde la posición del cirujano principal, de la reparación completa de una adulta con situación Fallot del tipo ventrículo derecho de doble cámara y comunicación interventricular (CIV). Se ha realizado una atriotomía derecha, y la visión de las estructuras es a través de la válvula tricúspide. A. CIV bajo los velos tricuspídeos septal y anterior, y en plano superior las bandas hipertróficas en la salida del ventrículo derecho. B. Infundíbulo del ventrículo derecho tras seccionar las bandas hipertróficas.
Recibieron cirugía asociada 8 pacientes (18%): en 2 se hizo valvuloplastia (en uno tricúspide y en otro aórtica), en 3 pacientes se colocó prótesis aórtica (mecánica en 2 y biológica en uno), y 3 pacientes precisaron resección de membrana subaórtica. Ningún paciente recibió crioablación de arritmias intraoperatoria. Los 3 pacientes con agenesia de la AP izquierda tenían circulación colateral desde la aorta al pulmón izquierdo, tenían buenos parámetros hemodinámicos para la reparación completa que se hizo a un solo pulmón, y obtuvimos buen resultado en todos.
Análisis de las variables del postoperatorio inmediatoUn paciente con Fallot extremo de 59 años falleció en el postoperatorio inmediato por fallo del VD que fue empeorando hasta el fallo multiorgánico, lo que supone una mortalidad hospitalaria del 2,2%.
Aparecieron complicaciones en 15 pacientes (33%), que se detallan en la tabla 3. Dos pacientes requirieron implante de marcapasos en el postoperatorio inmediato por bloqueo auriculoventricular posquirúrgico. Los pacientes que presentaron clínica de fracaso ventricular derecho se trataron médicamente con inotrópicos y diuréticos, además de mantener precargas elevadas, sin haber empleado en ningún caso algún dispositivo de asistencia ventricular.
Complicaciones en el postoperatorio inmediato tras reparación completa de la situación Fallot en adultos
| Tipo de complicación | Pacientes, n (%) |
|---|---|
| Implante de marcapasos por BAVC postoperatorio | 2 (4,4) |
| Reintervención por sangrado | 2 (4,4) |
| Cierre esternal diferido tras coagulopatía severa | 2 (4,4) |
| Parálisis frénica | 3 (7) |
| Infección superficial de la esternotomía | 2 (4,4) |
| Accidente cerebrovascular con hemiparesia izquierda residual | 1 (2,2) |
| Arritmia | 3 (7) |
| Fracaso renal agudo | 2 (4,4) |
| Derrame pleural | 2 (4,4) |
BAVC: bloqueo auriculoventricular completo.
La mediana del tiempo de intubación fue de 6h (RIC: 5-12). La estancia mediana en Reanimación fue de 3 días (RIC: 2-4) y la estancia hospitalaria mediana posquirúrgica fue de 9 días (RIC: 7-14).
SeguimientoEl seguimiento es completo en el 100% de los casos, con una media de 8,9±7,6 años (rango: 0,1-26,75 años).
La mortalidad tardía es del 4,4%, correspondiente a 2 pacientes. Uno falleció súbitamente a los 2,3 años posquirúrgicos y el otro 22,5 años poscirugía en el seno de una neumonía post-COVID-19.
Siete pacientes (15%) se reintervinieron en el seguimiento por lesiones residuales, 3 de manera percutánea, y 5 fueron reoperados (tabla 4).
Reintervenciones en el seguimiento tras reparación completa de la situación Fallot en adultos
| Tipo de reintervención | Tiempo desde la reparación completa y detalles |
|---|---|
| Percutánea y quirúrgica | 1,5 años: bioprótesis tricúspide quirúrgica16 años: bioprótesis T percutánea (valve in valve)+MP DDD |
| Quirúrgica | 23 años: bioprótesis pulmonar+cierre CIV y FOP residuales |
| Quirúrgica | 6 meses: bioprótesis pulmonar+cierre CIV residual |
| Quirúrgica | 6 meses: bioprótesis pulmonar+cierre CIV residual |
| Quirúrgica | 11 años: prótesis mecánica Ao+cierre CIV residual+plastia Mi y T |
| Percutánea | 15 años: bioprótesis pulmonar percutánea |
| Percutánea | 6 meses: stent en ambas ramas pulmonares |
Ao: aórtica; CIV: comunicación interventricular; FOP: foramen oval permeable; Mi: mitral, MP: marcapasos; T: tricúspide.
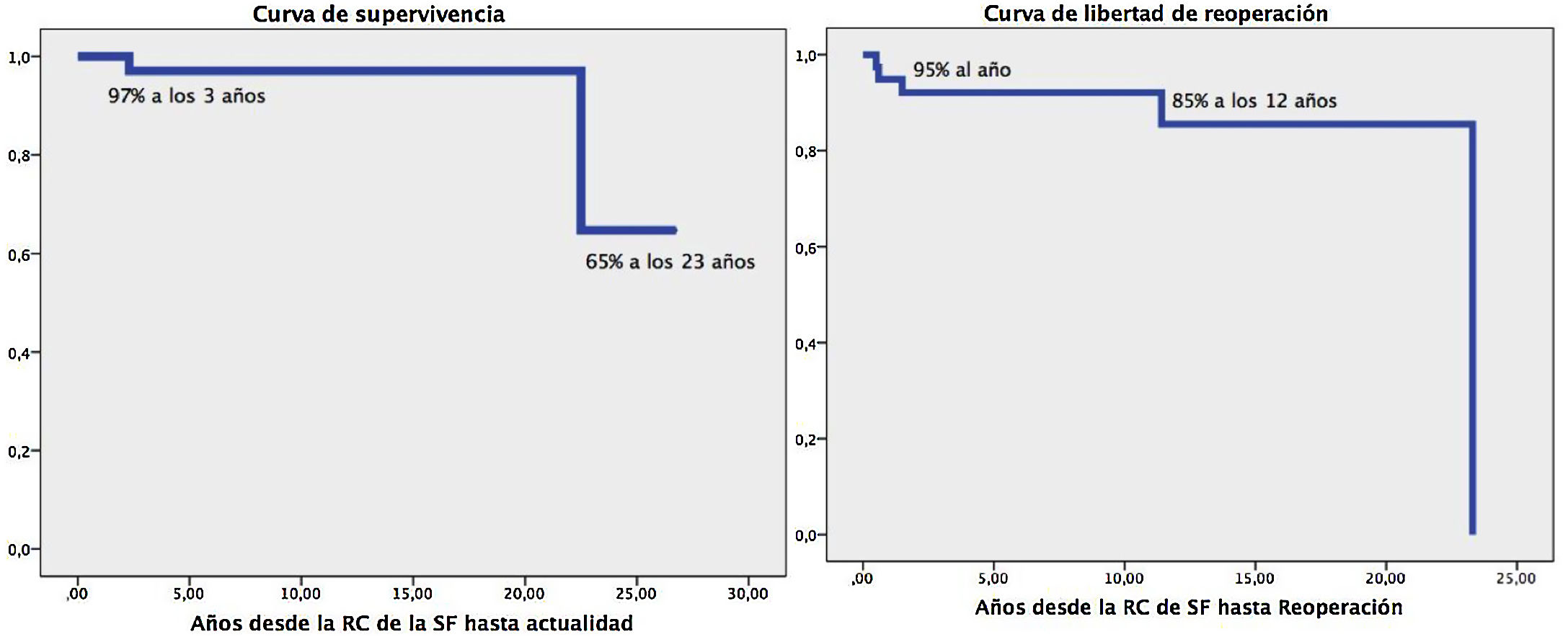
En la figura 2 podemos observar las curvas de Kaplan-Meier de supervivencia y de libertad de reoperación, que nos muestran una supervivencia del 97% a los 10 y 20 años y una libertad de reoperación del 92 y 85% a los 10 y 20 años, respectivamente.
En la última revisión cardiológica, el 83% mantienen el ritmo sinusal, 30 pacientes (69%) están asintomáticos o en grado funcional i, 12 pacientes (27%) en grado funcional ii y 2 pacientes (4%) en grado funcional iii, evidenciando su mejoría clínica tras la cirugía. El último ecocardiograma realizado muestra un gradiente medio entre VD y AP de 12±8mmHg, el 95% no tienen insuficiencia pulmonar o esta es leve, el VD tiene buena contractilidad en el 89%, y la válvula tricúspide es competente en el 89%.
DiscusiónEl Fallot es una de las cardiopatías congénitas cianóticas más frecuentes. La historia natural sin tratamiento es mala, con hipoxia severa que suele causar la muerte, estando menos del 50% vivos entre los 5 y los 10 años. Sin intervención quirúrgica excepcionalmente llegan a la edad adulta (entre un 15 y un 2% alcanzan, respectivamente, la tercera y cuarta décadas), bien porque son formas más leves de enfermedad que progresan con el tiempo, bien porque conservan fuentes adicionales de flujo pulmonar3. La historia no natural está modificada por las intervenciones quirúrgicas y/o percutáneas aplicadas a estos pacientes. Si existe escaso flujo pulmonar, se puede hacer paliación o reparación completa. La paliación aumenta el flujo pulmonar abriendo la válvula pulmonar, el tracto de salida del VD (hemicorrección), o creando una fístula sistémico-pulmonar. La reparación completa quirúrgica asegura un mayor flujo pulmonar y elimina los cortocircuitos intracardíacos al completar la septación cardíaca. Actualmente más del 90% de las SF operadas durante la infancia alcanzan la cuarta década, por lo que la cirugía transforma una enfermedad letal en una situación con buena calidad y cantidad de vida4.
El grupo de pacientes con SF ocupa un lugar predominante en las cirugías realizadas en la UCCA de nuestro hospital. Generalmente estos pacientes fueron operados durante su niñez y en la vida adulta requieren reoperaciones por secuelas o lesiones residuales, y menos frecuentemente por complicaciones ocurridas durante su seguimiento5. Un pequeño porcentaje de estos pacientes llegan a la vida adulta sin operar o solo con una paliación inicial (generalmente fístula sistémico-pulmonar), y presentan grados variables de cianosis con eritrocitosis secundaria, que tiene una repercusión clínica variable6. El riesgo de estos adultos es difícil de cuantificar preoperatoriamente porque no se ajustan a las escalas de riesgo convencionales utilizadas en cirugías de niños con cardiopatía congénita ni de adultos con cardiopatía adquirida7. Nosotros cuantificamos el riesgo preoperatorio de nuestros pacientes adultos según las escalas de cardiopatías congénitas con RACHS-1 y Aristóteles básico, además de EuroSCORE logístico, que se usa habitualmente en adultos con cardiopatía adquirida.
Las guías clínicas europeas8 recomiendan cirugía de reparación completa en los adultos con SF no operada o solo paliada si presentan síntomas o tienen un gradiente pico entre el VD y la AP superior a 64mmHg medido por ecocardiografía; también en los pacientes asintomáticos con gradientes inferiores que además presentan un deterioro objetivo del grado funcional en las pruebas de consumo de oxígeno, tengan disfunción del VD o progresión de la insuficiencia tricúspide, tengan la presión sistólica de VD superior a 80mmHg o asocien cortocircuito derecha-izquierda a nivel ventricular.
Nuestra experiencia tras una evaluación completa del adulto con SF no operada o solo paliada evidencia que habitualmente es posible llevar a cabo una cirugía de reparación completa. Indicamos la reparación quirúrgica completa siempre que tengan síntomas, dilatación del ventrículo izquierdo o insuficiencia aórtica asociadas, cianosis con eritrocitosis, o sospecha de estenosis o aneurisma a nivel de una fístula previa, independientemente de su edad9. Contraindicaría la cirugía la existencia de unas ramas pulmonares severamente hipoplásicas o que presenten hipertensión pulmonar irreversible. Si hay fístula previa, esta debe ser ocluida de manera percutánea antes de la cirugía si el paciente lo tolera, y si no, en el momento de la reparación quirúrgica.
Los resultados quirúrgicos de los pacientes con SF operados en nuestra UCCA son excelentes. Obtenemos cifras de MH de 2,2% y de mortalidad tardía de 4,4%, que son más favorables que las reportadas por otros grupos10. Creemos que estos buenos resultados se logran porque los pacientes son operados por cirujanos con amplia experiencia en cardiopatías congénitas que trabajan con un equipo multidisciplinar de personal especializado en la atención de pacientes con cardiopatía congénita11. Clásicamente se ha considerado la hipoxia, la disfunción ventricular y la insuficiencia tricuspídea preoperatorias como factores de riesgo asociados a una mayor MH, así como la mayor edad en el momento de la reparación completa y la necesidad de interponer un parche transanular12.
En la reparación completa de la SF intentamos preservar al máximo la función ventricular, minimizando o evitando la ventriculotomía derecha y conservando su válvula pulmonar. En la mayoría de nuestros adultos (71%) conseguimos cerrar la CIV desde la aurícula; en casos con peor visibilidad se cerró desde el VD (24,5%), y excepcionalmente desde la aorta (4,5%), como ha sido reportado por Gil-Jaurena et al.13. Asimismo, en estos pacientes pudimos conservar el anillo y la válvula pulmonar (80%) en un número superior al reportado en las series infantiles14, y también a las cifras publicadas por otros grupos quirúrgicos en adultos con SF15. Un 20% de nuestros pacientes requirieron apertura del anillo pulmonar, y en estos casos habitualmente interponemos una bioprótesis (16%). Al principio de la serie, en 2 pacientes (4%) hicimos la ampliación entre el VD y la AP con parche transanular, y uno de ellos precisó reoperación posterior para implantar una bioprótesis debido a la mala tolerancia clínica de su insuficiencia pulmonar. Otros autores reportan que la insuficiencia pulmonar no se tolera bien tras la reparación completa de la SF en adultos, probablemente por falta de adaptación de un VD hipertrófico y no compliante de larga evolución, que clínicamente causa insuficiencia cardíaca derecha por fallo diastólico del VD16. En los adultos en que no podamos conservar la válvula pulmonar nativa creemos más seguro el implante de bioprótesis pulmonar asociado a la reparación completa del Fallot17.
La agenesia de una AP asociada al Fallot es rara, observándose en el 1 a 3% de los casos; afecta con más frecuencia a la rama izquierda que a la derecha18. Nuestros 3 pacientes descritos tenían agenesia de la arteria pulmonar izquierda y evolucionaron bien tras la cirugía de reparación completa. Si existe agenesia de una rama pulmonar y la contralateral tiene buen tamaño, pensamos que la reparación completa es viable con un solo pulmón.
Algunos autores refieren peor supervivencia a largo plazo si la reparación completa se realiza en la edad adulta19 respecto a la reparación en edad infantil. Nuestra experiencia demuestra mejoría clínica de los adultos tras la reparación completa, similar a la reportada en diversas publicaciones20. En el seguimiento posterior logramos excelentes resultados, con una supervivencia del 97% a los 10 y 20 años y una libertad de reoperación del 92 y 85% a los 10 y 20 años, respectivamente. Nuestra tasa de reintervención a largo plazo es del 15%, cifra que es similar o ligeramente inferior a la de otras publicaciones especializadas21. Consideramos fundamental el manejo y seguimiento de estos pacientes en una UCCA, sobre todo si quedan lesiones residuales, puesto que es probable que ameriten reintervención posterior en algún momento de su vida.
ConclusionesLos pacientes con SF que llegan a la edad adulta sin operaciones previas o solo paliados, con tamaño aceptable de ramas pulmonares y sin hipertensión pulmonar irreversible, son buenos candidatos para hacer cirugía de reparación completa, que elimina la cianosis, cierra los cortocircuitos intracardíacos y disminuye la sobrecarga de presión sobre el VD.
Nuestra cirugía es segura y eficaz, consigue mejoría clínica con baja MH y buena supervivencia tardía, con aceptable incidencia de reintervenciones, lo que permite a los pacientes mejorar su calidad y cantidad de vida.
Refiriéndonos a la técnica quirúrgica, minimizar o evitar la ventriculotomía para preservar la función del VD, evitar la insuficiencia pulmonar (ya sea conservando la válvula o interponiendo una bioprótesis) y hacer una hemostasia minuciosa son, en nuestra opinión, factores clave para asegurar unos buenos resultados tras la cirugía.
La reparación completa de SF en adultos asocia elevadas tasas de conservación del anillo y la válvula pulmonar respecto a las series infantiles. Cuando es necesario abrir el anillo pulmonar, preferimos interponer una bioprótesis frente al parche transanular, porque los adultos toleran peor la insuficiencia pulmonar que los pacientes pediátricos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.