La cirugía de tromboendarterectomía pulmonar es el tratamiento de elección en la hipertensión pulmonar tromboembólica crónica. El tratamiento médico o el intervencionismo (angioplastia pulmonar) deben contemplarse en pacientes inoperables o con hipertensión pulmonar residual tras cirugía.
ObjetivosComunicar los resultados actuales de la serie quirúrgica. Describir la evolución a largo plazo según la persistencia de hipertensión pulmonar.
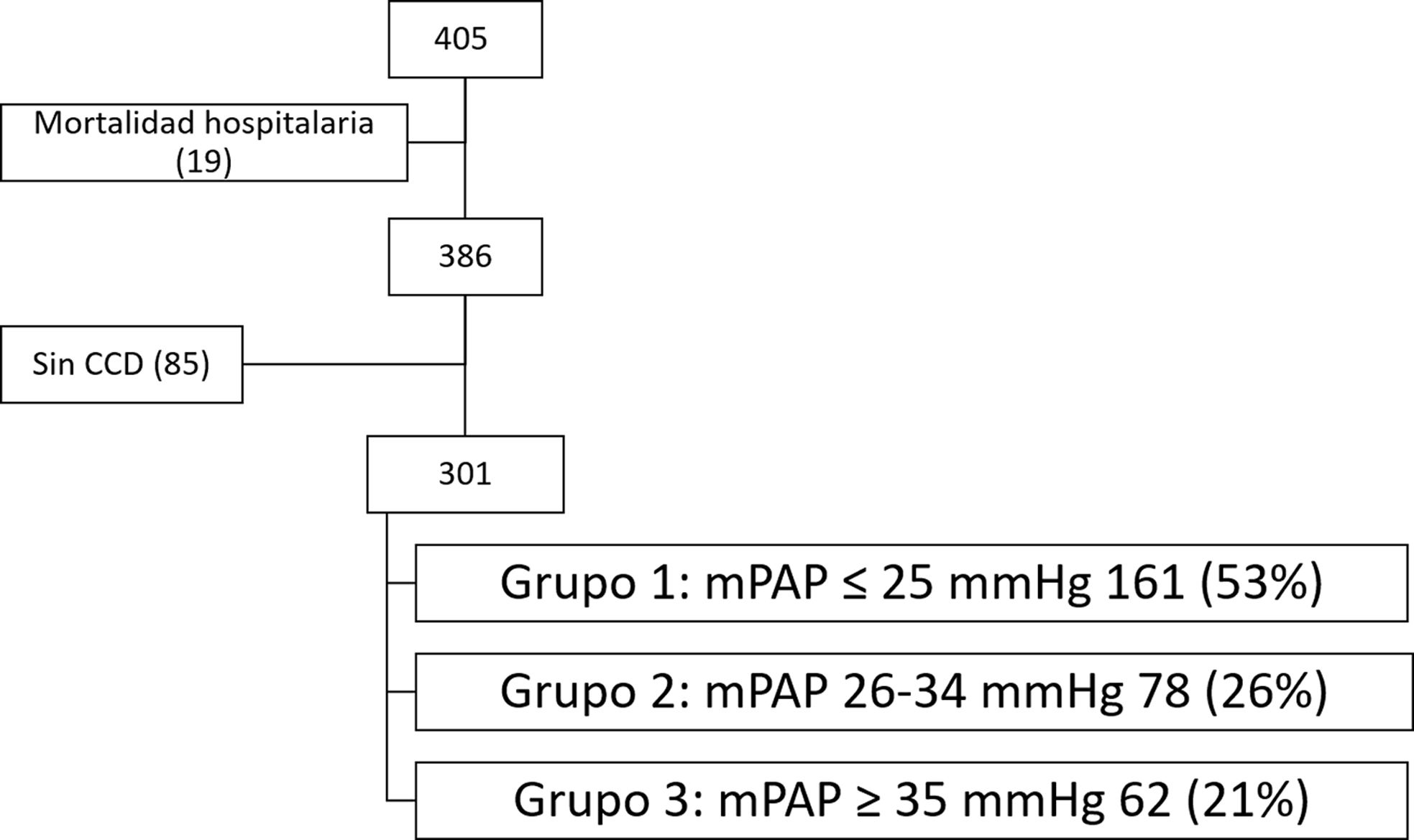
Material y métodosHasta diciembre de 2023 hemos realizado 405 procedimientos. En 301 pacientes se obtuvo cateterismo cardiaco derecho de control a los 6meses.
ResultadosLa mortalidad hospitalaria fue del 4,5%. En 161 cateterismos (53%) la presión media en arteria pulmonar fue inferior o igual a 25mmHg. La supervivencia acumulada en estos pacientes es del 99%, del 99% y del 97% a 3, 5 y 10años. En 78 casos (26%) la presión estuvo entre 26 y 34mmHg. El 30% han necesitado tratamiento con vasodilatadores pulmonares y el 3%, angioplastias pulmonares. La supervivencia acumulada es del 100%, del 95% y del 95% a 3, 5 y 10años. En el resto la presión fue igual o superior a 35mmHg. El 82% han sido tratados con vasodilatadores pulmonares y el 21%, con angioplastias pulmonares. La supervivencia acumulada es del 92%, del 90% y del 81% a 3, 5 y 10años, con diferencia significativa con los grupos anteriores (Log Rank=0,02).
ConclusionesLa cirugía de tromboendarterectomía pulmonar es curativa en la mayoría de pacientes. El abordaje multidisciplinar y el tratamiento multimodal son imprescindibles en situaciones complejas como la hipertensión pulmonar residual tras cirugía, logrando resultados excelentes a largo plazo.
Pulmonary thromboendarterectomy surgery is the treatment of choice in chronic thromboembolic pulmonary hypertension. Medical treatment or intervention through pulmonary angioplasty should be considered in inoperable patients or with residual pulmonary hypertension after surgery.
ObjectivesCommunicate the current results of the surgical series. Describe the long-term evolution based on the persistence of pulmonary hypertension.
Material and methodsUntil December 2023 we have performed 405 procedures. Right heart catheterization was obtained in 301 patients at 6months.
ResultsHospital mortality was 4.5%. In 161 control catheterizations (53%), the mean pulmonary artery pressure was less or equal than 25mmHg. The cumulative survival in these patients is 99%, 99% and 97% at 3, 5 and 10years. In 78 cases (26%) the pressure was between 26 and 34mmHg. 30% have needed treatment with pulmonary vasodilators and 3% have required pulmonary angioplasty. The cumulative survival is 100%, 95% and 95% at 3, 5 and 10years. In the rest, the pressure was equal or greater than 35mmHg. 82% have been treated with pulmonary vasodilators and 21% with pulmonary angioplasties. The cumulative survival is 92%, 90% and 81% at 3, 5 and 10years with significant difference with the previous groups (Log Rank=0.02).
ConclusionsPulmonary endarterectomy surgery is curative in the majority of patients. The multidisciplinary approach and multimodal treatment are essential in complex situations such as residual pulmonary hypertension after surgery, achieving excellent long-term results.
La hipertensión pulmonar tromboemb ólica cr ó nica (HPTEC) es una complicación de la embolia aguda de pulmón que puede aparecer hasta en el 3,2% de los supervivientes, siendo la entidad más importante del grupo4 de hipertensión pulmonar (HP)1. La HPTEC se debe a una resolución incompleta de las embolias pulmonares que se organizan dentro del lecho vascular pulmonar y causan diferentes grados de obstrucción al flujo sanguíneo. Sin tratamiento, el pronóstico es nefasto, con tasas de supervivencia a 5años tan bajas como el 10% en los casos más graves2.
La tromboendarterectomía pulmonar (TEA) es el tratamiento de elección y curativo en pacientes seleccionados3. El registro internacional demostró la existencia de una pronunciada curva de aprendizaje quirúrgica e institucional al inicio de un programa de TEA, pero actualmente, en centros con experiencia, la tasa de mortalidad operatoria es de alrededor del 3%4,5, y la supervivencia a 10años, del 90%6.
La angioplastia pulmonar con balón (ABAP) se ha establecido en las últimas guías clínicas como tratamiento de elección para pacientes seleccionados con HPTEC inoperable o HP persistente después de la TEA7 con excelentes resultados clínicos y hemodinámicos8.
La fisiopatología de la HPTEC se describe mediante un modelo bicompartimental, con un componente obstructivo que puede ser accesible quirúrgicamente hasta nivel segmentario, o mediante ABAP a nivel subsegmentario, y una vasculopatía de pequeño vaso. Esta vasculopatía afecta tanto a vasos previamente ocluidos y perfundidos por colaterales como a vasos no obstruidos y perfundidos a alta presión, y en estos últimos los cambios histológicos son similares a la HP arterial9.
Para tratar el componente de vasculopatía se han utilizado los vasodilatadores pulmonares disponibles para la HP arterial. Por el momento, solo dos ensayos controlados aleatorizados han mostrado la efectividad en el contexto de HPTEC inoperable o persistente tras TEA: los realizados con riociguat y con treprostinil subcutáneo a dosis altas10-12. Las guías clínicas contemplan, a día de hoy, el uso de riociguat, indicación Ib, y el treprostinil en pacientes más graves, indicación IIb7.
La fisiopatología bicompartimental explica la necesidad de terapia multimodal que combine los tres tratamientos disponibles en distintos escenarios de la patología13. Uno de ellos es la HP residual o recurrente tras TEA. Según la definición utilizada, entre el 5 y el 35% de los pacientes tienen HP residual después de la TEA, lo que les confiere un peor pronóstico7.
La Unidad Multidisciplinar de Hipertensión pulmonar del Hospital Universitario 12 de Octubre es Unidad de Referencia Nacional y Europea en el diagnóstico y tratamiento de pacientes con HP. En este contexto se ha desarrollado la serie de TEA más importante a nivel nacional, con muy buenos resultados ya consolidados14. Por otra parte, desde el año 2013 se incorporó la ABAP al tratamiento de la HPTEC, siendo también, en el momento actual, la serie más amplia de nuestro país, con excelentes resultados comunicados15.
El objetivo principal de este trabajo es actualizar los resultados inmediatos y a largo plazo de la serie quirúrgica y analizar la evolución a largo plazo en función de la persistencia o no de HP residual.
Material y métodosPoblaciónSe trata de un estudio descriptivo retrospectivo. Desde febrero de 1996 hasta diciembre de 2023 hemos realizado 405 TEA consecutivas en 404 pacientes. Todos los pacientes con diagnóstico establecido de HPTEC se presentan en sesión de la Unidad Multidisciplinar, 860 hasta diciembre de 2023. Las principales indicaciones para la cirugía fueron3,7: a)clase funcionalII-IV de la OMS; b) presión en arteria pulmonar media (PAPm) >20mmHg o pendiente de la relación entre PAPm y gasto cardiaco >3 en el cateterismo de ejercicio si no hay HP en reposo; c) trombos o lesiones accesibles quirúrgicamente, y d)concordancia entre las lesiones obstructivas y la severidad hemodinámica. Se consideraron criterios de exclusión la no accesibilidad quirúrgica y la presencia de patología grave asociada. Ni la cifra elevada de resistencias vasculares pulmonares (RVP), ni la insuficiencia cardiaca derecha avanzada, por sí solos, son criterios de exclusión16,17. A partir de mayo de 2013 los pacientes sin indicación quirúrgica se evalúan en la misma sesión para considerar si son susceptibles de tratamiento con ABAP, y hasta diciembre de 2023 se han tratado 213 pacientes.
Los protocolos de diagnóstico y seguimiento están publicados en la serie inicial16 y actualizados según la evidencia actual7. Aproximadamente a los seis meses de la TEA se realiza cateterismo cardiaco derecho. Disponemos, a 31 de marzo de 2024, de 301 estudios hemodinámicos de las 405 intervenciones. Para analizar los resultados a largo plazo en función de la persistencia de HP se ha divido esta población en: grupo1, pacientes sin HP residual; grupo2, pacientes con HP ligera-moderada, y grupo3, pacientes con HP severa (fig. 1). En este caso hemos mantenido la definición de HP como PAPm>25mmHg utilizada hasta el año 20227, puesto que el grueso de la serie se realizó con esta definición.
Los pacientes con HP residual severa o mala evolución clínica tras la TEA se presentan en sesión con estudio completo para valorar la indicación de reoperación, ABAP o tratamiento médico.
Técnica quirúrgicaRealizamos la TEA a través de una esternotomía media, con circulación extracorpórea, pinzamiento aórtico y períodos de parada circulatoria en hipotermia profunda, de forma similar a la técnica descrita por el grupo de la Universidad de California en San Diego18. El material obtenido en la cirugía se ordenó siguiendo la clasificación anatomoquirúrgica, con valor pronóstico, de este mismo grupo19 (tipoI: trombos que ocupan las arterias pulmonares principales; tipoII: engrosamiento intimal y fibrosis proximal a las arterias segmentarias; tipoIII: afectación tromboembólica exclusiva de las arterias segmentarias y subsegmentarias; tipoIV: vasculopatía arteriolar distal). La curva de aprendizaje para la intervención se situó en los primeros 46 casos (1996-2010), aquellos llevados a cabo en el período de tiempo en que se realizaban menos de 10 procedimientos por año18,20.
EstadísticaLas variables continuas se presentan como media ±desviación estándar, y las categóricas, como frecuencias. La comparación entre variables categóricas se analizó mediante la prueba de la χ2 de Pearson o el estadístico exacto de Fisher. Las variables cuantitativas se analizaron aplicando la prueba de la t de Student o de la U de Mann-Whitney en función de la normalidad de las distribuciones según la prueba de Shapiro-Wilk.
Los pacientes fueron seguidos hasta el 31 de marzo de 2024.
Las curvas de supervivencia se calcularon mediante el método de Kaplan-Meier, y la comparación entre ellas, con la prueba de rangos logarítmicos.
Se consideró estadísticamente significativo un valor de p<0,05.
Consideraciones éticasLos pacientes incluidos en el estudio han firmado un consentimiento informado para la utilización de sus resultados clínicos en publicaciones o para la colaboración en registros nacionales e internacionales de HP.
ResultadosSerie quirúrgicaEn las 405 TEA realizadas la mortalidad hospitalaria fue del 4,5% (19/405). Las causas fueron insuficiencia respiratoria en 13 pacientes, shock cardiogénico en 4 y hemorragia pulmonar en 2. Si analizamos la población excluyendo los 46 primeros pacientes que constituyen la curva de aprendizaje, la mortalidad de la serie fue del 3,6%.
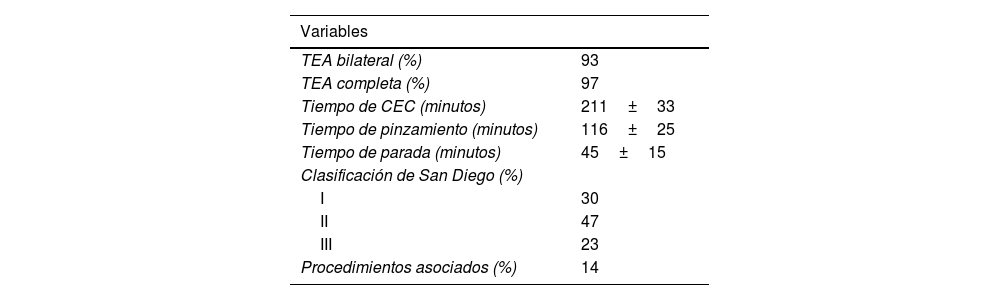
Las principales variables intraoperatorias se resumen en la tabla 1.
Variables intraoperatorias
| Variables | |
|---|---|
| TEA bilateral (%) | 93 |
| TEA completa (%) | 97 |
| Tiempo de CEC (minutos) | 211±33 |
| Tiempo de pinzamiento (minutos) | 116±25 |
| Tiempo de parada (minutos) | 45±15 |
| Clasificación de San Diego (%) | |
| I | 30 |
| II | 47 |
| III | 23 |
| Procedimientos asociados (%) | 14 |
CEC: circulación extracorpórea; TEA: tromboendarterectomía pulmonar.
La morbilidad más importante consistió en: edema pulmonar de reperfusión en 105 pacientes (26%), insuficiencia cardiaca en 32 (8%), hemorragia pulmonar en 12 (3%), accidente cerebrovascular transitorio en 14 pacientes y permanente en 1 paciente (4%) y necesidad de ECMO en 26 pacientes (7%).
El tiempo medio de seguimiento ha sido 64±49meses. La supervivencia acumulada es del 93%, del 91% y del 88% a 3, 5 y 10años, respectivamente.
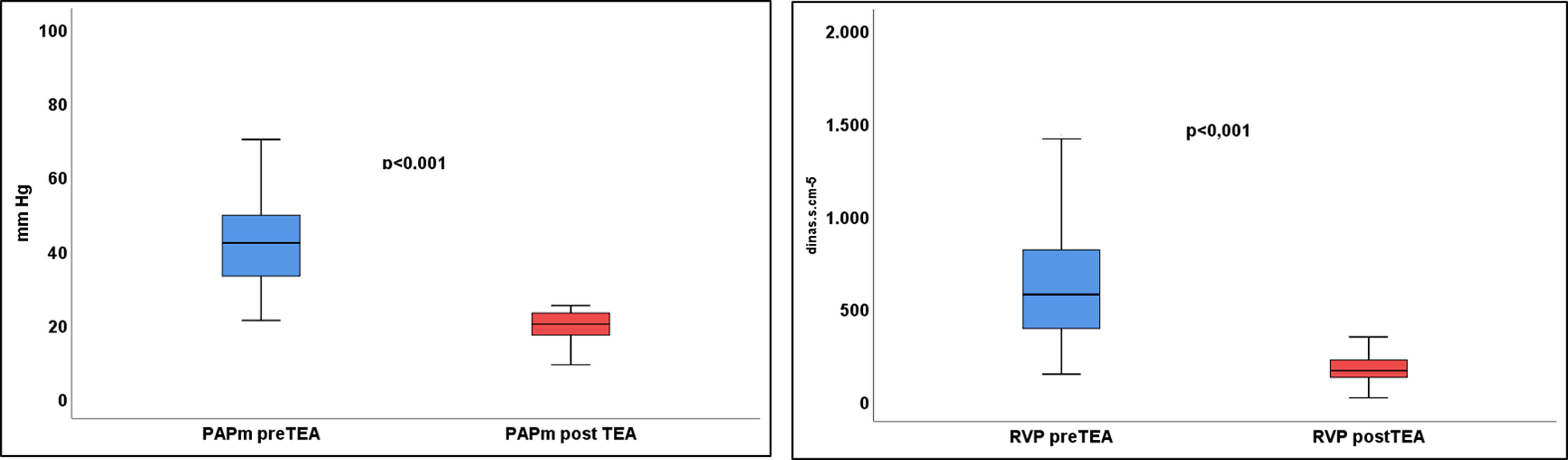
Grupo 1En los pacientes del grupo1 la PAPm (43±12 vs. 20±4mmHg; p<0,001) descendió más del 50% y las RVP (653±370 vs. 179±88 dinas·s·cm–5; p<0,001) más del 60% tras la cirugía (fig. 2).
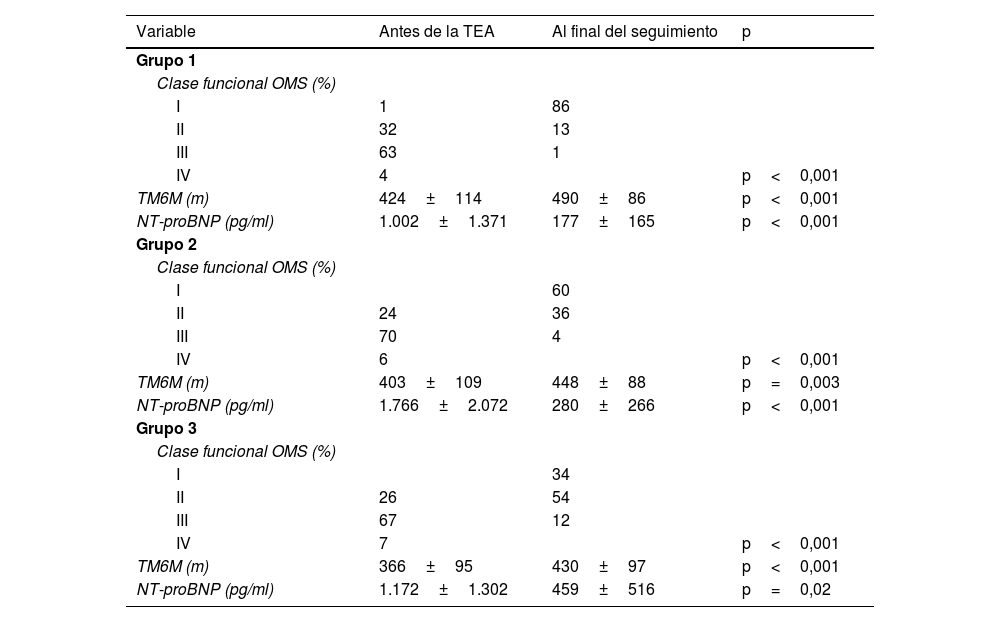
Al final del seguimiento todos los pacientes están en clase funcionalI oII, excepto un paciente que se encuentra en clase funcionalIII por patología respiratoria asociada. La mejoría funcional aparece reflejada en la tabla 2. Ningún paciente ha requerido otro tratamiento adicional específico para HP.
Situación funcional al final del seguimiento
| Variable | Antes de la TEA | Al final del seguimiento | p |
|---|---|---|---|
| Grupo 1 | |||
| Clase funcional OMS (%) | |||
| I | 1 | 86 | |
| II | 32 | 13 | |
| III | 63 | 1 | |
| IV | 4 | p<0,001 | |
| TM6M (m) | 424±114 | 490±86 | p<0,001 |
| NT-proBNP (pg/ml) | 1.002±1.371 | 177±165 | p<0,001 |
| Grupo 2 | |||
| Clase funcional OMS (%) | |||
| I | 60 | ||
| II | 24 | 36 | |
| III | 70 | 4 | |
| IV | 6 | p<0,001 | |
| TM6M (m) | 403±109 | 448±88 | p=0,003 |
| NT-proBNP (pg/ml) | 1.766±2.072 | 280±266 | p<0,001 |
| Grupo 3 | |||
| Clase funcional OMS (%) | |||
| I | 34 | ||
| II | 26 | 54 | |
| III | 67 | 12 | |
| IV | 7 | p<0,001 | |
| TM6M (m) | 366±95 | 430±97 | p<0,001 |
| NT-proBNP (pg/ml) | 1.172±1.302 | 459±516 | p=0,02 |
OMS: Organización Mundial de la Salud; TM6M: test de la marcha de 6 minutos.
Durante el seguimiento fallecieron 3 pacientes: uno por complicaciones derivadas de una obesidad mórbida y dos por neoplasia. El tiempo de seguimiento ha sido de 71±48meses y la supervivencia acumulada, del 99% a 3 y 5años y del 97% a 10años.
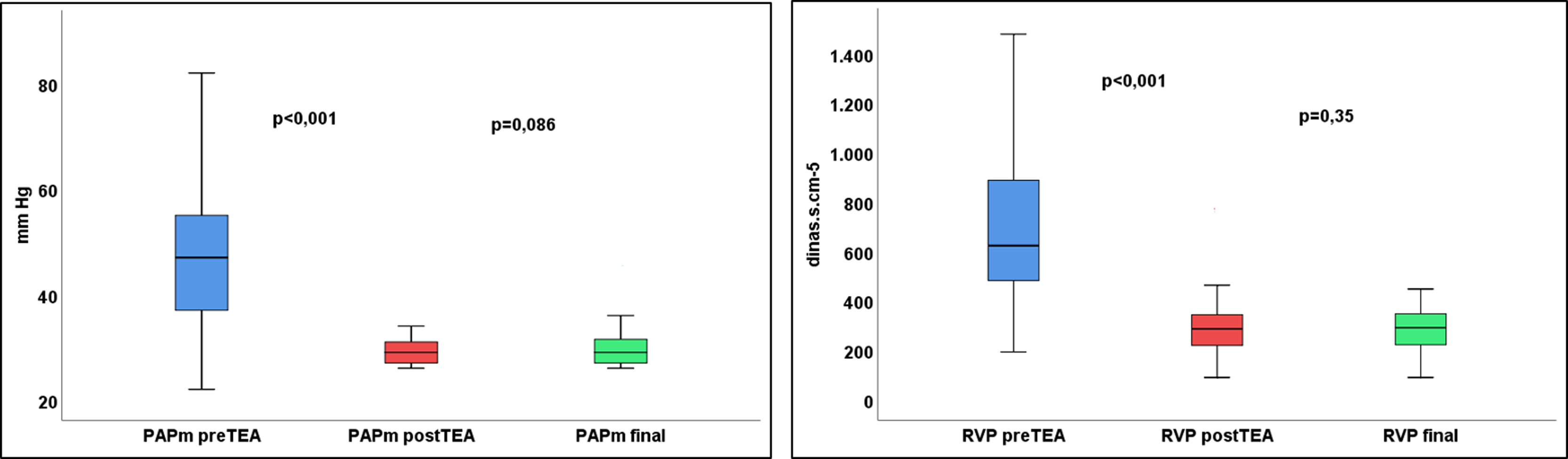
Grupo 2En los pacientes del grupo 2 la PAPm (48±13 vs. 29±2mmHg; p<0,001) descendió un 30% y las RVP (708±307 vs. 293±111 dinas·s·cm–5; p<0,001) más del 50% con la TEA.
En el 30% fue necesario tratamiento vasodilatador pulmonar específico en régimen de monoterapia en la mayoría de ellos. En dos pacientes (3%) pudo indicarse ABAP con tres procedimientos realizados en cada uno de ellos. Los tratamientos no mostraron una mejoría significativa en la PAPm y las RVP desde la cirugía (fig. 3). Sin embargo, sí existe mejoría significativa en la situación funcional de los pacientes (tabla 2).
Durante el seguimiento fallecieron 4 pacientes: dos por complicaciones derivadas de enfermedad respiratoria, uno por neoplasia y el último por complicaciones de una intervención quirúrgica. El tiempo de seguimiento ha sido de 77±43meses y la supervivencia acumulada, del 100%, del 95% y del 95% a 3, 5 y 10años.
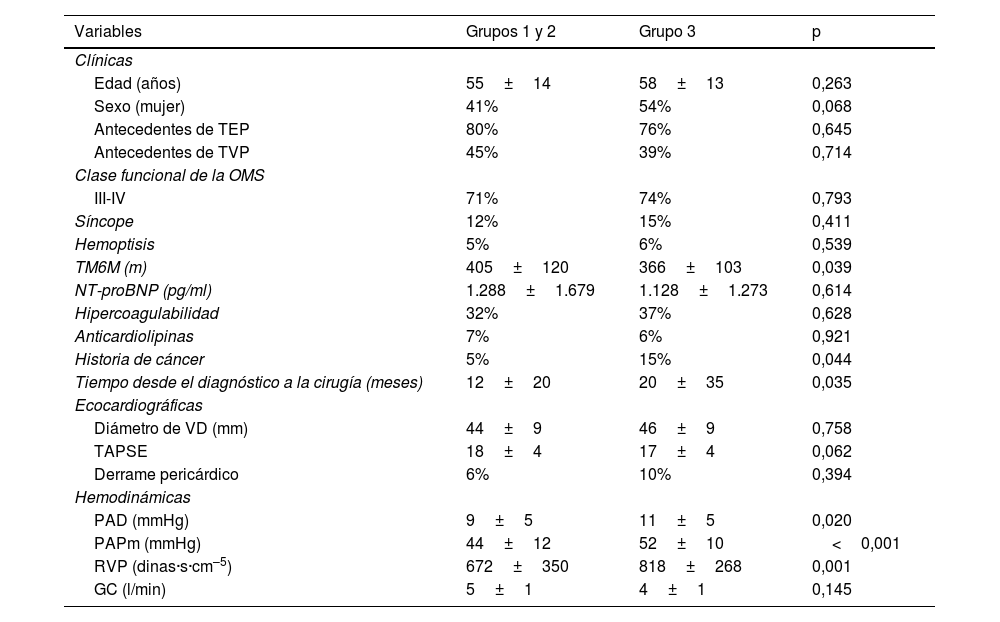
Grupo 3Los pacientes del grupo 3 presentan alguna diferencia significativa con respecto al resto de pacientes antes de la intervención, como es la mayor severidad hemodinámica (tabla 3).
Características preoperatorias de los pacientes del grupo 3 respecto al 1 y 2
| Variables | Grupos 1 y 2 | Grupo 3 | p |
|---|---|---|---|
| Clínicas | |||
| Edad (años) | 55±14 | 58±13 | 0,263 |
| Sexo (mujer) | 41% | 54% | 0,068 |
| Antecedentes de TEP | 80% | 76% | 0,645 |
| Antecedentes de TVP | 45% | 39% | 0,714 |
| Clase funcional de la OMS | |||
| III-IV | 71% | 74% | 0,793 |
| Síncope | 12% | 15% | 0,411 |
| Hemoptisis | 5% | 6% | 0,539 |
| TM6M (m) | 405±120 | 366±103 | 0,039 |
| NT-proBNP (pg/ml) | 1.288±1.679 | 1.128±1.273 | 0,614 |
| Hipercoagulabilidad | 32% | 37% | 0,628 |
| Anticardiolipinas | 7% | 6% | 0,921 |
| Historia de cáncer | 5% | 15% | 0,044 |
| Tiempo desde el diagnóstico a la cirugía (meses) | 12±20 | 20±35 | 0,035 |
| Ecocardiográficas | |||
| Diámetro de VD (mm) | 44±9 | 46±9 | 0,758 |
| TAPSE | 18±4 | 17±4 | 0,062 |
| Derrame pericárdico | 6% | 10% | 0,394 |
| Hemodinámicas | |||
| PAD (mmHg) | 9±5 | 11±5 | 0,020 |
| PAPm (mmHg) | 44±12 | 52±10 | <0,001 |
| RVP (dinas·s·cm–5) | 672±350 | 818±268 | 0,001 |
| GC (l/min) | 5±1 | 4±1 | 0,145 |
GC: gasto cardiaco; OMS: Organización Mundial de la Salud; PAD: presión de aurícula derecha; PAPm: presión media de arteria pulmonar; RVP: resistencias vasculares pulmonares; TEP: tromboembolismo pulmonar; TM6M: test de la marcha de 6 minutos; TVP: trombosis venosa profunda; VD: ventrículo derecho.
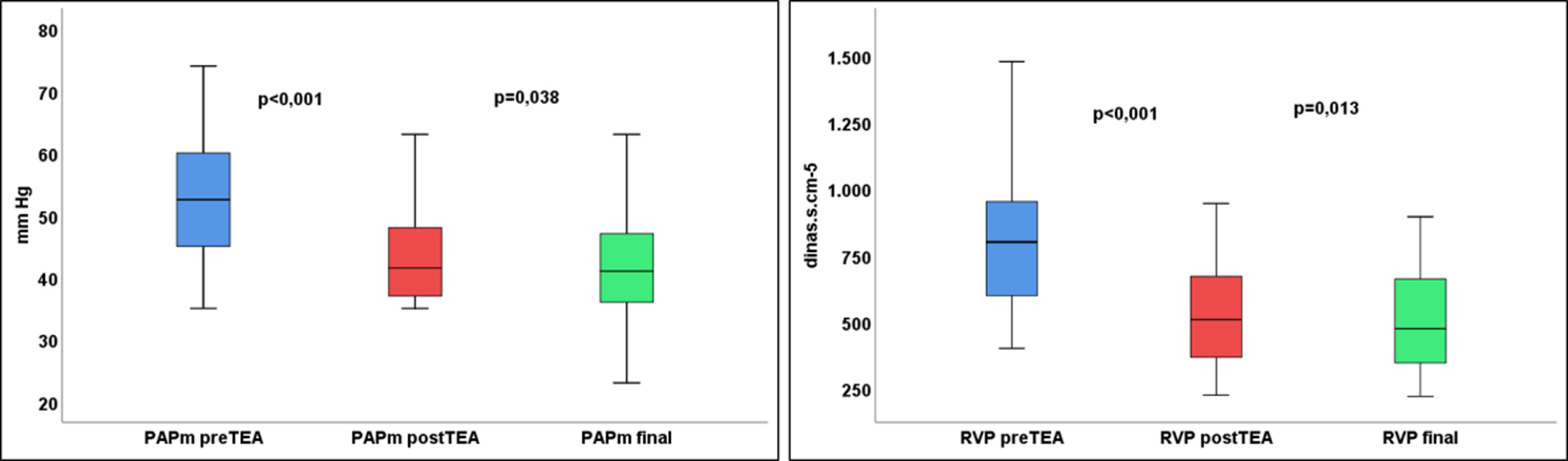
Tras la TEA, en los pacientes del grupo3 la PAPm (52±10 vs. 44±8mmHg; p<0,001) descendió un 15%, y las RVP (808±260 vs. 539±215 dinas·s·cm–5; p<0,001), un 33%.
Un paciente fue reoperado con TEA. En el 82% fue necesario tratamiento vasodilatador pulmonar específico: en régimen de monoterapia el 55%, doble terapia el 33% y triple terapia el 12% de los tratados. La ABAP pudo indicarse en 13 pacientes (21%). Se realizaron una media de 4 procedimientos por paciente.
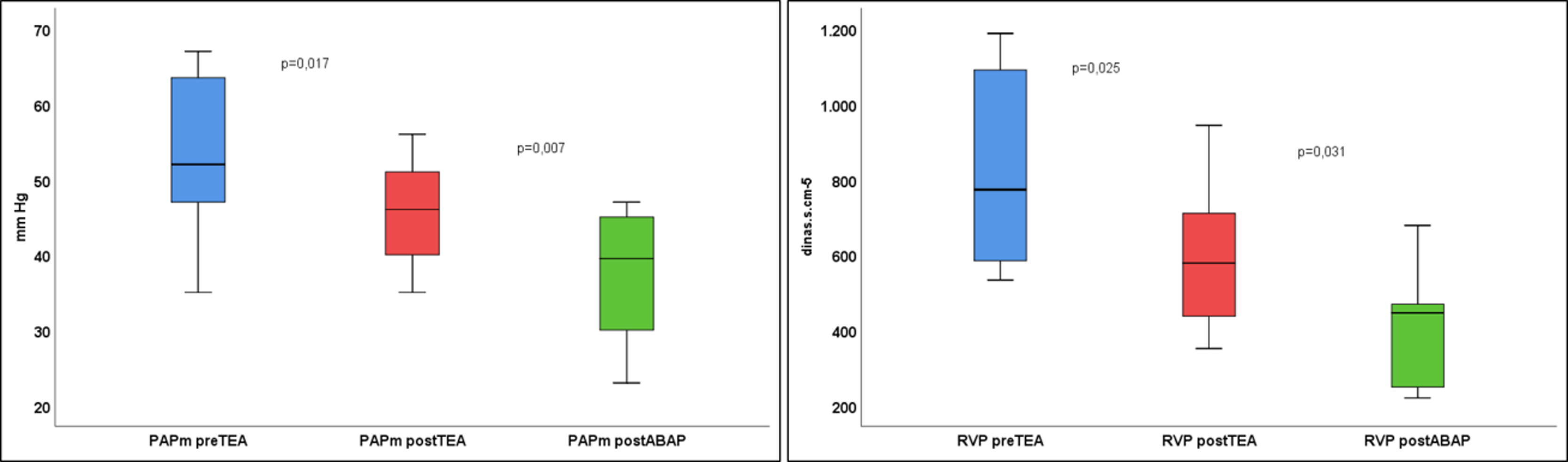
El tratamiento combinado mostró una mejoría significativa en la PAPm (44±8 vs. 42±8mmHg; p<0,038) y las RVP (539±215 vs. 507±207 dinas·s·cm–5; p<0,013) desde la cirugía (fig. 4). En el subgrupo que recibió ABAP el descenso fue aún mayor (fig. 5). La situación funcional al final del seguimiento se objetiva en la tabla 2.
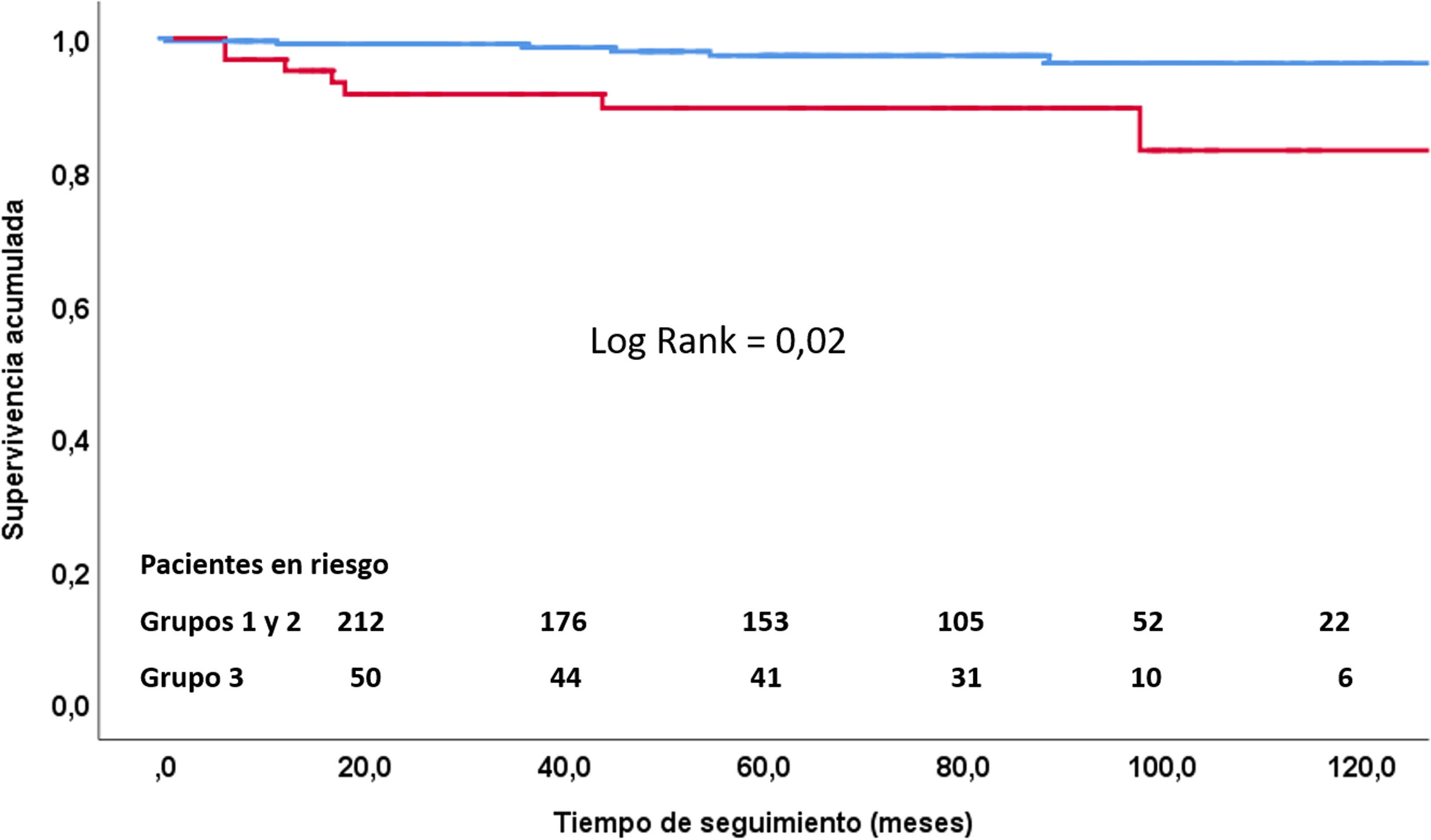
Durante el seguimiento fallecieron 10 pacientes: 5 por insuficiencia cardiaca derecha, 2 pacientes por complicaciones derivadas de infección por SARS-CoV-2 y 3 por comorbilidad asociada. El tiempo de seguimiento ha sido de 74±48meses y la supervivencia, del 92% a los 3años, del 90% a los 5años y del 81% a los 10años, con diferencia significativa con los grupos anteriores (Log Rank=0,02) (fig. 6).
DiscusiónLa TEA, cuando puede indicarse, es el tratamiento de elección de la HPTEC. Como muestran los resultados de nuestra serie, la más importante de España, la amplia mayoría de pacientes experimentan mejoría en los síntomas, normalización de parámetros hemodinámicos y excelente supervivencia a largo plazo. Estos resultados son comparables con datos actuales de los grandes centros especialistas en HPTEC4,6,18. En el mayor registro internacional de HPTEC, publicado en 2011, la operabilidad varió ampliamente entre los centros. Aquellos de alto volumen generalmente tenían un umbral más bajo para realizar TEA y reportaron una mortalidad intrahospitalaria menor al 5%18. La mortalidad de nuestro registro es del 4,5%, y si tomamos en cuenta la curva de aprendizaje, es del 3,6%4,6,18,21,22. La baja tasa de mortalidad se debe a una combinación de aumento en la experiencia quirúrgica, selección adecuada de pacientes y manejo multidisciplinar durante todo el proceso.
La morbilidad más relevante en el seguimiento es la HP residual6,23-25. Hasta la fecha no existe consenso sobre la definición de HP residual. Además, la medición de las presiones pulmonares tampoco está estandarizada: se realiza en diferentes momentos, y en varios centros el cateterismo cardíaco derecho no se indica de forma rutinaria. La falta de una definición clara y globalmente aceptada hace que la prevalencia real de esta entidad sea muy variable, desde una tasa del 8,2%26 hasta el 41,9%22. Un metaanálisis reciente de 25 estudios sobre 4.686 pacientes sometidos a TEA encontró una frecuencia de HP del 25%27. Aunque la mayoría de los estudios utilizaron un valor de corte de la PAPm >25mmHg para definir la hipertensión pulmonar residual, algunos utilizaron un valor de 30mmHg o una combinación de PAPm y RVP.
A pesar de todo, la identificación de esta entidad es de suma relevancia, ya que se encuentra íntimamente relacionada con la supervivencia a largo plazo, como ha quedado demostrado en nuestro registro, especialmente en aquellos pacientes con HP residual severa. Hallazgos similares fueron reportados por el grupo de Cambridge28. En un estudio prospectivo, Cannon et al.29 investigaron la importancia clínica de la HP residual y describieron que una PAPm superior a 30mmHg era un umbral por encima del cual con frecuencia se iniciaba tratamiento vasodilatador pulmonar específico, presumiblemente debido al deterioro clínico. Además, los mismos autores encontraron que una PAPm ≥38mmHg y RVP ≥425 dinas·s·cm–5 se asoció con un mayor riesgo de muerte. La supervivencia de la serie completa en este grupo fue inferior a la comunicada en nuestro estudio: a 1, 3, 5 y 10años fue del 86%, del 84%, del 79% y del 72%, respectivamente, y, por lo tanto, también la de los pacientes con HP residual severa. Ahora bien, en su serie no hay tratamiento con ABAP en la HP residual. Otros grupos han reportado resultados similares con puntos de corte similares, 34mmHg30 y 37mmHg, así como de RVP posoperatoria mayor o igual a 590dinas, como el grupo de Viena31, asociados a peor pronóstico.
En la HP residual, como quedó reflejado en este registro, y en consonancia con registros internacionales6,18,28, un perfil hemodinámico más severo antes de la cirugía predispone a su desarrollo. Esto no significa que por sí sola una hemodinámica de alto riesgo constituya una contraindicación para el tratamiento quirúrgico, potencialmente curativo. De hecho, estos pacientes sin posibilidad de cirugía tienen un pronóstico ominoso. Es más, los centros más experimentados tienen más probabilidades de aceptar pacientes con peor hemodinámica y enfermedad más distal, con la consecuencia inevitable de hipertensión pulmonar residual. La etiología de la HP residual se atribuye a vasculopatía, a la imposibilidad de eliminar el material fibrótico muy distal del árbol vascular pulmonar, o a ambas9. La vasculopatía es la justificación para el tratamiento médico de la HP residual.
Asimismo, la persistencia del material fibrótico endoluminal se puede tratar con ABAP, si bien es un procedimiento técnicamente más desafiante en la HP residual que en la HPTEC inoperable32-35. Varios estudios retrospectivos de ABAP después de la TEA han mostrado beneficio en la hemodinámica, la capacidad de ejercicio y los síntomas36,37, y un reporte reciente de nuestro centro, de pacientes tratados con este procedimiento por HP tras TEA, ha demostrado ser una técnica segura37,38.
En nuestro registro, los pacientes con HP ligera/moderada fueron tratados con ambas estrategias, aunque la ABAP solo pudo indicarse en dos pacientes. El tratamiento no presentó un impacto relevante en la hemodinámica, pero sí mejoraron de manera significativa los síntomas, hallándose la mayoría en clase funcionalI/II, con descenso significativo de biomarcadores (NtproBNP) y mayor distancia recorrida en test de la marcha de seis minutos, y excelente supervivencia a largo plazo29.
Los pacientes del grupo3 se beneficiaron también de la terapia farmacológica y la intervencionista con ABAP, que mostró no solo una mejoría en parámetros clínicos, sino también hemodinámicos, con una supervivencia aceptable a largo plazo. Este aspecto es muy relevante, alertando sobre este grupo en particular de la necesidad de un seguimiento estrecho, una conducta activa y un manejo multimodal por equipos con experiencia. Con este manejo combinado de fármacos y ABAP se redujo un 17% la PAPm y un 22% las RVP, todo ello añadido a lo logrado con la cirugía, como se muestra en la figura 5.
Más allá del desarrollo de HP residual, los resultados de la TEA en centros de referencia son excelentes a largo plazo en pacientes con HPTEC que tienen esta opción de tratamiento, en comparación con aquellos considerados inoperables6,18,19.
LimitacionesSe trata de un estudio retrospectivo en un solo centro.
El abordaje de la HP residual no ha sido igual en toda la serie, comenzando el programa de ABAP en 2013.
ConclusionesNuestro registro confirma que la cirugía de tromboendarterectomía pulmonar es el tratamiento de elección en pacientes con hipertensión pulmonar crónica, con excelentes resultados a largo plazo.
El abordaje multidisciplinar y el tratamiento multimodal son imprescindibles en situaciones complejas como la hipertensión pulmonar residual tras cirugía, logrando buenos resultados a largo plazo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.