La colecistectomía laparoscópica es una de las cirugías más frecuentemente realizadas. La displasia de alto grado (DAG) en el margen de sección del conducto cístico es infrecuente, tras colecistectomía por colelitiasis (< 0,1%) o colecistitis aguda (1%), considerándose precursor del cáncer de vesícula biliar y vías biliares1,2. Por ello, ante un hallazgo de displasia, queda obligado descartar enfermedad tumoral concomitante, principalmente tumores biliares multifocales (neoplasia papilar intraductal biliar, adenocarcinoma de vesícula biliar y colangiocarcinoma)2. Sin embargo, ante una DAG aislada sin claros datos de invasión, no existe consenso terapéutico3.
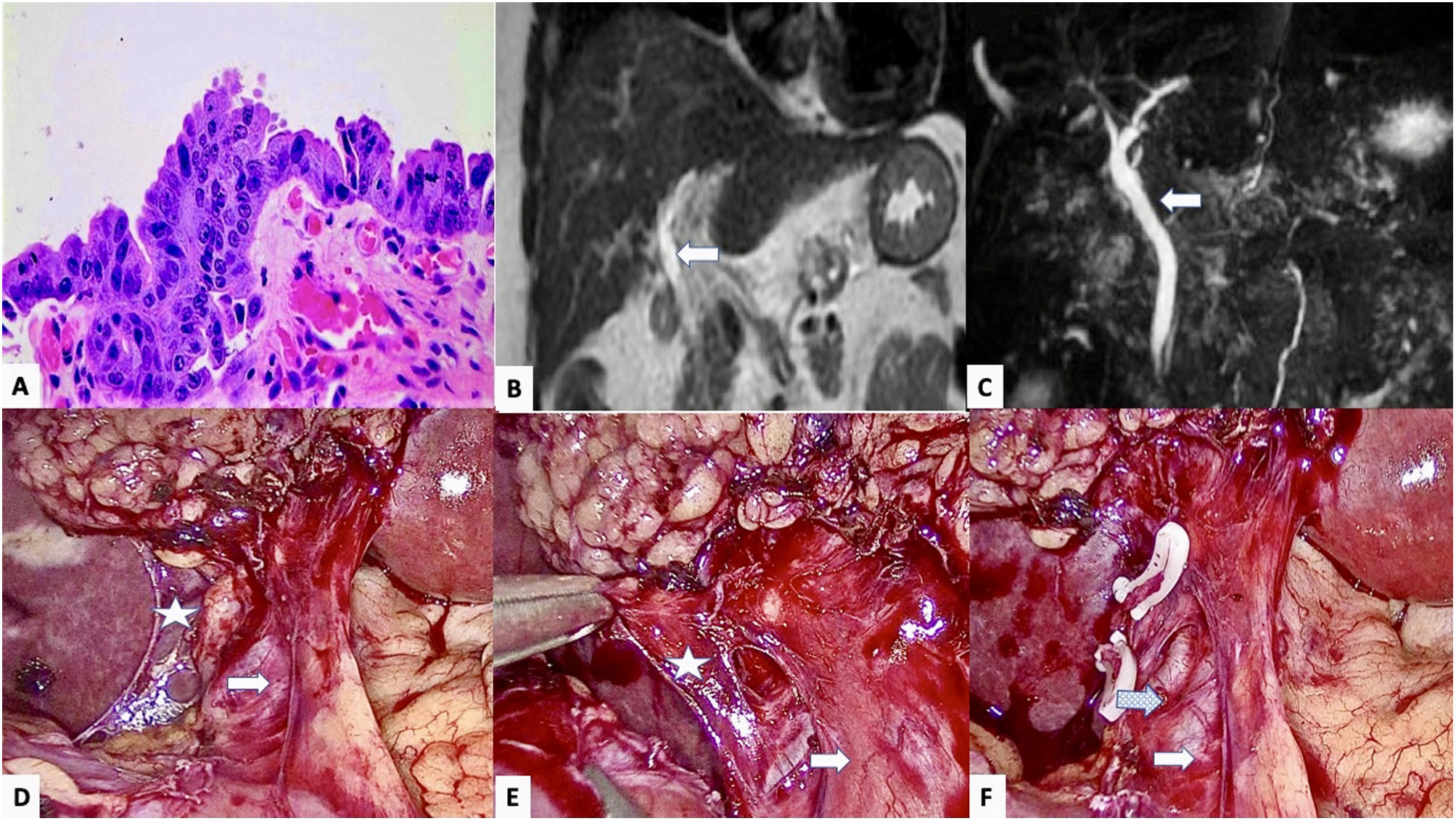
Presentamos a una mujer de 44 años, con antecedentes médicos de esclerosis múltiple, trasplantada de médula ósea por leucemia mieloide aguda, colelitiasis con varios cólicos biliares durante un año de evolución, por lo que se sometió a colecistectomía laparoscópica electiva, realizándose sin incidencias. El estudio histopatológico reveló displasia de alto grado (neoplasia intraepitelial biliar de alto grado) de 2mm en el margen de sección del conducto cístico sin afectación de la vesícula biliar (fig. 1A). En el examen físico la paciente no presentaba dolor abdominal, ni ictericia; tampoco refería pérdida de peso; el análisis sanguíneo fue normal, sin alteración de enzimas hepáticas ni bilirrubina, los marcadores tumorales fueron normales (CEA 3,09 ng/ml, Ca 19.9 18,80 U/ml). En la colangio-RM hepática no se objetivaban lesiones ocupantes de espacio, adenopatías patológicas, ni dilatación de la vía biliar (fig. 1B y C).
Displasia de alto grado epitelial en el borde de resección cístico de la pieza de colecistectomía mostrando pérdida de la polaridad nuclear y atipia intensa con irregularidad, agrandamiento e hipercromatismo nuclear. B y C) Vía biliar principal (flecha) en cortes coronales de RM en T1 (B) y T2 (C), sin objetivarse estenosis ni dilatación de la misma. D y E) Visión laparoscópica, objetivándose la vía biliar principal (flecha) y el muñón del conducto cístico (estrella) previa a su resección quirúrgica. F) Imagen tras la resección del remanente cístico, apreciándose vía biliar principal (flecha) con vena varicosa asociada (flecha punteada).
El comité multidisciplinar, debido al informe histológico y la ausencia de enfermedad a distancia, descartó nuevos estudios diagnósticos (TAC, CPRE), proponiéndose la intervención quirúrgica de re-resección del margen cístico. La misma se realizó por laparoscopia, mediante disección y sección del remanente cístico, proximal a la vía biliar (fig. 1D-F). El estudio intraoperatorio del margen de resección (1×0,6×0,1cm) ni la re-resección del conducto cístico evidenciaron displasia residual o malignidad. El postoperatorio transcurrió sin incidencias. En la colangio-RM al mes postoperatorio no se objetivaron hallazgos de interés.
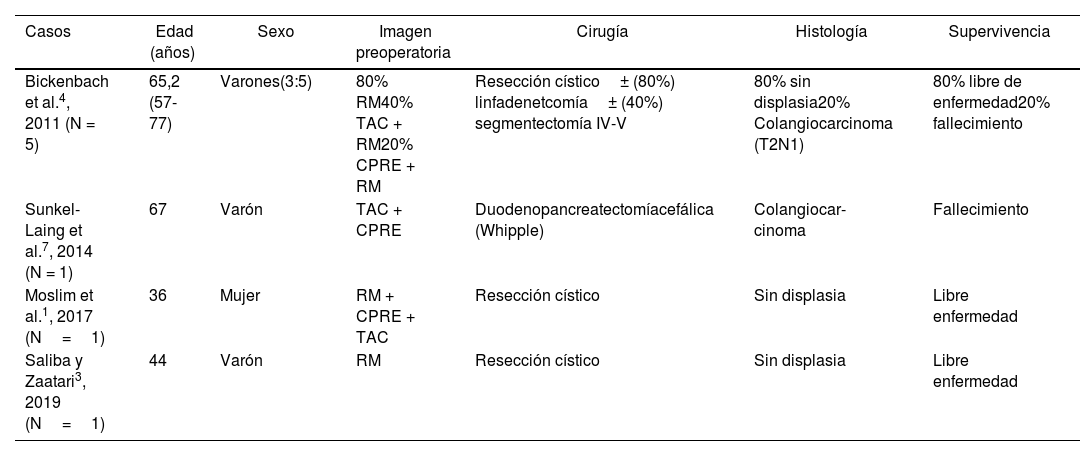
La aparición de DAG en el margen cístico tras colecistectomía es un hallazgo poco común (0,2-1%)3,4. Su importancia radica en la posibilidad de progresión a carcinoma (colangiocarcinoma en la vía biliar o adenocarcinoma de vesícula biliar), al ser su precursor común (69% de los casos), ambos de pronóstico ominoso y gran capacidad de invasión3,4. Si el diagnóstico de malignidad se confirma, el tratamiento quirúrgico debe ser agresivo, con resección de la vía biliar, hepatectomía del segmento IVb y V, linfadenectomía portal, perihiliar y del ligamento gastrohepático1. Algunos grupos han descrito una gran asociación de la DAG con el colangiocarcinoma extrahepático (13-20%), refiriendo además que el principal factor pronóstico de supervivencia fue la afectación del margen quirúrgico4-6. En caso de tumores de dicha localización, debido a su gran multifocalidad, la exploración de la vía biliar es obligatoria, siendo necesaria su resección en muchos casos (tabla 1)7.
Distribución de los casos de DAG descritos en la literatura
| Casos | Edad (años) | Sexo | Imagen preoperatoria | Cirugía | Histología | Supervivencia |
|---|---|---|---|---|---|---|
| Bickenbach et al.4, 2011 (N = 5) | 65,2 (57-77) | Varones(3:5) | 80% RM40% TAC + RM20% CPRE + RM | Resección cístico± (80%) linfadenetcomía± (40%) segmentectomía IV-V | 80% sin displasia20% Colangiocarcinoma (T2N1) | 80% libre de enfermedad20% fallecimiento |
| Sunkel-Laing et al.7, 2014 (N = 1) | 67 | Varón | TAC + CPRE | Duodenopancreatectomíacefálica (Whipple) | Colangiocar-cinoma | Fallecimiento |
| Moslim et al.1, 2017 (N=1) | 36 | Mujer | RM + CPRE + TAC | Resección cístico | Sin displasia | Libre enfermedad |
| Saliba y Zaatari3, 2019 (N=1) | 44 | Varón | RM | Resección cístico | Sin displasia | Libre enfermedad |
Sin embargo, la presencia de DAG en ausencia de sospecha de malignidad es realmente infrecuente (0,05%)8,9. En estos pacientes, el objetivo principal, como destacan las guías de la American Hepato-Pancreato-Biliary Association (AHPBA), es descartar la enfermedad tumoral adyacente10. En primer lugar, basándose en hallazgos intraoperatorios de la colecistectomía previa, presencia de adenopatías, dilatación de la vía biliar, tumoración vesicular o biliar. En segundo lugar, tras la confirmación histológica de DAG, sería necesario realizar un estudio de extensión con la TAC abdominal y la colangio-RM. Los marcadores tumorales (CEA, CA 19,9) podrían ayudar a guiar el diagnóstico. Según lo referido anteriormente, este tipo de neoplasias tienden a la multifocalidad, por lo que una CPRE diagnóstica podría ser adecuada.
Frecuentemente, las pruebas diagnósticas preoperatorias no aportan información relevante, por lo que la pregunta que se plantearía es si la cirugía radical es necesaria o bastaría con una resección del cístico y vigilancia estrecha, ante la ausencia de diagnóstico y de indicios de malignidad. En este aspecto, el papel de los comités multidisciplinares es esencial. Tradicionalmente, la cirugía radical con escisión de la vía biliar era la terapéutica adecuada; sin embargo, en los últimos trabajos publicados se aboga por la opción conservadora con vigilancia estrecha, con o sin tratamiento quirúrgico1,4. Esta decisión, debido a su importancia, siempre debe ser consensuada con el paciente, optándose mayoritariamente por el tratamiento quirúrgico, tal como se describe en otras series4. El diagnóstico es histológico, detectándose células con DAG, sugiriéndose que el margen de resección libre de enfermedad debe ser al menos de 5mm, en términos pronósticos.
En nuestro caso se decidió reintervención mediante cirugía mínimamente invasiva, resecando el remanente cístico y confirmando la ausencia de afectación de los márgenes mediante envío de muestra intraoperatoria. Esta última no es obligatoria, debido a su baja rentabilidad diagnóstica (fibrosis, cambios inflamatorios), pero ayuda a marcar el pronóstico y la extensión quirúrgica3. Respecto al seguimiento tras la intervención quirúrgica, los datos en la literatura son ambiguos; se recomienda al menos, seguimiento durante 5 años, como si se tratara de un carcinoma biliar, con marcadores tumorales (CEA, CA 19,9) y ECO/TAC abdominal cada 6 meses durante 2 años, tras los cuales serían anualmente.
En conclusión, la DAG del remanente cístico sin evidencia de malignidad, tras colecistectomía, es una enfermedad infrecuente; sin embargo, requiere descartar su asociación con enfermedad tumoral biliar, siendo la resección cística y el seguimiento estrecho el tratamiento de elección.
Conflicto de interesesNo existen conflictos de interés por parte de ningún autor.
A todo el Servicio de Cirugía General y del Aparato Digestivo y de Trasplante de Órganos abdominales del Hospital Universitario 12 de Octubre.