La maniobra de Pringle, descrita por J. H. Pringle en 1908 y aplicada a la cirugía de resección hepática, consiste en la oclusión total del pedículo portal hepático a la altura del ligamento hepatoduodenal. El pinzamiento puede ser realizado de forma continua o intermitente con periodos de isquemia de 15 a 20 minutos alternados con 5 minutos de reperfusión y con una duración variable según la calidad del órgano1. Se trata de una técnica segura y eficaz para el control de la hemorragia intraoperatoria así como para la preservación de la función hepática durante el postoperatorio inmediato2, con una disminución significativa de eventos adversos en aquellos pacientes a los que se aplica3. No obstante, se han descrito casos aislados de rotura esplénica espontánea secundaria a la realización de esta maniobra, por lo que resulta indispensable realizar un diagnóstico temprano para el control de la hemorragia4–7. Las consecuencias fatales derivadas de este fenómeno excepcional obligan a todo cirujano, en especial al cirujano hepático, a conocer esta entidad cuando se detecta una hemorragia intraoperatoria tras una maniobra de Pringle en ausencia de un origen hepático evidente.
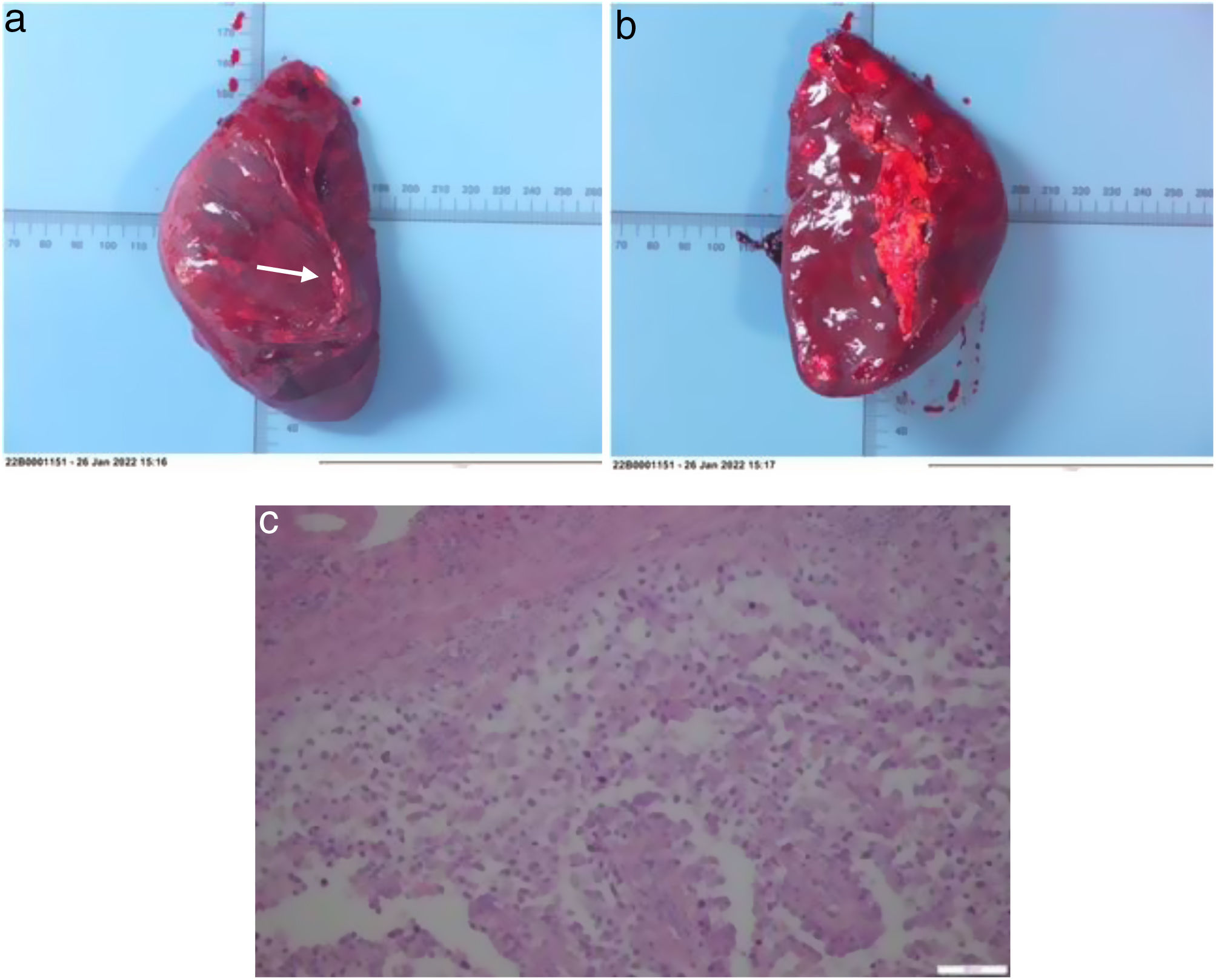
Presentamos el caso de un paciente varón de 49 años con antecedente de melanoma dorso-lumbar intervenido. Durante el seguimiento se diagnosticó de metástasis hepática única de 15mm en cúpula del segmento VII además de adenopatías axilares derechas, la mayor de 6cm, compatibles con metástasis ganglionar. No se identificaron anomalías vasculares ni circulación colateral en la resonancia magnética nuclear preoperatoria. Tras evaluación en Comité Multidisciplinar se decidió realizar intervención quirúrgica electiva conjunta (segmentectomía hepática laparoscópica y linfadenectomía en el mismo acto quirúrgico). El paciente fue colocado en posición de Lloyd-Davies modificada, con el brazo derecho en abducción y flexionado sobre la cabeza con ayuda de un soporte, elevación del hemicuerpo derecho en torno a 30̊ con un cojín bajo el dorso y Trendelenburg invertido. Se introdujeron 4 trócares bajo visión directa y la insuflación del neumoperitoneo se realizó sin incidencias. Finalizando la segmentectomía VII reglada y tras la aplicación de la maniobra de Pringle extracorpóreo en 3 intervalos consecutivos (un total de 45 minutos de clampaje con 5 minutos de reperfusión entre cada uno), el paciente presentó un episodio de inestabilidad hemodinámica con hipotensión mantenida. Tras descartar la posibilidad de un embolismo aéreo como agente etiológico y al evidenciar un descenso de hasta 6 puntos de hemoglobina sin objetivarse hemorragia activa a nivel del lecho quirúrgico, se decidió conversión a cirugía abierta a través de incisión en J de Makuuchi hallando abundantes coágulos a nivel de la celda esplénica sugestivos de rotura subcapsular espontánea. Se realizó esplenectomía urgente y el paciente requirió politransfusión (5 concentrados de hematíes, 2 unidades de plasma fresco congelado y un concentrado de plaquetas además de agentes antifibrinolíticos) para recuperar la estabilidad hemodinámica. El análisis anatomopatológico informó la pieza quirúrgica como decapsulación esplénica en el contexto de hemorragia subcapsular y presencia de focos de necrosis inflamatoria acompañante (fig. 1). Tras un postoperatorio inmediato correcto, se realizó en un segundo tiempo quirúrgico una linfadenectomía axilar derecha reglada. Con una evolución satisfactoria, el paciente fue dado de alta a domicilio al décimo día de ingreso sin incidencias postoperatorias.
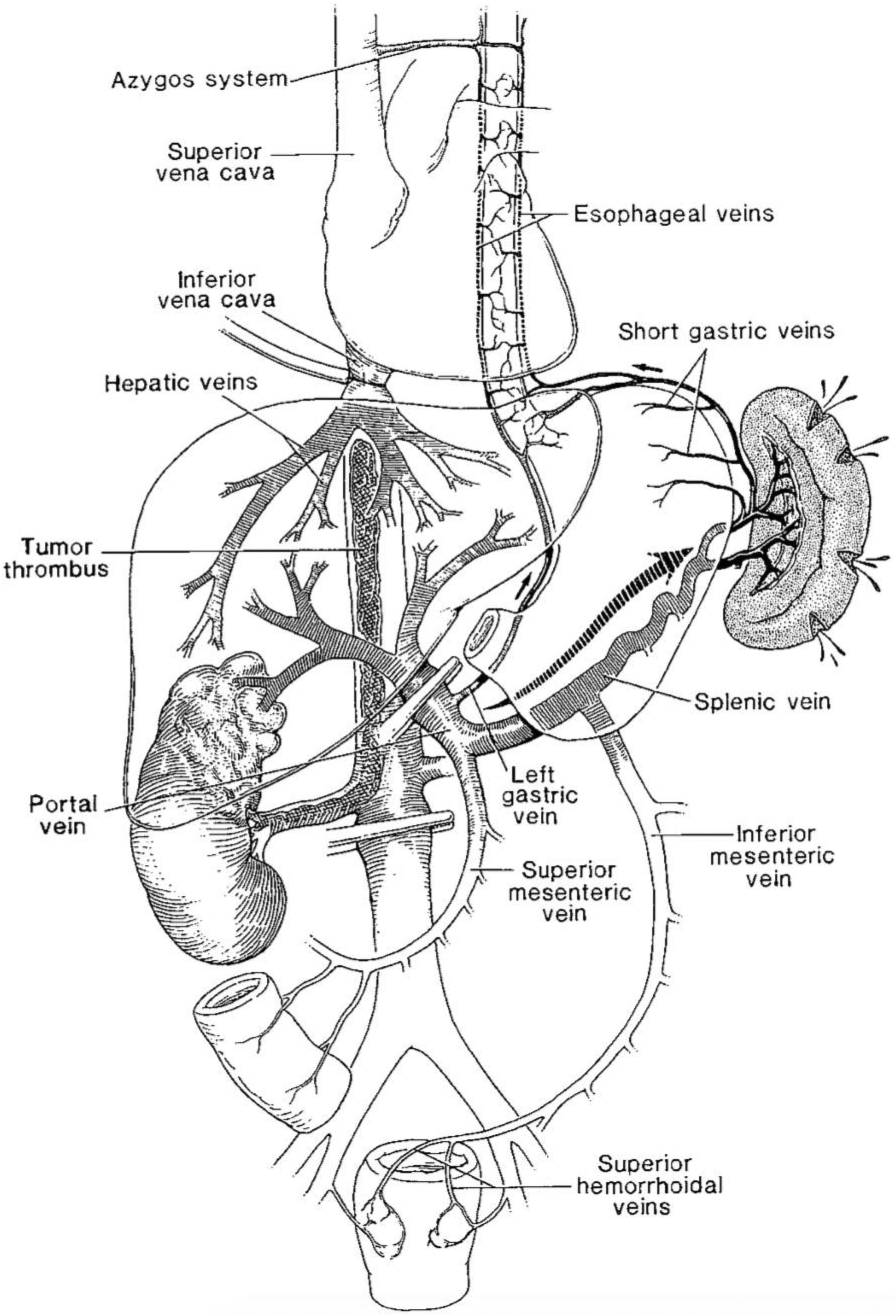
En referencia a la rotura esplénica espontánea, entre los factores etiológicos descritos8 se incluye el aumento de presión en el sistema venoso portal4. La hipertensión portal (HTP) es un síndrome caracterizado por el aumento patológico de la presión portal, siendo la causa más frecuente la cirrosis hepática. En condiciones fisiológicas, la presión portal se sitúa entre 5 y 10mmHg, con un gradiente cavo-portal inferior a 5mmHg. La HTP clínicamente significativa se define como el aumento de la presión portal por encima de 10mmHg o un gradiente porto-cava mayor de 5mmHg, situación a partir de la cual pueden aparecer las posibles complicaciones4. El incremento de las resistencias vasculares se traduce en la aparición de la mencionada HTP que, tras un breve periodo inicial de circulación esplácnica hipodinámica, transforma el lecho esplácnico en un estado hiperdinámico. Como resultado se produce vasodilatación y angiogénesis con aparición de una circulación colateral portosistémica que se expresa a modo de varices esofágicas, gástricas, paraumbilicales, pararrectales, retroperitoneales y shunts esplenorrenales9 (fig. 2)4.
Fisiopatología de la hipertensión portal6.
Hemodinámicamente, la maniobra de Pringle supone un incremento del gasto cardíaco con elevación de la presión arterial y de las resistencias vasculares sistémicas. Además, se produce un aumento de la presión a nivel portal y a través de sus colaterales, que en condiciones fisiológicas se encuentran colapsadas. Los pacientes con HTP son habitualmente capaces de compensar el incremento de presión con una redistribución del flujo esplácnico mientras que, en ausencia de la misma, se produce una tardía adaptación con un acúmulo de sangre a este nivel que conduce a la aparición del fenómeno mencionado9, como sucedió en el caso descrito.
En pacientes con carcinoma de origen colorrectal y metástasis hepáticas sincrónicas, la resección simultánea del tumor primario y las lesiones hepáticas resulta técnicamente factible, con unos resultados perioperatorios y oncológicos similares10. Actualmente existe controversia en el orden de resección de las lesiones en cirugía combinada. Durante la hepatectomía, la maniobra de Pringle condiciona un aumento de la congestión del territorio esplácnico y en consecuencia de la presión venosa mesentérica, lo que se relaciona con una mayor probabilidad de hemorragia durante la transección del mesocolon10. Además, una congestión intestinal significativa podría derivar en una fuga anastomótica12. Esta situación podría evitarse con un control restrictivo de la volemia durante la hepatectomía10.
Los estudios realizados muestran que la maniobra de Pringle constituye una técnica segura y efectiva para la prevención de la lesión por isquemia-reperfusión en la cirugía de resección hepática1,3. Sin embargo, en caso de shock hipovolémico intraoperatorio sin hemorragia hepática evidente resulta imperativo tener en cuenta la posibilidad de rotura esplénica espontánea entre los diagnósticos diferenciales. En este aspecto, el abordaje laparoscópico y la posición del paciente en decúbito lateral izquierdo suponen un reto para el cirujano ya que pueden enmascarar el diagnóstico de sospecha.
Son excepcionales los casos publicados en relación con esta entidad, habiéndose descrito un único caso en cirugía hepática laparoscópica3. Conforme a la literatura consultada, el manejo terapéutico de estos pacientes incluyó, ante todo, un rápido desclampaje del pedículo portal (indispensable tanto para evitar la progresión de la hemorragia a nivel esplénico como de posibles lesiones epiploicas en relación con adherencias inadvertidas y cuya adhesiólisis pudiera ser causa de hemoperitoneo) además de una adecuada reanimación hemodinámica con fluidoterapia intensiva3. Una vez localizado el origen esplénico de la hemorragia se realizó en la mayoría de los casos una esplenectomía urgente y politransfusión masiva dado el difícil control hemostático en relación con la decapsulación esplénica (material suplementario). Cabe señalar la publicación de un caso único de rotura esplénica espontánea con estabilidad hemodinámica mantenida en cirugía hepática laparoscópica sin necesidad de conversión ni esplenectomía debido a una rápida localización de la hemorragia y a un efectivo control de la misma con hemoderivados y agentes hemostáticos (material suplementario).
En líneas generales, siempre y cuando el paciente presente estabilidad hemodinámica y en caso de una rápida localización del origen esplénico de la hemorragia, podría contemplarse un control de la misma mediante agentes hemostáticos y hemoderivados. Adicionalmente, el mantenimiento de una elevada presión intraabdominal mediante el ajuste del flujo insuflado por el neumoperitoneo podría resultar efectivo en cirugía laparoscópica3.
En caso de fracaso de las medidas previas, ante hemorragia de origen desconocido o difícil control de la misma, el manejo terapéutico incluiría la colocación del paciente en decúbito supino a 0̊ para realizar una rápida conversión a cirugía abierta y una exploración exhaustiva de todos los cuadrantes abdominales. En cuanto a la elección de la incisión en la conversión a cirugía abierta, se plantearían aquellas que permitan un rápido acceso a la cavidad abdominal con una exposición amplia del campo quirúrgico, como pueden ser la laparotomía media suprainfraumbilical, la incisión subcostal bilateral o bien la incisión en J de Makuuchi11. En nuestro caso, la elección de esta última incisión se justifica por la alta sospecha de hemorragia en el compartimento supramesocólico y, siendo esta incisión la habitual en nuestro centro para cirugía hepática vía abierta, se decidió realizar la misma puesto que la transección hepática aún no había finalizado.
La decisión de esplenectomía debe realizarse de manera individualizada si no se logra un control efectivo de la hemorragia y el paciente presenta inestabilidad hemodinámica mantenida3,12. Una vez resuelto el cuadro agudo mediante esplenectomía, sería posible finalizar la transección hepática realizando de nuevo la maniobra de Pringle (tabla 1). En caso de no haber realizado esplenectomía y de que se hubiera optado por control de la hemorragia mediante packing o agentes hemostáticos, se debería realizar una estrecha vigilancia en los periodos de clamplaje y desclampaje para verificar la ausencia de nueva hemorragia en la celda esplénica3.
La sospecha diagnóstica de esta entidad junto con una exploración exhaustiva de la cavidad abdominal por cuadrantes y el rápido desclampaje del pedículo portal son las medidas fundamentales en el abordaje inicial. La presencia de un cirujano experto podría permitir un manejo laparoscópico si la estabilidad del paciente lo permite. En caso de inestabilidad hemodinámica, es mandatorio una rápida conversión a cirugía abierta con realización de esplenectomía urgente.
Conflicto de interesesNo existe conflicto de intereses ni financiación que declarar.