Obesidad y Reflujo Gastro Esofágico
More infoEl sobrepeso y la obesidad son un problema de salud pública y en 1997 la obesidad fue reconocida como una epidemia global por la Organización Mundial de la Salud (OMS). El sobrepeso y la obesidad afectan a casi un 60% de los adultos y a uno de cada 3 niños del territorio europeo según el informe más reciente de la OMS. De forma objetiva, la enfermedad por reflujo gastroesofágico (ERGE) se define como la presencia de un daño mucoso esofágico característico evaluado por endoscopia y/o la demostración de una exposición al ácido patológica mediante estudios de monitorización del reflujo. La prevalencia de la ERGE está aumentada en los pacientes con obesidad.
En los pacientes con sobrepeso y obesidad, la sintomatología clínica de la ERGE se presenta especialmente en posición en supino y esto se correlaciona con episodios más frecuentes de reflujo nocturno en la pHmetría de 24h; existe también un incremento en el número de reflujos con contenido ácido. En la población con sintomatología la endoscopia digestiva detecta datos de esofagitis erosiva en un 50% de los pacientes, mientras que la pH impedanciometría de 24h diagnostica el 92% de los pacientes con enfermedad por reflujo no erosiva (ERNE).
La presencia de ERGE persistente en la mucosa afecta la motilidad esofágica y los pacientes pueden desarrollar trastornos de tipo motilidad esofágica ineficaz, por lo que revisaremos la interpretación de las pruebas funcionales que determinan la motilidad, que es la manometría esofágica, y las que determinan el reflujo gastroesófagico, ácido y no ácido, que es la pHmetría con o sin impedanciometría de 24h.
Overweight and obesity are a public health problem and in 1997 obesity was recognized as a global epidemic by the World Health Organization (WHO). Overweight and obesity affect almost 60% of adults and one in three children in Europe according to the most recent WHO report. Objectively, gastroesophageal reflux disease (GERD) is defined as the presence of characteristic esophageal mucosal damage assessed by endoscopy and/or the demonstration of pathological acid exposure by reflux monitoring studies. The prevalence of GERD is increased in obese patients.
In overweight and obese patients, the clinical symptoms of GERD are especially present in the supine position and this correlates with more frequent episodes of nocturnal reflux in the 24-h pH monitoring, there is also an increase in the number of refluxes with content acid. In the population with symptoms, digestive endoscopy detects data of erosive esophagitis in 50% of patients, while 24-h pH-impedanciometry diagnoses 92% of patients with non-erosive reflux disease (NERD).
The presence of persistent GERD in the mucosa affects esophageal motility and patients may develop ineffective esophageal motility-type disorders, so we will review the interpretation of the functional tests that determine motility, which is esophageal manometry, and those that determine reflux gastroesophageal, acid and non-acid, which is the pH measurement with or without 24-h impedanciometry.
La patogénesis de la enfermedad por reflujo gastroesofágico (ERGE) es compleja e implica cambios en la exposición al reflujo, resistencia del epitelio esofágico y la sensibilidad visceral1. En circunstancias normales, el paso del contenido gástrico hacia el esófago se previene mediante la unión esofagogástrica (UEG), que constituye una barrera antirreflujo. La UEG está constituida por varias estructuras anatómicas que juegan un papel importante en el mantenimiento de la barrera antirreflujo. El esfínter esofágico inferior (EEI) y la crura diafragmática (CD) constituyen el esfínter intrínseco y extrínseco, respectivamente. Los dos esfínteres en condiciones normales están superpuestos y anclados uno a otro por el ligamento frenoesofágico1.
Incompetencia de la barrera antirreflujo- 1.
Relajaciones transitorias del esfínter esofágico inferior (RTEEI): las RTEEI son el mecanismo dominante en el reflujo gastroesofágico (RGE). La mayoría de los episodios de reflujo ocurren durante los episodios de RTEEI. Las RTEEI son episodios de relajación completa y prolongada del EEI, no desencadenadas por la deglución y acompañadas de la inhibición de la CD2,3. Se han propuesto un conjunto de criterios manométricos de las RTEEI: un criterio principal, relajación del EII durante más de 10 segundos en ausencia de deglución 4 segundos antes y 2 segundos después de la relajación del EII y varios criterios adicionales, presencia de reflujo mediante la manometría-impedanciometría, acortamiento esofágico, fenómeno de cavidad única, inhibición del diafragma crural, relajación del esfínter esofágico superior (EES) sin deglución posterior y peristalsis secundaria2.
- 2.
Hipotensión del EEI y RGE inducido por incrementos abruptos de la presión intragástrica en contexto de un EII hipotenso (<10mmHg)1,2.
- 3.
Alteraciones anatómicas de la UEG. Los pacientes con hernia de hiato, la función de la crura diafragmática está comprometida por su desplazamiento axial y la atrofia secundaria a la dilatación del hiato diafragmático. Además, la presencia de una hernia de hiato conlleva una disminución de la presión intraluminal de la UEG favoreciendo los episodios de reflujo2.
- 4.
Alteraciones en el aclaramiento esofágico. Un tiempo de exposición prolongado de la mucosa esofágica al jugo gástrico se correlaciona con la gravedad de la esofagitis erosiva y la presencia de esófago de Barrett4. Las dos principales causas de exposición prolongada al reflujo y alteración del aclaramiento esofágico son los defectos en el peristaltismo esofágico y en la producción de saliva. En los pacientes con hernia de hiato también está presente alteraciones en el vaciamiento esofágico y fenómenos de flujo retrógrado del contenido gástrico refluido5.
En los pacientes con obesidad se ha identificado un incremento de la presión intraabdominal, debido a la transmisión de la fuerza gravitacional desde el tejido adiposo a la cavidad abdominal favoreciendo los episodios de reflujo mediante incrementos abruptos de la presión intragástrica5. El volumen gástrico de los pacientes obesos es superior a la población normopesa, lo que pudiera favorecer episodios de reflujo de mayor volumen. Otra teoría es que los pacientes obesos pudieran presentar enlentecimiento del vaciamiento gástrico, debido a mecanismos neuronales y humorales y que esto favoreciera la presencia de ERGE5. Los pacientes obesos presentan una mayor incidencia de hernia de hiato, con cifras de hasta un 50% que también se asocia con el incremento de riesgo de ERGE6. Se ha demostrado que son más frecuentes las RTEEI en pacientes obesos que en pacientes normopeso, y en una serie de pacientes publicada hasta un 51% de los pacientes obesos presentaron alteraciones manométricas del tipo hipomotilidad6. Los mecanismos subyacentes de la ERGE en pacientes obesos se describen en la tabla 1.
Mecanismos subyacentes de la ERGE en pacientes obesos
| Incompetencia de la barrera antirreflujo: EEI hipotensivo, episodios de RTEEI y presencia de hernia de hiato |
| Aclaramiento esofágico anormal |
| Aumento de la presión intraabdominal |
| Gradiente de presión transdiafragmático alterado |
| Hábitos dietéticos (dieta rica en grasas y baja en fibra) |
Fuente: Ricci et al.36.
La manometría esofágica es la técnica que permite estudiar y cuantificar la actividad motora contráctil del esófago y, por tanto, la técnica de elección para el diagnóstico de los trastornos motores esofágicos (TME). La ME-AR evalúa mediante unos sensores de presión localizados a lo largo del catéter, los patrones de motilidad esofágica, midiendo la amplitud de los eventos contráctiles del esófago y sus esfínteres en relación con el tiempo7. Las sondas de ME-AR disponen de 36 sensores de presión separados 1cm cada uno de ellos. Estos sensores recogen la información dinámica y mediante un software informático es transformada en gráficas espacio-temporales denominadas topograma de la presión esofágica (TPE)7. La interpretación del TPE se realiza mediante un protocolo estandarizado recogido en la Clasificación de Chicago 4.08. Las indicaciones de la ME-AR se describen en la tabla 2.
Indicaciones de la manometría esofágica de alta resolución
| Las principales indicaciones de la ME-AR son11: |
| El estudio de un trastorno motor esofágico en la disfagia no orgánica |
| El estudio del dolor torácico de origen no cardiológico |
| La correcta colocación de las sondas de pHmetría mediante la localización del borde superior del EEI |
| El estudio preoperatorio de la cirugía antirreflujo, para descartar TME que lo contraindiquen |
| Descartar la afectación esofágica por diversas enfermedades sistémicas (esclerodermia, neuropatías, miopatías o endocrinopatías) |
| Evaluar la disfagia tras una cirugía esofagogástrica (cirugía antirreflujo o cirugía de la acalasia) |
El estudio inicia con el paciente colocado en posición supino, tras la intubación del catéter de manometría vía transnasal. Una vez colocado el catéter se requiere 60 segundos de periodo de estabilización, seguido de 3 inspiraciones profundas para confirmar la colocación y el paso de al menos 3 sensores del extremo distal del catéter a la cámara gástrica. Posteriormente se registra la presión en reposo durante 30 segundos para identificar los puntos anatómicos de referencia: el esfínter esofágico superior (EES) y el esfínter esofágico inferior (EEI), el punto de inversión respiratoria (PIR) y la presión basal de la UEG. Se continúa con 10 degluciones de agua o suero salino de 5ml. Se completa el protocolo en posición en decúbito con el test de deglución múltiple, mediante la administración de 5 degluciones líquidas de 2ml con 2-3 segundos entre cada deglución9. El objetivo de este test es la evaluación de la reserva peristáltica. Una vez completada esta parte, se coloca al paciente en sedestación y se vuelve a realizar la presión en reposo durante 30 segundos. Se realizan 5 degluciones líquidas de 5ml con al menos 30 segundos entre cada deglución y se finaliza con el test de sobrecarga de líquidos de 200ml, para determinar la presencia de patrones obstructivos o hiperpresivos breves en caso de alteraciones de la motilidad o en la relajación del EEI10.
Evaluación manométrica de las deglucionesPara la evaluación y la clasificación de las degluciones se tienen que calcular unos determinados parámetros en el TPE: la presión de relajación integrada (IRP), medida de la relajación deglutoria del EEI. La función contráctil esofágica a través de la integral contráctil distal (DCI), que mide la fuerza de la contracción esofágica, la latencia distal (DL), medida de tiempo que permite identificar ondas prematuras o espásticas, y la integridad peristáltica, que describe la presencia o ausencia de ondas peristálticas fragmentadas. La ME-AR permite evaluar patrones de presurización intrabolo. La presurización esofágica ocurre cuando el líquido ingerido queda atrapado entre dos segmentos esofágicos en contracción8. En la tabla 3 se describe la clasificación de los TME.
Clasificación de Chicago 4.0 para los trastornos motores de esófago
| Obstrucción del tracto de salida de la unión esofagogástrica | ||
| Mediana de la IRP por encima del límite superior de la normalidad | ||
| Acalasia tipo I | 100% peristalsis fallida | |
| Acalasia tipo II | 100% peristalsis fallida y ≥20% de las degluciones con presurización panesofágica | |
| Acalasia tipo III | Ausencia de peristalsis y ≥20% de degluciones con ondas prematuras (latencia distal <4,5s) | |
| Obstrucción al flujo de la unión esofagogástrica | Evidencia de peristalsis esofágica | |
| Trastornos del peristaltismo esofágico | ||
| Mediana de la IRP dentro de los límites de la normalidad | ||
| Contractilidad ausente | 100% de peristalsis fallida | |
| Motilidad esofágica ineficaz | ≥50% de degluciones con ondas fallidas o >70% de degluciones con ondas ineficaces (débiles o fragmentadas) | |
| Espasmo esofágico distal | ≥20% de degluciones con ondas prematuras (LD<4,5s) | |
| Esófago hipercontráctil | ≥20% de degluciones con ondas hipercontráctiles (DCI>8000mmHg*s*cm) | |
| Normal | ||
| Motilidad esofágica normal | Ninguno de los criterios anteriores | |
La UEG presenta unas características únicas que implican un desafío para la evaluación manométrica. Primero, la presión de la UEG está comprendida por la presión del EEI y la CD. Segundo, su morfología está influida por la integridad anatómica de la UEG, viéndose afectada en caso de presencia de una hernia de hiato, además de que la disposición del EII y la CD es dinámica, identificando en un mismo registro manométrico desde la superposición de ambos elementos hasta la presencia de una hernia de hiato manifiesta. Tercero, la UEG presenta una asimetría radial y axial marcada en la morfología de la presión7. Por último, cuando el EEI y la CD están separados, el PIR que es donde se produce el cambio de presión durante la inspiración de una presión negativa intratorácica a una presión positiva intragástrica, se puede localizar por encima del EEI o entre la CD y el EEI. Existe evidencia de que la localización relativa del PIR con el EEI se asocia más a la exposición esofágica patológica del reflujo ácido que la presencia y tamaño de la hernia de hiato7,8.
El consenso de Chicago 4 clasifica la UEG en tres subtipos según su morfología8:
- •
Tipo 1, ausencia de hernia de hiato: EEI y CD superpuestos, separación <1cm.
- •
Tipo 2, hernia de hiato con el PIR proximal a la CD: separación del EEI y CD>1cm y PIR entre CD y EEI.
- •
Tipo 3, hernia de hiato con el PIR proximal al EEI: separación del EEI y CD>1cm y PIR por encima del EEI.
La ME-AR permite valorar simultáneamente los movimientos esofágicos a través de la ME-AR y el tránsito del bolo ingerido mediante la impedancia sin la necesidad de empleo de estudios radiológicos11. Se ha demostrado buena correlación en la medición del tránsito del bolo y el aclaramiento esofágico medido mediante impedancia frente a la videofluoroscopia considerada el patrón oro12. El principio básico de las mediciones de la impedancia es evaluar la resistencia al paso de una corriente alterna entre dos electrodos. La resistencia al paso de la corriente se ve influida por el medio conductor13. Durante la deglución de suero salino, al ser buen conductor disminuye la impedancia a medida que el bolo va avanzando, volviendo a su valor basal una vez aclarado el bolo permitiendo evaluar si el tránsito del bolo es completo o en cambio es incompleto o existe retención del mismo14.
Manometría en la ERGELa ME-AR en la ERGE se debe solicitar siempre antes de la colocación de la sonda de pHmetría para la localización del EEI y su correcta colocación. La ME-AR permite identificar TME asociados a la ERGE y realizar un adecuado diagnóstico diferencial con otras enfermedades esofágicas que pueden presentar los mismos síntomas que la ERGE, como pueden ser la acalasia u otros TME primarios. Además, se debe solicitar una ME-AR en todo paciente candidato a técnicas quirúrgica y/o endoscópica antirreflujo para confirmar el diagnóstico y evaluar la reserva peristáltica15. Hasta un tercio de pacientes catalogados como ERGE refractario no tienen ERGE y presentan otros trastornos; más frecuentemente pirosis funcional, pero en ocasiones presentan hallazgos compatibles con acalasia o síndrome de rumiación16.
Según el consenso internacional de la clasificación de los trastornos motores en la ERGE se identifican dos fenotipos motores en la ERGE17, los cuales se describen en la tabla 4.
Fenotipos motores de la ERGE
| Función motora normal | UEG intacta con motilidad esofágica normal | |
| Función motora alterada | Alteración de la UEG | UEG hipotensiva |
| Hernia de hiato | ||
| Defectos en el peristaltismo esofágico | Motilidad esofágica ineficaz | |
| Contractilidad ausente | ||
| Alteración de la UEG y defectos en el peristaltismo esofágico | La presencia de una hernia de hiato se asocia con defectos en el peristaltismo esofágico |
Los trastornos esofágicos tipo hipomotilidad son los más frecuentes dentro de los TME asociados al ERGE, aunque los trastornos espásticos (EH y EED) también se han asociado a la exposición patológica del esófago al reflujo gástrico. Hasta un 38% de pacientes con diagnóstico de EED presentan exposición patológica al ácido según la serie más larga publicada18 y un 43% de pacientes con EH presentan síntomas típicos de ERGE19.
El consenso internacional de la clasificación de los trastornos motores en la ERGE propone un algoritmo de tres pasos para caracterizar la función motora esofágica en el contexto del estudio de la ERGE y la evaluación previa a la cirugía antirreflujo. El primer paso es la evaluación de la integridad de la UEG, el segundo consiste en evaluar la función motora del cuerpo esofágico, y por último, evaluar la reserva contráctil mediante los test de provocación17. La presencia de una onda contráctil posterior al test de deglución múltiple con una fuerza contráctil, evaluado mediante el DCI (mmHg), superior al promedio de las 10 degluciones líquidas indica la presencia de reserva contráctil y el menor riesgo de disfagia posfunduplicatura20. Otro test complementario empleado para evaluar la reserva contráctil son las degluciones sólidas. Se considera la existencia de reserva contráctil si la fuerza de la onda peristáltica generada tras la deglución del sólido (un trozo de pan o galleta) es superior al promedio de las 10 degluciones líquidas. Se ha demostrado una buena correlación en la evaluación de la reserva contráctil con el test de degluciones múltiples y las degluciones sólidas en los pacientes que cumplen criterios manométricos de motilidad esofágica ineficaz. También se ha confirmado el mayor riesgo de desarrollo de síntomas esofágicos posfunduplicatura en aquellos pacientes sin reserva contráctil en ambos test10-20. El test de degluciones sólidas es complementario al test de degluciones múltiples a la hora de evaluar la reserva peristáltica y predecir el riesgo de desarrollo de disfagia posfunduplicatura21.
Hallazgos manométricos en los pacientes con sobrepeso/obesidadEn los pacientes con obesidad, el perímetro abdominal aumentado tiene un papel fundamental en los mecanismos fisiopatológicos de la ERGE. Los pacientes con obesidad presentan alteraciones tanto en el efecto barrera de la UEG como en el peristaltismo esofágico. Se ha demostrado la asociación negativa entre el IMC, la presión del EEI y la longitud del segmento intraabdominal del EII. Los pacientes con sobrepeso y obesidad presentan con más frecuencia un EEI hipotensivo y una UEG alterada en forma de hernia de hiato22. Los pacientes obesos presentan una presión intragástrica superior a los no obesos23; además, existe una correlación positiva entre el IMC y la presión intragástrica. El gradiente gastroesofágico de presión también se encuentra aumentado en los pacientes con sobrepeso u obesidad frente a los pacientes normopesos24. Los pacientes con obesidad tienen durante el periodo posprandial (las 2h posteriores a la realización de una comida) un mayor número de episodios de RTEEI, 7 episodios frente a 2 episodios del grupo control25. En decúbito, los pacientes con obesidad presentan con frecuencia una IRP por encima del límite de la normalidad, que al cambio de posición a sedestación adquiere valores dentro de la normalidad. En un estudio reciente, el 75% de pacientes con diagnóstico de OFUEG mediante una IRP elevada en decúbito, tras evaluar la IRP en ambas posiciones se excluía el diagnóstico de OFUEG. La hipótesis de este aumento de los valores de IRP en decúbito es que el efecto de la gravedad en la grasa abdominal incrementa la presión intraabdominal y la presión de la UEG23. En una cohorte de 147 pacientes con obesidad se les sometió a una ME-AR identificando TME hasta en un 34% de los pacientes, según la clasificación de Chicago versión 326. Un 18,4% tenía el diagnóstico manométrico de OFUEG, un 7,5% de EH, un 4,1% de EED, un 2% de MEI y un 1,4% de peristalsis fragmentada27.
Hallazgos manométricos en los pacientes sometidos a cirugías bariátricasLa gastrectomía vertical o sleeve gástrico es una de las técnicas quirúrgicas más empleadas en la cirugía bariátrica. La gastrectomía vertical es una técnica restrictiva que implica una reducción del volumen gástrico y de la capacidad de acomodación gástrica, que conlleva un aumento de la presión intragástrica que favorece la aparición de síntomas digestivos altos28. En los pacientes sometidos a una gastrectomía vertical, en la ME-AR es característica la presencia de un incremento de la presión intragástrica por encima de 30mmHg durante la contracción del EEI tras las degluciones simples28. Tras una gastrectomía vertical se producen alteraciones en el peristaltismo esofágico de tipo hipomotilidad, con una disminución de la media de la DCI de las 10 degluciones líquidas y un aumento de más del 30% de diagnóstico de novo de motilidad esofágica ineficaz29.
Evaluación del reflujo gastroesofágico en los pacientes con obesidadEn la población con sintomatología la endoscopia digestiva detecta datos de esofagitis erosiva en un 50% de los pacientes, mientras que la pH impedanciometría de 24h diagnostica el 92% de los pacientes con enfermedad por reflujo no erosiva (ERNE)30.
En la tabla 5, se definen las indicaciones de la pH impedanciometría de 24h.
Indicaciones de la pH impedanciometría de 24h
| Pacientes con síntomas típicos de reflujo, que no responden tras 4 semanas de tratamiento con inhibidores de bomba de protones |
| Pacientes con síntomas atípicos que no responden a terapia de 6 a 8 semanas con inhibidores de bomba de protones |
| Pacientes que van a ser sometidos cirugía bariátrica, asintomáticos o sintomáticos para decidir la técnica quirúrgica |
| Pacientes que se han sometido a gastrectomía vertical, previamente a cirugía de segundo tiempo para decidir switch duodenal o bypass gástrico |
La medición de 24h del reflujo mediante pHmetría esofágica en off (sin tratamiento con inhibidores de bomba de protones [IBP]) es el estándar de referencia diagnóstica que consiste en el registro de los niveles de acidez del esófago mediante el empleo de una sonda con receptores sensibles al ácido y un ordenador en el que se registran los resultados. En la tabla 6, se describen las variables a medir en la pHmetría.
Variables a medir en la pHmetría
| Número de episodios con reflujo inferior a pH 4.0, normal <80 |
| Número de reflujos con duración superior a 5 minutos, ≤3 |
| Duración del reflujo más largo, <9,2min |
| Tiempo total de exposición de la mucosa del ácido (minutos) |
| Porcentaje de tiempo de exposición de la mucosa al ácido, <4.2% |
| Índice de reflujo (reflujo/hora) |
| Tiempo medio de aclaramiento esofágico (minutos/reflujos) |
| Evaluación de la correlación de síntomas (IS) y de la probabilidad de asociación de los síntomas (PAS) |
Para probar la relación fisiopatológica entre la obesidad y el reflujo, se han evaluado los datos objetivos con la pHmetría, pero estos resultados han sido contradictorios ya que a pesar de que los pacientes con obesidad tienen más probabilidades de tener una disrupción de la UEG31 y un gradiente de presión gastroesofágica aumentado, lo que otorga un escenario perfecto para que se produzca el reflujo. Hay pacientes con obesidad que no tienen reflujo y se encuentran asintomáticos32, en el registro de pH en la parte distal del esófago en personas asintomáticas se muestra la presencia de episodios ocasionales de reflujo, compatible con reflujo fisiológico que se caracteriza por episodios de reflujo de corta duración de predominio en bipedestación. En la figura 1, se observa un reflujo patológico.
Reflujo patológico. En la barra numérica, a la izquierda, se observa el valor del pH del 0 al 8; la línea de color rojo delimita el pH menor y mayor de 4, para determinar los episodios de reflujo ácido patológico con pH<4, que corresponde al punto crítico del efecto deletéreo del ácido y la pepsina. En la escala inferior se observan las horas durante las que se realizó el registro, y con las barras de color amarillo se delimitan los horarios del inicio y del final de las comidas; así mismo se puede medir el tiempo que el paciente permaneció en posición en supino durante el sueño (recuadro verde). En este gráfico hay un porcentaje de tiempo de pH<4 del 14,8%, con 100 episodios de reflujo, de corta duración por un aclaramiento esofágico correcto. El reflujo más largo duró 3min y un DeMeester de 15,1.
La pHmetría con estudio de impedancia intraluminal multicanal (pHz) tiene como ventaja la detección simultánea del reflujo tanto ácido como no ácido, así como las características que contine que puede ser líquido, gaseoso o mixto y la dirección del material refluido que puede ser tanto retrógrado como anterógrado. Con la monitorización de la pHz se ha demostrado que los pacientes con obesidad tienen más reflujo gastroesofágico33.
Las indicaciones de la pHz son:
- 1.
Cuantificar y caracterizar el reflujo esofagogástrico, especialmente en pacientes con respuesta incompleta o sin respuesta a la terapia supresora con inhibidores de bomba de protones y que se han realizado previamente un estudio endoscópico y no presenta alteraciones.
- 2.
Evaluar al paciente con síntomas de reflujo atípico o manifestaciones extraesofágicas del reflujo, como son el globus faríngeo, la tos y la disfonía.
- 3.
Evaluar el reflujo ácido y no ácido en los pacientes que van a ser intervenidos de cirugía bariátrica o previa valoración de segundo tiempo de cirugía bariátrica.
La pHz técnicamente se realiza igual que la pHmetría convencional. El paciente necesita 6h de ayuno, previamente se realiza una ME-AR para determinar a cuántos centímetros se localiza el borde superior del EEI y de esa medida se restan 5cm, debido a que a esa altura es el sitio donde se inactivan las peptidasas.
Las características a evaluar son:
Composición del reflujo: con la ayuda de la impendaciometría los episodios de reflujo se clasifican en de contenido gaseoso, líquido o ambos. El aire es un mal conductor, por lo que genera una gran impedancia, mientras que el líquido que es un buen conductor genera una impedancia baja.
Reflujo proximal: la extensión proximal de un episodio se define por el segmento de medición de impedancia más proximal alcanzado por el componente líquido del episodio de reflujo. A los episodios de reflujo de gas no se les asigna una extensión proximal, ya que típicamente penetran en el esfínter esofágico superior y se eliminan.
Número de episodios de reflujo ácido y no ácido: la combinación de la pHz define el número de episodios de reflujo con cambio en la impedanciometría, así como el número total de episodios detectados solamente por impedanciometría sin alteración del pH.
Tiempo de contacto de reflujo: determina la presencia del tiempo de reflujo, que es la cantidad total de tiempo del material refluido detectado por la impedanciometría desde el segmento localizado 5cm por encima del EEI.
Tiempo de aclaramiento esofágico: se define como la duración media durante la cual el reflujo está presente 5cm por encima del EEI.
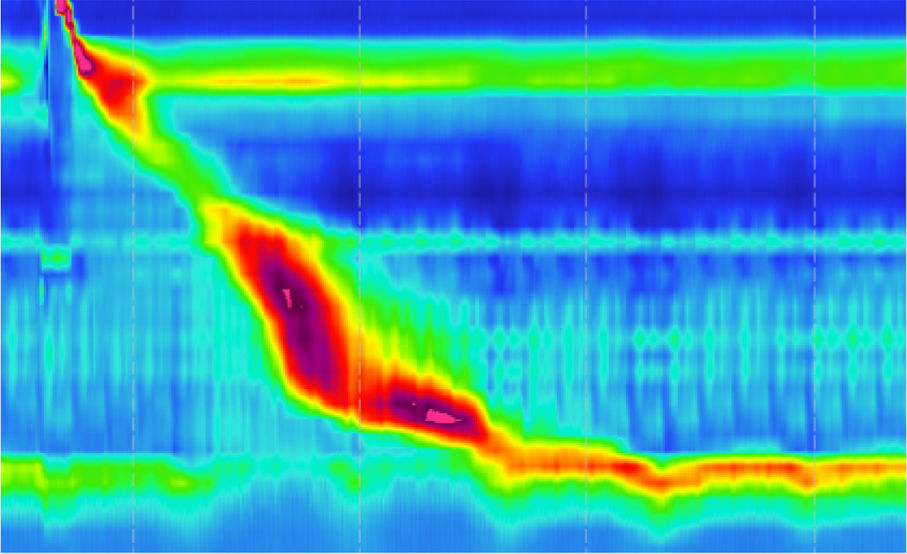
pH del reflujo: todos los parámetros mencionados previamente se clasifican en ácidos y no ácidos en función de los cambios registrados en el momento en que se produjo el reflujo y se determinan también según la posición del paciente, si suceden en bipedestación o en posición en supino. Un episodio de reflujo ácido es un evento con caída de pH por debajo de 4; un reflujo no ácido se define como el episodio de reflujo en el cual el pH está por encima de 4; un episodio débilmente ácido define el episodio dentro del pH 4 a 7, y el reflujo alcalino en el cual el pH es >7. En la figura 2 se observa una pHmetría de doble canal, con reflujos cortos y aclaramiento esofágico preservado.
En la figura 3 se observa el gráfico de un paciente con reflujo tanto en supino como en bipedestación.
Interpretación de los resultadosUna vez que se determinan esas características, en el registro de la pHz, tenemos que evaluar los siguientes parámetros13,34:
- 1.
Duración de la monitorización de pHz: la duración mínima para interpretar un estudio y que sea válido es de 18h.
- 2.
Determinar el tiempo de exposición al ácido (TEA): hace referencia al tiempo en que el esófago se expone a un pH<4 y se correlaciona con la presencia de reflujo. TEA<4%: reflujo fisiológico; TEA>4%-<6%: zona gris; TEA>6%: reflujo patológico.
- 3.
Evaluar el número de episodios de reflujo: se considera reflujo ácido fisiológico cuando hay <40 reflujos ácidos; reflujo patológico cuando hay >80 episodios de reflujo ácido.
- 4.
Establecer la asociación de síntomas con los episodios de reflujo: el índice sintomático es la relación entre el número de síntomas asociados a episodios de reflujo y el número total de episodios sintomáticos×100. El síntoma clínico al menos está presente 3 veces en la monitorización de las 24h, y se considera patológico cuando sucede 2min antes o después del episodio de reflujo; es patológico si es >50%, y la probabilidad de asociación del síntoma (PAS) es la probabilidad de que los síntomas de un paciente estén relacionados con reflujo, es significativo si es >95%.
- 5.
Evaluación del DeMeester: es la medida más conocida para evaluar el reflujo patológico; se considera alterada cuando la puntuación total de DeMeester es >14,72; esta medida considera el porcentaje de tiempo total de pH<4, el número de episodios de reflujo y la posición en la que se presentan los episodios de reflujo.
- 6.
Impedancia basal nocturna: esta expresa la integridad de la mucosa y proporciona una evidencia del daño macroscópico y microscópico esofágico después de la exposición al reflujo. Consiste en medir la impedancia basal de 3 a 5cm por encima del EEI durante el sueño en 3 periodos de 10min. Los valores <2292Ω sugieren la presencia de ERGE.
- 7.
Índice de onda peristáltica posreflujo inducido por la deglución: refleja la integridad del peristaltismo esofágico estimulado por los episodios de reflujo y del aclaramiento de salida. Es anormal cuando se presenta con una caída anterógrada del 50% en la impedancia dentro de los 30 segundos después del evento de reflujo.
- 8.
Evaluar la fuga ácida nocturna: de forma fisiológica, durante el sueño la frecuencia de episodios de reflujo disminuye; sin embargo, puede haber un fenómeno de escape nocturno, con episodios de reflujo >1h de duración durante el sueño34.
No existen valores de normalidad establecidos para la evaluación de la pHz en los pacientes con obesidad. En 2016 Doulami et al.35 fueron el primer grupo que evaluó los valores de normalidad para pHz de 24h en voluntarios con obesidad sin reflujo y reportaron mayor número de episodios de reflujo y una mediana de exposición del aclaramiento del bolo ácido igual o en algunos casos levemente aumentado, hipotetizando que se deben emplear valores de cohorte específicos en la evaluación de la pHz para pacientes con obesidad36; sin embargo, a día de hoy seguimos usando los mismos parámetros que los establecidos para voluntarios sanos sin obesidad37. Los valores se presentan en la tabla 7.
En la figura 4 se observa el trazado de una pH impedanciometría.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.