La causa más frecuente de hiperparatiroidismo primario (HPP) es el adenoma paratiroideo (único en el 80 a 85% de los casos y doble en un 4%, aproximadamente). El resto de los casos obedece a una hiperplasia de las glándulas paratiroides, o de forma más infrecuente, a un carcinoma paratiroideo. Nuestro objetivo es determinar la utilidad de la hormona paratiroidea intraoperatoria (PTHio) en pacientes con ecografía cervical y centellograma coincidentes preoperatorios, en el HPP por un adenoma simple.
MétodosSe realizó un estudio retrospectivo, unicéntrico, incluyendo a todos los pacientes sometidos a paratiroidectomía mini-invasiva (PMI) por HPP, por adenoma simple. Definimos estudios coincidentes cuando ambos localizaron el adenoma. La PTHio fue medida en tres ocasiones: en la inducción anestésica, inmediatamente antes y a los 15 minutos de la escisión de la glándula. El éxito se definió como la caída de al menos el 50% del valor máximo de la hormona paratiroidea (PTH) luego de remover la glándula. Se analizaron variables demográficas, intraoperatorias, postoperatorias y la utilidad de la PTHio.
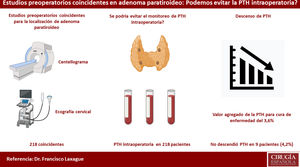
ResultadosSe realizaron un total de 499 paratiroidectomías, de estas, 218 presentaron un adenoma localizado en la ecografía y gammagrafía. La edad fue de 60,1 años y 85% eran mujeres. Luego de 15 minutos de la escisión del adenoma, la PTHio no descendió en nueve pacientes (4,2% OR 1,9 a 7,69%); todos ellos fueron a una exploración cervical bilateral. El valor agregado de la PTHio para la cura de la enfermedad fue de 3,6%. Hubo un 99% de curación de enfermedad. El tiempo operatorio fue de 66,4 minutos y el de espera de la PTHio fue de 31 minutos. La PTHio encareció el procedimiento al doble.
ConclusionesLa ecografía y el centellograma preoperatorios coincidentes para la localización de un adenoma en HPP podrían evitar la medición de la PTHio durante las PMI.
We aim to determine the utility of intraoperative parathyroid hormone (IOPTH) monitoring in patients with matching preoperative ultrasound and mibi SPECT for primary hyperparathyroidism for a single adenoma.
MethodsAll patients who underwent minimally invasive parathyroidectomy (MIP) for pseudohypoparathyroidism (PHP) for a single parathyroid adenoma, were included. An Ultrasound and mibi SPECT were performed in all patients. We defined matching studies when both coincided in the localization of the adenoma. IOPTH was performed in all patients and analyzed in three occasions: a baseline measurement at the anesthetic induction, immediately before, and 15 minutes after gland excision. Success was defined during the third measurement as a drop of IOPTH of at least 50%compared to the previous maximum value after gland excision. Demographics, intraoperative, postoperative variables and the utility of IOPTH monitoring were analyzed.
ResultsA total of 218 MIP were performed. The average age was 60.1 years and 85% were female. Preoperative ultrasound and mibi SPECT coincided 100%. When the adenoma was localized, 15 minutes after its excision, IOPTH did not decrease in 9 patients (4.2% OR 1.9% - 7.69%); all of them underwent a bilateral neck exploration. The added-value of IOPTH accuracy for disease cure was 3.6%. There was a 99% of cure rate. The mean surgical time was 66.4 minutes and the waiting time for the third IOPTH result was 31minutes. Performing IOPTH monitoring made the surgery about twice more expensive.
ConclusionsPreoperative matching ultrasound and mibi SPECT for parathyroid adenoma localization in PHP, could avoid IOPTH monitoring in minimally invasive parathyroidectomies.
Históricamente, la exploración cervical bilateral ha sido el abordaje de elección en la cirugía del hiperparatiroidismo primario (HPP)1. Debido a que entre el 80 y 90% de los pacientes con HPP tienen enfermedad de una sola glándula, la paratiroidectomía focal mínimamente invasiva (MIP) con monitorización intraoperatoria de la hormona paratiroidea (PTHio) ha sido ampliamente aceptada2,3. Este enfoque ha sido posible gracias a las mejoras en la precisión de los estudios de imágenes para detectar la glándula patológica.
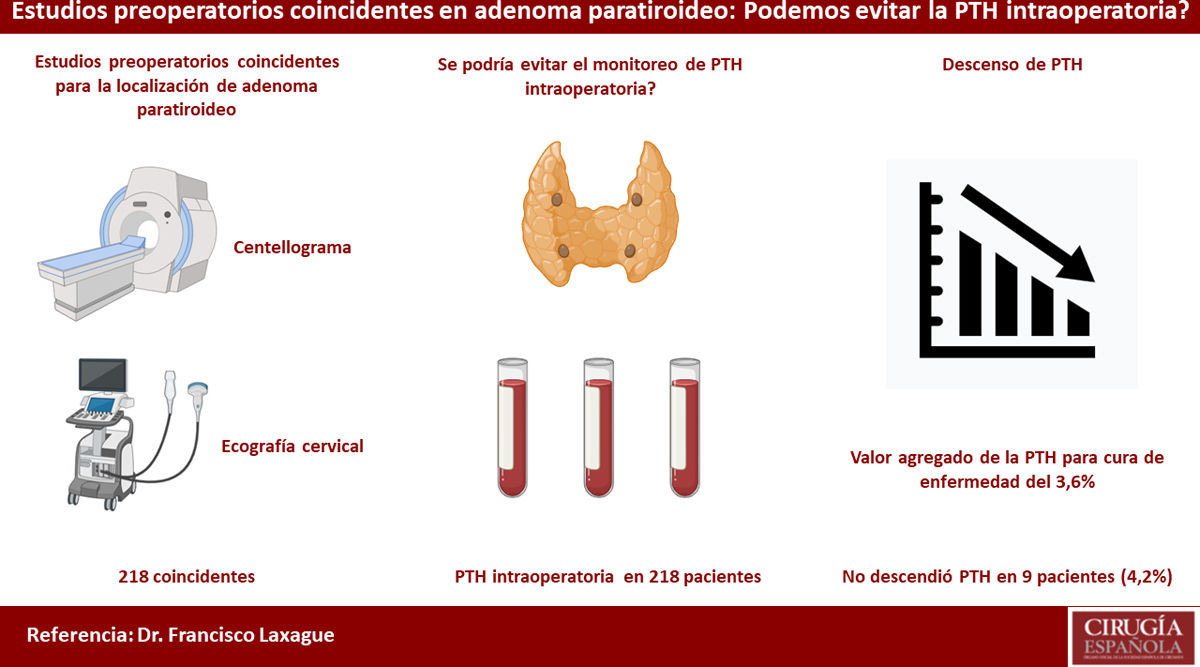
Muchos autores han demostrado que la combinación de ecografía y gammagrafía con tecnecio-99 sestamibi con SPECT para la localización preoperatoria del adenoma paratiroideo tiene una precisión diagnóstica superior al 90%4. Esta precisión en la localización permitiría evitar la monitorización con PTHio durante una paratiroidectomía, con resultados comparables a los reportados en pacientes con dosaje de PTHio1 (fig. 1).
El objetivo de este estudio fue determinar la utilidad de la monitorización de PTHio, en pacientes con ecografía y gammagrafía con tecneio-99 sestamibi con SPECT preoperatorios coincidentes en pacientes con hiperparatiroidismo primario causado por un adenoma único paratiroideo.
MétodosLuego de la aprobación del Comité de Revisión Institucional de nuestra institución (Hospital Alemán de Buenos Aires, Argentina), se realizó un estudio retrospectivo, unicéntrico, incluyendo a todos los pacientes que fueron sometidos a PMI por HPP causado por adenoma único paratiroideo, desde enero del 2008 a diciembre del 2018. Incluimos a todos los pacientes con diagnóstico de HPP con sospecha de adenoma paratiroideo y dos estudios de imagen preoperatorios coincidentes (ecografía y gammagrafía) en los que se realizó PMI con monitoreo de PTHio. Se excluyó a todos los pacientes con menos de seis meses de seguimiento postoperatorio, para descartar hiperparatiroidismo persistente. También fueron excluidos los pacientes con hiperparatiroidismo secundario o cualquiera de los síndromes de hiperparatiroidismo.
El diagnóstico de HPP fue realizado por el servicio de endocrinología en todos los casos, y se basó en dos aspectos: presentación clínica y/o parámetros de laboratorio (HPP normocalcémico, con hormona paratiroidea persistentemente elevada [> 55 pg/mL]) y/o síntomas de hiperparatiroidismo: fracturas patológicas, cólicos renales, poliuria, dolor y debilidad muscular generalizada; o HPP hipercalcémico (calcio sérico>10,5 mg/dL) con o sin síntomas. A todos los pacientes se les realizó ecografía y gammagrafía con tecnecio-99 sestamibi con SPECT para localizar las glándulas patológicas. Se definieron estudios de imagen preoperatorios coincidentes cuando la ecografía y el mibi SPECT concordaron en la localización de la glándula patológica. La indicación de paratiroidectomía se basó en las guías para el tratamiento definitivo del hiperparatiroidismo primario de la Asociación Americana de Cirugía Endócrina5. Todos los procedimientos quirúrgicos fueron realizados por dos especialistas en cirugía de cabeza y cuello, o por residentes de cirugía general bajo supervisión. En todos los pacientes, la técnica quirúrgica implementada fue mínimamente invasiva y focal según la localización en las imágenes prequirúrgicas6. Se realizó una exploración cervical bilateral en los pacientes que presentaban una PTHio persistentemente elevada tras la exéresis de lo que se suponía era la glándula patológica. Se consideró que los pacientes tenían enfermedad multiglandular cuando se encontró más de una glándula patológica durante la cirugía (guiada por un tamaño anormal y/o una PTHio persistentemente elevada), con confirmación histológica (biopsia por congelación).
La PTHio se analizó en tres ocasiones: una medición basal en el momento de la inducción anestésica, inmediatamente antes y 15 minutos después de la escisión de la glándula patológica. El éxito se definió como un descenso de PTHio ≥ 50% durante el tercer dosaje, en comparación con el máximo valor anterior luego de la extirpación de la glándula patológica7. Las concentraciones de PTH se midieron con inmunoensayo de electroquimioluminiscencia Roche Cobas E 601 (Roche Diagnostics, Mannheim, Alemania). Se analizó la falta de declinación de la PTHio: persistentemente elevada en la tercera medición tras la exéresis de la supuesta glándula patológica, calculando la prevalencia del evento con un intervalo de confianza del 95%, considerando una distribución binomial. También se analizó el valor agregado de la precisión de la PTHio para la cura del hiperparatiroidismo. Los pacientes fueron operados bajo un régimen de cirugía con internación de corta estadía.
Se otorgó el alta hospitalaria a los pacientes cuando podían tolerar la ingesta oral y presentaban una condición clínica estable. El seguimiento se planificó a los siete, 30 días y seis meses después de la fecha de alta hospitalaria.
La curación de la enfermedad se definió como pacientes que no presentaban síntomas de hiperparatiroidismo, además de niveles normales de calcio y hormona paratiroidea (calcio sérico: 8,5 a 10,5 mg/dL; PTH: 10 a 55 pg/mL) a los seis meses de seguimiento. Después de ese período, continuaron con su vigilancia en el departamento de endocrinología.
Variables analizadas
Los datos analizados incluyeron edad, sexo, clasificación de la Sociedad Americana de Anestesiólogos (ASA), diagnóstico de estudios de imágenes y comorbilidades y hallazgos clínicos asociados al hiperparatiroidismo primario. Se analizó la utilidad diagnóstica de la ecografía y gammagrafía juntas. Se registraron variables perioperatorias como tiempo operatorio, costos, utilidad de la medición de PTHio y conversión de la cirugía a exploración cervical bilateral. Se analizaron las diferentes variables y su relación con la persistencia de la enfermedad luego del tratamiento quirúrgico (edad > 60 años, calciuria > 400 mg/dL/dia, calcemia > 11,5 mg/dL, PTH > 100 pg/mL, peso de la glándula enferma > 1 g, falta de descenso de la PTHio, tamaño de la glándula > 1,5 cm). También se consideraron las tasas de morbilidad y mortalidad para el análisis la duración de la estadía hospitalaria.
Análisis estadísticoPara el análisis estadístico se utilizó el programa IBM SPSS (versión 20.0). Un valor de p<0,05 fue considerado estadísticamente significativo.
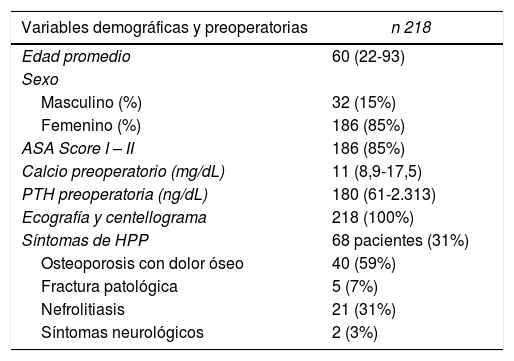
ResultadosDurante el período del estudio, se realizó un total de 499 paratiroidectomías por hiperparatiroidismo primario. Hubo 218 pacientes que cumplieron con el criterio de inclusión, con una edad promedio de 60,1 años (22 a 93 años) y predominio del sexo femenino (85%). El calcio sérico medio preoperatorio fue de 11 mg/dL (8,9 a 17,5 mg/dL) y la PTH fue de 180 pg/mL (61 a 2.313 pg/mL). La gran mayoría de los pacientes presentaba un buen estado clínico al momento de la cirugía. De los 218 pacientes, 68 (31%) presentaron sintomatología asociada al hiperparatiroidismo primario (40 presentaron osteoporosis con dolor óseo asociado, cinco tuvieron fracturas patológicas, 21 nefrolitiasis y dos pacientes con síntomas neurológicos) (tabla 1).
Variables demográficas y preoperatorias
| Variables demográficas y preoperatorias | n 218 |
|---|---|
| Edad promedio | 60 (22-93) |
| Sexo | |
| Masculino (%) | 32 (15%) |
| Femenino (%) | 186 (85%) |
| ASA Score I – II | 186 (85%) |
| Calcio preoperatorio (mg/dL) | 11 (8,9-17,5) |
| PTH preoperatoria (ng/dL) | 180 (61-2.313) |
| Ecografía y centellograma | 218 (100%) |
| Síntomas de HPP | 68 pacientes (31%) |
| Osteoporosis con dolor óseo | 40 (59%) |
| Fractura patológica | 5 (7%) |
| Nefrolitiasis | 21 (31%) |
| Síntomas neurológicos | 2 (3%) |
ASA: American Society of Anesthesiologists; HPP: hiperparatiroidismo primario.
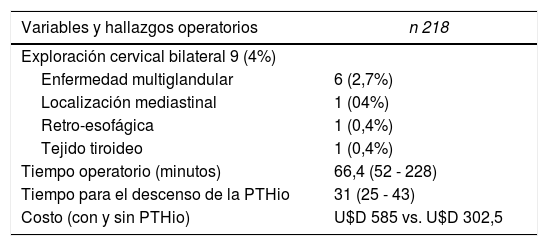
A todos los pacientes se les realizó monitoreo de PTHio (100%). Quince minutos después de la extirpación del adenoma, la PTHio no descendió en nueve de ellos (4,2% OR 1,9% a 7,69%). En todos estos pacientes se convirtió la cirugía en una exploración cervical bilateral: seis presentaron enfermedad multiglandular (cuatro hiperplasias paratiroideas y dos adenomas dobles, confirmados por examen histológico), uno con localización mediastinal, uno con localización retro-esofágica (anteriormente, en ambos casos se había extirpado la glándula sospechosa en las imágenes) y uno por tejido tiroideo que impresionaba la glándula paratiroidea superior izquierda patológica (falso positivo en ecografía y gammagrafía) y las otras tres glándulas eran normales, confirmadas en examen histológico. Por tanto, el valor agregado de la PTHio para la curación del hiperparatiroidismo fue del 3,6% en nuestra cohorte (tabla 2).
Variables y hallazgos operatorios
| Variables y hallazgos operatorios | n 218 |
|---|---|
| Exploración cervical bilateral 9 (4%) | |
| Enfermedad multiglandular | 6 (2,7%) |
| Localización mediastinal | 1 (04%) |
| Retro-esofágica | 1 (0,4%) |
| Tejido tiroideo | 1 (0,4%) |
| Tiempo operatorio (minutos) | 66,4 (52 - 228) |
| Tiempo para el descenso de la PTHio | 31 (25 - 43) |
| Costo (con y sin PTHio) | U$D 585 vs. U$D 302,5 |
PTHio: Parathormona intraoperatoria.
El tiempo quirúrgico fue de aproximadamente 66,4 minutos (52 a 228 minutos) y después del cierre de la herida, el tiempo promedio de espera por el resultado de PTHio después de la escisión del adenoma paratiroideo fue de 31 minutos (25 a 43 minutos). La duración de la estadía hospitalaria fue de 11,7 horas (cinco a 192 horas). El costo aproximado de la medición de la PTHio más el tiempo adicional de quirófano fue del doble (U$D 585 vs. U$D 302,5 con y sin monitorización de PTHio, respectivamente) (tabla 2).
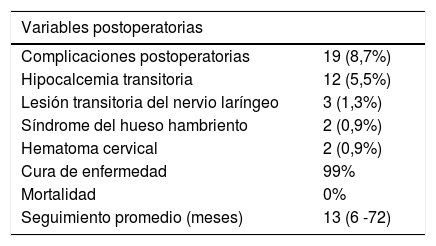
Hubo 19 (8,7%) complicaciones postoperatorias. Doce hipocalcemias transitorias (5,5%), dos síndromes de hueso hambriento (1%), dos hematomas cervicales (1%) y tres parálisis unilaterales transitorias del nervio laríngeo inferior (1,3%). No hubo mortalidad en nuestra serie. Después de seis meses de seguimiento, la curación de la enfermedad (valores normales de calcemia sérica, sin síntomas de hiperparatiroidismo) fue del 99% (216/218 pacientes). Los dos pacientes que persistieron con hiperparatiroidismo luego de seis meses de seguimiento postoperatorio no correspondieron al grupo de pacientes en el que no descendió la PTHio. Todos los pacientes continuaron su seguimiento con el servicio de endocrinología por un tiempo promedio de 13 meses (seis a 72 meses) (tabla 3).
Variables y complicaciones postoperatorias
| Variables postoperatorias | |
|---|---|
| Complicaciones postoperatorias | 19 (8,7%) |
| Hipocalcemia transitoria | 12 (5,5%) |
| Lesión transitoria del nervio laríngeo | 3 (1,3%) |
| Síndrome del hueso hambriento | 2 (0,9%) |
| Hematoma cervical | 2 (0,9%) |
| Cura de enfermedad | 99% |
| Mortalidad | 0% |
| Seguimiento promedio (meses) | 13 (6 -72) |
No se encontró significancia estadística entre los diferentes factores de riesgo evaluados y la persistencia de la enfermedad en el postoperatorio (tabla 4).
Análisis de variables asociadas a la persistencia de la enfermedad
| Variables asociadas a la persistencia de la enfermedad | p |
|---|---|
| Edad > 60 años | NS |
| Calciuria > 400 mg/dL/día | NS |
| Calcemia > 11,5 mg/dL | NS |
| PTH > 100 pg/mL | NS |
| Peso de la glándula enferma > 1g | NS |
| Falta de descenso de la PTHio | NS |
| Tamaño de la glándula > 1,5 cm | NS |
NS: no significativo; PTHio: Parathormona intraoperatoria.
El objetivo de este estudio fue analizar la utilidad del monitoreo con PTHio durante la paratiroidectomía mínimamente invasiva por adenoma paratiroideo, en pacientes con dos estudios de localización preoperatorios coincidentes. Encontramos que a) solo en el 4,2% de los pacientes el valor de PTHio no disminuyó después de la escisión de la glándula afectada, según los estudios de localización prequirúrgicos, b) el tiempo quirúrgico se incrementó en 31 minutos, esperando el resultado de la tercera medición de PTHio y los gastos aumentaron aproximadamente el doble cuando se realizó la prueba.
Aproximadamente, el 50 a 60% de los pacientes con hiperparatiroidismo primario tienen estudios de localización preoperatorios concordantes8. No hay duda sobre la utilidad de la PTHio en el 40% restante de los pacientes con estudios preoperatorios no coincidentes8,9 y en pacientes con un único estudio de localización preoperatorio positivo10,11. Sin embargo, la utilidad de la PTHio en pacientes con estudios de localización preoperatorios coincidentes sigue siendo controvertida. Quienes apoyan su utilidad, argumentan que, entre los pacientes con hiperparatiroidismo primario, hay aproximadamente un 10% que tienen una enfermedad multiglandular que solo se puede identificar y curar visualizando las cuatro glándulas paratiroides12–14. De acuerdo con ello, se realizó un estudio prospectivo que incluyó a 350 pacientes a los que se les realizó una exploración cervical bilateral por hiperparatiroidismo primario esporádico, todos ellos con estudios preoperatorios coincidentes, se identificó la enfermedad de una sola glándula en el 79% de todos los pacientes. Sin embargo, hasta el 15% de los pacientes con estudios concordantes y una caída adecuada de la PTHio tenían una glándula paratiroidea anormal adicional en la exploración bilateral del cuello. Es interesante que la monitorización de la PTHio no detecte la enfermedad multiglandular en todos los casos14. Clerici et al.15 publicaron un estudio en el que se realizó una exploración cervical por diferentes abordajes con monitorización de PTHio para hiperparatiroidismo primario en 69 pacientes, reportando un 75% de tasa de falla en la detección intraoperatoria de enfermedad multiglandular. Sin embargo, dos años después, Carneiro e Irvin16 compararon los resultados de paratiroidectomía entre la exploración cervical bilateral y la técnica guiada por PTHio, y demostraron que no hubo diferencia significativa entre ambos grupos. La importancia de este hallazgo radica en que, ante una glándula aumentada de tamaño, la función glandular puede ser normal. No obstante, múltiples estudios han demostrado excelentes resultados al realizar una paratiroidectomía mínimamente invasiva sin utilizar monitorización de la PTHio, en pacientes con estudios de localización preoperatorios coincidentes1,17–19.
La combinación de una gammagrafía y una ecografía para la localización de un solo adenoma tiene una precisión de aproximadamente el 94 al 99% y una tasa de éxito quirúrgico aproximadamente del 99%9,20–22. Gawande et al.9 demostraron que el uso de la monitorización de la PTHio solo podía agregar un beneficio marginal en aquellos pacientes con estudios de localización preoperatorios concordantes, aumentando el riesgo de exploraciones cervicales bilaterales negativas. Además, Stalberg et al., realizaron un estudio retrospectivo que incluyó a 100 pacientes sometidos a PMI por hiperparatiroidismo esporádico con monitorización de PTHio. La precisión del valor agregado de la medición de la PTH fue del 1%, lo que concluyó que no era relevante intraoperatoriamente y que la selección del paciente basada en estudios de localización prequirúrgicos puede contribuir significativamente a la curación de la enfermedad23.
Otro motivo de controversia es el criterio elegido para definir el éxito quirúrgico, ya que no es equivalente para la detección de enfermedades multiglandulares y predecir la curación de la enfermedad. Barczynski et al.24 mostraron que los criterios de Miami seguidos por los criterios de Viena son los que tienen la mayor precisión en las predicciones de curación intraoperatoria. Sin embargo, los criterios de Roma seguidos por los criterios de Halle fueron los más útiles en la detección intraoperatoria de enfermedades multiglandulares. De acuerdo con estos resultados, con base en los criterios de Miami, tuvimos un valor de predicción positivo del 99% de curación intraoperatoria de la enfermedad y, siguiendo los criterios de Halle, pudimos detectar seis de nueve pacientes con una enfermedad multiglandular.
La Asociación Americana de Cirugía Endocrina sugiere enfáticamente el uso de la monitorización de PTHio para las paratiroidectomías mínimamente invasivas y, cuando no se dispone de PTHio, la exploración bilateral del cuello debe ser la cirugía de elección5. Por otro lado, y acorde a nuestro estudio, la Sociedad Europea de Cirujanos Endocrinos recomienda el uso de PTHio solo cuando los estudios preoperatorios no son coincidentes o en pacientes que se sometieron a una paratiroidectomía previa25.
Las limitaciones de este estudio incluyen su carácter retrospectivo, que es el principal factor limitante. Además, en todas las actuaciones quirúrgicas participó un cirujano de cabeza y cuello, por lo que hay que sacar conclusiones con cautela a la hora de extrapolar los resultados en los centros donde las cirugías son realizadas por cirujanos generales. Por otra parte, no se incluyó un grupo control para comparar los resultados obtenidos.
ConclusiónLa monitorización de PTHio podría omitirse en pacientes con ecografía y gammagrafía coincidentes para la localización de adenomas paratiroideos en HPP y podría lograr una alta tasa de curación, evitando un incremento en el tiempo y en los costos de la operación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.