La infección de localización quirúrgica es la complicación más frecuente y más evitable de la cirugía, pero las guías clínicas para su prevención tienen un seguimiento insuficiente. Presentamos los resultados de un consenso Delphi realizado por un panel de expertos de 17 sociedades científicas con revisión crítica de la evidencia científica y guías internacionales, para seleccionar las medidas con mayor grado de evidencia y facilitar su implementación. Se revisaron 40 medidas y se emitieron 53 recomendaciones. Se priorizan 10 medidas principales para su inclusión en bundles de prevención: ducha preoperatoria; correcta higiene quirúrgica de manos; no eliminación del vello del campo quirúrgico o eliminación con maquinilla eléctrica; profilaxis antibiótica sistémica adecuada; uso de abordajes mínimamente invasivos; descontaminación de la piel con soluciones alcohólicas; mantenimiento de la normotermia; protectores-retractores plásticos de herida; cambio de guantes intraoperatorio, y cambio de material quirúrgico y auxiliar antes del cierre de las heridas.
Surgical site infection is the most frequent and avoidable complication of surgery, but clinical guidelines for its prevention are insufficiently followed. We present the results of a Delphi consensus carried out by a panel of experts from 17 Scientific Societies with a critical review of the scientific evidence and international guidelines, to select the measures with the highest degree of evidence and facilitate their implementation. Forty measures were reviewed and 53 recommendations were issued. Ten main measures were prioritized for inclusion in prevention bundles: preoperative shower; correct surgical hand hygiene; no hair removal from the surgical field or removal with electric razors; adequate systemic antibiotic prophylaxis; use of minimally invasive approaches; skin decontamination with alcoholic solutions; maintenance of normothermia; plastic wound protectors-retractors; intraoperative glove change; and change of surgical and auxiliary material before wound closure.
La infección de localización quirúrgica (ILQ) es la infección relacionada con la asistencia sanitaria más prevalente en Europa (19,6%)1 y en España (21,6%)2, representando una importante carga económica para el sistema sanitario, con incremento del consumo de antibióticos y de la estancia media3.
Cerca del 50% de las ILQ se consideran evitables, por lo que su prevención debe ser una prioridad para las sociedades científicas. Periódicamente se publican guías nacionales o internacionales con recomendaciones de prevención, pero su existencia no asegura su utilización rutinaria en el ámbito asistencial4. El Observatorio de Infección en Cirugía (OIC), ha revisado la evidencia científica para sintetizar y poner en valor las medidas con mayor grado de evidencia, a fin de facilitar su implementación en los servicios de las diversas especialidades quirúrgicas de los hospitales españoles.
El presente manuscrito resume las recomendaciones para cada una de las medidas analizadas. Los razonamientos de los grupos de redacción se recogen en documentos anexos más extensos.
MétodosSe planteó un Programa de Reducción de la Infección Quirúrgica que fuera aplicable a los diferentes tipos de especialidades quirúrgicas. Para formular las recomendaciones se decidió utilizar la fórmula del consenso basado en la metodología Delphi modificada5.
Se constituyeron varios grupos de trabajo: a) Dirección del proyecto: el Grupo de coordinación del OIC; b) Comité científico: 10 miembros de la AEC y la SEMPSPH; c) Sociedades científicas: 17 sociedades de ámbito médico y quirúrgico, de medicina y de enfermería (tabla 1); d) Panel de redactores: 73 expertos designados por las Sociedades, y e) Coordinación operativa: Antares Consulting.
Listado en orden alfabético de las sociedades científicas pertenecientes al Observatorio de Infección en Cirugía que participaron en el desarrollo del Programa de Prevención de la Infección de Quirúrgica (PRIQ-O)
| AEC | Asociación Española de Cirujanos |
| AECP | Asociación Española de Coloproctología |
| AEEQ | Asociación Española de Enfermería Quirúrgica |
| AEU | Asociación Española de Urología |
| SEDAR | Sociedad Española de Anestesiología, Reanimación y Terapéutica del Dolor |
| SEACV | Sociedad Española de Angiología y Cirugía Vascular |
| SECCE | Sociedad Española de Cirugía Cardiovascular y Endovascular |
| SECO | Sociedad Española de Cirugía de la Obesidad y Enfermedades Metabólicas |
| SECOM-CyC | Sociedad Española de Cirugía Oral y Maxilofacial y de Cabeza y Cuello |
| SECOT | Sociedad Española de Cirugía Ortopédica y Traumatología |
| SECP | Sociedad Española de Cirugía Pediátrica |
| SECPRE | Sociedad Española de Cirugía Plástica Reparadora y Estética |
| SEIMC | Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica |
| SEIQ | Sociedad Española de Investigaciones Quirúrgicas |
| SEMPSPGS | Sociedad Española de Medicina Preventiva, Salud Pública y Gestión Sanitaria |
| SENEC | Sociedad Española de Neurocirugía |
| SEOQ | Sociedad Española de Oncología Quirúrgica |
Elección de las medidas a revisar. Basada en los resultados del proyecto previo del OIC para identificar problemas en la implantación de medidas de prevención de infección postoperatoria6-9. El Grupo de Dirección realizó un primer listado de 36 medidas a revisar.
Metodología de análisis de la evidencia. Se decidió partir de las recomendaciones de las guías clínicas publicadas y sus metaanálisis. Así, se consultaron prioritariamente las guías o las páginas web de: Organización Mundial de la Salud10-12; Centers for Disease Control and Prevention13; National Institute of Health and Clinical Excellence14,15; Canadian Patient Safety Institute16; SHEA/IDSA, actualización de 201417; Surgical Site Infection Guidelines del American College of Surgeons and Surgical Infection Society18; National Health Service Scotland19; Ministerio de Sanidad, Servicios Sociales e Igualdad20; Proyecto Infección quirúrgica Zero21; Programa de Prevenció d’Infecció Quirúrgica de Catalunya (PREVINQ-CAT)22, y las recomendaciones de la Asociación Española de Cirujanos23.
Cuando se consideró necesario actualizar la información de las guías, se realizaron búsquedas a través de PubMed, Embase y The Cochrane Library, utilizando terminología MeSH. La búsqueda bibliográfica, la revisión de los documentos seleccionados y la decisión de inclusión fueron realizadas por todos los investigadores firmantes.
Definición del Panel de redactores. En enero del 2020, el OIC invitó a participar en el proyecto a sociedades científicas relacionadas con la infección quirúrgica. Las sociedades que aceptaron (tabla 1) designaron un mínimo de 2expertos en infección quirúrgica para formar parte del grupo de redactores. Se constituyeron 36 grupos de trabajo, uno para cada medida preseleccionada. Cada grupo se compuso de 2coordinadores (AEC y SEMPSPH) y de 6-9 redactores, elegidos con base en la relación de su especialidad con la medida de prevención.
Técnica Delphi. Se utilizó la técnica Delphi modificada con metodología online5. Se realizaron 4rondas Delphi respetando los principios fundamentales de esta metodología: anonimato, retroalimentación controlada y respuesta estadística a preguntas clave.
Se solicitó a cada grupo de trabajo que, con base en las guías y la evidencia adicional, emitiera una recomendación (alta calidad de evidencia) o una sugerencia (calidad moderada/baja). Se proporcionó a los grupos la metodología GRADE24,25 para clasificar la evidencia (alta, moderada, baja o muy baja) y la potencia de las recomendaciones (fuerte, débil), según la calidad de la evidencia, el balance riesgo/beneficio, el uso de recursos y los valores y preferencias de pacientes y profesionales. Los informes se compilaron en un único documento, que se envió por email como ronda Delphi 1. En ella cada redactor aportó su opinión sobre las conclusiones de los grupos en los que no habían participado.
La segunda ronda constó de 89 preguntas online, que desglosaban las recomendaciones modificadas a partir de la ronda previa. Existía opción de añadir comentarios o enmiendas, al fin de incorporar la retroalimentación de los miembros del panel para rondas posteriores. Completaron el formulario de la segunda ronda 66 redactores (90,4%).
Con las respuestas y los comentarios de la ronda 2 se redefinieron las recomendaciones, que constituyeron las preguntas de la ronda 3, en un nuevo formulario con 84 preguntas. Los 73 redactores contestaron esta ronda (100%). Dada la controversia en alguna medida, se realizó una ronda 4 limitada a estos aspectos, con un índice de respuesta del 97,3%.
Se definió el consenso como el acuerdo ≥ 80% a cada una de las recomendaciones. Los miembros del Comité Editorial realizaron diversas reuniones telemáticas para monitorizar el curso de las rondas, discutir aspectos especiales y decidir, al final, la priorización de las recomendaciones.
Priorización de la prevención: impacto y viabilidad. Para priorizar las estrategias preventivas, el Comité Editorial utilizó un esquema de categorización simplificado para posibles intervenciones proactivas, «graduada» en 2dimensiones: impacto y factibilidad26,27. Cada una de estas dimensiones se calificó en una escala de 0 a 10, lo que dio como resultado un marco simple de 2×2.
ResultadosEl porcentaje de acuerdo de las recomendaciones de prevención de ILQ se recoge en la tabla 2. La tabla 3 muestra unas recomendaciones genéricas imprescindibles que, a juicio del Comité Científico, se deberían implementar en todos los sistemas sanitarios.
Grado de acuerdo con las recomendaciones según la metodología Delphi
| Medida | Porcentaje de acuerdo |
|---|---|
| Periodo preoperatorio | |
| Información y empoderamiento del paciente | 94,52 |
| Programas de Recuperación Intensificada en Cirugía (ERAS) y bundles de prevención de infección | 100,00 |
| Vigilancia epidemiológica de la infección de localización quirúrgica | 100,00 |
| No retirar el tratamiento inmunosupresor perioperatorio en cirugía de bajo riesgo de infección | 94,52 |
| En cirugía de alto riesgo de infección, individualizar la modificación de dosis según el fármaco inmunosupresor y la enfermedad de base. | 97,26 |
| No prolongar la profilaxis antibiótica en los pacientes con tratamientos inmunosupresores | 98,63 |
| Realizar una valoración nutricional preoperatoria antes de cirugía mayor | 100,00 |
| Optimización nutricional dl paciente desnutrido antes de la intervención quirúrgica. | 100,00 |
| No prescribir inmunonutrición perioperatoria en cirugía mayor | 93,15 |
| No utilizar sistemas de ventilación con flujo laminar en los quirófanos | 95,89 |
| Mantener la temperatura ambiente de los quirófanos entre 21 y 23°C | 95,89 |
| Ducha preoperatoria | 100,00 |
| Ducha con jabón no farmacológico o con solución jabonosa antiséptica | 98,63 |
| Proporcionar al paciente instrucciones para ducha preoperatoria. | 91,78 |
| Cribado y descolonización de los portadores de Staphylococcus aureus en cirugía limpia de alto riesgo | 94,52 |
| Profilaxis antibiótica por vía oral asociada a preparación mecánica en cirugía colorrectal electiva | 94,52 |
| Preparación mecánica de colon en cirugía colorrectal | 97,26 |
| No eliminar el vello cutáneo de forma rutinaria | 97,26 |
| En caso de precisarse la retirada del vello, eliminarlo fuera del quirófano | 100,00 |
| En caso de precisarse la eliminación del vello cutáneo, no rasurarlo en domicilio | 97,26 |
| En caso de precisarse la eliminación del vello, hacerlo en el hospital con maquinilla eléctrica de cabezal desechable | 100,00 |
| Profilaxis antibiótica intravenosa según las guías hospitalarias | 100,00 |
| Infusión de la profilaxis antibiótica IV, durante los 60 min anteriores a la incisión | 100,00 |
| En procedimientos de COT, no aplicar el torniquete hemostático hasta finalizar la infusión del antibiótico profiláctico | 98,63 |
| En cesáreas administrar la profilaxis antibiótica dentro de los 60 min anteriores a la incisión | 97,26 |
| Infundir la profilaxis antibiótica en el área quirúrgica | 100,00 |
| Utilizar dosis máximas de los antibióticos en profilaxis, con ajuste en función de las características del paciente | 97,26 |
| Redosificación intraoperatoria del antibiótico si pérdida sanguínea superior a 1.500ml o duración de la operación el doble de la vida media del antibiótico | 98,63 |
| Monodosis profiláctica en la mayoría de procedimientos | 100,00 |
| En cirugía ortopédica protésica y cardíaca se acepta prolongar la profilaxis hasta un máximo de 24 h | 89,04 |
| Uso de técnicas endoscópicas (toracoscopia, laparoscopia, artroscopia) siempre que estén indicadas | 100,00 |
| Usar ropa quirúrgica exclusiva para el área quirúrgica | 87,67 |
| El equipo quirúrgico debe usar bata estéril (material reutilizable o desechable) | 98,63 |
| Uso de mascarilla cubriendo boca y nariz en el área quirúrgica | 94,52 |
| Uso de gorro que cubra completamente el cuero cabelludo, la totalidad del pelo y la nuca | 98,63 |
| Uso de calzado exclusivo para el área limpia del bloque quirúrgico | 89,04 |
| No efectuar la higiene quirúrgica con uñas artificiales o erosiones relevantes en manos o antebrazos | 89,04 |
| Retirar relojes, anillos y pulseras antes de la higiene quirúrgica | 98,63 |
| No usar joyas, pulseras, relojes y laca de uñas en el bloque quirúrgico | 98,63 |
| Higiene quirúrgica preoperatoria que incluya manos, antebrazos y codos, con una solución antiséptica jabonosa o alcohólica. | 100,00 |
| Primera higiene quirúrgica del día con solución jabonosa de base acuosa de gluconato de clorhexidina | 93,15 |
| Higienes quirúrgicas sucesivas con solución de base alcohólica o con solución jabonosa de base acuosa de gluconato de clorhexidina | 95,89 |
| Llevar recortadas las uñas (menos de 5 mm) y limpiar el espacio subungueal bajo el grifo con un utensilio plástico desechable | 95,89 |
| No utilizar cepillo para la piel en la higiene quirúrgica de manos | 100,00 |
| Duración de la higiene quirúrgica de manos de 2-3min | 97,26 |
| Periodo intraoperatorio | |
| Limitar el ruido dentro del quirófano, en especial durante la inducción anestésica | 98,63 |
| Limitar la apertura de puertas, el tráfico y el número de personas en el quirófano | 98,63 |
| Silenciar los teléfonos personales y limitar el uso del teléfono a cuestiones asistenciales | 90,41 |
| Uso de doble guante como medida de protección universal para el equipo quirúrgico | 79,45 |
| Antisepsia de la piel indemne del paciente adulto con una solución alcohólica (preferible gluconato de clorhexidina al 2% con alcohol al 70%) | 98,63 |
| Antisepsia de la piel indemne del neonato con una solución de clorhexidina acuosa 0,5% | 100,00 |
| Antisepsia de la piel indemne del niño <2 años con soluciones acuosas de clorhexidina 1-2% o de povidona iodada 5-7% | 100,00 |
| Antisepsia de la piel no indemne del paciente con soluciones acuosas de clorhexidina 0,5%-1%, o povidona iodada 1%, o polihexametilen-biguanida al 0,04-0,1% | 100,00 |
| Dejar actuar los antisépticos 3-5min y secar al aire antes de la colocación de tallas quirúrgicas. No secar con gasas o secantes | 100,00 |
| Extremar las medidas de seguridad para evitar incendios y quemaduras con la aplicación de antisépticos de base alcohólica | 100,00 |
| Los aplicadores monodosis puede minimizar riesgos y optimizar la metodología de la antisepsia | 93,15 |
| Antisepsia de mucosa oral. Enjuague bucal único con solución de clorhexidina acuosa al 0,12-0,2% durante 1 min | 93,15 |
| Antisepsia de mucosa vaginal. Clorhexidina acuosa al 2 o al 4%, justo antes de iniciar la intervención | 93,15 |
| Antisepsia en cirugía ocular. Povidona yodada oftálmica acuosa al 5% en gotas sobre la superficie ocular 5 min antes de la cirugía | 94,52 |
| Antisepsia de mucosa nasal. Povidona yodada acuosa al 0,5-5% en gotas nasales, 5min antes de la intervención | 91,78 |
| Antisepsia de mucosa anal. Povidona yodada acuosa al 5-10%, dejando actuar el antiséptico entre 3-5 min; justo antes de la intervención | 90,41 |
| No utilizar sellantes antimicrobianos tras la preparación intraoperatoria de la piel del campo quirúrgico | 98,63 |
| No utilizar plásticos adhesivos transparentes para cubrir el campo quirúrgico | 97,26 |
| Si se precisa fijación de los paños y sellado estable del campo, usar campos adhesivos impregnados con antisépticos | 93,15 |
| No utilizar altas fracciones inspiradas de oxígeno (> 80%) en anestesia general | 93,15 |
| Monitorizar la temperatura corporal del paciente en cirugía mayor de> 30 min | 100,00 |
| Mantener la temperatura central ≥ 36°C en procedimientos de cirugía mayor de duración> 30 min | 97,26 |
| Utilización exclusiva o combinada de mantas de aire caliente, colchonetas térmicas, sistemas de calentamiento de líquidos para infusión o irrigación de cavidades a 37°C y sistemas de calentamiento de los gases de laparoscopia | 98,63 |
| Aplicar los sistemas de mantenimiento de la temperatura desde antes de la intervención hasta el postoperatorio en reanimación | 100,00 |
| Control «no estricto» de la glucemia perioperatoria en pacientes diabéticos y no diabéticos en cirugía de riesgo. Objetivo: niveles por debajo de 180 mg/dl | 97,26 |
| En cirugía cardíaca, control estricto de la glucemia perioperatoria en pacientes diabéticos y no diabéticos | 97,26 |
| Control estricto de la volemia para evitar tanto el déficit como el exceso de volumen extracelular | 95,89 |
| Uso de protectores-retractores plásticos de doble anillo en la laparotomía de cirugía limpia-contaminada y contaminada y en la toracotomía de cirugía cardíaca con implantes | 97,26 |
| Cobertura quirúrgica estéril con material reutilizable o desechable | 97,26 |
| Lavado moderado de las cavidades con suero fisiológico para retirar coágulos y detritus (no hay evidencia de que la irrigación de aumente o disminuya la ILQ) | 95,89 |
| No se recomienda la irrigación de cavidades con soluciones acuosas antisépticas | 95,89 |
| No se recomienda el lavado de cavidades operatorias con soluciones antibióticas | 98,63 |
| La irrigación de la herida operatoria con cantidad moderada de suero fisiológico a presión al final de la intervención puede disminuir la ILQ | 95,89 |
| La irrigación de la herida quirúrgica con solución acuosa de povidona-iodada a reducida concentración (< 1%), puede reducir la ILQ, particularmente en cirugía limpia y limpia-contaminada | 93,15 |
| No se recomienda la irrigación de la herida quirúrgica con soluciones antibióticas | 95,89 |
| Uso de suturas impregnadas de antiséptico para el cierre de la herida quirúrgica, especialmente en cirugía limpia, si está indicado utilizar sutura absorbible | 91,67 |
| Usar un protocolo de cambio de guantes durante la intervención quirúrgica | 100,00 |
| Cambio de instrumental quirúrgico y auxiliar antes del cierre de las heridas en cirugía limpia-contaminada, contaminada y sucia | 91,78 |
| Periodo postoperatorio | |
| Terapia de presión negativa sobre herida cerrada en pacientes con alto riesgo de infección incisional o formación de seromas | 90,41 |
| Usar un apósito convencional ocluyendo la herida quirúrgica durante 48 h | 100,00 |
| Ducha a partir de las 48 h del postoperatorio, con agua y jabón, pudiendo dejar la herida al aire | 100,00 |
Medidas genéricas no incluibles en los bundles de prevención de infección postoperatoria, pero consideradas imprescindibles para su evaluación, control y reducción
| Vigilancia epidemiológica de la infección de localización quirúrgica |
| Información y empoderamiento del paciente |
| Uso de programas de Recuperación Intensificada en Cirugía (ERAS) |
| Uso de bundles de prevención de infección y listas de verificación |
| Trabajo en equipo en el área quirúrgica |
| Valoración nutricional preoperatoria |
| Optimización general del paciente, que incluya compensación de la enfermedad de base, ajuste de dosis de tratamientos crónicos e inmunosupresores y su estado nutricional |
| Equipación quirúrgica adecuada |
| Optimización de la circulación y el ambiente en quirófano |
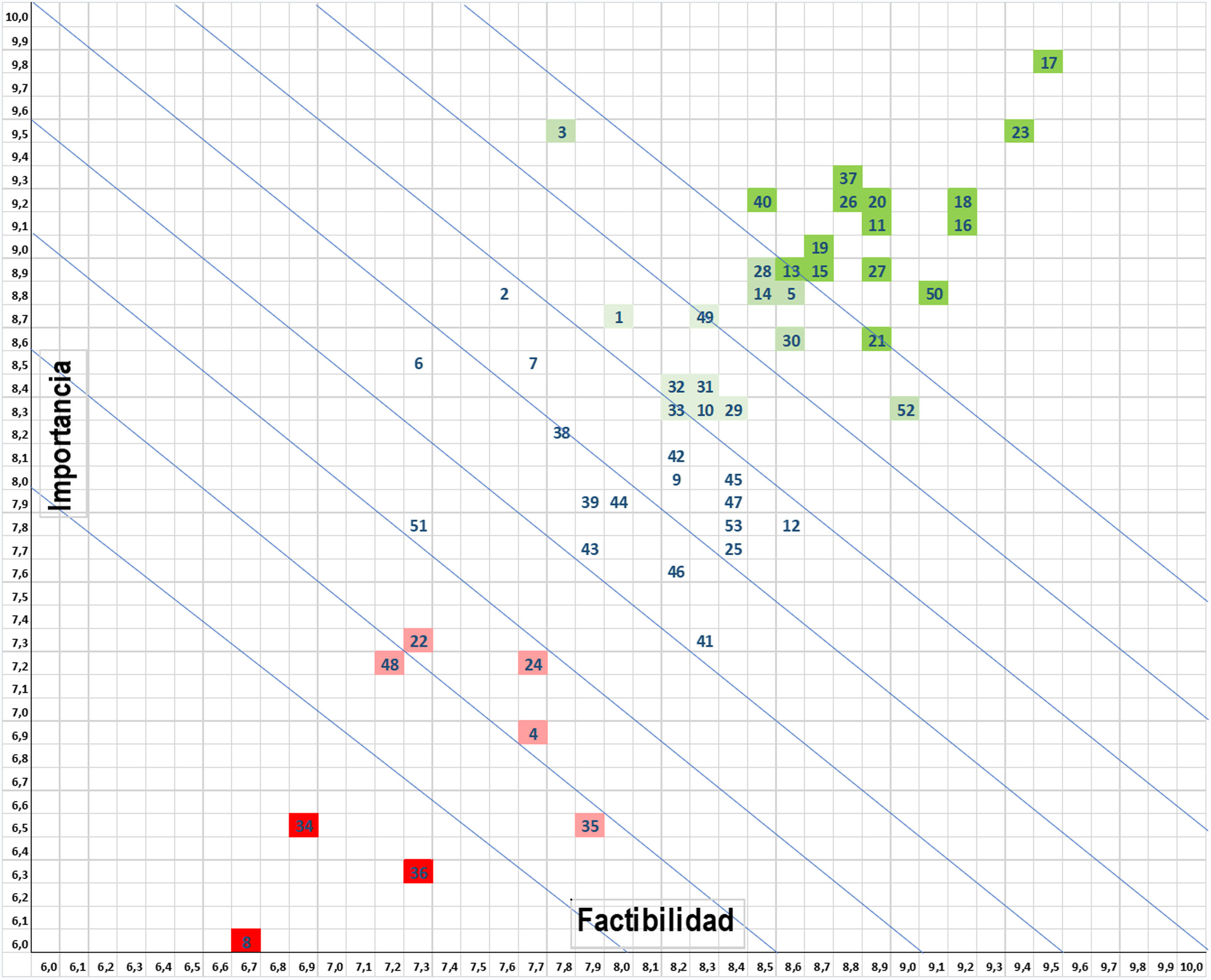
La figura 1 muestra la matriz de priorización a partir de la cual se seleccionaron las 10 medidas que se muestran en la tabla 4 y forman el bundle general PRIQ-O. Utilizando los mismos criterios de priorización, el Comité seleccionó diversas medidas complementarias para confeccionar los bundles específicos para especialidades quirúrgicas concretas, como colorrectal (tabla 5), cardíaca (tabla 6) y COT (tabla 7).
Matriz de priorización de las medidas de prevención según la valoración de su importancia en la prevención de la infección de localización quirúrgica y su factibilidad o aplicabilidad en el ámbito asistencial. Las medidas genéricas más valoradas (verde oscuro), se sitúan en el ámbito de la profilaxis antibiótica IV adecuada; una correcta higiene quirúrgica de manos; el mantenimiento de la normotermia; el uso de técnicas endoscópicas y protectores plásticos de herida; el manejo del vello corporal; la antisepsia cutánea con soluciones alcohólicas; la ducha preoperatoria; y los cambios de guantes y material quirúrgico al final de la intervención. Las medidas menos valoradas o desaconsejadas (rojo) son la inmunonutrición preoperatoria, los sellantes sobre el campo operatorio y el uso de una fracción elevada de oxígeno perioperatoria.
1 Información y empoderamiento del paciente
2 Programas de Recuperación Intensificada en Cirugía (ERAS) y bundles de prevención de infección
3 Vigilancia de ILQ
4 Manejo del tratamiento inmunosupresor perioperatorio
5 Profilaxis antibiótica en pacientes con tratamientos inmunosupresores.
6 Valoración nutricional preoperatoria
7 Nutrición preoperatoria
8 Inmunonutrición
9 Sistemas de ventilación del quirófano
10 Temperatura ambiente del quirófano
11 Ducha preoperatoria
12 Screening/descolonización de Staphylococcus aureus
13 Profilaxis con antibióticos orales en cirugía colorrectal
14 Preparación mecánica de colon en cirugía colorrectal
15 No eliminar vello cutáneo
16 Maquinilla eléctrica
17 Profilaxis antibiótica endovenosa adecuada
18 Modificación de dosis en profilaxis antibiótica y redosificación intraoperatoria
19 Duración postoperatoria de la profilaxis antibiótica
20 Uso de técnicas endoscópicas y abordajes mínimamente invasivos
21 Equipación quirúrgica
22 Uso de joyas, uñas artificiales, laca de uñas, piercings
23 Higiene quirúrgica de manos
24 Ambiente, tráfico y ruido en quirófano
25 Uso de doble guante
26 Antisepsia de la piel indemne del paciente
27 Antisepsia de la piel no indemne del paciente
28 Método de aplicación de la antisepsia de piel
29 Antisepsia de mucosa oral
30 Antisepsia de mucosa vaginal
31 Antisepsia en cirugía ocular
32 Antisepsia de mucosa nasal
33 Antisepsia de mucosa anal
34 Uso de sellantes sobre la piel del campo quirúrgico
35 Plásticos adhesivos para cubrir el campo quirúrgico durante la cirugía
36 Hiperoxigenación perioperatoria
37 Mantenimiento de la temperatura corporal del paciente.
38 Control perioperatorio de glucemia
39 Mantenimiento de la Normovolemia
40 Protectores-retractores de herida
41 Cobertura quirúrgica
42 Irrigación de cavidades con suero fisiológico
43 Irrigación de cavidades con soluciones antisépticas
44 Irrigación de cavidades con soluciones antibióticas
45 Irrigación de herida con suero fisiológico
46 Irrigación de herida con soluciones antisépticas
47 Irrigación de herida con soluciones antibióticas
48 Suturas impregnadas en antiséptico
49 Protocolo de cambio de guantes durante la intervención quirúrgica
50 Cambio de material quirúrgico y auxiliar antes del cierre de las heridas
51 Terapia de presión negativa sobre herida cerrada
52 Cobertura de la herida quirúrgica
53 Ducha postoperatoria.
Recomendaciones generales PRIQ-O, priorizadas en función de su importancia en la prevención de la infección de localización quirúrgica y la factibilidad de su aplicación rutinaria
| 1 | Ducha preoperatoria |
| 2 | Profilaxis antibiótica endovenosa adecuada |
| 3 | No eliminar el vello cutáneo o retirarlo con maquinilla eléctrica |
| 4 | Antisepsia de la piel indemne del paciente adulto con soluciones alcohólicas |
| 5 | Higiene quirúrgica de manos apropiada |
| 6 | Uso de técnicas endoscópicas y abordajes mínimamente invasivos |
| 7 | Mantenimiento de la temperatura corporal del paciente |
| 8 | Protectores-retractores plásticos de herida en cirugía con especial riesgo de ILQ |
| 9 | Protocolo intraoperatorio de cambio de guantes |
| 10 | Cambio de material quirúrgico y auxiliar antes del cierre de las heridas en cirugía con especial riesgo de ILQ |
ILQ: infección de localización quirúrgica; PRIQ-O: Programa de Reducción de la Infección Quirúrgica del Observatorio de Infección en Cirugía.
Recomendaciones priorizadas específicas para cirugía colorrectal (a sumar a las generales)
| 1 | Implantación de programas de Recuperación Intensificada en Cirugía (ERAS) |
| 2 | Profilaxis antibiótica oral |
| 3 | Preparación mecánica de colona |
| 4 | Cambio de guantes después de la anastomosis y antes de cerrar la laparotomía |
| 5 | Cambio de material quirúrgico y auxiliar antes de cerrar la laparotomía |
Recomendaciones priorizadas específicas para cirugía cardiotorácica (a sumar a las generales)
| 1 | Cribado/descolonización de Staphylococcus aureus |
| 2 | Se acepta prolongar la profilaxis hasta un máximo de 24 h |
| 3 | Control estricto de la glucemia perioperatoria en pacientes diabéticos y no diabéticos |
| 4 | Dispositivos de presión negativa sobre la herida cerrada en pacientes de alto riesgo de infección incisional o formación de seromas |
Recomendaciones priorizadas específicas para cirugía ortopédica y traumatología (a sumar a las generales)
| 1 | Cribado/descolonización de Staphylococcus aureus |
| 2 | Se acepta prolongar la profilaxis hasta un máximo de 24 h |
| 3 | Uso de doble guante |
| 4 | Cambio de guantes después de colocar el campo quirúrgico y antes de la cementación |
| 5 | Cambio de guantes antes de manipular una prótesis |
Información y empoderamiento del paciente. Recomendación 1. Se sugiere que el paciente sea debidamente informado de las medidas preoperatorias para reducir la ILQ y que se involucre en la aplicación de las mismas (ducha preoperatoria, no eliminación de vello corporal en casa, preparación intestinal, abstinencia de tabaco, recomendaciones de nutrición y ayuno, mantenimiento de temperatura corporal, toma de medicamentos, etc.) y en la detección de la infección postoperatoria (autovigilancia de síntomas y curas de la herida).
Programas ERAS y bundles de prevención de infección. Recomendación 2. Se recomienda la implantación de programas de Recuperación intensificada o Enhanced Recovery After Surgery (ERAS, por sus siglas en inglés) y paquetes de medidas o bundles en forma de check-list o listados de verificación. Estas medidas deben ser comprensibles, de fácil aplicación, deben difundirse ampliamente entre el personal del área quirúrgica, deben ir acompañadas de un programa de formación y se debe verificar su adecuado cumplimiento.
Vigilancia de la infección localizada quirúrgica. Recomendación 3. Se recomienda establecer programas de vigilancia epidemiológica de la ILQ en los procedimientos considerados prioritarios, que abarquen los primeros 30-90 días postoperatorios (según el tipo de cirugía).
Manejo del tratamiento inmunosupresor perioperatorio. Recomendación 4. En los pacientes con terapia inmunosupresora por enfermedades previas (corticoides, agentes biológicos, etc.), que van a ser tratados mediante cirugía de bajo riesgo de infección, se sugiere no retirar el tratamiento, sino mantener o adecuar su dosificación durante el periodo perioperatorio. Antes de los procedimientos de alto riesgo de infección o con implantes, se sugiere individualizar la modificación de dosis según el fármaco y la enfermedad de base, de acuerdo con el especialista referente del paciente.
Profilaxis antibiótica en pacientes con tratamientos inmunosupresores. Recomendación 5. No se recomienda prolongar la profilaxis antibiótica habitual en los pacientes con tratamientos inmunosupresores.
Valoración nutricional preoperatoria. Recomendación 6. Se recomienda realizar una valoración nutricional preoperatoria estandarizada antes de cirugía mayor, a ser posible en el marco de los protocolos de prehabilitación.
Nutrición preoperatoria. Recomendación 7. Se recomienda la optimización nutricional del paciente desnutrido antes de la intervención quirúrgica.
Inmunonutrición. Recomendación 8. No existe suficiente evidencia para recomendar pautas de inmunonutrición perioperatoria en los pacientes tratados mediante cirugía mayor.
Sistemas de ventilación del quirófano. Recomendación 9. No es necesaria la utilización sistemática de sistemas de ventilación con flujo laminar en los quirófanos. Por normativa técnica se recomiendan 15-29 intercambios/h de aire. Debe conseguirse además una presión positiva del aire entre 20-25 pascales de presión y disponer de filtros HEPA.
Temperatura ambiente del quirófano. Recomendación 10. Se recomienda mantener la temperatura ambiente de los quirófanos entre 21 y 23°C, a excepción de la cirugía en el gran quemado y en neonatos, donde puede ser superior.
Ducha preoperatoria. Recomendación 11. Se recomienda una ducha integral del paciente lo más cercana posible al momento de la cirugía. La ducha puede ser con un jabón no farmacológico o con una solución jabonosa antiséptica.
Se recomienda proporcionar al paciente instrucciones, explicando cómo debe realizar la ducha, número de aplicaciones de jabón y tiempo de actuación de las soluciones jabonosas (protocolo escrito e infografía).
Screening/descolonización deStaphylococcus aureus (S. aureus). Recomendación 12. Antes de la cirugía limpia de alto riesgo (cardiotorácica, ortopédica y neurocirugía con implante), se recomienda el cribado de portador nasal de S. aureus, seguido de descolonización de los portadores.
Profilaxis con antibióticos orales en cirugía colorrectal. Recomendación 13. Se recomienda la profilaxis antibiótica por vía oral asociada a preparación mecánica anterógrada de colon (PMC) en cirugía colorrectal electiva. Debe realizarse el día antes de la intervención con antibióticos activos frente a microorganismos aerobios y anaerobios y lo más separado posible de la preparación anterógrada de colon.
Preparación mecánica de colon en cirugía colorrectal. Recomendación 14. No se recomienda la PMC aislada (sin antibióticos orales) en cirugía colorrectal electiva.
Manejo del vello cutáneo. Recomendación 15. No se recomienda eliminar el vello cutáneo de forma rutinaria. Se recomienda retirarlo únicamente cuando hay dificultades para la exposición operatoria, siguiendo las indicaciones del equipo quirúrgico.
Recomendación 16. En caso de precisarse la retirada del vello cutáneo: no se recomienda el autorrasurado en domicilio; se recomienda eliminarlo fuera del quirófano; se recomienda no rasurarlo con cuchilla; se recomienda hacerlo con maquinilla eléctrica de cabezal desechable, en el hospital a cargo de personal cualificado, fuera del área quirúrgica y lo más cerca posible del inicio de la intervención quirúrgica.
Profilaxis antibiótica intravenosa (IV). Recomendación 17. Se recomienda la realización de profilaxis antibiótica IV en el marco de protocolos hospitalarios actualizados.
Se recomienda la infusión de la profilaxis antibiótica dentro de los 60 min anteriores a la incisión.
En los procedimientos de traumatología y ortopedia que requieren exanguinación y torniquete hemostático, se recomienda que la administración del antibiótico haya finalizado antes de aplicar el torniquete.
A igual que el resto de los procedimientos, en cesáreas se recomienda administrar la profilaxis antibiótica dentro de los 60 min anteriores a la incisión.
Se recomienda la infusión de la profilaxis en el área quirúrgica, lo que asegura el mejor cumplimiento de protocolo de infusión, la detección o tratamiento de posibles reacciones adversas y el registro de su administración en la historia clínica del paciente.
Profilaxis antibiótica intravenosa. Dosificación y duración.Recomendación 18. Se recomienda utilizar las dosis máximas de los antibióticos en profilaxis. Se recomienda ajustar la dosis en función del peso, función renal, grado de obesidad y volumen de distribución, de acuerdo con los protocolos del hospital.
Se recomienda la redosificación intraoperatoria del antibiótico profiláctico si hay una pérdida sanguínea superior a 1.500ml o si la duración de la operación duplica la vida media real del antibiótico (desde el final de la infusión de la primera dosis). En caso de cefalosporinas con una vida media corta o amoxicilina-clavulánico, es necesario repetir la dosis (aproximadamente cada 3-4 h).
Profilaxis antibiótica intravenosa. Duración. Recomendación 19. En la mayoría de los procedimientos no hay evidencia para recomendar más de una dosis antibiótica preoperatoria (con la redosificación intraoperatoria cuando proceda). En general, no es recomendable prolongar la profilaxis más allá del cierre de la herida.
Como excepción, en cirugía ortopédica protésica y cirugía cardíaca se acepta prolongar la profilaxis hasta un máximo de 24 h.
Uso de técnicas endoscópicas y abordajes mínimamente invasivos. Recomendación 20. Se recomienda el uso de técnicas endoscópicas (toracoscopia, laparoscopia, artroscopia), abordajes mínimamente invasivos y técnicas endovasculares siempre que estén indicados.
Equipación del equipo quirúrgico. Recomendación 21. Se recomienda usar ropa quirúrgica exclusiva para el área quirúrgica y reemplazarla al abandonarla o volver a entrar en el área.
Se recomienda que el equipo operatorio (cirujanos e instrumentistas) usen bata estéril, pudiendo ser de material reutilizable o desechable.
Se recomienda el uso de mascarilla tanto en áreas restringidas como en semirrestringidas del área quirúrgica. La mascarilla debe cubrir boca y nariz, se debe atar de forma que no haya apertura/ventilación por los lados, no se debe llevar colgada alrededor del cuello y se debe reemplazar antes de cada intervención.
Se recomienda el uso de gorro que cubra completamente el cuero cabelludo, la totalidad del pelo y la nuca.
Se recomienda la utilización de un calzado exclusivo para el área limpia del bloque quirúrgico.
Uso de joyas, uñas artificiales y laca de uñas. Recomendación 22. No se recomienda el uso de joyas, pulseras, relojes y laca de uñas por los profesionales presentes en el bloque quirúrgico.
No se recomienda que el personal de quirófano portador de uñas artificiales o con heridas o erosiones relevantes en manos o antebrazos efectúe la higiene quirúrgica y participe en las intervenciones quirúrgicas.
Se recomienda retirar relojes, anillos y pulseras antes de la higiene quirúrgica.
Higiene quirúrgica de manos. Recomendación 23. Se recomienda una higiene quirúrgica preoperatoria que incluya manos, antebrazos y codos, con una solución antiséptica jabonosa o alcohólica, según el protocolo del área quirúrgica.
Se sugiere que la primera higiene quirúrgica del día se realice con solución jabonosa de base acuosa de gluconato de clorhexidina (que tiene más actividad residual). Como alternativa, se sugiere un lavado higiénico con agua y jabón no medicado, seguido de secado y la higiene quirúrgica con una solución de base alcohólica.
Para las higienes quirúrgicas sucesivas se puede optar por una solución de base alcohólica (frotando con la mano, sin cepillo ni esponja) o por una solución jabonosa de base acuosa de gluconato de clorhexidina, según preferencia personal o protocolo.
Se recomienda llevar recortadas las uñas (menos de 5mm) y, en caso de ser necesario, limpiar el espacio subungueal bajo el grifo con un utensilio plástico desechable y de un solo uso. Se recomienda no utilizar cepillo para frotar la piel.
Se recomienda una duración de la higiene quirúrgica de 2-3min.
Movilidad y ambiente en quirófano. Recomendación 24. Se recomienda que la puerta del quirófano permanezca cerrada tanto tiempo como sea posible y que se limite el tráfico y el número de personas dentro del quirófano.
Se sugiere limitar el ruido dentro del quirófano, en especial durante la inducción anestésica. La música se puede escuchar de forma juiciosa y consensuada procurando que no altere la comunicación entre el equipo quirúrgico.
Se recomienda silenciar los teléfonos personales. Se sugiere un uso del teléfono móvil limitado a cuestiones asistenciales.
Uso de doble guante. Recomendación 25. Se sugiere el uso de doble guante como medida de protección universal para el equipo quirúrgico, en especial en cirugía COT.
Antisepsia de la piel. Cuestiones generales
Un reciente cambio legislativo (Resolución del 2 de junio del 2021, de la Agencia Española de Medicamentos y Productos Sanitarios, por la que se atribuye la condición de medicamento de uso humano a los antisépticos destinados al campo quirúrgico preoperatorio y a la desinfección del punto de inyección)28 requiere que, a partir de junio del 2022, los productos antisépticos destinados al campo quirúrgico preoperatorio y a la desinfección del punto de inyección de la piel deben tener la condición de medicamento de uso humano, no de biocida.
No se deben usar soluciones de clorhexidina ni alcoholes en proximidad ocular, oído medio, mucosas o tejido nervioso.
Antisepsia de la piel indemne del paciente. Recomendación 26. En piel indemne del paciente adulto se recomienda descontaminar la piel con una solución alcohólica en cantidad y extensión adecuadas. Es preferible el gluconato de clorhexidina al 2% con alcohol al 70%, debido a su mayor efecto residual.
En niños <2 años, se recomiendan soluciones acuosas de clorhexidina al 1-2% o de povidona yodada al 5-7%, excepto en neonatos, en los que no se debe utilizar un yodado y se prefiere clorhexidina acuosa al 0,5%.
Antisepsia de la piel no indemne del paciente. Recomendación 27. En piel no indemne, se recomiendan soluciones acuosas: clorhexidina al 0,5%-1% o povidona iodada al 1% o polihexametilen-biguanida al 0,04-0,1%.
Método de aplicación de la antisepsia de piel. Recomendación 28. Se recomienda que todos los antisépticos actúen sobre la piel al menos durante 3-5min y se dejen secar al aire antes de la colocación de tallas quirúrgicas, no siendo aconsejable el secado con gasas o papeles secantes.
Durante la aplicación de los antisépticos de base alcohólica, se recomienda extremar las medidas de seguridad para evitar el riesgo de incendios y quemaduras, así como de salpicaduras a ojos y oídos tanto del paciente como del personal sanitario.
El uso de aplicadores monodosis puede minimizar los riesgos por exceso de producto y optimizar la metodología de la antisepsia de piel.
Antisepsia de mucosa oral. Recomendación 29. En cirugía sobre la mucosa oral, se sugiere un enjuague bucal único con solución de clorhexidina acuosa al 0,12-0,2% para uso intraoral durante 1 min, justo antes de la intervención quirúrgica.
Antisepsia de mucosa vaginal. Recomendación 30. En histerectomías y cesáreas, se sugiere la antisepsia con clorhexidina acuosa al 2 o al 4%, justo antes de iniciar la intervención quirúrgica.
Antisepsia en cirugía ocular. Recomendación 31. En cirugía ocular, se sugiere la antisepsia con povidona iodada oftálmica acuosa al 5% en gotas sobre la superficie ocular 5 min antes de la cirugía. No se recomienda usar clorhexidina por alto riesgo de queratitis.
Antisepsia de mucosa nasal. Recomendación 32. En cirugía sobre la mucosa nasal, se sugiere la antisepsia con povidona iodada acuosa al 0,5-5% en gotas nasales, 5 min antes de la intervención quirúrgica.
Antisepsia de mucosa anal. Recomendación 33. En cirugía sobre la mucosa anal, se sugiere la antisepsia con povidona iodada acuosa al 5-10% justo antes de la intervención, dejando actuar el antiséptico entre 3-5min.
Uso de sellantes sobre la piel del campo quirúrgico. Recomendación 34. No se recomienda utilizar sellantes antimicrobianos tras la preparación intraoperatoria de la piel.
Plásticos adhesivos para cubrir el campo quirúrgico durante la cirugía. Recomendación 35. No se recomienda utilizar adhesivos plásticos transparentes para cubrir el campo quirúrgico.
En las intervenciones en que se necesite fijación de los paños quirúrgicos y un sellado estable del campo durante el proceso, se acepta el uso de campos adhesivos impregnados con antisépticos para facilitar la fijación de dichos paños quirúrgicos.
Hiperoxigenación perioperatoria. Recomendación 36. No se recomienda la utilización de altas fracciones inspiradas de oxígeno (> 80%) en anestesia general.
Mantenimiento de la temperatura corporal del paciente. Recomendación 37. Se recomienda la monitorización perioperatoria de la temperatura central en todos los procedimientos de cirugía mayor de duración> 30 min.
Se recomienda aplicar medidas físicas con el objetivo de mantener la temperatura central ≥ 36°C en todos los procedimientos de cirugía mayor de duración> 30 min (excepto en cirugía cardíaca durante la circulación extracorpórea, en situación de hipotermia controlada).
Se recomienda la utilización exclusiva o combinada de mantas de aire caliente, colchonetas térmicas, sistemas de calentamiento de líquidos para infusión o irrigación de cavidades a 37°C y sistemas de calentamiento de los gases de laparoscopia.
Se recomienda aplicar los sistemas de mantenimiento de la temperatura corporal desde antes de la intervención hasta el momento postoperatorio inmediato en la sala de reanimación.
Control perioperatorio de glucemia. Recomendación 38. Se recomienda el control «no estricto» de la glucemia perioperatoria en pacientes diabéticos y no diabéticos en cirugía de riesgo. Objetivo: niveles por debajo de 180mg/dl.
En cirugía cardíaca, se recomienda un control estricto de la glucemia perioperatoria en pacientes diabéticos y no diabéticos.
Mantenimiento de la normovolemia. Recomendación 39. Se recomienda un control estricto de la volemia para evitar tanto el déficit como el exceso de volumen extracelular, teniendo en cuenta las características individuales del paciente y su situación cardiovascular.
Protectores-retractores de herida. Recomendación 40. Se recomienda el uso de retractores plásticos de doble anillo en la laparotomía de cirugía limpia-contaminada y contaminada, y en la toracotomía de cirugía cardíaca con implantes.
Cobertura quirúrgica. Recomendación 41. La cobertura quirúrgica puede realizarse tanto con material reutilizable, como desechable.
Irrigación de cavidades con suero fisiológico. Recomendación 42. No hay evidencia de que la irrigación de cavidades aumente o disminuya la ILQ. Se acepta realizar un lavado moderado de cavidades para retirar coágulos y detritus.
Irrigación de cavidades con soluciones antisépticas. Recomendación 43. No se recomienda el lavado de cavidades operatorias con soluciones acuosas antisépticas.
Irrigación de cavidades con soluciones antibióticas. Recomendación 44. No se recomienda el lavado de cavidades operatorias con soluciones antibióticas.
Irrigación de herida con suero fisiológico. Recomendación 45. Hay evidencia a favor de la irrigación de la herida quirúrgica con cantidad moderada de suero fisiológico a presión al final de la intervención.
Irrigación de herida con soluciones antisépticas. Recomendación 46. Se sugiere la irrigación de la herida quirúrgica con solución acuosa de povidona yodada a reducida concentración (< 1%), particularmente en cirugía limpia y limpia-contaminada.
Irrigación de herida con soluciones antibióticas. Recomendación 47. No se recomienda la irrigación de la herida quirúrgica con soluciones antibióticas.
Suturas impregnadas en antiséptico. Recomendación 48. Se sugiere el uso de suturas impregnadas de antiséptico para el cierre de la herida quirúrgica, especialmente en cirugía limpia, en las situaciones en que esté indicado utilizar suturas absorbibles. La evidencia disponible señala que su efecto es más evidente para sutura trenzada (poliglactina) que para la monofilamento (polidioxanona).
Cambio de guantes durante la intervención quirúrgica. Recomendación 49. Se sugiere cambiar los guantes en las siguientes circunstancias: cada 90 min de duración del procedimiento (los externos en caso de usar doble guante); cuando se ha producido una contaminación del campo quirúrgico; al finalizar una anastomosis; al pasar de una zona contaminada-sucia a una zona limpia; antes de manipular una prótesis; antes del cierre de la herida quirúrgica. En caso de la cirugía traumatológica también después de colocar el campo quirúrgico y antes de la cementación.
Cambio de material quirúrgico y auxiliar antes del cierre de las heridas. Recomendación 50. Se sugiere cambiar el instrumental quirúrgico y el material auxiliar (terminales de aspirador, bisturí eléctrico, mangos de las lámparas quirúrgicas) antes del cierre de las heridas en cirugía limpia-contaminada, contaminada y sucia.
Terapia de presión negativa sobre herida cerrada. Recomendación 51. Se sugiere la utilización de dispositivos de presión negativa sobre la herida cerrada en pacientes con alto riesgo de infección incisional o formación de seromas, en especial en cirugía cardíaca y ortopédica con implante y en cirugía arterial en la región inguinal.
Cobertura de la herida quirúrgica. Recomendación 52. Se recomienda colocar un apósito convencional cubriendo la herida durante 48 h.
Ducha postoperatoria. Recomendación 53. Se sugiere reiniciar la ducha a las 48 h del postoperatorio, con agua y jabón, dejando después la herida al aire.
ConclusiónLas recomendaciones presentadas pretenden adaptar la evidencia científica y las guías internacionales a la realidad asistencial del país en cualquier tipo de cirugía. Las 10 recomendaciones priorizadas deberían ser incluidas en los bundles hospitalarios de prevención de infección postoperatoria. Se pueden diseñar bundles para especialidades quirúrgicas con medidas exclusivas, por ejemplo, el control de la glucemia perioperatoria en cirugía cardíaca o el screening de S. aureus en cirugía COT.
Dada la constatación de que las guías de práctica clínica tienen defectos intrínsecos de implementación4, el OIC se propone acompañar estas recomendaciones con un plan de implementación que involucre a los equipos quirúrgicos en su aplicación. Entre las estrategias para trasladar la evidencia a la práctica se incluye la norma de las 6 E, que, en su terminología inglesa, aconseja desarrollar medidas basadas en la evidencia (Evidence-based), fáciles de implementar (Easy), implicando al personal que las va a utilizar (Engage), estableciendo un plan de formación (Educate), ejecutando los cambios (Execute) y evaluando sus resultados (Evaluate)29-32.
La reducción de la infección postoperatoria es una labor de equipo que debe abarcar todo el periodo perioperatorio. Los equipos quirúrgicos, con su núcleo constituido por enfermería quirúrgica, anestesistas y cirujanos especialistas, deben ser los protagonistas del cambio. A partir de los instrumentos que este plan de implementación les proporcione33, dichos equipos pueden seleccionar y agrupar las medidas priorizadas en paquetes sistematizados o bundles y trasladarlos a los checklists de seguridad del paciente quirúrgico. Los equipos quirúrgicos deben trabajar de forma coordinada con el resto de los estamentos hospitalarios relacionados con la infección quirúrgica (enfermedades infecciosas, medicina preventiva, farmacia), con los objetivos comunes de mejorar el proceso quirúrgico y reducir la tasa de ILQ.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
| Ramón | Adalia Bartolomé | Servicio de Anestesiología y Reanimación | Hospital del Mar. Barcelona | Universitat de Barcelona |
| Gerardo | Aguilar | Unidad de Cuidados Intensivos de Anestesiología | Hospital Clínic Universitari de València | Universitat de València |
| Cesar | Aldecoa | Servicio Anestesiología y Cuidados Críticos Quirúrgicos | Hospital Universitario Río Hortega. Valladolid | |
| Bader | Al-Raies Bolaños | Servicio Angiología y Cirugía Vascular | Hospital de Manises | |
| Javier | Arias Díaz | Hospital Clínico San Carlos. Madrid | Universidad Complutense de Madrid | |
| Antonio | Barrasa Shaw | Servicio de Cirugía General y Digestiva | Hospital Vithas Valencia 9 de octubre | Universidad Cardenal Herrera |
| Saturnino | Barrena Delfa, | Servicio de Cirugía Pediátrica | Hospital Universitario La Paz. Madrid | |
| M. Estrella | Blanco Cañibano | Servicio de Angiología y Cirugía Vascular | Hospital Universitario Guadalajara | |
| Elena | Bravo Brañas | Servicio de Cirugía Plástica y Unidad de Quemados | Hospital Universitario La Paz. Madrid | |
| Almudena | Burillo | Servicio de Microbiología Clínica. Enfermedades Infecciosas | Hospital General Universitario Gregorio Marañón. Madrid | Instituto de Investigación Sanitaria Gregorio Marañón |
| Jacobo | Cabañas Montero | Servicio de Cirugía General y Digestiva | Hospital General Universitario Ramón y Cajal | Universidad de Alcalá de Henares |
| José Luis | Cebrián Carretero | Servicio de Cirugía Oral y Maxilofacial | Hospital Universitario La Paz. Madrid | Universidad Autónoma de Madrid |
| Manuel | Chamorro Pons | Servicio de Cirugía Maxilofacial | Hospital Ruber Quirón Juan Bravo | |
| Rousinelle | da Silva Freitas | Servicio de Neurocirugía | Hospital Universitario Marqués de Valdecilla. Santander | |
| Fernando | de la Portilla de Juan | Unidad de Coloproctología | Hospital Universitario Virgen del Rocío. Sevilla | Universidad de Sevilla |
| Agustín | del Cañizo López | Servicio de Cirugía Pediátrica | Hospital General Universitario Gregorio Marañón. Madrid | |
| Javier | Die Trill | Sección de Cirugía General y Digestiva. Unidad de Coloproctología | Hospital Universitario Ramón y Cajal. Madrid | |
| Eva Esther | Domínguez Amillo | Servicio de Cirugía Pediátrica | Hospital Clínico San Carlos. Madrid | |
| María | Fanjul Gómez | Servicio de Cirugía Pediátrica | Hospital General Universitario Gregorio Marañón. Madrid | |
| Carlos | Ferrando | Departamento de Anestesiología y Cuidados Críticos | Hospital Clínic. Barcelona | Institut d’Investigació August Pi i Sunyer. Barcelona. |
| Salvador | Florit López | Servicio de Angiología y Cirugía Vascular | Fundació Althaia. Xarxa Assistencial i Universitària de Manresa | |
| Juan | García-Armengol | Centro Europeo de Cirugía Colorrectal. Unidad de Coloproctología | Hospital Vithas Valencia 9 de Octubre | |
| Maria Elena | Garcia Garcia | Área quirúrgica | Hospital Universitario de Burgos | Universidad de Burgos |
| Carlos | García Palenciano | Servicio de Anestesiología y Reanimación | Hospital Clínico Universitario Virgen de la Arrixaca. Murcia | |
| Manuel | Gómez Cervantes | Servicio de Cirugía Pediátrica | Hospital Clínico San Carlos. Madrid | |
| Francisco Javier | Gómez-Romero | Unidad de Investigación | Gerencia de Atención Integrada de Ciudad Real | Universidad de Castilla La Mancha |
| Rafael | Gonzalez de Castro | Unidad de Reanimación del Servicio de Anestesiología | Hospital Universitario de León | |
| Jaime | Jimeno Fraile | Servicio de Cirugía General | Hospital Universitario Marqués de Valdecilla | Universidad de Cantabria |
| Montserrat | Juvany | Servicio de Cirugía General | Hospital General de Granollers | |
| José | López-Menéndez | Servicio de Cirugía Cardíaca de adultos | Hospital General Universitario Ramón y Cajal. Madrid | |
| Alba | Manuel Vázquez | Servicio de Cirugía General | Hospital Universitario de Getafe. Madrid | |
| Oliver | Marin-Peña | Servicio de Cirugía Ortopédica y Traumatología | Hospital Universitario Infanta Leonor. Madrid | |
| Esteban | Martín Antona | Servicio de Cirugía General y del Aparato Digestivo | Hospital Clínico San Carlos. Madrid | Universidad Complutense de Madrid |
| Rafael | Martínez Nogueras | Servicio de Medicina Preventiva y Salud Pública | Hospital Universitario de Jaén | |
| Juan Carlos | Martínez Pastor | Servicio Cirugía ortopédica y Traumatología | Hospital Clínic. Barcelona | |
| Emilio | Maseda | Servicio de Anestesiología y Reanimación | Hospital Universitario La Paz. Madrid | |
| José | Medina-Polo | Departamento de Urología | Hospital Universitario 12 de Octubre. Madrid | |
| Xosé Manuel | Meijome Sánchez | Gerencia de Asistencia sanitaria del Bierzo-GASBI | ||
| Estela | Membrilla Fernández | Servicio de Cirugía General y Digestiva | Hospital del Mar. Barcelona | Universitat Pompeu Fabra |
| Rosario | Merino Ruiz | Àrea Quirúrgica | Hospital San Agustín. Linares. Jaén | |
| Javier | Miguelena-Hycka | Servicio de Cirugía Cardíca de Adulto | Hospital Universitario Ramón y Cajal. Madrid | |
| Florencio | Monje Gil | Servicio de Cirugía Oral y Maxilofacial | Hospital Universitario de Badajoz | |
| Carlos A. | Morales Pérez | Servicio de Cirugía Cardiovascular | Hospital Universitario Central de Asturias (HUCA) | |
| Christian | Muñoz-Guijosa | Servicio de Cirugía Cardíaca | Hospital Universitario Germans Trias i Pujol. Badalona | Universidad Autónoma de Barcelona |
| Javier | Ordóñez | Servicio de Cirugía Pediátrica | Hospital General Universitario Gregorio Marañón. Madrid | |
| Gloria | Ortega Pérez | Servicio de Cirugía General y del Aparato Digestivo | MD Anderson Cancer Center. Madrid | |
| Rosa María | Paredes Esteban | Servicio de Cirugía Pediátrica | Hospital Universitario Reina Sofía de Córdoba | |
| Antonio L. | Picardo Nieto | Servicio de Cirugía General y Digestiva | Hospital Universitario Infanta Sofía. San Sebastián de los Reyes. Madrid | Universidad Europea de Madrid |
| Fernando | Ramasco Rueda | Jefe de Sección de Anestesiología y Reanimación | Hospital Universitario de La Princesa. Madrid | |
| María Luisa | Reyes Díaz | UGC Cirugía General y Aparato Digestivo | Hospital Universitario Virgen del Rocío. Sevilla | |
| Vicente | Roig Pérez | Coordinación y desarrollo de proyectos corporativos | Grupo Ribera | |
| Luis | Sánchez-Guillén | Servicio de Cirugía General y del Aparato Digestivo | Hospital General Universitario de Elche | Universidad Miguel Hernández. Elche |
| Cristina | Sánchez-Viguera | Servicio de Neurocirugía | Hospital Regional Universitario de Málaga | |
| Maite | Serrano Alonso | Servicio de Cirugía Plástica y Unidad de Quemados | Hospital Universitario La Paz. Madrid | |
| Alejandro | Suárez-de-la-Rica | Servicio de Anestesiología y Reanimación | Hospital Universitario Marqués de Valdecilla. Santander | |
| Gonzalo | Tamayo Medel | Unidad de Reanimación. Servicio de Anestesiología y Reanimación | Hospital Universitario Cruces (Bizkaia) | |
| Víctor | Turrado-Rodríguez | Servicio de Cirugía Gastrointestinal | Hospital Clínic de Barcelona | |
| Marina | Varela Durán | Servicio Anestesiología y Reanimación | Complejo Hospitalario Universitario de Pontevedra | Instituto de Investigación Sanitaria Galicia Sur |
| Vincenzo | Vigorita | Unidad de Coloproctología. Departamento de Cirugía General y Digestivo | Complejo Hospitalario Universitario de Vigo, Hospital Álvaro Cunqueiro | Instituto de Investigación Sanitaria Galicia Sur |
| Ramon | Vilallonga | Unidad de Endocrino-Metabólica y Bariátrica | Hospital Univisitario Vall d’Hebron, Campus Barcelona | Universidad Autónoma de Barcelona |