El objetivo de este estudio es describir nuestra experiencia en los últimos 8años de resecciones hepáticas laparoscópicas (RHL) por tumores benignos y malignos, para evaluar indicaciones y resultados, y comparar los resultados con nuestra experiencia previa y con otros centros de referencia a nivel mundial.
MétodosA partir de una base de datos prospectiva de la Unidad de Cirugía Hepatopancreatobiliar y Trasplante Hepático del Hospital Italiano de Buenos Aires se analizaron de forma retrospectiva los pacientes que fueron sometidos a RHL entre septiembre de 2014 y junio de 2022 (períodoB) y se compararon los resultados con nuestra propia experiencia de RHL realizadas entre los años 2000 y 2014, publicada previamente (períodoA).
ResultadosLa indicación quirúrgica más frecuente fue por metástasis de cáncer colorrectal (26,4%). El 15,7% de las resecciones fueron hepatectomías mayores y el procedimiento más frecuentemente realizado fueron hepatectomías típicas y atípicas (58,4%), seguido por la hepatectomía lateral izquierda (20,3%). La tasa de complicaciones mayores fue del 10,1%. La mortalidad en los primeros 90días postoperatorios fue del 1%. La mediana de estancia postoperatoria fue de 4 (IQR: 3-6) días. La sobrevida global al año, a los 3 y a los 5años fue del 94%, del 84% y del 70%, respectivamente, con una media de seguimiento de 22,9meses.
ConclusionesLas resecciones hepáticas por vía laparoscópica en manos de cirujanos entrenados continúan creciendo de manera segura, y hemos visto un aumento en la indicación de RHL para patologías malignas y resecciones mayores, tendencia que acompaña al resto de los grandes centros del mundo y se ha convertido en el método de elección para el tratamiento quirúrgico de la mayoría de los tumores hepáticos.
The aim of this study is to describe our experience in the last 8years of laparoscopic liver resections (LLR) for benign and malignant tumors, to evaluate indications and results, and to compare the results with our previous experience and with other reference centers worldwide.
MethodsBased on a prospective database of the Hepatopancreatobiliary Surgery and Liver Transplantation Unit of the Hospital Italiano de Buenos Aires, patients who underwent LLR between September 2014 and June 2022 were retrospectively analyzed (periodB) and where compared to our own experience from 2000-2014 previously published (periodA).
ResultsColorectal liver metastasis was the main indication for surgery (26.4%). Major hepatectomies accounted for 15.7% of resections and the most frequently performed procedure was typical and atypical hepatectomies (58.4%) followed by left lateral hepatectomy (20.3%). The total postoperative major complications rate was 10.1% and the 90-day postoperative mortality was 1%. The median postoperative stay was four (IQR: 3-6) days. The overall survival rate estimated at 1, 3 and 5 years was 94%, 84% and 70%, respectively, with a median follow-up of 22.9months.
ConclusionsLLRs in the hands of trained surgeons continue to grow safely, and we have seen an increase in the indication of LLR for malignant pathologies and major resections, a trend that follows the rest of the major centers in the world and has become the method of choice for surgical treatment of most liver tumors.
Es conocido que en los últimos 30años la cirugía laparoscópica ha ido evolucionando para convertirse en el abordaje de elección de múltiples procedimientos abdominales, cambiando significativamente la práctica quirúrgica.
A principios de 1990 se reportan las primeras resecciones hepáticas laparoscópicas (RHL)1,2. Desde ese entonces se ha visto una gran evolución de la cirugía hepática mínimamente invasiva (CHMI), y está reportado que tanto procedimiento simples como complejos, incluyendo por ejemplo hepatectomías mayores y ablaciones hepáticas de donantes vivos, son procedimientos seguros y factibles de realizar3-5.
Hasta la fecha se han realizado consensos y guías internacionales sobre CHMI. En estas conferencias, los principales expertos determinaron las óptimas condiciones e indicaciones para realizar RHL y aportaron recomendaciones para el desarrollo y la implementación de estos procedimientos6-8.
Hoy en día es una realidad que el campo de las RHL continúa evolucionando y que requiere una reevaluación periódica. En el año 2007 presentamos nuestra experiencia inicial sobre resecciones hepáticas por vía laparoscópica9. Posteriormente, en el año 2015 volvimos a analizar nuestros resultados luego de 14años de experiencia en CHMI10. Por lo tanto, el objetivo de este estudio es describir nuestra experiencia en los últimos 8años de RHL por tumores benignos y malignos, para evaluar indicaciones y resultados, y comparar los resultados con nuestra experiencia previa y con otros centros de referencia a nivel mundial.
MétodosA partir de una base de datos prospectiva de la Unidad de Cirugía Hepatopancreatobiliar y Trasplante Hepático del Hospital Italiano de Buenos Aires se analizaron de forma retrospectiva los pacientes que fueron sometidos a RHL entre septiembre de 2014 y junio de 2022 (períodoB) y se compararon los resultados con nuestra propia experiencia de RHL realizadas entre los años 2000 y 2014, publicada previamente10 (periodoA). Los criterios de exclusión fueron pacientes que se sometieron a biopsias hepáticas, destechamiento de quistes hepáticos y ablaciones por radiofrecuencia.
Análisis estadísticoSe evaluaron la edad, el sexo y las variables demográficas, el motivo de consulta, la indicación de resección, el diagnóstico pre y postoperatorio, el número de lesiones, así como su tamaño y su localización, el procedimiento realizado, el pinzamiento (clampeo) pedicular, el tiempo operatorio, los procedimientos asociados, la tasa de conversión, el tiempo de internación, la morbimortalidad y los resultados alejados en patología maligna. Las complicaciones postoperatorias fueron registradas de acuerdo con la clasificación de Dindo-Clavien11. Se consideró mortalidad operatoria cuando la muerte se produjo durante la estancia hospitalaria o hasta 90días del periodo de seguimiento.
ResultadosSe incluyeron en el períodoB un total de 197 pacientes operados, con una aplicabilidad de laparoscopia del 49,5%. El sexo de la población fue predominantemente femenino (57,9%), con una mediana de edad de 61años (IQR: 46-71). Las resecciones fueron llevadas a cabo por cirujanos especialistas del Servicio Cirugía Hepatobiliopancreática en el 99,1% de los casos. Los motivos de consulta más frecuentes fueron por control oncológico o por hallazgo incidental en imágenes (32,5 y 30,9%, respectivamente). El resto de las características demográficas y clínicas se presentan en la tabla 1.
Características demográficas y clínicas
| Sexo femenino, n (%) | 114 (58%) |
| Edad, media (IQR) | 61 (46-71) |
| Peso en kg, media (IQR) | 74 (60-85) |
| Altura en metros, media (IQR) | 1,65 (1,58-1,63) |
| IMC, media (IQR) | 26,1 (22,9-29,7) |
| ASA, media (IQR) | 2 (2-3) |
| Malignidad, n (%) | 113 (57%) |
| Resecciones múltiples (> 1), n (%) | 28 (14%) |
| Resecciones simultáneas, n (%) | 41 (21%) |
| Tumores grandes (> 50 mm), n | 57 (29%) |
| Estancia hospitalarias en días, media (IQR) | 4 (3-6) |
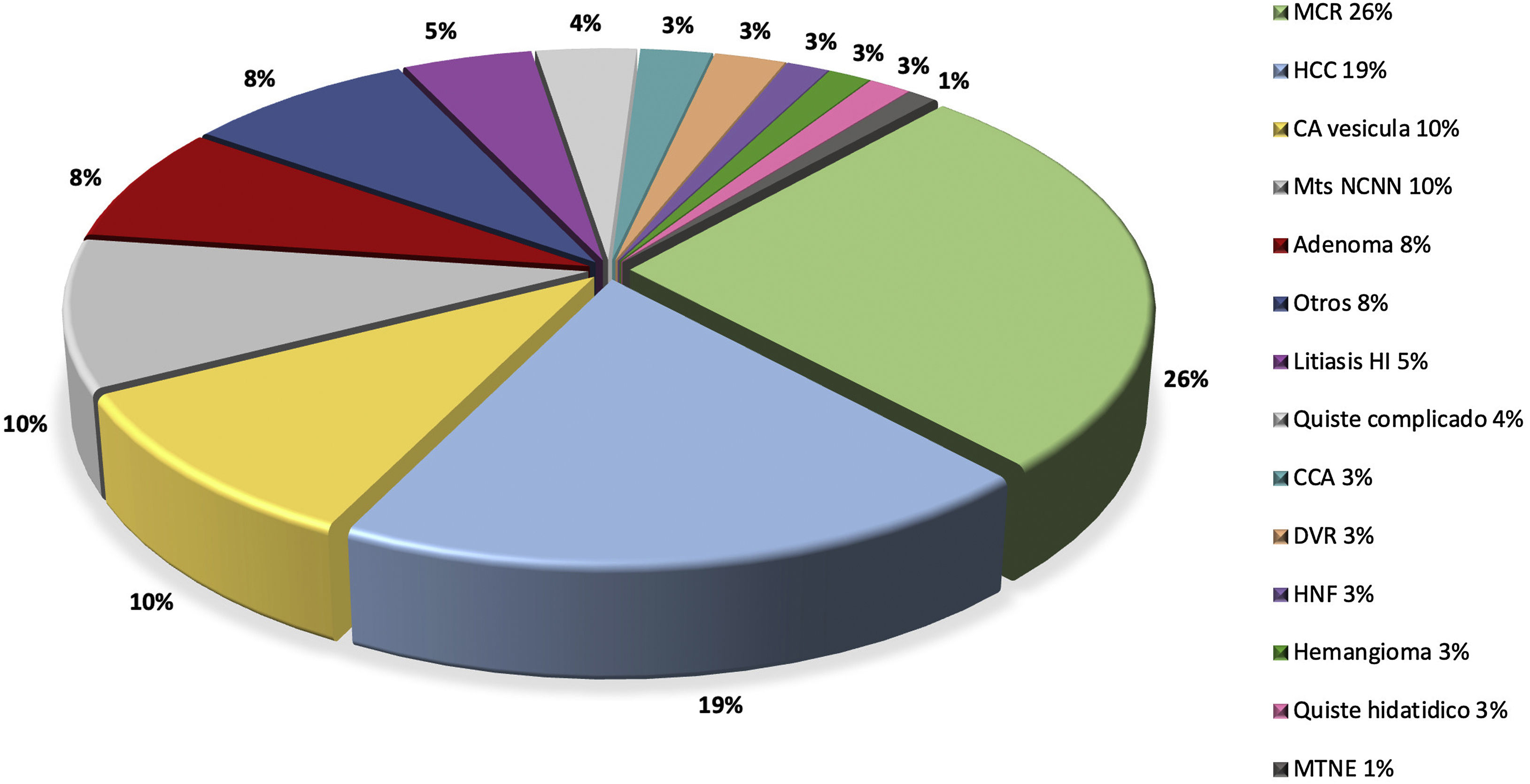
La indicación más frecuente fue por metástasis de tumor colorrectal (MCR) en el 26,4% de los casos, seguido por hepatocarcinoma (HCC) en el 19,3% y por cáncer de vesícula (CV) en el 10,1% (fig. 1). En 28 pacientes (14,2%) las resecciones fueron múltiples (2 a 6), y en los 169 pacientes restantes la resección fue única, correspondiente al 85,8%. El 15,7% de las resecciones fueron hepatectomías mayores (tres o más segmentos continuos), y el procedimiento más frecuentemente realizado fueron hepatectomías típicas y atípicas en 115 pacientes (58,4%) seguido por la hepatectomía lateral izquierda en 40 oportunidades (20,3%). El resto de los procedimientos se analizan en la tabla 2.
Tipos de resecciones
| Resección | Tipo | n = 197 |
|---|---|---|
| Mayor | Hepatectomía derecha | 12 (6%) |
| Hepatectomía izquierda | 16 (8%) | |
| Trisectorrectomía derecha | 3 (2%) | |
| Menor | Segmentectomía típica y atípica | 105 (53%) |
| Bisegmentectomía IVb-V | 10 (5%) | |
| Hepatectomía medial izquierda | 1 (1%) | |
| Hepatectomía lateral izquierda | 40 (20%) | |
| Hepatectomía anterior derecha | 2 (1%) | |
| Hepatectomía posterior derecha | 8 (4%) |
El tiempo medio operatorio fue de 198minutos (IQR: 140-292) La tasa de complicaciones postoperatorias total fue del 20,3%, y la de complicaciones mayores (Dindo-Clavien >IIIb) del 10,1%. En la tabla 3 se comparan las características de los pacientes que presentaron complicaciones mayores y aquellos que no. En un total de 41 (20,8%) pacientes se realizó conversión a laparotomía, y en 15 casos (7,6%) a manoasistida. La mortalidad en los primeros 90días del posoperatorio fue del 1%.
Características de los pacientes con complicaciones mayores
| Con complicación mayor (n=20) | Sin complicación mayor (n=177) | OR (IC 95%) | p | |
|---|---|---|---|---|
| Edad, media (IQR) | 64,5 (45,5-69,0) | 60,0 (46,0-71,0) | 1,00 (0,97-1,03) | 0,794 |
| BMI, media (IQR) | 25,7 (23,0-29,0) | 26,1 (22,9-29,8) | 1,01 (0,93-1,10) | 0,703 |
| Sexo femenino, n (%) | 10,0 (50,0) | 104,0 (58,7) | 0,55 (0,27-1,10) | 0,095 |
| Antecedentes de cirugía abdominal, n (%) | 11,0 (55,0) | 115,0 (65,3) | 0,64 (0,25-1,65) | 0,363 |
| Tiempo quirúrgico, min (IQR) | 235,0 (150,0-306,0) | 198,0 (140,0-228,0) | 1,00 (0,99-1,00) | 0,218 |
| Resección mayor, n (%) | 5,0 (25,0) | 32,0 (18,0) | 1,51 (0,511-4,45) | 0,455 |
| Diámetro tumor, cm (IQR) | 5,0 (1,1-6,5) | 3,2 (1,7-5,0) | 1,05 (0,89-1,24) | 0,511 |
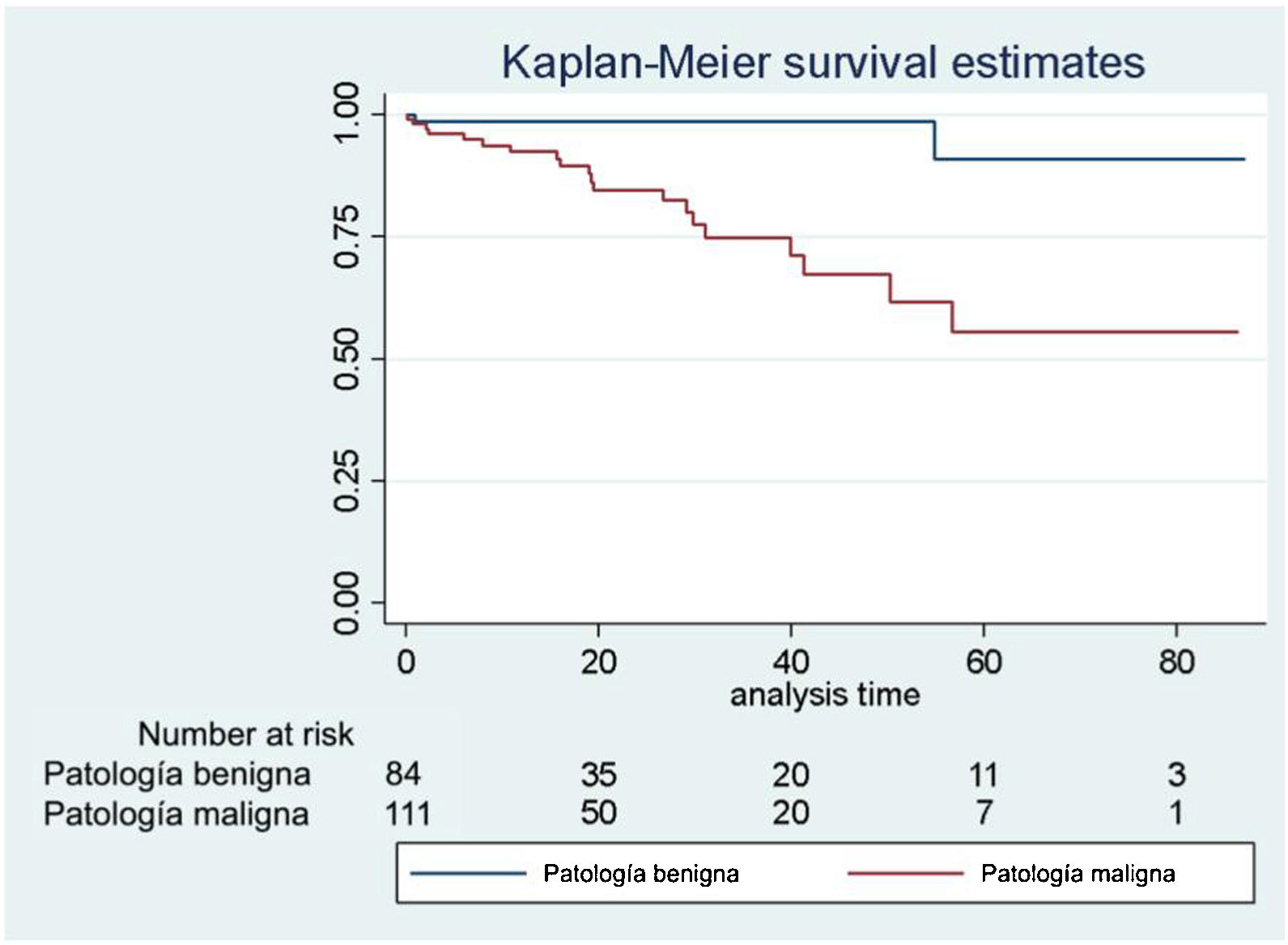
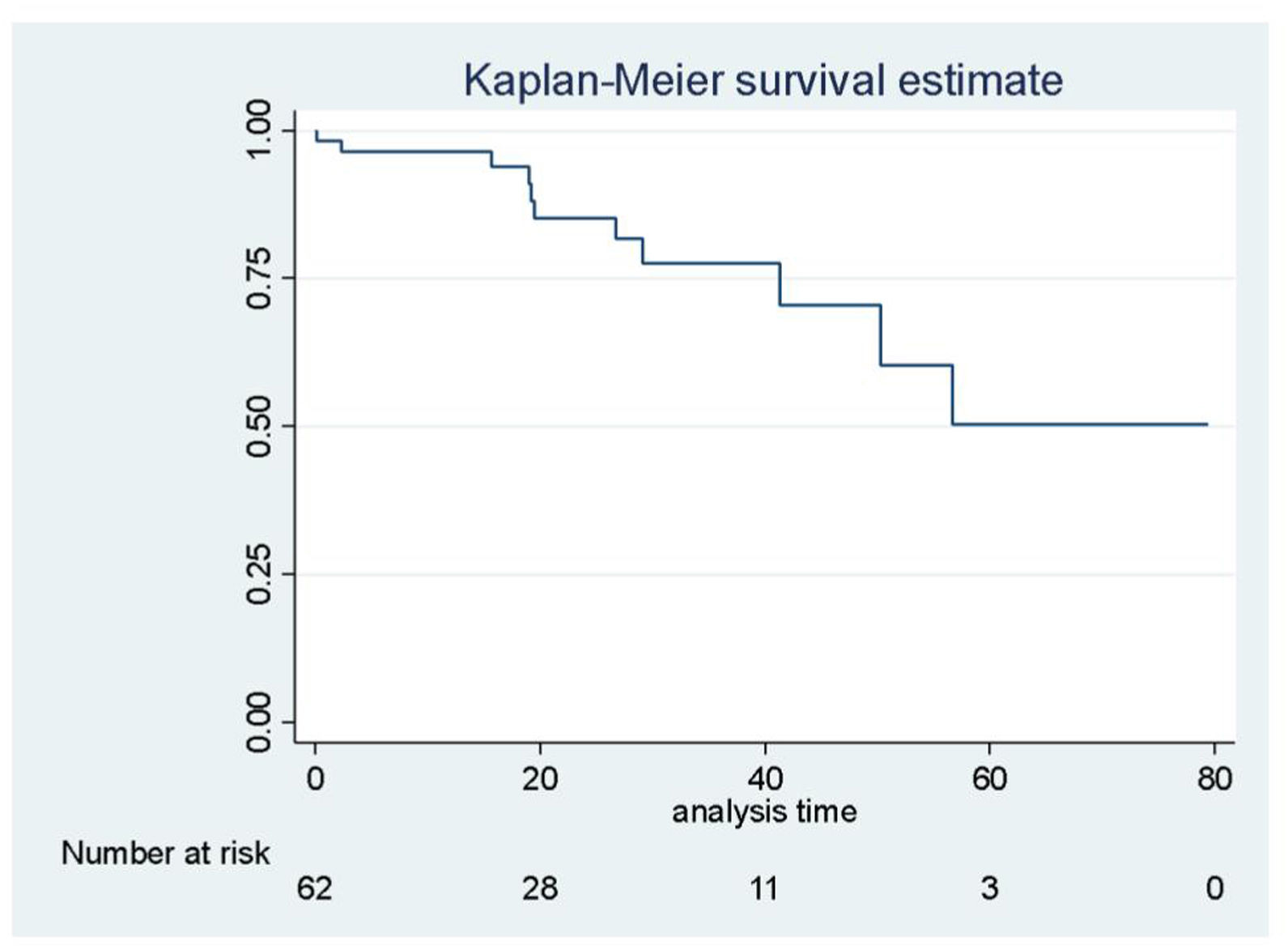
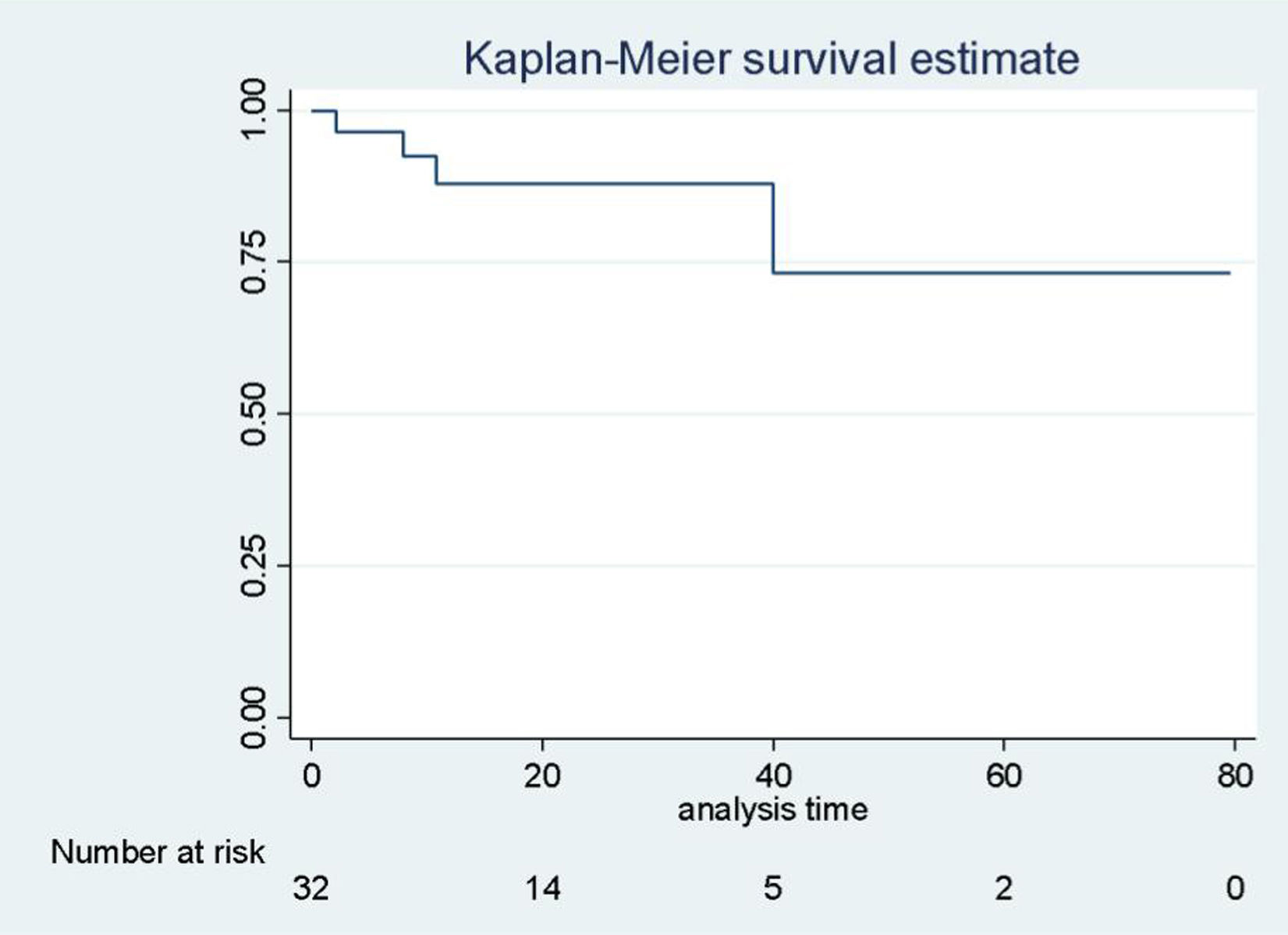
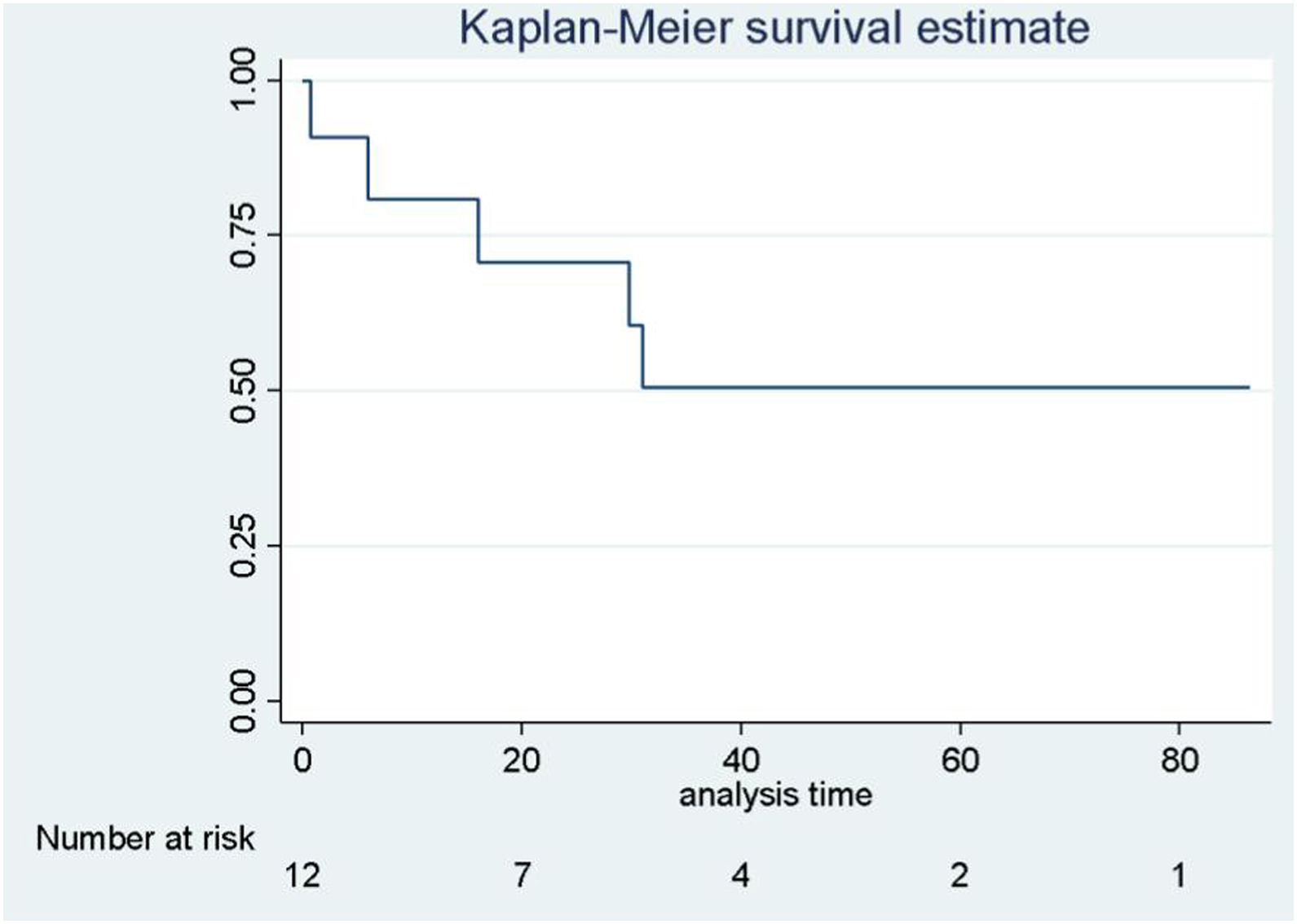
La mediana de estancia postoperatoria fue de 4 (IQR: 3-6) días. La sobrevida global de la patología maligna al año, a los 3 y a los 5años fue del 98%, del 98% y del 90% (IC95%: 0,89-0,99; IC95%: 0,89-0,99; IC95%: 0,60-0,98], respectivamente, con una media de seguimiento de 22,9meses (fig. 2). Desglosando la patología más frecuente, la sobrevida global de las metastasectomías al año, a los 3 y a los 5años fue de 96%, del 77% y del 50% (IC95%: 0,86-0,99; IC95%: 0,58-0,88; IC95%: 0,22-0,73) (fig. 3), y la del hepatocarcinoma, también al año, a los 3 y a los 5 años, fue de 88%, del 73% y del 73% (IC95%: 0,66-0,95; IC95%: 0,34-0,91; IC95%: 0,34-0,91) (fig. 4).
Las RHL han tenido en Argentina y en el resto del mundo un crecimiento exponencial en los últimos años debido a que la controversia sobre seguridad oncológica y perioperatoria de la cirugía miniinvasiva ha sido ampliamente demostrada y publicada12. Los consensos de expertos a su vez ampliaron las indicaciones de resecciones menores y en segmentos anteriores a hepatectomías mayores, abordando lesiones complejas en los segmentos posteriores o con reconstrucciones vasculares y hasta associating liver partition and portal vein ligation for staged hepatectomy (ALPPS) por vía laparoscópica y hepatectomías para trasplante hepático con donante vivo, realizando el primer caso en nuestro centro en el año 20198,13,14. Las contraindicaciones son las mismas que para la cirugía laparoscópica y suelen estar dadas por el riesgo anestésico, como patología cardiopulmonar grave, ascitis a tensión y contraindicaciones relativas, como múltiples cirugías previas, embarazo y oclusión intestinal15. El desarrollo de las habilidades técnicas del equipo ha hecho que las contraindicaciones sean relativas, y actualmente, en nuestra experiencia, una estrecha relación del tumor con los ejes venosos del eje suprahepático cava hace que el abordaje elegido sea el convencional.
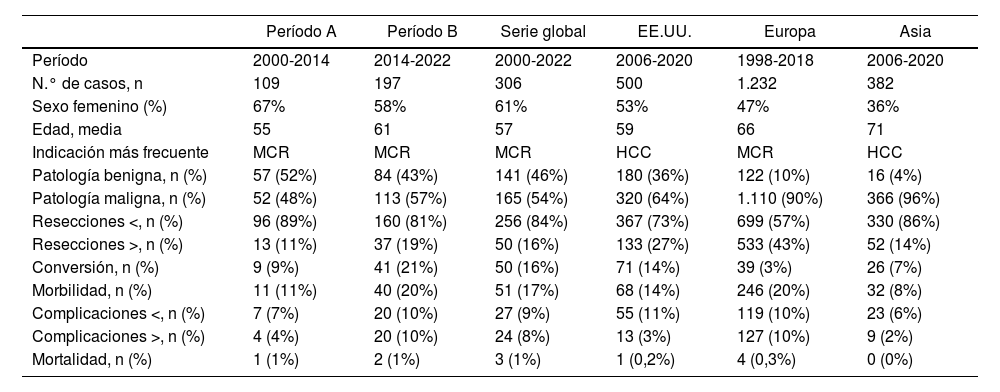
De hecho, hay pocos centros en todo el mundo con amplia experiencia en RHL16. Una encuesta que involucró a 27 centros expertos en cirugía hepatobiliar de todo el mundo mostró diferentes números según la región: la proporción de RHL fue del 34,6% en Asia-Pacífico, del 35,6% en Europa y del 27,4% en América del Norte/Sur17,18. En la tabla 4 se exponen los resultados obtenidos en nuestros periodos y se los compara con series de referencia a nivel mundial19-21.
Comparación entre periodos y otras series mundiales
| Período A | Período B | Serie global | EE.UU. | Europa | Asia | |
|---|---|---|---|---|---|---|
| Período | 2000-2014 | 2014-2022 | 2000-2022 | 2006-2020 | 1998-2018 | 2006-2020 |
| N.° de casos, n | 109 | 197 | 306 | 500 | 1.232 | 382 |
| Sexo femenino (%) | 67% | 58% | 61% | 53% | 47% | 36% |
| Edad, media | 55 | 61 | 57 | 59 | 66 | 71 |
| Indicación más frecuente | MCR | MCR | MCR | HCC | MCR | HCC |
| Patología benigna, n (%) | 57 (52%) | 84 (43%) | 141 (46%) | 180 (36%) | 122 (10%) | 16 (4%) |
| Patología maligna, n (%) | 52 (48%) | 113 (57%) | 165 (54%) | 320 (64%) | 1.110 (90%) | 366 (96%) |
| Resecciones <, n (%) | 96 (89%) | 160 (81%) | 256 (84%) | 367 (73%) | 699 (57%) | 330 (86%) |
| Resecciones >, n (%) | 13 (11%) | 37 (19%) | 50 (16%) | 133 (27%) | 533 (43%) | 52 (14%) |
| Conversión, n (%) | 9 (9%) | 41 (21%) | 50 (16%) | 71 (14%) | 39 (3%) | 26 (7%) |
| Morbilidad, n (%) | 11 (11%) | 40 (20%) | 51 (17%) | 68 (14%) | 246 (20%) | 32 (8%) |
| Complicaciones <, n (%) | 7 (7%) | 20 (10%) | 27 (9%) | 55 (11%) | 119 (10%) | 23 (6%) |
| Complicaciones >, n (%) | 4 (4%) | 20 (10%) | 24 (8%) | 13 (3%) | 127 (10%) | 9 (2%) |
| Mortalidad, n (%) | 1 (1%) | 2 (1%) | 3 (1%) | 1 (0,2%) | 4 (0,3%) | 0 (0%) |
>: mayor; <: menor.
Comparando los resultados analizados (períodoB) con nuestra propia experiencia al inicio del programa (años 2000-2014, períodoA)9, observamos que la indicación más frecuente de RHL siguen siendo las MCR, al igual que reportan grandes series en Europa21,22. El hepatocarcinoma y el cáncer de vesícula se encuentran en segundo y tercer lugar en el períodoB, mostrando un aumento en la indicación de resección por vía laparoscópica, misma tendencia que se reporta en centros de Norteamérica y de Asia, donde han llegado a sobrepasar a las MCR19,20. Por otro lado, si bien el tamaño muestral no permite realizar un análisis en profundidad de las distintas patologías, en los casos de cáncer de vesícula se realizó de manera descriptiva (fig. 5), ya que el tratamiento y el pronóstico son muy variados según el estadio, por lo que vale mencionar que en nuestra cohorte, que representan el 10,1% (n=20) de la indicación de RHL, el 70% de los casos corresponden a hallazgos incidentales en la anatomía patológica post-colecistectomía. En 5 oportunidades el diagnóstico fue preoperatorio por dolor abdominal inespecífico, y un paciente fue diagnosticado durante los controles oncológicos de un cáncer de próstata ya resecado. Solo en un caso se realizó una trisegmentectomía derecha (T4N0Mx), y en los restantes 19 casos se realizó ampliación del lecho vesicular, congelación del conducto cístico y vaciamiento del pedículo hepático. La anatomía patológica fue compatible con ausencia de atipias en la mayoría de los casos, lo que concuerda con que estamos, al igual que Chile, en un área de incidencia regional de cáncer de vesícula, donde se completa la cirugía de segundo tiempo radical de manera laparoscópica.
El número de RHL mayores aumentó del 11% al 18,8% en nuestra experiencia, como se muestra en la tabla 4, lo que trajo aparejado un aumento en la morbilidad global, pero sin aumento de las complicaciones mayores (D-C>IIIB) o de las reoperaciones, que se mantienen bajas (en el 4,1%), ni de la mortalidad, que sigue siendo menor al 1%. La tasa de conversión del períodoB alcanza el 20%, número que sobrepasa la mayoría de las series reportadas19,21,22, y consideramos que puede deberse a múltiples factores que profundizaremos al estudiar la comorbilidad de los pacientes, el mayor tamaño de las resecciones, el aumento en la complejidad de los procedimientos y los hallazgos intraoperatorios inesperados.
Durante las últimas dos décadas las indicaciones, la complejidad de pacientes y la de los procedimientos se han expandido significativamente. Las resecciones hepáticas por vía laparoscópica en manos de cirujanos entrenados continúan creciendo de manera segura, y hemos visto un aumento en la indicación de RHL para patologías malignas y resecciones mayores, tendencia que acompaña al resto de los grandes centros del mundo y se ha convertido en el método de elección para el tratamiento quirúrgico de la mayoría de los tumores hepáticos.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Sebastián Marciano por su guía y aporte en metodología.