La actinomicosis pélvica ha sido descrita en la literatura como asociada al uso de dispositivos intrauterinos, pero no siempre guarda relación con ellos.
Hallazgos clínicosEn este artículo describimos dos casos de abscesos pélvicos en dos pacientes con cirugías previas y endometriosis, sin antecedente de uso de DIU.
DiagnósticoEn ambas pacientes se aisló Actinomyces turicensis en los cultivos de los abscesos, entre otros microorganismos, siendo diagnosticadas de actinomicosis pélvica.
TratamientoLas dos pacientes precisaron de drenaje quirúrgico de los abscesos y tratamiento antibiótico durante el ingreso y, una vez que se les dio de alta, requirieron un tratamiento de mantenimiento durante meses con amoxicilina.
ResultadosLas dos pacientes mostraron resolución del cuadro clínico, analítico y radiológico durante el seguimiento posterior.
ConclusiónHacemos especial hincapié en la importancia de sospechar y tratar esta infección a tiempo, para evitar cirugías agresivas, así como realizar un adecuado diagnóstico diferencial con otros procesos que pueden presentar síntomas similares.
Pelvic actinomycosis has been described in the literature associated with the use of intrauterine devices, but it is not always related to them.
Clinical findingsIn this article we describe two cases of pelvic abscesses in two patients with previous surgeries and endometriosis, without a history of IUD use.
DiagnosisActinomyces turicensis was isolated in both patients in abscess cultures, among other microorganisms, being diagnosed with pelvic actinomycosis.
TreatmentThe two patients required surgical drainage of the abscesses and antibiotic treatment during admission and once they were discharged, they required maintenance treatment for months with Amoxicillin.
ResultsBoth showed resolution of the clinical, analytical and radiological features during the subsequent follow-up.
ConclusionWe place special emphasis on the importance of suspecting and treating this infection in time, to avoid aggressive surgeries and to carry out an adequate differential diagnosis with other processes that can give similar symptoms.
La actinomicosis, es una enfermedad granulomatosa supurativa, causada por una bacteria anaerobia o aerobia facultativa, gram positiva1. Este tipo de microorganismos, forman parte de la flora normal de la cavidad oral, del tubo digestivo y del tracto genital femenino. Así mismo, se trata de un patógeno oportunista que precisa de la alteración de las barreras mucocutáneas para crear una infección. Es importante recalcar que no crece fácilmente en los cultivos y la imagen histológica resulta muy característica debido a su morfología, lo cual puede ayudar al diagnóstico.
Son muy poco frecuentes y hay poca literatura con respecto a la actinomicosis pélvica no relacionada al uso de dispositivo intrauterino (DIU) pero, debido al aumento de procedimientos que vulneran la integridad de la barrera entre la vagina y el abdomen, deben tenerse en cuenta otros factores de riesgo al momento de sospechar de una infección por este tipo de microorganismos presentes de forma natural en el tracto genital femenino2–5.
La infección suele manifestarse a nivel anogenital, en el tracto urinario y, con menos frecuencia, como absceso mamario2.
A nivel pélvico se manifiesta clásicamente como un absceso tubo-ovárico unilateral, que a la exploración física puede simular una masa de consistencia pétrea compatible con un proceso maligno. En ocasiones, esto último crea dudas en cuanto al diagnóstico diferencial con otros procesos oncológicos pélvicos. Debido a ello, se puede incurrir en cirugías bastante agresivas del aparato reproductor femenino6.
En este artículo nos centramos en dos pacientes no portadoras de DIU que presentaron abscesos en la región pélvica, en los que se aisló Actinomyces turicensis.
Casos clínicosCaso 1El primer caso que describimos se trata de una paciente que acudió al servicio de urgencias de nuestro hospital con dolor abdominal, molestias urinarias y sensación distérmica de dos días de evolución.
Información de la pacienteEn cuanto a sus antecedentes, se trataba de una mujer de 44 años, nulípara, sin alergias conocidas ni hábitos tóxicos. No tenía historia de uso de dispositivos intrauterinos. En cuanto a cirugías previas, había sido intervenida hacía un año debido a un útero miomatoso, mediante histerectomía total y doble salpingectomía vía abdominal. La operación fue programada debido a que precisó transfusiones de sangre en dos ocasiones por presentar una hemoglobina de 5,7g/dL. En esa misma intervención, se diagnosticó a la paciente de endometriosis ovárica izquierda, objetivándose múltiples adherencias entre el útero y el fondo de saco de Douglas.
Hallazgos clínicosA la exploración la paciente presentaba genitales externos y vagina normales, sin sangrado ni leucorrea patológica, cúpula vaginal de buen aspecto. Abdomen doloroso a la palpación en hipogastrio, sin peritonismo y fiebre termometrada de 38,4°C. En la ecografía transvaginal se evidenció una imagen de 74 x 51mm, multitabicada, con varias formaciones de ecorrefringencia mixta, sugestivas de endometrioma infectado. No se evidenciaron signos de torsión. El ovario derecho era normal.
La analítica al ingreso presentaba leucocitosis con marcada desviación izquierda, alteración de la coagulación y proteína C reactiva de 493mg/L. Se pautó antibioterapia con ampicilina 1g cada seis horas, gentamicina 240mg cada 24 horas y clindamicina 900mg cada ocho horas.
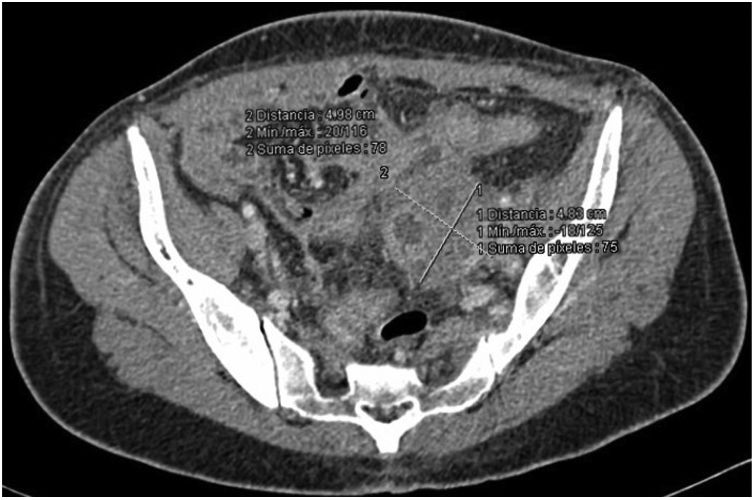
En el TAC que se realizó al ingreso, se detectaron múltiples abscesos pélvicos: de 3,7 x 2,7cm en el promontorio sacro, 3 x 5cm en ovario derecho, 5,5 x 4,4cm en ovario izquierdo, 2 x 3cm en localización inmediatamente inferior al absceso ovárico derecho, 3 x 5cm en localización inmediatamente inferior al absceso ovárico izquierdo con extensión caudal paravesical izquierda. El absceso ovárico izquierdo mostraba comunicación con la cúpula vaginal, pudiendo dar lugar a una fistula. También se objetivó derrame pleural bilateral de predominio izquierdo, con colapso pasivo de los segmentos basales.
Debido al empeoramiento clínico y analítico de la paciente se decidió al día siguiente drenaje del absceso en quirófano mediante laparotomía.
Durante la cirugía se objetivó salida de abundante material purulento, tomándose muestras para cultivo. También presentaba un cuadro adherencial severo, con asas intestinales adheridas entre sí y a la pared abdominal. Mediante liberación digital, se objetivó en región anexial izquierda una formación de 6cm, elástica, que drenó abundante material purulento. Dicha formación se encontraba adherida a asas intestinales y retroperitoneo, pero no se objetivó ninguna fístula. Se realizó lavado enérgico y se dejó un drenaje intraabdominal tipo Blake.
DiagnósticoEn el cultivo del material purulento drenado tras la cirugía se aislaron los siguientes mircroorganismos: Actinomyces turicensis, Enterococcus faecalis, Peptostreptococcus anaerobius y Peptoniphilus harei. Por otra parte, en el hemocultivo se aisló Morganella morganii, productora de betalactamasas de espectro extendido.
TratamientoSe instauró por parte de Medicina Interna nueva antibioterapia mediante imipenem y cilastatina intravenosos, dejando como recomendación al alta, tratamiento de larga duración con amoxicilina durante 12 meses para la erradicación del Actinomyces.
ResultadosTras la instauración del nuevo tratamiento antibiótico y la cirugía, se objetivó mejoría tanto a nivel clínico como analítico, presentando solo un pico febril de 38,5°C durante el ingreso. Al alta se repitió la TAC, que demostró mejoría de todas las colecciones y se concertaron citas de seguimiento tanto con Ginecología como Medicina Interna.
La paciente continúo seguimiento por parte de medicina interna de manera mensual para evaluar tolerancia a tratamiento antibiótico; a los cuatro meses tras el ingreso, presentaba leve molestia en fosa iliaca izquierda, por lo que se realizó una ecografía transvaginal, que solo evidenciaba en ovario izquierdo formaciones econegativas de aspecto funcional. También se repitió TAC de control sin cambios significativos con respecto al realizado al alta.
La paciente terminó el tratamiento con amoxicilina con buena tolerancia y continuó en seguimiento por parte de Ginecología. En la última visita la ecografía abdominal y transvaginal presentó los siguientes hallazgos: ovario derecho con imagen ecogénica, de punteado fino de 80 x 70mm previa (57 x 35 x 38mm), sin papilas ni tabiques, de paredes finas, Doppler 1, sugestiva de endometrioma. Ovario izquierdo con imagen unilocular econegativa de punteado fino y paredes finas, de 48 x 29mm (previa 50x33mm), Doppler 1, sugestiva también de endometrioma.
Caso 2El siguiente caso que describimos se trata de una mujer de 43 años que acudió a urgencias de nuestro hospital por dolor abdominal suprapúbico, fiebre de hasta 39°C, disuria, molestias vaginales con sensación de bulto y flujo maloliente.
Información de la pacienteComo antecedentes médicos relevantes, estaba diagnosticada de hipertensión desde los 18 años, tratada por enfermedad de Graves-Basedow y padecía angina estable. La paciente era nuligesta y no había utilizado nunca dispositivos intrauterinos. Presentaba varias cirugías previas, la primera hacía diez años por endometriosis profunda, posteriormente requirió una nefrectomía por hidronefrosis severa a los cinco años. Dos años después de esta última, se le realizó una histerectomía total, con doble salpingectomía vía laparoscópica, seguidamente, a los pocos meses, precisó anexectomía bilateral y en un tiempo posterior se le realizó una cistectomía por vegija neurógena, con derivación tipo Bricker. Tras esta última intervención precisó ingreso en la unidad de cuidados intensivos debido a una sepsis.
Hallazgos clínicosA la exploración destacaba un introito vaginal estenótico, por lo que se empleó espéculo virginal para el examen, objetivándose abundante salida de material purulento maloliente. Tras el lavado con suero, se observó la cúpula vaginal normal y un defecto en la cara anterior de la vagina que se describió como posible fístula vesico-vaginal. En la ecografía no se evidenciaron colecciones a nivel pélvico.
En la analítica al ingreso, la paciente presentaba ligera leucocitosis, disminución del filtrado glomerular, 73ml/min/1,73 m2 (G2) y una proteína C reactiva de 82,5. En el sedimento de orina se hallaron nitritos positivos y presencia de bacteriuria. Por lo tanto, se instauró antibioterapia intravenosa con gentamicina 240mg cada 24 horas y metronidazol 500mg cada ocho horas.
Al día siguiente, al reexplorar a la paciente, presentaba la uretra abombada con salida de abundante material purulento que se drenó y se envió a analizar. Tras ello, se solicitó TAC abdomino-pélvico para estudio en profundidad de la lesión. Se cambió la antibioterapia por piperacilina/tazobactam por parte de Medicina Interna, que se mantuvo hasta el alta, después de cuatro días en total.
DiagnósticoEn el TAC se corroboró la presencia de una colección bilobulada adyacente a la pared anterior vaginal, de 18 x 9 x 14mm, no describiéndose ninguna fístula, por lo que quedó descartada. En el cultivo se aislaron los siguientes microorganismos: Actinomyces turicensis, Streptococcus pneumoniae, Haemophilus influenzae y Peptostreptococcus anaerobius.
TratamientoTras los hallazgos del cultivo se pautó amoxicilina 500mg cada ocho horas durante 8-12 meses al alta y seguimiento conjunto por parte de Medicina Interna y Ginecología. No precisó tratamiento quirúrgico de la colección debido a la mejoría clínica tras el drenaje espontáneo a vagina y la instauración del tratamiento antibiótico.
ResultadoEn el último control por parte de Medicina Interna continuaba con el tratamiento antibiótico y se inició estudio debido a posible enfermedad reumática por síndrome febril y artralgias.
DiscusiónComo se comentó anteriormente, la mayoría de los casos de actinomicosis pélvica, están relacionados con el uso de DIUs, tanto de cobre como de levonorgestrel6–10, pero hay descritos algunos casos asociados a procedimientos invasivos ginecológicos, como una histerectomía, histeroscopia o una punción ovárica por procedimientos de fecundación in vitro1,4,5.
El Actinomyces parece formar parte de la flora normal del tracto genital femenino, pero no atraviesa las mucosas, por lo que es necesario algún procedimiento que vulnere esta barrera para que se produzca la infección por vía ascendente, como un DIU o cualquiera de los procedimientos invasivos descritos anteriormente8,11.
Los dos casos que describimos en el artículo presentan cirugías agresivas previas; ambos casos con endometriosis como patología concomitante, requiriendo una histerectomía total, que condicionó una vulneración de las mucosas y la probable entrada por vía ascendente del microorganismo en cuestión1.
El principal problema para diagnosticar este tipo de infección es no sospecharla, así que lo más importante sería realizar siempre una correcta anamnesis. Primero, atendiendo a posibles factores de riesgo como la diabetes7, los tratamientos inmunosupresores, las enfermedades inflamatorias como la endometriosis, la enfermedad inflamatoria pélvica y las cirugías abdomino-pélvicas previas. Por otro lado, no deberíamos olvidar preguntar siempre sobre el uso de dispositivos intrauterinos, especificando el tiempo que llevan implantados desde su inserción8,12.
En cuanto a la clínica, la actinomicosis pélvica puede simular otros procesos y puede pasar desapercibida en un principio. Los síntomas más frecuentes son: fiebre, dolor abdominal, vómitos, pérdida de peso y presencia de una masa a nivel pélvico, junto con hipersensibilidad a la palpación uterina10,12. Puede confundirse con una enfermedad inflamatoria pélvica (EIP), pero la evolución suele ser mucho más tórpida en el caso de la actinomicosis, ya que no se suele resolver tras el tratamiento antibiótico habitual, incluso tras someter a la paciente a cirugía. Puede presentar también síntomas digestivos de suboclusión o de compresión a nivel pélvico, simulando una masa tumoral compacta y pétrea, lo que da lugar a cirugías muy agresivas ante la sospecha de un proceso oncológico8,9.
Ninguna prueba complementaria resulta totalmente específica para el diagnóstico. La analítica suele presentar leucocitosis y elevación de la proteína C reactiva. En el caso de que se soliciten marcadores tumorales, ante una masa anexial con sospecha de malignidad, puede aparecer elevado el CA 12512.
Por otro lado, en la TAC es frecuente encontrar masas sólidas con áreas focales de atenuación disminuida o masas quísticas con paredes gruesas (fig. 1). Se debería incluir en el diagnóstico diferencial de las masas pélvicas la actinomicosis pélvica, especialmente en pacientes que acuden por fiebre y leucocitosis, así como la presencia de factores de riesgo asociados a este tipo de infección10,13. Además, se debe tener en cuenta que por su tendencia invasiva, en ocasiones la infección se puede diseminar por vía hematógena, simulando metástasis en hígado o en pulmón8.
Aunque se trate de una enfermedad bacteriológica, pocas veces el diagnóstico se realiza por el cultivo del microorganismo, ya que, al tratarse de una bacteria anaerobia estricta, se necesitan unas condiciones óptimas para su crecimiento11. Es en el estudio histológico de la muestra obtenida tras la cirugía, un legrado o un frotis cervical, cuando, en la mayor parte de las ocasiones, se obtiene un diagnóstico definitivo10,14,15.
En cuanto al tratamiento, muchas veces se incurre en cirugías demasiado agresivas, debido a la sospecha de que pueda tratarse de un proceso maligno. Por ello, es importante la sospecha preoperatoria para iniciar un tratamiento antibiótico adecuado, aunque no está bien establecida ni la pauta, ni la duración exacta de él. Normalmente se basa en un antibiótico beta-lactámico, como la penicilina o la amoxicilina, al cual se puede añadir metronidazol (que también cubriría otros gérmenes anaerobios como el Peptostreptococcus o el Bacteroides fragilis). También se puede añadir un aminoglucósido que actúe de manera sinérgica junto con el beta-lactámico6.
Durante el ingreso se debe optar por una antibioterapia intravenosa como amoxicilina-clavulánico de 2-3g/día, junto con metronidazol 1,5g/día y gentamicina 240mg/día. Esta pauta puede evitar la cirugía si la paciente se encuentra estable, sin empeoramiento de los parámetros clínicos y analíticos; pero, en caso de ser necesaria, podría evitar la escisión de los ovarios y el útero durante la intervención16.
La cirugía puede presentar desventajas en cuanto a su agresividad, pero tiene algunas ventajas cuando está bien indicada, como en los casos de fracaso del tratamiento médico, empeoramiento clínico o dolor por compresión de órganos vecinos por uno o varios abscesos. También podría ayudar a disminuir el tiempo de necesidad de antibiótico a largo plazo y permitiría la toma de muestras histológicas en el caso de que los cultivos fueran negativos.
La salpingectomía bilateral es la técnica de elección y teóricamente debería ser suficiente, pero debido al estado inflamatorio de los tejidos, los abscesos ováricos múltiples y enfermedades como la endometriosis, puede ser necesaria la realización de salpingooforectomías bilaterales e histerectomías totales.
Cuando la paciente es dada de alta, se indica antibioterapia por vía oral de larga duración, que normalmente consiste en la administración de un beta-lactámico, como la amoxicilina, de 1 a 2g al día durante 2-12 meses. Debido a que la duración del tratamiento antibiótico es muy desigual, sobre todo en el caso de la actinomicosis pélvica, es necesario un seguimiento cercano de estas pacientes para evaluar la adherencia al tratamiento así como la tolerancia al mismo y el posible acortamiento o prolongación de la terapia6,17.
En los casos que presentamos, el seguimiento por Medicina Interna y Ginecología de forma conjunta facilitó la adherencia al tratamiento y el control de las pacientes con patología compleja asociada, objetivándose una resolución completa analítica y radiológica.
ConclusionesLa actinomicosis pélvica se trata de una enfermedad poco frecuente asociada al uso previo de DIUs. Por ello, el principal error en el diagnóstico consiste en no sospecharla.
La identificación precoz conllevaría a la administración de una antibioterapia adecuada y la prevención de la morbilidad asociada a la cirugía de este tipo de procesos.
Consideraciones éticasLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales y que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEste artículo no ha precisado ni recibido financiación de ningún tipo.
Conflicto de interesesNinguno.