La cirugía en la paciente obesa supone un reto para el cirujano y anestesista puesto que se asocia a un aumento de las complicaciones intra- y postoperatorias. Los efectos adversos como la infección del lecho quirúrgico, los fenómenos tromboembólicos o las complicaciones de la herida quirúrgica son más frecuentes en estas pacientes. La cirugía mínimamente invasiva ha supuesto un avance para el tratamiento quirúrgico de estas pacientes, reduciendo algunas complicaciones asociadas al abordaje laparotómico, especialmente en el manejo del cáncer ginecológico. El desarrollo de la cirugía robótica ha permitido mejorar las limitaciones de la cirugía laparoscópica, gracias a la mayor precisión o la visión 3D. Concretamente en la paciente obesa la cirugía robótica aporta ventajas, como reducción de las complicaciones intra- y postoperatorias, mayor número de ganglios linfáticos, y reducción de la estancia hospitalaria y del sangrado operatorio respecto a las otras vías.
Surgery in the obese patient is a challenge for the surgeon and anaesthetist as it is associated with an increase in intra- and post-operative complications. Adverse effects, such as surgical site infection, thromboembolic disease, or surgical wound complications are more frequent in these patients. Minimally invasive surgery has led to an advance in the surgical treatment of these patients, reducing some complications associated with the laparotomy approach, especially in the management of gynaecological cancer. The development of robotic surgery has led to an improvement in the limitations of laparoscopic surgery, due to greater accuracy or 3D vision. Specifically, in the obese patient, robotic surgery provides advantages, such as reduction of intra- and post-operative complications, greater number of lymph nodes, a reduction in hospital stay, as well as less surgical bleeding compared to other approaches.
La obesidad es un problema grave en todo el mundo y en particular en los Estados Unidos y algunos países de la Unión Europea. Se asocia con un mayor riesgo de padecer enfermedades que alteran la calidad de vida y que producen una mayor morbimortalidad; estas son la hipertensión, la cardiopatía isquémica, la diabetes mellitus, la apnea obstructiva del sueño y las dislipemias. Además, se ha visto asociada a un incremento de la tasa de tumores malignos como son el cáncer de mama y endometrio. En la mujer que se somete a cirugía ginecológica, la obesidad presenta añadidos efectos adversos que alteran el postoperatorio, como infecciones, tromboembolismo venoso (TEV) y complicaciones de la herida (dehiscencias, hernias, etc.) que son más frecuentes en las mujeres obesas que en las mujeres de peso normal.
Ante una mujer obesa, el cirujano debe examinar la historia clínica, realizar un examen físico, recopilar la información necesaria para planificar la cirugía, optimizar su estado de salud, e informar acerca de lo que puede esperar del procedimiento y durante el período de recuperación. Siempre se debe tener en cuenta que el cirujano también puede reconsiderar la necesidad de aplazar un procedimiento quirúrgico programado en las pacientes que tienen problemas médicos graves asociados. En este sentido, se puede aconsejar al paciente sobre la pérdida de peso antes de la cirugía, aunque la pérdida de peso no debería restringir el acceso a la cirugía indicada. El estudio Femme se centra en la pérdida de peso de mujeres con cáncer de endometrio a las que se les pauta hormonoterapia y metformina previamente a la cirugía para reducir los riesgos quirúrgicos y posiblemente mejorar la supervivencia1.
Merece la pena hacer referencia a la prehabilitación quirúrgica (valoración del estado nutritivo, entrenamiento físico y mental…), para intentar conseguir una recuperación más rápida y menos complicaciones relacionadas con la herida quirúrgica; aunque por el momento los datos de los que se dispone son buenos, estos provienen de estudios retrospectivos, y debería ser evaluada mediante ensayos clínicos aleatorizados2.
Evaluación preoperatoria y anestesia en la paciente obesaAntes de realizar una cirugía ginecológica en una paciente obesa se debe llevar a cabo un asesoramiento individualizado y tener en cuenta los factores de riesgo específicos de la paciente, así como la indicación de cirugía. Debido al aumento de complicaciones de la herida, infecciones del lecho quirúrgico y TEV en la paciente obesa, se debe considerar siempre el procedimiento menos invasivo. No obstante, la posibilidad de conversión a un procedimiento abierto debe ser mencionada en el asesoramiento preoperatorio e individualizarse en función de la experiencia del cirujano. Antes de la operación, el examen bimanual de la pelvis para guiar la vía de acceso de la cirugía puede ser difícil en pacientes obesas y en ocasiones las pruebas de imagen preoperatorias, como son las imágenes por resonancia magnética y ecografía, pueden ayudar a determinar la mejor vía de acceso de la cirugía en estos casos.
Evaluación preanestésica de la paciente obesaLa planificación de la anestesia debe tener en cuenta los cambios fisiológicos causados por la obesidad y la presencia de comorbilidades asociadas con la misma3.
Es importante buscar comorbilidades no diagnosticadas. Son de particular interés aquellas que son más prevalentes en la población obesa y que pueden afectar a la anestesia:
- •
Síndrome de apnea obstructiva del sueño (SAOS): Se puede asociar con un aumento de la sensibilidad al efecto depresor respiratorio de los sedantes y opiáceos, y a una tendencia a la obstrucción de las vías respiratorias durante la sedación o ventilación con mascarilla que dificulta la laringoscopia. Los efectos cardiovasculares del SAOS son la hipertensión pulmonar y arterial, la enfermedad coronaria y las arritmias cardíacas4. Se desconoce si el cribado del SAOS mejora los resultados postoperatorios. Por este motivo no se recomienda realizar pruebas de función pulmonar por rutina en las pacientes obesas3.Las pacientes en tratamiento con presión continua positiva de aire (CPAP o BiPAP) deben continuar con él para mantener el efecto beneficioso que se consigue después de 4 a 6 semanas de terapia. En casos necesarios se deberá realizar este tratamiento durante el postoperatorio para evitar la hipoxemia en esta etapa.
- •
Síndrome de hipoventilación y obesidad (SHO): Existe cuando una persona obesa en estado de vigilia presenta hipoventilación alveolar (PCO2>45mmHg), que no se puede atribuir a otras condiciones. En estos casos, durante la cirugía se debe monitorizar al paciente mediante gasometrías arteriales seriadas puesto que son pacientes con tendencia a la hipercapnia. Estos pacientes tienen riesgo aumentado de complicaciones en el momento de la extubación y también cuando la cirugía se realiza mediante abordaje laparoscópico, puesto que a la disminución de la ventilación que experimentan estas pacientes se une el aumento de la presión torácica durante el neumoperitoneo, siendo en algunos casos muy complicado conseguir una adecuada ventilación mecánica.
- •
Hipertensión arterial: La hipertensión mal controlada se asocia a un aumento de los problemas neurológicos, cardíacos o renales durante la anestesia general5.
- •
Enfermedad cardíaca: Todos los pacientes se benefician de la realización de un electrocardiograma de 12 derivaciones y radiografía anteroposterior de tórax, así como pruebas más específicas en función de cada patología5.
- •
Diabetes mellitus y enfermedad renal: Se debe conocer el estado de la glucemia basal, el nivel de creatinina y el filtrado glomerular de las pacientes, pero no existe recomendación específica para realizar un cribado de diabetes antes de la cirugía si los niveles de glucemia basal en el preoperatorio son normales3.
- •
Síndrome metabólico: Se asocia con un mayor riesgo de morbilidad después de la cirugía. Cada elemento fisiopatológico que contribuye al síndrome metabólico (obesidad abdominal: en mujeres europeas perímetro abdominal mayor o igual a 80cm, hiperglucemia, dislipemia e hipertensión) debería evaluarse para identificar qué componentes pueden ser optimizados antes de la cirugía y para guiar el tratamiento perioperatorio5.
La incidencia de dificultad en la ventilación es mayor en las personas obesas, particularmente en pacientes con SAOS. Existen una serie de características que nos ayudan a predecir la dificultad de la ventilación aérea: índice de masa corporal (IMC)>30kg/m2, diagnóstico de previo de SHO/SAOS, ausencia de piezas dentarias, edad mayor de 55años, puntuación en la escala de Mallampati para evaluación de la vía aérea de III (visibilidad del paladar blando y base de la úvula) o IV (imposibilidad para ver el paladar blando), limitación en el test de protrusión mandibular, género masculino o tumores o masas en vías aéreas4.
Recomendaciones anestésicasLos cambios fisiológicos respiratorios en pacientes obesos incluyen un aumento en el consumo de oxígeno y una disminución de la capacidad residual funcional y reserva de volumen espiratorio, dando lugar a una rápida disminución de la saturación de oxígeno durante períodos de apnea. La Sociedad Americana de Anestesiología ha desarrollado guías para el correcto manejo de estas pacientes con vía aérea difícil que incluyen algoritmos para ayudar en la toma de decisiones6. A nivel cardiovascular, el aumento de volumen de sangre asociado a la obesidad (se estima que el volumen de agua es de 50ml por kg en no obesas y 75ml por kg en obesas), la disminución de la resistencia vascular sistémica y el aumento del gasto cardíaco puede conducir a la insuficiencia cardíaca izquierda, derecha o ambas.
En pacientes obesas no se ha encontrado una técnica anestésica superior a otra en lo que se refiere a resultados de mortalidad, complicaciones cardiopulmonares, etc., aunque cuando sea posible se debe evitar la anestesia general para reducir los problemas relacionados con la vía aérea y la depresión respiratoria producida por algunos fármacos. Sin embargo, en los casos en los que es necesario realizar una anestesia general no se ha demostrado que ningún agente de inducción o mantenimiento sea mejor en comparación con otros4,5.
Manejo intraoperatorio de la paciente obesaPosición de la pacienteLa posición quirúrgica se enfrenta al doble reto de proporcionar acceso quirúrgico y proteger a la paciente de la lesión. En ocasiones de obesidad extrema se necesitan equipos especiales que no suelen estar disponibles en todos los centros.
La mesa de operaciones necesita, para acomodar el tamaño y el peso de la paciente, proporcionar cinturones de seguridad o almohadillas para impedir el movimiento de la paciente durante la cirugía, particularmente si se va a colocar en Trendelenburg. Los estribos deben evitar excesiva presión, lo que podría llevar a lesiones nerviosas. Además, colocando los brazos en paralelo en lugar de perpendicular a la mesa de operaciones, se puede mejorar el acceso a la paciente, aunque puede resultar más incómodo para el anestesista5.
Se debe tener en cuenta que la posición de litotomía, Trendelenburg y el neumoperitoneo disminuyen el volumen pulmonar debido a la presión de los órganos abdominales sobre el diafragma, lo que contribuye a hipoventilación e hipoxia5.
Profilaxis antibióticaLa profilaxis antibiótica debe administrarse en dosis suficientes para conseguir niveles séricos adecuados y del fármaco en los tejidos durante el intervalo de tiempo de la cirugía. Sin embargo, en la paciente obesa no siempre se consiguen dichos niveles aceptables debido a las variaciones farmacocinéticas relacionadas con la lipofilia del fármaco administrado7.
Hay pocos datos para determinar el enfoque antimicrobiano en las pacientes obesas. Los estudios sobre farmacocinética indican que la administración de 1 o 2g de cefazolina puede no ser suficiente para conseguir la concentración inhibitoria mínima (MIC) para los patógenos más comunes. La duplicación de la dosis normal de cefalosporinas puede producir concentraciones similares en las pacientes obesas a las alcanzadas con dosis estándar en pacientes no obesas, con un coste relativamente bajo y perfil de seguridad favorable. Por lo tanto, se recomienda como norma general administrar 2g de cefazolina profiláctica en aquellas pacientes que pesan más de 80kg, con un aumento a 3g para las que pesan más de 120kg. La administración de gentamicina en dosis única de 5mg/kg se ha observado que es más eficaz que la administrada en dosis múltiple3,7.
Vía de abordajeLa cirugía abdominal en la paciente obesa puede ser un reto. Al aumentar la cantidad de tejido subcutáneo, aumenta la retracción y la exposición adecuada es difícil. Comparado con la cirugía abdominal, en las mujeres de peso normal la histerectomía abdominal se ha asociado con un aumento del tiempo operatorio.
La laparoscopia debe ser llevada a cabo por aquellos que tienen adecuada experiencia quirúrgica. Al realizar el neumoperitoneo, dado el aumento del grosor de la pared abdominal anterior, si se utiliza la aguja de Veress se recomienda usar la de 150mm de longitud para evitar la insuflación preperitoneal. La ubicación de entrada debe basarse en puntos de referencia óseos y no en la ubicación del ombligo, ya que puede desplazarse varios centímetros hacia abajo. El panículo adiposo puede retraerse caudalmente, para un mejor posicionamiento y para adelgazar la pared abdominal y se deben evitar los pliegues de la piel en la pared abdominal. Durante la colocación de la aguja Veress, se utiliza un ángulo de inserción de 90̊ para maximizar la longitud disponible de la aguja. Por otro lado, la técnica abierta puede resultar dificultosa por la mala visualización de las estructuras debido al aumento del panículo adiposo. Según la evidencia no existe ninguna técnica de entrada superior a otra, por lo que el cirujano debería utilizar aquella con la que esté más familiarizado y disponga de más experiencia. La colocación de trocares auxiliares también puede ser más difícil debido a la visualización subóptima de la arteria epigástrica inferior. Existen trocares más largos para este tipo de pacientes. La movilidad del instrumento también puede estar limitada dependiendo de la profundidad de la grasa subcutánea. Se debe tener cuidado durante la colocación del trocar para alinearlos según sea necesario para el procedimiento. El reposicionamiento ocasional de trocares puede ser necesario si los procedimientos involucran múltiples cuadrantes abdominales o se precisa de ayuda adicional por parte del asistente8.
La posición de Trendelenburg y la necesidad en ocasiones de un neumoperitoneo a mayor presión puede causar dificultad en la ventilación del paciente. La grasa omental, retroperitoneal y del meso, así como la manipulación limitada de los instrumentos, también plantean dificultades haciendo el procedimiento quirúrgico más dificultoso. Se debe cerrar cualquier puerto de 10mm o más para evitar hernias, lo cual a menudo supone un gran desafío. En esta situación pueden ser útiles las técnicas de cierre que proporcionan visualización laparoscópica, así como el uso de Endoclose® y dispositivos similares.
Como hemos mencionado anteriormente respecto al neumoperitoneo y la posición de Trendelenburg, esta secuencia consiste en establecer un neumoperitoneo de 15mmHg seguido de colocar al paciente en una posición de 30 Trendelenburg, después de lo cual el cirujano desplaza el intestino desde el ciego seguido de la última asa ileal por encima del promontorio sacro. Una vez que el intestino se reclina fuera de la pelvis, la presión se reduce a 12mmHg y el grado de Trendelenburg se ajusta para poder trabajar con el campo más adecuado. Un estudio prospectivo de 22 pacientes sometidos a procedimientos ginecológicos laparoscópicos en los que el Trendelenburg se mantuvo entre 30 y 50 y el neumoperitoneo entre 12 y 15mmHg demostró una reducción del 44,4% de la complianza del sistema respiratorio y un aumento en las resistencias de las vías respiratorias espiratorias del 29,1%9.
En una revisión Cochrane sobre la histerectomía, se observó que el riesgo de complicación de la herida y el lecho quirúrgico es menor cuando el procedimiento se realiza por vía vaginal o laparoscópica en comparación con la vía abierta. Pero, aunque la vía vaginal es el método preferido de operación, también puede ser un reto. El tamaño de las piernas y nalgas de la paciente, así como las paredes laterales vaginales redundantes, pueden dificultar la visualización del campo quirúrgico, haciendo a veces necesario la utilización de separadores vaginales especiales10.
Entre las mujeres sometidas a histerectomía por enfermedad benigna, la histerectomía vaginal parece ser superior a la laparoscópica o a la cirugía abierta ya que se asocia con un retorno más rápido a las actividades normales y menos complicaciones infecciosas. Cuando la vía vaginal no es posible, la laparoscopia tiene algunas ventajas sobre la histerectomía abdominal (incluida una recuperación más rápida y menos episodios febriles e infecciones de la herida o la pared abdominal), pero estos se compensan con un mayor tiempo de operación. En general, la evidencia en esta revisión debe interpretarse con precaución ya que las tasas de eventos adversos fueron bajas, lo que resultó en un bajo poder estadístico para estas comparaciones. El enfoque quirúrgico de la histerectomía debe discutirse y decidirse a la luz de los beneficios y riesgos relativos. Estos beneficios y riesgos parecen depender de la experiencia quirúrgica y esto puede influir en la decisión11.
En el caso de la patología maligna es fundamental realizar una correcta exploración de la vía abdominal. En el caso del cáncer de endometrio parece oncológicamente seguro el abordaje laparoscópico12. Pero en el cáncer de cérvix un reciente estudio aleatorizado ha observado peores resultados en las pacientes operadas por cirugía mínimamente invasiva13. Con respecto al cáncer de ovario, tradicionalmente la vía de abordaje ha sido la laparotomía.
Profilaxis tromboembólicaExisten datos que apoyan el uso de profilaxis tromboembólica en las pacientes obesas. Un estudio prospectivo realizado en Reino Unido concluye que existe un aumento del riesgo relativo de TEV a medida que aumenta el IMC. Las mujeres con un IMC mayor de 35kg/m2 tienen 3-4 veces más probabilidades de desarrollar un evento tromboembólico venoso que aquellas con un IMC entre 22,5 y 24,9kg/m2 (riesgo relativo 3,45 [IC del 95%: 3,09 a 3,86])14.
Para las pacientes con cirugía abdominopélvica y alto riesgo de evento tromboembólico venoso que no tienen alto riesgo de complicaciones hemorrágicas mayores, se recomienda la profilaxis farmacológica con heparina de bajo peso molecular (HBPM). Se aconsejan las pautas descritas en la tabla 1. En las pacientes con cáncer se recomienda la duración extendida de la profilaxis farmacológica (4 semanas) con HBPM14–16 (tabla 1).
Complicaciones relacionadas con la cirugía en la paciente obesaLas complicaciones de la herida, infecciones del lecho quirúrgico, y el TEV siguen siendo una fuente importante de morbilidad para las pacientes obesas sometidas a cirugía abdominal. Además, la cirugía en pacientes obesas se asocia en general a un mayor tiempo operatorio y una mayor pérdida sanguínea. También la obesidad dificulta la selección de la incisión, la exposición del campo quirúrgico y la cicatrización de las heridas. El tipo de incisión (transversal o longitudinal) más adecuada en las pacientes obesas sigue siendo un tema controvertido. Sin embargo, la realización de la incisión transversal en un pliegue profundo de la piel, que a menudo contiene la piel macerada, menor vascularización y una alta concentración de microorganismos, puede aumentar el riesgo de infección, y debe ser evitada. No obstante, según Querleu, una incisión transversa según la técnica de Mylard ofrece un mejor acceso a la pelvis y reduce los problemas relacionados con la exteriorización del omento y las asas intestinales17.
Tromboembolismo venosoLa obesidad y la cirugía se conocen como factores de riesgo de trombosis, pero existe información limitada acerca de los efectos independientes de la obesidad sobre la incidencia de enfermedad tromboembólica venosa (ETEV) postoperatoria. La obesidad produce un aumento de los factores procoagulantes (fibrinógeno, Von Willebrand, factores de coagulación VIII, IX, XI y XII) y afecta a la fibrinólisis aumentando los niveles de plasminógeno. Además, se liberan adipocitocinas y ácidos grasos libres, que causan la inflamación, el reclutamiento de leucocitos, agregación plaquetaria, y la disfunción endotelial, lo que conduce a la trombosis17.
La incidencia de esta complicación disminuye cuando la cirugía se realiza por vía laparoscópica. Se han descrito tasas de incidencia de un 0,4% en la laparoscopia comparadas con tasas de hasta un 5,6% en la laparotomía18.
Hematomas y seromasLa obesidad supone un factor de riesgo para el desarrollo de ambos. Cuando son de pequeño tamaño se puede realizar un manejo expectante con observación, pero cuando son grandes colecciones se debe realizar un manejo activo y drenaje de las mismas. La colocación de un sistema de drenaje tras la cirugía puede reducir estas complicaciones, pero su uso sistemático sigue en controversia19.
Infecciones de la heridaOcurre en aproximadamente un 4-35% de las laparotomías, siendo su incidencia menor en las pacientes obesas operadas por vía laparoscópica (2,3-4%)14. Para prevenirlas se debe evitar la manipulación excesiva de los tejidos y la isquemia, así como realizar una hemostasia correcta. En cuanto al uso de bisturí eléctrico versus frío, las revisiones sistemáticas no muestran diferencias en la incidencia de infecciones de la herida15. Diferentes estudios realizados en pacientes sometidas a cesáreas o histerectomías recomiendan el cierre del tejido celular subcutáneo cuando este es mayor de 2,5cm de grosor; también para prevenir hematomas y seromas20.
Dehiscencia de la fasciaLa incidencia varía desde el 0,4 al 3,5%, dependiendo del tipo de cirugía. Se producen con más frecuencia cuando la incisión mide más de 18cm. El 95% de las dehiscencias se deben a un intervalo de puntada excesivo (mayor de 1cm) que permite la protrusión de las vísceras a través de la sutura. Para prevenirla se recomienda el uso de sutura continua con hilo de reabsorción lenta, el cierre de todas las capas de la pared, la distancia de 1cm entre puntadas y no realizar suturas estrangulantes20.
A continuación, trataremos las complicaciones específicas de la vía de abordaje laparoscópica, que en general son similares a las que ocurren en las pacientes no obesas (lesiones vasculares, hemorragia, lesiones gastrointestinales, infecciones de la herida, etc.). En cuanto a la frecuencia de complicaciones, estas van a depender de la experiencia del cirujano y el número de procedimientos realizados por el mismo.
Relacionadas con el neumoperitoneoEs frecuente encontrar en pacientes obesas una reserva cardiopulmonar disminuida, lo cual no las hace candidatas a cirugía laparoscópica debido a los cambios físicos relacionados con el neumoperitoneo. En estos casos se debe planear una cirugía mediante una vía de abordaje abierta. Algunos estudios muestran una tasa de conversión relacionada con el neumoperitoneo del 14%21,22.
Conversión a procedimiento abiertoEn la mayoría de las ocasiones la reconversión a un procedimiento abierto ocurre cuando se produce un sangrado importante, múltiples adherencias o dificultad para abordar el campo operatorio. No obstante, la conversión depende mucho de la habilidad y experiencia del cirujano. Las tasas de reconversión por obesidad son muy variables según los estudios. Se han descrito tasas de un 26,5% en pacientes con IMC>35kg/m2 y de un 57,1% en pacientes con IMC>40kg/m223.
HerniasOcurren con una incidencia entre el 1,9 y el 3,2% a los 2 y 5 años, respectivamente, de la cirugía. Para prevenirlas se debe proceder al cierre sistemático de todas las incisiones mayores o iguales a 10mm. La obesidad es factor de riesgo por la dificultad que supone el cierre correcto de estas incisiones24.
Tipos de cirugíaPatología benignaPuesto que la histerectomía es una de las cirugías ginecológicas que se realizan con más frecuencia nos centraremos en primer lugar en ella.
Se ha descrito una tasa global del 23,6% de complicaciones en pacientes obesas sometidas a histerectomía por causa benigna. En función del tipo de histerectomía, se encuentra una tasa de complicaciones de un 33,8% en la histerectomía abdominal abierta, un 22% en la vaginal y un 19,2% en la histerectomía laparoscópica. Por esto la Sociedad Americana de Ginecología y Obstetricia recomienda la histerectomía vaginal si es posible y como alternativa la laparoscópica, puesto que presentan como ventajas frente a la laparotomía una menor estancia hospitalaria y una reincorporación más rápida a las actividades de la vida diaria25.
Respecto a las características de la cirugía, se ha observado en obesas frente a las pacientes no obesas un mayor tiempo quirúrgico (130min en obesas vs. 120min en no obesas), mayor pérdida sanguínea (300ml en obesas vs. 200ml en no obesas) y mayor estancia hospitalaria (2,1 días en obesas vs. 1,4 días en no obesas), aunque solo se han encontrado diferencias estadísticamente significativas en la pérdida sanguínea (p<0,001)25.
Patología oncológicaSe sabe que la incidencia de algunos tipos de cáncer es mayor en personas obesas. El aumento de la aromatización periférica de los andrógenos a estrona en el tejido adiposo conlleva un estado de hiperestrogenismo, lo que está considerado como un factor de riesgo de cáncer de endometrio y de mama.
Dado que la cirugía representa un elemento fundamental en el tratamiento de cánceres ginecológicos, es importante evaluar cómo la obesidad afecta a la viabilidad de la cirugía, su tasa de complicaciones y el resultado a largo plazo.
Cáncer de endometrioLas pacientes con obesidad mórbida tienen un riesgo 9 veces superior a las de peso normal de desarrollar un cáncer de endometrio y un aumento de 6,5 veces de riesgo de muerte por esta causa26. La obesidad, además, es un factor de riesgo de complicaciones asociadas a la estadificación quirúrgica de este tipo de tumores. Un estudio de casos y controles con 1.266 pacientes comparó los resultados en pacientes obesas frente a no obesas con cáncer de endometrio operadas por vía laparoscópica y laparotómica. En él se encontró un aumento del riesgo de complicaciones, infecciones de la herida y eventos tromboembólicos en pacientes obesas tanto en el grupo de laparoscopia como en el de laparotomía. La necesidad de transfusión, estancia hospitalaria y las complicaciones postoperatorias fue significativamente superior en pacientes obesas del grupo de laparotomía (p<0,001). Puesto que la obesidad supone una dificultad añadida a la estadificación del cáncer ginecológico, se observó que el porcentaje de pacientes sometidas a linfadenectomía era inferior en aquellas con IMC>40kg/m2 por dificultades en la exposición del campo quirúrgico. El número de ganglios linfáticos fue similar en pacientes obesas y no obesas en el grupo de laparoscopia; mientas que en el grupo de laparotomía el número de ganglios linfáticos fue significativamente menor en las pacientes con IMC>40kg/m2. La tasa de conversión a laparotomía fue del 1,1 al 2,2% en pacientes con IMC<40kg/m2 y del 8,6% en las que tenían IMC>40kg/m2, p=0,5), aunque otros estudios22 refieren tasas de conversión superiores al 25%23.
Otros grupos también han comparado la cirugía laparoscópica con la laparotomía en pacientes obesas y no obesas. En la laparoscopia no han encontrado diferencias estadísticamente significativas en cuanto a las complicaciones intraoperatorias en pacientes obesas y de peso normal. Sin embargo, sí encontraron diferencias significativas en complicaciones intra- y postoperatorias (p=0,02) e infecciones de la herida quirúrgica (p<0,01), siendo estas superiores en el grupo de laparotomía independientemente del tipo de obesidad. La cirugía laparoscópica también se asoció a una menor pérdida sanguínea, menor tiempo operatorio y mayor obtención de número de ganglios linfáticos27.
Cáncer de cérvixExisten pocos estudios que hayan evaluado los resultados de la histerectomía radical en pacientes obesas con cáncer de cérvix. Un estudio publicado en 2012 ha comparado los resultados de la histerectomía radical laparoscópica con la laparotómica en mujeres con IMC>30kg/m2. En él se concluye que la vía laparoscópica es preferible a la vía abierta porque se asocia a mejores resultados quirúrgicos sin comprometer la supervivencia de las pacientes. No se observaron diferencias significativas entre los dos grupos en el tiempo operatorio, requerimiento de transfusión o número de ganglios en la linfadenectomía. Pero comparada con la histerectomía radical abierta, la laparoscopia se asoció con una reducción significativa de la estancia hospitalaria (9,3 días vs. 21 días, p<0,001), complicaciones postoperatorias (5,6% vs. 17,9%, p=0,032), y pérdida sanguínea (494ml vs. 620ml, p=0,009)28.
Cáncer de ovarioEn el cáncer de ovario en etapas avanzadas, el predictor más importante de la supervivencia de estas pacientes es una cirugía citorreductora que elimina la enfermedad macroscópica sin dejar enfermedad residual26. En la literatura, el impacto de la obesidad sobre la viabilidad de un procedimiento de citorreducción óptimo ha sido abordado solamente por un estudio retrospectivo de casos y controles29. En este estudio, los registros de 38 pacientes obesas con estadio III-IV de ovario se compararon con 90 no obesas. Las pacientes obesas tenían una enfermedad de mayor volumen que las pacientes no obesas. La citorreducción óptima se consiguió en un número igual de pacientes (50% en obesas vs. 58,9% en no obesas). La media de pérdida sanguínea no difirió significativamente entre los dos grupos (953ml vs. 724ml, respectivamente), y el tiempo operatorio fue significativamente menor para las pacientes no obesas (207min vs. 176min, respectivamente, p<0,01). La incidencia de complicaciones postoperatorias no difirió significativamente entre los dos grupos (65,5% en obesas vs. 58,9% en no obesas)29.
Cirugía robótica en la paciente obesaLa aparición del sistema quirúrgico Da Vinci ha revolucionado el concepto de cirugía mínimamente invasiva, porque a las ventajas de la cirugía laparoscópica, añade la visión tridimensional, las pinzas articuladas y el control casi completo por parte del cirujano de todos los instrumentos del campo quirúrgico30.
Existen publicaciones comparativas entre cirugías robóticas, laparoscópicas y laparotómicas tanto en procesos benignos como en tumores ginecológicos. En ambos casos la escasa evidencia publicada refleja que la cirugía robótica es preferible a la laparotómica y la laparoscópica, ya que es más precisa, versátil, intuitiva y reduce morbilidad perioperatoria; sin embargo es más cara, aunque los costes quirúrgicos pueden compensarse por la reducción de los costes de hospitalización31,32. Probablemente la cirugía robótica tiene en la patología maligna su indicación más acertada, debido a que estas patologías suelen precisar intervenciones de mayor precisión y complejidad. Por este motivo nos centraremos en el estudio de la cirugía robótica en la paciente obesa con tumores ginecológicos, dado que oferta al cirujano grandes ventajas gracias a la aportación de la visión tridimensional, la falta de temblor, la movilidad de su pincería y la mejor ergonomía30.
Estudios de cirugía robótica en mujeres con cáncer de endometrio no encontraron diferencias estadísticamente significativas entre no obesas, obesas y obesas mórbidas en cuanto al tiempo quirúrgico (p=0,10), complicaciones postoperatorias mayores (p=0,50), infecciones de la herida (p=0,18) y días de estancia hospitalaria (p=0,17)21. Tampoco observaron mayor recolección de ganglios en la linfadenectomía pélvica (p=0,90) o paraaórtica (p=0,80), ni un incremento de las tasas de reconversión a laparotomía debido al aumento del IMC.
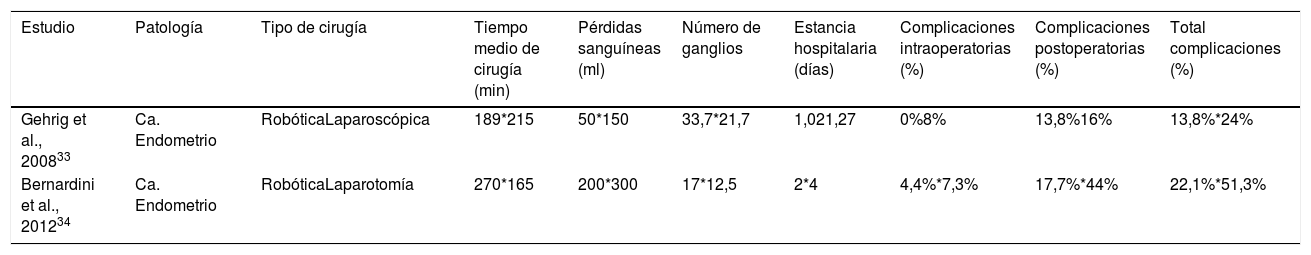
Hay estudios comparativos entre cirugía robótica, laparotomía y laparoscopia, acerca de si se muestra un beneficio de la cirugía robótica frente a otras vías en mujeres obesas. En la tabla 2 se muestran los resultados de dos estudios en los que se comparan estas 3 vías. En ambos se demuestra como la estadificación quirúrgica del cáncer de endometrio por vía robótica es un procedimiento seguro y que presenta buenos resultados en las pacientes obesas33,34.
Comparación de la vía robótica frente a la laparotomía y laparoscopia en mujeres obesas (IMC>30kg/m2)
| Estudio | Patología | Tipo de cirugía | Tiempo medio de cirugía (min) | Pérdidas sanguíneas (ml) | Número de ganglios | Estancia hospitalaria (días) | Complicaciones intraoperatorias (%) | Complicaciones postoperatorias (%) | Total complicaciones (%) |
|---|---|---|---|---|---|---|---|---|---|
| Gehrig et al., 200833 | Ca. Endometrio | RobóticaLaparoscópica | 189*215 | 50*150 | 33,7*21,7 | 1,021,27 | 0%8% | 13,8%16% | 13,8%*24% |
| Bernardini et al., 201234 | Ca. Endometrio | RobóticaLaparotomía | 270*165 | 200*300 | 17*12,5 | 2*4 | 4,4%*7,3% | 17,7%*44% | 22,1%*51,3% |
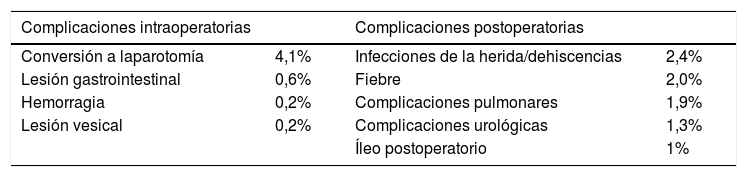
Una reciente revisión sistemática de la literatura ha recogido los estudios realizados en histerectomía robótica en pacientes obesas. Se han analizado 2.769 pacientes operadas por patología benigna o maligna, la mayoría de ellas por cáncer de endometrio (66,2%) y el resto por miomas, sangrado uterino, hiperplasia endometrial o cáncer de cérvix. En la tabla 3 se describen las complicaciones intra- y postoperatorias más encontradas35.
Complicaciones intra- y postoperatorias en pacientes obesas intervenidas mediante histerectomía robótica (IMC>30kg/m2)
| Complicaciones intraoperatorias | Complicaciones postoperatorias | ||
|---|---|---|---|
| Conversión a laparotomía | 4,1% | Infecciones de la herida/dehiscencias | 2,4% |
| Lesión gastrointestinal | 0,6% | Fiebre | 2,0% |
| Hemorragia | 0,2% | Complicaciones pulmonares | 1,9% |
| Lesión vesical | 0,2% | Complicaciones urológicas | 1,3% |
| Íleo postoperatorio | 1% |
Se puede concluir que la cirugía laparoscópica y la robótica han demostrado ser una técnica segura, con menos complicaciones perioperatorias y superior a la cirugía abierta. No obstante, la vía laparoscópica tiene sus limitaciones en las pacientes obesas, como una peor visibilidad, especialmente si existe un aumento de la adiposidad en peritoneo y mesenterio, y la dificultad de ventilación en estas pacientes debido a la posición de Trendelenburg y aumento de la presión intraperitoneal. El desarrollo de la cirugía robótica ha mejorado las limitaciones de la cirugía laparoscópica, gracias al tercer brazo robótico que puede ser usado para retraer tejido y fijarlo en una posición, lo que permite al ayudante introducir un segundo puerto accesorio. Otra de sus ventajas es que puede reducir la presión en la cavidad torácica reduciendo la presión intraperitoneal sin disminuir la visualización. Además, la cirugía robótica aporta una visión tridimensional «real», ya que el endoscopio está dotado de una doble óptica con doble procesamiento de imagen y doble monitor en la consola. Esto permite una simulación casi perfecta de la visión que tienen los dos ojos humanos. También ofrece un aumento 10×, lo que produce la sensación de inmersión en el campo quirúrgico, pudiendo obtener una visión de estructuras poco accesibles mejor que la que se tendría con cirugía abierta. La cirugía robótica permite realizar movimientos intuitivos, ya que existe un alineamiento entre el eje visual y las manos, así como una correspondencia de movimientos entre los controles y los instrumentos, a diferencia de lo que ocurre con la laparoscopia30.
Cuidados postoperatoriosEl cuidado postoperatorio es similar al de una paciente no obesa, aunque se tiene que tener en cuenta las comorbilidades asociadas.
En el postoperatorio inmediato se debe monitorizar la oxigenación de las pacientes. En casos de hipoxemia e hipoventilación sería necesario aplicar CPAP o ventilación mecánica no invasiva con reintubación en las pacientes refractarias4. Independientemente de la técnica anestésica, la administración de opioides debe reducirse al mínimo para disminuir el riesgo de depresión respiratoria, sobre todo en pacientes con apnea obstructiva del sueño y obesidad severa. En estas pacientes el control de dolor incluye el uso de anestesia local o regional, antiinflamatorios no esteroideos, agonistas alfa2, etc.5.
Se debe prestar especial atención en mantener las medidas de tromboprofilaxis con heparina y medidas mecánicas, al menos hasta que la paciente sea dada de alta hospitalaria, extendiendo esta profilaxis en el tiempo en algunos casos, como son las pacientes oncológicas, entre 21 y 28 días. El buen control glucémico en pacientes diabéticas es importante para una correcta cicatrización de las heridas3.
En cuanto a la movilización precoz, debe realizarse de la misma manera que la paciente no obesa, según el protocolo de cada centro hospitalario. No existe evidencia científica para recomendar de forma sistemática el uso de faja en las pacientes obesas para reducir los seromas, las hernias postoperatorias o el dolor posquirúrgico35. Tampoco se recomienda de forma sistemática mantener el tratamiento antibiótico en el postoperatorio para evitar infecciones7.
ConclusionesLa obesidad conlleva una serie de comorbilidades que pueden complicar el manejo intra- y postoperatorio de las pacientes. Los efectos adversos como la infección del lecho quirúrgico, los fenómenos tromboembólicos o complicaciones de la herida quirúrgica son más frecuentes en pacientes obesas, sobre todo en aquellas con obesidad tipo II o mayor (IMC>35kg/m2) y en las que además tienen asociado un síndrome metabólico.
Es fundamental realizar un estudio preoperatorio completo para poder detectar comorbilidades y así reducir posibles complicaciones posteriores.
Los cirujanos ginecológicos deben tener los conocimientos necesarios para informar a estas pacientes de los riesgos específicos relacionados con su obesidad.
La evidencia ha demostrado que la histerectomía vaginal en mujeres obesas se asocia con mejores resultados que la vía laparotómica y laparoscópica. Sin embargo, en mujeres con tumores ginecológicos que precisan estadificación, la cirugía robótica ha demostrado ser superior a la laparotomía y laparoscopia en mujeres obesas. En este grupo de mujeres, la cirugía robótica se ha asociado con una reducción de las complicaciones intra- y postoperatorias, un mayor número de ganglios linfáticos en las linfadenectomías, una reducción de la estancia hospitalaria y disminución del sangrado operatorio respecto a las otras vías. Por tanto, el abordaje robótico parece de elección en las pacientes con obesidad.
FinanciaciónLa presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial, o sin ánimo de lucro.
Conflicto de interesesNinguno.