Conocer la influencia del índice de masa corporal (IMC) materno al inicio del embarazo en los resultados obstétricos-perinatales.
Material y métodosEstudio observacional-ambispectivo. Se incluyeron 1.407 pacientes con gestaciones únicas y partos de fetos>24 semanas entre el 01/12/2017 y el 31/07/2019. La muestra fue estratificada según su IMC según la clasificación de la OMS. Se analizaron variables sobre: enfermedad pregestacional, gestacional, asistencia obstétrica y resultados maternos-perinatales y se compararon entre los grupos estudiados. El programa estadístico utilizado ha sido R Core Team 2020, versión 3.6.3. Un valor de p≤0,05 se consideró significativo.
ResultadosLas obesas ii-iii (IMC 35-39 e IMC≥40, respectivamente) tienen mayor riesgo de hipertensión arterial crónica (OR 53,54, IC95% 18,21-229,02), diabetes gestacional (OR 5,24, IC95% 2,87-9,51) y preeclampsia (OR 2,38, IC95% 0,95-5,51; p=0,049). Las de bajo peso tuvieron más fetos con crecimiento intrauterino restringido (OR 3,09, IC95% 1,46-6,17). Las inducciones del parto y las cesáreas aumentan conforme lo hace el IMC (p=0,006). Las pacientes con bajo peso también tuvieron mayor riesgo de cesárea (OR 2,46, IC95% 1,06-5,20). Los ingresos neonatales fueron más frecuentes en mujeres obesas y con bajo peso (OR 2,68, IC95% 1,39-5,00, y OR 2,56, IC95% 1,10-5,44, respectivamente). Las obesas tuvieron más riesgo de peso neonatal>4.000g (OR 3,06, IC95% 1,57-5,77) y las gestantes de bajo peso más riesgo de peso neonatal<2.500g (OR 2,94, IC95% 1,54-5,41).
ConclusiónLos valores extremos del IMC materno al inicio de la gestación son factores determinantes para un desenlace obstétrico-perinatal adverso.
To study the influence of maternal body mass index (BMI) at the beginning of pregnancy on obstetric-perinatal outcomes.
Material and methodsObservational-ambispective study. We recruited 1407 patients with singleton gestations and deliveries of foetuses>24 weeks between 01/12/2017 and 31/07/2019. The sample was stratified according to their BMI following the WHO classification. Variables on pre-pregnancy, gestational disease, obstetric care, and maternal-perinatal outcomes were analysed and compared between the studied groups. The statistical program has been R Core Team 2020, version 3.6.3. P≤.05 was considered significant.
ResultsClass II-III (BMI 35-39 and BMI≥40 respectively) obese women have a higher risk of chronic arterial hypertension (OR 53.54, 95% CI 18.21-229.02), gestational diabetes (OR 5.24, 95% CI 2.87-9.51) and preeclampsia (OR 2.38, 95% CI 0.95-5.51 with P=.049). The underweight women had more intrauterine growth restriction diagnoses (OR 3.09, 95% CI 1.46-6.17). Inductions of labour and caesarean sections increase as BMI increases (P=.006). Low weight patients also had a higher risk of caesarean section (OR 2.46, 95% CI 1.06-5.20). Neonatal admissions were more frequent in obese and underweight women (OR 2.68, 95% CI 1.39-5.00 and OR 2.56, 95% CI 1.10-5.44 respectively). Obese women had a higher risk of neonatal weight>4000g (OR 3.06, 95% CI 1.57-5.77) and low weight pregnant women had a higher risk of neonatal weight<2500g (OR 2.94, 95% CI 1.54-5.41).
ConclusionExtreme values of maternal BMI at the beginning of gestation are determining factors for an adverse obstetric-perinatal outcome.
El sobrepeso y la obesidad son factores de riesgo ampliamente conocidos para el desarrollo de numerosas enfermedades crónicas, como la diabetes, las enfermedades cardiovasculares y el cáncer1. De igual manera, las mujeres gestantes que inician su embarazo con un índice de masa corporal (IMC) en rango de sobrepeso u obesidad tienen un mayor riesgo de presentar una variedad de complicaciones. Se ha estimado que una cuarta parte de las complicaciones del embarazo ?hipertensión gestacional, preeclampsia, diabetes gestacional, parto prematuro? son atribuibles al sobrepeso u obesidad materna, y casi un tercio de los neonatos grandes para la edad gestacional son hijos de madres con excesiva ganancia ponderal durante su embarazo2,3. También se ha descrito que la descendencia de madres con un IMC elevado tiene un mayor riesgo de desarrollar obesidad infantil y adulta4.
La prevalencia de obesidad en mujeres en edad reproductiva y embarazadas varía ampliamente según la definición utilizada, el año y las características de la población estudiada. En los Estados Unidos, los datos del Centro Nacional de Estadísticas de Salud indican que el 34% de las mujeres de 20-39 años son obesas (IMC≥30kg/m2)5. En España, la prevalencia de sobrepeso y obesidad es del 30 y el 16,7%, respectivamente, siendo una de las más altas de Europa6. Un estudio realizado en nuestro centro y publicado en el año 2011 pone de manifiesto que el 25% de las pacientes iniciaban su embarazo con sobrepeso y el 17,1% con algún grado de obesidad7.
El bajo peso materno es una condición menos estudiada, aunque también identificada como factor de riesgo para desarrollar complicaciones durante la gestación; se ha asociado al aumento en un 20% del riesgo de parto prematuro, así como a un riesgo aumentado de neonatos de bajo peso8,9. La prevalencia mundial aproximada es del 10%, pero varía por regiones; en países desarrollados como el nuestro suele ser menor del 3%, y aumenta en países en vías de desarrollo hasta alcanzar cifras mayores del 30% en África y Corea del Norte10.
En este contexto, nos planteamos realizar un estudio con el objetivo principal de conocer la influencia del peso materno al inicio de la gestación en la aparición de complicaciones durante el embarazo, la asistencia obstétrica y los resultados perinatales.
Material y métodoSe desarrolló un estudio observacional ambispectivo en un único centro, el Complejo Hospitalario Universitario Insular Materno Infantil de la isla de Gran Canaria, hospital perteneciente a la red de hospitales públicos del Servicio Nacional de Salud español, en el que se atienden al año una media de 4.300 partos.
En el periodo de estudio comprendido entre el 1 de diciembre de 2017 y el 31 de julio de 2019, se fueron incluyendo de forma secuencial las gestantes participantes en el estudio, seleccionadas entre las pacientes que ingresaban para la atención al parto en nuestro centro. Todas las pacientes del estudio cumplían criterios de inclusión y aceptaron participar en el mismo mediante la firma de un consentimiento informado.
Los criterios de inclusión fueron pacientes con gestación única, con edad gestacional al parto mayor o igual a 24 semanas, sin antecedentes de diabetes mellitus, cirugía bariátrica previa o diabetes gestacional en embarazos previos.
No se incluyeron las pacientes con antecedentes de diabetes mellitus pregestacional, diabetes gestacional en gestación previa y cirugía bariátrica realizada previamente a la gestación porque suponían un importante sesgo para evaluar la influencia del IMC inicial materno como factor de riesgo en la gestación. En nuestro centro, todas estas pacientes conforman un grupo al que se le realiza desde la primera visita prenatal controles dirigidos a la optimización del perfil glucémico, ingesta calórica y desarrollo de hábitos de vida saludables. Tampoco se incluyeron las pacientes con gestaciones con escaso o ningún control, las que no se realizaron cribado de diabetes gestacional y aquellas excluidas por causas inherentes a la rutina de trabajo y asistencia de nuestro servicio.
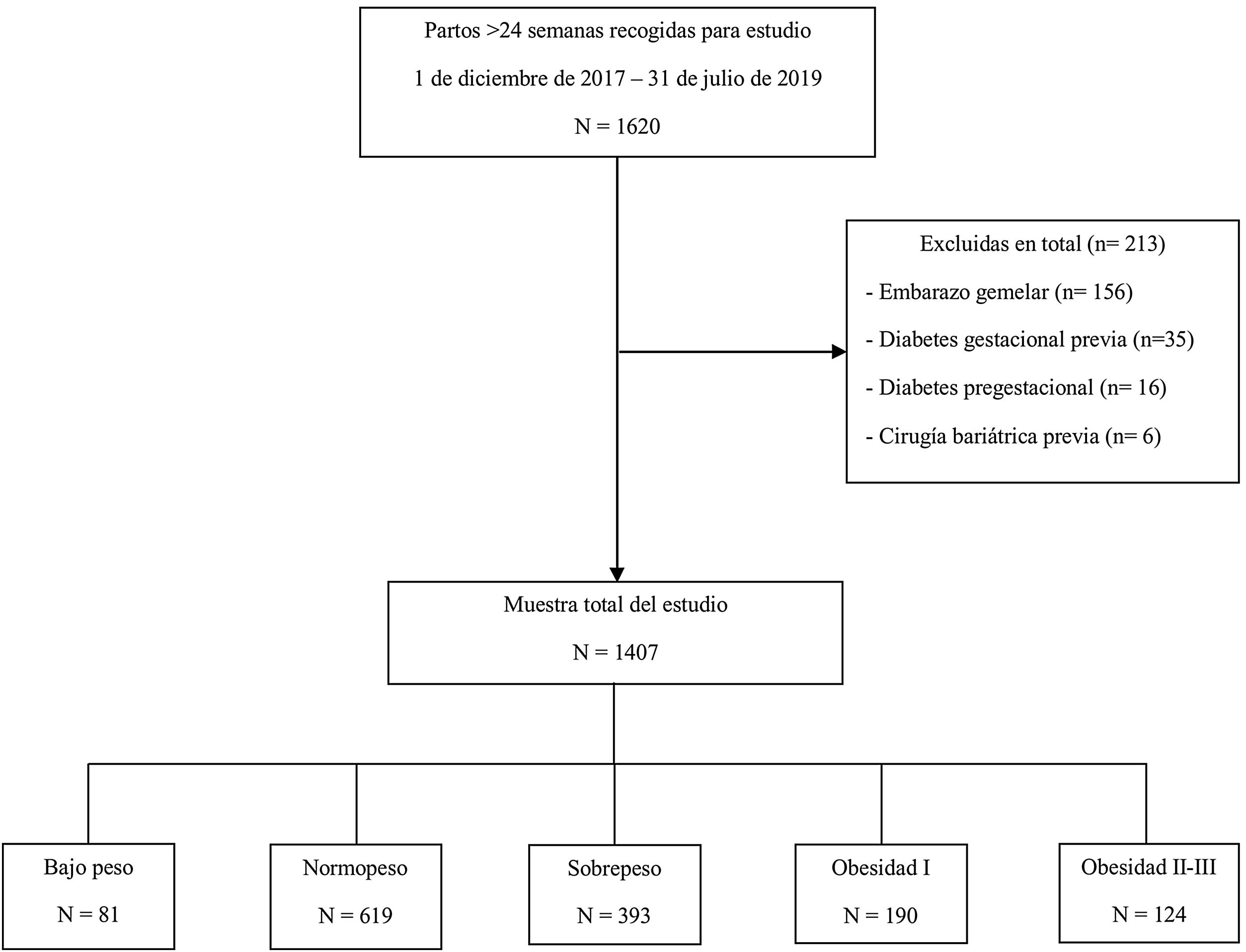
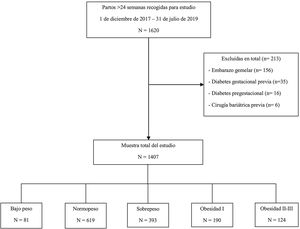
Nuestra muestra fue estratificada según su IMC con arreglo a los estándares de la Organización Mundial de la Salud en: bajo peso (<18,5kg/m2), peso normal (18,5-24,9kg/m2) o sobrepeso (25,0-29,9kg/m2). Las obesas fueron subclasificadas en: obesidad clase i (30-34,9kg/m2), obesidad clase ii (35-39,9kg/m2) u obesidad clase iii (>40kg/m2). Para realizar el análisis estadístico de los resultados se agruparon las pacientes con obesidad clase ii y clase iii (fig. 1).
Las variables maternas pregestacionales fueron: edad, paridad, IMC inicial, antecedentes médicos previos a la gestación (hipertensión arterial crónica, nefropatía, enfermedades autoinmunes, cardiopatía, asma, esterilidad, síndrome de ovario poliquístico, hipotiroidismo) y antecedentes de enfermedad gestacional previa (malformación fetal en gestación anterior, muerte fetal anterior, abortos de repetición). Las variables maternas relacionadas con la enfermedad gestacional fueron: diabetes gestacional, preeclampsia, rotura prematura de membranas pretérmino, polihidramnios, parto prematuro, oligoamnios, alteraciones del crecimiento fetal, colestasis intrahepática del embarazo y ganancia ponderal. Las variables relacionadas con el parto que se estudiaron fueron: edad gestacional, tipo de inicio de trabajo de parto (espontáneo, inducción o cesárea programada) y tipo de parto (eutócico, fórceps, cesárea). Las variables relacionadas con los resultados perinatales que se estudiaron fueron: peso del recién nacido, peso menor de 2.500g, peso mayor de 4.000g, test de Apgar al minuto y a los 5min, valor del pH arterial de cordón, distocia de hombros, ingreso en la Unidad de Cuidados Intensivos Neonatales (UCIN), motivo de ingreso, hipoglucemia neonatal, ictericia neonatal, enfermedad respiratoria, malformación en el neonato, mortalidad perinatal y tipo de lactancia instaurada al alta.
Este estudio fue aprobado por el Comité de Ética en la Investigación de la provincia de Las Palmas (código CEIm HUGCDN: 998/2018-041-1).
Se ha calculado la media, la desviación típica, la mediana y los percentiles 25 y 75 en las variables cuantitativas. Se ha utilizado el test de Kolmogorov-Smirnov o Shapiro-Wilk para comprobar la normalidad de los datos (si el tamaño muestral era>50 se aplicaba el test de Kolmogorov-Smirnov, en caso contrario, Shapiro-Wilk). Se ha calculado la frecuencia y el porcentaje en las variables cualitativas. Se ha utilizado el test de tendencia lineal para comparar variables ordinales con dicotómicas. Se ha utilizado el test de ANOVA para comparar una variable numérica en varios grupos. Las comparaciones 2 a 2 se han realizado con la corrección de Bonferroni. Se consideró significativo un valor de p<0,05. El programa estadístico utilizado ha sido R Core Team 2020, versión 3.6.3.
ResultadosEl número de gestantes incluidas en la muestra fue de 1.407. El 5,76% (n=81) de la población de estudio inició su embarazo con bajo peso, el 44% (n=619) lo hizo con un IMC normal, el 27,93% (n=393) presentaba sobrepeso y el 22,32% (n=314) obesidad; el 13,5% (n=190) de las pacientes presentaba obesidad grado i y el 8,81% (n=124) obesidad grado ii-iii.
Características generales de las gestantesLas gestantes categorizadas como de bajo peso fueron más jóvenes (28,15±6,84; p≤0,05) que las del resto de los grupos.
Hubo mayor prevalencia de multíparas entre las mujeres obesas, objetivando diferencias en las pacientes con obesidad tipo ii y iii (OR 1,87, IC95% 1,26-2,79) respecto a las de peso normal. No hubo diferencias entre grupos para el antecedente de cesárea anterior.
A medida que aumentó el IMC inicial materno, la ganancia ponderal fue menor, objetivando diferencias para los grupos de sobrepeso, obesidad tipo i y obesidad ii-iii respecto a las gestantes con normopeso (tabla 1).
Características generales de las gestantes en los distintos subgrupos de peso
| Bajo peson=81 | Normopeson=619 | Sobrepeson=393 | Obesidad In=190 | Obesidad II-IIIn=124 | |
|---|---|---|---|---|---|
| Edad (años) | 28,15±6,84* | 30,78±6,29 | 31,52±6,03 | 31,98±5,78 | 31,52±5,36 |
| Parto previo | 28 (34,6%)OR 0,83(IC95% 0,50-1,35) | 259 (41,8%) | 153 (38,9%)OR 0,85(IC95% 0,65-1,10) | 91 (47,9%)OR 1,20(IC95% 0,86-1,68) | 72 (58,1%)OR 1,87(IC95% 1,26-2,79)* |
| Cesárea previa | 5 (6,2%)OR 1,69(IC95% 0,55-4,23) | 29 (4,7%) | 29 (7,4%)OR 1,54(IC95% 0,89-2,64) | 17 (8,9%)OR 1,85(IC95% 0,97-3,44) | 9 (7,3%)OR 1,56(IC95% 0,67-3,29) |
| Ganancia ponderal (kg) | 12,34±5,48 | 12,87±5,37 | 11,78±5,85* | 10,8±6,58* | 7,45±5,83* |
La odds ratio (OR) se expresa ajustada por edad, utilizando el grupo de peso normal como referencia.
IC95%: intervalo de confianza al 95%.
La hipertensión arterial crónica fue la dolencia crónica más prevalente al inicio de la gestación; el riesgo de padecerla aumentó conforme lo hizo el IMC, siendo 50 veces mayor en las pacientes con obesidad ii-iii (OR 53,54, IC95% 18,21-229,02). El asma con tratamiento es otra de las enfermedades crónicas más prevalentes en este grupo de pacientes (OR 2,67, IC95% 1,39-4,97). No se encontraron diferencias entre grupos para los antecedentes de esterilidad, hipotiroidismo, abortos de repetición y antecedente de feto malformado en gestación previa (tabla 2).
Asociación entre el antecedente de enfermedad médica crónica y el IMC al inicio de la gestación
| Bajo peson=81 | Normopeson=619 | Sobrepeson=393 | Obesidad In=190 | Obesidad II-IIIn=124 | |
|---|---|---|---|---|---|
| HTAc | 1 (1,2%)OR 3,21(IC95% 0,15-25,7) | 3 (0,5%) | 13 (3,3%)OR 6,68(IC95% 2,13-29,35)* | 10 (5,3%)OR 10,63(IC95% 3,20-47,93)* | 25 (20,2%)OR 53,54(IC95% 18,21-229,02)* |
| Asma con tratamiento | 5 (6,2%)OR 0,99(IC95% 0,33-2,43) | 34 (5,5%) | 26 (6,6%)OR 1,26(IC95% 0,74-2,14) | 12 (6,3%)OR 1,23(IC95% 0,6-2,37) | 16 (12,9%)OR 2,67(IC95% 1,39-4,97)* |
| Esterilidad | 3 (3,7%)OR 0,75(IC95% 0,17-2,25) | 41 (6,6%) | 29 (7,4%)OR 1,02(IC95% 0,60-1,71) | 8 (4,2%)OR 0,53(IC95% 0,22-1,12) | 5 (4,0%)OR 0,58(IC95% 0,19-1,40) |
| Hipotiroidismo | 2 (2,5%)OR 1,08(IC95% 0,16-3,94) | 16 (2,6%) | 10 (2,5%)OR 0,95(IC95% 0,41-2,09) | 6 (3,2%)OR 1,16(IC95% 0,41-2,88) | 4 (3,2%)OR 1,22(IC95% 0,34-3,41) |
| Abortos de repetición | 1 (1,2%)OR 0,55(IC95% 0,03-2,79) | 16 (2,6%) | 6 (1,5%)OR 0,55(IC95% 0,19-1,37) | 3 (1,6%)OR 0,56(IC95% 0,13-1,72) | 3 (2,4%)OR 0,91(IC95% 0,20-2,78) |
| AP de malformación previa | 2 (2,5%)OR 2,05(IC95% 0,30-8,48) | 8 (1,3%) | 4 (1%)OR 0,77(IC95% 0,20-2,47) | 2 (1,1%)OR 0,79(IC95% 0,11-3,2) | 2 (1,6%)OR 1,23(IC95% 0,18-5,00) |
La odds ratio (OR) se expresa ajustada por edad. La columna de normopeso representa el grupo de referencia.
AP: antecedente personal; HTAc: hipertensión arterial crónica; IC95%: intervalo de confianza al 95%; IMC: índice de masa corporal.
La prevalencia del antecedente de muerte fetal en gestación anterior fue muy baja (0,85%, n=12) en la muestra poblacional y no se pudo realizar análisis estadístico para estudiar la diferencia entre grupos. Lo mismo ocurrió con los antecedentes de nefropatía (0,28%, n=4), cardiopatía (0,92%, n=13), síndrome de ovario poliquístico (1,42%, n=20) y enfermedades autoinmunes (1,78%, n=25).
Enfermedad gestacionalTomando como referencia a las gestantes de peso normal, en nuestra muestra el riesgo de desarrollar diabetes gestacional fue casi 2 veces mayor en el subgrupo de obesidad grado i (OR 1,88, IC95% 0,97-3,56; p=0,05) y 5 veces mayor en las pacientes con obesidad grado ii-iii (OR 5,24, IC95% 2,87-9,51). El riesgo de desarrollar preeclampsia fue el doble para las gestantes con obesidad grado ii-iii (OR 2,38, IC95% 0,95-5,51; p=0,049). En el grupo de obesidad grado i se objetivó la misma tendencia, sin encontrar significación estadística (OR 2,04, IC95% 0,90-4,40; p=0,07).
En las gestantes con IMC inicial en rango de bajo peso se triplicó el número de casos con diagnóstico de CIR (OR 3,09, IC95% 1,46-6,17). No encontramos diferencias entre grupos en la incidencia de parto prematuro, así como tampoco para la incidencia de rotura prematura de membranas pretérmino y oligoamnios (tabla 3).
Asociación entre la presencia de enfermedad gestacional y el IMC al inicio de la gestación
| Bajo peson=81 | Normopeson=619 | Sobrepeson=393 | Obesidad In=190 | Obesidad II-IIIn=124 | |
|---|---|---|---|---|---|
| Diabetes gestacional | 2 (2,5%)OR 0,66(IC95% 0,10-2,28) | 27 (4,4%) | 22 (5,6%)OR 1,24(IC95% 0,68-2,21) | 16 (8,4%)OR 1,88(IC95% 0,97-3,56)* | 24 (19,4%)OR 5,24(IC95% 2,87-9,51)* |
| Preeclampsia | 3 (3,7%)OR 1,60(IC95% 0,36-4,97) | 17 (2,8%) | 8 (2%)OR 0,70(IC95% 0,28-1,59) | 11 (5,8%)OR 2,04(IC95% 0,90-4,40) | 8 (6,5%)OR 2,38(IC95% 0,95-5,51)* |
| Feto CIR | 12 (14,8%)OR 3,09(IC95% 1,46-6,17)* | 33 (5,3%) | 16 (4,1%)OR 0,75(IC95% 0,39-1,36) | 10 (5,3%)OR 0,98(IC95% 0,45-1,97) | 4 (3,2%)OR 0,59(IC95% 0,17-1,52) |
| Parto<37 semanas | 9 (11,1%)OR 2,00(IC95% 0,87-4,18) | 38 (6,1%) | 16 (4,1%)OR 0,64(IC95% 0,34-1,14) | 12 (6,3%)OR 1,00(IC95% 0,49-1,91) | 8 (6,5%)OR 1,04(IC95% 0,44-2,18) |
| RPM pretérmino | 1 (1,2%)OR 0,64(IC95% 0,03-3,41) | 11 (1,8%) | 4 (1,0%)OR 0,58(IC95% 0,16-1,71) | 3 (1,6%)OR 0,91(IC95% 0,20-2,99) | 1 (0,8%)OR 0,46(IC95% 0,02-2,40) |
| Oligoamnios | 2 (2,5%)OR 1,99(IC95% 0,3-7,92) | 10 (1,6%) | 5 (1,3%)OR 0,73(IC95% 0,22-2,08) | 2 (1,1%)OR 0,58(IC95% 0,09-2,27) | 4 (3,2%)OR 2,00(IC95% 0,54-6,15) |
La odds ratio (OR) se expresa ajustada por edad. La columna de normopeso representa el grupo de referencia.
CIR: crecimiento intrauterino restringido; IC95%: intervalo de confianza al 95%; IMC: índice de masa corporal; RPM: rotura prematura de membranas.
A medida que aumentó el IMC, disminuyó el número de partos de inicio espontáneo y aumentó el de partos inducidos. Frente a las gestantes con normopeso, en las pacientes con obesidad i y obesidad ii-iii aumentó aproximadamente 1,5 veces el riesgo de parto inducido (OR 1,46, IC95% 1,04-2,05, y OR 1,66, IC95% 1,12-2,48, respectivamente). No encontramos diferencias para el grupo de gestantes con bajo peso.
El número de cesáreas programadas anteparto fue mayor para el grupo de gestantes con bajo peso (7,4%), pero no encontramos diferencias para esta variable entre los grupos.
Las gestantes con obesidad tuvieron mayor riesgo de finalizar el parto mediante cesárea que las gestantes con peso normal; este riesgo se multiplicó por 3 para las obesas grado ii-iii (OR 3,26, IC95% 1,79-5,81). En las gestantes con bajo peso este riesgo se multiplicó por 2 (OR 2,46, IC95% 1,06-5,20) (tabla 4).
Relación del IMC materno al inicio de la gestación con el tipo de inicio de trabajo de parto y el tipo de parto
| Bajo peson=81 | Normopeson=619 | Sobrepeson=393 | Obesidad In=190 | Obesidad II-IIIn=124 | |
|---|---|---|---|---|---|
| Espontáneo | 57 (70,4%) | 398 (64,3%) | 227 (57,8%) | 105 (55,3%) | 66 (53,2%) |
| Inducción | 18 (22,2%)OR 0,66(IC95% 0,36-1,13) | 206 (33,3%) | 154 (39,2%)OR 1,28(IC95% 0,98-1,68) | 82 (43,2%)OR 1,46(IC95% 1,04-2,05)* | 58 (46,8%)OR 1,66(IC95% 1,12-2,46)* |
| Cesárea electiva | 6 (7,4%) | 15 (2,4%) | 12 (3,1%) | 3 (1,6%) | 0 (0%) |
| Tasa total de eutócicos | 65 (80,2%) | 519 (83,8%) | 317 (80,7%) | 154 (81,1%) | 96 (77,4,%) |
| Tasa total de fórceps | 7 (8,6%) | 64 (10,3%) | 43 (10,9%) | 16 (8,4%) | 7 (5,6%) |
| Tasa total de cesáreas | 9 (11,1%)OR 2,46(IC95% 1,06-5,20)* | 36 (5,8%) | 33 (8,4%)OR 1,42(IC95% 0,86-2,33) | 20 (10,5%)OR 1,78(IC95% 0,,98-3,,14)* | 21 (16,9%)OR 3,26(IC95% 1,79-5,81)* |
La odds ratio (OR) se expresa ajustada por edad. La columna de normopeso representa el grupo de referencia.
IC95%: intervalo de confianza al 95%; IMC: índice de masa corporal.
El peso medio neonatal aumentó a medida que lo hizo el IMC materno. Respecto a las gestantes con IMC en rango de peso normal, el riesgo de tener un hijo macrosómico se multiplicó por 3 en las gestantes con obesidad ii-iii (OR 3,06, IC95% 1,57-5,77). En cambio, en las gestantes con IMC inicial en rango de bajo peso el riesgo de tener un neonato de peso inferior a 2.500g fue 3 veces mayor (OR 2,94, IC95% 1,54-5,41).
Las gestantes con IMC≥35kg/m2 tuvieron también un mayor riesgo de tener un hijo con Apgar<7 a los 5min (OR 2,75, IC95% 0,93-7,4; p=0,05) y pH arterial de cordón<7,00 (OR 4,45, IC95% 1,63-11,91). En las gestantes con IMC en rango de bajo peso también se encontró un mayor riesgo de tener un neonato con Apgar<7 a los 5min (OR 3,41, IC95% 0,91-10,42; p=0,042) y una mayor tendencia a tener pH arterial de cordón<7,00 (OR 3,36, IC95% 0,72-11,81; p=0,07) sin alcanzar la significación estadística.
También encontramos diferencias para la variable neonatos con enfermedad respiratoria que requirió ingreso. Las gestantes con IMC inicial en rango de bajo peso, obesidad i y obesidad ii-iii tuvieron mayor prevalencia que las gestantes con normopeso (OR 2,56, IC95% 1,10-5,44; OR 2,06, IC95% 1,13-3,68; y OR 2,68, IC95% 1,39-5,00, respectivamente). En el subgrupo de sobrepeso encontramos menor prevalencia de ictericia neonatal (OR) que en el grupo de normopeso, sin objetivar diferencias entre el resto de los grupos.
No hubo diferencias entre los distintos subgrupos de gestantes para el número total de neonatos que requirió ingreso en la UCIN. Tampoco se encontraron asociaciones significativas entre el IMC inicial y la hipoglucemia neonatal, malformaciones al nacimiento ni el tipo de lactancia instaurada al alta hospitalaria (tabla 5).
Asociación entre los resultados perinatales y el IMC al inicio de la gestación
| Bajo peson=81 | Normopeson=619 | Sobrepeson=393 | Obesidad In=190 | Obesidad II-IIIn=124 | |
|---|---|---|---|---|---|
| Peso RN (g) | 2.943* | 3.179,13 | 3.269,9 | 3.308,9* | 3.416,2* |
| Peso neonatal<2.500g | 16 (19,8%)OR 2,94(IC95% 1,54-5,41)* | 51 (8,2%) | 22 (5,6%)OR 0,64(IC95% 0,37-1,07) | 16 (8,5%)OR 1,00(IC95% 0,54-1,76) | 6 (4,8%)OR 0,55(IC95% 0,21-1,23) |
| Peso neonatal≥4.000g | 1 (1,2%)OR 0,24(IC95% 0,01-1,15) | 29 (4,7%) | 24 (6,1%)OR 1,34(IC95% 0,76-2,34) | 15 (7,9%)OR 1,79(IC95% 0,91-3,38) | 16 (12,9%)OR 3,06(IC95% 1,57-5,77)* |
| Apgar<7 a los 5min | 4 (5,0%)OR 3,41(IC95% 0,91-10,42)* | 11 (1,8%) | 4 (1%)OR 0,54(IC95% 0,14-1,59) | 6 (3,2%)OR 1,68(IC95% 0,57-4,49) | 6 (4,9%)OR 2,75(IC95% 0,93-7,40)* |
| pH<7,00 | 3 (4,4%)OR 3,36(IC95% 0,72-11,81) | 9 (1,6%) | 4 (1,2%)OR 0,68(IC95% 0,18-2,11) | 4 (2,3%)OR 1,32(IC95% 0,35-4,14) | 8 (7,0%)OR 4,45(IC95% 1,63-11,91)* |
| Enfermedad respiratoria | 9 (11,2%)OR 2,56(IC95% 1,10-5,44)* | 32 (5,2%) | 17 (4,3%)OR 0,80(IC95% 0,43-1,45) | 20 (10,5%)OR 2,06(IC95% 1,13-3,68)* | 16 (13,0%)OR 2,68(IC95% 1,39-5,00)* |
| Ictericia neonatal | 3 (3,8%)OR 0,80(IC95% 0,18-2,36) | 29 (4,7%) | 8 (2,0%)OR 0,42(IC95% 0,17-0,88)* | 6 (3,2%)OR 0,65(IC95% 0,24-1,5) | 2 (1,6%)OR 0,33(IC95% 0,05-1,12) |
| Hipoglucemia | 3 (3,8%)OR 0,88(IC95% 0,20-2,59) | 27 (4,4%) | 17 (4,3%)OR 0,97(IC95% 0,51-1,80) | 15 (7,9%)OR 1,85(IC95% 0,94-3,51) | 5 (4,1%)OR 0,91(IC95% 0,30-2,23) |
| Malformación | 1 (1,2%)OR 0,39(IC95% 0,02-1,91) | 22 (3,6%) | 8 (2,0%)OR 0,54(IC95% 0,22-1,18) | 4 (2,1%)OR 0,54(IC95% 0,15-1,45) | 2 (1,6%)OR 0,43(IC95% 0,06-1,50) |
| Lactancia materna | 60 (75%)OR 0,70(IC95% 0,41-1,25) | 508 (82,5%) | 340 (86,7%)OR 1,34(IC95% 0,94-1,94) | 152 (80%)OR 0,80(IC95% 0,53-1,23) | 100 (81,3%)OR 0,89(IC95% 0,54-1,50) |
| Distocia de hombros | 0 (0%) | 3 (0,5%) | 2 (0,5%) | 2 (1,1%) | 1 (0,8%) |
| Ingreso en UCIN | 5 (6,2%) | 24 (3,9%) | 10 (2,6%) | 7 (3,7%) | 8 (6,5%) |
| Muerte fetal anteparto | 1 (1,2%) | 2 (0,3%) | 1 (0,3%) | 0 (0%) | 1 (0,8%) |
| Muerte neonatal | 1 (1,2%) | 2 (0,3%) | 0 (0%) | 0 (0%) | 0 (0%) |
La odds ratio (OR) se expresa ajustada por edad. La columna de normopeso representa el grupo de referencia.
IC95%: intervalo de confianza al 95%; IMC: índice de masa corporal; RN: recién nacido; UCIN: Unidad de Cuidados Intensivos Neonatales.
El estado nutricional materno tanto antes como durante la gestación juega un papel crucial en el desarrollo de la gestación. La excesiva o deficitaria nutrición materna puede provocar alteraciones epigenéticas en los genes que codifican enzimas asociadas al metabolismo lipídico, pudiendo tener importantes implicaciones en la futura salud materna y neonatal11.
La prevalencia de obesidad en la edad reproductiva ha aumentado de forma global10; cada población tiene unas características únicas influidas por la cultura y los hábitos de vida que podrían justificar las distintas tasas reportadas. En Europa, los países con menores casos de obesidad son Polonia (7,1%), Eslovenia (9,0%) y Francia (9,9%)12. En Estados Unidos la prevalencia publicada llega al 26%5. La prevalencia de 17,1% hallada en nuestro estudio supera ligeramente la media española de 16,7%6,7 y ha aumentado desde entonces, siendo de 20,8% según nuestros registros asistenciales del año 2019.
El Instituto de Medicina americano estableció en 1990, y posteriormente en una revisión de 2009, una serie de recomendaciones sobre ganancia ponderal en la gestación según el IMC pregestacional, respaldadas por la Sociedad Americana de Obstetricia y Ginecología. Así, recomiendan: si la paciente inicia el embarazo con un IMC<18,5kg/m2 (bajo peso), la ganancia ponderal recomendada es entre 12,5 y 18kg; si inicia el embarazo con un IMC de 18,5-24,9kg/m2 (normopeso), entre 11,5 y 15kg; y si inicia el embarazo con un IMC de 25-29,9 (sobrepeso), entre 7 y 11,5kg; si inicia la gestación con un IMC≥30 (obesidad), la ganancia ponderal recomendada es entre 5-9kg13. La Sociedad Española de Ginecología y Obstetricia establece estas mismas recomendaciones14. En nuestro estudio objetivamos que las pacientes con sobrepeso y obesidad tuvieron menor ganancia ponderal que las gestantes con normopeso, pero superan la media recomendada por las sociedades científicas antes mencionadas. Por otra parte, la ganancia ponderal media en las gestantes con bajo peso fue ligeramente menor a las recomendaciones establecidas.
Estudios publicados previamente describen mayor prevalencia de diabetes gestacional, preeclampsia, hipertensión arterial crónica, inducción del parto, cesárea, macrosomía fetal e ingresos en la UCIN en pacientes que presentan un IMC inicial en rango de obesidad2,3. Una revisión sistemática estableció que por cada incremento de 1kg/m2 aumentaba la prevalencia de diabetes gestacional en un 0,92%2; en otro estudio el riesgo de preeclampsia se duplicó por cada 5-7kg/m2 que aumentaba el IMC15. En nuestro estudio, hemos encontrado también que la obesidad está asociada con una mayor tasa de hipertensión arterial crónica, preeclampsia y diabetes gestacional, y que la incidencia de dicha enfermedad aumenta conforme lo hace el IMC. De igual manera, en nuestro estudio, las pacientes con obesidad presentaban mayor incidencia de asma; no es frecuente encontrar publicaciones en las que se analice esta asociación, sin embargo, sí se ha descrito que las pacientes obesas presentan mayor riesgo de exacerbación de sus síntomas de asma durante la gestación16.
Coincidiendo con los resultados encontrados por otros autores17, encontramos un elevado porcentaje de partos inducidos en pacientes obesas: 43,2 y 46,8% para las gestantes con obesidad i y obesidad ii-iii, respectivamente, probablemente porque dichas pacientes presentan gestaciones de mayor riesgo, con más enfermedad asociada que justifique la necesidad de finalización de la gestación, antes del inicio espontáneo del trabajo de parto.
En nuestra serie, al igual que en publicaciones previas18, objetivamos que el riesgo de cesárea aumenta conforme lo hace el IMC, triplicándose el riesgo en aquellas pacientes con obesidad más severa respecto a gestantes que iniciaron su embarazo con un IMC en rango normal.
Por otra parte, se ha descrito que la obesidad materna se asocia a un mayor riesgo de parto prematuro iatrogénico, relacionando estos resultados con la mayor prevalencia de complicaciones durante la gestación en estas pacientes, como por ejemplo la preeclampsia2,19. En nuestro estudio, a pesar de que las pacientes con obesidad presentaban gestaciones con mayor incidencia de enfermedad, no encontramos diferencias entre grupos para la incidencia de parto prematuro. En general, la incidencia encontrada en nuestro estudio fue baja (5,9%, n=83); no descartamos que este hecho, junto con el tamaño muestral, pueda estar influyendo en los resultados finales.
La macrosomía fetal es otra complicación asociada a la obesidad materna, describiéndose prevalencias que oscilan entre 0,5-14,9%, dependiendo de la región de estudio20. La macrosomía fetal se relaciona con un mayor riesgo de complicaciones intraparto: desgarros perineales, intervencionismo obstétrico y peores resultados neonatales20,21. En nuestro estudio encontramos una prevalencia general del 6,05% (n=85). Comprobamos que esta aumentó conforme lo hacía el IMC materno inicial, siendo de un 4,7% en gestantes con normopeso y de un 12,9% en pacientes con obesidad grado ii-iii.
En cuanto a otras variables relacionadas con los resultados perinatales, se ha descrito peor puntuación del test de Apgar en hijos de mujeres obesas, así como menor valor de pH arterial de cordón umbilical; también se ha descrito mayor tasa de ingreso de los recién nacidos en UCIN y de mortalidad neonatal18,21,22. En nuestro estudio, el grupo con mayor riesgo de Apgar<7 a los 5min y pH arterial de cordón al nacimiento<7,00 es el de pacientes con obesidad severa. No se obtuvieron diferencias entre grupos para las tasas de ingreso de recién nacido en UCIN.
La distocia de hombros es otra complicación asociada a la diabetes y a la obesidad materna, con una incidencia que oscila entre 0,2-3,0%. Esta variación se debe a la subjetividad para su diagnóstico y a la prevalencia de los factores de riesgo en cada población23. Nuestra tasa global de distocia de hombros es similar a la publicada (0,6%), no objetivando diferencias significativas entre los subgrupos de estudio; tampoco hubo diferencias en la tasa de mortalidad perinatal.
Sobre los resultados hallados en las gestantes con IMC inicial en rango de bajo peso, trabajos de investigación publicados previamente encontraron que este subgrupo de gestantes presenta mayor riesgo de parto prematuro y neonatos de peso inferior a 2.500g, asociando peores resultados perinatales24,25. Nuestros resultados coinciden con estas publicaciones, objetivando que este grupo tiene triple de riesgo de puntuación de test de Apgar<7 a los 5min, con mayor tendencia a un valor de pH arterial de cordón umbilical al nacer<7,00 y mayor incidencia de enfermedad respiratoria que requiere ingreso en planta de neonatología. De igual manera, al comparar el grupo de bajo peso con el de normopeso, objetivamos 3 veces más riesgo de diagnóstico de feto CIR durante la gestación, así como de peso al nacer menor de 2.500g; estos resultados pudieran justificar la mayor tasa de resultados perinatales adversos en este subgrupo de estudio. Además, también encontramos mayor prevalencia de parto prematuro que en el resto de los subgrupos de gestantes, pero no se alcanzó la significación estadística, probablemente, y como hemos comentado anteriormente, debido al tamaño muestral.
De igual manera, el grupo de pacientes en rango de bajo peso presenta 2 veces mayor riesgo de cesárea que el grupo con IMC normal, sin objetivar diferencias en la tasa de partos inducidos; a pesar de que no hemos estudiado la causa de estos hallazgos, inferimos que podría tener relación con que este grupo de pacientes presenten con más frecuencia gestaciones con alteraciones del crecimiento fetal que contraindican el parto vaginal o presenten complicaciones intraparto que justifican la realización de una cesárea. Estos resultados son distintos a los publicados hasta la actualidad, en donde describen que incluso en pacientes con anorexia nerviosa o bulimia no se objetiva un aumento de riesgo de parto mediante cesárea26.
La prevalencia de mujeres en edad fértil con IMC en rangos extremos es un problema importante de salud pública, sobre todo aquellas con obesidad severa. Es de suma importancia que las instituciones sanitarias y las sociedades científicas reconozcan el nivel creciente de dicho problema y sus efectos sobre los resultados maternos y perinatales, así como los costes relacionados con la atención médica.
Está demostrado que un adecuado consejo nutricional tanto antes como durante el embarazo ayuda a mejorar los resultados maternos y perinatales, influyendo tanto a corto como a largo plazo en la salud de la madre y su descendencia27–29.
Por lo tanto, invertir en intervenciones específicas para prevenir tanto la desnutrición materna como la obesidad puede ayudar a mejorar los resultados obstétricos y perinatales en estas pacientes, evitando tener que recurrir a procedimientos más complejos y costosos derivados de una situación que en la gran mayoría de los casos puede ser evitable. Es nuestra responsabilidad realizar un manejo y consejo multidisciplinar preconcepcional para normalizar el peso materno antes de conseguir una gestación.
Del mismo modo, considerando que las pacientes durante la gestación con frecuencia se encuentran más motivadas y receptivas por su condición de embarazo, se podría considerar esta como una etapa oportuna para realizar una adecuada educación y asesoramiento sobre nutrición y ejercicio físico, que pueda influir tanto a corto como a largo plazo en los hábitos de vida y, por lo tanto, en la salud y el bienestar del binomio madre-hijo.
Como limitaciones del estudio, consideramos que el tamaño muestral ha condicionado que el número de gestantes en alguno de los grupos fuese bajo. Esto, junto con la baja prevalencia de alguna de las variables, pudo propiciar que no se encontraran diferencias significativas en algunas asociaciones entre las mismas. De igual manera, en el estudio no se analizaron ciertas variables que pueden influir en los resultados, como son el tabaquismo materno y el nivel sociocultural de la gestante.
Una de las principales fortalezas de nuestro estudio es que la recogida de los datos sobre resultados obstétricos y perinatales se ha realizado revisando uno a uno los registros incluidos en la base de datos asistencial de nuestro centro, lo que conlleva un menor número de registros con datos incompletos. De igual manera, se subclasificaron las pacientes desde el sobrepeso a diferentes grados de obesidad, pudiendo ver en muchas de las variables el cambio de tendencia en función del IMC materno. Todas las pacientes tuvieron su parto en un mismo centro, lo cual ha garantizado una asistencia homogénea para todas ellas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLos autores declaran no tener financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.