La cirugía bariátrica tiene como objetivo la reducción del peso y la resolución de las comorbilidades asociadas a la obesidad. Los estudios que valoran la evolución del perfil lipídico comparando gastrectomía vertical (GV) y bypass gástrico (BP) a medio-largo plazo son escasos. Este estudio tiene como objetivo evaluar y comparar la variación del perfil lipídico con cada técnica a 60 meses.
MetodologíaEstudio observacional de cohortes analíticas retrospectivo que recogió 100 pacientes distribuidos en 2 grupos, 50 intervenidos mediante BP y 50 mediante GV. Se determinó el colesterol total (CT), las lipoproteínas de baja densidad (LDL), las lipoproteínas de alta densidad (HDL) y los triglicéridos (TG) preoperatoriamente a 1, 6, 12, 24, 36, 48 y 60 meses. También se evaluó la pérdida ponderal y la resolución de dislipemias según la técnica.
ResultadosDe 100 pacientes, 95 completaron el seguimiento. A los 60 meses, el CT y las LDL se redujeron significativamente en el grupo BP (167,42±31,22 y 88,06±31,37mg/dl, respectivamente), mientras que el grupo GV no obtuvo diferencias. Ambas técnicas mostraron un aumento del HDL (BP: 62,69±16,3mg/dl versus GV: 60,64±18,73mg/dl), sin hallar diferencias entre los 2 procedimientos. Los TG disminuyeron en ambos grupos (BP: 86,06±56,57mg/dl versus GV: 111,09±53,08mg/dl), siendo superiores los resultados del bypass (p<0,05). El porcentaje de sobrepeso perdido (PSP) fue mayor en el grupo BP: 75,65±22,98mg/dl versus grupo GV: 57,83±27,95mg/dl.
ConclusiónEl BP obtuvo mejores resultados en cuanto a reducción del peso y la resolución de hipercolesterolemia comparado con la gastrectomía vertical a medio-largo plazo. Mientras que el BP mejoró todos los parámetros del perfil lipídico, la gastrectomía vertical solo lo hizo con las HDL y los triglicéridos.
Bariatric surgery aims to reduce weight and resolve the comorbidities associated with obesity. Few studies have assessed mid/long-term changes in lipid profile with sleeve gastrectomy versus gastric bypass. This study was conducted to assess and compare changes in lipid profile with each procedure after 60 months.
MethodsThis was an observational, retrospective study of analytical cohorts enrolling 100 patients distributed into two groups: 50 had undergone gastric bypass (GBP) surgery and 50 sleeve gastrectomy (SG) surgery. Total cholesterol (TC), low-density lipoprotein (LDL), high-density lipoprotein (HDL), and triglyceride (TG) levels were measured before surgery and at 1, 6, 12, 24, 36, 48 and 60 months. Weight loss and the resolution of dyslipidemia with each of the procedures were also assessed.
ResultsNinety-five of the 100 patients completed follow-up. At 60 months, TC and LDL levels had significantly decreased in the GBP group (167.42±31.22mg/dl and 88.06±31.37mg/dl, respectively), while there were no differences in the SG group. Increased HDL levels were seen with both procedures (GBP: 62.69±16.3mg/dl vs. SG: 60.64±18.73mg/dl), with no difference between the procedures. TG levels decreased in both groups (GBP: 86.06±56.57mg/dl vs. SG: 111.09±53.08mg/dl), but values were higher in the GBP group (p<0.05). The percentage of overweight lost (PSP) was higher in the GBP group: 75.65±22.98mg/dl vs. the GV group: 57.83±27.95mg/dl.
ConclusionGastric bypass achieved better mid/long-term results in terms of weight reduction and the resolution of hypercholesterolemia as compared to sleeve gastrectomy. While gastric bypass improved all lipid profile parameters, sleeve gastrectomy only improved HDL and triglyceride levels.
La obesidad viene definida por la OMS1 como una acumulación anormal o excesiva de grasa que puede ser perjudicial para la salud. Existen numerosas comorbilidades asociadas a la obesidad como diabetes, hipertensión o dislipemia, factores de riesgo cardiovascular que provocan mayor morbimortalidad en estos pacientes2.
En el estudio NHANES3 se observó un patrón dislipémico común en los pacientes obesos caracterizado por el aumento de triglicéridos, la elevación del colesterol-LDL y el descenso del colesterol-HDL.
Este patrón parece ser consecuencia de la relación entre obesidad e hiperinsulinismo crónico, siendo este último el resultado de una dieta hipercalórica y del aumento de grasa central. Todo ello favorece el desarrollo de resistencia a la insulina4.
Existen estudios que relacionan el estado de resistencia a la insulina con un aumento en los triglicéridos (TG) totales o contenidos en las VLDL (lipoproteínas de muy baja densidad). El aumento plasmático de partículas VLDL produce partículas de LDL ricas en TG dando lugar a las llamadas «LDL densas y pequeñas», altamente aterogénicas. Además, el aumento de TG en las partículas HDL en los estados de resistencia a la insulina, facilita la eliminación de las mismas y su consecuente disminución plasmática4,5.
La cirugía bariátrica surge como alternativa terapéutica para la reducción de peso cuando el tratamiento médico fracasa. Actualmente, no solo es el método más efectivo en cuanto a pérdida ponderal a largo plazo, sino también para el control de las comorbilidades en el paciente obeso. Entre los procedimientos quirúrgicos destaca la gastrectomía vertical (GV), técnica restrictiva que en los últimos años ha ido cobrando importancia como alternativa al bypass gástrico (BP) por presentar resultados similares en cuanto a pérdida ponderal y resolución de comorbilidades6.
A corto plazo, el BP alcanza pérdidas de peso del 60-70% que se mantienen en torno al 60% a 10 años. Con esta técnica se alcanza una tasa de resolución o mejoría de la dislipemia hasta en el 93%7. En cuanto a la gastrectomía vertical, la pérdida ponderal se sitúa entre el 48-61% a 5 años8, y la remisión de las dislipemias a corto plazo en el 75%.
Aunque existen numerosos estudios a corto plazo que comparan el perfil lipídico del paciente obeso intervenido de BP o gastrectomía vertical, son escasos los estudios a medio y largo plazo.
El objetivo de este estudio es describir y comparar la variación del perfil lipídico y la evolución ponderal con el BP y la GV a los 60 meses tras la cirugía.
Material y métodosEstudio observacional de cohortes analítico retrospectivo que compara la GV y el BP, en lo que respecta a los resultados en el perfil lipídico. Se diseñaron 2 grupos por orden de inclusión en lista de espera quirúrgica: el GV.
El estudio se realizó en el Servicio de Cirugía General y Aparato Digestivo del Hospital General Universitario Santa Lucía, recogiendo datos de pacientes intervenidos de cirugía bariátrica entre 2011-2013, de forma consecutiva, que completaron un período de seguimiento de 60 meses. Todos los pacientes intervenidos cumplieron los criterios de inclusión establecidos por la SECO9 para la selección de pacientes candidatos a cirugía bariátrica.
El estudio fue aprobado por el Comité de Ética e Investigación del centro y todos los pacientes firmaron un consentimiento informado para su inclusión en el mismo. Además, a todos los participantes se les proporcionó orientación nutricional y seguimiento por un especialista en endocrinología y nutrición y por cirugía general, sin presentar ninguno de ellos desnutrición a los 60 meses.
Medidas antropométricas y analíticasSe evaluaron de forma preoperatoria a 1, 6, 12, 24, 36, 48 y 60 meses de la cirugía los siguientes parámetros antropométricos, clínicos y analíticos:
- –
El índice de masa corporal (IMC), el peso ideal calculado según la fórmula de Wan der Vael y el porcentaje de sobrepeso perdido (PSP). Se estableció el criterio de éxito o fracaso de la intervención en cuanto a pérdida ponderal según los criterios de Baltasar et al.10, que propone 3 categorías de resultados: excelentes (PSP>65% y el IMC<30kg/my); buenos o aceptables (50-65% y el IMC 30-35kg/my); fracasos (<50% y el IMC>35kg/my).
- –
La remisión completa de diabetes mellitus (DM) se definió como HbA1c≤6,5% y normalización de la glucemia (126mg/dl) en ayunas sin tratamiento farmacológico durante al menos un año11.
- –
La hipercolesterolemia se definió como «colesterol total (CT)>200mg/dl y/o LDL>100mg/dl y/o la toma de tratamiento hipolipemiante. Los criterios de remisión completa fueron «no toma medicación hipolipemiante y CT<200mg/dl y LDL<100mg/dl»12.
- –
La hipertrigliceridemia se definió como «niveles plasmáticos de TG>200mg/dl». Los criterios de remisión establecidos fueron «no toma medicación hipolipemiante y TG<150mg/dl»12.
- –
Se realizaron determinaciones analíticas recogiendo colesterol total, HDL-colesterol, LDL-colesterol y triglicéridos.
La técnica del BP se realizó mediante la confección de un reservorio gástrico de 20-30ml, estableciendo una medida de 100-150cm como longitud tanto para el asa alimentaria como para la biliopancreática. La anastomosis gastroyeyunal fue realizada de manera término-lateral mecánica con endograpadora circular del número 21. Por último, para el pie de asa se utilizó una endograpadora lineal confeccionando una anastomosis latero-lateral mecánica con cierre del ojal con sutura continua de monofilamento reabsorbible.
La técnica de la «gastrectomía vertical» se realizó confeccionando un tubo gástrico para el que se utilizó un tutor de 32Fr. Tras la liberación de la curvatura mayor gástrica se realizó una sección longitudinal a 4-5cm del píloro hasta el ángulo de His mediante endograpadora lineal roticulator. La línea de sección se reforzó con una sutura continua de monofilamento reabsorbible.
Ambos procedimientos se realizaron por el mismo equipo quirúrgico y por vía laparoscópica.
Análisis estadísticoEn el análisis descriptivo, las variables cuantitativas se expresaron mediante media y desviación estándar. Las variables cualitativas se expresaron mediante frecuencia y porcentaje. Se comprobó la normalidad de la distribución de las variables mediante el análisis de Kolmogorov-Smirnov.
En el análisis comparativo, se aplicó el test de la t de Student para datos independientes con las variables cuantitativas con el objetivo de comparar las 2 técnicas quirúrgicas. Por otro lado, para conocer la evolución de las variables cuantitativas en cada técnica, se utilizó el test de la t de Student para datos apareados. En cuanto a las variables categóricas de grupos independientes, se aplicó el test de la Chi-cuadrado. Cuando no se cumplieron las condiciones necesarias para este test, se utilizó la prueba exacta de Fisher o el test de McNemar según lo apropiado.
Todos los análisis comparativos fueron bilaterales. El nivel de significación mínimo exigido fue <0,05. Los datos fueron analizados con el programa estadístico SPSS® versión 17.
ResultadosDe los 100 pacientes que comenzaron el estudio, 95 completaron el seguimiento a 60 meses. El grupo BP alcanzó el 100% de seguimiento, mientras que en el grupo GV descendió hasta el 95%, completando el seguimiento 45 pacientes de los 50.
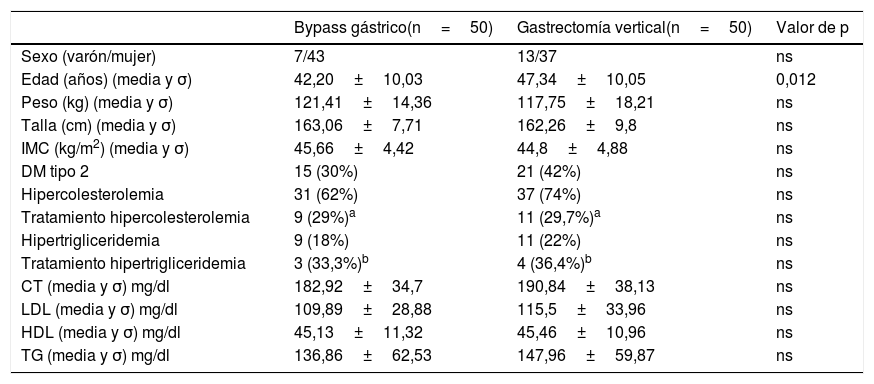
Ambos grupos fueron comparables en las variables preoperatorias excepto en la edad, siendo mayor en el grupo GV (tabla 1).
Variables demográficas, analíticas y comorbilidades preoperatorias
| Bypass gástrico(n=50) | Gastrectomía vertical(n=50) | Valor de p | |
|---|---|---|---|
| Sexo (varón/mujer) | 7/43 | 13/37 | ns |
| Edad (años) (media y σ) | 42,20±10,03 | 47,34±10,05 | 0,012 |
| Peso (kg) (media y σ) | 121,41±14,36 | 117,75±18,21 | ns |
| Talla (cm) (media y σ) | 163,06±7,71 | 162,26±9,8 | ns |
| IMC (kg/m2) (media y σ) | 45,66±4,42 | 44,8±4,88 | ns |
| DM tipo 2 | 15 (30%) | 21 (42%) | ns |
| Hipercolesterolemia | 31 (62%) | 37 (74%) | ns |
| Tratamiento hipercolesterolemia | 9 (29%)a | 11 (29,7%)a | ns |
| Hipertrigliceridemia | 9 (18%) | 11 (22%) | ns |
| Tratamiento hipertrigliceridemia | 3 (33,3%)b | 4 (36,4%)b | ns |
| CT (media y σ) mg/dl | 182,92±34,7 | 190,84±38,13 | ns |
| LDL (media y σ) mg/dl | 109,89±28,88 | 115,5±33,96 | ns |
| HDL (media y σ) mg/dl | 45,13±11,32 | 45,46±10,96 | ns |
| TG (media y σ) mg/dl | 136,86±62,53 | 147,96±59,87 | ns |
CT: colesterol total; DM: diabetes mellitus; HDL: lipoproteínas de alta densidad; IMC: índice de masa corporal; LDL: lipoproteínas de baja densidad; ns: no significativo; TG: triglicéridos; mg/dl: miligramo/decilitro.
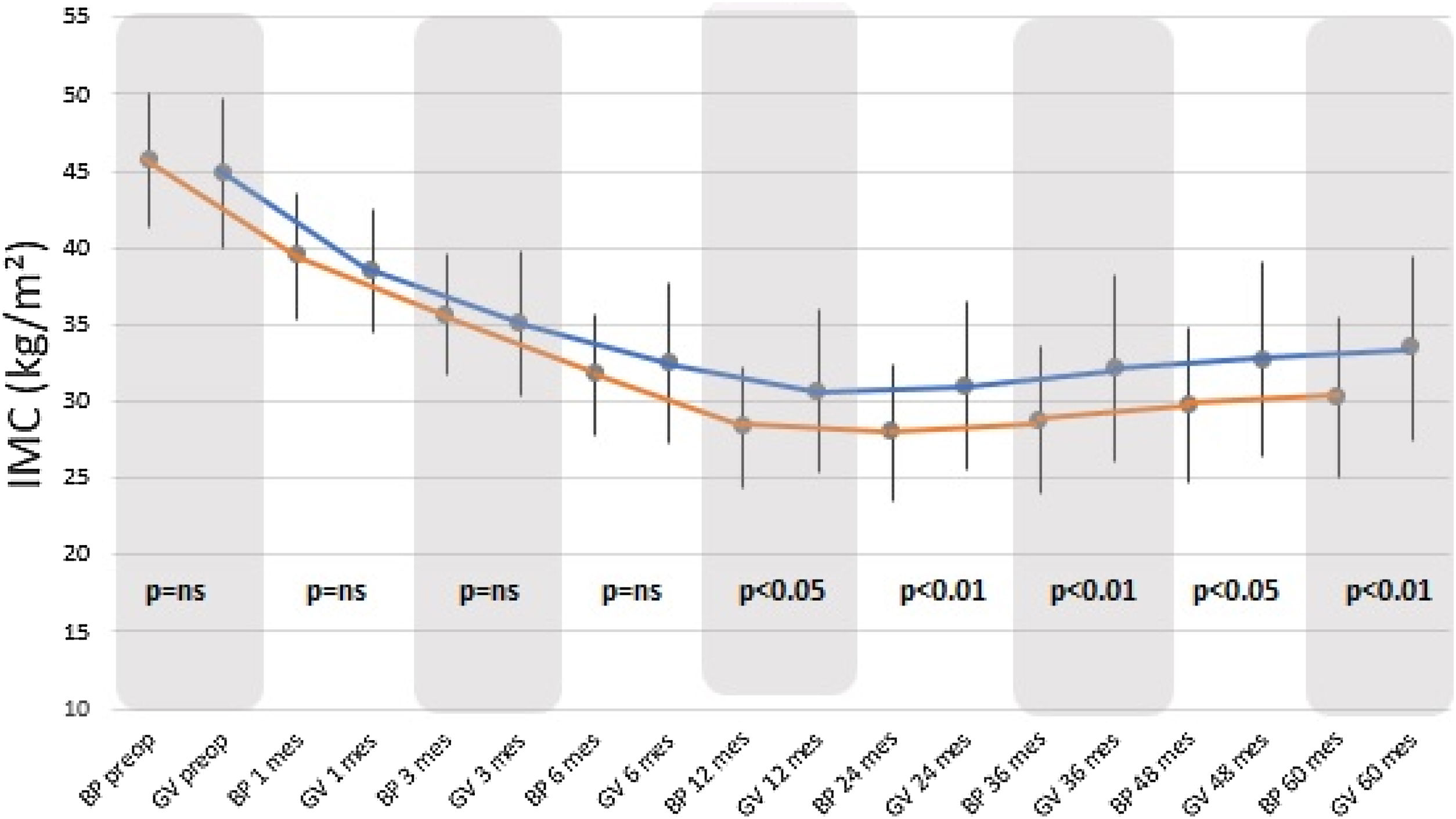
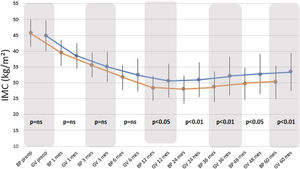
El IMC descendió significativamente con ambas técnicas quirúrgicas desde el primer mes postoperatorio, siendo mayor este descenso con el BP a partir de los 12 meses hasta el final del seguimiento, estadísticamente significativo (fig. 1).
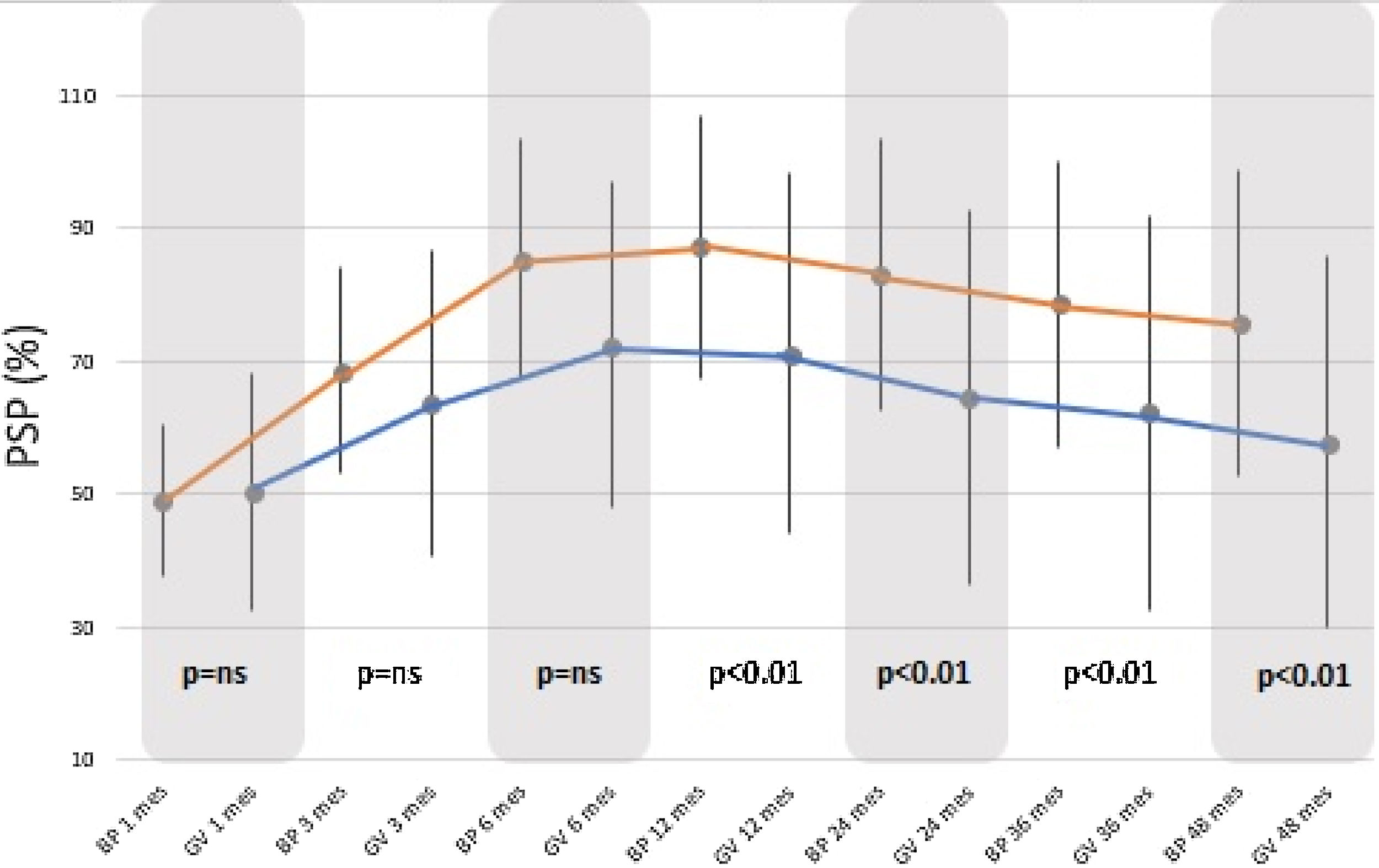
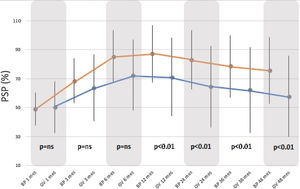
En cuanto al PSP, aumentó significativamente en ambos grupos, alcanzando su máximo entre los 12-24 meses y sufriendo un descenso hasta el final del seguimiento. El PSP alcanzado al final del seguimiento fue mayor en el grupo BP (75,65±2,98%) comparado con el grupo GV (57,83±27,95%), con una p<0,01 (fig. 2).
Los resultados en cuanto a IMC y PSP al comparar ambos grupos, no muestran diferencias estadísticamente significativas antes de los 12 meses, tras lo cual el grupo BP muestra mejores resultados que el grupo GV (p<0,01). Atendiendo a los criterios de Baltasar et al. se considerarían los resultados obtenidos como «excelentes» para la técnica BP versus «buenos o aceptables» para técnica GV.
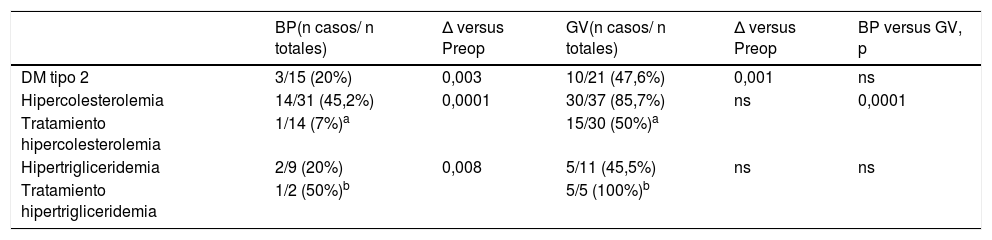
ComorbilidadesEn el grupo BP el porcentaje de remisión de DM a los 60 meses fue del 80% (p<0,05), mientras que en el grupo GV esta descendió hasta el 52,4% (p<0,01). Al comparar ambos grupos en cuanto a remisión completa de DM no se hallaron diferencias estadísticamente significativas.
Al final del seguimiento (60 meses) el 54,8% de los pacientes del grupo BP presentaron criterios de remisión completa de la hipercolesterolemia (p<0,001) en comparación con el grupo GV donde solo fue del 14,3% (p=ns).
En cuanto a la hipertrigliceridemia, a los 60 meses, se observó remisión completa en el 80% de los pacientes con BP (p<0,01) y en el 54,5% de los pacientes con GV (p=ns). No se hallaron diferencias estadísticamente significativas al comparar las dos técnicas en cuanto a remisión completa de la hipertrigliceridemia.
En el grupo BP solo un paciente con hipercolesterolemia y uno con hipertrigliceridemia mantuvieron tratamiento farmacológico al final del seguimiento. Por otro lado, el grupo GV presentó un aumento del número de pacientes en tratamiento médico tanto para la hipertrigliceridemia como para la hipercolesterolemia a los 60 meses (tabla 2).
Evolución de comorbilidades a los 60 meses postquirúrgicos
| BP(n casos/ n totales) | Δ versus Preop | GV(n casos/ n totales) | Δ versus Preop | BP versus GV, p | |
|---|---|---|---|---|---|
| DM tipo 2 | 3/15 (20%) | 0,003 | 10/21 (47,6%) | 0,001 | ns |
| Hipercolesterolemia | 14/31 (45,2%) | 0,0001 | 30/37 (85,7%) | ns | 0,0001 |
| Tratamiento hipercolesterolemia | 1/14 (7%)a | 15/30 (50%)a | |||
| Hipertrigliceridemia | 2/9 (20%) | 0,008 | 5/11 (45,5%) | ns | ns |
| Tratamiento hipertrigliceridemia | 1/2 (50%)b | 5/5 (100%)b |
BP: bypass gástrico; DM: diabetes mellitus; GV: gastrectomía vertical; ns: no significativo; Preop: preoperatorio.
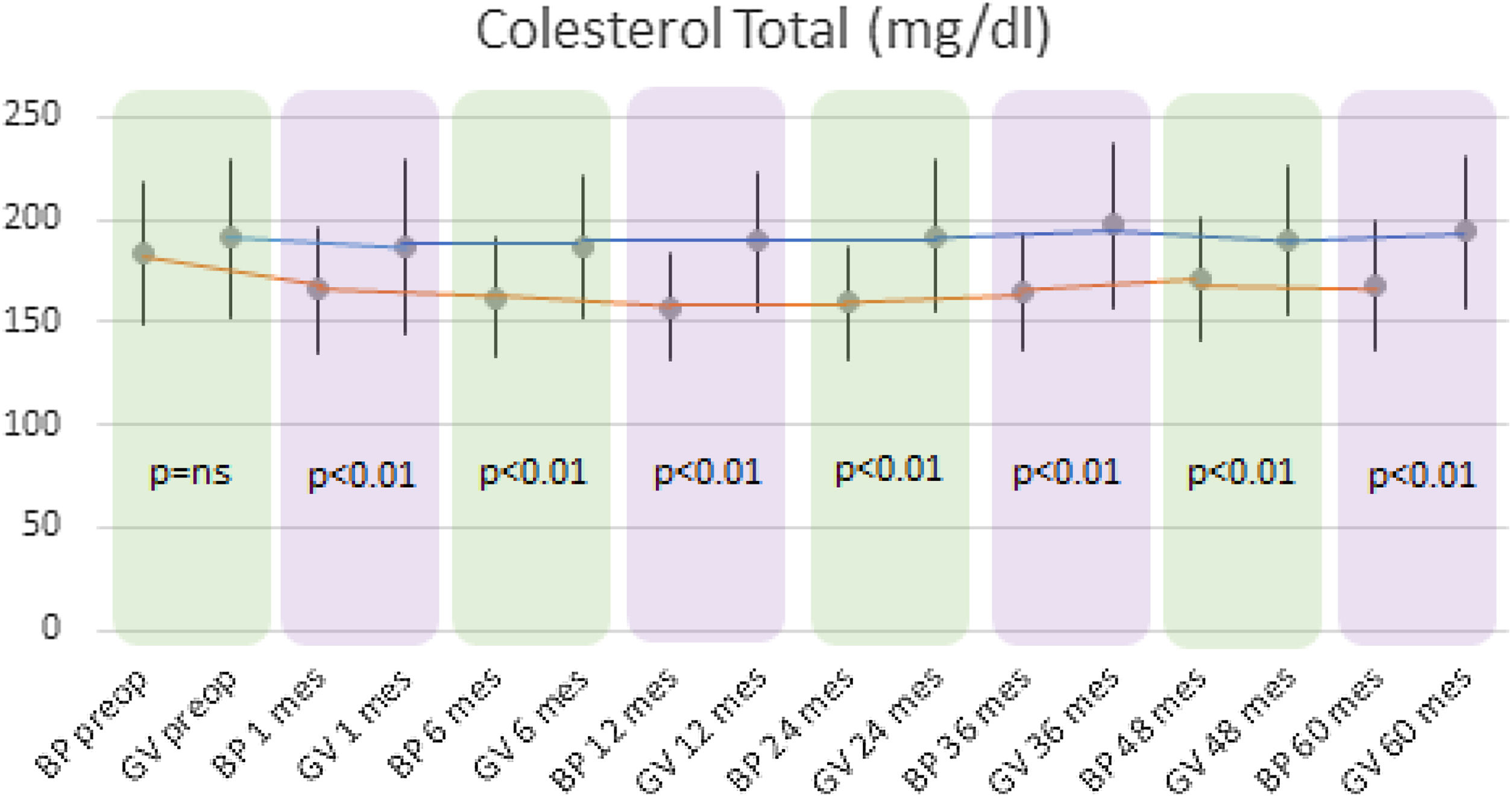
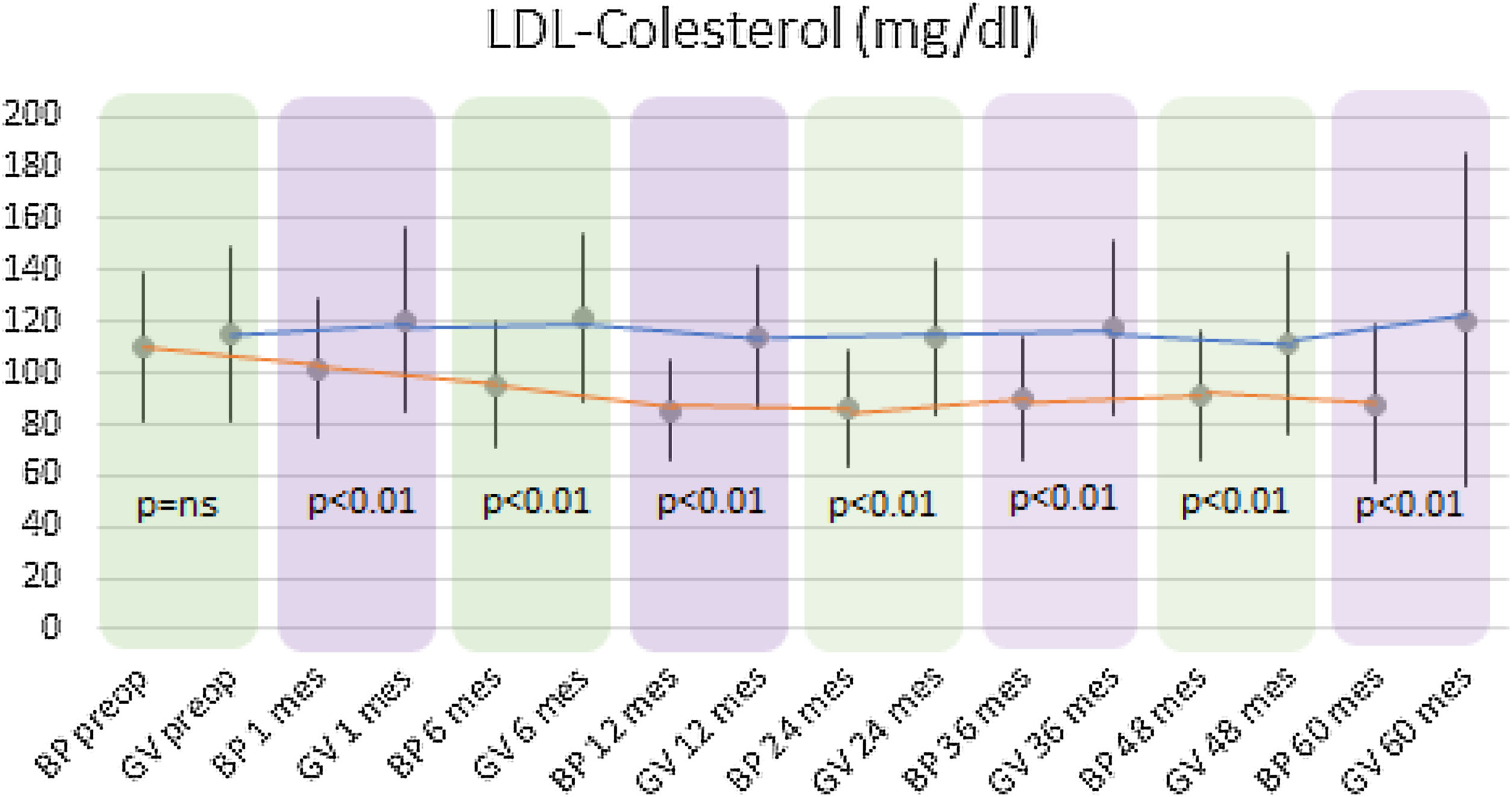
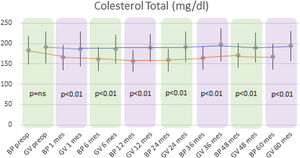
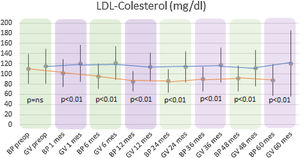
Se observó un descenso estadísticamente significativo de CT y de LDL-colesterol (LDL) en el grupo BP durante todo el seguimiento. La media preoperatoria de CT fue de 182,92±34,7mg/dl y la alcanzada a los 60 meses fue de 167,42±31,22mg/dl (p<0,01). Respecto a los niveles medios de LDL preoperatorio fueron de 109,89±28,88mg/dl, descendiendo hasta 88,06±30,74mg/dl al final del seguimiento (p<0,01). En cuanto al grupo GV, no se objetivaron cambios estadísticamente significativos en los niveles plasmáticos de CT ni de LDL.
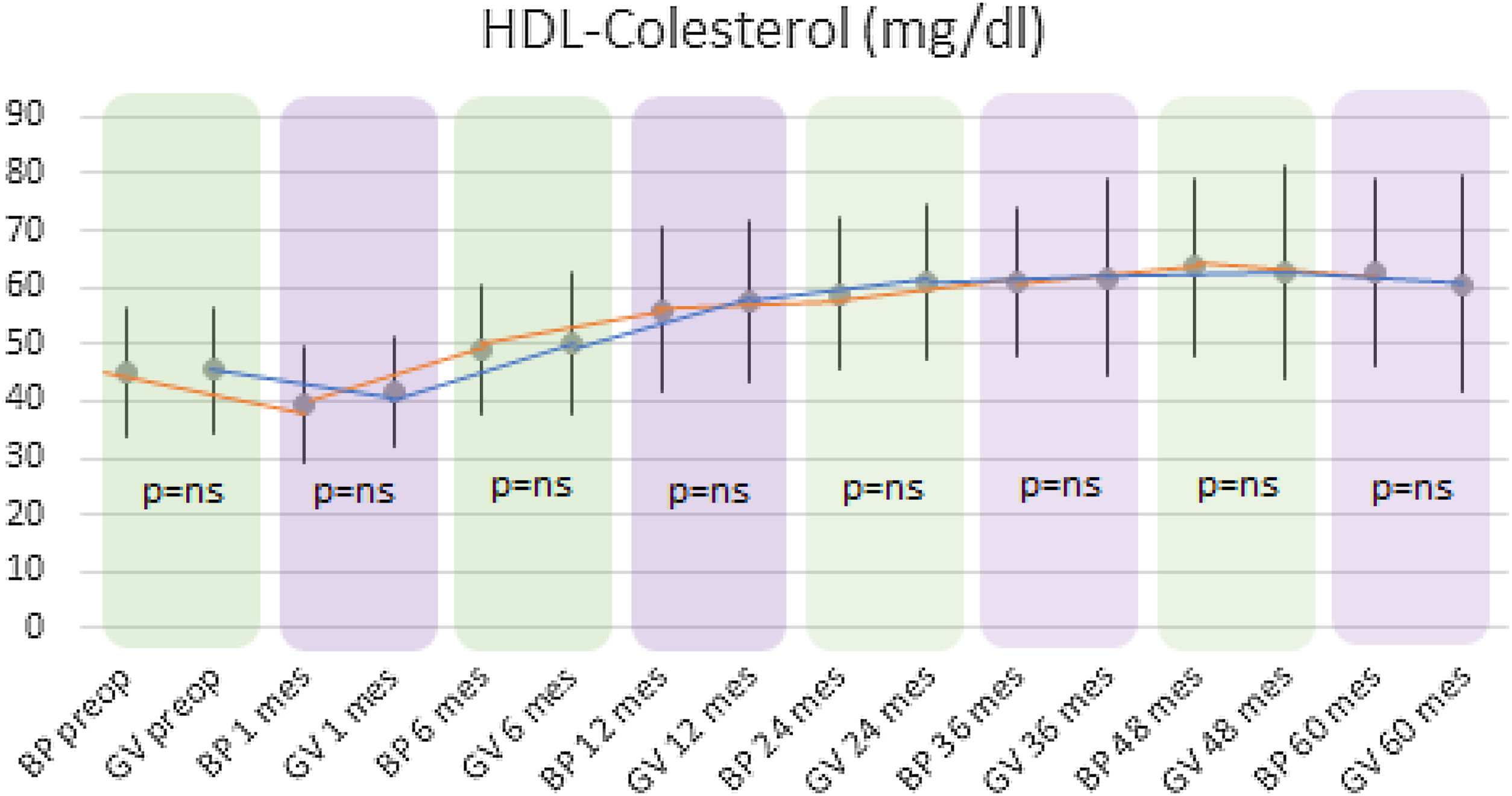
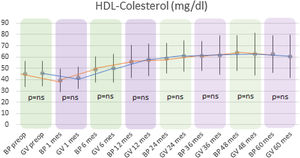
Tanto en el grupo BP como en el GV se observó un descenso significativo de HDL-colesterol (HDL) tras el primer mes de la cirugía y posteriormente un ascenso hasta los 60 meses. En el grupo BP los niveles medios de HDL mejoraron significativamente de 45,13±11,32mg/dl preoperatorio hasta 62,55±16,16mg/dl a los 5 años (p<0,01). Por otro lado, en el grupo GV, el HDL medio preoperatorio de 45,46±10,96mg/dl aumentó hasta 60,64±18,73mg/dl a los 5 años (p<0,01).
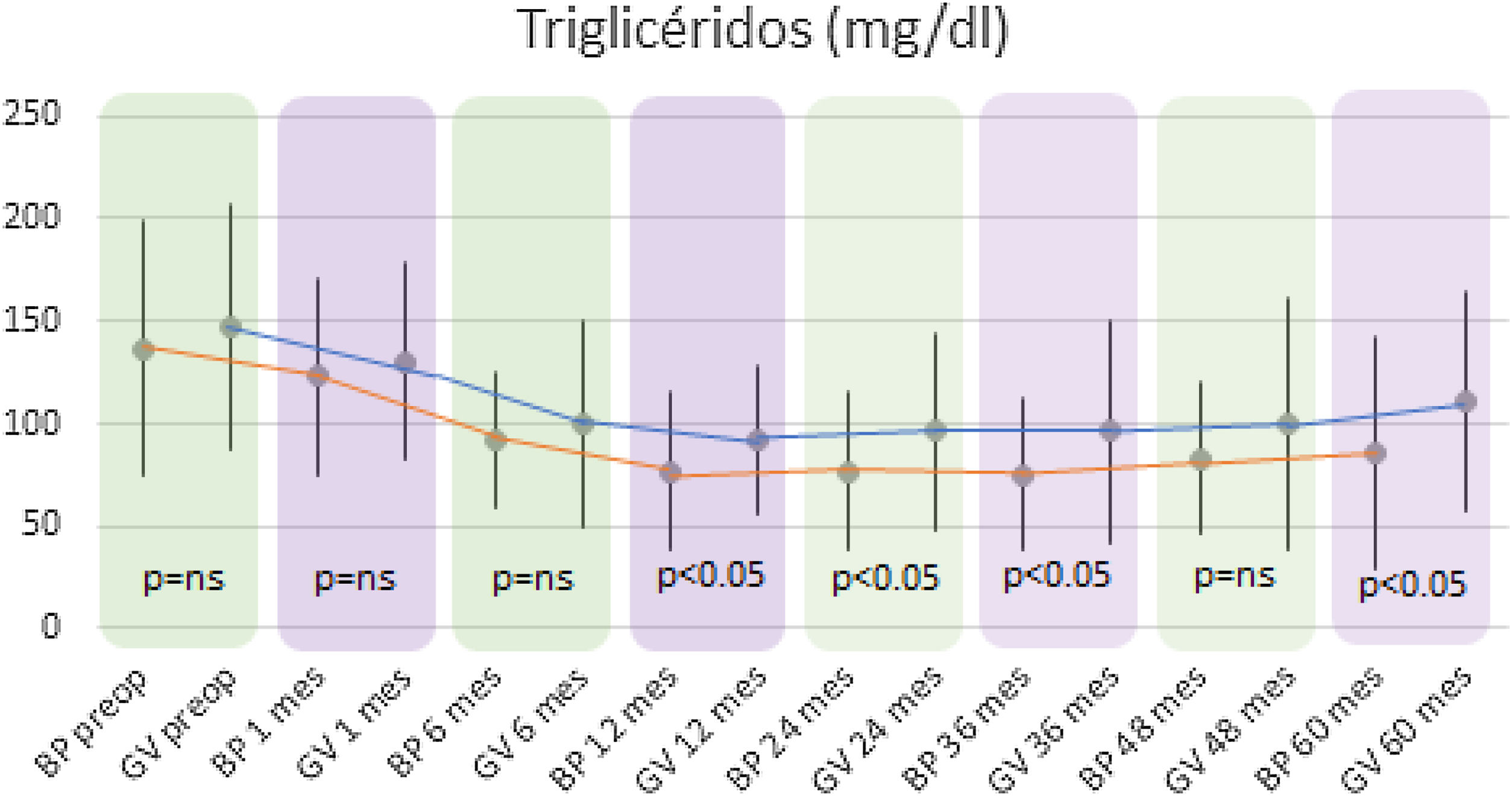
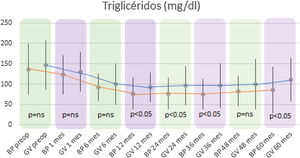
En cuanto a los niveles de triglicéridos, en ambos grupos se observó un descenso significativo, alcanzando en el grupo BP una media de 86,06±56,57mg/dl (p<0,01) a los 5 años (136,86±62,53mg/dl preoperatorio) y de 111,08±53,08mg/dl (p<0,01) en el grupo GV (147,96±59,87mg/dl preoperatorio).
Al comparar ambas técnicas, se observó que el grupo BP tuvo resultados estadísticamente superiores al grupo GV en la mejoría de los niveles de CT y LDL-colesterol durante todo el seguimiento (p<0,01) (figs. 3 y 4). Por otro lado, no se observaron diferencias estadísticamente significativas en cuanto a la mejoría del HDL-colesterol entre los dos grupos en ningún momento del seguimiento (fig. 5). Por último, a pesar de que ambos grupos disminuyeron los niveles de TG de manera significativa, a partir de los 12 meses los resultados observados fueron mejores en el grupo BP con respecto al grupo GV a los 12, 24, 36 y 60 meses (p<0,05) (fig. 6).
Este estudio compara las dos técnicas más empleadas en la actualidad en cirugía bariátrica, el BP y la gastrectomía vertical, aportando resultados a medio-largo plazo en cuanto a pérdida ponderal y mejoría del perfil lipídico. Los dos grupos de estudio presentaron características preoperatorias similares, excepto por la edad que fue mayor en el grupo GV (47,34±10 años) con respecto al grupo BP (42,2±10 años).
Se analizó la pérdida ponderal con cada técnica quirúrgica comparando el PSP. En ambos procedimientos se observó un comportamiento en la evolución ponderal similar, es decir, un incremento del PSP hasta los 12 meses que se mantuvo estable hasta los 24 meses y descendió hasta los 60 meses. En la revisión realizada por Karmali et al. en 2013, atribuye este descenso del PSP a factores derivados del paciente (falta de adherencia a la dieta, inactividad física, causas mentales y hormonales) y a factores derivados de la técnica quirúrgica (pérdida del componente restrictivo por dilatación del reservorio o de la anastomosis gastroyeyunal y por tanto pérdida de sensación de saciedad precoz)13.
A pesar de que ambas técnicas experimentaron una evolución similar en cuanto al PSP, el grupo BP presentó un incremento significativamente mayor alcanzando resultados excelentes según los criterios de Baltasar et al.10 comparado con el grupo GV que mostró resultados aceptables al final del seguimiento (75,6% BP versus 57,8% GV; p<0,01). Esto coincide con lo publicado en el metaanálisis realizado por Li et al.14 en 2015 en el que recoge varios estudios con seguimiento a 60 meses. En ellos, el PSP alcanzado por el BP oscila del 63-76% y el logrado por la GV entre el 55-67%15. Por tanto, la pérdida ponderal se relaciona con las características propias de cada técnica, siendo mayor con el BP por su componente restrictivo, reduciendo la ingesta, asociado al componente malabsortivo, que altera la absorción de nutrientes en el intestino delgado14.
Ambas técnicas lograron una remisión completa de la DM estadísticamente significativa, siendo del 80% BP y del 52,4% GV, sin hallar diferencias entre ambos procedimientos. Ahmed et al.16 publican resultados similares a 5 años observando un porcentaje de resolución de DM del 88,9% BP y 66,7% GV.
Con la técnica BP un 54,8% (p<0,001) de los pacientes con hipercolesterolemia preoperatoria presentó criterios de remisión completa a los 60 meses, mientras que ésta descendió al 14,3% (p=ns) en el grupo GV. Nuestros resultados van en la misma línea que Climent et al.17, que publicaron un análisis retrospectivo con seguimiento a 60 meses en el que observó un porcentaje de resolución de la hipercolesterolemia del 44,8% (BP) frente al 23,1% (GV). Por ello, la resolución de la hipercolesterolemia parece estar favorecida por el componente malabsortivo inherente al BP y del que carece la gastrectomía vertical.
Atendiendo a la resolución de la hipertrigliceridemia, un 80% de los pacientes del grupo BP mostraron criterios de remisión (p<0,01) mientras que ésta fue del 54,5% en el grupo GV (p=ns). No se hallaron diferencias entre ambas técnicas, siendo probable que esta significación se encuentre influenciada por el escaso número de pacientes diagnosticados de hipertrigliceridemia de forma preoperatoria.
En el grupo BP se observó un descenso en el número de pacientes que mantuvieron tratamiento farmacológico al final del seguimiento, mientras que el grupo GV no mostró buenos resultado presentando un aumento de pacientes en tratamiento médico en ambos tipos de dislipemia. Estos resultados pueden encontrarse limitados por la gran variabilidad entre profesionales en cuanto a la indicación de hipolipemiantes en pacientes sometidos a cirugía bariátrica.
La mayoría de publicaciones coinciden en que el BP mejora el perfil lipídico a corto plazo en el paciente obeso con respecto a la gastrectomía vertical18–21. Aunque existen escasos estudios que midan los parámetros analíticos a medio-largo plazo, los resultados tienden a mantenerse en el tiempo17. Nuestro estudio coincide en que el BP presenta una mejoría a medio-largo plazo en el perfil lipídico con respecto a la gastrectomía vertical.
Mientras que en el grupo BP descendieron los niveles de CT y LDL-colesterol, en el grupo GV no variaron sus concentraciones plasmáticas de manera significativa. Este mayor descenso observado en el BP parece asociarse a la malabsorción generada por la técnica21.
En cuanto a la fracción HDL de colesterol, ambas técnicas mostraron un ascenso significativo a partir del sexto mes postoperatorio hasta el final del seguimiento, sin hallarse diferencias al comparar los dos procedimientos. Aunque en los estudios publicados hay consenso respecto al aumento significativo del HDL tanto en el BP como en la gastrectomía vertical, existen discrepancias al comparar los resultados entre ambas técnicas22.
La mayoría de estudios defienden que las dos técnicas no difieren en el aumento del HDL-colesterol al compararlas entre ellas18,23,24. Esto podría ser consecuencia de la mejoría de la resistencia a la insulina tras la cirugía bariátrica25. Por otro lado, algunas publicaciones defienden que en las técnicas restrictivas se produce un aumento del HDL-colesterol mayor que con las malabsortivas, debido al descenso de ghrelina al resecar el fundus gástrico. Esta hormona estaría implicada en el metabolismo del HDL por la presencia de ciertos polimorfismos en sus nucleótidos, mostrando una relación inversa. Este hecho, unido a su efecto sobre el metabolismo glucídico, el vaciado gástrico y el apetito explicarían tanto la reducción ponderal como la resolución de la diabetes y el aumento del HDL-colesterol tras la gastrectomía vertical22,26. Sin embargo, actualmente existe gran disparidad de resultados en los niveles de ghrelina tras los 2 procedimientos bariátricos, ya que otros autores no hallaron diferencias entre ambas técnicas en cuanto a la concentración de esta hormona27.
Los niveles de TG se redujeron significativamente desde los 6 meses en el BP y desde el primer mes en la gastrectomía vertical. Aun así, no se hallaron diferencias entre ambas técnicas hasta los 12 meses, cuando el BP comenzó a presentar resultados significativamente mejores que la gastrectomía vertical. Esta situación se prolongó hasta el final del seguimiento. Estos resultados se encuentran en consonancia con la evolución de la pérdida de peso, que no muestra diferencias entre ambas técnicas antes de los 12 meses y a partir del primer año el BP obtiene mayor reducción de IMC que la gastrectomía vertical.
Por tanto, la mejoría en los niveles de TG parece estar relacionada con la pérdida de peso tras la cirugía bariátrica. El BP al modificar la anatomía normal del intestino delgado promoviendo la malabsorción y tener mejores resultados en pérdida ponderal, logra un mayor descenso de TG comparado con la gastrectomía vertical21.
LimitacionesEn este estudio existen varias limitaciones entre ellas las inherentes al tipo de estudio, siendo un diseño retrospectivo. No se recogieron datos sobre la adherencia a la dieta de manera postquirúrgica y a largo plazo y tampoco se evaluó la actividad física realizada antes y después de la cirugía. Por último, no existen criterios definidos en cuanto a la indicación médica de tratamiento hipolipemiante en pacientes intervenidos de cirugía bariátrica, por lo que esta gran variabilidad en su prescripción constituye otra limitación de nuestro estudio.
ConclusionesEl BP obtuvo mejores resultados en cuanto a pérdida ponderal, resolución de la hipercolesterolemia y en el descenso de los niveles plasmáticos de TG al compararlo con la G a medio/largo plazo. Por ello, el BP parece una técnica más adecuada para los pacientes obesos que presenten hipercolesterolemia de manera preoperatoria.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.