La ingesta adecuada de yodo es esencial durante el embarazo. Sin embargo, una parte de la población gestante de nuestro país persiste en una situación de yododeficiencia. Un estudio previo realizado en embarazadas del área sanitaria de Pamplona mostró una yoduria insuficiente (125 mcg/l) y un bajo consumo de sal yodada. El objetivo del presente trabajo es conocer la ingesta de yodo y analizar la evolución del estado de yodación en gestantes de nuestro medio en los últimos años.
MétodosEstudio observacional de 400 gestantes de primer trimestre sin antecedentes conocidos de enfermedad tiroidea. Se cumplimentó un cuestionario de consumo de yodo. Como marcadores del estado de yodación se analizaron la yoduria en una muestra simple de orina y la tiroglobulina sérica, y se calculó el volumen tiroideo mediante ecografía cervical.
ResultadosEl 70,5% de las participantes consumía sal yodada (55,3% pregestacional) y el 98,5% suplementos farmacológicos con yodo (dosis 202,6±30,1 mcg/día). La mediana de la yoduria fue 242 mcg/l (138,5-415,5 mcg/l) y de la tiroglobulina 12,3 mcg/l (8,39 mcg/l). El consumo de sal yodada se asoció a mayor yoduria y a un menor volumen tiroideo. No se encontraron diferencias en los parámetros estudiados en función del consumo de lácteos, pescado o huevos.
ConclusionesLa ingesta de yodo en gestantes de Pamplona ha aumentado, tanto a expensas del empleo de sal yodada como de la dosis de la suplementación farmacológica. Esto ha permitido alcanzar un estado de yodación adecuado.
Adequate iodine intake is essential during pregnancy. A previous study of pregnant women from the Pamplona healthcare region showed mild iodine deficiency (mean urinary iodine level, 125 mcg/L). This study was intended to ascertain the iodine intake of pregnant women in our region and to analyze the change over time in their iodine nutritional status.
MethodsAn observational study of 400 women in their first trimester of pregnancy. An iodine intake questionnaire was administered. To assess iodine status, urinary iodine concentration (UIC) was measured in a simple urine sample, and serum thyroglobulin levels were determined. In addition, thyroid volume was measured by cervical ultrasound examination.
ResultsIodized salt was used by 70.5% of all participants (55.3% since the pre-gestational period) and 98.5% of them received iodine-containing supplements (mean dose, 202.6±30.1 mcg/day). Mean urinary iodine concentration was 242 mcg/L (138.5-415.5 mcg/L) and the mean serum thyroglobulin level was 12.3 mcg/L (8.3-9 mcg/L). Iodized salt intake was associated with higher UICs and lower thyroid volume. No differences were found in any of the tested parameters regarding the intake of dairy products, fish, or eggs.
ConclusionsIodine intake by pregnant women in Pamplona has increased due to a greater use of iodized salt and to higher doses of iodine supplements. As a result of this, an adequate iodine status has been achieved in the last decade.
El yodo es un micronutriente esencial, necesario para la síntesis de las hormonas tiroideas. Estas desempeñan un papel fundamental en el metabolismo de la mayor parte de las células y en el proceso de crecimiento y desarrollo de todos los órganos, especialmente del cerebro1. El desarrollo del cerebro humano tiene lugar durante la vida prenatal y la primera infancia. Por tanto, la ingesta apropiada de yodo durante la gestación es fundamental para la producción materna de tiroxina y para un estado tiroideo normal en el feto. La yodoinsuficiencia en el embarazo puede resultar en una producción inadecuada de hormonas tiroideas, lo que se ha asociado a distintos grados de alteraciones en el desarrollo cerebral del feto2,3.
Los requerimientos de yodo aumentan un 50% durante la gestación, por lo que las mujeres embarazadas tienen mayor riesgo de yododeficiencia y, además, constituyen un grupo en el que el impacto del déficit de yodo es mayor3. La Organización Mundial de la Salud (OMS) recomienda una ingesta diaria de 250 mcg de yodo en el embarazo4. Las principales fuentes de yodo de la dieta son la sal yodada, los productos lácteos y los alimentos marinos. Dado que el consumo diario de yodo a partir de la dieta puede ser insuficiente y el empleo de sal yodada no es universal, se recomienda la suplementación farmacológica con yoduro potásico al inicio de la gestación o, idealmente, antes de la concepción5-7.
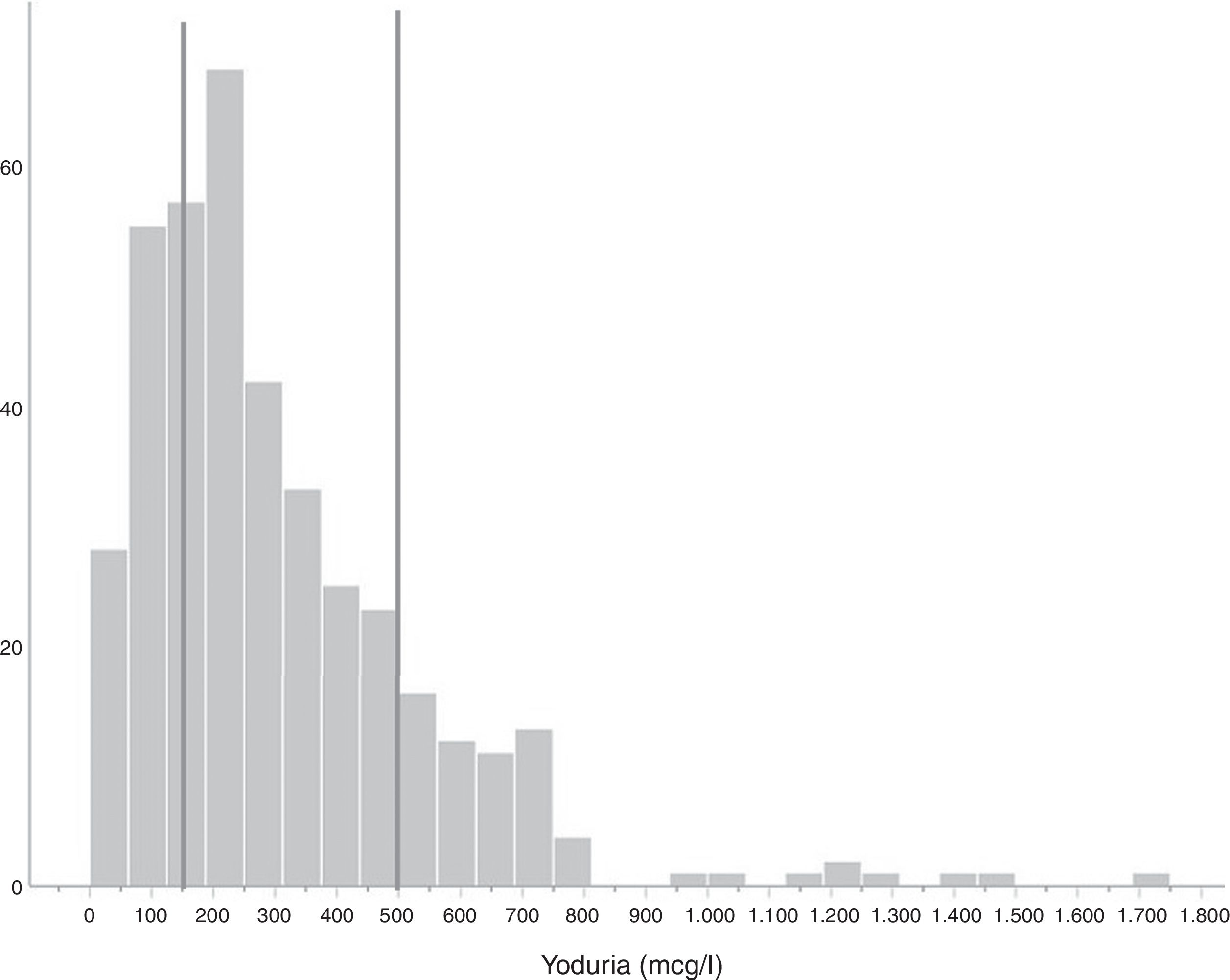
Para conocer el estado de yodación de la población gestante, la OMS recomienda determinar la concentración urinaria de yodo (CUI) en muestras simples de orina y comparar la mediana de la yoduria con los puntos de corte establecidos. Una mediana inferior a 150 mcg/l se considera insuficiente, entre 150 y 249 mcg/l adecuada, entre 250 y 499 mcg/l superior a lo requerido, y por encima de 500 mcg/l es excesiva8. La determinación de la CUI no es útil para clasificar el estado de yodación individual, pero es la medida que mejor refleja la situación nutricional reciente de yodo en la población estudiada, ya que el 90% del yodo ingerido se excreta en las siguientes 24-48 h1. La tiroglobulina (Tg) se considera un buen marcador del estado de yodación a más largo plazo (semanas-meses), pero los datos en población gestante son todavía limitados9. El volumen tiroideo también refleja de forma inversa la ingesta de yodo, pero a mucho mayor largo plazo (meses-años)1.
Incluso en países considerados tradicionalmente yodosuficientes, un porcentaje elevado de gestantes tiene una ingesta insuficiente de yodo10,11. Desde el año 2004, la OMS incluye a España en los países con nutrición óptima de yodo12. Sin embargo, diversos estudios realizados en nuestro país reflejan que un porcentaje importante de las embarazadas se encuentra en situación de yododeficiencia13-16. En Navarra, un estudio trasversal realizado en el año 2005 en 332 gestantes a término mostró una mediana de yoduria de 125 mcg/l, consistente con un estado de yodación insuficiente17. En dicho trabajo, el 32% de las mujeres había utilizado sal yodada de forma continuada durante la gestación y solo el 2% del total la consumían desde antes del embarazo. El 96% de las gestantes recibieron suplementos farmacológicos yodados, que en la mayoría de los casos aportaban 100 mcg diarios de yodo. Tras estos resultados, además de recomendar específicamente el consumo de sal yodada, se aumentó la suplementación farmacológica a 200 mcg diarios de yodo. Estas medidas deberían garantizar un estado de yodación adecuado en las gestantes de nuestra población.
El objetivo de este trabajo es conocer el consumo de yodo y el estado de yodación de las gestantes del área sanitaria de Pamplona y comparar los resultados obtenidos con los datos del estudio de 2005. Se analiza también la influencia del consumo de yodo en los distintos parámetros que evalúan el estado de yodación.
MétodosPoblaciónEstudio observacional de 400 mujeres en el primer trimestre de embarazo, sin antecedentes de enfermedad tiroidea y sin tratamiento con fármacos con influencia en la función tiroidea (amiodarona, antitiroideos, levotiroxina o litio). El tamaño muestral fue calculado para el objetivo principal del estudio, que fue establecer los valores de referencia de la función tiroidea en los 3trimestres del embarazo en nuestra población18. Las participantes fueron reclutadas de 2centros de atención a la mujer del área sanitaria de Pamplona (Andraize y Buztintxuri) en la primera visita prenatal, y se evaluaron de forma presencial en el Servicio de Endocrinología del Complejo Hospitalario de Navarra (CHN) entre los años 2014 y 2016. En dicha visita se realizó anamnesis, encuesta de consumo de yodo, ecografía tiroidea y recogida de muestra simple de orina para determinación de CUI. En un subgrupo de gestantes se determinó además la Tg sérica en el primer trimestre.
El estudio fue aprobado por el Comité Ético de Investigación Clínica de Navarra y todas las participantes incluidas firmaron el documento de consentimiento informado.
Encuesta de consumo de yodoEl cuestionario de consumo de yodo se cumplimentó mediante entrevista personal en la visita a la consulta de Endocrinología. Se incluyeron los siguientes puntos:
- a.
Consumo de sal yodada: sí/no/desconoce.
- b.
Inicio del consumo de la sal yodada: uso habitual desde antes de la gestación (pregestacional) o inicio en el embarazo actual.
- c.
Ingesta habitual de leche de vaca y de otros productos lácteos (raciones diarias). Se consideró como una ración un vaso de leche, 2 yogures o 40-60 g de queso.
- d.
Ingesta habitual de pescado o marisco (frecuencia semanal).
- e.
Ingesta habitual de huevos (número semanal).
- f.
Consumo de algas marinas: sí/no.
- g.
Empleo de suplementos farmacológicos con yodo: sí/no.
- h.
Inicio de la suplementación farmacológica con yodo: preconcepcional (al menos un mes antes de la concepción) o en el primer trimestre de embarazo.
- i.
Dosis de yodo del suplemento farmacológico empleado (mcg/día).
La determinación de la yoduria en una muestra simple de orina se llevó a cabo en el Laboratorio Normativo de Salud Pública del Gobierno Vasco en Derio (Vizcaya), mediante cromatografía líquida de alta resolución en fase reversa, utilizando par iónico con detección electroquímica y electrodo de plata (Waters Chromatography, Milford, MA, EE. UU.). La información detallada sobre el procedimiento y la validación del método y su precisión intra- e interserial ha sido previamente publicada19. Las muestras de orina se almacenaron en el biobanco, congeladas a −20°C, debidamente identificadas, hasta ser enviadas para su análisis. La Tg se analizó en el laboratorio central del CHN con el método analítico Immulite 2000 (Siemens).
Para la ecografía tiroidea se colocó a la gestante en decúbito supino y se utilizó el ecógrafo portátil MicroMaxx® (Sonosite, Bothell, WA, EE. UU.) con sonda lineal de 5-12MHz. El volumen tiroideo (ml) se calculó mediante la suma del volumen de ambos lóbulos tiroideos (volumen de cada lóbulo: eje longitudinal [cm]×eje trasversal [cm]×eje anteroposterior [cm]×0,479). Se definió como bocio un volumen tiroideo>18ml20.
Análisis estadísticoLas variables cualitativas se describen mediante frecuencias y porcentajes para cada una de sus categorías, y las cuantitativas mediante medidas centrales (media, mediana) con medidas de dispersión (desviación estándar y rango intercuartil). La normalidad de las variables se evaluó mediante el test de Kolmogorov-Smirnov. Se utilizó la prueba t de Student para muestras independientes o la prueba U de Mann-Whitney según normalidad para comparar variables cuantitativas. Para las comparaciones entre más de 2grupos se emplearon el test de ANOVA o el de Kruskal-Wallis, según normalidad. La asociación entre variables categóricas fue evaluada mediante el test de χ2. La correlación entre la Tg sérica, el volumen tiroideo y la yoduria se evaluó mediante el test de Spearman. Para el análisis estadístico se empleó el programa SPSS versión 25. Valores de p < 0,05 se consideraron estadísticamente significativos.
ResultadosCaracterísticas de la poblaciónSe analizó una población de 400 gestantes mayoritariamente caucásica (93,5%), de 33,4±4,1 años de edad, el 51,5% nulíparas. La encuesta de consumo de yodo, la ecografía cervical y la recogida de la muestra de orina se hicieron en la visita presencial en Endocrinología, que tuvo lugar en la semana gestacional 10 (9-12). Se obtuvieron muestras de orina para la determinación de la yoduria en 397 participantes (99,3%). La Tg sérica se analizó en 77 gestantes (19,3%), en el primer trimestre.
Ingesta de yodo a partir de la dietaEl 70,5% (n = 282) de las gestantes consumía sal yodada. Su uso lo habían iniciado en el embarazo 61 mujeres, mientras que 221 empleaban sal con yodo desde antes de la gestación (55,3% del total). El 9,7% de las participantes desconocía el tipo de sal que utilizaba. El consumo de sal yodada pregestacional fue mayor en las mujeres con hijos en comparación con las mujeres nulíparas (63,9 vs. 47,1%; p = 0,003).
El consumo medio de lácteos fue de 1,7±1,0 raciones diarias (1,2±0,9 raciones/día de leche y 0,5±0,4 raciones/día de otros productos lácteos). La frecuencia media de consumo de pescado o marisco fue de 2,0±1,0 veces por semana y el consumo medio de huevos de 2,8±1,2 unidades semanales. El 6,3% consumía algas de forma ocasional.
Solo el 30,2% de las participantes consumía sal yodada y más de 2 raciones diarias de lácteos.
Suplementos farmacológicos con yodoEn el momento de la visita presencial, el 98,5% de las gestantes (n = 394) tomaba suplementos farmacológicos con yodo, de inicio pregestacional en el 42,5% del total de la muestra (n = 170). La dosis media de yodo del suplemento era 202,6±30,1 mcg/día. Únicamente 6 mujeres (1,5%) no tomaban suplementos yodados en el momento de la evaluación (una por decisión propia, las otras 5 estaban pendientes de empezar).
El inicio pregestacional de los suplementos con yodo fue superior en mujeres que recibieron tratamiento de fertilidad frente a las que no (85,7 vs. 38,4%; p < 0,001) y en las gestantes de más de 35 años de edad (50,0 vs. 38,9%; p = 0,035). No hubo diferencias significativas en el inicio pregestacional de los suplementos yodados entre las mujeres con hijos frente a las nulíparas (39,7 vs. 45,1%; p = 0,270).
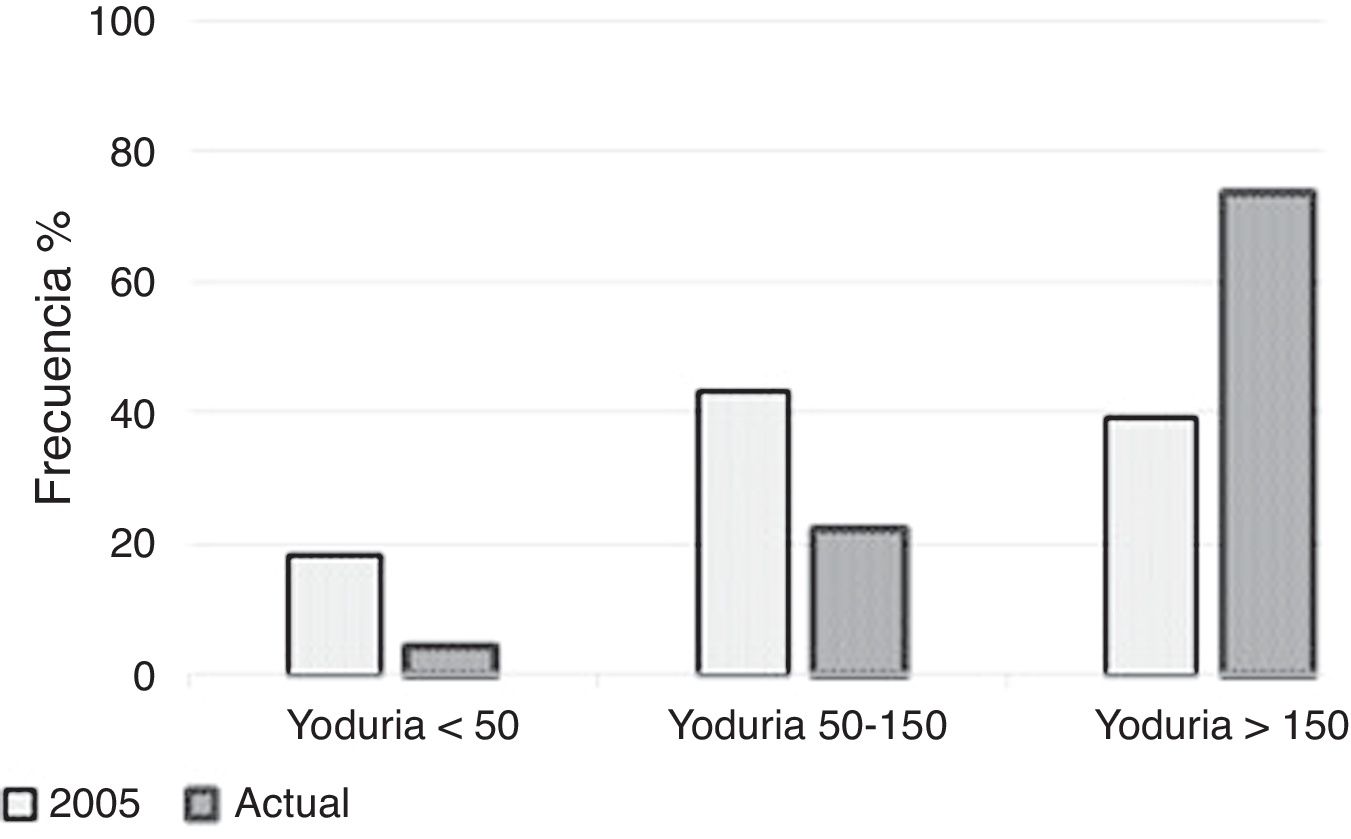
Estado de yodaciónLa mediana de la yoduria de la población estudiada fue 242 mcg/l (138,5-415,5 mcg/l) (fig. 1). En las 6 mujeres que no tomaban suplementos yodados, la mediana de la yoduria fue 156,5 mcg/l (20,0-272,8 mcg/l); en 3 de ellas la yoduria fue ≤100 mcg/l (ninguna usaba sal yodada). En la figura 2 se compara la distribución de la yoduria del estudio del año 2005 con la del presente trabajo.
La mediana de la Tg sérica tras excluir a las gestantes con anticuerpos anti-Tg positivos (n = 9) fue 12,3 mcg/l (8,3-9,0 mcg/l). Ninguna gestante tuvo un valor de Tg>40 mcg/l. El volumen tiroideo calculado mediante ecografía fue 8,2±3,6ml. Solo 4 gestantes tuvieron un volumen tiroideo>18ml, definido como bocio. No hubo correlación de la Tg con la UIC (r: −0,096; p = 0,438) ni con el volumen tiroideo (r: −0,055; p = 0,657).
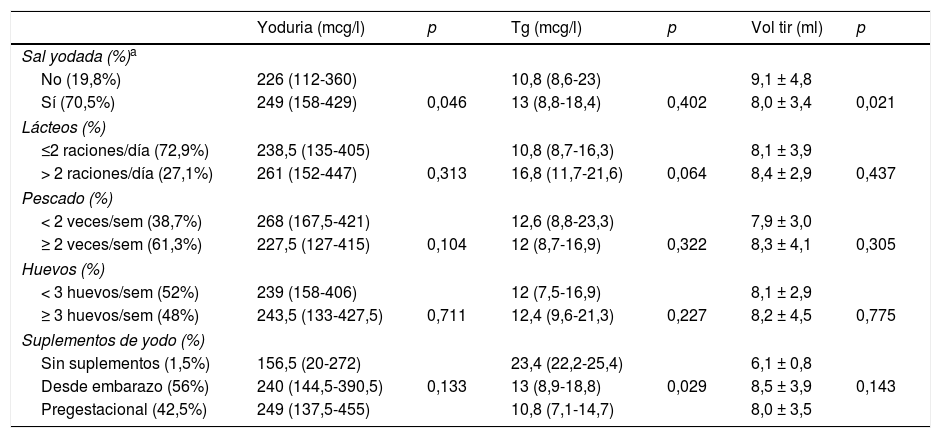
Influencia del consumo de yodo en el estado de yodaciónEn la tabla 1 se muestran los valores de yoduria, Tg y volumen tiroideo en función de la ingesta de yodo de las participantes del estudio.
Valores de yoduria, tiroglobulina sérica y volumen tiroideo en función de la ingesta de yodo de las gestantes incluidas en el estudio
| Yoduria (mcg/l) | p | Tg (mcg/l) | p | Vol tir (ml) | p | |
|---|---|---|---|---|---|---|
| Sal yodada (%)a | ||||||
| No (19,8%) | 226 (112-360) | 10,8 (8,6-23) | 9,1 ± 4,8 | |||
| Sí (70,5%) | 249 (158-429) | 0,046 | 13 (8,8-18,4) | 0,402 | 8,0 ± 3,4 | 0,021 |
| Lácteos (%) | ||||||
| ≤2 raciones/día (72,9%) | 238,5 (135-405) | 10,8 (8,7-16,3) | 8,1 ± 3,9 | |||
| > 2 raciones/día (27,1%) | 261 (152-447) | 0,313 | 16,8 (11,7-21,6) | 0,064 | 8,4 ± 2,9 | 0,437 |
| Pescado (%) | ||||||
| < 2 veces/sem (38,7%) | 268 (167,5-421) | 12,6 (8,8-23,3) | 7,9 ± 3,0 | |||
| ≥ 2 veces/sem (61,3%) | 227,5 (127-415) | 0,104 | 12 (8,7-16,9) | 0,322 | 8,3 ± 4,1 | 0,305 |
| Huevos (%) | ||||||
| < 3 huevos/sem (52%) | 239 (158-406) | 12 (7,5-16,9) | 8,1 ± 2,9 | |||
| ≥ 3 huevos/sem (48%) | 243,5 (133-427,5) | 0,711 | 12,4 (9,6-21,3) | 0,227 | 8,2 ± 4,5 | 0,775 |
| Suplementos de yodo (%) | ||||||
| Sin suplementos (1,5%) | 156,5 (20-272) | 23,4 (22,2-25,4) | 6,1 ± 0,8 | |||
| Desde embarazo (56%) | 240 (144,5-390,5) | 0,133 | 13 (8,9-18,8) | 0,029 | 8,5 ± 3,9 | 0,143 |
| Pregestacional (42,5%) | 249 (137,5-455) | 10,8 (7,1-14,7) | 8,0 ± 3,5 | |||
Tg: tiroglobulina; Vol tir: volumen tiroideo.
Las gestantes que utilizaban sal yodada tuvieron una yoduria superior y un menor volumen tiroideo, en comparación con las que no la empleaban. No se encontraron diferencias significativas en los valores de CUI, Tg ni volumen tiroideo en función del consumo de lácteos, pescado, algas o huevos.
Las gestantes que tomaban suplementos farmacológicos yodados tuvieron cifras de Tg inferiores a las que no los consumían.
DiscusiónLos resultados de este trabajo ponen de manifiesto que la ingesta de yodo de las gestantes del área sanitaria de Pamplona se ha incrementado en los últimos años. Esto se refleja en un aumento de la mediana de la yoduria, que ha pasado de 125 mcg/l a 242 mcg/l, lo que supone haber alcanzado un estado de yodación adecuado.
La medida más eficaz para garantizar el consumo adecuado de yodo en la población es la utilización de sal yodada. La OMS y el Consejo Internacional para el Control de los Desórdenes por Deficiencia de Yodo promueven como objetivo que en el 90% de los hogares se consuma sal yodada de forma habitual8. Su uso continuado se ha asociado a un mejor estado de yodación en mujeres embarazadas, pero su consumo es inferior al 50% en la mayoría de los estudios realizados en población española14,15,21-23.
En el presente trabajo, el 70,2% de las participantes utilizaba sal yodada en el momento de la encuesta, en comparación con el 32% del estudio de 2005, lo que supone un incremento importante del consumo de sal yodada en la última década. Al igual que se ha descrito en otras poblaciones, el uso de sal yodada se asoció a cifras de CUI más elevadas. El 55,3% de las mujeres consumía sal con yodo desde antes del embarazo frente al 2% del estudio previo. El consumo de sal yodada pregestacional fue superior en mujeres que ya tenían algún hijo frente al de las mujeres nulíparas. Este hecho resalta la importancia de recomendar activamente el consumo de sal yodada en el embarazo, ya que parece que este hábito se mantiene en el tiempo. De esta manera, se favorecería un aporte adecuado de yodo a las poblaciones más vulnerables a su déficit (niños y mujeres en edad fértil).
Los lácteos constituyen en la actualidad otra fuente importante de yodo, y su consumo se ha asociado a un mejor estado nutricional de yodo y a mayores CUI, tanto en escolares como en población gestante21,22,24,25. También el consumo de pescado o huevos se ha asociado en algunos estudios con un mejor estado de yodación en el embarazo26. Sin embargo, en este trabajo no se encontraron diferencias en los parámetros de yodación evaluados en función del consumo de estos alimentos. Esto podría explicarse posiblemente porque el empleo sistemático de suplementos yodados minimizaría el impacto del yodo aportado en la dieta. No disponemos de datos acerca de la ingesta de lácteos, pescados o huevos en el estudio de 2005, por lo que se desconoce si los patrones de consumo de estos alimentos han cambiado en los últimos años.
Para cubrir las necesidades de yodo durante el embarazo deberían consumirse sal yodada y, al menos, 2-3 raciones de lácteos al día. Sin embargo, solo una minoría de las mujeres consumen estos alimentos en la cantidad recomendada13,21,22. En las poblaciones en las que no está garantizada una ingesta suficiente de yodo a partir de la dieta, se recomienda la suplementación farmacológica con yodo5-7, preferiblemente desde antes de la concepción. El empleo de suplementos farmacológicos con yodo se ha asociado de forma consistente en distintos estudios a niveles de yoduria adecuados21,22,27. En Navarra se indica de forma sistemática la suplementación con yodo desde hace varios años, pero en la actualidad la dosis habitual es de 200 mcg/día en comparación con los 100 mcg diarios empleados mayoritariamente en el estudio de 2005. La suplementación se inició en el periodo pregestacional en el 42,5% de las mujeres, aunque en aquellas que recibieron tratamientos de fertilidad este porcentaje alcanzó el 85,7%. El escaso número de mujeres que no tomaban suplementos yodados en nuestro estudio limita extraer conclusiones definitivas, pero hay que destacar que la mitad de ellas tenía yodurias < 100 mcg/l y que la Tg sérica fue significativamente más elevada.
La mediana de la yoduria obtenida en el estudio confirma un estado de yodación adecuado según la clasificación de la OMS. El 26,3% de gestantes tenía una UIC < 150 mcg/l. Este porcentaje resulta inferior al descrito en otras poblaciones gestantes yodosuficientes de nuestro país21,22, y al 61% del estudio realizado previamente en Pamplona17.
Por otro lado, la Tg sérica ha demostrado su utilidad como marcador de yodación, fundamentalmente en niños, donde medianas de Tg < 13 mcg/l o < 3% de valores de Tg>40 mcg/l indicarían un estado adecuado9. Estos puntos de corte podrían ser válidos también en gestantes28, pero los datos disponibles son escasos, y limitados principalmente a poblaciones yododeficientes. En la mayoría de estos estudios, la mediana de la Tg ha sido ≥ 13 mcg/l9. Hay que tener en cuenta que la Tg podría elevarse de forma fisiológica en el embarazo debido al aumento de la actividad tiroidea asociada, y no está claro si las cifras se modifican a lo largo de la gestación. Además, existe una amplia variación respecto al método analítico empleado en la determinación de la Tg29. La mediana de Tg sérica en este trabajo fue 12,5 mcg/l, aunque solo se determinó en 77 gestantes. No hubo diferencias en los valores de Tg en función del consumo de yodo a partir de la dieta. Al igual que en otros trabajos, no se encontró correlación de la Tg con la CUI30. Esto podría deberse a cambios recientes en la ingesta de yodo, sobre todo al inicio de los suplementos farmacológicos en las primeras semanas de embarazo. Con respecto al volumen tiroideo, que refleja el estado de yodación a mucho más largo plazo, solo se asoció de forma inversa al consumo de sal yodada.
La principal limitación de este estudio es que tanto la ingesta de sal yodada como el consumo de otras fuentes de yodo fueron referidos por las participantes, y no fueron confirmados. El inicio pregestacional de los suplementos yodados se contrastó en todos los casos, con los datos recogidos en la historia clínica informatizada. Sin embargo, no se preguntó de manera específica por el grado de cumplimiento terapéutico de la suplementación farmacológica, que podría justificar en algunos casos cifras de CUI llamativamente bajas. También hay que tener en cuenta que el estudio del año 2005 fue realizado en gestantes a término, mientras que las mujeres de este trabajo se encontraban en el primer trimestre del embarazo. Por último, las participantes fueron reclutadas de 2 centros de atención a la mujer, lo que podría limitar la extrapolación de los datos, fundamentalmente en lo que respecta al consumo de yodo a partir de la dieta. La prescripción de suplementos farmacológicos con yodo es una práctica generalizada en Navarra, por lo que en este sentido cabe esperar pocas diferencias.
En conclusión, el consumo de yodo en gestantes de nuestro medio ha aumentado en los últimos años, lo que se traduce en una mejoría evidente del estado de yodación. Son necesarias medidas de salud pública encaminadas a fomentar el empleo de sal yodada, especialmente importante en niños y mujeres en edad fértil. Alcanzar y mantener la yodosuficiencia en una población concreta requiere monitorizar de forma periódica los determinantes del estado de yodación, para que en caso necesario se adopten las medidas apropiadas.
FinanciaciónEste trabajo ha sido financiado en parte por la Fundación de Endocrinología, Nutrición y Diabetes de Navarra.
Autoría/colaboradoresM. Dolores Ollero, Juan Pablo Martínez, Javier Pineda, Marta Toni y Emma Anda han realizado contribuciones sustanciales para la concepción y el diseño del estudio, la adquisición, el análisis y la interpretación de los datos. Asimismo, han contribuído a la revisión crítica del contenido del estudio así como a la aprobación definitiva de la versión que se presenta. Mercedes Espada ha contribuido en el análisis de los datos, así como en la revisión crítica y aprobación definitiva de la versión que se presenta.
Conflicto de interesesNinguno.
Agradecemos a las gestantes su participación en el estudio y al Servicio de Ginecología y Obstetricia del CHN su colaboración, especialmente a las matronas y ginecólogos de los centros de atención a la mujer de Andraize y Buztintxuri.