El estudio PREDyCES® evidenció hace 10años que la desnutrición es un problema de elevada prevalencia a nivel hospitalario. En el presente estudio analizamos la prevalencia de desnutrición en hospitales de Castilla-La Mancha y su relación con las complicaciones durante el ingreso, la mortalidad y la estancia hospitalaria.
MétodosSe incluyeron 433 pacientes (236 hombres y 197 mujeres) procedentes de cuatro hospitales, seleccionados aleatoriamente en las primeras 48horas del ingreso. Se valoró el riesgo nutricional mediante el test de cribado NRS-2002®.
ResultadosLa edad media fue de 71,3±0,9años (media alfa-recortada ±desviación típica winsorizada), el peso medio fue de 72,3±0,8kg y el índice de masa corporal medio fue de 26,8±0,3kg/m2. Hubo una estancia hospitalaria media de 7,2±0,3días. El 19,4% se encontraban en situación de riesgo nutricional al ingreso (NRS 2002>3). El 39,3% de los pacientes en riesgo recibieron soporte nutricional. Los pacientes con riesgo de desnutrición tuvieron una mayor estancia hospitalaria (9,6 vs. 6,8 días; p=0,012) y más complicaciones y/o exitus (40,5% vs. 16,4%, p<0,005). La OR de tener una complicación y/o exitus fue de 3,93 (IC95%: 2,36-6,5); p<0,005. No se encontraron diferencias significativas en la prevalencia del riesgo nutricional al ingreso (19,4% vs. 23%; p=0,12), respecto a los resultados obtenidos en el estudio PREDyCES®.
ConclusionesEl riesgo de desnutrición al ingreso sigue siendo elevado. Los pacientes en riesgo nutricional tienen más complicaciones, mayor mortalidad y mayor estancia hospitalaria.
The PREDyCES® study showed ten years ago that malnutrition is a highly prevalent problem at the hospital level. In the present study we investigate the prevalence of malnutrition in hospitals of Castilla-La Mancha and its relationship with complications, mortality and length of hospital stay.
Methods433 patients (236 men and 197 women), from 4 hospitals were included and randomised within the first 48hours of admission. Nutritional risk was assessed using the NRS-2002® screening test.
ResultsThe mean age of the patients was 71.3±0.9years (alpha-trimmed mean ±Winsorized standard deviation). Their mean weight was 72.3±0.8kg and BMI 26.8±0.3kg/m2. The mean length of hospital stay was 7.2±0.3days. Of the 433 study patients, 19.4% were defined as ‘at-risk’ by NRS-2002>3. Of the patients at risk, 39.3% received nutritional support. Patients at nutritional risk had an increased length of hospital stay (9.6 vs. 6.8 days; P=.012) and had more complications and/or higher mortality (40.5% of complications and/or mortality vs. 16.4%; P<.005). The OR of having a complication and/or death was 3.93 (95%CI: 2.36-6.5); P<.005. Regarding the results obtained in the PREDyCES® study, no significant differences were found in the prevalence of nutritional risk at patients’ admission (19.4% vs. 23%; P=.12).
ConclusionsThe nutritional risk at hospital admission continues to be high. Patients at nutritional risk have more complications, higher mortality and an increased length of hospital stay.
La desnutrición hospitalaria continúa siendo un problema frecuente e infravalorado. Nuestro estudio constata una prevalencia de riesgo de desnutrición al ingreso hospitalario del 19,4%, similar a la obtenida en el estudio PREDyCES®. De los pacientes con riesgo de desnutrición, el 39,3% recibieron soporte nutricional. Los pacientes con riesgo de desnutrición al ingreso (NRS2002>3) tenían mayor edad, más complicaciones y/o exitus y tuvieron una mayor estancia hospitalaria. Nuestros resultados subrayan la necesidad de promover la creación de unidades específicas de nutrición.
IntroducciónEn los años setenta aparece una creciente preocupación por lo que supone la desnutrición a nivel hospitalario para los pacientes y los sistemas sanitarios. Se publican los primeros estudios de prevalencia de desnutrición hospitalaria, en los que se obtienen resultados de hasta el 50%1-3. En nuestro país, durante los últimos 20años se han ido publicando distintos estudios a nivel autonómico y regional que evidencian una prevalencia de desnutrición hospitalaria que oscila entre el 20 y el 50%4-9. La publicación del estudio EuroOOPS en el año 2008 puso de manifiesto que este problema es extensible a distintos países europeos, sin grandes cambios en las cifras de prevalencia a pesar de un mayor conocimiento y una mayor concienciación acerca de las consecuencias de la desnutrición hospitalaria10-12.
En el año 2012 se publica el estudio PREDyCES®, el primer estudio de prevalencia de desnutrición hospitalaria, siguiendo la práctica clínica habitual, a nivel nacional, en el que participaron 31 hospitales y se incluyeron más de 1.500 pacientes. Se evidenció una prevalencia de desnutrición del 23,7% en los pacientes hospitalizados. Además, se subrayó la magnitud potencial del problema: hasta el 9,6% de los pacientes que no presentaban riesgo nutricional al ingreso desarrollaban desnutrición durante la hospitalización, y hasta el 72% de los pacientes que ingresaban con riesgo de desnutrición mantenían esta situación al alta13.
En los pacientes hospitalizados existe un importante componente de inflamación aguda que aumenta el gasto energético basal, el catabolismo proteico y las necesidades de nutrientes y proteínas. Esto condiciona un aumento del riesgo de desnutrición y de pérdida de masa muscular durante el ingreso14,15. Otros factores implicados en el desarrollo de desnutrición durante la hospitalización son el cambio de horario de las ingestas, el cambio de los hábitos dietéticos, la realización de pruebas complementarias o tratamientos que requieren periodos de ayuno no programados, y el uso de determinados fármacos y tratamientos oncológicos que condicionan anorexia, náuseas, vómitos y otros síntomas gastrointestinales16.
La desnutrición se relaciona con un aumento de la morbimortalidad, de las complicaciones infecciosas y de la herida quirúrgica, con una disminución de la función muscular y un deterioro importante de la calidad de vida y de la capacidad funcional10-12. Todo ello conlleva una mayor estancia hospitalaria, una mayor duración de los tratamientos y de la dependencia y, en consecuencia, un mayor coste sanitario9,13,14,16.
Los estudios publicados recientemente mantienen una elevada prevalencia de desnutrición hospitalaria, manifestando la necesidad de mejorar los protocolos de detección de desnutrición hospitalaria y de la disponibilidad de guías clínicas para el soporte nutricional del paciente durante la hospitalización17-19.
Realizamos el presente estudio con el objetivo de determinar la prevalencia del riesgo de desnutrición hospitalaria en las áreas sanitarias de Castilla-La Mancha y evaluar la asociación del riesgo de desnutrición con la estancia hospitalaria, las complicaciones y la mortalidad durante el ingreso. Adicionalmente, comparamos los principales resultados obtenidos con los datos publicados previamente en el estudio PREDyCES®.
Material y métodosSe diseñó un estudio multicéntrico, prospectivo, observacional, descriptivo y transversal. Se calculó la prevalencia del riesgo de malnutrición al ingreso hospitalario utilizando la herramienta de cribado Nutritional Risk Screening (NRS-2002®) siguiendo la práctica clínica habitual. Los centros de Castilla-La Mancha participantes en el estudio fueron el Hospital Universitario de Guadalajara, el Complejo Hospitalario Universitario de Albacete, el Hospital General Universitario de Ciudad Real y el Hospital General La Mancha Centro (Alcázar de San Juan, Ciudad Real).
La estimación del tamaño muestral para el estudio fue de 768 pacientes. Esta estimación se realizó tomando como referencia la prevalencia de desnutrición hospitalaria obtenida en el estudio PREDyCES®13 y el número total de ingresos en Castilla-La Mancha durante el año 2019, asumiendo un 3% de precisión y un 5% de significación estadística. Suponiendo un 25% de pérdidas, la muestra final fue de 960 pacientes. Finalmente, el tamaño muestral fue de 433 pacientes debido a que, una vez planificada la fecha del estudio, hubo hospitales que no pudieron incorporarse al estudio.
El cribado nutricional se realizó en las primeras 48horas del ingreso durante el periodo de reclutamiento, del 1 de abril de 2022 al 15 de octubre de 2022. Los días de reclutamiento fueron asignados de forma aleatoria. La selección de pacientes se realizó enumerando el listado de ingresados de las últimas 48horas y reclutando mediante tablas de aleatorización un 20% de la muestra total asignada a cada centro, de forma que en cinco días se incluyeran los pacientes asignados a cada centro. Cada hospital contribuyó al reclutamiento de pacientes según la población de las distintas áreas sanitarias y dependiendo del número de camas: Hospital Universitario de Guadalajara (200-500 camas), 122 pacientes; Complejo Hospitalario Universitario de Albacete (>500 camas), 139 pacientes; Hospital General Universitario de Ciudad Real (>500 camas), 103 pacientes; Hospital General La Mancha Centro (200-500 camas), 69 pacientes.
Los criterios de inclusión definidos fueron: edad mayor de 18años; ingreso en planta de hospitalización de cualquier servicio médico o quirúrgico excepto los referidos como excluidos, y firmar el consentimiento informado. Los criterios de exclusión que se consideraron fueron: embarazo; ingreso en unidades como cuidados intensivos, obstetricia (ingresos relacionados con el embarazo, parto y puerperio), dermatología, oftalmología, unidad de corta estancia, pediatría, urgencias, cuidados paliativos, unidad de quemados, psiquiatría y unidad de trastornos alimentarios; recibir tratamiento renal sustitutivo, e ingreso con una duración prevista inferior a 72horas.
El estudio fue aprobado por el comité de ética del Hospital Universitario de Guadalajara (Ref. CEIm: 2022.07.PR). Todos los pacientes incluidos dieron su consentimiento informado.
Variables estudiadasLa herramienta de cribado nutricional utilizada en las primeras 48horas del ingreso fue el NRS-2002®. Los pacientes considerados en riesgo nutricional fueron los que tenían un score >3.
Como fuente de información se utilizaron los registros electrónicos de las historias clínicas de los pacientes ingresados en planta de hospitalización de cada centro participante y la entrevista con el paciente/cuidador.
Se registraron las siguientes variables: edad, sexo, departamento de ingreso hospitalario (medicina interna, oncología, neurología, neumología, cirugía general y otros), fecha de ingreso, fecha de alta y diagnóstico principal al ingreso. En el apartado definido como «otros» se incluyeron los servicios de otorrinolaringología, cirugía maxilofacial, urología, traumatología, geriatría, ginecología y cardiología. Se recogieron las siguientes variables antropométricas: peso, talla, índice de masa corporal (IMC), peso actual, peso habitual y porcentaje de pérdida de peso los tres meses previos al ingreso hospitalario. El peso corporal (kg) se determinó pesando al paciente en una báscula. Si esto no era posible, se estimó de acuerdo con los procedimientos, por ejemplo, autoinformados por el paciente o mediante ecuaciones de estimación de peso. La altura se determinó midiendo la talla (m). Si esto no era posible, se registró la referida por los pacientes o mediante fórmulas antropométricas validadas (talla estimada por distancia talón-rodilla o ecuación de Chumlea)20,21.
Posteriormente al alta se revisaron, de forma retrospectiva, los días de estancia hospitalaria, el soporte nutricional recibido, las complicaciones y la mortalidad durante el ingreso.
Análisis estadísticoSe estimaron la frecuencia y los porcentajes de las variables cualitativas en cada categoría del estudio. Las variables cuantitativas se analizaron con la media alfa recortada 0,1 como parámetro de posición central y la desviación típica winsorizada como parámetro de escala, en vez de las clásicas media y desviación típica. De esta forma se evita la influencia de los valores atípicos y no es necesario hacer asunciones sobre la distribución de variables en la población a la hora de emplear test estadísticos. Estos parámetros se expresan en el texto como media alfa recortada ±desviación típica winsorizada22.
Para analizar la prevalencia de desnutrición en el hospital se seleccionaron los casos con desnutrición moderada o severa en la escala de cribado (utilizada como variable dicotómica), respecto a los casos sin alteraciones en la prueba de cribado nutricional.
En el análisis univariable para analizar la existencia de diferencias entre las variables antropométricas, clínicas y el riesgo de desnutrición se utilizaron la prueba de Yuen y el test exacto de Fisher, según estuviese indicado. También se calculó la asociación de la desnutrición detectada por el cribado nutricional con la estancia hospitalaria, la mortalidad y las complicaciones durante el ingreso. En el caso del análisis multivariante se aplicó un modelo lineal de regresión logística y se incluyeron aquellas variables que previamente habían resultado estadísticamente significativas en el análisis univariante (se eligieron variables con p<0,05, excepto cuando había alta colinealidad entre variables, en cuyo caso solo se seleccionó una de ellas). Se estimó un intervalo de confianza de 95% para el riesgo de cada variable seleccionada (odds ratio) utilizando este método. Un valor de p<0,05 se consideró estadísticamente significativo.
La comparativa de los principales resultados obtenidos en el presente estudio con los obtenidos en el estudio PREDyCES® se analizó con el test exacto de Fisher.
El análisis estadístico se hizo con el lenguaje de programación R versión 4.1.2. R Core Team 2021. R. A language and environment for statistical computing. R Foundation for Statistical Computing. Vienna, Austria. URL: http://www.R-project.org/
ResultadosSe incluyeron 433 pacientes en el análisis final del estudio. Del total, 236 eran hombres (54,5%). En la tabla 1 se exponen las características basales de la serie. La media de edad fue de 71,3 (±0,9) años. El 55,2% de la serie tenía más de 70años. Al ingreso, el promedio de peso fue de 72,3 (±0,8) kg y el IMC de 26,8 (±0,3) kg/m2. El porcentaje medio de peso perdido en los 3meses previos al ingreso fue del 2,3% (±0,2).
Características principales de la serie de pacientes evaluados para el riesgo de desnutrición en el estudio clínico (n=433)
| Variable | n (%)/media (SD) |
|---|---|
| Edad (años) | 71,3 (± 0,9) |
| >70 años | 239 (55,2) |
| <70 años | 194 (44,8) |
| Género | |
| Varón | 236 (54,5) |
| Mujer | 197 (45,5) |
| Peso (kg) | 72,3 (± 0,8) |
| Altura (m) | 1,6 (± 0,1) |
| IMC (kg/m2) | 26,8 (± 0,3) |
| Bajo peso | 20 (4,6) |
| Normopeso | 145 (33,4) |
| Sobrepeso | 150 (34,6) |
| Obesidad grado I | 82 (18,9) |
| Obesidad grado II | 26 (6) |
| Obesidad grado III | 10 (2,3) |
| NRS-2002® | |
| Score>3 | 84 (19,4) |
| Score<3 | 349 (80,6) |
| Soporte nutricional (total de casos) | 75 (17,3) |
| Suplemento nutricional oral | 62 (14,3) |
| Nutrición parenteral | 7 (1,6) |
| Nutrición enteral | 6 (1,4) |
| Media de estancia hospitalaria (días) | 7,2 (± 0,3) |
| Diagnóstico principal al ingreso | |
| Infeccióna | 103 (23,8) |
| Enfermedad cardiovascular | 59 (13,6) |
| Enfermedad pulmonara | 50 (11,5) |
| Enfermedad gastrointestinal | 30 (6,9 |
| Enfermedad renal | 10 (2,3) |
| Enfermedad pancreática | 9 (2,1) |
| Enfermedad hepática | 8 (1,8) |
| Cirugía mayor abdominal | 29 (6,7) |
| Cirugía oncológica | 15 (3,5) |
| Otras cirugías | 45 (10,4) |
| Neoplasia | 20 (4,6) |
| Otras | 55 (12,7) |
| Departamento al ingreso | |
| Medicina interna | 123 (28,4) |
| Cirugía general y digestivo | 47 (10,9) |
| Neumología | 31 (7,2) |
| Neurología | 23 (5,3) |
| Oncología | 15 (3,5) |
| Otrosb | 194 (44,8) |
| Complicaciones | |
| Complicación médica/quirúrgica | 91 (21) |
| Fallecimiento | 28 (6,4) |
Respecto al riesgo de desnutrición al ingreso según el NRS-2002® (score >3), el 19,4% (n=84) se encontraban en situación de riesgo de desnutrición. De la muestra total, el 17,3% (n=75) recibieron soporte nutricional, siendo el principal soporte el uso de suplementos nutricionales orales, con un 14,3% (n=62), seguido de la nutrición parenteral, con un 1,6% (n=7), y, por último, la nutrición enteral, con un 1,4% (n=6).
De los pacientes con riesgo de desnutrición, recibieron soporte nutricional un 39,3% (n=33): suplementos nutricionales orales el 31% (n=26), nutrición enteral el 3,6% (n=3) y nutrición parenteral el 4,8% (n=4).
La media de estancia hospitalaria fue de 7,2±0,3días. Durante el ingreso hospitalario, del total de la muestra, 91 pacientes (21%) sufrieron alguna complicación médica o quirúrgica y fallecieron 28 pacientes (6,4%).
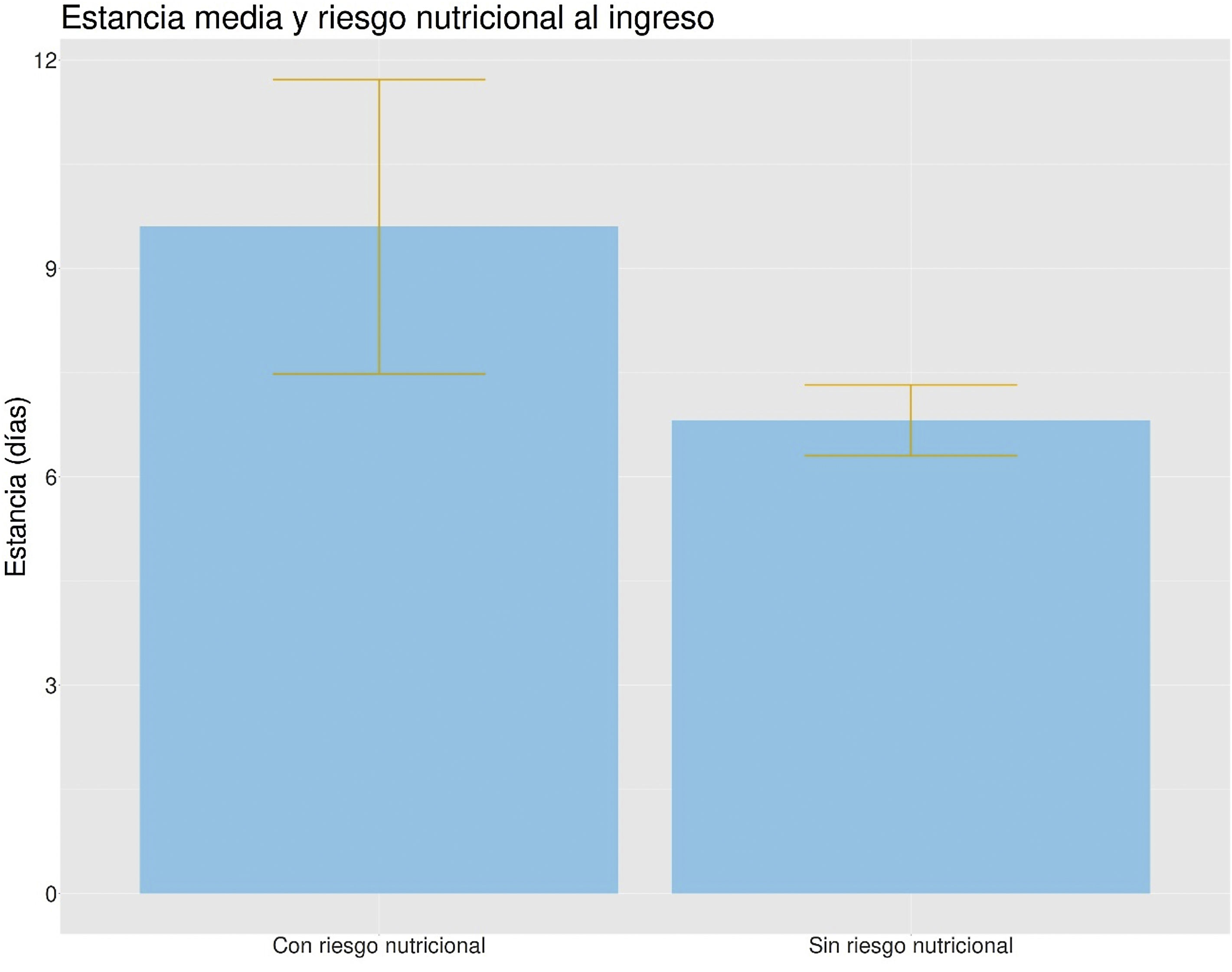
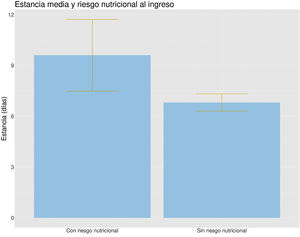
En el análisis univariante de los pacientes con riesgo de desnutrición vs. los que no tenían se obtuvieron diferencias estadísticamente significativas en la edad (75,47 vs. 70,41años; p=0,024), el IMC (24,38 vs 27,33kg/m2; p<0,005), el porcentaje de pérdida de peso previa a ingreso (9,8 vs. 1,08%; p<0,005) y la estancia hospitalaria (9,6 vs. 6,8días; p=0,012) (fig. 1). En el grupo de edad >70años, el 23% se encontraba en riesgo nutricional, frente al 15% en el grupo <70años. La odds ratio (OR) de estar en riesgo de desnutrición para el grupo de edad mayor de 70años fue de 1,70 (IC95%: 1,03-2,79); p=0,038.
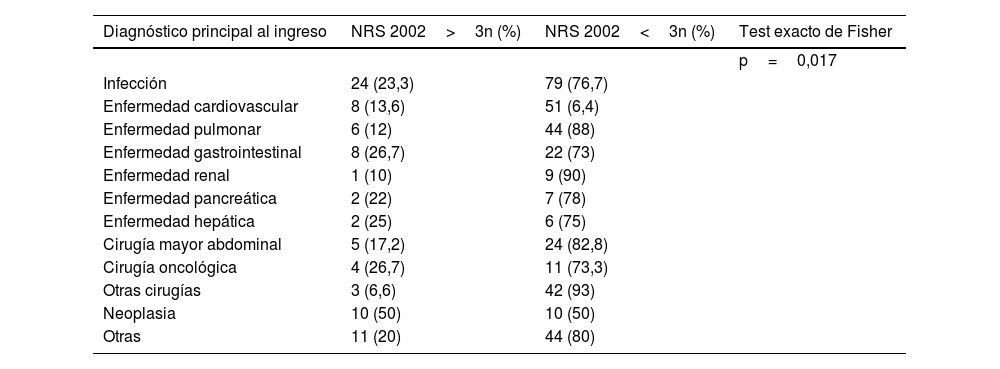
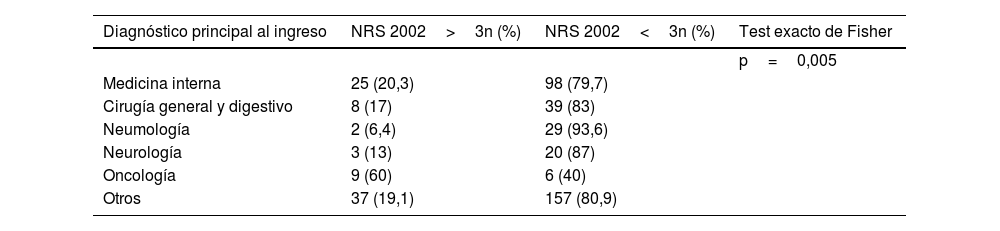
Hubo diferencias significativas respecto al diagnóstico principal al ingreso y en el departamento de ingreso, siendo las infecciones, las neoplasias y las enfermedades gastrointestinales las principales causas de ingreso en los pacientes con riesgo de desnutrición, y el servicio de oncología el principal departamento de ingreso (tablas 2 y 3).
Diagnóstico principal al ingreso (% de pacientes) en grupo de pacientes en riesgo de desnutrición (NRS 2002 >3) vs. en grupo sin riesgo de desnutrición (NRS 2002 ≤3)
| Diagnóstico principal al ingreso | NRS 2002>3n (%) | NRS 2002<3n (%) | Test exacto de Fisher |
|---|---|---|---|
| p=0,017 | |||
| Infección | 24 (23,3) | 79 (76,7) | |
| Enfermedad cardiovascular | 8 (13,6) | 51 (6,4) | |
| Enfermedad pulmonar | 6 (12) | 44 (88) | |
| Enfermedad gastrointestinal | 8 (26,7) | 22 (73) | |
| Enfermedad renal | 1 (10) | 9 (90) | |
| Enfermedad pancreática | 2 (22) | 7 (78) | |
| Enfermedad hepática | 2 (25) | 6 (75) | |
| Cirugía mayor abdominal | 5 (17,2) | 24 (82,8) | |
| Cirugía oncológica | 4 (26,7) | 11 (73,3) | |
| Otras cirugías | 3 (6,6) | 42 (93) | |
| Neoplasia | 10 (50) | 10 (50) | |
| Otras | 11 (20) | 44 (80) |
Departamento hospitalario principal al ingreso (porcentaje de pacientes ingresados) en grupo de pacientes en riesgo de desnutrición (NRS 2002 >3) vs. en grupo sin riesgo de desnutrición (NRS 2002 ≤3)
| Diagnóstico principal al ingreso | NRS 2002>3n (%) | NRS 2002<3n (%) | Test exacto de Fisher |
|---|---|---|---|
| p=0,005 | |||
| Medicina interna | 25 (20,3) | 98 (79,7) | |
| Cirugía general y digestivo | 8 (17) | 39 (83) | |
| Neumología | 2 (6,4) | 29 (93,6) | |
| Neurología | 3 (13) | 20 (87) | |
| Oncología | 9 (60) | 6 (40) | |
| Otros | 37 (19,1) | 157 (80,9) |
Respecto al soporte nutricional, el 39,3% de los pacientes con riesgo de desnutrición recibieron soporte durante el ingreso hospitalario, frente al 12% de los pacientes sin riesgo (p<0,005). La OR para recibir soporte nutricional y encontrarse en riesgo nutricional fue de 4,72 (IC95%: 2,74-8,14); p<0,005.
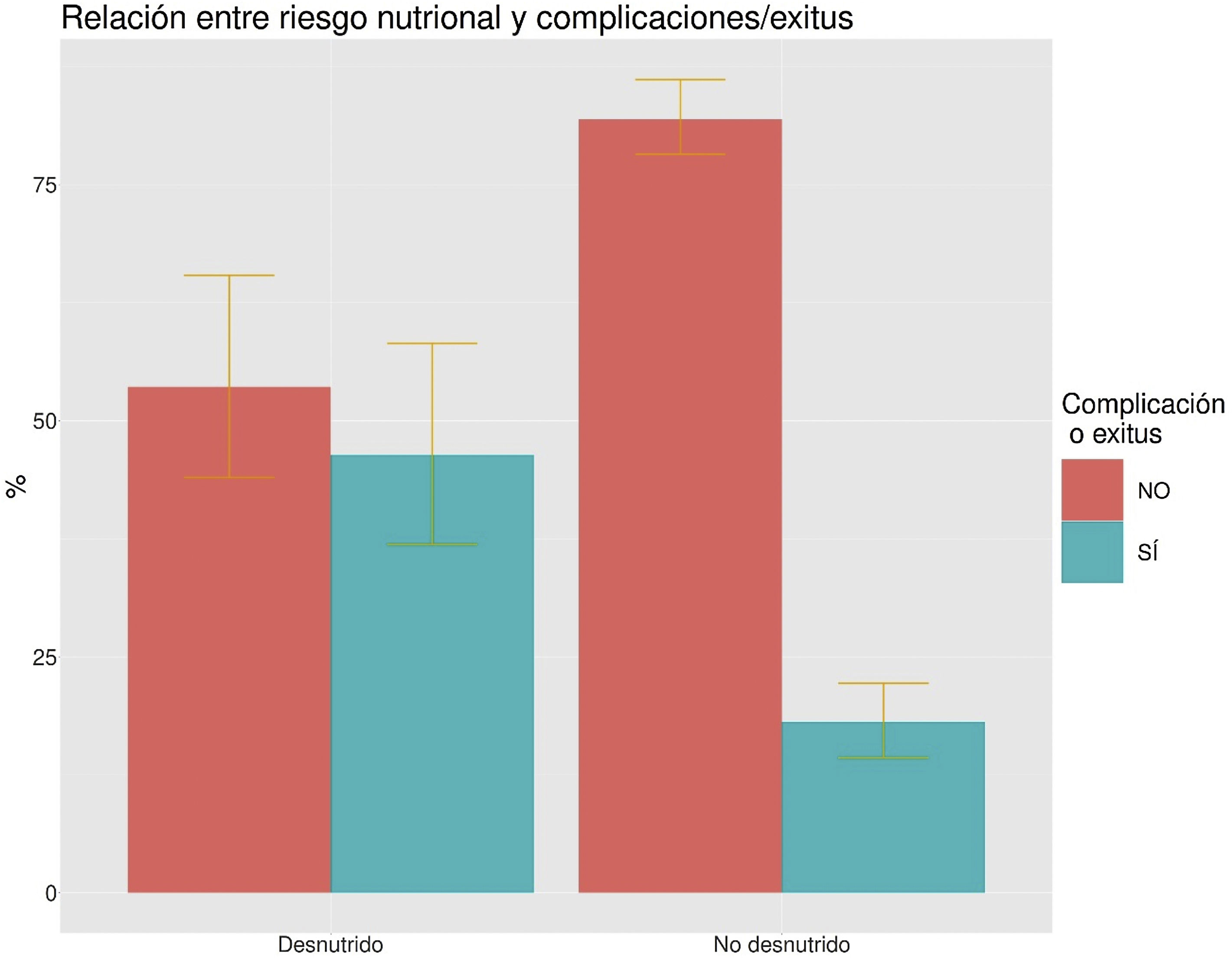
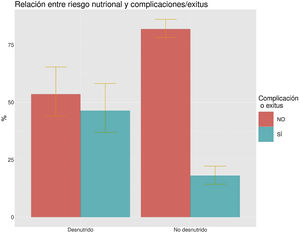
En el grupo de pacientes en situación de riesgo hubo un 40,5% de complicaciones y/o exitus frente a un 16,4% en el grupo sin riesgo (p<0,005) (fig. 2). La OR de tener una complicación y/o exitus en los pacientes con riesgo de desnutrición fue de 3,93 (IC95%: 2,36-6,5); p<0,005. El 18% de los pacientes fallecieron en el grupo de riesgo de desnutrición frente al 5% en el grupo sin riesgo (OR: 4,24; IC95%: 2,02-8,90; p<0,005).
En el análisis univariante del grupo de los pacientes que sufrieron complicaciones y/o fallecieron durante el ingreso frente a los que no lo hacían, se encontraron diferencias significativas en la edad (78,54 vs 69,11años; p<0,005) y los días de estancia hospitalaria (11,94 vs 6,36días; p<0,005). La OR de sufrir una complicación y/o fallecer siendo <70años fue de 0,42 (IC95%: 0,26-0,68); p<0,005. Los pacientes que se complicaban o fallecían ingresaban con más frecuencia en oncología (7% vs 2,4%) y medicina interna (31,4% vs. 27,5%); p=0,032, pero no se objetivaron diferencias significativas respecto al diagnóstico principal al ingreso.
A su vez, los pacientes que se habían complicado o que habían fallecido durante el ingreso habían requerido más frecuentemente soporte nutricional (37,2% vs 11,2%; p<0,005), con una OR para complicaciones si no se había requerido soporte nutricional de 0,21 (IC95%: 0,12-0,35); p<0,005. La suplementación oral fue el grupo mayoritario (28,4%), seguido de la nutrición parenteral (4,9%) y de la enteral (3,9%).
En el análisis multivariable de regresión logística únicamente se mantuvo estadísticamente significativo como factor predictor de riesgo de desnutrición al ingreso el porcentaje de pérdida de peso los tres meses previos al ingreso (OR 1,34; IC95%: 1,24-1,42; p<0,005). En el caso de sufrir complicaciones y/o exitus, resultaron factores predictivos significativos la edad (OR: 1,03; IC95%: 1,02-1,05; p<0,005) y el riesgo de desnutrición al ingreso (NRS>3) (OR: 3,68; IC95%: 2,17-6,22; p<0,005).
Respecto a la comparativa de los principales resultados de nuestro estudio con los obtenidos en el estudio PREDyCES®, destacar que no hubo diferencias significativas respecto a la prevalencia del riesgo de desnutrición al ingreso (19,4% vs. 23%; p=0,12) ni respecto a la edad (pacientes >70años 44,8% vs 43,4%; p=0,62) ni al porcentaje de pacientes que recibieron soporte nutricional (17,3% vs 19,2%; p=0,49). En el presente estudio sí encontramos un mayor número de complicaciones y/o exitus en la muestra total durante el ingreso, respecto a los registrados en el estudio PREDyCES® (21% vs 8,8%; p<0,005).
DiscusiónEste trabajo es el primer estudio multicéntrico, en condiciones de práctica clínica habitual, que analiza el riesgo de desnutrición en varios hospitales de Castilla-La Mancha. En consecuencia, nuestros resultados son representativos de los pacientes adultos de nuestra región y muestran una elevada prevalencia de riesgo de desnutrición en los pacientes al inicio de la hospitalización. A pesar de las consecuencias de la desnutrición hospitalaria en relación con la morbimortalidad y con los costes, las cifras de prevalencia de desnutrición en Castilla-La Mancha no han cambiado de forma significativa respecto a las publicadas hace 10años en el estudio PREDyCES® ni en otros estudios con series más pequeñas4-7. Otras regiones han realizado estudios de prevalencia posteriores al PREDyCES®, obteniendo resultados similares7,18,19.
Entre las posibles causas de que no disminuya la prevalencia de desnutrición hospitalaria está el aumento de ingresos de pacientes con edad avanzada y patologías crónicas con una mayor comorbilidad, lo que favorece la desnutrición. Los pacientes de mayor edad institucionalizados u hospitalizados tienen una elevada prevalencia de desnutrición al ingreso que llega hasta el 50%, según las series. Por otro lado, la desnutrición en población geriátrica se relaciona con fragilidad y sarcopenia23,24, factores que a su vez aumentan la morbimortalidad y el deterioro funcional23. En nuestra serie, el 44,8% de los ingresados tenían ≥70años, cifra muy similar a la obtenida en el estudio PREDyCES®, por lo que habría que plantear como causa un posible aumento de la pluripatología y de la complejidad de los pacientes ingresados y, por tanto, del riesgo de desnutrición. Nuestro estudio únicamente evaluó el riesgo nutricional al ingreso, por lo que existen factores ambulatorios implicados en estas cifras de prevalencia, siendo ineludible incidir en una detección precoz de desnutrición también desde la atención primaria y desde consultas externas.
Existe un creciente interés en detectar precozmente la desnutrición hospitalaria por parte de otros departamentos médicos y quirúrgicos. Esta situación produce un incremento de las interconsultas a los servicios de endocrinología y nutrición para realizar una valoración nutricional más específica, y en consecuencia puede suponer un aumento del diagnóstico de desnutrición durante el ingreso hospitalario.
Al comparar distintos estudios de desnutrición hospitalaria hay que tener en consideración la heterogeneidad de las series estudiadas y de las herramientas de cribado nutricional usadas. No existe un patrón de referencia para realizar el cribado y la valoración nutricional. Con la publicación de los criterios Global Leadership Initiative on Malnutrition (GLIM) progresivamente se están unificando el lenguaje y los criterios diagnósticos de desnutrición, facilitándose la comparación y el estudio de los datos en distintas regiones o países25,26.
Dado el impacto que supone la desnutrición en el pronóstico de los pacientes hospitalizados, los últimos años se han ido incorporando a la valoración nutricional parámetros de medida de composición corporal, con especial atención a la detección de sarcopenia. La sarcopenia se ha incorporado como criterio diagnóstico de desnutrición; se puede valorar mediante diferentes técnicas de distinta accesibilidad, como la impedancia bioeléctrica, la resonancia magnética, la tomografía axial computarizada, la ecografía y la absorciometría de rayosX. Esto permite realizar una valoración nutricional completa e individualizada con un diagnóstico funcional y morfológico del músculo26,27.
El objetivo del presente estudio es calcular la prevalencia de pacientes con riesgo de desnutrición al inicio del ingreso con una prueba rápida de cribado, por lo que no se realizó una valoración morfofuncional específica. No existe un test de cribado nutricional de referencia. Al igual que en el estudio PREDyCES®, decidimos usar el NRS-2002® como herramienta de cribado nutricional. El NRS-2002® está recomendado por la European Society for Clinical Nutrition and Metabolism (ESPEN) para el estudio del riesgo de desnutrición en el ambiente hospitalario25. Además, es un método de cribado sencillo, rápido y validado, diseñado para detectar aquellos pacientes que se beneficiarían de un soporte nutricional. El NRS-2002®2, al igual que la valoración subjetiva global (VSG) y el Malnutrition Universal Screening Tool (MUST), tiene una buena validez predictiva para morbimortalidad y estancia hospitalaria28.
Nuestros resultados constatan que un NRS 2002 >3 se asocia de forma significativa con el desarrollo de complicaciones y/o fallecimiento durante el ingreso hospitalario y también con una mayor estancia hospitalaria. Aunque nuestro trabajo no tiene como objetivo evaluar los costes de la desnutrición hospitalaria, dicho resultado pone en evidencia el impacto económico que supone estar en situación de riesgo de desnutrición.
A pesar de que cada vez es mayor la evidencia de que el tratamiento nutricional mejora el pronóstico y reduce la mortalidad29-31, la malnutrición hospitalaria se mantiene como un problema infravalorado. Nuestro análisis objetivó que, de los pacientes con riesgo de desnutrición, recibieron soporte nutricional el 39%, cifra similar a la obtenida en el estudio PREDyCES®13,32 y otros estudios posteriores30. Los pacientes que recibieron soporte nutricional tuvieron más complicaciones y una mayor estancia hospitalaria porque probablemente tenían peor situación clínica y una mayor gravedad.
Nuestros resultados ponen de manifiesto la necesidad de mejorar los protocolos hospitalarios de intervención nutricional y seguimiento de la consecución de los objetivos nutricionales. Además de una detección precoz, es necesario realizar una adecuada valoración nutricional y morfofuncional de los pacientes en riesgo, por lo que es imprescindible invertir recursos en potenciar y crear equipos y unidades de nutrición liderados por endocrinólogos.
Existen limitaciones en el presente estudio a reseñar. La muestra tiene un número de pacientes relativamente bajo que no ha permitido ampliar el análisis estadístico por subgrupos estratificados según distintas variables, como severidad del riesgo nutricional, diagnóstico principal al ingreso, servicio de ingreso, etc. Además, la muestra es heterogénea, ya que se incluyen pacientes con distintas comorbilidades, procedentes de urgencias o de ingresos programados de servicios tanto médicos como quirúrgicos.
No se estableció una definición precisa de complicaciones médicas o quirúrgicas. Este dato ha podido influir en una mayor prevalencia de complicaciones durante el ingreso hospitalario en nuestro estudio respecto al PREDyCES®.
Por otro lado, a la hora de valorar los resultados del presente estudio hay que tener en cuenta que el NRS-2002® es una herramienta de cribado, no de diagnóstico de desnutrición. Al igual que otras pruebas de cribado, tiene una elevada sensibilidad y una especificidad más baja. En consecuencia, este tipo de pruebas seleccionan a los pacientes a los cuales hay que realizar una valoración y un diagnóstico nutricional para confirmar o descartar la desnutrición.
Algunas de las variables, como el peso y el IMC, tienen limitaciones como marcadores de estado nutricional. Además, no disponemos del porcentaje de casos en los que el peso y la talla fueron reportados o estimados. Hubiera sido de interés tener disponible un registro de los requerimientos energéticos alcanzados por los pacientes con el soporte nutricional o dieta.
En resumen, nuestro trabajo objetivó un elevado número de pacientes con riesgo de desnutrición al ingreso, similar al de estudios previos. Este riesgo se relacionó con más complicaciones y mayor mortalidad durante el ingreso, y una mayor estancia hospitalaria. El principal factor predictivo de riesgo nutricional fue la pérdida de peso en los tres meses previos al ingreso, y tanto el NRS-2002® como la edad fueron predictores de complicaciones durante el ingreso hospitalario.
Es necesario utilizar métodos de cribado nutricional y abordaje de la desnutrición desde el inicio del ingreso estableciendo protocolos de seguimiento nutricional para disminuir la morbimortalidad de los pacientes en riesgo.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran que no existen conflictos de intereses que pudieran resultar perjudiciales para la imparcialidad de la investigación reportada.