La profilaxis preexposición (PrEP) es una intervención biomédica dirigida a prevenir la infección por el VIH en personas seronegativas con alto riesgo de contraer la infección. Esta estrategia fue aprobada por el Ministerio de Salud de España en octubre de 2019.
ObjetivoPresentar la experiencia inicial de la PrEP en la Unidad de VIH del Hospital Clínic de Barcelona, poniendo especial atención en el análisis de los factores de vulnerabilidad de la cohorte.
Materiales y métodosEstudio retrospectivo, descriptivo. Se analizan las características epidemiológicas, sociodemográficas y clínicas basales de los usuarios incluidos en el programa durante el primer año de funcionamiento, prestando particular atención a las infecciones, las prácticas de riesgo y el consumo de sustancias.
ResultadosSe incluyeron 190 individuos, 177 hombres y 12 mujeres transexuales con una edad media de 35 años (8DE). El 70% tenía estudios superiores y la mitad nacionalidad española. Informaron de tener 10 parejas de media al trimestre y el 60% de practicar sexo anal desprotegido. El 31% presentó al menos una PCR positiva para ITS, siendo la N. gonorrhoeae el germen más prevalente (51%) y la muestra rectal la más afectada (21%). El 63% reportó el uso de chemsex, el 19% policonsumo y el 8% slamming. La mitad expresó su preocupación por el consumo y/o prácticas sexuales y un 25% la necesidad de ayuda.
ConclusionesEl perfil del usuario de PrEP visitado en nuestra unidad hospitalaria justifica la creación de equipos multidisciplinares que permitan prestar una atención holística de la vida sexual de estas personas.
Pre-Exposure Prophylaxis (PrEP) is a biomedical intervention to prevent HIV infection in seronegative people at high risk of becoming infected. This strategy was endorsed in October 2019 by the Spanish Ministry of Health.
ObjectiveTo present the PrEP initial experience in the HIV Unit of the Hospital Clínic of Barcelona, paying special attention to the analysis of the vulnerability factors in the cohort.
Materials and methodsRetrospective, descriptive study. The epidemiological, sociodemographic, and clinical characteristics of the users included in the program during the first year are analyzed, paying particular attention to Infections, risky practices, and substance use.
Results190 individuals were included, 177 men and 12 trans women with a mean age of 35 years (8 SD). 70% had higher education, and half had Spanish nationality. An average of 10 couples per trimester and 60% reported unprotected anal sex. 31% had at least one positive PCR for STIs, with N. gonorrhoeae being the most prevalent microorganism (51%) and the rectal sample the most affected (21%). 63% reported chemsex use, 19% polydrug use, and 8% “slamming”. Half expressed concern about consumption and/or sexual practices and 25% the need for help.
ConclusionsThe PrEP user profile attended in our Hospital Unit justifies the creation of multidisciplinary teams that allow us to provide holistic attention to the sexual life of these people.
La profilaxis preexposición (PrEP) es una intervención biomédica, basada en el uso de fármacos antirretrovirales, dirigida a prevenir la infección por el virus de la inmunodeficiencia humana (VIH) en personas seronegativas con alto riesgo de contraer la infección. Múltiples ensayos clínicos han demostrado la eficacia de la PrEP oral para la prevención frente al VIH, siempre que la adherencia a la pauta sea correcta1–4.
La PrEP fue inicialmente aprobada en Estados Unidos en abril de 20125. En 2014 ONUSIDA recomendó su implementación como una herramienta más para contribuir al fin de la epidemia del VIH6. En octubre de 2019 el Sistema Nacional de Salud español (SNS) acordó incluir la PrEP en su cartera de servicios7. Previamente, en 2017, el Plan nacional de sida ya puso en marcha un estudio para evaluar la viabilidad de implementar la PrEP en diferentes entornos asistenciales en España; los resultados de este estudio han sido publicados muy recientemente8.
La pauta aprobada consiste en la administración diaria de un comprimido que combina 2 principios activos: tenofovir disoproxil fumarato y emtricitabina (TDF/FTC)9. Esta estrategia debe ir acompañada de otras medidas de prevención frente al VIH y otras infecciones de transmisión sexual (ITS).
En Cataluña el Departament de Salut estableció que la PrEP se realizara en las unidades funcionales de sida hospitalarias y en 2 centros comunitarios con larga trayectoria en el seguimiento de personas vulnerables.
La unidad de VIH del Hospital Clínico de Barcelona realiza el seguimiento de 6.000 personas con infección crónica por el VIH, y anualmente atiende a 900 personas que solicitan la profilaxis postexposición (PEP) tras un contacto sexual de riesgo. En noviembre de 2019 se inició la PrEP en nuestro centro.
En este artículo presentamos la experiencia del primer año de funcionamiento del programa de PrEP, las características basales de los usuarios atendidos y las oportunidades de mejora.
Material y métodosDiseñoEstudio retrospectivo y descriptivo de las características basales de las personas incluidas en el programa de PrEP del Hospital Clínic de Barcelona desde su puesta en marcha, el 1 de noviembre de 2019, hasta el 31 de octubre de 2020. El estudio fue evaluado y aceptado por el comité de ética del hospital.
Criterios de inclusiónPersonas adultas, sin infección por el VIH, que explicaran tener una pareja positiva para el VIH no tratada o múltiples parejas sexuales en el último año, practicar sexo anal sin protección, hacer uso de drogas en el contexto sexual, ser trabajador sexual, haber requerido una PEP o un tratamiento por una infección de transmisión sexual (ITS) bacteriana en el último año. Quedaron excluidas las personas con un test de VIH positivo en la visita basal, con una infección activa por virus de la hepatitis B (VHB) que requiriera de tratamiento o con alguna contraindicación para la toma de TDF/FTC.
VariablesInformación recogida en la visita basal: datos demográficos (sexo, edad, lugar de nacimiento, nivel de estudios y origen de derivación) y clínicos (antecedentes patológicos, medicación concomitante, consumo de drogas y relaciones de riesgo); serologías: VIH, VHA, VHB, VHC y sífilis; resultados de una PCR múltiple realizada en orina, frotis faríngeo y rectal; y las respuestas a 2 cuestionarios autocompletados sobre prácticas sexuales de riesgo y consumo de drogas para prolongar y/o mejorar las relaciones sexuales (Chemsex).
Análisis estadísticoSe han descrito las variables cualitativas con frecuencias absolutas y porcentajes y las variables cuantitativas con mediana y rango intercuartílico. Se ha utilizado para el análisis el programa Stata (StataCorp. 2019. Stata: Release 16.1. Statistical Software. College Station, TX: StataCorp LLC).
ResultadosCaracterísticas demográficas (tabla 1)Se realizaron 194 visitas basales y finalmente se incluyeron 190 personas; 3 individuos decidieron no participar y una persona fue diagnosticada de infección por el VIH en la visita basal.
Características basales de los usuarios incluidos en el program de PrEP
| Características de la cohorte | N=190 | |
|---|---|---|
| Género | Hombre | 177 (93) |
| Mujer trans | 12 (6) | |
| Mujer cis | 1 (1) | |
| Edad (años)a | 35 (8) | |
| País de origen | España | 89 (50) |
| América del Sur y Central | 63 (35) | |
| Resto de Europa | 25 (14) | |
| América del Norte | 2 (1) | |
| Nivel de estudios | Universidad | 109 (70) |
| Secundaria | 42 (27) | |
| Primaria | 4 (3) | |
| Criterio de inclusión | Sexo desprotegido con múltiples parejas | 184 (97) |
| PEP previa | 149 (76) | |
| ITS reciente | 83 (45) | |
| PrEP previa | 33 (17) | |
| Trabajador sexual | 17 (9) | |
| Tener una pareja VIH+no tratada | 4 (2) | |
| Uso drogas parenterales | 1 (1) | |
| Origen de derivación a la consulta de PrEP | Desde consulta hospitalaria (ITS, PEP) | 81 (45) |
| Por iniciativa propia o sugerencia amigos | 63 (39) | |
| Desde médico de atención primaria | 19 (11) | |
| Desde ONG o centro comunitario | 10 (6) | |
ITS: infección de transmisión sexual; ONG: organización no gubernamental; PEP: profilaxis postexposición; PrEP: profilaxis pre-exposición.
De los 190 incluidos, 177 (93%) fueron hombres y 13 mujeres, de las cuales 12 eran transgénero (6%). La edad media fue de 35 años (DE: 8). El 50% (n=89) había nacido en España y el 35% (n=63) provenía de Centro y Sudamérica. El 70% (n=109) tenía estudios superiores.
El 45% (n=81) había accedido al programa directamente tras haber recibido una visita en el hospital por una PEP o ITS durante el año previo, el 39% (n=69) solicitó visita por iniciativa propia o sugerencia de amigos, el 11% (n=19) fue derivado desde atención primaria y el 6% remitido desde organizaciones comunitarias que trabajan con colectivo LGTB en nuestro entorno.
En cuanto a los criterios de elegibilidad: 140 (76%) individuos tenían antecedentes de una PEP previa, 184 (93%) explicaban relaciones sexuales desprotegidas con múltiples parejas y 83 (45%) habían tenido una ITS bacteriana en el último año.
Hábitos sexuales (tabla 2)El 99% son gais, bisexuales y hombres que tiene sexo con hombres (gbHSH) o mujeres transgénero con un promedio de 10 parejas sexuales al trimestre y el 62% practica sexo en grupo. El 64% respondió tener parejas fácilmente localizables. El 7% de los usuarios refería protegerse en el sexo oral y el 40% en el anal; en las prácticas más agresivas, como la doble penetración y el fisting este porcentaje de uso de preservativo disminuye hasta el 25%.
Prácticas sexuales de riesgo de los usuarios incluidos en el programa de PrEP
| Prácticas sexuales | N=190 | |
|---|---|---|
| N.° parejas sexuales/trimestrea(n=174) | 10 (4; 20) | |
| N.° personas con parejas sexuales localizables | 117 (64) | |
| Pareja abierta (n=46) | 33 (72) | |
| Uso de sustancias antes o durante el sexo (n=169) | 106 (63) | |
| Tipo de prácticas (n=188) | Sexo en grupo | 106 (62) |
| Uso de juguetes | 70 (37) | |
| Doble penetración | 32 (17) | |
| Fist-fucking | 28 (15) | |
| Uso de preservativo según tipo de práctica | Doble penetración (n=32) | 14 (44) |
| Sexo anal (n=172) | 68 (40) | |
| Fist-fucking (n=28) | 7 (25) | |
| Juguetes sexuales (n=70) | 14 (21) | |
| Sexo oral (n=187) | 13 (7) | |
El 63% (n=106) reportó chemsex en el último año, siendo las sustancias más utilizadas los poppers, el sildenafilo, el gamma-hidroxibutirato (GHB/GBL) y la cocaína. El 40% combina 2 o más drogas, un 19% policonsume (uso de 3 o más drogas) y un 8% practica slamming, esto es, el uso por vía endovenosa. Un 49% (n=51) de los usuarios informó estar preocupado por el consumo, tanto en relación con los posibles efectos tóxicos de las drogas como acerca de su sexualidad o al riesgo de contraer ITS y el 25% (n=26) manifestó necesitar ayuda para la gestión de estos temas.
Consumo de sustancias en el contexto sexual por parte de los usuarios
| Uso de sustancias durante el sexo | N=106 | |
|---|---|---|
| Tipo de sustancia | Poppers | 80 (75) |
| Sildenafilo o similares | 53 (50) | |
| GHB/GBL | 50 (47) | |
| Cocaína | 44 (42) | |
| Cannabis | 41 (39) | |
| Ketamina | 34 (32) | |
| Tina | 33 (31) | |
| Éxtasis | 30 (28) | |
| Mefedrona | 26 (25) | |
| MDMA | 24 (23) | |
| Speed | 19 (18) | |
| Otras | 2 (2) | |
| Mezcla con alcohol | 71 (68) | |
| Uso por vía endovenosa (n=68) | 6 (8) | |
| N.° de sustancias consumidas a la vez (n=103) | Una droga | 40 (39) |
| Dos drogas | 41 (40) | |
| Tres o más drogas | 22 (21) | |
| N.° de usuarios preocupado por el consumo (n=104) | 51 (49) | |
| En relación con las posibles ITS | 44 (90) | |
| En relación con gestionar el consumo | 42 (86) | |
| En relación con la sexualidad | 38 (79) | |
| N.° de usuarios que cree que necesita ayuda (n=105) | 26 (25) | |
| En relación con gestionar el consumo | 22 (92) | |
| En relación con las posibles ITS | 21 (88) | |
| En relación con la sexualidad | 17 (71) | |
N (%).
Se confirmó la serología VIH negativa en todos los usuarios antes de iniciar el TDF/FTC. El 86% de los usuarios estaban inmunizados para el VHA, el 76% presentaban anticuerpos para el antígeno de superficie del VHB (ag. VHBs) y en 13 personas además hubo una infección VHB resuelta con anticuerpos VHBc positivo. Tres individuos presentaban una infección crónica VHB no replicativa (ag. VHBs positivo, pero ADN-VHB no detectable). Un usuario mostró anticuerpos para el VHC, pero con ARN-VHC indetectable. El 10% de los sujetos presentó una lúes activa en la visita basal.
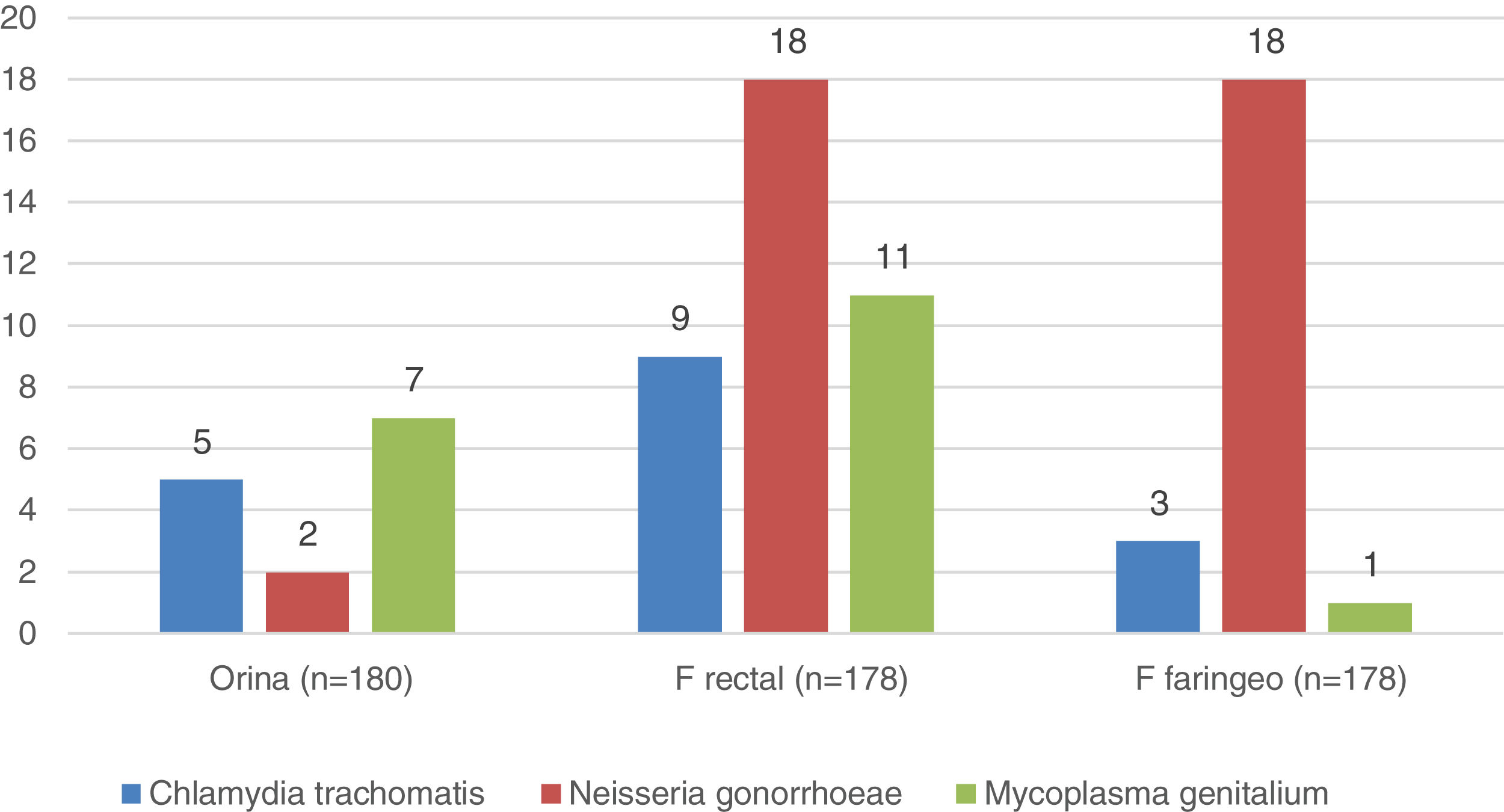
Microbiología (fig. 1)En 56 (31%) de los 180 individuos de los que se pudo recoger muestras, al menos una de las 3 tomas resultó positiva. La muestra rectal fue la más afectada, positiva en 38 individuos (21%), y la Neisseria gonorrhoeae el germen mayormente aislado (51% de las PCR positivas). Todos los usuarios con PCR diagnósticas fueron informados, aconsejados de que avisaran a sus parejas sexuales y tratados para su ITS antes de iniciar la PrEP.
El 20% presentaba antecedente de condilomas genitales o anales.
DiscusiónEn el primer año de funcionamiento del programa de PrEP en el Hospital Clínic de Barcelona se han incluido 190 personas. Durante el 2020 la pandemia por el SARS-CoV-2 motivó cambios en la actividad asistencial hospitalaria y obligó al cierre temporal de la inclusión de nuevos usuarios en el programa de PREP durante 3 meses, manteniendo el correcto seguimiento de las personas ya en tratamiento.
El perfil del usuario de PREP en nuestro hospital es un gbHSH de 35 años de edad, con estudios universitarios, similar al descrito en otras cohortes de PrEP Europeas10–12 y de Canadá13 o EE. UU.14. El 50% ha nacido en España, pero destaca el elevado porcentaje de usuarios con un origen en América Central o Sudamérica.
En nuestra cohorte se priorizó la inclusión a personas identificadas previamente de alto riesgo por haber realizado una PEP en el último año en el hospital; así el porcentaje de individuos con este antecedente es claramente superior al descrito en otras series10,12.
El 17% de los usuarios explicaba haber recibido PrEP de forma informal antes de llegar al hospital, a pesar de no estar autorizada en España. Esto demuestra el interés suscitado por esta estrategia preventiva y la actitud activa del colectivo en riesgo de cuidarse.
Destaca la elevada prevalencia de mujeres trans y trabajadores sexuales en nuestra cohorte, claramente superior a la informada en un hospital de otra gran ciudad europea como es París12, lo cual pone de manifiesto la importante vulnerabilidad de nuestros usuarios.
Queremos subrayar el valor que tienen los programas de PrEP como parte de una estrategia global de prevención de salud. Por un lado, se insiste en la promoción de la vacunación a todos los usuarios susceptibles; en nuestro caso para el VHA, VHB y virus del papiloma humano. Por otro lado, el cribado basal de ITS permite poner en evidencia infecciones, mayoritariamente silentes, que son tratadas de forma inmediata obteniendo un doble beneficio: individual y comunitario al disminuir el riesgo de futuros contagios. Además, en nuestra cohorte este beneficio se ha podido extender ofreciendo tratamiento a las parejas localizables de los usuarios, contribuyendo de este modo al bloqueo de la cadena de transmisión.
En este sentido destacamos la elevada prevalencia de ITS encontrada en nuestra cohorte en comparación con otras series europeas11,12. Es posible que la dificultad de acceso al sistema sanitario durante este año de pandemia haya podido contribuir a un mayor número de personas con ITS infratratadas y a un aumento del número de contagios en nuestro entorno.
Similar a los datos reportados en la literatura1–4,10–14, los usuarios incluidos en el programa presentan prácticas de alto riesgo para contraer el VIH, como una prevalencia muy elevada de coito anal sin condón, sexo en grupo y un porcentaje destacable de prácticas sexuales agresivas que pueden lacerar la mucosa rectal.
Otro factor claramente relacionado con un mayor riesgo de contraer la infección por el VIH es el chemsex15, que en nuestra serie se eleva a casi 2/3 de los usuarios. A priori, se podría esperar una mala adherencia al programa en estos individuos, pero un estudio reciente16 ha demostrado el correcto seguimiento de la PrEP prescrita en estas personas, posiblemente relacionada con una mayor percepción de riesgo de contraer la infección y su interés en cuidarse17–20.
Por último, pensamos que es relevante que la mitad de los usuarios de chemsex de nuestra cohorte afirmen estar preocupados por el consumo, por su sexualidad o por el riesgo de contraer ITS. Además, uno de cada 4 manifiesta necesitar ayuda para la gestión de estos problemas. A tenor de estos resultados creemos necesario incorporar especialistas en el área de la psiquiatría/psicología, sexología y adicciones a formar parte, junto a los infectólogos, de un equipo multidisciplinar que pueda garantizar una aproximación holística de la salud sexual al usuario de PrEP.
Existen datos discordantes en la literatura sobre el papel que los programas de PrEP pueden desempeñar en relación con el aumento del número de ITS21–24, los posibles cambios en las conductas sexuales12,13,24,25 y el consumo de sustancias26 entre los usuarios durante el seguimiento, que será muy interesante analizar en nuestra cohorte en el futuro.
El trabajo actual presenta ciertas limitaciones. En primer lugar, el tamaño de la muestra presentada es claramente inferior al reclutamiento anual que inicialmente se había previsto, y esto es debido a la restricción asistencial vivida durante este año de pandemia SARS-CoV-2. En segundo lugar es posible que exista un sesgo de selección de los usuarios incluidos que podría magnificar ciertas características basales de vulnerabilidad de la cohorte, como el elevado número de trabajadores sexuales, de ITS o el chemsex. Por último, recordar que este trabajo muestra una foto inicial de la puesta en marcha del programa de PrEP en una unidad de VIH de un hospital de tercer nivel. Será necesario realizar un seguimiento estrecho de la cohorte para observar la eficacia de esta intervención en nuestro entorno a largo plazo analizando la adherencia al tratamiento, la permanencia al programa, la tasa de serconversión VIH, los diagnósticos de ITS y determinar cómo una intervención global sobre la salud sexual de nuestros usuarios puede impactar en las prácticas sexuales y el uso de chemsex.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.