La alta complejidad farmacoterapéutica, las interacciones farmacológicas y la falta de adherencia a la medicación concomitante son circunstancias con consecuencias negativas en la evolución clínica de los pacientes con infección por VIH. El fenómeno 3-HIT se refiere a la ocurrencia simultánea de estas situaciones. El objetivo del estudio es determinar la prevalencia del fenómeno 3-HIT en la población VIH polimedicada así como determinar los factores relacionados con su ocurrencia.
MétodosEstudio observacional, retrospectivo y unicéntrico que incluyó a todos los pacientes ancianos en tratamiento antirretroviral activo en seguimiento farmacoterapéutico entre enero y marzo de 2020. Se realizó un modelo de regresión logística para evaluar los factores asociados a la ocurrencia del 3-HIT concepto con las variables significativamente asociadas a este fenómeno y aquellas consideradas clínicamente relevantes.
ResultadosSe incluyeron 428 pacientes, registrándose una prevalencia de polifarmacia en el 25,9% de la muestra de estudio. El fenómeno 3-HIT se detectó en el 6,3% de los pacientes. Por cada fármaco concomitante prescrito, el riesgo de desarrollar el fenómeno 3-HIT aumenta 1,5 veces.
ConclusiónLa prevalencia del fenómeno 3-HIT es alta en pacientes VIH con polimedicación. Un cambio en el modelo de atención farmacéutica a un entorno multidimensional es esencial, junto con estrategias de optimización farmacoterapéutica para mejorar los resultados de salud de los pacientes.
The high pharmacotherapeutic complexity, drug interactions and lack of adherence to concomitant medication are circumstances with negative consequences in the clinical evolution of patients with HIV infection. The 3-HIT phenomenon refers to the simultaneous occurrence of these situations. The objective of the study is to determine the prevalence of the phenomenon 3-HIT in the polymedicated HIV population as well as to determine factors related to its occurrence.
MethodsObservational, retrospective and single-center study that included all elderly patients on active antiretroviral treatment in pharmacotherapeutic follow-up between January and March 2020. A logistic regression model was carried out to evaluate the factors associated with the occurrence of the 3-HIT concept with the variables significantly associated with this phenomenon and those considered clinically relevant.
Results428 patients were included, registering a prevalence of polypharmacy in 25.9% of the study sample. The 3-HIT phenomenon was detected in 6.3% of the patients. For each concomitant drug prescribed the risk of developing the phenomenon 3-HIT increases 1.5 times.
ConclusionPrevalence of the phenomenon 3-HIT is high in HIV patients with polymedication. A change in the pharmaceutical care model to a multidimensional setting is essential, together with pharmacotherapeutic optimization strategies to improve patient health outcomes.
La prevalencia de pacientes que viven con infección por VIH (PVIVIH) de edad avanzada está creciendo a un ritmo exponencial gracias al desarrollo y mejora de la terapia antirretroviral (TAR), hecho que ha permitido transformar la infección en una patología crónica1. De hecho, se espera que para el año 2030, el 73% de los PVIVIH tengan 50 años o más y cerca del 40% sean mayores de 65 años2,3. Adicionalmente, esta población puede ser más vulnerable al desarrollo de eventos asociados al envejecimiento4. Todo ello ha llevado a una mayor prevalencia de patologías crónicas y comorbilidades, a edades más tempranas que en la población general, con la consiguiente prescripción de fármacos para su control5,6.
La polifarmacia, definida como la administración simultánea de 6 o más medicamentos, está creciendo en PVIVIH, estimándose que el 15-39% de estos pacientes se encuentran polimedicados, porcentaje que se eleva al 82% en los pacientes mayores de 50 años7. La presencia de polifarmacia es una condición que se asocia a una serie de problemas crecientes como son la prescripción de medicación potencialmente inapropiada (PIM), interacciones medicamentosas, eventos adversos asociados a la medicación, falta de adherencia a la medicación concomitante y la aparición de una alta complejidad farmacoterapéutica8,9. El estudio de Morillo-Verdugo et al. determinó una prevalencia de polifarmacia en PVIVIH del 32,4%, que en mayores de 65 años se eleva hasta alcanzar el 71,6%, informando además del desarrollo a edades más precoces de comorbilidades cardiometabólicas y ansioso-depresivas, de acuerdo a los patrones de polifarmacia más frecuentes en España10. En este mismo estudio se determinaron a su vez los factores de riesgo de polifarmacia como son el TAR, la presencia de interacciones potenciales, el uso de diferentes tipos de fármacos y el número de comorbilidades5.
Tradicionalmente, el enfoque para medir la polifarmacia ha sido cuantitativo, es decir, basado en el número de medicamentos prescritos. Sin embargo, en los últimos años se ha venido empleando un abordaje más cualitativo, ya que el mismo número de fármacos puede diferir, entre otros aspectos, de las instrucciones de administración, preparación o administración, la forma farmacéutica o la pauta posológica. George et al.11 publicaron el llamado «índice de complejidad del régimen de medicamentos» (MRCI), que permite aglutinar y ponderar todos esos aspectos. En este sentido, se ha determinado un valor de 11,25 de dicho índice como dintel para clasificar a un paciente polimedicado como de alta complejidad en PVIVIH12.
Son conocidas las consecuencias de la falta de adherencia al TAR, como el desarrollo de mutaciones que conllevan un fracaso virológico y pérdida de la indetectabilidad viral. Por otro lado, la falta de adherencia a la medicación concomitante se ha relacionado con la descompensación de patologías crónicas, cardiometabólicas, e incluso con el riesgo de reingreso del paciente13.
Como hemos mencionado anteriormente, los fenómenos de polifarmacia, medicación potencialmente inapropiada e interacciones medicamentosas han sido objeto de diferentes estudios, pero siempre de forma aislada. Sin embargo, para que estos fenómenos sean más representativos de la realidad es necesario añadir el componente de adherencia a la medicación. Por ello, hemos definido el concepto 3-HIT, haciendo referencia a una variable combinada que incluye los tres elementos que consideramos clave en el manejo de la polifarmacia en PVIVIH y que son la alta complejidad farmacoterapéutica, la presencia de interacciones medicamentosas y una falta de adherencia a la medicación concomitante.
El objetivo principal de nuestro estudio es por tanto evaluar la prevalencia de dicho fenómeno y estudiar los posibles factores de riesgo asociados a su desarrollo en PVIVIH con polifarmacia.
MétodosDiseñoSe realizó un estudio observacional, retrospectivo y unicéntrico, que incluyó a todos los PVIVIH mayores de 18 años con TAR activo y atendidos en consultas externas de Farmacia Hospitalaria desde el 1 de enero hasta el 31 de marzo de 2021 mediante la metodología de Atención Farmacéutica Capacidad-Motivación-Oportunidad (CMO)14. Se excluyeron todos aquellos pacientes participantes en ensayos clínicos y aquellos que no firmaron el consentimiento informado.
Se recogieron variables sociodemográficas y clínicas, así como datos inmunológicos, virológicos, TAR y medicación concomitante. Se obtuvo una lista completa de comorbilidades no relacionadas con el VIH mediante la revisión retrospectiva de las historias clínicas, mientras que los fármacos se extrajeron de la historia clínica de los pacientes tratados en nuestras consultas externas de farmacia. Para describir los patrones de multimorbilidad se utilizó la clasificación propuesta por De Francesco et al.15 incluyendo: patología cardiovascular, enfermedad pulmonar obstructiva crónica (EPOC)-patología hepática, eventos relacionados con VIH/sida, enfermedades neurológicas-psiquiátricas, enfermedades de transmisión sexual y salud general.
Se definió polifarmacia como la administración concomitante de 6 o más fármacos diferentes, incluyendo TAR. El término polifarmacia mayor se restringió al uso simultáneo de 11 principios activos distintos. Para describir los patrones de polifarmacia, usamos la clasificación propuesta por Prados-Torres et al.16: cardiovascular, ansioso-depresivo, EPOC y mixto. La clasificación de un paciente dentro de los patrones de polifarmacia requirió de, al menos, 3 fármacos incluidos en dicho grupo.
El índice de complejidad farmacoterapéutico fue medido mediante la herramienta MRCI, que es una herramienta validada de 65 ítems que evalúa la complejidad del régimen de tratamiento en función del número de medicamentos, la forma de dosificación, la frecuencia de dosificación y las instrucciones adicionales o especiales17.
Se utilizó la base de datos de la Universidad de Liverpool para identificar las interacciones medicamentosas (DDIs) entre el TAR y la medicación concomitante. La herramienta Lexicomp© fue empleada para identificar las DDIs entre diferentes fármacos no antirretrovirales, considerando aquellas que presentaban un grado D (potencial) u X (contraindicaciones). Para evaluar la no adherencia a la medicación concomitante, se utilizó el coeficiente de dispensación multiintervalo en la prescripción de medicación recogida en oficina de farmacia mediante Receta XXI-Diraya (medicación concomitante) y en consultas externas de Farmacia Hospitalaria (TAR) mediante el programa de dispensación de pacientes externos Dominion-Farmatools© de los últimos 6 meses. Se consideró falta de adherencia a la medicación concomitante la recogida, en la fecha prevista, de menos del 90% de la medicación prescrita.
La variable principal fue la prevalencia del fenómeno 3-HIT, definida como la presencia simultánea de alta complejidad farmacoterapéutica, DDIs y no adherencia a la medicación concomitante.
El estudio cumplió con todos los requisitos éticos y fue aprobado por el Comité Ético de Investigación Clínica del Hospital Virgen de Valme (C.I. 0987-N-21).
Análisis estadísticoLas variables discretas se expresaron como frecuencia (porcentaje) y las continuas como medianas y rangos intercuartílicos (RIQ). La hipótesis de independencia se estudió mediante la prueba de Chi cuadrado o la prueba exacta de Fisher en el caso de variables categóricas y con la prueba T o U de Mann-Whitney, para las variables cualitativas, según se ajustaran o no a la normalidad.
Se llevó a cabo un modelo de regresión logística para evaluar los factores independientemente relacionados con la ocurrencia del fenómeno 3-HIT. Se consideraron las variables asociadas significativamente con este fenómeno en el análisis bivariado, aquellas que atienden a aspectos farmacoterapéuticos o clínicos relevantes para el seguimiento de los PVIVIH. El umbral de significación estadística se definió como p<0,05. El análisis de los datos se realizó con el paquete estadístico SPSS para Windows v25.0.0.
ResultadosSe incluyeron un total de 428 pacientes con infección por VIH. El 82,2% eran hombres y el 58,4% eran mayores de 50 años. El 96,5% presentaba una carga viral indetectable y un 97,6% niveles de linfocitos T CD4>200céls/μl. El primer TAR en los PVIVIH incluidos en el estudio se había iniciado con una media de 12,2 (±3,2) años, mientras que el régimen actual evaluado en el estudio llevaba un período medio de 3,9 (±1,7) años. Las características basales principales de la población de estudio se presentan en la tabla 1.
Características basales de los pacientes incluidos en el análisis
| Cohorte totalN=428 | |
|---|---|
| Demográficas | |
| Edad (años), mediana (RIQ) | 50 (42-57) |
| Sexo (hombre), n (%) | 352 (82,2) |
| Clasificación CDC (sida) | 92 (21,5) |
| Vía de adquisición de la enfermedad | |
| Sexual | 331 (77,3) |
| Usuarios de drogas inyectables | 96 (22,4) |
| Transmisión vertical | 1 (0,2) |
| Clínicas | |
| Nivel CD4 (>200céls/μl) | 417 (97,4) |
| Carga viral indetectable(<50c/ml) | 396 (96,5) |
| Comorbilidad | 211 (49,3) |
| Cardiovascular | 138 (32,2) |
| EPOC - Patología hepática | 12 (2,8) |
| Eventos relacionados con VIH/sida | 2 (0,5) |
| Enfermedad neurológica y psiquiátrica | 43 (10,0) |
| Salud general | 16 (3,7) |
| Farmacoterapéuticas | |
| Tipo de TAR | |
| ITIAN+Inin | 240 (56,1) |
| ITIAN+ITINN | 49 (11,4) |
| ITIAN+IP | 86 (20,1) |
| Otros | 53 (12,4) |
| Atención farmacéutica | |
| Estratificacióna | |
| N3 | 369 (86,2) |
| N2 | 42 (9,8) |
| N1 | 17 (4) |
Inin: inhibidores de integrasa; IP: inhibidores de proteasa; ITIAN: inhibidores de la transcriptasa inversa análogos de nucleósidos; ITINN: inhibidores de la transcriptasa inversa no análogos; MRCI: índice de complejidad farmacoterapéutico; TAR: terapia antirretroviral.
Estratificación de acuerdo al modelo de Atención Farmacéutica a pacientes VIH de la Sociedad Española de Farmacia Hospitalaria18.
De la cohorte en estudio, 111 pacientes (25,9%) cumplían la definición de polifarmacia y 23 pacientes (5,4%) polifarmacia mayor. Entre los 220 pacientes que presentaban multimorbilidad, los patrones de comorbilidad más frecuentes fueron el cardiometabólico (34,6%) y ansioso depresivo (10,3%). El número medio de fármacos concomitantes fue de 4 (±3) y 303 pacientes (70,8%) recibían 2 o más fármacos concomitantes al TAR.
Centrándonos en los elementos que componen el fenómeno 3-HIT, el valor medio del índice de complejidad total fue de 6,9 (±5,5). Más de la mitad (69,4%) de PVIVIH se consideraban adherentes tanto al TAR como a la medicación concomitante. Las interacciones medicamentosas estuvieron presentes en 120 pacientes, siendo las más frecuentes aquellas interacciones potenciales entre el TAR y la medicación concomitante (23,6%). La presencia de interacciones totalmente contraindicadas se encontró en 5 pacientes (1,2%).
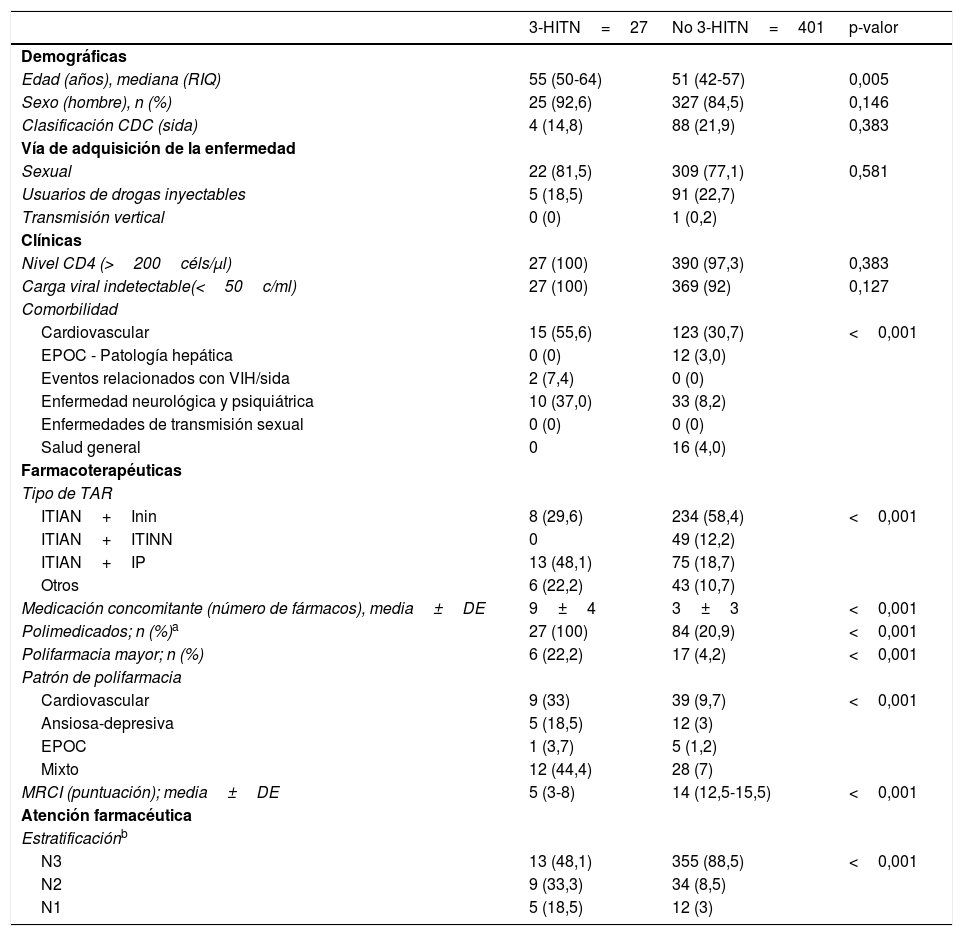
El análisis de interrelación entre los criterios sugestivos del concepto 3-HIT en PVIVIH reveló que 27 (6,3%) de los pacientes presentaban los 3 criterios incluidos en este concepto.
En el análisis bivariado, se observaron diferencias significativas entre pacientes con 3-HIT y sin él, en variables como la edad, el patrón de comorbilidad, el tipo de TAR, la polifarmacia, el patrón de polifarmacia, el índice de complejidad y el nivel de estratificación. La tabla 2 muestra los resultados completos.
Análisis bivariado entre pacientes en los que se registró 3-HIT y el resto
| 3-HITN=27 | No 3-HITN=401 | p-valor | |
|---|---|---|---|
| Demográficas | |||
| Edad (años), mediana (RIQ) | 55 (50-64) | 51 (42-57) | 0,005 |
| Sexo (hombre), n (%) | 25 (92,6) | 327 (84,5) | 0,146 |
| Clasificación CDC (sida) | 4 (14,8) | 88 (21,9) | 0,383 |
| Vía de adquisición de la enfermedad | |||
| Sexual | 22 (81,5) | 309 (77,1) | 0,581 |
| Usuarios de drogas inyectables | 5 (18,5) | 91 (22,7) | |
| Transmisión vertical | 0 (0) | 1 (0,2) | |
| Clínicas | |||
| Nivel CD4 (>200céls/μl) | 27 (100) | 390 (97,3) | 0,383 |
| Carga viral indetectable(<50c/ml) | 27 (100) | 369 (92) | 0,127 |
| Comorbilidad | |||
| Cardiovascular | 15 (55,6) | 123 (30,7) | <0,001 |
| EPOC - Patología hepática | 0 (0) | 12 (3,0) | |
| Eventos relacionados con VIH/sida | 2 (7,4) | 0 (0) | |
| Enfermedad neurológica y psiquiátrica | 10 (37,0) | 33 (8,2) | |
| Enfermedades de transmisión sexual | 0 (0) | 0 (0) | |
| Salud general | 0 | 16 (4,0) | |
| Farmacoterapéuticas | |||
| Tipo de TAR | |||
| ITIAN+Inin | 8 (29,6) | 234 (58,4) | <0,001 |
| ITIAN+ITINN | 0 | 49 (12,2) | |
| ITIAN+IP | 13 (48,1) | 75 (18,7) | |
| Otros | 6 (22,2) | 43 (10,7) | |
| Medicación concomitante (número de fármacos), media±DE | 9±4 | 3±3 | <0,001 |
| Polimedicados; n (%)a | 27 (100) | 84 (20,9) | <0,001 |
| Polifarmacia mayor; n (%) | 6 (22,2) | 17 (4,2) | <0,001 |
| Patrón de polifarmacia | |||
| Cardiovascular | 9 (33) | 39 (9,7) | <0,001 |
| Ansiosa-depresiva | 5 (18,5) | 12 (3) | |
| EPOC | 1 (3,7) | 5 (1,2) | |
| Mixto | 12 (44,4) | 28 (7) | |
| MRCI (puntuación); media±DE | 5 (3-8) | 14 (12,5-15,5) | <0,001 |
| Atención farmacéutica | |||
| Estratificaciónb | |||
| N3 | 13 (48,1) | 355 (88,5) | <0,001 |
| N2 | 9 (33,3) | 34 (8,5) | |
| N1 | 5 (18,5) | 12 (3) | |
Inin: inhibidores de integrasa; IP: inhibidores de proteasa; ITIAN: inhibidores de la transcriptasa inversa análogos de nucleósidos; ITINN: inhibidores de la transcriptasa inversa no análogos; MRCI: índice de complejidad farmacoterapéutico; TAR: terapia antirretroviral.
a Distribución del MRCI de acuerdo al estatus de polifarmacia [polimedicados 13,6±6,1 vs. 4,5±2,6 en no polimedicados].
b Distribución del MRCI de acuerdo al nivel de estratificación [N3, 6,6±4,9; N2, 12,1±13,2; N1, 12,4±8,4; ANOVA p intergrupos <0,001].
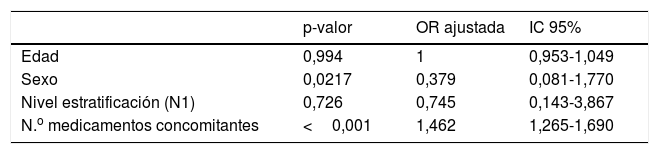
Mediante modelo de regresión logística binaria, se estudiaron posibles factores relacionados de forma independiente con la presencia de 3-HIT, revelándose como tal el número de fármacos prescritos (OR 1,5; IC 95%=1,3-1,7) (tabla 3).
DiscusiónNuestro estudio demuestra que la aparición simultánea de alta complejidad farmacoterapéutica, interacciones medicamentosas y falta de adherencia a la medicación concomitante, denominado fenómeno 3-HIT, es frecuente en PVIVIH de edad avanzada. Además, según nuestros resultados, por cada nuevo fármaco prescrito en la estrategia farmacoterapéutica del paciente, el riesgo de desarrollar el fenómeno 3-HIT aumenta 1,5 veces.
La presencia simultánea de polifarmacia, interacciones medicamentosas y medicación potencialmente inapropiada ha dado lugar a que se defina dicha situación como «tríada iatrogénica» en los últimos años19. Previamente, estos factores implicados han sido analizados por autores como Greene et al.20. Un estudio previo en PVIVIH de edad avanzada evaluó los factores implicados en este concepto por separado. Los resultados mostraron una alta prevalencia de polifarmacia, un 52% de presencia de medicación potencialmente inapropiada y un 70% de interacciones medicamentosas, el 11% de las cuales se trataba de interacciones que debían ser evitadas21.
Hasta donde conocemos, se trata del primer estudio que considera de forma simultánea tres factores de gran impacto en los PVIVIH polimedicados, lo cual es sugerente de un cambio en el enfoque de la atención sanitaria. Además, es conocida la relación entre la polifarmacia y la aparición de interacciones medicamentosas, con el 51% de los pacientes VIH mayores de 50 años que presentan interacciones entre el TAR y la medicación concomitante22. El estudio multicéntrico POPPY23 mostró que las interacciones medicamentosas en pacientes polimedicados se dan con mayor prevalencia en mayores de 50 años, al igual que en nuestro estudio, donde el 36,8% de los pacientes mayores de 50 años presentan polifarmacia, frente al 10,7% de los pacientes menores de dicha edad. En este sentido, la importancia de las interacciones en estos pacientes de edad avanzada ha sido ya estudiado por Tseng et al.8, determinando una mayor frecuencia de interacciones medicamentosas en pacientes tratados con inhibidores de la proteasa. Este dato coincide con lo obtenido en nuestro estudio, donde los pacientes tratados con inhibidores de la proteasa presentan un mayor porcentaje de interacciones alcanzando el 39,2% de los casos.
La adherencia tanto al TAR como a la medicación concomitante en los pacientes con infección por virus VIH constituye un foco de atención para todos los profesionales implicados en la atención de estos pacientes. La principal consecuencia de una adherencia inadecuada es el fracaso terapéutico y la no consecución de los objetivos planteados, tanto los relacionados con la infección por VIH como con las enfermedades subyacentes24. Centrándonos en el paciente VIH, la adherencia a la medicación es fundamental para la supresión de la carga viral, lo que permite controlar la enfermedad, evitando así su transmisión y retrasando el envejecimiento asociado25. Debido a la importancia que supone la adherencia, ha sido objeto de distintos estudios que han permitido el desarrollo de modelos predictivos de falta de adherencia a corto plazo26.
El estudio de Guaraldi et al.27 mostró un incremento del riesgo de ingreso hospitalario en un 47% en aquellos pacientes VIH mayores de 65 años que presentaban polifarmacia, mostrando que por cada fármaco prescrito, el riesgo se ve aumentado un 8%. La relevancia de este dato se pone de manifiesto dada la prevalencia elevada de polifarmacia en esta población, 25,9%, y el riesgo que puede suponer.
Se ha comprobado como los pacientes VIH de edad avanzada presentan una alta prevalencia de problemas de prescripción, donde los resultados de salud adversos asociados a polifarmacia y prescripciones inadecuadas, causantes de interacciones medicamentosas o falta de adherencia al no encontrar beneficio, hacen necesario el desarrollo de intervenciones para la prevención de posibles daños para el paciente, incluyendo una revisión de la estrategia farmacoterapéutica prescrita en pos de su optimización26. El nivel de estratificación usado en la atención al PVIVIH ha demostrado ser un buen indicador de consecuencias negativas respecto a la farmacoterapia del paciente y, por lo tanto, para el desarrollo del fenómeno 3-HIT. En relación con la influencia del género en la polifarmacia, existen datos contradictorios en la literatura. Si bien, existe evidencia sobre la relevancia de la menopausia en el incremento de la polifarmacia. Por lo que sería deseable que se analizara esta relación en futuros estudios, para determinar en qué medida puede afectar el sexo a la caracterización de la polifarmacia28.
Todo ello justifica el desarrollo de estudios más amplios y multicéntricos para explicar mejor el factor de riesgo de la aparición de 3-HIT. Otro aspecto que debemos considerar es que, dada la novedad del concepto, tampoco sabemos si el porcentaje de pacientes en los que aparece 3-HIT es mayor en los que no son PVIVIH. Además, se necesitan estudios para evaluar el impacto del enfoque multidimensional para disminuir el porcentaje de PVIVIH en esta situación.
Como principales limitaciones del estudio destaca su diseño retrospectivo, aunque al no tener como objetivo principal la evaluación del impacto clínico de la prescripción de medicamentos inapropiados, el sesgo ocasionado puede verse mitigado en cierta medida. En general, no se especificó el motivo de la falta de adherencia, pero posiblemente podría relacionarse con la negativa o incapacidad del paciente para tomar el medicamento, la falta de respuesta a un medicamento o los efectos adversos, en lugar de la falta de prescripción de un fármaco (la falta de adherencia primaria fue no incluido en este estudio). Además, es posible que el número de medicamentos de venta libre no se informe y no se incluya en el índice de complejidad del régimen de medicación. Finalmente, dado el entorno asistencial, no incluimos un grupo de control no infectado.
Futuras líneas de investigación que incluyan un número de pacientes mayor nos permitirán, además, relacionar la aparición de estos problemas con resultados en la salud de los pacientes, pudiendo tener interés para la consideración de su utilidad en la práctica asistencial.
En conclusión, la aparición de este nuevo concepto asociado a consecuencias negativas relacionadas con la medicación permite un mayor conocimiento y capacidad de abordar de forma más realista la farmacoterapia y la consecución de los objetivos en este tipo de pacientes. La conciliación de la medicación y la revisión periódica de las prescripciones por parte de farmacéuticos experimentados, idealmente como parte de consultas multidisciplinarias, podría reducir el riesgo de aparición del fenómeno 3-HIT y de las consecuencias deletéreas de salud de estos pacientes, por lo que la introducción rutinaria de un abordaje multidimensional en un entorno multidimensional para la optimización de la farmacoterapia en estos pacientes se hace clave. Para confirmar los hallazgos de este estudio se hacen necesarios nuevos trabajos con mayor casuística, de naturaleza prospectiva con grupo comparador no infectado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.