El objetivo principal fue determinar la frecuencia de pacientes que reciben terapia antibiótica inapropiada y evaluar los resultados en términos de estancia media, reingreso y mortalidad a 30 días.
MétodosEstudio observacional de cohortes retrospectivo que incluyó a todos los pacientes ingresados por infección desde un Servicio de Urgencias (SU) durante un mes. Se recogieron variables demográficas, comorbilidad, factores de riesgo de multirresistencia, foco de infección, resultados microbiológicos y antibiótico prescrito en el SU. Las variables de resultado fueron el tiempo de estancia, y la mortalidad y el reingreso a 30 días.
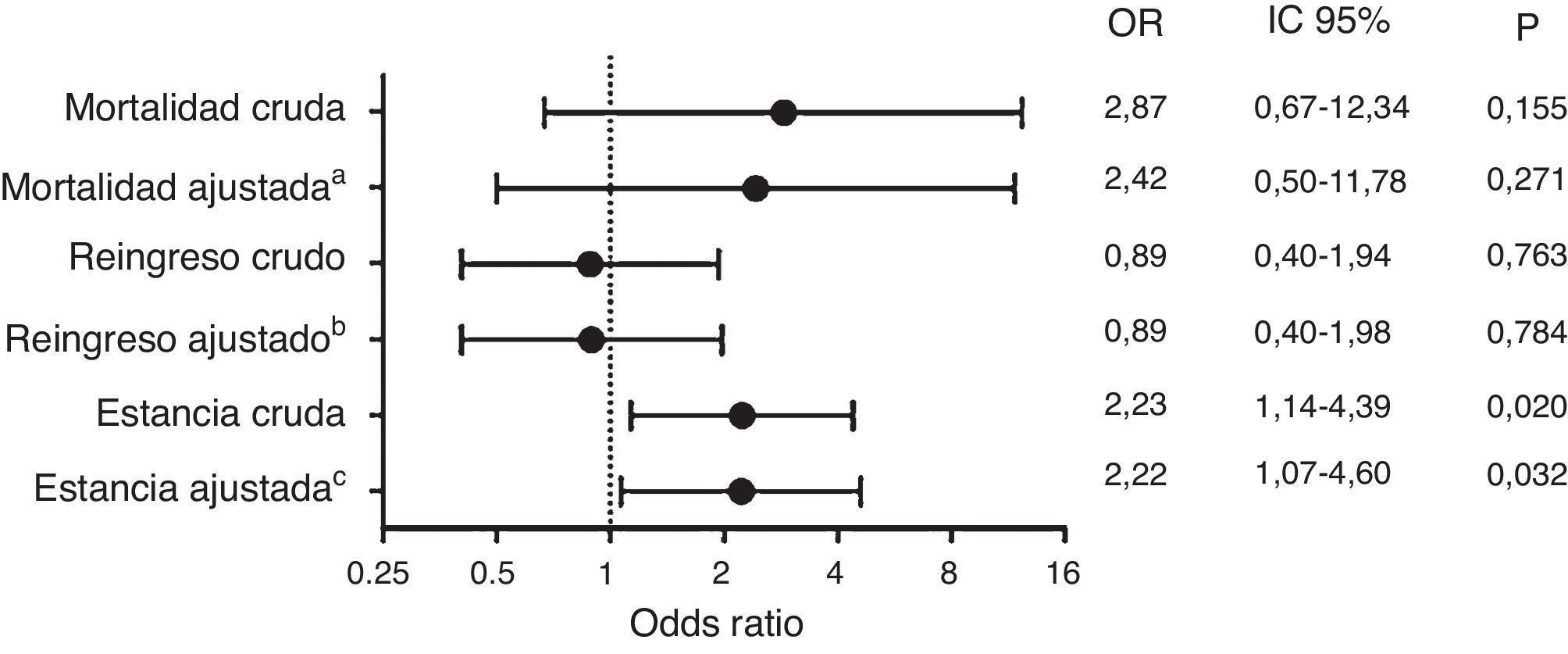
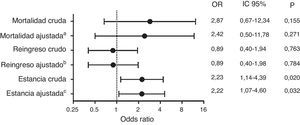
ResultadosSe incluyeron 376 pacientes con una edad media de 71,1 (DE 21) años. Las infecciones más frecuentes fueron respiratoria (45,7%) y urinaria (23,9%). El número de pacientes con una estancia superior a la mediana (≥9 días), reingreso y mortalidad a los 30 días fue de 165 (46,1%), 74 (19,7%) y 44 (11,7%) pacientes, respectivamente. La prescripción inapropiada del tratamiento antibiótico en el SU se produjo en 42 (11,2%) casos. Tras ajustar por los datos demográficos, la comorbilidad, los factores de riesgo para patógenos resistentes, la presencia de sepsis en el SU y el foco de infección, la prescripción inapropiada se asoció a una estancia prolongada (OR 2,22; IC95% 1,07-4,60; p=0,032), pero no a un aumento de la mortalidad (p=0,271) o de los reingresos (p=0,784) a los 30 días.
ConclusiónLa prescripción inapropiada del tratamiento antibiótico empírico en los pacientes ingresados por un proceso infeccioso desde el SU provoca una estancia prolongada, pero no un incremento de la mortalidad o del reingreso.
The main objective of the study was to determine the frequency of patients receiving inappropriate empiric antibiotic therapy and to assess the impact in terms of increase length of hospital stay, 30-day re-admissions, and 30-day mortality.
MethodsAn observational retrospective cohort study was conducted over a one-month period that included all patients hospitalised from an Emergency Department (ED) due to infection. Demographic variables, comorbidity, multi-resistance risk factors, site of infection, microbiological findings, and antibiotic prescribed in ED were collected. Outcomes were length of hospital stay, 30-day re-admissions, and 30-day mortality.
ResultsA total of 376 patients were included, with a mean age of 71.1 (SD 21) years. The most frequent causes were respiratory (45.7%) and urine (23.9%) infections. The number of patients with length of stay over the median (≥9 days) was 165 (46.1%), with re-admissions 74 (19.7%), and mortality at 30 days 44 (11.7%). There was inappropriate antibiotic treatment in 42 (11.2%) cases. After adjusting for demographic data, comorbidity, risk factors for multidrug resistant organism, presence of sepsis criteria in ED, and site of infection, inappropriate treatment was associated with an extended length of hospital stay (OR 2.22; 95% CI; 1.07-4.60; P=.032), but did not to an increase in mortality (P=.271) or re-admission (P=.784) at 30 days.
ConclusionThe inappropriate empirical antibiotic therapy in patients admitted from the ED leads to an extended hospital stay, but did not increase mortality or readmission.
En la literatura médica se emplea habitualmente la expresión «tratamiento apropiado» para referirse a aquel que es activo frente al patógeno causante de la infección. Si además es correcto en dosificación, duración y vía de administración, y sigue las recomendaciones de tratamiento vigentes, sean externas o locales, se considera tratamiento adecuado1. Múltiples estudios han puesto de manifiesto una elevada frecuencia de casos en los que el tratamiento antibiótico empírico no es correcto, cifrándolo en torno al 50%2–5. En el escenario de urgencias, los estudios muestran que los errores de prescripción más frecuentes se producen en pacientes de edad avanzada y en las infecciones urinarias6–8.
Un reciente estudio epidemiológico muestra que en la última década se ha observado un aumento de la prevalencia de las infecciones diagnosticadas en los servicios de urgencias (SU), con un perfil de pacientes de más edad, más comorbilidad, más factores de riesgo de selección de cepas multirresistentes y mayor gravedad9. Sin embargo, a pesar del cambio en el perfil de los pacientes atendidos y el aumento de resistencias descrito en los últimos años para los patógenos que causan habitualmente infecciones comunitarias, no se ha producido un aumento proporcional en la utilización de antimicrobianos con cobertura para patógenos menos habituales o resistentes9.
La prescripción errónea del tratamiento antibiótico podría tener varias consecuencias. En primer lugar, un incremento del coste sanitario al provocar el fracaso terapéutico, el incremento de las estancias hospitalarias, el aumento del número de pruebas complementarias realizadas o la necesidad de ingreso en la unidad de cuidados intensivos10,11. En segundo lugar, uno de los principales factores ligados a la multirresistencia es el uso incorrecto de los antimicrobianos, que repercute en el incremento de resistencias frente a estos, resistencias transmisibles entre las bacterias y a huéspedes, a veces no expuestos previamente a esos antimicrobianos. Por último, puede tener consecuencias sobre el pronóstico vital del paciente, ya que puede condicionar una peor supervivencia en pacientes con sepsis grave y shock séptico12.
Considerando los mencionados antecedentes y la importancia de la cuestión, se ha realizado un estudio con el objetivo de determinar la frecuencia de pacientes que reciben terapia antibiótica inapropiada y evaluar las consecuencias en términos de incremento de la estancia media, y reingreso y mortalidad a corto plazo de los pacientes en función de la necesidad de modificar o no el tratamiento antibiótico una vez ingresados en planta de hospitalización.
MetodologíaSelección de pacientesEstudio observacional de cohortes retrospectivo. Se seleccionaron todos los pacientes≥18 años ingresados por un proceso infeccioso desde el SU de un hospital terciario universitario desde el 1 al 31 de octubre de 2014. Los pacientes se identificaron a través de una base de datos administrativa hospitalaria. Se incluyeron a todos los pacientes con algún diagnóstico al alta hospitalaria de un proceso infeccioso y que habían sido ingresados desde el SU durante el periodo de estudio. Se consideró un único episodio por paciente, el primero, durante el periodo del estudio. El estudio fue aprobado por el Comité de Ético de Investigación del Hospital Universitario Clínico San Carlos.
Lugar del estudioEl Hospital Clínico San Carlos es un centro universitario, terciario y urbano, con un área asignada de aproximadamente 500.000 pacientes en la Comunidad Autónoma de Madrid. El SU tiene una media de atenciones diarias de 350 pacientes, de las cuales un 15% son por cuadros infecciosos.
VariablesSe recogieron mediante un formulario estandarizado electrónico a partir de la historia clínica variables demográficas (edad, sexo), el grado de comorbilidad según el índice de Charlson13, los factores de riesgo de multirresistencia (tratamiento inmunosupresor, tratamiento corticoideo crónico, instrumentación en el último mes, si era portador de sonda vesical o catéter central, el ingreso hospitalario previo en los últimos 3 meses, la toma de antibiótico durante más de 7 días en el último mes y la procedencia de una institución de cuidados prolongados o residencia de ancianos), el foco de infección diagnosticado (respiratorio, urinario, intraabdominal, de piel y partes blandas y otros), la presencia o no de criterios clínicos de sepsis, sepsis grave o shock séptico, el antibiótico prescrito en el SU, si este antibiótico se modificó durante la hospitalización y, en su caso, el día en que se modificó y el motivo (mala evolución, aislamiento microbiológico) y los resultados de los estudios microbiológicos solicitados. Se definió también la variable cambio de antibiótico por cualquier causa, que incluía los pacientes en los que se había modificado el antibiótico tanto por mala evolución como a consecuencia de la sensibilidad del aislamiento microbiológico. Se definió la variable microorganismo multirresistente cuando el estudio de sensibilidad del aislamiento demostró que existía resistencia a 3 o más familias o grupo de antimicrobianos de uso habitual para el tratamiento de ese patógeno. Se consideró tratamiento antibiótico inapropiado cuando se modificaba este como consecuencia de la ausencia de sensibilidad del microorganismo aislado al antimicrobiano prescrito en el SU. Cuando el cambio del tratamiento antibiótico se realizó para desescalamiento o para realizar tratamiento secuencial, se consideró no modificado. Se consideró antibiótico de amplio espectro los siguientes: ceftazidima, cefepime, carbapenémicos, piperacilina/tazobactam, vancomicina, teicoplanina, daptomicina, linezolid y tigeciclina. Se consideró tratamiento tuberculostático rifampicina, isoniacida, pirimetamina y etambutol. Como antibióticos para cobertura de patógenos comunitarios se incluyeron las fluoroquinolonas, amoxicilina, ampicilina, amoxicilina/clavulánico, ceftriaxona, cefotaxima, macrólidos, doxiciclina, metronidazol, clindamicina, fosfomicina y contrimoxazol. No se pautaron antibióticos distintos a los descritos en los listados previos.
Las variables de resultado fueron el tiempo de estancia prolongada y la mortalidad y el reingreso a los 30 días del evento índice. Se consideró tiempo de estancia prolongada si el paciente permanecía ingresado una cifra superior a la mediana del tiempo de estancia en días de la muestra total de estudio. Para el cálculo de la estancia no se consideró a los pacientes con mortalidad intrahospitalaria. Los distintos criterios y parámetros fueron definidos previamente por el grupo basándose en las guías clínicas y los consensos previamente publicados. Se determinó el reingreso y la mortalidad de los pacientes a los 30 días del episodio índice consultando los sistemas de información de la comunidad autónoma.
Análisis estadísticoSe utilizó la frecuencia absoluta y relativa para describir las variables cualitativas y la media con desviación estándar para las variables cuantitativas o la mediana y el rango intercuartílico, en función de si la variable cumplía los criterios de normalidad. La medidas del efecto se expresaron como odds ratio (OR) con su intervalo de confianza al 95% (IC 95%). Se utilizó la ji al cuadrado o la prueba exacta de Fisher, en el caso de que más de un 25% de las frecuencias esperadas fueran menores de 5, para las variables cualitativas, y la t de Student para el análisis de las variables cuantitativas. Con el fin de identificar los factores independientes asociados a estancia prolongada y reingreso y mortalidad a 30 días se realizó un análisis multivariable de regresión logística para controlar los efectos de los factores de confusión. Se consideró que las diferencias eran estadísticamente significativas cuando el valor de p era inferior a 0,05 o cuando el IC 95% de la OR excluía el valor 1. El procesamiento y análisis de los datos se realizó mediante el paquete estadístico SPSS® 19.0.
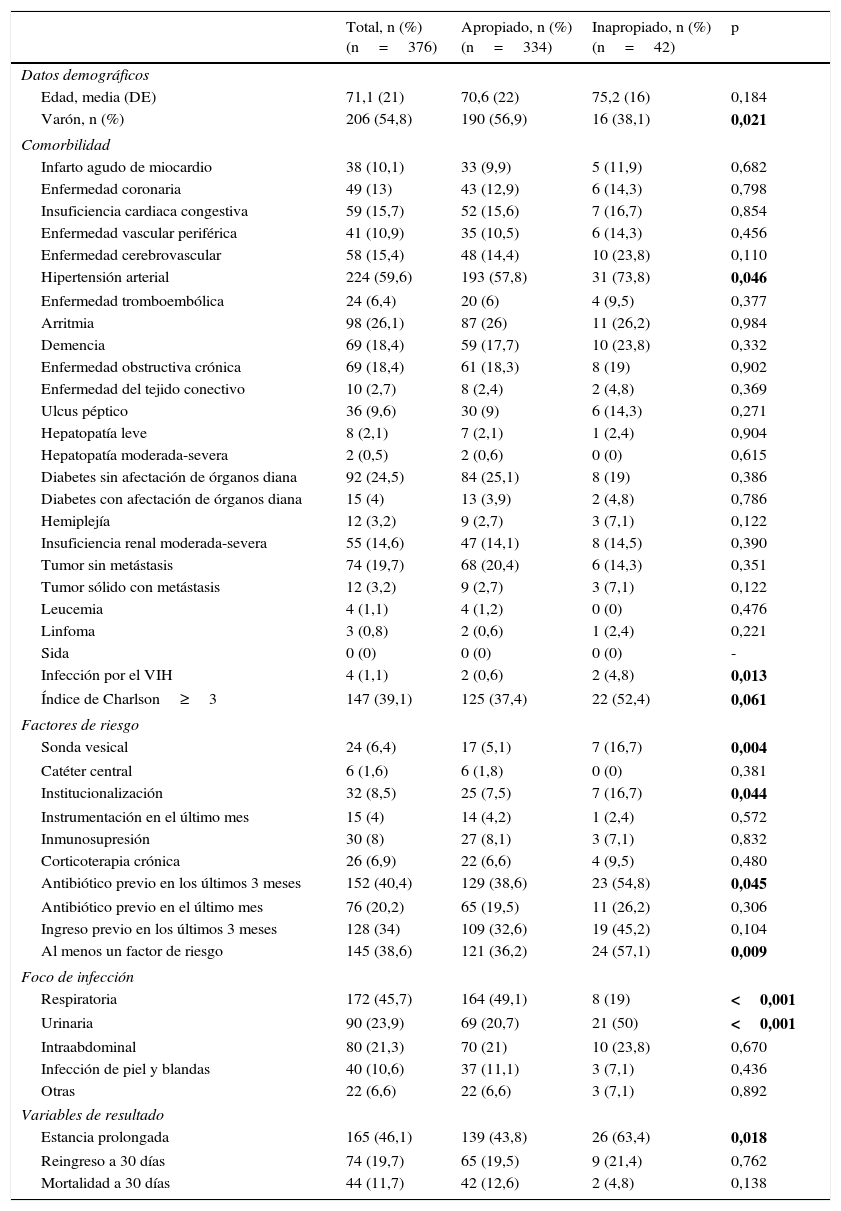
ResultadosSe incluyeron 376 pacientes diagnosticados de un proceso infeccioso y que requirieron hospitalización. La edad media fue de 71,1 (DE 21) años y hubo un predominio de varones (54,8%). El foco de infección más frecuente fue el de origen respiratorio (45,7%), seguido del urinario (23,9%). Las características de los pacientes en función de la prescripción apropiada o no del tratamiento antibiótico en el SU se describen en la tabla 1. El análisis univariado muestra que el grupo de pacientes con tratamiento inapropiado presenta con más frecuencia comorbilidad grave e infección por el VIH. Además, con más frecuencia están institucionalizados, son portadores de sonda vesical y han tomado antibioterapia en los últimos 3 meses. En cuanto a los focos de infección, en nuestra muestra existe mayor frecuencia de tratamiento apropiado en el respiratorio y de inapropiado en el urinario.
Características de los pacientes agrupados en función de la prescripción apropiada del tratamiento antibiótico
| Total, n (%) (n=376) | Apropiado, n (%) (n=334) | Inapropiado, n (%) (n=42) | p | |
|---|---|---|---|---|
| Datos demográficos | ||||
| Edad, media (DE) | 71,1 (21) | 70,6 (22) | 75,2 (16) | 0,184 |
| Varón, n (%) | 206 (54,8) | 190 (56,9) | 16 (38,1) | 0,021 |
| Comorbilidad | ||||
| Infarto agudo de miocardio | 38 (10,1) | 33 (9,9) | 5 (11,9) | 0,682 |
| Enfermedad coronaria | 49 (13) | 43 (12,9) | 6 (14,3) | 0,798 |
| Insuficiencia cardiaca congestiva | 59 (15,7) | 52 (15,6) | 7 (16,7) | 0,854 |
| Enfermedad vascular periférica | 41 (10,9) | 35 (10,5) | 6 (14,3) | 0,456 |
| Enfermedad cerebrovascular | 58 (15,4) | 48 (14,4) | 10 (23,8) | 0,110 |
| Hipertensión arterial | 224 (59,6) | 193 (57,8) | 31 (73,8) | 0,046 |
| Enfermedad tromboembólica | 24 (6,4) | 20 (6) | 4 (9,5) | 0,377 |
| Arritmia | 98 (26,1) | 87 (26) | 11 (26,2) | 0,984 |
| Demencia | 69 (18,4) | 59 (17,7) | 10 (23,8) | 0,332 |
| Enfermedad obstructiva crónica | 69 (18,4) | 61 (18,3) | 8 (19) | 0,902 |
| Enfermedad del tejido conectivo | 10 (2,7) | 8 (2,4) | 2 (4,8) | 0,369 |
| Ulcus péptico | 36 (9,6) | 30 (9) | 6 (14,3) | 0,271 |
| Hepatopatía leve | 8 (2,1) | 7 (2,1) | 1 (2,4) | 0,904 |
| Hepatopatía moderada-severa | 2 (0,5) | 2 (0,6) | 0 (0) | 0,615 |
| Diabetes sin afectación de órganos diana | 92 (24,5) | 84 (25,1) | 8 (19) | 0,386 |
| Diabetes con afectación de órganos diana | 15 (4) | 13 (3,9) | 2 (4,8) | 0,786 |
| Hemiplejía | 12 (3,2) | 9 (2,7) | 3 (7,1) | 0,122 |
| Insuficiencia renal moderada-severa | 55 (14,6) | 47 (14,1) | 8 (14,5) | 0,390 |
| Tumor sin metástasis | 74 (19,7) | 68 (20,4) | 6 (14,3) | 0,351 |
| Tumor sólido con metástasis | 12 (3,2) | 9 (2,7) | 3 (7,1) | 0,122 |
| Leucemia | 4 (1,1) | 4 (1,2) | 0 (0) | 0,476 |
| Linfoma | 3 (0,8) | 2 (0,6) | 1 (2,4) | 0,221 |
| Sida | 0 (0) | 0 (0) | 0 (0) | - |
| Infección por el VIH | 4 (1,1) | 2 (0,6) | 2 (4,8) | 0,013 |
| Índice de Charlson≥3 | 147 (39,1) | 125 (37,4) | 22 (52,4) | 0,061 |
| Factores de riesgo | ||||
| Sonda vesical | 24 (6,4) | 17 (5,1) | 7 (16,7) | 0,004 |
| Catéter central | 6 (1,6) | 6 (1,8) | 0 (0) | 0,381 |
| Institucionalización | 32 (8,5) | 25 (7,5) | 7 (16,7) | 0,044 |
| Instrumentación en el último mes | 15 (4) | 14 (4,2) | 1 (2,4) | 0,572 |
| Inmunosupresión | 30 (8) | 27 (8,1) | 3 (7,1) | 0,832 |
| Corticoterapia crónica | 26 (6,9) | 22 (6,6) | 4 (9,5) | 0,480 |
| Antibiótico previo en los últimos 3 meses | 152 (40,4) | 129 (38,6) | 23 (54,8) | 0,045 |
| Antibiótico previo en el último mes | 76 (20,2) | 65 (19,5) | 11 (26,2) | 0,306 |
| Ingreso previo en los últimos 3 meses | 128 (34) | 109 (32,6) | 19 (45,2) | 0,104 |
| Al menos un factor de riesgo | 145 (38,6) | 121 (36,2) | 24 (57,1) | 0,009 |
| Foco de infección | ||||
| Respiratoria | 172 (45,7) | 164 (49,1) | 8 (19) | <0,001 |
| Urinaria | 90 (23,9) | 69 (20,7) | 21 (50) | <0,001 |
| Intraabdominal | 80 (21,3) | 70 (21) | 10 (23,8) | 0,670 |
| Infección de piel y blandas | 40 (10,6) | 37 (11,1) | 3 (7,1) | 0,436 |
| Otras | 22 (6,6) | 22 (6,6) | 3 (7,1) | 0,892 |
| Variables de resultado | ||||
| Estancia prolongada | 165 (46,1) | 139 (43,8) | 26 (63,4) | 0,018 |
| Reingreso a 30 días | 74 (19,7) | 65 (19,5) | 9 (21,4) | 0,762 |
| Mortalidad a 30 días | 44 (11,7) | 42 (12,6) | 2 (4,8) | 0,138 |
Se indica en negrita los resultados con p < 0,05.
En referencia a la situación de gravedad del paciente a su llegada al SU, 117 (31,1%) presentaban criterios de sepsis, 50 (13,3%) de sepsis grave y 4 (1,1%) de shock séptico. La mediana de estancia de los pacientes estudiados fue de 9 días (rango intercuartílico 5-15). Los pacientes con estancia prolongada, es decir, mayor de 9 días, fueron 165 (46,1%). Hubo 74 (19,7%) reingresos y 44 (11,7%) fallecimientos.
Se aislaron microorganismos en una muestra microbiológica válida de 159 (42,3%) pacientes, siendo estos multirresistentes en 64 (17%) enfermos. Respecto al tipo de antibiótico, se utilizó un antimicrobiano con cobertura para patógenos comunitarios en 226 (60,1%) pacientes, de amplio espectro en 147 (39,1%) y tuberculostáticos en 3 (0,8%).
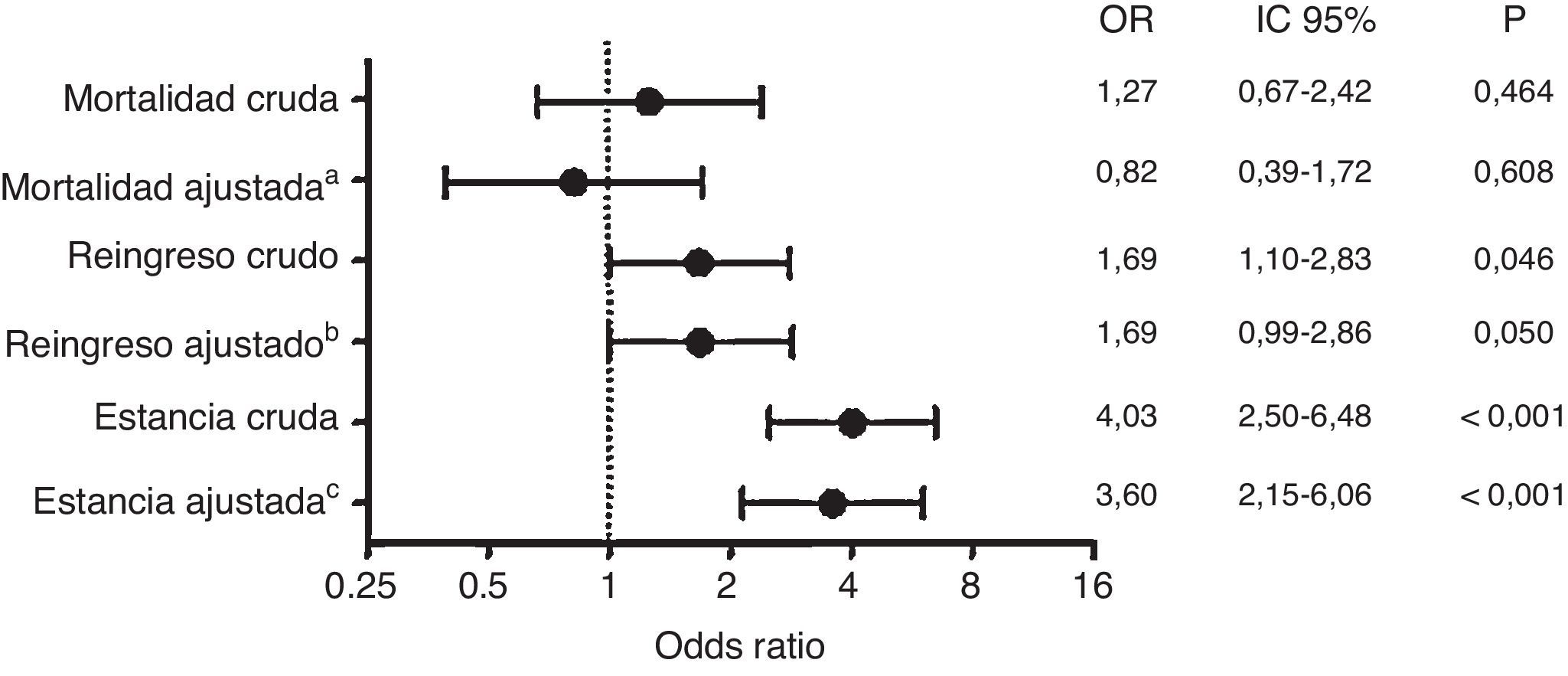
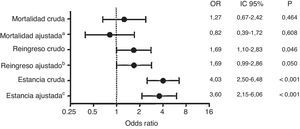
El tratamiento antibiótico fue modificado, una vez ingresados en planta, en 134 (35,6%) pacientes, 42 (11,3%) por tratamiento inapropiado y 92 (24,6%) por mala evolución clínica. En un 52,9% de los casos este cambio se realizó en las primeras 48h desde el ingreso hospitalario. En la figura 1 se muestran los riesgos no ajustados y ajustados de la prescripción inapropiada respecto a las variables resultado, mostrando que la prescripción inapropiada es un factor independiente asociado al tiempo de estancia prolongada, pero no con la mortalidad o los reingresos a los 30 días. Tras el mismo análisis multivariable, la figura 2 refleja que si consideramos únicamente el factor del cambio de tratamiento durante la hospitalización, independientemente de la causa que lo provoca, esta modificación se asocia a un tiempo de estancia prolongado y a una tendencia al incremento en los reingresos a los 30 días, pero no a un aumento en la mortalidad a corto plazo.
Efectos para la estancia, la mortalidad y el reingreso tanto brutos como ajustados por los datos demográficos, la comorbilidad, los factores de riesgo para patógenos resistentes, la situación de sepsis en Urgencias y el foco de infección para tratamiento inapropiado.
aAjustada por ingreso<3 meses, Charlson≥3, enfermedad pulmonar obstructiva crónica, demencia, infección respiratoria, sepsis en Urgencias, insuficiencia renal moderada-severa, presentar algún factor de riesgo para microorganismos resistentes, institucionalización, inmunosupresión, enfermedad vascular periférica y toma de antibiótico en el último mes durante más de 7 días.
bAjustada por diabetes, infección intraabdominal, ingreso previo.
cAjustada por ingreso<3 meses, Charlson≥3, enfermedad pulmonar obstructiva crónica, demencia, infección respiratoria, sepsis en Urgencias, presentar algún factor de riesgo para microorganismos resistentes, tumor.
Efectos para la estancia, la mortalidad y el reingreso tanto brutos como ajustados por los datos demográficos, la comorbilidad, los factores de riesgo para patógenos resistentes, la situación de sepsis en Urgencias y el foco de infección para el cambio de antibiótico por cualquier causa.
aAjustada por ingreso<3 meses, Charlson≥3, enfermedad pulmonar obstructiva crónica, demencia, infección respiratoria, sepsis en Urgencias, insuficiencia renal moderada-severa, presentar algún factor de riesgo para microorganismos resistentes, institucionalización, inmunosupresión, enfermedad vascular periférica y toma de antibiótico en el último mes durante más de 7 días.
bAjustada por diabetes, infección intraabdominal, ingreso previo.
cAjustada por ingreso<3 meses, Charlson≥3, enfermedad pulmonar obstructiva crónica, demencia, infección respiratoria, sepsis en Urgencias, presentar algún factor de riesgo para microorganismos resistentes, tumor.
La prescripción de tratamiento inapropiado en nuestra muestra se produjo únicamente en uno de cada 10 pacientes. El escaso número de pacientes afectados puede condicionar que no se encuentren diferencias significativas respecto a la mortalidad y el reingreso, pero sí se observa que produce un incremento en el número de pacientes con estancia prolongada. El retraso en la administración del antibiótico apropiado podría condicionar no únicamente un control más tardío de la infección y del inóculo bacteriano, sino también una mayor dificultad y retraso para estabilizar la comorbilidad del paciente, afectada con frecuencia por el proceso agudo, sobre todo en una población de edad avanzada y de elevada comorbilidad, como la que atendemos con más frecuencia en los SU. Esto condicionaría el incremento observado en la estancia hospitalaria de los pacientes con terapia inapropiada. Otros estudios han mostrado que la prescripción inapropiada condiciona un aumento de la mortalidad14,15, si bien estos estudios se han realizado en pacientes con sepsis grave y shock séptico, donde las decisiones pueden tener una mayor repercusión sobre la salud debido a la gravedad del proceso. Sin embargo, no debemos obviar la importancia que el incremento de la estancia hospitalaria produce sobre el sistema sanitario, ya que aumenta el coste del proceso. Múltiples estudios han puesto de manifiesto que este es el factor más importante relacionado con los gastos vinculados a cualquier proceso infeccioso16–18.
Otros estudios muestran porcentajes de tratamiento inapropiado muy variables, pero más elevados que los observados en nuestra muestra2,3. El hecho de la protocolización extendida en nuestro SU del tratamiento antibiótico empírico para las enfermedades infecciosas más prevalentes, y la existencia de una comunicación periódica de los resultados de la sensibilidad de los principales microorganismo a los antimicrobianos por parte del Servicio de Microbiología de nuestro centro, puede condicionar que el riesgo de prescripción inapropiada sea menor. Existen publicaciones que han mostrado la utilidad del seguimiento de guías clínicas para mejorar la prescripción apropiada19,20. Además, solo en 2 de cada 5 pacientes se logró el diagnóstico etiológico, por lo que el porcentaje de tratamiento incorrecto podría estar infravalorado, al no considerarse en los pacientes en los que no se ha conseguido este diagnóstico.
Probablemente se puedan sacar también conclusiones de los datos de la modificación del tratamiento antibiótico, independientemente del motivo de este. En este sentido, debemos destacar que en 2 de cada 5 pacientes se produce la modificación del tratamiento antibiótico inicial, y que los pacientes en que este cambio se produce presentan un aumento de la estancia hospitalaria y del riesgo de reingreso en 30 días, pero sin observarse un incremento en la mortalidad. El reingreso en el hospital, además de incrementar los costes del proceso, es una medida de la calidad de la asistencia sanitaria y puede identificar problemas en la asistencia prestada.
El estudio muestra una elevada frecuencia de aislamientos de microorganismos multirresistentes en la población atendida en un SU (17%). Este dato se puede justificar teniendo en cuenta las siguientes consideraciones. En primer lugar, por los datos actuales sobre sensibilidad de algunos de los patógenos clave en las infecciones comunitarias. Los estudios de sensibilidad publicados muestran tasas de resistencia por encima del 30% de las enterobacterias a las quinolonas y de Staphylococcus aureus a los betalactámicos en nuestro país, así como la emergencia de resistencias mediadas por betalactamasas de espectro extendido o carbapenemasas21, o la presencia cada vez más habitual de patógenos multirresistentes como Pseudomonas spp. en el paciente procedente de la comunidad como consecuencia del aumento de la supervivencia de personas con enfermedad pulmonar crónica o el incremento de sujetos inmunodeprimidos. En segundo lugar, hay que reseñar que el perfil de los pacientes incluidos en el estudio, de edad avanzada y con elevada comorbilidad y factores de riesgo de selección para estos microorganismos, podría también justificar estos hallazgos. Dos de cada 5 pacientes presentaban un índice de Charlson≥3 e, igualmente, 2 de cada 5 presentaban al menos un factor de riesgo de resistencia. El mismo porcentaje de pacientes había realizado un ciclo completo de antibiótico en el mes previo. Por último, se trata de pacientes con cierto nivel de complejidad, ya que requieren ingreso hospitalario.
Se trata de un estudio con ciertas limitaciones. En primer lugar, se realizó en pacientes que ingresaron por infección desde un único SU. En segundo lugar, a la hora de considerar la prescripción correcta de un tratamiento antibiótico debemos tener en cuenta que el antibiótico tenga una sensibilidad apropiada, pero también la elección de un régimen de dosificación adecuado (dosis, intervalo entre dosis, duración del tratamiento, vía de administración y condiciones de administración), la correcta difusión al foco de la infección, la interacción con otros medicamentos suministrados al paciente, el empleo en combinación cuando así está indicado y el no retrasar el tiempo de administración. Por tanto, a la hora de valorar lo acertado de un tratamiento antibiótico, no debemos referirnos únicamente a los aspectos de sensibilidad antimicrobiana. Por último, no se hizo un análisis estratificado en función del foco de infección ni la influencia en función de la molécula utilizada.
A pesar de ello, el presente estudio aporta datos interesantes sobre las implicaciones de la prescripción inapropiada del tratamiento antibiótico, o de su modificación por cualquier causa, en el SU de un hospital universitario de elevada complejidad. En conclusión, podemos indicar que, en nuestra experiencia, la prescripción inapropiada del tratamiento antibiótico empírico en los pacientes ingresados por un proceso infeccioso desde el SU provoca una estancia prolongada, pero no un incremento de la mortalidad o del reingreso.
FinanciaciónEstudio no financiado.
Conflicto de interesesNinguno.