El paciente anciano es especialmente vulnerable a la prescripción potencialmente inadecuada (PPI) por razones fisiológicas, comorbilidades, polimedicación o la diferente farmacocinética/farmacodinamia medicamentosa. El objetivo de nuestro estudio fue conocer la prevalencia de la PPI según la utilización de los criterios STOPP-START en pacientes mayores de 65 años que ingresaron en un centro sociosanitario, así como valorar la aceptación de los mismos por parte de los clínicos.
Material y métodosEstudio observacional y retrospectivo. Se incluyeron pacientes mayores de 65 años que ingresaron de manera consecutiva en unidades de convalecencia y larga estancia. La información del estudio se obtuvo revisando la historia clínica de los pacientes. Las PPI según los criterios STOPP-START eran valoradas por el geriatra responsable, el cual decidía la conveniencia o no de modificar el tratamiento y registraba los motivos.
ResultadosSe incluyeron 247 pacientes con edad media de 82,6 años (DE: 7,3), 72,1% de mujeres y 7 fármacos de mediana (percentil 25-75: 4-9). El 78,9% (IC95%: 73,3-83,9) de los pacientes tenían al menos una PPI STOPP-START al ingreso, el 44,9% (IC95%: 38,6-51,4) PPI-STOPP y el 59,5% (IC95%: 53,1-65,7) PPI-START. Al alta hospitalaria, la prevalencia de PPI-STOPP-START fue del 46,2% (IC95%: 39,8-52,6), 19,0% (IC95%: 14,3-24,5) de PPI-STOPP y 34,4% (IC95%: 28,5-40,7) PPI-START.
ConclusionesEn nuestra experiencia, la valoración geriátrica y el uso de los criterios STOPP-START permiten reducir significativamente la prevalencia de PPI en pacientes ingresados en un centro sociosanitario. No obstante, aspectos como la fragilidad, la multimorbilidad y objetivos funcionales deberían estar más presentes en la adecuación de la prescripción.
The elderly patient is particularly vulnerable to potentially inappropriate prescription (PIP) due to physiological reasons, comorbidity, polypharmacy or the different pharmacokinetics/pharmacodynamics of drugs. The aim of this study was to determine the prevalence of PIP according to the STOPP-START criteria in patients over 65 years admitted into a geriatric hospital, as well as to appraise its acceptance by geriatricians.
Material and methodsRetrospective observational study. Patients older than 65 years consecutively admitted to medium/long-stay units were included. The study information was obtained by reviewing the clinical record of the patients. The PIP according to the STOPP-START criteria were assessed by the geriatrician, who decided whether or not to modify the medication and recorded the reasons.
Results247 patients were included, mean age was 82.6 years (SD 7.3), 72.1% of patients were female and a median of 7 drugs (25-75 percentile: 4-9). 78.9% (95%CI: 73.3-83.9) of patients had at least one PIP STOPP-START at admission, 44.9% (95%CI: 38.6-51.4) PIP-STOPP and 59.5% (95%CI: 53.1-65.7) PIP-START. At hospital discharge, the prevalence of PIP-STOPP-START was 46.2% (95%CI: 39.8-52.6), 19.0% (95%CI: 14.3-24.5) of PIP-STOPP and 34.4% (95%CI: 28.5-40.7) PIP-START.
ConclusionsThe comprehensive geriatric assessment and the use of the STOPP-START criteria can significantly reduce the prevalence of PIP among patients admitted to a geriatric hospital. Nevertheless, issues such as frailty, multimorbidity and functional goals would be taken into account in the appropriateness of the prescription.
Se considera prescripción potencialmente inadecuada (PPI) la situación en la que el riesgo de sufrir efectos adversos con un fármaco supera al beneficio clínico, cuando existe una alternativa terapéutica más segura o eficaz y la omisión de medicamentos que deberían estar indicados en un paciente por su beneficio clínico, pero que no se han prescrito1. El paciente anciano es especialmente vulnerable a la prescripción inadecuada por razones fisiológicas, las comorbilidades, la polimedicación, o al diferente comportamiento farmacocinético/farmacodinámico de los medicamentos2.
Actualmente hay diversas herramientas validadas para evaluar la adecuación de la prescripción en las personas mayores. Los métodos implícitos son métodos muy fiables pero muy laboriosos de aplicar. Uno de los más conocidos es el Medication Appropiateness Index (MAI). Los métodos explícitos son más fáciles de utilizar aunque precisan de revisiones frecuentes. Dentro de estos últimos, surgieron primero los criterios de Beers3, extensamente utilizados, pero con ciertas limitaciones en el ámbito europeo puesto que un porcentaje importante de los principios activos presentes en los criterios no se comercializan en Europa4. Por este motivo surgieron los criterios Screening Tool of Older Person's Prescriptions)/Screening Tool to Alert doctors to Right Treatment (STOPP-START), cuya primera versión se publicó en 20085 y la segunda versión en 20156. Estos criterios relacionan el uso de determinados fármacos con la presencia de patologías o situaciones clínicas, pueden integrarse en los sistemas informáticos de prescripción y son más sencillos de utilizar que otros criterios explícitos. Se han demostrado también superiores a los criterios de Beers en la detección y prevención de efectos adversos y reacciones adversas medicamentosas7,8.
Los criterios explícitos, y dentro de ellos los STOPP-START, son ampliamente reconocidos y recomendados por diversas sociedades científicas9. Dichos criterios han sido mayoritariamente usados para determinar la prescripción inadecuada en hospitales de agudos y atención primaria. Sin embargo, son escasos los estudios en centros sociosanitarios de media estancia, siendo paradójicamente aquí donde se concentra la población potencialmente más pluripatológica, polimedicada y de mayor complejidad, y por consiguiente, más susceptible de padecer PPI y reacciones adversas medicamentosas.
La prevalencia de PPI según los criterios STOPP-START varía ampliamente según el nivel asistencial. En España, una revisión10 sobre la prevalencia de PPI mediante criterios STOPP-START mostró prevalencias de STOPP de hasta el 51% y de START de hasta el 54% en atención primaria. A nivel de hospital de agudos, las prevalencias de STOPP oscilaban entre 25-58% y las de START entre 31-57%. El porcentaje de PPI era aún mayor en las residencias, llegando a prevalencias del 79% para los STOPP y del 74% para los START. En el entorno sociosanitario, destacar los estudios realizados por Sevilla-Sánchez et al.11 e Inzitari et al.12 con prevalencias de STOPP entre el 51-53% y de START entre el 47-62% respectivamente.
El fenómeno de la PPI es complejo, multifactorial y de difícil abordaje. Las herramientas de detección de PPI facilitan la labor de revisión y conciliación de la prescripción y permiten determinar aquellos grupos de indicadores donde se deben concentrar los esfuerzos de adecuación terapéutica. Sin embargo, debido a la heterogeneidad de la población geriátrica, además de los diagnósticos clínicos incluidos en los criterios, deberían tenerse en cuenta otros aspectos como la situación cognitiva y funcional del paciente. Han surgido ya estudios donde los autores señalan limitaciones de los criterios STOPP-START, como podría ser la necesidad de actualización constante debido a la evolución del conocimiento médico13. Asimismo, son escasos los estudios que evalúan la adecuación de dichos criterios en población atendida en centros sociosanitarios y la motivación para la no aceptación de dichos criterios.
El objetivo de nuestro estudio fue conocer la prevalencia de la PPI en pacientes mayores de 65 años que ingresan en un centro sociosanitario según los criterios STOPP-START, así como valorar la aceptación de los mismos por parte de los clínicos.
Material y métodosEstudio observacional y retrospectivo. El estudio fue aprobado por el Comité Ético de Investigación Clínica de referencia de nuestro centro. Se incluyeron los pacientes mayores de 65 años que ingresaron de manera consecutiva en las unidades de convalecencia y larga estancia de nuestro centro sociosanitario entre los meses de febrero a diciembre de 2013 y cuyo destino al alta hospitalaria fue el domicilio o residencia. Nuestro centro sociosanitario disponía de un total de 162 camas, de las cuales 50 eran de convalecencia y 85 de larga estancia.
Metodología de recogida de datosLa información del estudio se obtuvo a partir de la revisión de la historia clínica de los pacientes y de la valoración del equipo médico responsable. Al ingreso, el médico geriatra verificaba la idoneidad de la medicación crónica de cada paciente según los criterios STOPP-START (versión 2008). Las discrepancias detectadas entre la medicación y los criterios STOPP-START eran valoradas por el geriatra responsable del paciente, el cual decidía si era conveniente modificar el tratamiento y realizaba el seguimiento clínico. Al alta, el geriatra revisaba de nuevo la idoneidad de la prescripción, aplicando sistemáticamente los criterios STOPP-START. Las discrepancias detectadas eran revaloradas según el criterio clínico del geriatra responsable del paciente, para decidir la conveniencia o no de modificar el tratamiento. En el caso de que la decisión clínica fuese contraria a las recomendaciones de los criterios, se registraba el motivo (riesgo-beneficio desfavorable, revisión incompleta, contraindicación, intolerancia y omisión).
Variables estudiadasSe recogieron variables sociodemográficas como el sexo, la edad, el estado civil y la convivencia. Variables relativas al ingreso/alta como la procedencia, la fecha de ingreso, el motivo de ingreso, la fecha de alta y el destino al alta. Variables clínicas y de la valoración geriátrica: antecedentes patológicos, comorbilidad según el índice de Charlson, actividades básicas de la vida diaria mediante el índice de Barthel, estado cognitivo según el Mini Examen Cognoscitivo de Lobo, número de fármacos prescritos previo al ingreso hospitalario y número de fármacos prescritos al alta.
La variable dependiente principal fue la prevalencia de la PPI según criterios STOPP al ingreso y al alta, así como la prevalencia de la prescripción por omisión según criterios START al ingreso y al alta. Las variables dependientes secundarias fueron el porcentaje de aceptación de la modificación de la prescripción inapropiada de medicamentos según criterios STOPP-START por parte de médicos geriatras responsables del paciente basándose en la valoración geriátrica integral y los motivos de no aceptación al alta hospitalaria.
Análisis estadístico y tamaño muestralPara estimar una prevalencia de PPI según los criterios STOPP-START del 76%11 con un nivel de confianza del 95% (IC95%) y una precisión del 5% fue necesario incluir 281 pacientes.
Las variables categóricas se muestran en valor absoluto y frecuencia relativa. Las variables continuas se resumen con la mediana y la desviación estándar (DE) y en el caso de no seguir una distribución normal, con la mediana y los percentiles 25 y 75. Para la comparación de la prevalencia de pacientes con una o más PPI al ingreso y al alta se empleó el test de McNemar para muestras pareadas.
El nivel de significación estadístico utilizado fue del 5% bilateral. Para el análisis estadístico se empleó el programa IBM® SPSS® Statistics v.22 (IBM Corporation, Armonk, NewYork, EE. UU.).
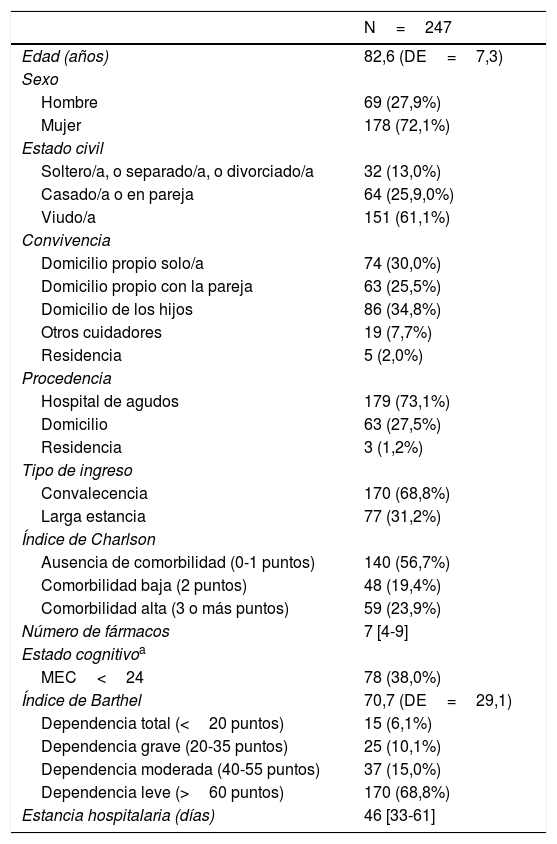
ResultadosSe evaluaron los datos correspondientes a 289 pacientes, de los cuales 247 (85,5%) tenían valoración al ingreso y al alta. La edad media fue de 82,6 años (DE: 7,3). El 72,1% eran mujeres, el 73,1% procedían de hospital de agudos, el 23,9% presentaban comorbilidad alta según el índice de Charlson (puntuación de 3 o más). El 38% presentaban deterioro cognitivo según el Mini Examen Cognoscitivo de Lobo. La puntuación media del índice de Barthel fue de 70,7 (DE: 29,1). Un 68,8% de los pacientes presentaban dependencia leve, un 15% dependencia moderada, un 10,1% dependencia grave y un 6,1% dependencia total. La mediana de fármacos previos al ingreso fue de 7 [percentil 25-percentil 75: 4-9]. Ver tabla 1.
Características demográficas y clínicas basales
| N=247 | |
|---|---|
| Edad (años) | 82,6 (DE=7,3) |
| Sexo | |
| Hombre | 69 (27,9%) |
| Mujer | 178 (72,1%) |
| Estado civil | |
| Soltero/a, o separado/a, o divorciado/a | 32 (13,0%) |
| Casado/a o en pareja | 64 (25,9,0%) |
| Viudo/a | 151 (61,1%) |
| Convivencia | |
| Domicilio propio solo/a | 74 (30,0%) |
| Domicilio propio con la pareja | 63 (25,5%) |
| Domicilio de los hijos | 86 (34,8%) |
| Otros cuidadores | 19 (7,7%) |
| Residencia | 5 (2,0%) |
| Procedencia | |
| Hospital de agudos | 179 (73,1%) |
| Domicilio | 63 (27,5%) |
| Residencia | 3 (1,2%) |
| Tipo de ingreso | |
| Convalecencia | 170 (68,8%) |
| Larga estancia | 77 (31,2%) |
| Índice de Charlson | |
| Ausencia de comorbilidad (0-1 puntos) | 140 (56,7%) |
| Comorbilidad baja (2 puntos) | 48 (19,4%) |
| Comorbilidad alta (3 o más puntos) | 59 (23,9%) |
| Número de fármacos | 7 [4-9] |
| Estado cognitivoa | |
| MEC<24 | 78 (38,0%) |
| Índice de Barthel | 70,7 (DE=29,1) |
| Dependencia total (<20 puntos) | 15 (6,1%) |
| Dependencia grave (20-35 puntos) | 25 (10,1%) |
| Dependencia moderada (40-55 puntos) | 37 (15,0%) |
| Dependencia leve (>60 puntos) | 170 (68,8%) |
| Estancia hospitalaria (días) | 46 [33-61] |
MEC: Mini Examen Cognoscitivo de Lobo.
Media (DE: desviación estándar); N (%), mediana [percentil 25-percentil 75].
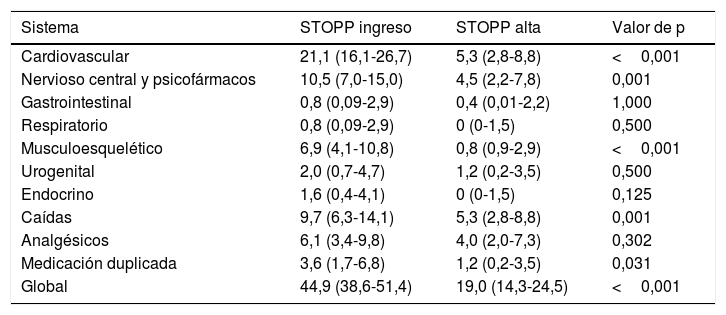
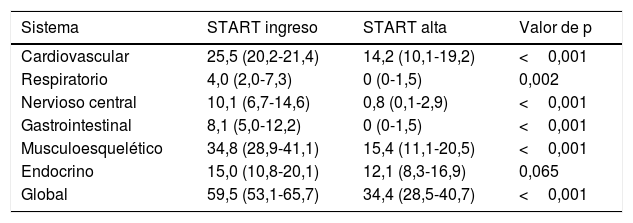
El 78,9% (IC95%: 73,3-83,9) de los pacientes tenían al menos una PPI según los criterios STOPP-START al ingreso siendo del 46,2% (IC95%: 39,8-52,6) al alta hospitalaria (p<0,001). El 44,9% de los pacientes presentaba algún criterio PPI-STOPP al ingreso, reduciéndose al 19,9% al alta hospitalaria (p<0,001). Los sistemas con una mayor prevalencia de PPI-STOPP al ingreso fueron el cardiovascular (21,1%), seguido del nervioso central y psicofármacos (10,5%) y las caídas (9,7%). El 59,5% de los pacientes cumplía algún criterio START al ingreso, disminuyendo hasta el 34,4% al alta (p<0,001). Los sistemas con una mayor prevalencia de PPI-START al ingreso fueron el musculoesquelético (34,8%), seguido del cardiovascular (25,5%) y del endocrino (15%). Ver tablas 2 y 3.
Pacientes (%, IC95%) con una o más PPI-STOPP al ingreso y al alta. N=247
| Sistema | STOPP ingreso | STOPP alta | Valor de p |
|---|---|---|---|
| Cardiovascular | 21,1 (16,1-26,7) | 5,3 (2,8-8,8) | <0,001 |
| Nervioso central y psicofármacos | 10,5 (7,0-15,0) | 4,5 (2,2-7,8) | 0,001 |
| Gastrointestinal | 0,8 (0,09-2,9) | 0,4 (0,01-2,2) | 1,000 |
| Respiratorio | 0,8 (0,09-2,9) | 0 (0-1,5) | 0,500 |
| Musculoesquelético | 6,9 (4,1-10,8) | 0,8 (0,9-2,9) | <0,001 |
| Urogenital | 2,0 (0,7-4,7) | 1,2 (0,2-3,5) | 0,500 |
| Endocrino | 1,6 (0,4-4,1) | 0 (0-1,5) | 0,125 |
| Caídas | 9,7 (6,3-14,1) | 5,3 (2,8-8,8) | 0,001 |
| Analgésicos | 6,1 (3,4-9,8) | 4,0 (2,0-7,3) | 0,302 |
| Medicación duplicada | 3,6 (1,7-6,8) | 1,2 (0,2-3,5) | 0,031 |
| Global | 44,9 (38,6-51,4) | 19,0 (14,3-24,5) | <0,001 |
Pacientes (%, IC95%) con una o más PPI-START al ingreso y al alta. N=247
| Sistema | START ingreso | START alta | Valor de p |
|---|---|---|---|
| Cardiovascular | 25,5 (20,2-21,4) | 14,2 (10,1-19,2) | <0,001 |
| Respiratorio | 4,0 (2,0-7,3) | 0 (0-1,5) | 0,002 |
| Nervioso central | 10,1 (6,7-14,6) | 0,8 (0,1-2,9) | <0,001 |
| Gastrointestinal | 8,1 (5,0-12,2) | 0 (0-1,5) | <0,001 |
| Musculoesquelético | 34,8 (28,9-41,1) | 15,4 (11,1-20,5) | <0,001 |
| Endocrino | 15,0 (10,8-20,1) | 12,1 (8,3-16,9) | 0,065 |
| Global | 59,5 (53,1-65,7) | 34,4 (28,5-40,7) | <0,001 |
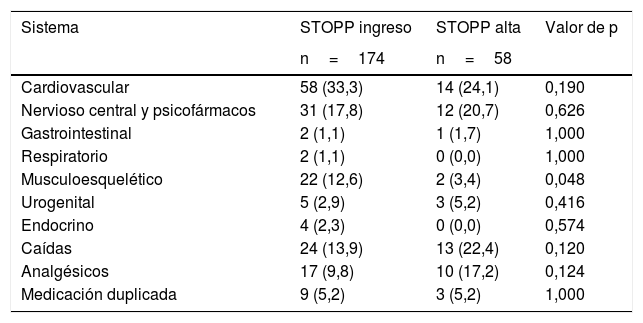
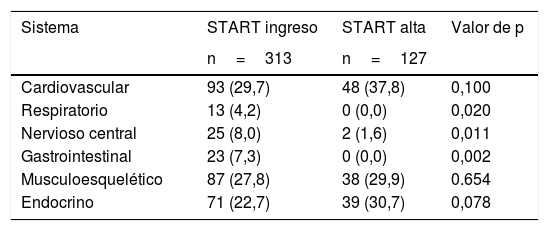
En el ingreso hospitalario se detectaron un total de 487 PPI, lo que suponía una media de 2,0 PPI (DE: 1,0) por paciente. Tras la valoración geriátrica integral se redujeron a 185 PPI al alta, con una media de 0,7 PPI (DE: 1,0) por paciente. De las 487 PPI al ingreso, 174 eran PPI-STOPP (media de 0,7; DE: 1,1), principalmente del sistema cardiovascular (33,3%), sistema nervioso central-psicofármacos (17,8%) y riesgo de caídas (13,9%). De las 313 PPI START al ingreso (media de 1,3; DE: 1,6) la mayoría afectaban al sistema cardiovascular (29,7%) y al musculoesquelético (27,8%). Ver tablas 4 y 5.
Prescripciones (n, %) PI-STOPP al ingreso y al alta
| Sistema | STOPP ingreso | STOPP alta | Valor de p |
|---|---|---|---|
| n=174 | n=58 | ||
| Cardiovascular | 58 (33,3) | 14 (24,1) | 0,190 |
| Nervioso central y psicofármacos | 31 (17,8) | 12 (20,7) | 0,626 |
| Gastrointestinal | 2 (1,1) | 1 (1,7) | 1,000 |
| Respiratorio | 2 (1,1) | 0 (0,0) | 1,000 |
| Musculoesquelético | 22 (12,6) | 2 (3,4) | 0,048 |
| Urogenital | 5 (2,9) | 3 (5,2) | 0,416 |
| Endocrino | 4 (2,3) | 0 (0,0) | 0,574 |
| Caídas | 24 (13,9) | 13 (22,4) | 0,120 |
| Analgésicos | 17 (9,8) | 10 (17,2) | 0,124 |
| Medicación duplicada | 9 (5,2) | 3 (5,2) | 1,000 |
Prescripciones (n, %) PI-START al ingreso y al alta
| Sistema | START ingreso | START alta | Valor de p |
|---|---|---|---|
| n=313 | n=127 | ||
| Cardiovascular | 93 (29,7) | 48 (37,8) | 0,100 |
| Respiratorio | 13 (4,2) | 0 (0,0) | 0,020 |
| Nervioso central | 25 (8,0) | 2 (1,6) | 0,011 |
| Gastrointestinal | 23 (7,3) | 0 (0,0) | 0,002 |
| Musculoesquelético | 87 (27,8) | 38 (29,9) | 0.654 |
| Endocrino | 71 (22,7) | 39 (30,7) | 0,078 |
Las PPI-STOPP fueron aceptadas y corregidas al alta en un 66,7%. Los motivos de no aceptación fueron la valoración riesgo-beneficio desfavorable (80,0%), revisión incompleta (20,0%). Según los sistemas fisiológicos implicados, el grado de aceptación fue también distinto. En el sistema cardiovascular fueron aceptadas el 75,0% de las PPI-STOPP, el 61,8% del sistema nervioso central-psicofármacos y el 45,8% del riesgo de caídas.
Las PPI-START fueron aceptadas y corregidas al alta en un 59,4%. El motivo principal de no aceptación por parte de los clínicos fue el riesgo-beneficio desfavorable (55,0%), contraindicación (19,0%), intolerancia (17,0%) y por omisión (9,0%).
DiscusiónNuestro estudio permitió determinar una prevalencia de PPI elevada en pacientes ingresados en unidades de media y larga estancia. El 78,9% tenían uno o más criterios de PPI previo al ingreso, el 44,9% de los pacientes presentaba algún criterio STOPP y el 59,5% cumplía algún START. Dichas prevalencias son parecidas a las descritas en estudios realizados en ámbitos sanitarios similares, como el de Sevilla-Sánchez et al.11 con una prevalencia de PPI-STOPP del 53,4% y de PPI-START del 46,5% y el realizado por Inzitari et al.12 en unidades de media estancia en 2 instituciones de atención intermedia donde se obtuvieron prevalencias de PPI-STOPP del 51,4% y de PPI-START del 62,0%. Se observa también que la prevalencia de PPI es similar a la descrita en población geriátrica de hospital de agudos, donde se muestran prevalencias de PPI-STOPP DEL 49,0% y de PPI-START del 61,3%14.
Los sistemas fisiológicos con mayor prevalencia de PPI fueron el cardiovascular, el nervioso central-psicofármacos, caídas, musculoesquelético para los STOPP, y el sistema cardiovascular, musculoesquelético, endocrino, nervioso central para los START. Estos resultados fueron similares a los descritos en estudios previos11,15.
El grado de aceptación de las PPI-STOPP (66,7%) fue superior al descrito en estudios similares como el de Sevilla-Sánchez et al.11 donde el porcentaje de aceptación fue del 24,0%. Sin embargo, el porcentaje de las PPI-START aceptadas (55,0%) fue similar al hallado en nuestro estudio (59,4%). Una posible causa para la amplia aceptación de los criterios STOPP podría ser la baja prevalencia de pacientes con deterioro cognitivo (38,0%). Esta situación posiblemente se asociaría a un menor uso de neurolépticos-hipnóticos. Otros motivos serían la adecuación de la prescripción basándonos no únicamente en la patología subyacente, sino teniendo en cuenta también aspectos como la fragilidad, la multimorbilidad, la expectativa de vida o la propia decisión del paciente16,17. En este sentido, resulta muy interesante la iniciativa de otros modelos de prescripción centrada en el paciente como el propuesto por Molist et al.18. Este modelo basado en un proceso sistemático de revisión en 3 estadios (valoración centrada en el paciente, diagnóstico y fármaco) facilita la adecuación de la medicación teniendo en cuenta los objetivos terapéuticos acordados previamente.
El motivo principal de no aceptación de las PPI-STOPP fue el el riesgo-beneficio desfavorable (80,0%). Tanto nuestro estudio como el realizado por Lozano-Montoya et al.14 muestran un elevado porcentaje de pacientes en tratamiento con benzodiacepinas y neurolépticos en los cuales no se decide suspender el tratamiento por parte de los clínicos, asumiendo un riesgo-beneficio favorable al mantenimiento de los mismos. Aspectos contextuales como el amplio uso de benzodiacepinas en España, mayor que en otros países europeos, deberían tenerse en cuenta19. Por otro lado, la decisión de continuar un tratamiento con neurolépticos a dosis bajas está avalada por la evidencia científica ya que mejora los trastornos de conducta en pacientes con demencia20,21 a pesar del riesgo subyacente de caídas.
El motivo principal de no aceptación de las PPI-START fue también el riesgo-beneficio desfavorable (55,0%). Cabría señalar aquí el debate sobre el beneficio real de los suplementos de calcio-vitamina D22,23, el uso de estatinas en pacientes muy añosos24 o el intento de no aumentar la polifarmacia como posibles causas para no iniciar los START.
Debemos señalar diversas limitaciones de nuestro estudio. En primer lugar el motivo de la no-aceptación de los criterios STOPP/START, aunque más justificado que en otros estudios, no es suficientemente clarificador. Son necesarios nuevos estudios que incidan en las causas de la no-aceptación de los criterios. Tampoco se ha analizado el impacto de la adecuación de la medicación en la calidad de vida, el estado funcional o la morbimortalidad a medio-largo plazo.
ConclusionesLa valoración geriátrica y el uso de los criterios STOPP/START permiten reducir significativamente la prevalencia de PPI en pacientes ingresados en un centro sociosanitario.
El uso de los fármacos en los pacientes ancianos debe tener en cuenta no solo los aspectos relacionados con el propio medicamento, sino también la propia complejidad y fragilidad del paciente, así como sus objetivos funcionales.
FinanciaciónNinguna.
AutoríaConcepción y diseño del manuscrito. RGC, PFD, MKIA, DCM, ACF, IOS, AA.
Recogida de datos. RGC, PFD, MKIA, DCM, ACF, IOS.
Análisis e interpretación de los datos. RGC, PFD, MKIA, DCM, ACF, IOS, AA.
Redacción, revisión, aprobación del manuscrito remitido. RGC, PFD, MKIA, DCM, OSF, ACF, IOS, AA.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.