Existe un creciente interés por la optimización de la atención médica, que ha fomentado y desarrollado iniciativas que abogan por una asistencia más eficiente y segura.
ObjetivoFijar un conjunto de indicadores para evaluar las recomendaciones de «No Hacer» (RNH) en un área sanitaria española, a fin de acometer intervenciones para mejorar la calidad de la atención y la seguridad del paciente.
MétodoSe identificaron las RNH publicadas por la organización sanitaria en 2016 y se seleccionaron aquellas susceptibles de análisis. Se diseñaron y probaron indicadores, utilizando 2 métodos de evaluación (de forma directa a partir de los datos completos si era posible o, en caso contrario, aplicando la aceptación de muestras por lotes - LQAS), sobre datos de 2016 de un área sanitaria española. Se verificó la validez y fiabilidad de los indicadores.
ResultadosSe priorizaron 25 de las 271 (9,3%) RNH y se diseñaron sus correspondientes indicadores de calidad. De ellos, el 80% se obtuvieron directamente, mientras que el resto requirió LQAS. El acuerdo interobservador fue muy alto. La eficiencia fue la dimensión de calidad más frecuentemente involucrada.
ConclusionesPara mejorar la calidad de la atención en términos de adecuación, seguridad y sostenibilidad, evaluar las RNH es posible, obligatorio y urgente. Por lo tanto, se ha diseñado un conjunto de indicadores válidos, fiables y útiles. Este conjunto está orientado a identificar oportunidades de mejora y posibilitar su abordaje.
There is a growing interest in the optimisation of health care that has fostered and developed initiatives advocating more efficient and safe health care.
ObjectiveTo determine indicators set for assessing the ‘Do Not Do’ Recommendations (DNDR) in a Spanish health area, in order to set interventions in motion for improving the quality of care and the patient safety.
MethodThe DNDR published by the health care organisation in 2016 were identified, and those that could be analysed were designed and tested using two assessment methods (if possible, directly from the whole data or, if not, by applying the lot quality assurance sampling - LQAS) and 2016 data from a Spanish health area. Both validity and reliability of these indicators were checked.
ResultsOf the 271 DNDR identified, 25 (9.3%) were prioritised and their corresponding quality indicator designed. From them, 80% were obtained directly, whereas the rest required LQAS. The interobserver agreement was very high. Efficiency was the quality dimension most frequently involved.
ConclusionsIn order to improve the quality of care in terms of adequacy, safety, and sustainability, to assess the DNDR is possible, compulsory, and urgent. Thus, a set of valid, reliable and useful indicators has been designed. This set is focused on identifying improve opportunities and making it possible to approach them.
La Medicina Basada en la Evidencia surgió en el último tercio del siglo xx como un movimiento de mejora de la calidad asistencial, suponiendo un cambio de paradigma en el modo de entender la medicina1. Fue el punto de partida para asumir que la práctica sanitaria conlleva riesgos.
En este contexto, no tardaron en aparecer estudios sobre la pertinencia de la indicación de pruebas diagnósticas y recursos terapéuticos. Así, el National Institute for Health and Clinical Excellence (NICE) desarrolló el proyecto «Do Not Do» en Europa2, publicando desde 2007 las recomendaciones obtenidas de las guías de práctica clínica que produce. Por otro lado, en 2012 nació la campaña americana «Choosing wisely»3 inspirada en la propuesta de Brody4, que incitó a las sociedades científicas a elaborar listados de procedimientos innecesarios o incluso perjudiciales, y desarrollar planes para facilitar la toma de decisiones y aumentar la eficiencia del sistema sanitario5. En la misma línea, hay un creciente número de países que se han incorporado a iniciativas existentes o han desarrollado una propia6.
En España, el Ministerio con competencias en sanidad puso en marcha en 2013 el proyecto de Compromiso por la Calidad de las Sociedades Científicas en España7 para acordar recomendaciones de «No Hacer» (RNH) basadas en la evidencia científica, que ayuden a mejorar la seguridad de los pacientes y optimizar el gasto sanitario, reduciendo la prevalencia de prácticas innecesarias, definidas como aquellas que no han demostrado eficacia, tienen efectividad escasa o dudosa, no son coste-efectivas o no son prioritarias8.
Aunque la mayoría de las sociedades se encuentran ya adheridas al proyecto, todavía no se ha proporcionado oficialmente una metodología de evaluación que permita comprobar el grado de cumplimiento de las recomendaciones. Las escasas publicaciones en nuestro medio presentan un abordaje cualitativo9–11 de las RNH, con algún estudio cuantitativo sobre determinaciones de laboratorio12. A nivel internacional, existen diversos estudios con variabilidad metodológica13–17.
El objetivo de este estudio es elaborar un conjunto de indicadores para la evaluación de las RNH susceptibles de medición, en un área sanitaria de Murcia, a fin de acometer posteriormente las intervenciones oportunas para la mejora de la calidad y seguridad de los pacientes.
MétodosSe creó un grupo de trabajo multidisciplinar, liderado y promovido por el Director Gerente del área de salud; compuesto por 2 médicos y una enfermera del Área de Calidad, un médico documentalista, una farmacéutica, 2 informáticos, un técnico superior de gestión y un bioquímico.
Identificación y selección de las RNHDurante los meses de agosto y septiembre de 2016, para cada uno de los servicios sanitarios del Área 1-Arrixaca (260.269 habitantes, un hospital de tercer nivel y 15 zonas de salud: 14 centros de salud y 32 consultorios locales), se realizó la búsqueda de RNH de las diferentes sociedades científicas, enmarcadas en el proyecto Compromiso por la Calidad de las Sociedades Científicas en España7. Cuando no existían recomendaciones nacionales para un determinado servicio, se indagaron las RNH de la iniciativa americana3.
En primer lugar, se unificaron las recomendaciones repetidas por distintas especialidades. Posteriormente, el grupo multidisciplinar realizó la selección utilizando una escala nominal (sí/no), tomando como criterio principal la factibilidad de medición de la prevalencia, seguido de la importancia de las RNH (magnitud hipotética, vulnerabilidad, relevancia y trascendencia), en términos de calidad asistencial y seguridad del paciente. Se alcanzó consenso cuando la medición era posible y el resto de criterios era mayoritariamente afirmativo.
Se utilizaron como fuentes de información la historia clínica electrónica (SELENE® /View-Point en hospital y OMI-AP® en atención primaria), el conjunto mínimo básico de datos, las bases de datos de prescripción y facturación de medicamentos (SILICON y AdN), de laboratorio (Modulab) y microbiología (Geslab). Se garantiza así una evaluación y desarrollo de planes de monitorización ágiles.
Establecimiento de estándaresEn base a que se trata de «RNH», el valor ideal de las prácticas analizadas es del 0%. No obstante, no es aconsejable fijar dicho estándar porque los indicadores no están concebidos como tipo centinela. De forma operativa, se acordó fijar una prevalencia admisible de hasta un 5% de actuaciones no recomendadas.
Fijación y cálculo de indicadoresPara cada una de las RNH seleccionadas, se construyó una ficha inicial con los componentes propuestos de cada indicador, incluyendo tipo, fórmula de cálculo, ámbito de aplicación, fuente de datos y dimensiones de la calidad asistencial18, entre las que se incluye la efectividad, eficiencia, accesibilidad, atención centrada en el paciente y seguridad.
Los indicadores fueron pilotados sobre una muestra de 2016 del área sanitaria, de tamaño variable en función de la disponibilidad de datos para cada uno de ellos. Fueron mejorados y sustituidos cuando se detectó algún defecto en su diseño.
Una vez establecidos los indicadores definitivos, se decidió la metodología para la evaluación de las RNH, que tendrá lugar en una fase posterior del proyecto. Para los indicadores que puedan ser obtenidos de forma directa, se hallarán los resultados mediante la aplicación de las fórmulas sobre las bases de datos oportunas.
Para las recomendaciones que se consideraron de elevado interés, pero no podían calcularse de forma directa, se optó por la técnica de evaluación rápida de aceptación de muestras por lotes (lot quality assurance sampling, LQAS)19, en la cual se halla el valor del indicador mediante auditoría de historias clínicas por observación directa. En esta técnica se comprueban lotes homogéneos de productos (historias clínicas electrónicas), según alcancen o no unos niveles de calidad preestablecidos y sobre la base de una pequeña muestra obtenida de cada lote. Para ello se fijaron los grados de error deseados (confianza del 95% y potencia del 90%), un valor estándar del 95% y un umbral del 25%. Ello implica utilizar muestras de 25 casos, en las que se tolera un máximo de 3 incumplimientos.
Con el fin de ofrecer datos de cumplimiento a los profesionales tras la evaluación, cuando el lote resulte aceptado se consignarán el estándar y umbral prefijados como estimación puntual de prevalencia y precisión, respectivamente. En caso de no aceptarse el lote, los valores se calcularán atendiendo a las propiedades de la distribución binomial.
Para garantizar la fiabilidad, la evaluación de estos indicadores se lleva a cabo de manera independiente en una muestra aleatoria de 25 casos, por 2 médicos entrenados en la metodología. Se analiza la concordancia simple entre observadores y el índice kappa, exigiendo una fiabilidad mínima de concordancia general>95% y kappa≥0,4.
Periodo evaluadoDebido a que se espera una prevalencia variable de las RNH, por tratarse de prácticas muy diversas, parece conveniente analizar un intervalo temporal amplio, entre los 4 meses y el año, en función de la disponibilidad de datos.
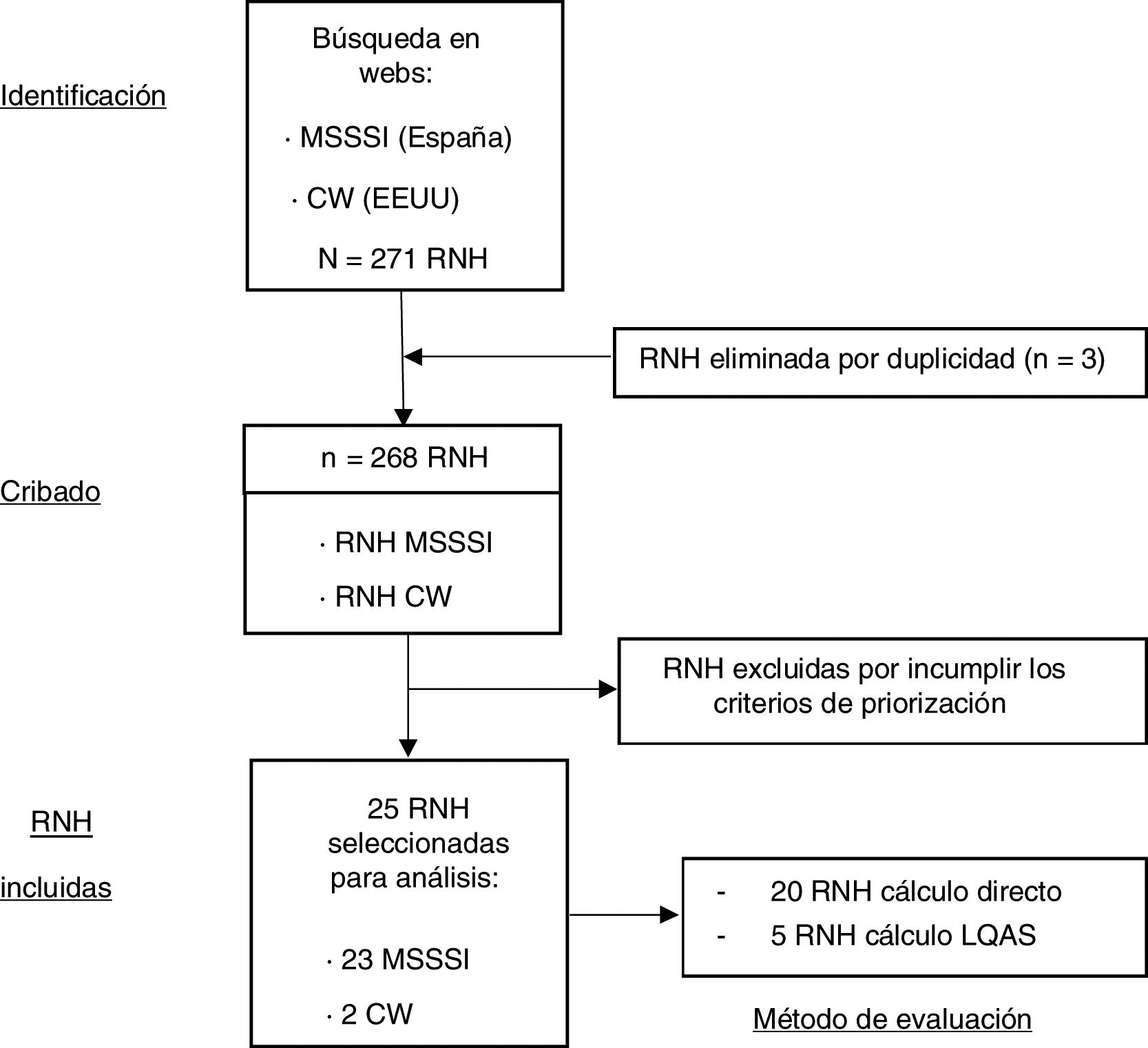
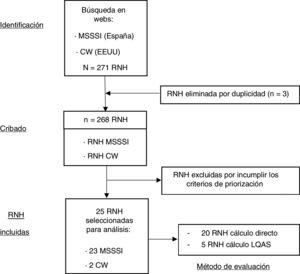
ResultadosSe identificaron 271 RNH correspondientes a 42 servicios y unidades. Tras eliminar las recomendaciones repetidas, quedaron 268. De éstas, se seleccionaron 26, de las que se excluyó una por imposibilidad de cálculo durante el pilotaje, quedando un total de 25 (9,3%) RNH. En la figura 1 se muestra el diagrama de resultados.
A continuación, se relacionan las RNH seleccionadas3,7 y su ámbito de aplicación:
- 1.
No tratar el asma bronquial con broncodilatadores de vida media/larga sin corticoides inhalados. Alergología y Atención Primaria.
- 2.
No realizar radiografía de tórax en menores de 40 años con bajo riesgo anestésico (ASA I o II). Anestesiología.
- 3.
No solicitar múltiples pruebas en la valoración inicial de un paciente con sospecha de enfermedad tiroidea. Endocrinología y Atención Primaria.
- 4.
No utilizar CK ni CK-MB en el diagnóstico de IAM. Atención Primaria y Hospitalaria.
- 5.
No realizar Ac. antinucleares en tiempos inferiores a 3 meses. Atención Primaria y Hospitalaria.
- 6.
En pacientes diabéticos con buen control clínico y metabólico, no realizar HbA1c más de 2 veces al año. Si es preciso realizar la determinación con mayor frecuencia, no hacerlo con periodicidad inferior a 3 meses. Atención Primaria.
- 7.
No usar como primera línea de tratamiento clopidogrel en monoterapia tras un infarto de miocardio. Cardiología.
- 8.
No mantener sondaje vesical más de 48h tras cirugía gastrointestinal. Cirugía General.
- 9.
No prolongar más de 24h, tras un procedimiento quirúrgico, los tratamientos de profilaxis antibiótica. Especialidades quirúrgicas.
- 10.
No prescribir tratamiento antimicótico oral para la sospecha de onicomicosis sin la confirmación de la infección por hongos. Dermatología.
- 11.
No restringir la ingesta de líquidos en los pacientes con ascitis, salvo en presencia de hiponatremia dilucional con natremia inferior a 125mEq/l. Digestivo.
- 12.
No utilizar la detección de anticuerpos IgA, ni IgG antigliadina para el diagnóstico de la enfermedad celiaca. Digestivo y Pediatría.
- 13.
No determinar tiroglobulina en la evaluación inicial de la malignidad de un nódulo tiroideo. Endocrinología.
- 14.
No repetir la determinación de anticuerpos antitiroideos en los pacientes diagnosticados de disfunción tiroidea en los que ya han sido positivos con anterioridad. Endocrinología.
- 15.
No pautar paracetamol en dosis de 1g de forma sistemática. La dosis de 650mg es más segura e igual de eficaz. Atención Primaria.
- 16.
No hacer de forma sistemática el antígeno prostático específico (PSA) en individuos asintomáticos sin antecedentes familiares de primer grado de cáncer de próstata. Atención Primaria.
- 17.
No usar fármacos con potenciales efectos secundarios extrapiramidales (antieméticos, antivertiginosos, procinéticos) en pacientes con enfermedad de Parkinson. Atención Primaria.
- 18.
No programar la inducción del parto sin indicación médica entre las 39 semanas 0 días y 41 semanas 0 días a menos que el cuello uterino se considere favorable. Obstetricia.
- 19.
No programar la inducción del parto o cesárea sin indicación médica antes de las 39 semanas 0 días de edad gestacional. Obstetricia.
- 20.
No se recomienda utilizar bisfosfonatos para la prevención de metástasis óseas en pacientes con cáncer de próstata. Urología.
- 21.
No hacer tomografía computarizada ni resonancia magnética en niños con convulsión febril simple. Pediatría.
- 22.
No realizar pruebas de imagen en lumbalgia inespecífica sin signos de alarma antes de 6 semanas. Atención Primaria.
- 23.
No demorar la cirugía de la fractura de cadera del anciano más de 48h en ausencia de contraindicación médica formal. Traumatología.
- 24.
No utilizar butilbromuro de escopolamina (Buscapina®) en el tratamiento de los cólicos renales. Urgencias.
- 25.
No tratar un PSA elevado con antibióticos en ausencia de sintomatología. Urología.
Para cada una de las RNH seleccionadas se diseñó un indicador, todos ellos de tipo proporción. En la tabla 1 se muestra la ficha de 2 ejemplos de indicadores, uno de cálculo directo y otro mediante LQAS. En cuanto a las dimensiones de la calidad asistencial, mayoritariamente se encuadran en eficiencia (80%), seguido por seguridad (60%), servicio centrado en el paciente (56%), efectividad (48%) y accesibilidad (4%).
Indicadores para la evaluación de las Recomendaciones No Hacer
| No prolongar más de 24 horas, tras un procedimiento quirúrgico, los tratamientos de profilaxis antibiótica | |
|---|---|
| Dimensión | Eficiencia, seguridad del paciente, atención centrada en el paciente |
| Fórmula | • Numerador: Pacientes sometidos a cirugía con ingreso y profilaxis antibiótica mantenida más de 24h tras la intervención |
| • Denominador: Pacientes sometidos a cirugía con ingreso y profilaxis antibiótica | |
| Fuente información | • Pacientes con cirugía y profilaxis antibiótica: Formulario cuidados intraoperatorios - SELENE• Prolongación profilaxis antibiótica: SILICON |
| Evaluación | Cálculo directo |
| No hacer de forma sistemática PSA en individuos asintomáticos sin antecedentes familiares de primer grado de cáncer de próstata | |
|---|---|
| Dimensión | Eficiencia |
| Fórmula | • Numerador: Pacientes sin síntomas prostáticos ni antecedentes familiares de cáncer de próstata con alguna determinación de PSA |
| • Denominador: Pacientes sin síntomas prostáticos ni antecedentes familiares de cáncer de próstata | |
| Fuente información | • Pacientes sin síntomas prostáticos: varones sin los códigos CIAP2 Y06, Y73, Y77 y Y85 OMI-AP• Antecedentes familiares de cáncer de próstata: OMI-AP• PSA: Modulab-Análisis clínicos |
| Evaluación | LQAS |
CIAP2: Clasificación Internacional de la Atención Primaria, 2.a edición
La evaluación mediante mecanismos automáticos de cálculo es posible en 20 RNH (80%). Las 5 restantes requieren auditoría de muestras pequeñas de historias clínicas-LQAS. Respecto a estas, se observa una concordancia muy elevada entre observadores en las muestras analizadas para el pilotaje (tabla 2).
Concordancia en la evaluación de indicadores-LQAS
| Recomendaciones No Hacer | Concordancia general | Kappa | IC |
|---|---|---|---|
| No programar la inducción del parto o cesárea sin indicación médica antes de las 39 semanas 0 días de edad gestacional | 100% | 1 | - |
| No realizar pruebas de imagen en lumbalgia inespecífica sin signos de alarma antes de 6 semanas | 100% | 1 | - |
| No utilizar butilbromuro de escopolamina en el tratamiento de los cólicos renales | 100% | 1 | - |
| No tratar un PSA elevado con antibióticos en ausencia de sintomatología | 96% | 0,92 | 0,75-1 |
| No hacer de forma sistemática PSA en individuos asintomáticos sin antecedentes familiares de primer grado de cáncer de próstata | 100% | 1 | - |
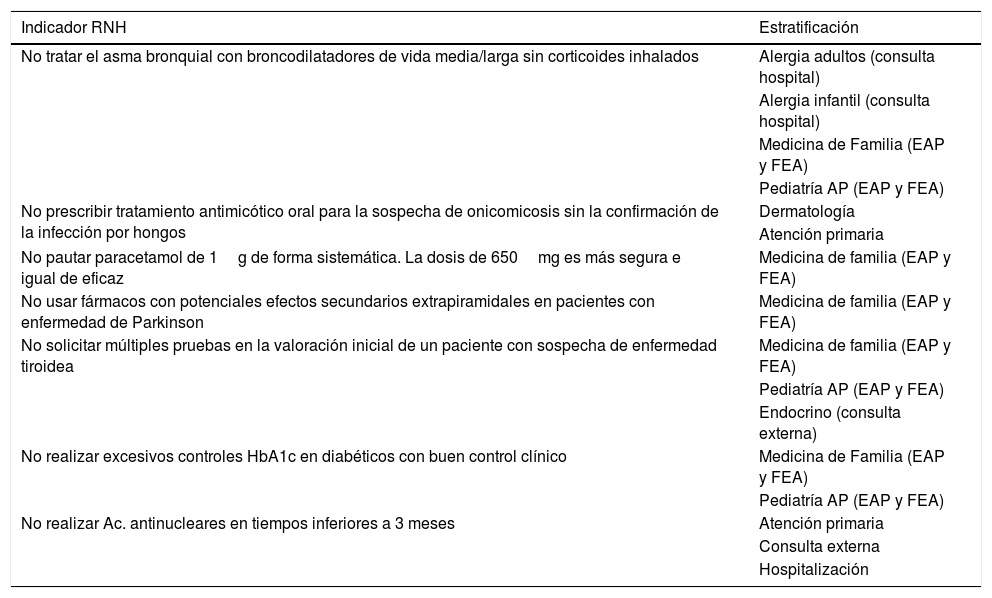
Siete indicadores automáticos pueden estratificarse en diferentes niveles asistenciales y servicios (tabla 3).
Estratificación de indicadores según nivel asistencial y servicios
| Indicador RNH | Estratificación |
|---|---|
| No tratar el asma bronquial con broncodilatadores de vida media/larga sin corticoides inhalados | Alergia adultos (consulta hospital) |
| Alergia infantil (consulta hospital) | |
| Medicina de Familia (EAP y FEA) | |
| Pediatría AP (EAP y FEA) | |
| No prescribir tratamiento antimicótico oral para la sospecha de onicomicosis sin la confirmación de la infección por hongos | Dermatología |
| Atención primaria | |
| No pautar paracetamol de 1g de forma sistemática. La dosis de 650mg es más segura e igual de eficaz | Medicina de familia (EAP y FEA) |
| No usar fármacos con potenciales efectos secundarios extrapiramidales en pacientes con enfermedad de Parkinson | Medicina de familia (EAP y FEA) |
| No solicitar múltiples pruebas en la valoración inicial de un paciente con sospecha de enfermedad tiroidea | Medicina de familia (EAP y FEA) |
| Pediatría AP (EAP y FEA) | |
| Endocrino (consulta externa) | |
| No realizar excesivos controles HbA1c en diabéticos con buen control clínico | Medicina de Familia (EAP y FEA) |
| Pediatría AP (EAP y FEA) | |
| No realizar Ac. antinucleares en tiempos inferiores a 3 meses | Atención primaria |
| Consulta externa | |
| Hospitalización |
EAP: Equipo de atención primaria; FEA: facultativo Especialista de Área.
El proyecto Compromiso por la Calidad de las Sociedades Científicas es una iniciativa prometedora para la mejora de la calidad asistencial y seguridad del paciente en nuestro país. Sin embargo, aunque el establecimiento de recomendaciones es una actividad esencial, el éxito de la iniciativa depende en gran parte de la capacidad para medir la prevalencia de las prácticas sanitarias consideradas inadecuadas. Por ello es esencial que se acompañen de indicadores válidos y fiables, capaces de identificar dónde se ha de intervenir para mejorar la práctica clínica, en el contexto de un programa de gestión de la calidad20. A su vez, pueden ser útiles como herramienta de mejora a través de la intercomparación entre centros del mismo nivel (benchmarking)21.
Hasta la fecha de redacción de este trabajo, el Ministerio no ha proporcionado oficialmente unas directrices metodológicas para evaluar la influencia de las recomendaciones sobre la práctica clínica, lo que ha propiciado el desarrollo de iniciativas locales de diversa naturaleza en España9–12. En el ámbito internacional, el panorama no es muy diferente, sin embargo es posible encontrar algunos indicadores y sus resultados13,15,17,22, cuya utilización puede requerir de adaptación debido a las diferencias existentes entre los sistemas de salud.
Si bien hay grupos de trabajo en desarrollo, esta es, hasta donde alcanza nuestro conocimiento, la primera vez que se publica una propuesta de indicadores para la medición de algunas RNH en nuestro país. La factibilidad de ser medidas sin observación directa ha sido decisoria, lo que explica el limitado número de recomendaciones seleccionadas. Esto se debe a que el modo de redacción parece indicar que mayoritariamente han sido construidas como consejos genéricos, no formuladas para ser evaluadas.
Por otro lado, aunque hay datos clínicos de relevancia que deben quedar grabados para facilitar la continuidad de una asistencia adecuada y segura23, se ha de tener en cuenta que la calidad de los registros y su codificación no es exhaustiva24,25, probablemente debido a la relativa juventud de la historia clínica electrónica en nuestro ámbito y, en consecuencia, una adaptación de los usuarios a la nueva herramienta de trabajo aún en proceso26. Esta circunstancia ha imposibilitado la selección de algunas RNH para su análisis.
Entre los criterios de priorización de las RNH a incluir, se planificó considerar, además de la factibilidad de medición mencionada previamente, el grado de evidencia científica, su magnitud, relevancia, trascendencia y vulnerabilidad. En cuanto a la evidencia, la página web del Ministerio no la proporcionaba de manera estructurada y solo era accesible la bibliografía de las RNH de aquellas sociedades científicas que publicaron sus listados alternativamente. Respecto a la magnitud, no disponíamos de datos locales previos que sirvieran de referencia.
Los criterios de relevancia, trascendencia y vulnerabilidad requieren de un análisis cualitativo, que se obvió al considerar que ya había sido realizado por los grupos de expertos de las diferentes sociedades científicas nacionales, designados para establecer el listado definitivo de las recomendaciones, obtenidas a partir de iniciativas similares de otros países y guías de práctica clínica8. Además, un trabajo cualitativo reciente señala 3 recomendaciones seleccionadas en nuestro proyecto entre las 27 de mayor impacto en atención primaria9.
La validez de los indicadores se justifica por la búsqueda y evaluación de la evidencia científica disponible, seguida de una valoración y consenso entre expertos en cada área temática. A pesar de que no se ha medido explícitamente, se ha procurado que los indicadores sean sensibles y específicos, primando la identificación de verdaderos defectos de calidad (especificidad) frente a la totalidad de casos posibles (sensibilidad), asumiendo que ello implique una ligera subestimación de la práctica inadecuada, pero no existan falsos positivos. Se pretende así mejorar la validez facial y facilitar dinámicas de mejora entre los profesionales asistenciales.
La fiabilidad de los indicadores de cálculo directo se garantiza con la descripción del proceso y elaboración de las fichas; para los de obtención por LQAS, mediante el análisis de la concordancia entre observadores y el índice kappa. El método LQAS, de creciente uso en la investigación sanitaria, ha demostrado ser una alternativa sencilla y útil en el proceso de mejora continua de la calidad27,28, si se apuesta por conocer la existencia o no de unos niveles de cumplimiento preestablecidos, renunciando a la estimación exacta del indicador29.
Por último, se ha de resaltar la construcción de herramientas útiles para identificar problemas de calidad que desencadenen acciones de mejora acordes al nivel de responsabilidad del grupo de trabajo, obviando factores estructurales de relevancia o de macrogestión.
La estratificación de los resultados a la mínima unidad posible permite identificar las causas y así implementar actuaciones más efectivas, ya que pueden existir patrones conductuales diferentes entre profesionales del mismo ámbito que requieran intervenciones específicas.
Este proyecto tiene la fortaleza de ser inclusivo, ya que evalúa de manera integral la actividad de atención primaria y especializada del área sanitaria de referencia de la Región de Murcia. Se proponen unos indicadores de proceso y una metodología que aportarán una estimación inicial de la prevalencia de las RNH, de utilidad para posteriores iniciativas regionales o de otras comunidades.
A pesar de que la delimitación geográfica a un área de salud puede parecer una debilidad, debe interpretarse como una ventaja, ya que la finalidad del proyecto es mejorar la práctica sanitaria. Ello será, obviamente, más factible cuanto más circunscrito sea el ámbito de actuación. Las diferencias entre los sistemas de información de las distintas áreas dificultan el desarrollo paralelo de iniciativas de mejora, exigiendo adaptaciones estructurales y de proceso, e incluso la renuncia al análisis de algunas prácticas no recomendadas.
En conclusión, la evaluación de las RNH es posible, necesaria y urgente para mejorar la asistencia sanitaria en cuanto la adecuación, seguridad y sostenibilidad del sistema. Para ello se ha diseñado una batería de indicadores válidos, fiables y útiles para el estudio de algunas recomendaciones en un área de salud, destinados a identificar problemas de calidad e implementar las acciones de mejora necesarias para su resolución.
La ampliación de este proyecto requiere de una mayor concreción en la redacción de las recomendaciones por parte de las sociedades científicas, así como de una mejora en la calidad de la historia clínica electrónica y sus registros.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno.
A los colaboradores del grupo, mención particular a los residentes de Medicina Preventiva y Salud Pública, Marta Canadilla, Daniel Rodríguez e Inés Sánchez, por su contribución en el análisis de datos.
A todos los profesionales que han permitido realizar este estudio, gracias al producto de su labor cotidiana en la atención sanitaria de la población.
Componentes del Grupo de Mejora No Hacer
M. José Blázquez Álvarez, S. Farmacia. M. Pilar Ferrer Bas, A. Calidad Enfermería. Francisco García Gambín, S. Evaluación. Millán Pérez Ayala, S. Análisis Clínicos. Román Picazo Córdoba, S. Documentación Clínica. Juan J. Vera Guirao. S. Informática. Hospital Clínico Universitario Virgen de la Arrixaca. Murcia. España.